Диагностика
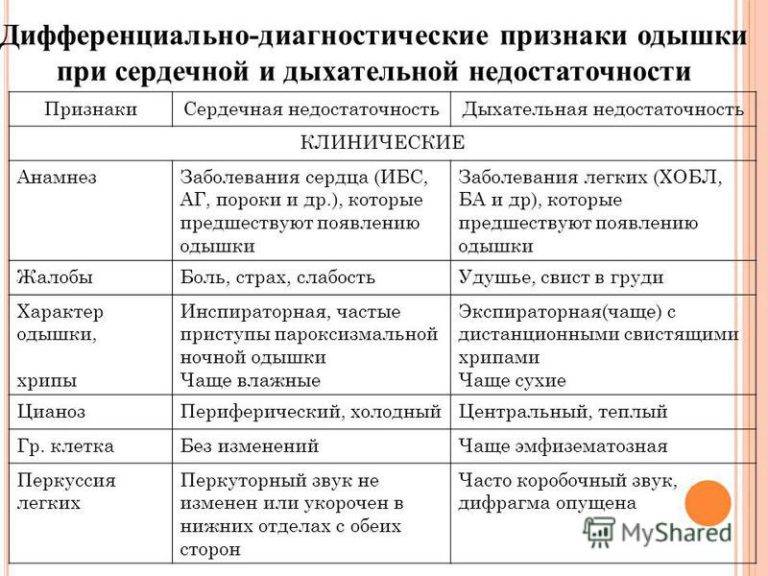
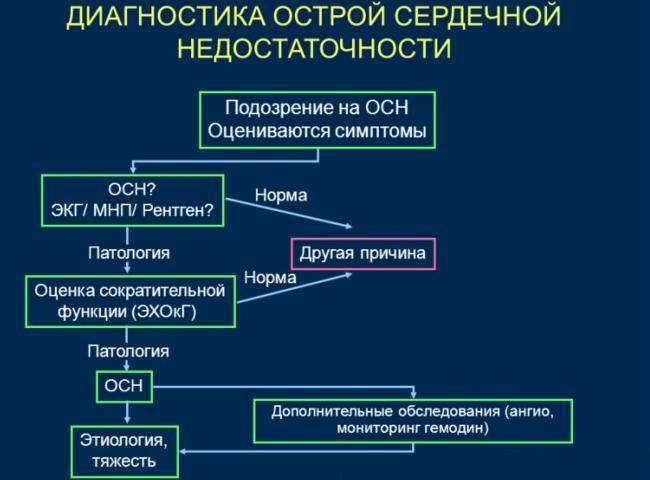
Чтобы установить диагноз «сердечная недостаточность», достаточно осмотра специалиста
Он обратит внимание на признаки и жалобы пациента, выслушает сердце
Дополнительно предусмотрены такие исследования:
- Эхокардиография (ЭхоКГ) с доплерографией. Позволяет выявить причину патологии.
- Электрокардиография (ЭКГ). Поможет обнаружить признаки гипертрофии, аритмию, признаки недостаточности кровоснабжения миокарда.
- Радиоизотопная вентрикулография. Помогает оценить сократительную способность желудочков и их объемную вместимость.
- Рентгенологическое исследование. Помогает увидеть застой крови в малом круге кровообращения, а также обнаружить увеличение правых отделов сердца.
- Исследование уровня гормонов, которые выделяют клетки миокарда – натрийуретических пептидов в плазме крови. Большое отклонение от нормальных показателей говорит о тяжелой стадии заболевания.
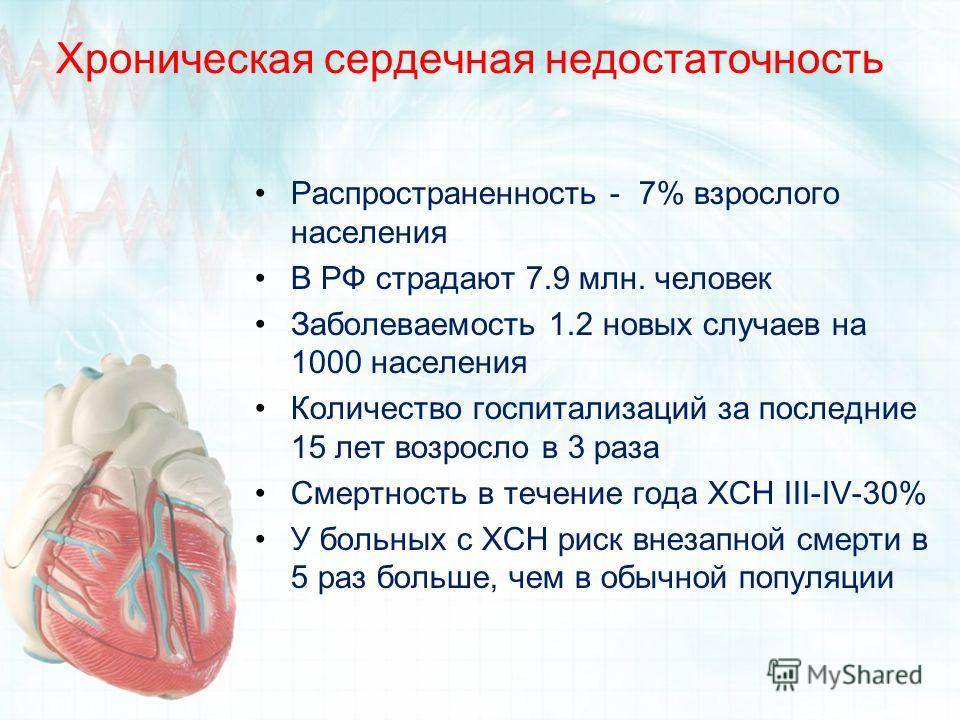
Диагностика сердечной недостаточности должна проводиться для раннего выявления болезни, даже при отсутствии характерных симптомов. Это связано с тем, что патология развивается на фоне определенных заболеваний, а ее своевременное выявление и лечение продлевает жизнь человека и улучшает ее качество.
Лечение
Комплексное лечение полиорганной недостаточности основывается на семи главных принципах. Первый направлен на устранение заболевания или провоцирующего фактора, который активизирует и поддерживает агрессивное воздействие на организм пациента. Обычно это высокоинвазивная инфекция, гнойная деструкция, легочная гипоксия, тяжелая гиповолемия и т. д. При неустраненном этиологическом факторе лечение ПОН неэффективно.
Второй принцип стратегии борьбы с ПОН – замещение или искусственное поддержание жизненно важной системы (если не добиться улучшения ее работы, то может наступить летальный исход). К таковым относятся система кровообращения, дыхания
Третий принцип – антимедиаторное воздействие. Специалисты проводят блокировку рецепторов эндотелиальных клеток их антагонистами с помощью моноклональных антител против IL-1, TNFa.
Четвертый принцип направлен на нормализацию энергетического баланса. Он предусматривает множество пунктов, в том числе представленные ниже.
- Адекватное парентеральное, смешанное, энтеральное питание.
- Метаболическая коррекция – создание нормального кислотно-щелочного баланса, без чего работоспособность ферментов, участвующих в продукции энергии, снижена.
- Медикаментозная антиоксидантная и антигипоксическая терапия.
- Введение необходимых аминокислот и витаминов для нормализации активности ферментов.
- Нормализация микроциркуляционной системы и работы легких для адекватного снабжения тканей кислородом.
Пятый принцип – эффективная стимуляция естественной детоксикации. Также могут применяться экстракорпоральные методы – воздействие на организм человека без лекарственного или инструментального проникновения в тело. Это прежде всего разные физиотерапевтические процедуры, гемосорбция, диализ, гемофильтрация, плазмаферез, лечебный массаж и т. д. Эти методы следует использовать, пока не восстановятся функции внутренних органов и организм не будет в состоянии самостоятельно поддерживать гомеостаз. Кроме того, в комплекс лечения входят методы функциональной поддержки органов жизнеобеспечения: искусственная вентиляция легких (ИВЛ), водитель ритма, вазопрессоры и кардиотонические препараты.
Шестой принцип включает синдромное лечение. Компоненты полиорганной недостаточности в виде респираторного дистресс-синдрома, острой гиповолемии, комы, синдрома диссеминированного внутрисосудистого свертывания, острой печеночной или почечной недостаточности требуют проведения комплекса методов, направленных на поддержание или искусственное замещение определенных функций органа и системы.
Уменьшение инвазивности действий – седьмой принцип лечения ПОН. Он учитывает то, что инвазивность современных технологий, применяемых в медицине, часто приводит к развитию ятрогенной полиорганной недостаточности.
Симптомы СН пожилых
Клинические проявления патологии в пожилом возрасте зависят от ее формы и места локализации заболевания. Первыми признаками сердечной недостаточности у пожилых являются:
- пульсация сосудов на шее;
- вздутие височных вен;
- одышка при нагрузке;
- акроцианоз;
- пастозность конечностей.
Кроме того, при прогрессировании патологии возникают:
- надрывный кашель с примесью крови в мокроте;
- одышка;
- бессонница;
- синеватый оттенок кожи;
- отечность тканей;
- чувство хронической усталости;
- постоянная раздражительность;
- рассеянность, ухудшение памяти;
- плохой аппетит;
- подташнивание;
- нарушение функции почек, дизурия, энурез;
- загрудинные боли.
Все эти симптомы хронической сердечной недостаточности могут существовать годами, приводя к развитию множества серьезных осложнений, если не обращать на них внимания и своевременно не диагностировать патологию. Причем, это не так просто, поскольку проявления СН маскируются под другие заболевания. У пожилых принято выделять несколько вариантов течения патологии:
- абдоминальный – для него характерен метеоризм, запоры, плохой аппетит;
- аритмический – преобладает тахикардия, экстрасистолия;
- церебральный – дезориентация в пространстве, депрессия, слабость, смена настроения, атаксия, чувство беспокойства;
- легочный – кашель, не связанный с простудой, одышка, чувство нехватки воздуха, усиливающееся при нагрузке или волнении, в положении лежа;
- почечный – дизурия, никтурия, задержка мочи, отечность, которую не могут купировать диуретики.
Еще одной особенностью симптоматики СН у пожилых является существенное различие проявлений, обусловленное тем, где локализуется первопричина патологии: справа или слева.
Правосторонняя СН возникает при нарушении оттока крови из правого предсердия и желудочка (порок клапана, например), характеризуется гипертензией в венах ног и печени, что проявляется увеличением печени в размерах, отеками голеней.
Левосторонняя СН вызывает секрецию слизи, поскольку именно левая сторона сердца принимает кровь, насыщенную кислородом, от легких, что проявляется надрывным кашлем с прожилками крови в мокроте.
Анатомия сердца
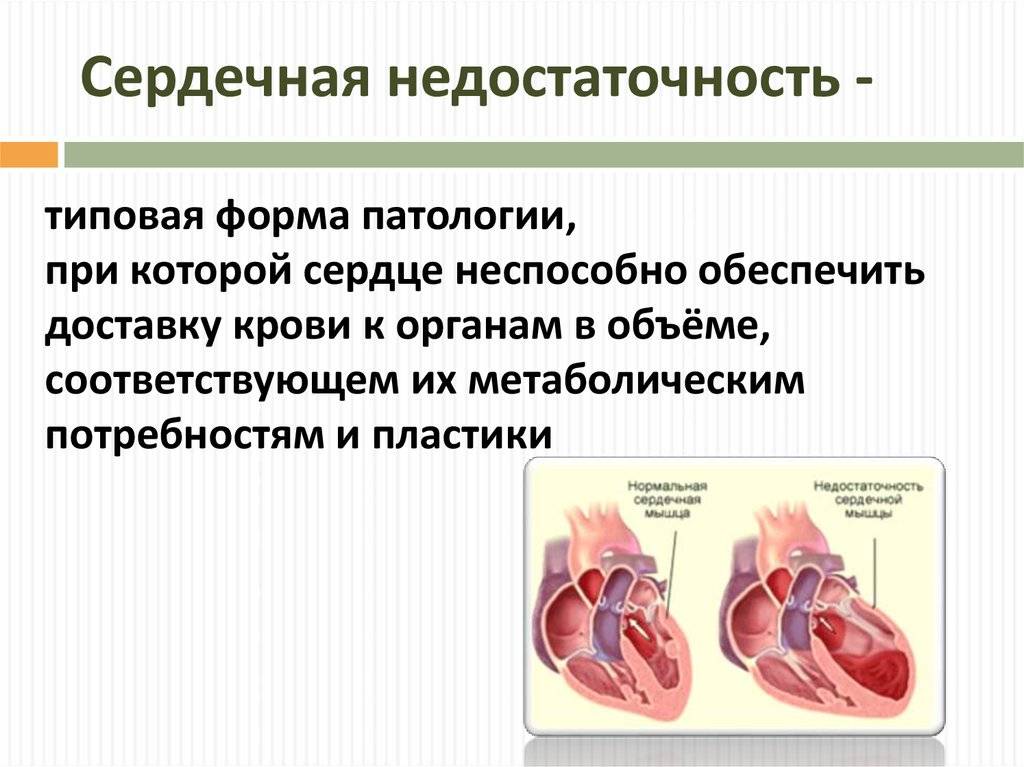
Сердце – это полый четырехкамерный орган, который состоит из 2-х предсердий и 2-х желудочков. Предсердия (верхние отделы сердца) отделены от желудочков перегородками с клапанами (двухстворчатым и трехстворчатым), которые пропускают кровь в желудочки и закрываются, препятствуя ее обратному току. Правая половина наглухо отделена от левой, поэтому венозная и артериальная кровь не смешиваются.Функции сердца:
- Сократимость. Сердечная мышца сокращается, полости уменьшаются в объеме, выталкивая кровь в артерии. Сердце перекачивает кровь по организму, выполняя роль насоса.
- Автоматизм. Сердце способно самостоятельно вырабатывать электрические импульсы, вызывающие его сокращение. Эту функцию обеспечивает синусовый узел.
- Проводимость. По особым путям импульсы из синусового узла проводятся к сократительному миокарду.
- Возбудимость – способность сердечной мышцы возбуждаться под влиянием импульсов.
Круги кровообращения. Сердце перекачивает кровь по двум кругам кровообращения: большому и малому.
- Большой круг кровообращения – из левого желудочка кровь поступает в аорту, а из нее по артериям ко всем тканям и органам. Здесь она отдает кислород и питательные вещества, после чего по венам возвращается в правую половину сердца – в правое предсердие.
- Малый круг кровообращения – из правого желудочка кровь поступает в легкие. Здесь в мелких капиллярах, опутывающих легочные альвеолы, кровь теряет углекислый газ и вновь насыщается кислородом. После этого она по легочным венам возвращается в сердце, в левое предсердие.
Строение сердца. Сердце состоит из трех оболочек и околосердечной сумки.
- Околосердечная сумка – перикард. Наружный волокнистый слой околосердечной сумки, свободно окружает сердце. Он прикреплен к диафрагме и грудной кости и фиксирует сердце в грудной клетке.
- Наружная оболочка – эпикард. Это тонкая прозрачная пленка из соединительной ткани, которая плотно сращена с мышечной оболочкой. Вместе с околосердечной сумкой обеспечивает беспрепятственное скольжение сердца при расширении.
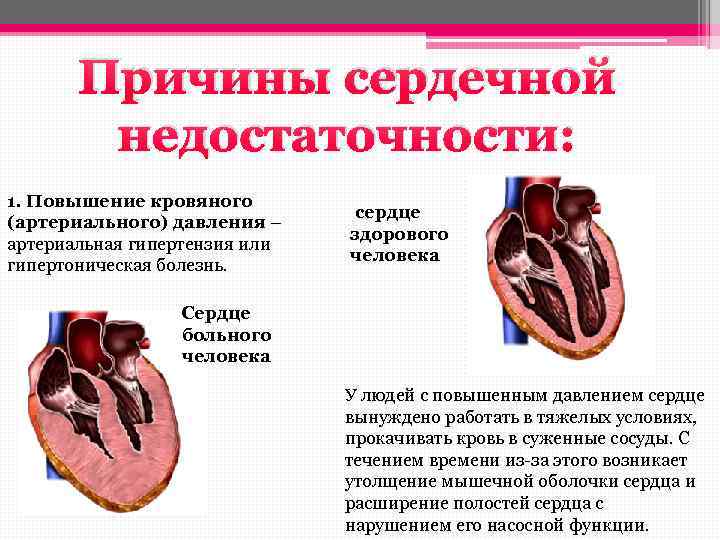
- Мышечная оболочка – миокард. Мощная сердечная мышца занимает большую часть сердечной стенки. В предсердьях различают 2 слоя глубокий и поверхностный. В мышечной оболочке желудков 3 слоя: глубокий, средний и наружный. Истончение или разрастание и огрубение миокарда вызывает сердечную недостаточность.
- Внутренняя оболочка – эндокард. Она состоит из коллагеновых и эластических волокон, которые обеспечивают гладкость полостей сердца. Это необходимо для скольжения крови внутри камер, в противном случае могут образовываться пристеночные тромбы.
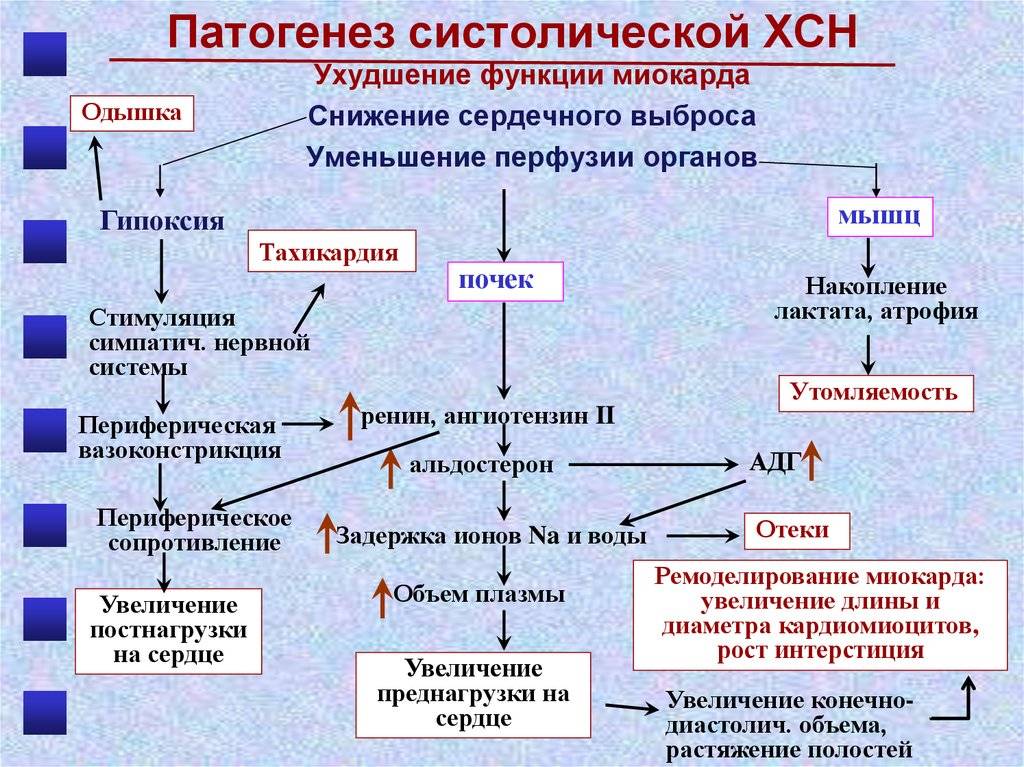
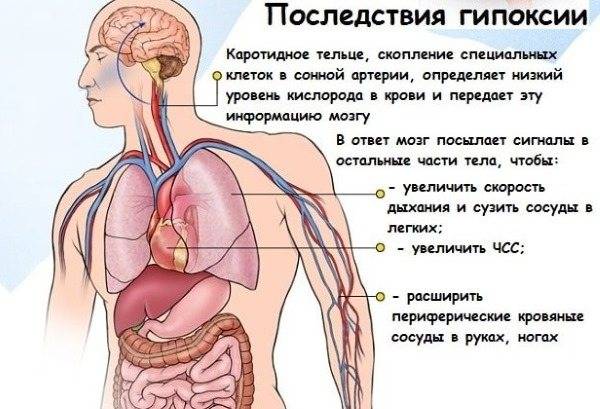
Механизм развития сердечной недостаточности
Хроническая сердечная недостаточность развивается медленно на протяжении нескольких недель или месяцев. В развитии хронической сердечной недостаточности выделяют несколько фаз:
- Повреждение миокарда развивается в результате болезни сердца или длительной перегрузки.
- Нарушение сократительной функции левого желудочка. Он слабо сокращается и направляет в артерии недостаточное количество крови.
- Стадия компенсации. Включаются механизмы компенсации, чтобы обеспечить нормальную работу сердца в сложившихся условиях. Мышечный слой левого желудочка гипертрофируется, за счет увеличения в размерах жизнеспособных кардиомиоцитов. Повышается выделение адреналина, который заставляет сердце сокращаться сильнее и чаще. Гипофиз выделяет антидиуретический гормон, под действием которого в крови повышается содержание воды. Таким образом, увеличивается объем перекачиваемой крови.
- Исчерпание резервов. Сердце исчерпывает возможности снабжать кардиомиоциты кислородом и питательными веществами. Они испытывают дефицит кислорода и энергии.
- Стадия декомпенсации – нарушения кровообращения уже не могут быть компенсированы. Мышечный слой сердца не в состоянии нормально функционировать. Сокращения и расслабления становятся слабыми и медленными.
- Развивается сердечная недостаточность. Сердце сокращается слабее и медленнее. Все органы и ткани получают недостаточно кислорода и питательных веществ.
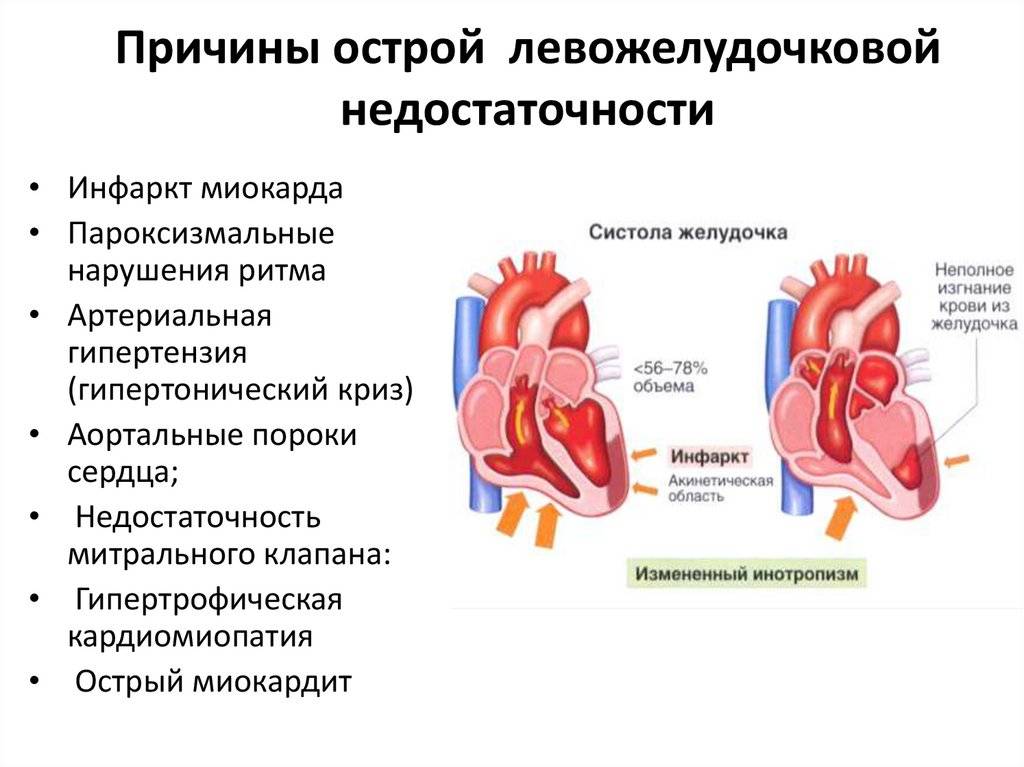
Острая сердечная недостаточность развивается в течение нескольких минут и не проходит стадии, характерные для ХСН. Инфаркт, острый миокардит или тяжелые аритмии приводят к тому, что сокращения сердца становятся вялыми. При этом резко падает объем крови, поступающий в артериальную систему.
В чем опасность полиорганной недостаточности
Под данным заболеванием стоит понимать тяжелую неспецифическую стресс-реакцию организма при совокупной недостаточности нескольких функциональных систем. При этом прогрессирование заболеваний происходит по принципу развития большинства травм и острых болезней на терминальной стадии.
В качестве ключевой особенности полиорганной недостаточности можно определить повреждение системы или органа на таком уровне, что он теряет способность поддерживать обеспечение жизнедеятельности организма. Если взять статистику палат интенсивной терапии и реанимации хирургических стационаров, то на долю синдрома будет приходится до 80 % всех случаев летального исхода.
Такой показатель, как выраженность полиорганной недостаточности, определяют, учитывая следующие факторы: исходное функциональное состояние самого органа (напрямую зависит от физиологического резерва), снижение кровотока, способность органа противостоять гипоксии, факторы шокового характера (септический, кардиогенный, гиповолемический), метаболические расстройства.
Причины развития
Кроме последствий повреждающих факторов, сказывающихся на функционировании сердечной мышцы, прогрессирования хронических заболеваний сердечно-сосудистой системы к развитию ХСН приводят и возрастные изменения биохимии и физиологии миокарда.
Прогрессирующие атеросклеротические изменения приводят к уплотнению сосудистых стенок. В патологический процесс вовлекается аорта, магистральные артерии и артериолы. Мелкие сосуды артериального русла вытягиваются, поражение распространяется на сосуды мозга и сердца.
Вследствие ишемии миокарда мышечная ткань постепенно замещается фиброзной, развивается диффузный или очаговый кардиосклероз, сократительная способность миокарда прогрессивно ухудшается.
Стеноз сосудов и другие изменения в сосудах приводят к перегрузке левого желудочка. Развивается ортостатическая гипотензия, проявляющаяся головокружениями при изменении положения тела.
Рубцовые изменения затрагивают аортальный клапан, потеря пластичности усугубляется постепенной кальцинизацией тканей. Нарушение смыкание створок увеличивает нагрузку на левый желудочек.
В патофизиологический процесс вовлекается митральный клапан. Проявления клапанной недостаточности возникают примерно на 10 лет позже.
С возрастом ослабевает функция вилочковой железы, нарушаются механизмы иммунной защиты, которые обеспечивают компенсацию функциональных расстройств.
В конечном итоге способность сердца перекачивать необходимые объемы артериальной крови снижается, ткани организма страдают от кислородного голодания, начинаются перегрузки правых отделов сердца.
Главными причинами возникновения СН являются следующие факторы:
- Гипертония.
- Пороки сердца.
- Ишемия.
- Совокупность вышеперечисленных заболеваний.
- Инфекционные болезни, которые ведут к расслабленности работы сердца.
- Сбой в работе функций сердечных клапанов.
Неожиданное возникновение болезни может произойти при хирургическом вмешательстве на область сердца, аритмии, у новорожденных с пороками сердца и резкой перестройки организма после рождения.
Причинами развития выявляются при прогрессирующем развитии болезней сердца любого характера. Поврежденные места становятся более плотными, и сердце перестает нормально функционировать.
К возникновению и развитию сердечной недостаточности ведут провоцирующие факторы:
- Ослабленный иммунитет.
- Авитаминоз.
- Интоксикация.
- Неправильное питание.
- Прием алкоголя.
- Употребление наркотических средств.
- Курение.
- Долгое стрессовое состояние.
- Ожирение.
- Сахарный диабет.
- Прием определенных лекарственных средств.
СН это тяжелейший синдром, требующий долгого лечения и профилактических действий (постоянное посещение кардиолога, лечение сердечных заболеваний).
Наиболее частые причины сердечной недостаточности у пожилых людей — это ишемическая болезнь сердца, перенесенный инфаркт миокарда, артериальная гипертония, осложнения сахарного диабета. Часто у пациентов сочетаются 2-3 проблемы, перечисленные выше. После выхода на пенсию люди обычно становятся менее физически активными, чем в то время, когда они ходили на работу. Это ускоряет развитие сердечно-сосудистых заболеваний, но сглаживает их симптомы.
Симптомы сердечной недостаточности у пожилых людей — менее выраженные, чем у больных среднего возраста. Они похожи на симптомы естественного старения. Больные часто жалуются на слабость, усталость, бессонницу или наоборот сонливость. Родственники замечают у них ухудшение умственных способностей, раздражительность или депрессию.
Питание и режим
Питание при сердечной недостаточности имеет свои особенности. Больным Рекомендована диета № 10, а при второй и третей степени нарушения кровообращения 10а.
Основные принципы лечебного питания при сердечной недостаточности:
- Нормы приема жидкости 600 мл — 1,5 л в сутки.
- Жиры 50-70 г в день (25% растительные масла)
- Углеводы 300-400 г (80-90 г в виде сахара и других кондитерских изделий)
- В рацион включают продукты богатые калием, дефицит которого приводит к дистрофии миокарда: курага, изюм, морская капуста.
- Ингредиенты, которые имеют щелочную реакцию, так как нарушение обмена веществ при СН приводит к ацидозу (закислению организма). Рекомендованы: молоко, хлеб из муки грубого помола, капуста, бананы, свекла.
- Пища должна быть калорийной, легкоусваимой, богатой витаминами и белками. В противном случае развивается стадия декомпенсации.
- При ожирении и избыточной массе тела (>25 кг/м²) необходимо ограничить калорийность питания 1900-2500 ккал. Исключают жирные, жареные блюда и кондитерские изделия с кремом.
- Ограничение поваренной соли, которая вызывает задержку воды в организме, увеличение нагрузки на сердце и появление отеков. Норму соли снижают до 1-3 г в сутки. При тяжелой сердечной недостаточности соль полностью выключают.
- При патологической потере массы тела за счет жировой массы и мышц (>5 кг за 6 месяцев) рекомендовано калорийное питание 5 раз в день небольшими порциями. Так как переполнение желудка вызывает подъем диафрагмы и нарушение работы сердца.
При острой сердечной недостаточности показан покой. Причем если больной будет находиться в лежачем положении, то состояние может ухудшиться – усилится отек легких. Поэтому желательно находиться в полу сидячем положении с опущенными ногами.
При хронической сердечной недостаточности покой противопоказан. Отсутствие движения усиливает застойные явления в большом и малом круге кровообращения.

Методика лечения
Для определения полиорганной дисфункции медики применяют лабораторные исследования. Диагноз подтверждается при наличии одновременно прогрессирующих признаков — нарушения функциональности системы гемостаза, острого респираторного дистресс-синдрома, почечной дисфункции, печеночной дисфункции, снижению функциональности ЦНС.
Ведение больных и лечение заболевания происходит по следующим стратегическим принципам:
- предупреждение развития критического состояния — своевременное устранение инфекции и факторов, запустивших патологические процессы, нормализация обменных процессов, восстановление дыхания и кровообращения, обеспечение питания тканей, профилактика некрозов;
- искусственное поддержание или замещение функционально несостоятельных систем, лечение пораженных органов;
- блокировка медиаторов воспаления;
- обеспечение детоксикации;
- комплексная терапия всех компонентов полиорганной недостаточности;
- применение малоинвазивных методов воздействия.
Кроме того, огромное значение имеет применение профилактических мер при ведении тяжелых больных, потенциально предрасположенных к развитию полиорганной недостаточности. Длительность курса комплексной терапии составляет от 7 до 20 дней, в зависимости от степени сложности заболевания.
Симптомы
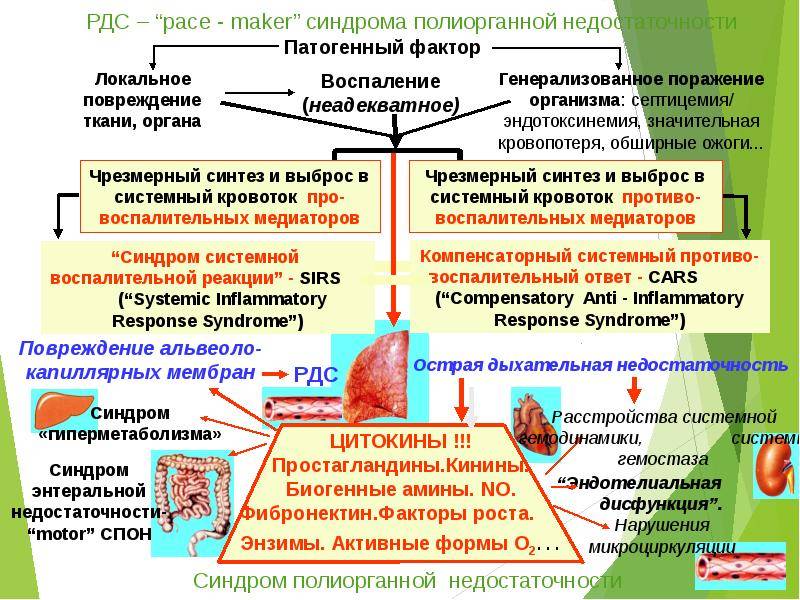
Проявляющиеся при полиорганной недостаточности признаки и их прогресс вызваны сочетанием нарушений в сердечно-сосудистой и дыхательной системах, а также дисфункциями в почках и печени. Обычно их условно делят на несколько ключевых состояний:
- функциональные нарушения центральной нервной системы;
- респираторный дистресс-синдром;
- острая печеночная и почечная недостаточность;
- синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром).
Также медицинскими специалистами выделено четыре формы болезни: явная, скрытая (латентная), декомпенсированная и терминальная. При явной форме происходит нарастание токсического синдрома. Он сопровождается прогрессированием нарушений кровотока в печени, почках, кожном покрове. Для терминальной формы типично развитие циркуляторной блокады и ишемии. В крови человека накапливаются метаболиты, оказывающие токсическое воздействие на организм и нарушающие выделительную функцию печени, почек и желудочно-кишечного тракта.
О нарушении биохимических процессов детоксикации в печени свидетельствует наличие аммиака в крови, о почечной недостаточности – пептидов средней массы. Что касается дыхательной системы, развивается респираторный дистресс-синдром. Отекают легкие, нарушается дыхание, в организм не поступает необходимое количество кислорода. У больного появляется одышка и учащается пульс. Обнаруживаются симптомы цианоза: пятна, бледность или посинение кожного покрова. Конечности становятся прохладными.
Что касается почек, то при синдроме полиорганной недостаточности возрастает риск олигурии – патологического состояния, когда в организме задерживается моча. У ребенка это могут заметить родители или воспитатели, если он редко мочится. Поскольку такой признак проявляется не только при ПОН, то устанавливать диагноз только на основании этого нельзя. Если нарушена функция почек, содержание эпителия, лейкоцитов и белка в моче превышает норму. Также могут быть выявлены эритроциты. Когда олигурия прогрессирует, возникает анурия – заболевание, при котором моча не попадает в мочевой пузырь и, как следствие, не выделяется из него.
При поражении печени на фоне полиорганной недостаточности развивается холестатическая желтуха. Проявления включают: кожный зуд, который постепенно нарастает, пожелтение склеры, увеличение содержания холестерина и желчных кислот в крови, повышение концентрации билирубина, понижение числа метаболитов билирубина в кале и моче.
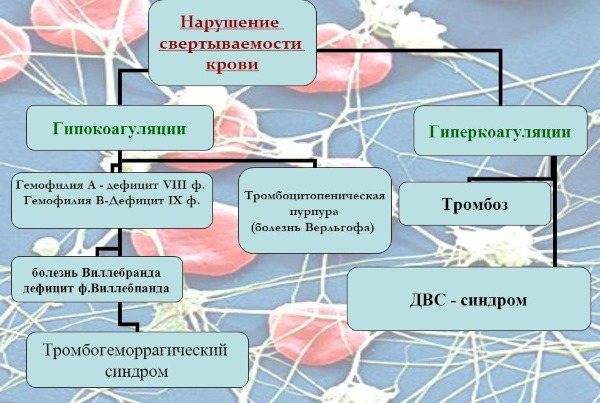
Часто при полиорганной недостаточности появляется ДВС-синдром – расстройство гемостаза, обусловленное дефицитом и гиперстимуляцией резервов свертывающей системы крови. Он провоцирует геморрагические, микроциркуляторные и тромботические нарушения. При ДВС-синдроме наблюдается дисфункция органов, кровоподтеки в подкожно-жировую клетчатку, подкожные гематомы, петехиально-гематомные высыпания. В острых случаях возможно развитие гипотонии, шока, сильных кровотечений и т. д.
Одно из проявлений ПОН у взрослых и детей – нарастающая острая сердечная недостаточность. Мышца сердца теряет эластичность и способность к сокращению. В результате перекачивание крови значительно усложняется, что приводит к ее застою. Следствием прогрессирующей ОСН может стать отек легких или приступ астмы. Оба состояния крайне опасны для жизни.
При правожелудочковой сердечной недостаточности увеличивается печень. Все ткани и органы плохо снабжаются кислородом, образуются отеки. Больному становится сложнее дышать. Со стороны центральной нервной системы ПОН проявляется острым психозом, заторможенностью, иногда – коматозным состоянием.
Распространенный признак полиорганной недостаточности – язвы двенадцатиперстной кишки и желудка. Пациента беспокоят болевые ощущения в верхней части живота, которые постепенно усиливаются. Язвенную болезнь неминуемо сопровождает изжога.
Как лечить, какие препараты при этом используются
Прежде всего, следует радикальным образом изменить качество питания. Ограничивается употребление соли, при доказанном нарушении обмена липидов – жиров животного происхождения. При склонности пациента к отечности ограничивается и потребление свободной жидкости.
Необходимо полностью исключить курение и алкоголь.
При декомпенсированной сердечной недостаточности больному назначается постельный режим. В стадии компенсации показаны умеренные физические нагрузки в комфортном для пациента режиме. А какие лекарства в первую очередь может назначить лечащий врач при сердечной недостаточности у пожилых людей?
Лечение хронической сердечной недостаточности у пожилых пациентов проводится комплексно, одновременно с терапией сопутствующих заболеваний. В курс лечения включаются:

Диуретики. Назначаются для нормализации водного обмена. Препарат и дозировку назначают по результатам клинических наблюдений за состоянием пациента. Чаще всего назначают фуросемид.
Ингибиторы АПФ (ангиотензипревращающего фермента). Ингибиторы АПФ замедляют образовании е ангиотензина и тем самым предотвращают сужение просвета сосудов.
Под действием препарата улучшается насосная функция сердца, нормализуется кровоток, в частности, в воротной системе почек.
В сочетании с диуретиками АПФ повышают переносимость физических нагрузок, улучшают состояние пациента, уменьшают риск инфаркта миокарда. Препарат первого выбора – Престариум, наиболее безопасный и удобный в применении.
Другие сосудорасширяющие препараты. При непереносимости препаратов из группы иАПФ назначаются органические нитраты пролонгированного действия в комбинации с гидралазином.
Сердечные гликозиды. Дигоксин. Назначается при мерцательной аритмии и нарушениях синусового ритма
Влияние на показатели смертности точно не изучено, поэтому препарат применяют осторожно, в случаях малоэффективного лечения диуретиками в сочетании с иАПФ.
Антикоагулянты и дезагреганты. При наличии сосудистых патологий для улучшения текучести крови и предотвращения тромбозов пациентам назначается поддерживающая пожизненная терапия аспирином
Мерцательная аритмия и случаи тромбозов в анамнезе являются показаниями к назначению антикоагулирущего препарата варфарина.
Дополнительно могут назначаться:
- бета-адреноблокаторы;
- антагонисты кальция;
- антиаритмические препараты.
Симптомы и лечение сердечной недостаточности в пожилом возрасте: выявляем своевременно!
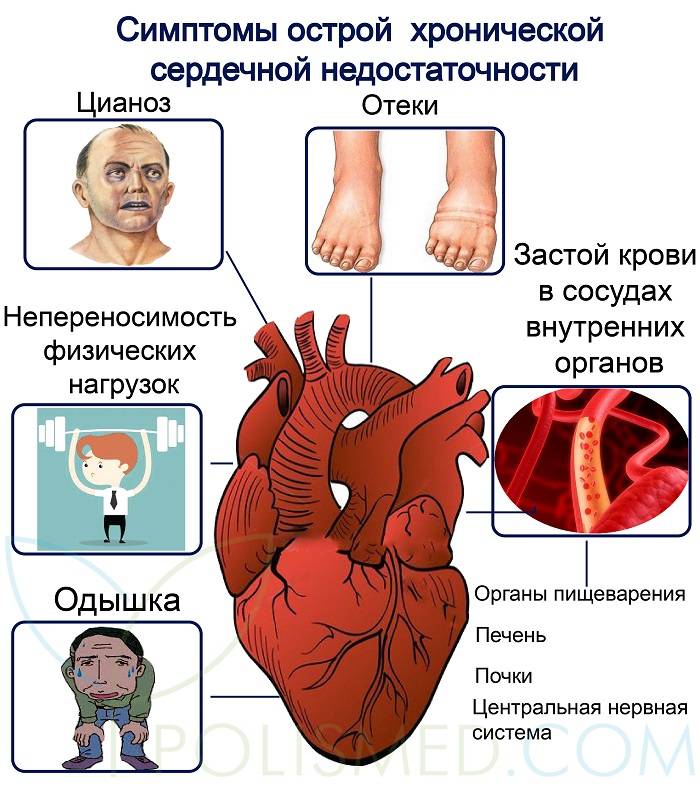
Болезнь развивается постепенно, и к самым ранним ее признакам можно отнести следующие проявления:
- вены на лбу и висках напряжены, сосуды на шее заметно пульсируют;
- наблюдается одышка, вдох затруднен даже в спокойном состоянии;
- отекают голени и стопы;
- бледность или цианоз кожных покровов на губах, носу, ушах, пальцах.
В дальнейшем симптоматика становится еще более явной, также могут добавиться другие проявления болезни:
- заметно нарушается сердечный ритм, в сердце ощущается толчки, ЧСС высокая;
- пищеварение нарушается, наблюдается тяжесть в желудке, отсутствует аппетит;
- отек нижних конечностей, моча выделяется в малом количестве, а диуретики не дают никакого эффекта;
- кашель и одышка имеют хроническую форму, их усиление происходит в лежачем положении или при нагрузке;
- физическая слабость, проблемы с эмоциональной устойчивостью, сонливость, тревожность.
Для того, чтобы лечение сердечной недостаточности дало нужный эффект, кроме собственно терапевтических методов, нужно кардинально изменить образ жизни, в том числе и рацион. Пациентам показана диета с ограничением соли и животных жиров, при отеках нужно уменьшить количество употребляемой жидкости. Полезно будет употреблять продукты к большим содержанием магния и калия. Такие вредные привычки, как употребление спиртных напитков и курение, должны быть исключены.
В зависимости от состояния больного ему показан либо постельный режим, либо в небольшом количестве физические нагрузки
Очень важно, чтобы активность доставляла удовольствие и не была изматывающей. От стрессовых ситуаций нужно максимально оберегаться
Терапия при ХСН в пожилом возрасте обязательно должна быть комплексной, при этом лечение должно проводиться и относительно других имеющихся у пациента заболеваний. Среди назначаемых врачами при данном диагнозе препаратов можно выделить такие группы:
- диуретики (Фуросемид)– помогают нормализовать водный обмен в организме;
- ингибиторы АПФ (Престариум) или прочие сосудорасширяющие средства – улучшают функцию сердца как насоса, в результате кровоток приходит в норму;
- антикоагулянты или дезагреганты (Аспирин, Варфарин) – улучшают текучесть крови, предотвращают тромбозы;
- сердечные гликозиды (Дигоксин) – помогают предотвратить симптомы мерцательной аритмии, также показаны при нарушенном синусовом ритме.
Принимать вышеперечисленные лекарственные средства необходимо только после консультации с врачом. Использование методов народной медицины также требует врачебной консультации. Самолечение при любых заболеваниях, особенно таких серьезных, как сердечная недостаточность, может привести к опасным и непоправимым для здоровья последствиям. Поэтому при малейших признаках проблем с сердцем нужно как можно скорее обращаться к врачу для прохождения обследования и лечения.
Лечение сердечной недостаточности у пожилых людей позволяет облегчить симптомы, снизить частоту госпитализации, продлить жизнь и сделать ее более полноценной. Исследования показали, что пожилым больным лекарства от сердечной недостаточности помогают хуже, чем людям среднего возраста. Тем не менее, каждый день старательно принимайте таблетки, которые назначил врач.
Узнайте, что такое низко-углеводная диета. Этот стиль питания нормализует уровень инсулина в крови, благодаря чему исчезают отеки. Людям, у которых есть избыточный вес, низко-углеводная диета помогает похудеть лучше, чем диета с ограничением пищевых жиров и калорийности рациона. Инсулин — это основной гормон, который стимулирует задержку жидкости в тканях и отложение жира.
При сердечной недостаточности вам не нужна ни задержка жидкости, ни лишний жир. Употребление продуктов, перегруженных углеводами, которые считаются «здоровыми», повышает уровень инсулина в крови. Переход на низко-углеводную диету позволит снизить дозировки мочегонных лекарств от отеков, а также других таблеток, которые вы принимаете от повышенного давления. Эта диета не подходит людям, у которых серьезная почечная недостаточность — клиренс креатинина
Народные методы лечения
Заболевания сердечно-сосудистой системы занимают первое место среди причин смертности больных, поэтому применять народные средства следует крайне осторожно, как дополнение к основному лечению и только после согласования с кардиологом. По аналогии с официальным медикаментозным лечением применяется комплексный подход
В курс включаются средства, улучшающие обменные процессы в миокарде, мочегонные и успокаивающие средства.
По аналогии с официальным медикаментозным лечением применяется комплексный подход. В курс включаются средства, улучшающие обменные процессы в миокарде, мочегонные и успокаивающие средства.
Патогенез (что происходит?) во время Полиорганной недостаточности:
В патогенезе полиорганной недостаточности у человека важное место занимаются серьезные метаболические нарушения. В терминальной стадии заболевания выражен катаболизм протеинов мышц
Он возникает из-за углеводов и жиров, если пациент находится в очень тяжелом состоянии, и если формируется невосполнимый энергетический дефицит. Развивается протеинозависимый энергетический обмен, в основе которого лежат активация протеолиза и распад структурных белков жизненно важных органов, мышечной ткани.
Активированные вирусные и микробные токсины, а также мастоциты и макрофаги выделяют вещества, которые, в свою очередь, могут провоцировать тканевые и клеточные повреждения. В патогенез имеет месте свободнорадикальное окисление. Оно повреждает клетки.
В развитии полиорганной недостаточности играет роль нарушение иммунитета, а также септические процессы. Наиболее частыми причинами сепсиса становятся грамотрицательные бактерии, которые попадают из желудочно-кишечного тракта взрослого или ребенка в кровоток и органы. Потому исследователи предполагают, что ЖКТ – своеобразный генератор полиорганной недостаточности.
В патогенезе важная роль отводится:
- медиаторам воспаления
- бактериальным токсинам
- нарушениям гомеостаза
- повреждениям эндотелия
- повреждениям микроциркуляции
В организме происходят явления гипоксии и реперфузии, в результате чего происходит агрегация и адгезия нейтрофилов, а эндотелий активируется. Медиаторы нейтрофилов разрушают клеточную мембрану в органах и тканях, из-за чего тканевая гипоксия становится еще хуже. В начале шока активируется система комплемента, фибринолиза, коагуляции. Тканевая травма активирует комплемент по альтернативному пути, а бактерии – по классическому и альтернативному.
Увеличиваются темпы выработки провоспалительных цитокинов. Нарастают тканевые повреждения, что усугубляет тяжесть полиорганной недостаточности. В начальной стадии тяжелой травмы активируется большое количество клеток, которые синтезируют медиаторы, токсически действующие на ткани. Возникает системная воспалительная реакция. Часто системное воспаление вызывает гипоксию и повреждение функции органов.
В самом начале развития процессов система коагуляции участвует в патогенезе полиорганной недостаточности. Активация системы коагуляции и угнетение фибринолиза вызывают тяжелую органную гипоперфузию.