Медикаментозное лечение
Как было сказано выше, специфического лечения детского паракоклюша не существует. Однако врачи все же назначают малышам определенные медикаменты.
Из лекарственных средств по назначению специалистов больные дети могут применять:
- седативные препараты;
- «Туссин Плюс» или «Бронхолитин» (особенно в катаральном периоде);
- антибиотические средства (макролиды) в случае осложнённого течения заболевания (только детям до одного года).
Нельзя не сказать и о том, что при паракоклюше активно используют следующие процедуры:
- иглорефлексотерапию;
- физиотерапию.
Специалисты утверждают, что в период течения такого заболевания крайне важно отказаться от приема твердой пищи в виде печенья, сухарей, твердых фруктов и овощей. Также следует воздержаться от активных действий и игр, которые могут поспособствовать развитию приступообразного кашля
Лечение
Этиотропная терапия при паракоклюше не проводится, и лечение является симптоматическим. Госпитализация рекомендуется только тем детям, у которых инфекция протекает в тяжелой форме или присутствуют тяжелые сопутствующие заболевания.
При паракоклюше рекомендуются такие консервативные мероприятия:
- длительные и частые прогулки на свежем воздухе;
- щадящий режим: исключение стрессов, оптимизация режима дня и сна, исключение физического перенапряжения;
- увлажнение воздуха в помещении и его частое проветривание;
- исключение из рациона раздражающих слизистую оболочку горла продуктов.
В план симптоматической медикаментозной терапии могут включаться следующие препараты:
- противокашлевые средства: Синекод, Грипоцитрон-Бронхо, Бронхолитин, Либексин;
- муколитические и отхаркивающие средства: Лазолван, Амброксол, Бромгексин, Колдрекс-Бронхо, Бронхикум, Стоптуссин;
- бронходилататоры: Беродуал, Эуфиллин;
- спазмолитики: экстракт белладонны, кальция глюконат;
- успокоительные средства: экстракт валерианы, пустырника, Персен, Ново-Пассит и др.;
- антигистаминные средства (при признаках аллергии): лоратадин, цетиризин, Пипольфен и др.;
- витамины С, А, В, Е и Р.
Прием антибиотиков при паракоклюше показан только при развитии бактериальных осложнений (пневмонии, бронхита). В редких случаях для ослабления приступов кашля рекомендуется прием транквилизаторов (гидазепам, феназепам).
После консультации с врачом основное лечение может дополняться рецептами народной медицины:
- смесь ягод калины с медом (соотношение 1:2) – компоненты держат на водяной бане 10 минут, принимают по 1 столовой ложке 3 раза в день после приема пищи;
- смесь сока редьки и меда (соотношение 1:2) – компоненты смешивают и принимают по 1 столовой ложке 4 раза в день;
- настой корней алтея (1 столовая ложка сырья на 400 мл охлажденной кипяченой воды) – корни настаивают на протяжении 8 часов, полученный настой выпивается на протяжении дня небольшими порциями.
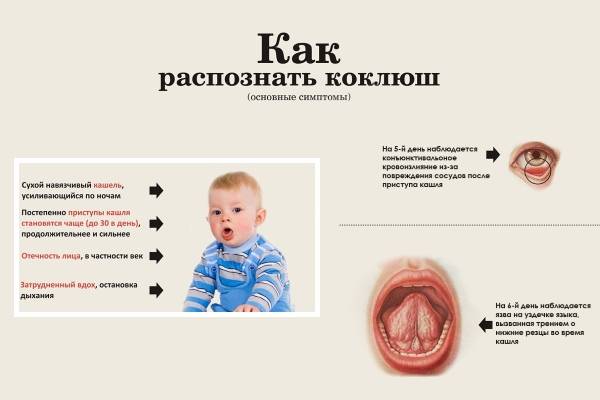
Что такое коклюш, ударение в этом слове, фото
Коклюш или по-другому «стодневный кашель» — это одно из опасных детских острых инфекционных заболеваний, вызываемое бактерией Борде-Жангу (Bordetella pertussis) и характеризующееся приступообразным кашлем спастического типа.
Длительность болезни от момента заражения до выздоровления составляет 3-3,5 месяца. Передается бактерия от больного человека к здоровому при близком контакте, не превышающем расстояние в два метра во время чихания или кашля. До открытия антибактериальных препаратов, данная инфекция лидировала в списке заболеваний, вызывающих детскую смертность.
Процесс лечения
Как лечить паракоклюш у детей? Об этом вам подробно расскажет доктор. В большинстве случаев терапия такого заболевания проводится в амбулаторных условиях. Однако в некоторых ситуациях ребенка все же госпитализируют. Как правило, это происходит в том случае, если малышу еще нет трех лет или же болезнь протекает в крайне тяжелой форме. Кроме того, ребенка наблюдают только в стационаре, если у него наблюдаются какие-либо серьезные осложнения.
Согласно утверждениям опытных специалистов, специфического лечения у такого заболевания нет. Однако для купирования неприятных симптомов врачи рекомендуют проводить следующие мероприятия:
- витаминотерапию, десенсибилизирующее лечение;
- обеспечение в помещении, где находится больной, оптимального микроклимата, то есть влажного и прохладного воздуха;
- оксигенобаротерапию, регулярные ингаляции влажным воздухом посредством небулайзера;
- частые пешие прогулки на свежем воздухе (желательно вдали от автомобильных трасс).
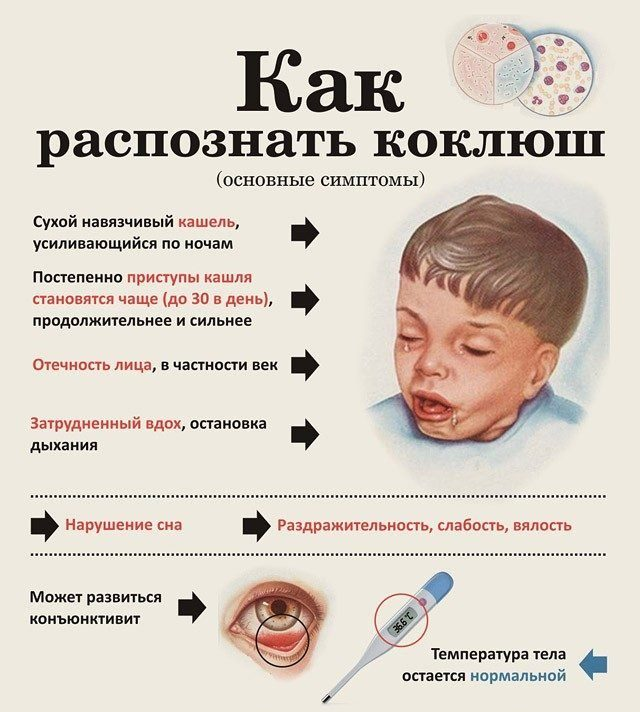
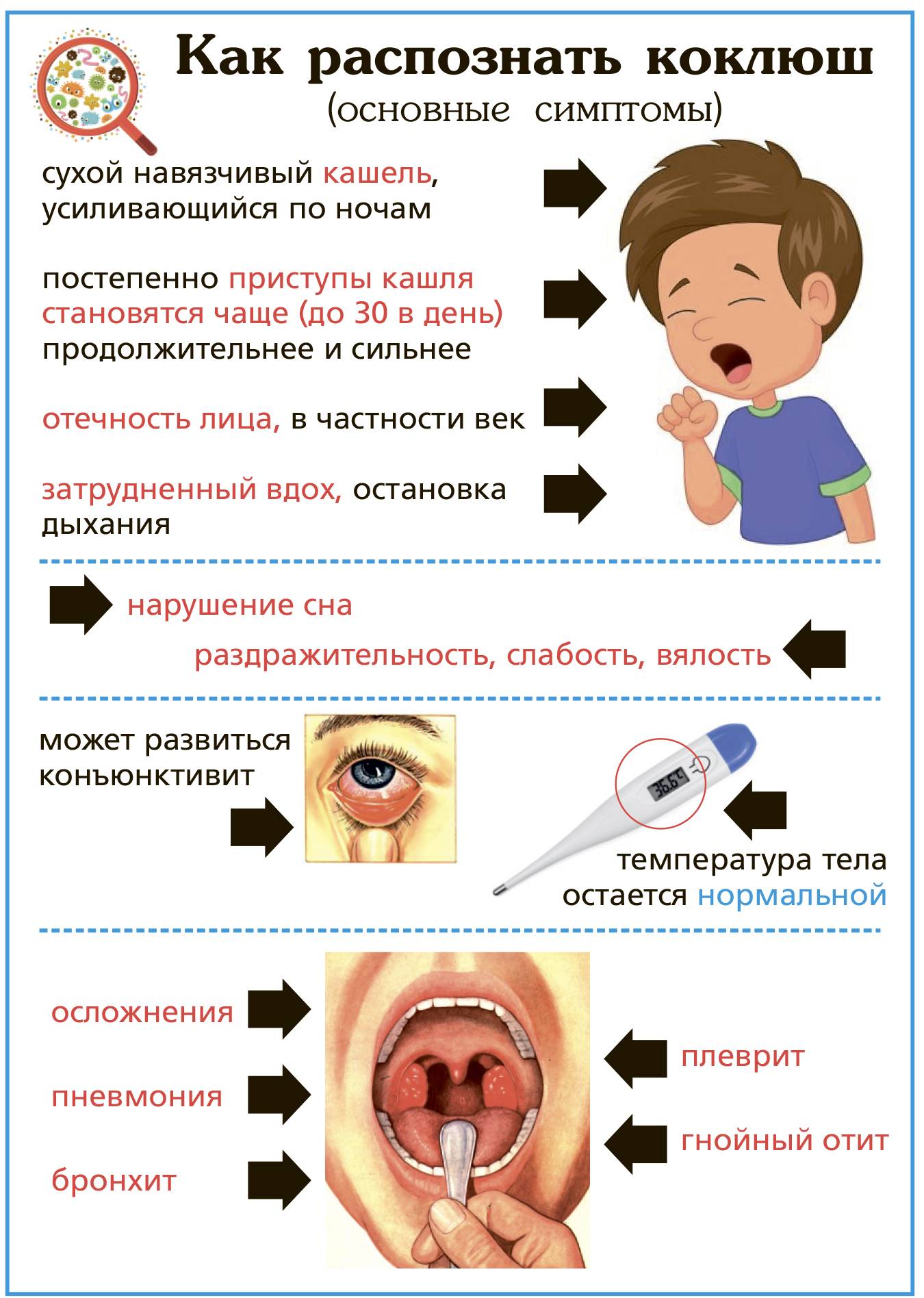
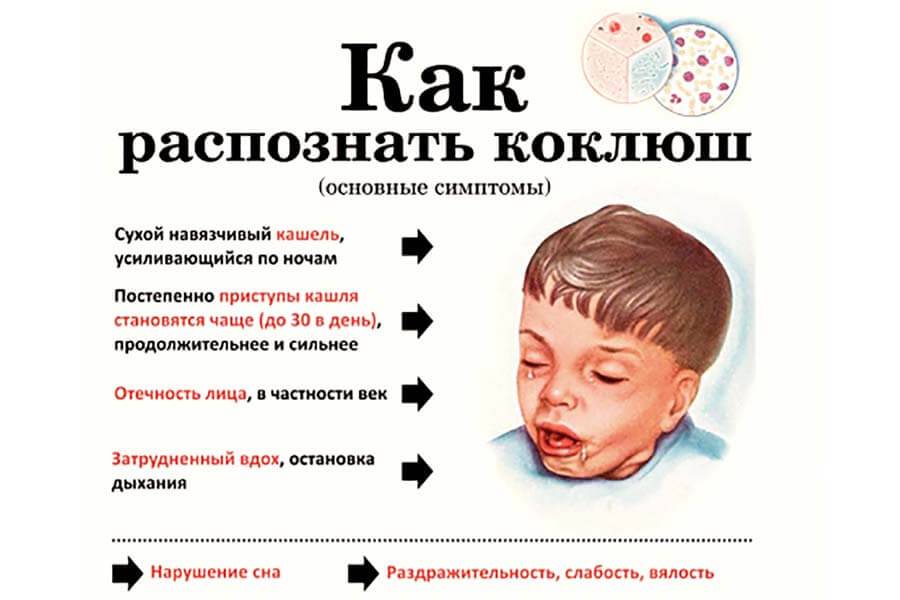
Основной симптомокомплекс
О том, как проявляется коклюш у детей, родителям нужно знать обязательно
Дело в том, что зачастую мамы и папы не обращают внимание на характерный кашель, небольшое повышение температуры тела, а также другие признаки заболевания, и продолжают водить ребёнка в детский сад, способствуя ещё большему распространению инфекции. Чтобы этого не происходило, нужно внимательно следить за здоровьем своих детей и вовремя обращаться за врачебной помощью
Таким образом, коклюш имеет несколько периодов своего развития:
- Инкубационный.
- Катаральный.
- Спазматический.
- Разрешения.
- Восстановительный.
Все они отличаются друг от друга по ряду клинических признаков, а также по продолжительности и степени воздействия на организм.
Возбудитель заселяется
Инкубационный период — время, в течение которого возбудитель заболевания попадает в организм и проникает к месту своего существования. Для коклюшной палочки он продолжается от 3 до 20 дней. У этого периода нет никаких характерных признаков. Возбудитель ещё не выделяет токсины и не раздражает эпителиальные клетки.
Общие симптомы
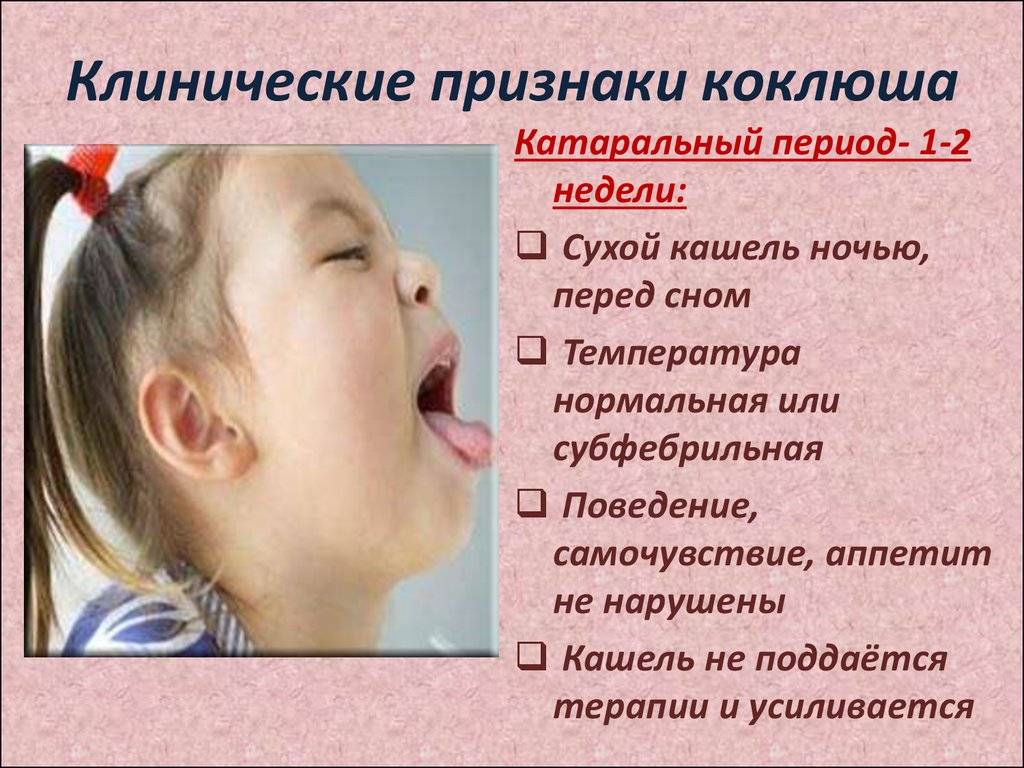
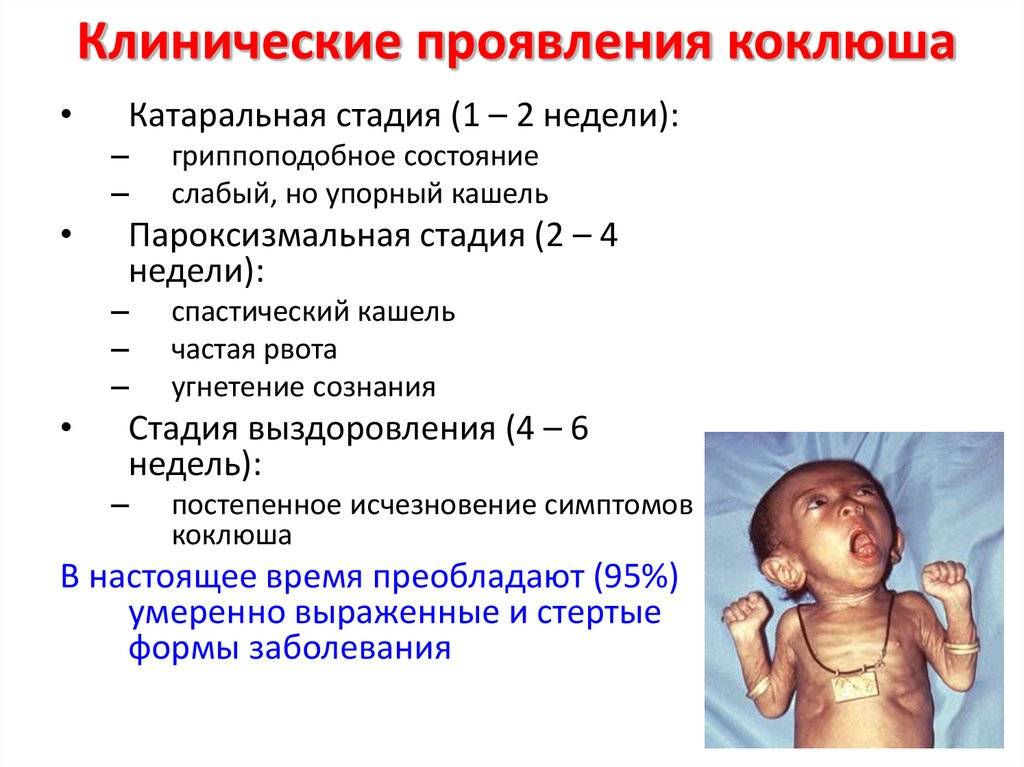
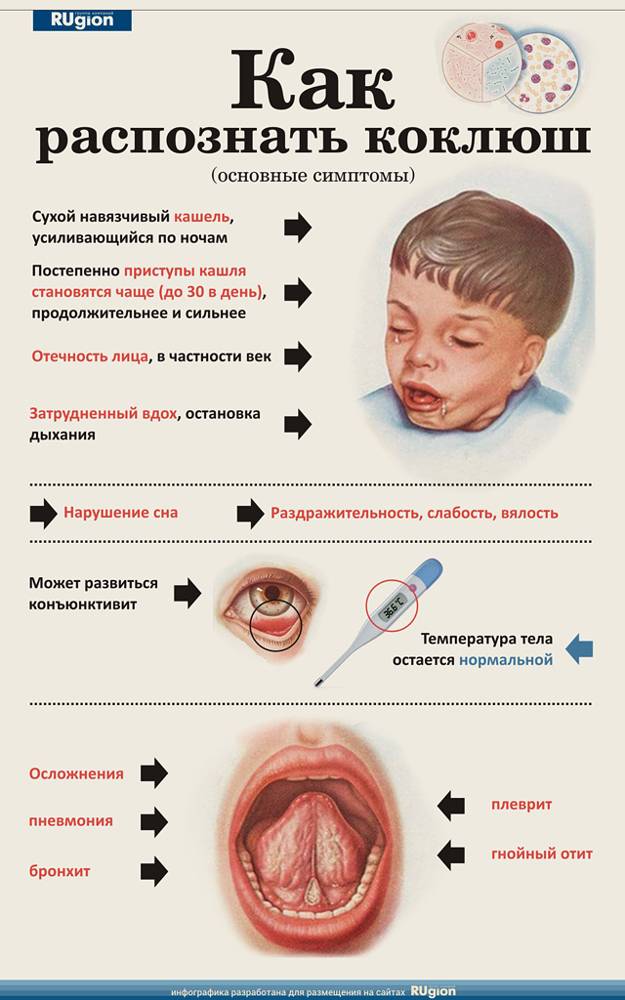
 Для катарального периода характерно наличие симптомокомплекса, общего для многих заболеваний. У больного отмечается мышечная слабость, озноб, головная и суставная боль, слизистая оболочка носовой полости отекает и появляется насморк. В глотке заметно покраснение и болезненность. У больного учащается сердцебиение и отмечается небольшое повышение температуры тела, максимум до 38 градусов, которое довольно быстро проходит. Кроме того, у человека пропадает аппетит. Затем появляется постепенно нарастающий кашель, который усиливается ночью и доставляет массу неудобств больному. Длится катаральный период около 7−14 дней.
Для катарального периода характерно наличие симптомокомплекса, общего для многих заболеваний. У больного отмечается мышечная слабость, озноб, головная и суставная боль, слизистая оболочка носовой полости отекает и появляется насморк. В глотке заметно покраснение и болезненность. У больного учащается сердцебиение и отмечается небольшое повышение температуры тела, максимум до 38 градусов, которое довольно быстро проходит. Кроме того, у человека пропадает аппетит. Затем появляется постепенно нарастающий кашель, который усиливается ночью и доставляет массу неудобств больному. Длится катаральный период около 7−14 дней.
Особенные признаки
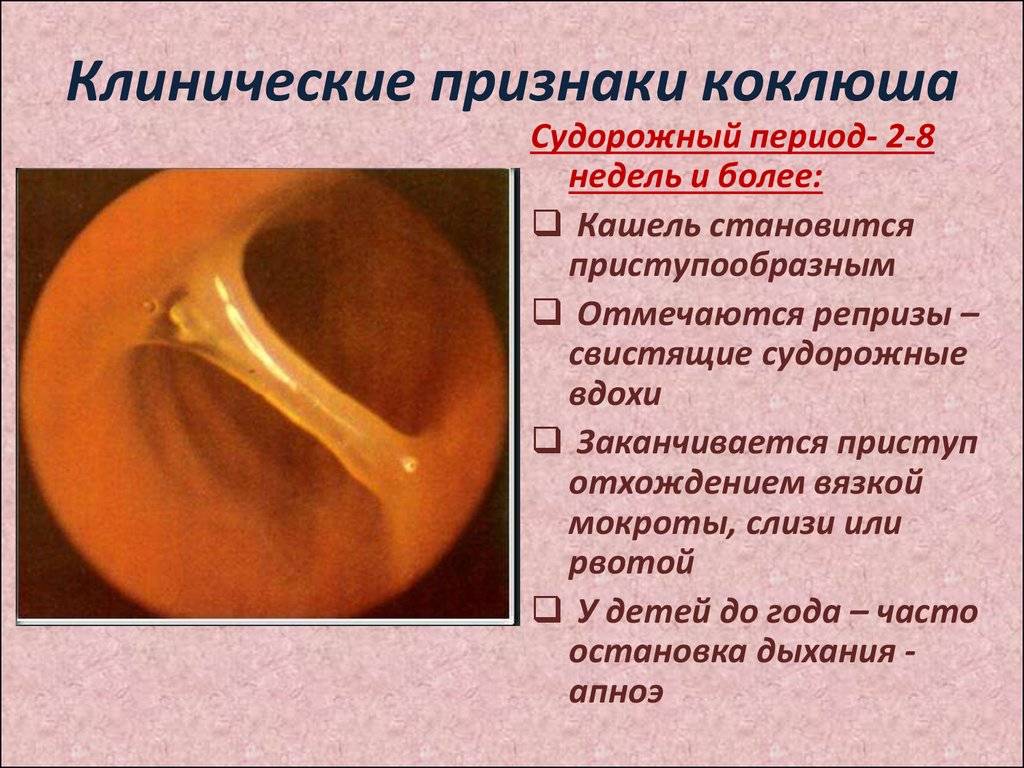
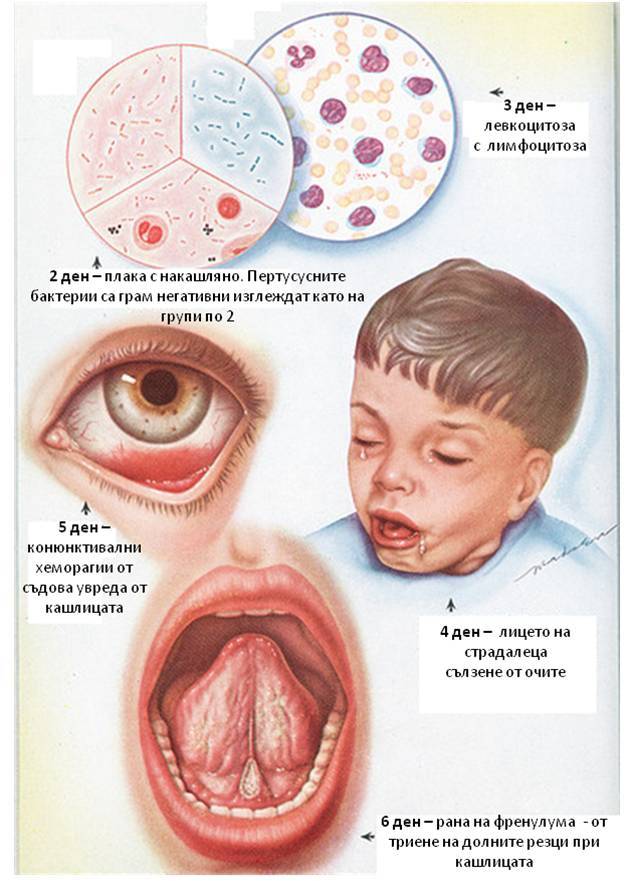
Во время спазматического периода появляется характерный кашель. При коклюше у детей он особенно выражен. При выдохе ребёнок начинает часто-часто кашлять, возникает целая серия кашлевых толчков. После этого слышен судорожный вдох с характерным свистом. И опять на выдохе — кашель. Такой приступ, состоящий из кашля и вдоха со свистом, может продолжаться несколько минут. После этого происходит выделение вязкой мокроты, обычно прозрачной или белой, и рвота. Во время кашля лицо ребёнка сначала краснеет, а затем багровеет, губы приобретают синюшный оттенок, а из глаз текут слёзы.

Довольно часто происходит повреждение капилляров в склере глаз, в коже лица и в верхней части тела. При этом заметны мелкие кровоизлияния под кожей и под слизистыми оболочками. Уздечка языка во время приступа повреждается зубами, и со временем на ней появляется небольшая белая язва. За сутки у больного может наблюдаться от двух до тридцати таких приступов.
После обострения — долгое восстановление
Во время стадии разрешения время между приступами кашля увеличивается. Пропадают специфические симптомы. Кашель в этот период уже ничем не отличается от обычного простудного. Но по-прежнему сохраняется вялость, апатия, раздражительность. Длится период разрешения от 2 недель до 2 месяцев.
 После этой стадии начинается период восстановления, который продолжается от двух месяцев до полугода. В это время у пациента сохраняется повышенная нервозность, он быстро устаёт. В результате болезни иммунитет у человека снижается, что приводит к частым простудам, сопровождающимся сухим кашлем.
После этой стадии начинается период восстановления, который продолжается от двух месяцев до полугода. В это время у пациента сохраняется повышенная нервозность, он быстро устаёт. В результате болезни иммунитет у человека снижается, что приводит к частым простудам, сопровождающимся сухим кашлем.
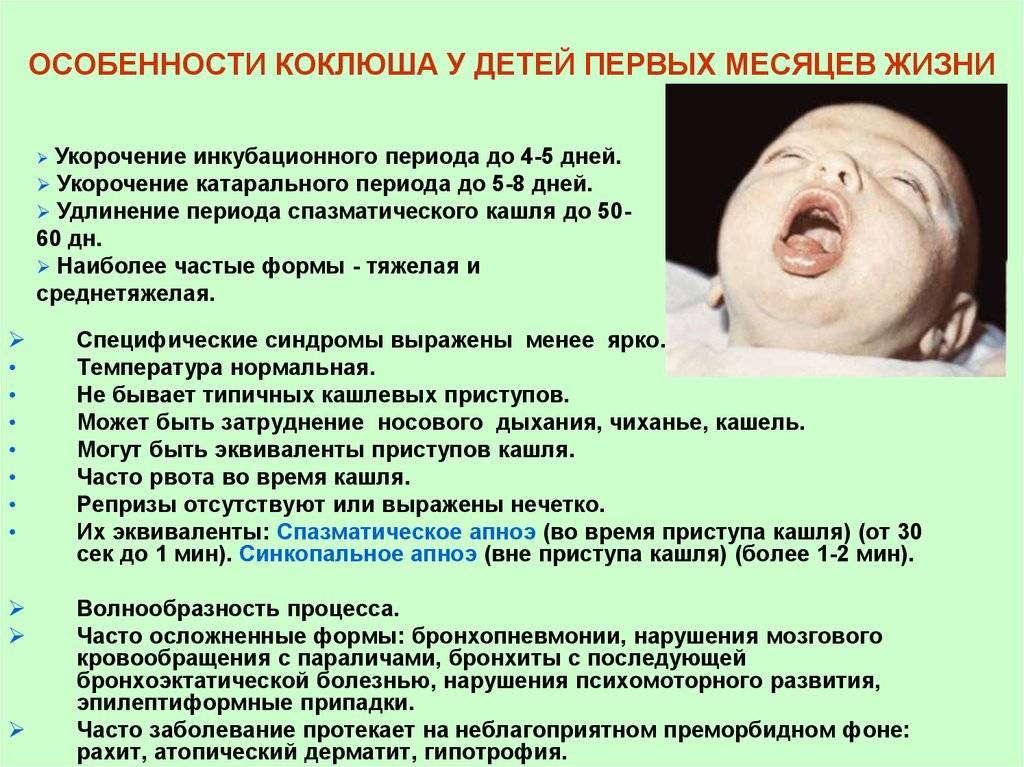
Имеет свои особенности коклюш у детей до года. Симптомы заболевания у них специфичны тем, что после приступа кашля наступает задержка дыхания, которая может длиться до одной минуты. Кроме того, инкубационный период у грудных детей гораздо короче, а спазматический, наоборот, намного длиннее. Кровоизлияния чаще всего возникают не в склере, а в головном мозге. Кашляют грудные дети очень редко. Обычно у них наблюдается плач, икота и крик. У маленьких детей высока вероятность осложнений, проявляющихся эмфиземой, воспалением лёгких, плевритом и задержкой развития.
И также имеет свои особенности коклюш у привитых детей. Симптомы у них выражены гораздо слабее, чем у непривитых ровесников. Чаще всего у привитых детей регистрируют стёртую форму, а вот тяжёлое течение не было отмечено ни разу. Инкубационный и катаральный периоды у них гораздо длиннее, а спазматический, наоборот, короче, и продолжается не больше 14 дней. Осложнения после инфекционного заболевания бывают очень редко. Кроме того, привитые дети никогда после коклюша не умирают.
Коклюш – лечение

Стационарная терапия нужна только при средней и тяжелой форме заболевания, инфицировании грудничков. Стандартное лечение коклюша у детей выполняется в домашних условиях с соблюдением таких рекомендаций:
- Изоляция ребенка, пока он является заразным.
- Ежедневная санитарно-гигиеническая очистка комнаты малыша.
- Поддержание высокой влажности и температуры в помещении на уровне 18-20 градусов.
- Частое проветривание, обеспечение притока воздуха.
- Умеренные физические и психоэмоциональные нагрузки.
- Щадящая диета с достаточной калорийностью, содержанием витаминов и минералов. Желательно пюрировать пищу, давать ее только теплой.
- Обильное питье.
- Прогулки по 1-2 часа 1-2 раза в сутки (если ребенок не является источником инфекции).
Коклюш – что делать при приступе?
Если болезнь протекает без осложнений, никаких специальных действий предпринимать не нужно.
Простые способы, как облегчить кашель при коклюше
- Повысить влажность в помещении.
- Вывести ребенка на свежий прохладный воздух.
- Посадить малыша и наклонить его вперед.
- Потереть спинку для облегчения отхождения мокроты.
- Наложить холодный компресс на область носа.
При появлении признаков дефицита кислорода, удушья, необходимо сразу вызвать бригаду неотложной медицинской помощи. Специалисты используют более интенсивные методы, как лечить коклюш у детей:
- искусственная вентиляция легких;
- уколы высоких доз витаминов В1, В6 и С;
- внутривенное введение Седуксена.
Лекарства при коклюше
Медикаментозную терапию может подобрать и назначить только врач в соответствии с этапом развития патологии, ее тяжестью. Лечение коклюша у детей антибиотиками проводится исключительно в катаральный период. Позднее бактерии-возбудители самостоятельно выводятся из организма с помощью кашля и отделения мокроты. Используемые противомикробные средства:
- Флемоксин;
- Ампициллин;
- Эритромицин;
- Аугментин;
- Сумамед;
- Гентамицин и другие.
Дополнительные фармакологические способы, как лечить коклюш, предполагают применение следующих препаратов только по назначению врача:
- противокашлевые средства (Коделак, Синекод);
- нейролептики (Пропазин, Аминазин);
- бензодиазепины (Тизанидин, Баклофен);
- антигистаминные медикаменты (Супрастин, Пипольфен);
- кортикостероидные гормоны (Преднизолон, Метилпреднизолон).
Физиотерапия тоже помогает устранить коклюш у детей, симптомы и лечение облегчаются благодаря:
- кислородным ингаляциям;
- массажу спины и грудной клетки, улучшающему отхаркивание;
- дыхательной гимнастике;
- ингаляциям небулайзером.
Коклюш – народные методы лечения у детей
Все альтернативные способы терапии направлены на улучшение отхаркивания слизи, выведение возбудителя патологии из организма. Народное лечение коклюша производит следующие положительные эффекты:

- снятие спазмов дыхательных путей и голосовых связок;
- улучшение дыхания;
- облегчение симптомов заболевания;
- нормализация температуры тела;
- купирование воспалительного процесса.
Травяной сбор от коклюша у детей
Ингредиенты:
- корень девясила – 100 г;
- плоды кориандра – 100 г;
- ягоды и кора калины – 100 г;
- зверобой – 100 г;
- цветы календулы – 100 г;
- плоды шиповника – 100 г;
- листья эвкалипта – 100 г;
- мята перечная – 100 г;
- кипяток – 500 мл.
Приготовление, применение
- Смешать все компоненты.
- Поместить в термос 2 ст. ложки полученного сбора.
- Залить их кипятком.
- Настоять 8-10 часов, можно оставить на ночь.
- Процедить раствор.
- Давать малышу по трети стакана настоя 3-4 раза в сутки.
Напиток для лечения коклюша
Ингредиенты:
- молоко – 1 стакан;
- чеснок – 5 зубчиков;
- мед – 0,5 ч. ложки.
Приготовление, применение
- Очистить чеснок, нарезать мелкими кубиками.
- Прокипятить его в молоке в течение 3-5 минут (на медленном огне).
- Процедить напиток, подсластить медом.
- Давать ребенку небольшими порциями в течение дня.
Растительный отвар от симптомов коклюша у детей
Ингредиенты:
- листья подорожника – 1 ст. ложка;
- вода – 1 стакан;
- вишневое варенье – по вкусу.
Приготовление, применение
- Залить кипятком измельченную траву подорожника.
- Настоять 2 часа.
- Процедить лекарство.
- Подсластить вареньем (по желанию).
- Детям давать по 1 ст. ложке средства за 20 минут до приема пищи, 4 раза в сутки.
Диагностика
Заподозрить наличие паракоклюша врач может по характерным жалобам больного: начало заболевания с проявлений ОРВИ, постоянно усиливающийся (вплоть до приступов) и долго не проходящий кашель. Во время осмотра пациента специалист обязательно уточняет присутствие контактов с больным такой инфекцией и анализирует данные о распространенности паракоклюша в регионе проживания.
Для подтверждения диагноза и дифференцирования паракоклюша с коклюшем проводятся следующие лабораторные анализы:
- бактериологический анализ (мазок с задней стенки носоглотки) – результаты исследования становятся известными только через 6-7 дней, и их точность значительно зависит от качества используемых реагентов;
- серологические реакции (РПГА, РА, РСК) – выполняются одновременно с двумя антигенами (коклюшным и паракоклюшным) и позволяют подтверждать присутствие в организме того или иного возбудителя;
- ПЦР – обладает высокой точностью, но выполняется редко из-за высокой стоимости и отсутствия необходимого оборудования во многих лечебных учреждениях.
Для уточнения деталей клинической картины пациенту с паракоклюшем назначается выполнение рентгенографии грудной клетки.
Диагностика коклюша
Как только у человека появляются первые симптомы коклюша, следует обязательно обратиться за квалифицированной медицинской помощью. Предварительный диагноз специалист может поставить по основной клинической картине. Окончательный диагноз ставится лишь после полного обследования.
Для постановки точного диагноза в медицинских учреждениях специалисты используют несколько методов диагностики:
- Тщательный сбор жалоб пациента.
- Формирование истории болезни.
- Лабораторное исследование слизи.
На начальной стадии развития коклюша, при неярко проявленной симптоматике, диагностировать коклюш можно с помощью анализа крови, который проводится бактериологическим методом. Также используются серологические исследования, которые показывают наличие антитела к коклюшу в крови или слизи зева. Сейчас патология определяется с помощью следующих серологических анализов:
- РПГА и РНГА – с помощью такой методики выявляются антитела к возбудителю коклюша. Результат исследований бывают двух видов – положительным и отрицательным.
- ИФА – исследование проводится с помощью экспресс тестов, которые помогают выставить анализ.
- ПЦР – выявляет возбудителя коклюша в течение нескольких дней.
Для постановки точного диагноза обязательно требуется сдать все анализы и пройти полное обследование, а также рентген груди для того чтобы исключить вероятность развития пневмонии, которая вызывает похожие симптомы и кашель.

При постановке диагноза основной целью доктора является безошибочное определение стадии коклюша, так как от этого будет полностью зависеть принцип медикаментозного лечения.
Особенности начала заболевания
В характерном манифесте принято различать 4 этапа:
- Отсутствие клинических проявлений.
- Отхождение серозных выделений.
- Период спазматических сокращений.
- Восстановительный этап.
В большинстве официально зарегистрированных случаев рассматриваемая патология протекает по типу неспецифической инфекции средних, нижних или же верхних респираторных путей (наподобие трахиета, бронхита).
Продолжительность периода отсутствия клинических проявлений составляет 5-15 дней, началом заболевания считается момент инфицирования человека. Ему свойственно отсутствие каких-либо нозологических проявлений.
Период отхождения серозных выделений начинается с симптомов катара верхних дыхательных путей и чувства раздирания в горле, покашливания или нечастого сухого кашля.
Мокрота, как правило, не отходит.
Длится катаральный период в течение 3-5 суток.
В наиболее запущенных случаях возникают симптомы интоксикации и астенизации: продолжительная субфебрильная температура, апатия, выраженное недомогание, миалгия и краниалгия, локализующаяся в височной и лобной доле.
После этих проявлений начинается период спазматических сокращений стенки бронхиального древа. Особенности кашля определяются нозологической формой. При латентном начале он влажный, затяжной, медленно, но постоянно усиливающийся.
Типичный признак паракоклюшной инфекции у детей — продолжительные изматывающие кашлевые репризы на фоне отсутствия даже субфебрильной лихорадки. Имеется в виду, что симптом проявляется приступами, которые финишируют глубоким вдохом со свистом, вплоть до рвоты.
Такие циклы возникают приблизительно 5-7 раз в сутки. При манифестации кашлевого симптома пациенты младшего возраста начинают проявлять беспокойство.
Восстановительному периоду свойственен слабый кашель или его полное отсутствие. Продолжительность этого состояния не более 2-3 дней.
Диагностика паракоклюша у детей
Паракоклюш клинические рекомендации у детей может иметь только после постановки диагноза. В этом аспекте грамотная диагностика занимает первостепенное положение. Паракоклюш невозможно поставить только по клинической картине и жалобам в анамнезе. В этом бывает врачебная ошибка. Подсказкой может быть наличие контакта с ранее инфицированным ребенком. В этом случае вероятность заражения высокая. Анализы на коклюш и паракоклюш у детей – серологический метод и основная диагностическая процедура. Результаты позволяют исследовать наличие антител в крови. Они представляют собой иммунную защиту организма и инструмент борьбы с бактериями. Бактериологический метод диагностики состоит в обнаружении грамотрицательных палочек в слизи. Анализы на паракоклюш у детей в этом случае берут с задней стенки глотки (мазок). Для дополнения картины делают анализ мочи.
Паракоклюш: симптомы у детей, принципы лечения

Паракоклюш (или паракоклюшная инфекция) – это инфекционное заболевание, сопровождающееся поражением респираторного тракта и центральной нервной системы.
Чаще такая инфекция выявляется именно у детей, а взрослые заражаются ею в редких случаях. Заболевание сопровождается симптомами, которые очень схожи с признаками коклюша, но проявляются менее выражено.
Основным симптомом болезни является сухой приступообразный кашель, который иногда заканчивается рвотой.
По наблюдениям специалистов, чаще такой инфекцией заражаются дети, посещающие детские дошкольные учреждения (ясли и садики). Обычно инфицирование происходит в осенне-зимний период. В группу риска по заражению паракоклюшной инфекцией входят дети 3-6 лет. Вероятность заражения детей до 2 лет практически отсутствует, но у них паракоклюш протекает более тяжело.
Если ребенок переболел коклюшем или получил профилактическую прививку от этого заболевания, то риск заражения паракоклюшной инфекцией сохраняется. После перенесенного паракоклюша вырабатывается стойкий иммунитет, и риск повторного заражения присутствует только в 5 % случаев.
Формы и периоды паракоклюша
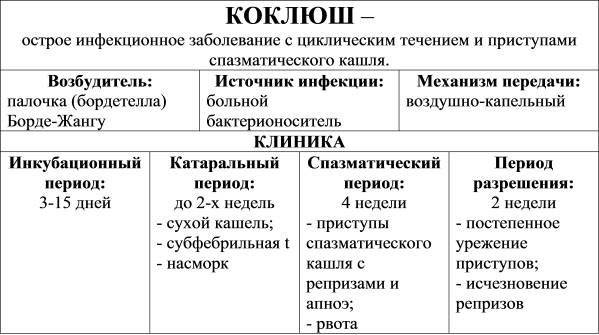
В течении паракоклюшной инфекции выделяют 3 периода:
- катаральный – длится примерно 3-14 дней, проявляется признаками назофарингита;
- судорожный (спазматического кашля) – длится около 2-8 недель (обычно 2-3 недели, иногда дольше), сопровождается сухим приступообразным кашлем;
- выздоровление – длится 2-4 недели, проявляется постепенным угасанием симптомов.
Паракоклюш может протекать в таких формах:
- атипичная (или стертая) – заболевание не проявляется кашлем, и периодичность в возникновении симптомов отсутствует;
- коклюшеподобная – инфекция проявляется приступами кашля, который может заканчиваться рвотой;
- бактерионосительство – у больного отсутствуют признаки заболевания, но во время дыхания он выделяет в окружающую среду возбудителей паракоклюша и является источником инфекции.
Симптомы других форм паракоклюша
Тяжелые случаи паракоклюша могут осложняться пневмонией, отитом, синуситом или другими серьезными заболеваниями.
При стертой форме паракоклюша у больного возникает трахеобронхиальный или трахеальный кашель, который не характеризуется как приступообразный. В таких случаях поставить правильный диагноз можно только по результатам лабораторных анализов.
При коклюшеподобной форме этой инфекции катаральный период становится недлительным. После него у ребенка возникает приступообразный кашель с репризами, который иногда заканчивается возникновением рвоты. Такое течение недуга наблюдается у 15-20 % больных. От коклюша эта форма паракоклюша отличается только менее продолжительными и более редкими кашлевыми приступами.
Бактерионосительство паракоклюша выявляется в 10-15 % случаев заражения этой инфекцией. При таком течении заболевания у больного не выявляются симптомы недуга, но его возбудитель выделяется во внешнюю среду и может становиться причиной инфицирования других людей.
К какому врачу обратиться
При появлении у ребенка на фоне признаков ОРВИ усиливающегося кашля или кашлевых приступов, которые заканчиваются обильным отделением слизи или рвотой, следует обратиться к педиатру, пульмонологу или инфекционисту. Диагноз «паракоклюш» может устанавливаться только после проведения бактериологического исследования или серологических тестов (РПГА, РА, РСК).
Паракоклюш провоцируется заражением Bordetella parapertussis, сопровождается поражением слизистой оболочки дыхательных путей, центральной нервной системы и приступами сильного сухого кашля.
Признаки этого инфекционного заболевания очень похожи на симптомы коклюша, но выражены не так интенсивно.
О паракоклюше в программе «Жить здорово!» с Еленой Малышевой (см. с 32:23 мин.):
О паракоклюше и коклюше говорит врач-педиатр Е. О. Комаровский:
Загрузка…
Как диагностируют?
Если у вашего малыша наблюдается сильной сухой кашель и при этом отсутствует повышенная температура тела, то следует сразу же обратиться к специалисту (ЛОРу, пульмонологу, педиатру или инфекционисту).
В постановке правильного диагноза огромное значение имеют сведения о последнем контакте ребенка с больным человеком. Также малышу рекомендуют сдать анализы на коклюш и паракоклюш.
У детей для подтверждения диагноза проводят такие обследования:
- бактериальный посев мазка, взятого с задней стенки глотки;
- рентген грудной клетки;
- исследование крови на предмет наличия антител к паракоклюшу.
Диагностика паракоклюша у детей
Существует ряд диагностических признаков паракоклюша у ребенка, а именно:
— непосредственное контактирование с больным;
— стадийность и постепенность течения заболевания;
— отсутствие лихорадки;
— состояние ребенка без ухудшения;
— длительный непродуктивный кашель;
— приступы спазматического судорожного кашля.
Для постановки точного диагноза пользуются следующей специфической диагностикой:
— Бактериологический анализ на паракоклюш — выполняют выделение культуры возбудителя паракоклюша из предоставленного материала (слизистое отделяемое носоглотки, мокрота). Затем чистую культуру высевают на питательные специфические среды. Реже пользуются методом «кашлевых толчков». Культуру бактериальных микроорганизмов, которую вырастили на среде, определяют по совокупности характеристик ей свойственных (культуральных, биохимических, антигенных).
— Анализ на паракоклюш с проведением серологических реакций. Проводится посредством реакции связывания комплемента (РСК), реакции агглютинации (РА), пассивной гемагглютинации (РПГА). Использование этих реакций обосновано, если культура возбудителя не была проанализирована, с целью постановки достоверного диагноза ретроспективно.
Антитела паракоклюша обнаруживаются в сыворотке, спустя 3 недели заболевания. Подтверждение достоверного диагноза возможно при прогрессировании значений титра антител в сыворотках, анализируют которые с двухнедельным интервалом. У детей, не достигших 2-х лет, анализ на паракоклюш, путём исследования серологических реакций, может быть отрицательным.
Серологические реакции стоит проводить с диагностикумами (паракоклюшный и коклюшный), потому что существует перекрестный иммунитет, между двумя этими заболеваниями.
К неспецифическим методам диагностики паракоклюша у детей относится развернутая общеклиническая гемограмма. Для паракоклюша характерно нарастание лейкоцитов с повышенными лимфоцитами, или изолированное повышение лимфоцитов, при этом величина СОЭ не выходит из допустимых границ.
Рентгенография, как метод инструментальной диагностики используются редко. На обзорных снимках грудной клетки рисунок легких усилен, определяется уплотнение стенок бронхов.
Коклюш – что это за болезнь?
Название патологии происходит от французского «la coqueluche», звукоподражательного слова, означающего крик петуха или клекот курицы. В медицине есть четкое определение, что такое коклюш – острое инфекционное заболевание верхних дыхательных путей, которое провоцируют специфические бактерии. Для болезни характерен катаральный процесс в сочетании со спастическими приступами сильного кашля.
Коклюш – причины
Рассматриваемое воспаление вызывает грамотрицательная палочка, которая легко передается воздушно-капельным путем. Возбудитель коклюша – аэробная бактерия Bordetella pertussis. Она не отличается устойчивостью к внешней среде, для ее жизнедеятельности оптимально подходят теплые и влажные условия, что объясняет сезонность патологии (преимущественно весна и осень)
Важно своевременно обнаружить коклюш у детей, симптомы и лечение инфекции проще на ранних стадиях заболевания. В противном случае могут возникнуть тяжелые осложнения
Коклюш – инкубационный период
После тесного контакта с больным человеком у ребенка не сразу появляются клинические признаки заражения. Коклюш у детей сначала протекает скрыто. Бактерии постепенно колонизируют слизистые оболочки дыхательных путей, и в процессе жизнедеятельности выделяют токсины, вызывающие специфическую симптоматику. Инкубационный период составляет около 5-9 суток, реже он увеличивается до 20 дней.
Чем опасен коклюш?
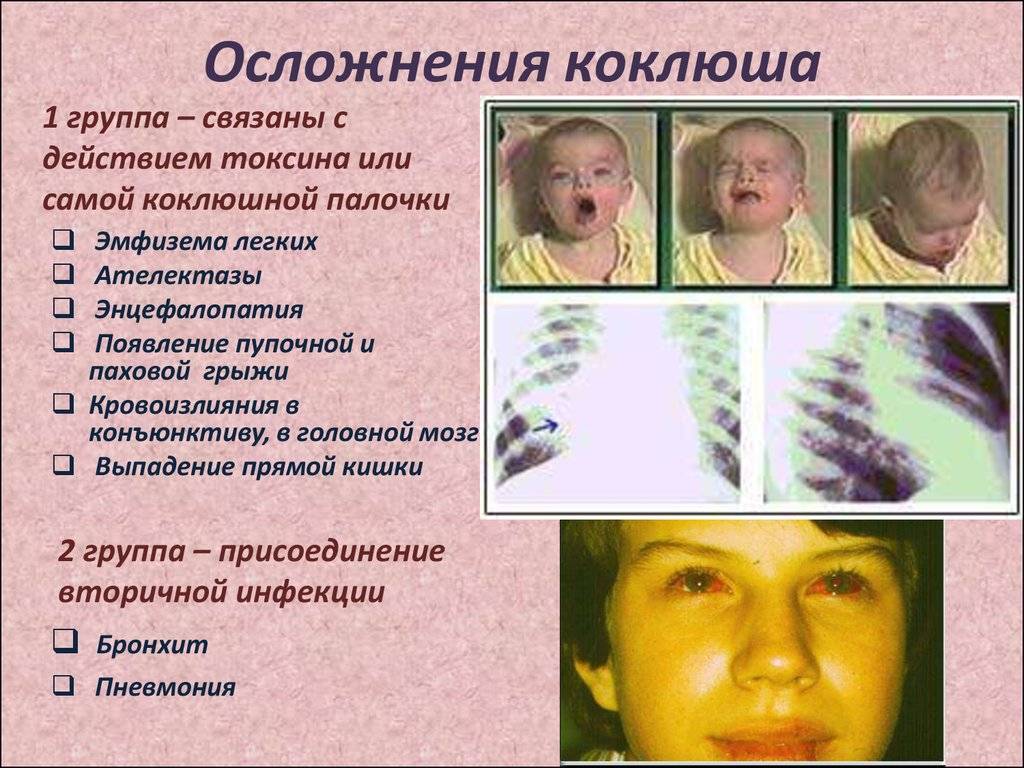
Без своевременной терапии описываемая патология провоцирует серьезные последствия. Особенно в младенческом возрасте опасен коклюш у детей, симптомы и лечение у грудничков тяжело диагностировать и подбирать. Среди малышей первых месяцев жизни высока вероятность даже летального исхода. Чем опасен коклюш у детей:
- пневмония;
- остановка дыхания;
- энцефалопатия;
- глухота;
- судороги;
- эпилептические припадки;
- спадение легкого или его доли;
- поражение уздечки языка;
- разрывы барабанной перепонки;
- подкожная эмфизема;
- спонтанный пневмоторакс;
- ацидоз;
- парезы черепно-мозговых нервов;
- грыжи (паховая, пупочная);
- бронхиолит и другие.

Пути передачи инфекции и причины болезни
Возбудителем рассматриваемого заболевания является Bordetella parapertussis. Это палочка паракоклюша, которая имеет такие же патогенные свойства, что и палочка коклюша. При этом следует отметить, что она отличается некоторыми культуральными и биохимическими признаками.
Как передается паракоклюш (симптомы у детей, лечение будут рассмотрены ниже)? Источником заражения выступает больной ребенок, а иногда и бактерионоситель. Инфекция передается воздушно-капельным путем.
Для рассматриваемой болезни характерны периодические всплески заболеваемости, а также эпидемические вспышки в детских садах и школах.