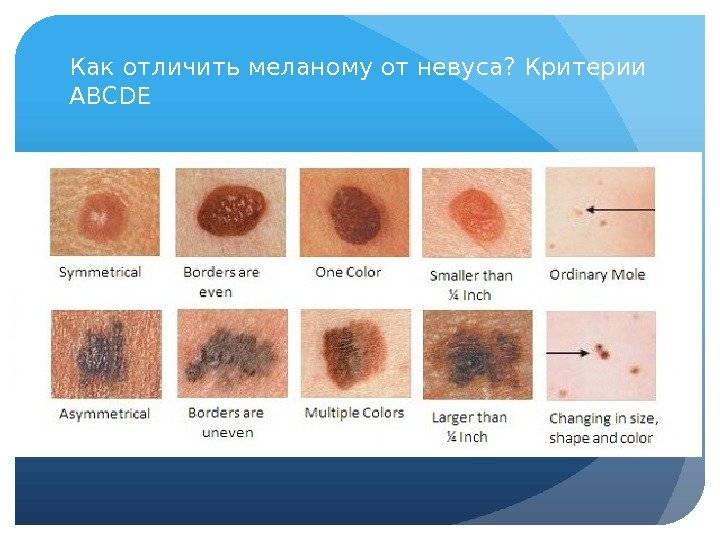
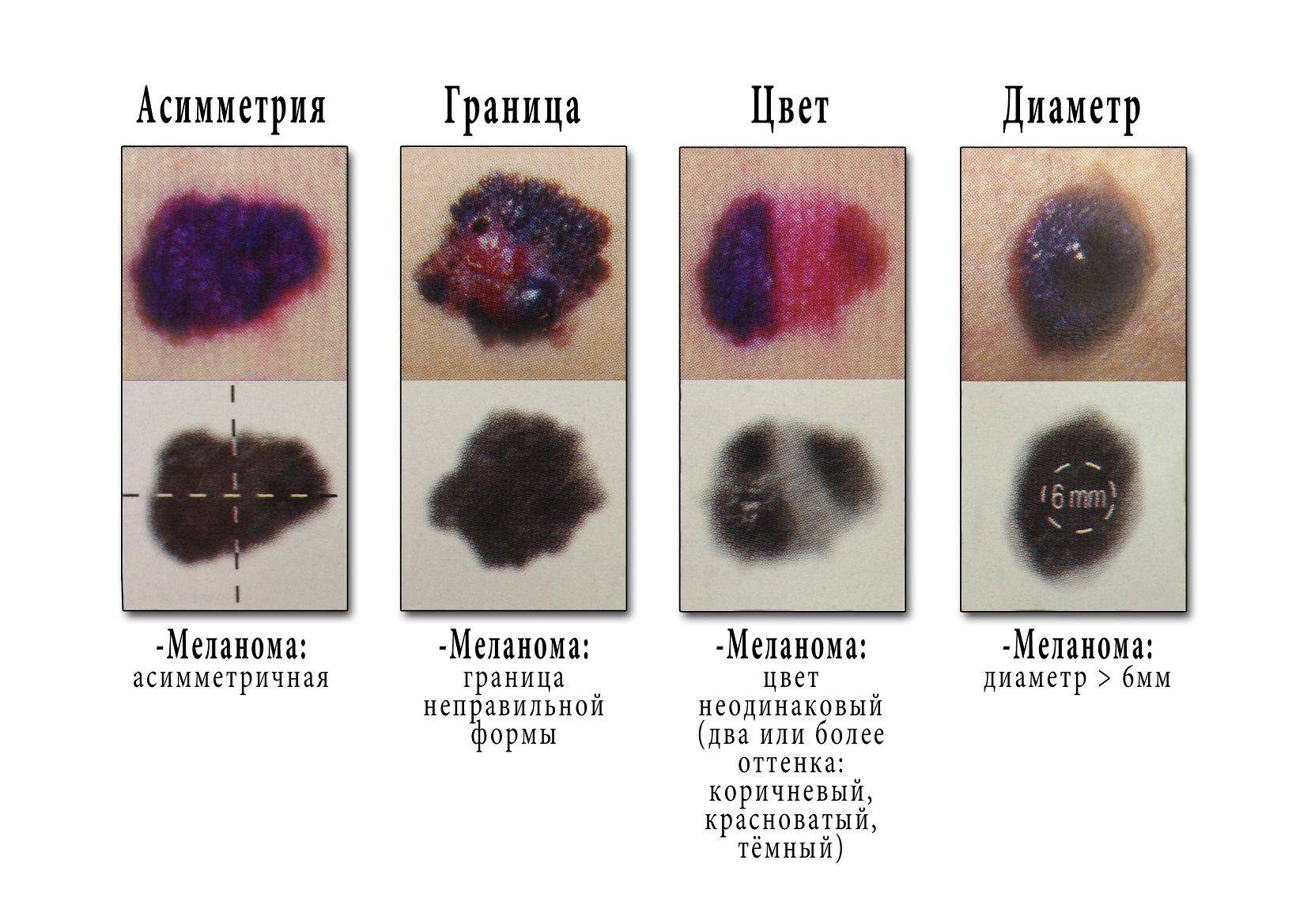
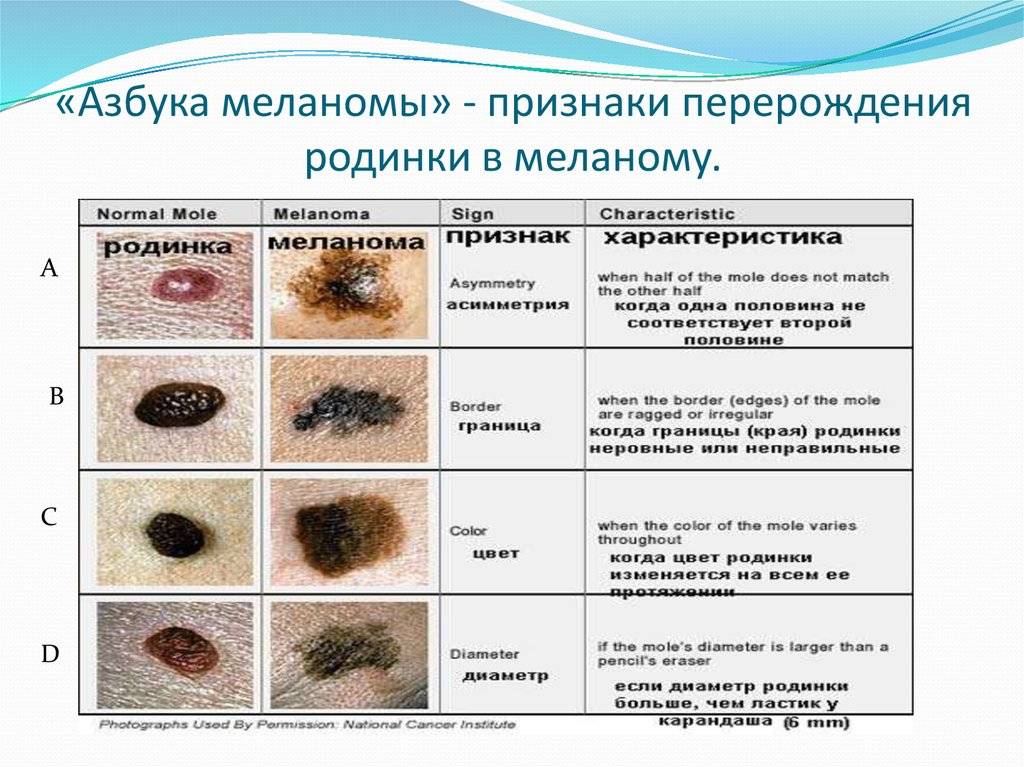
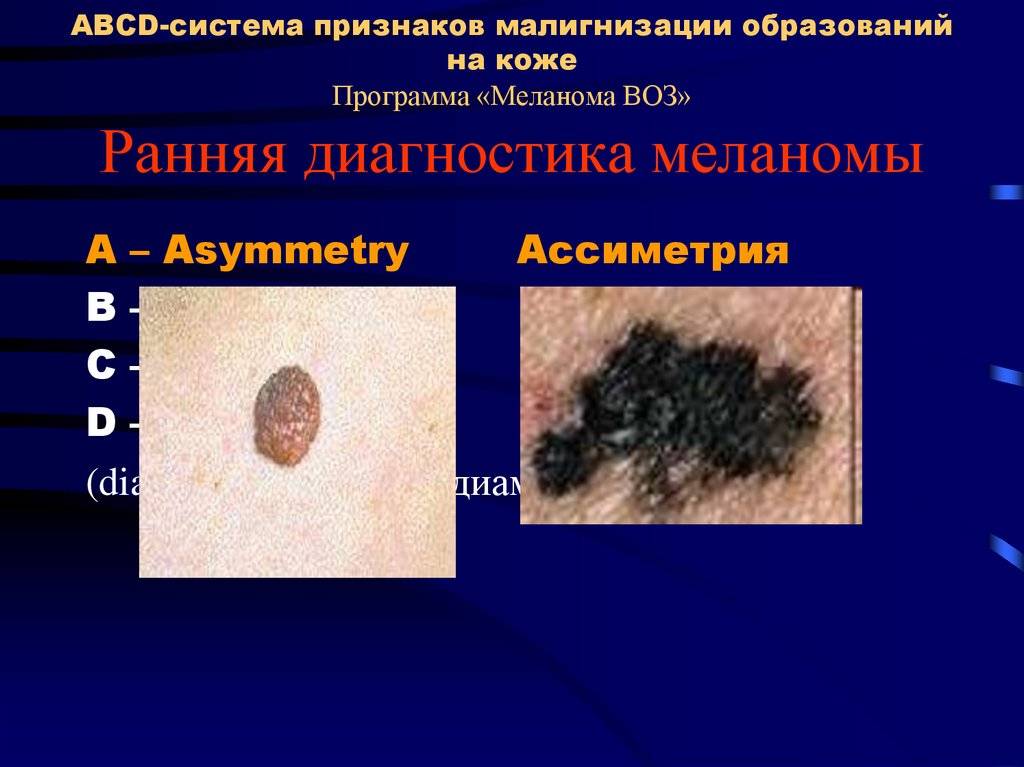
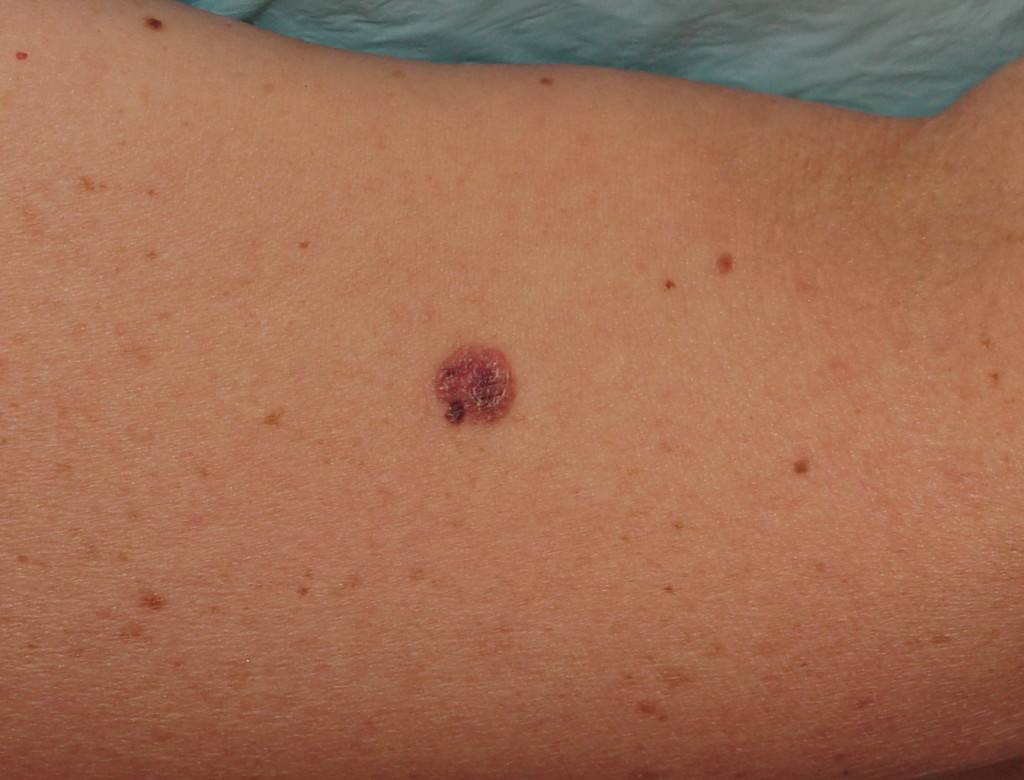
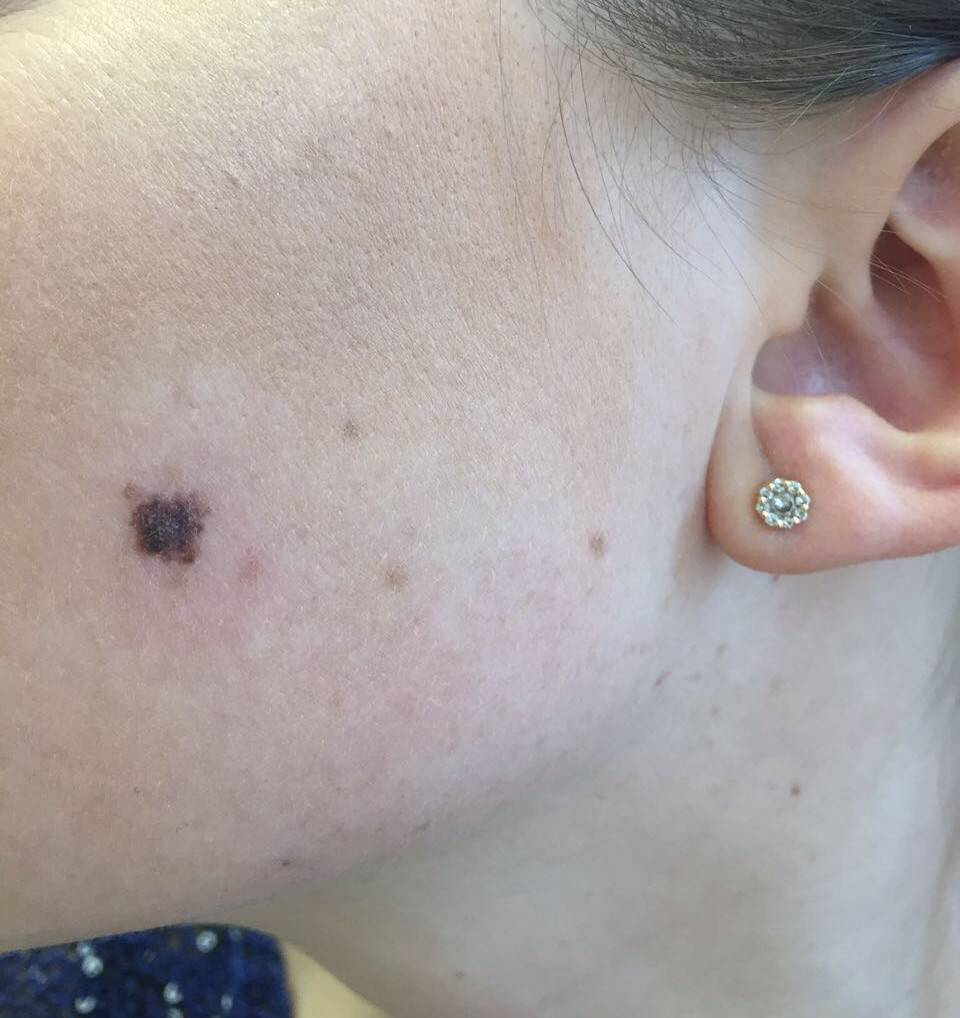
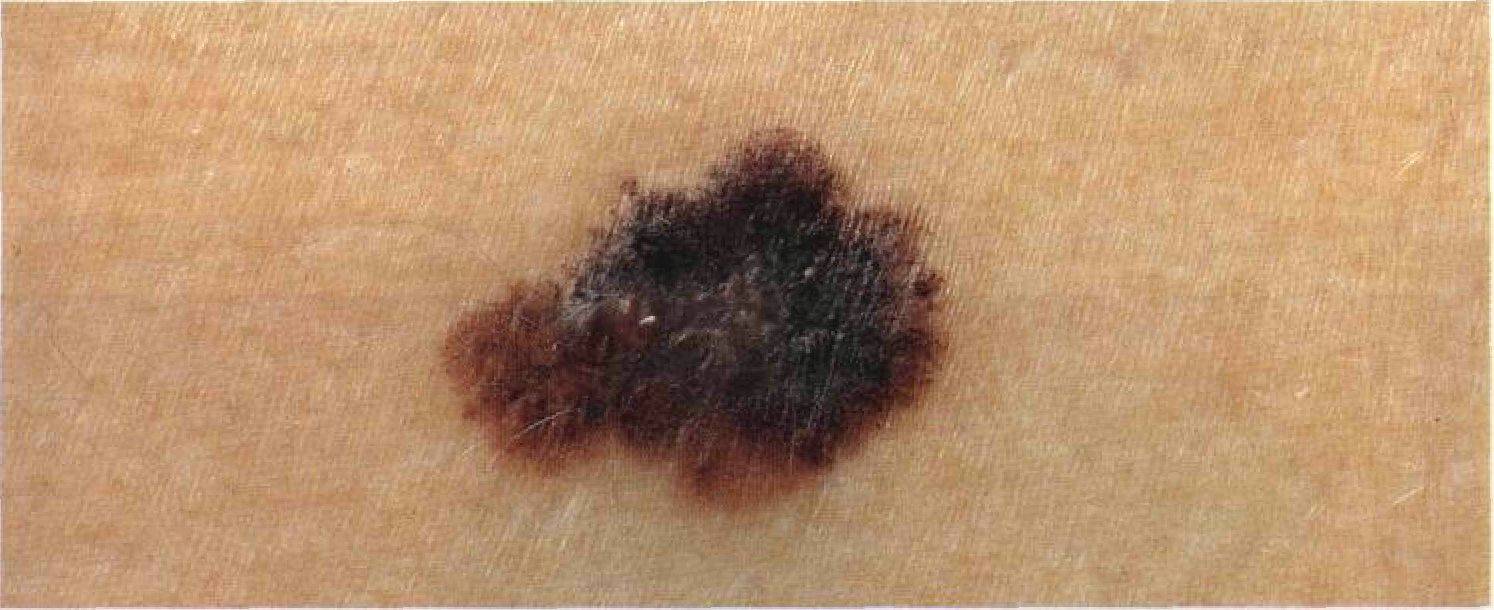
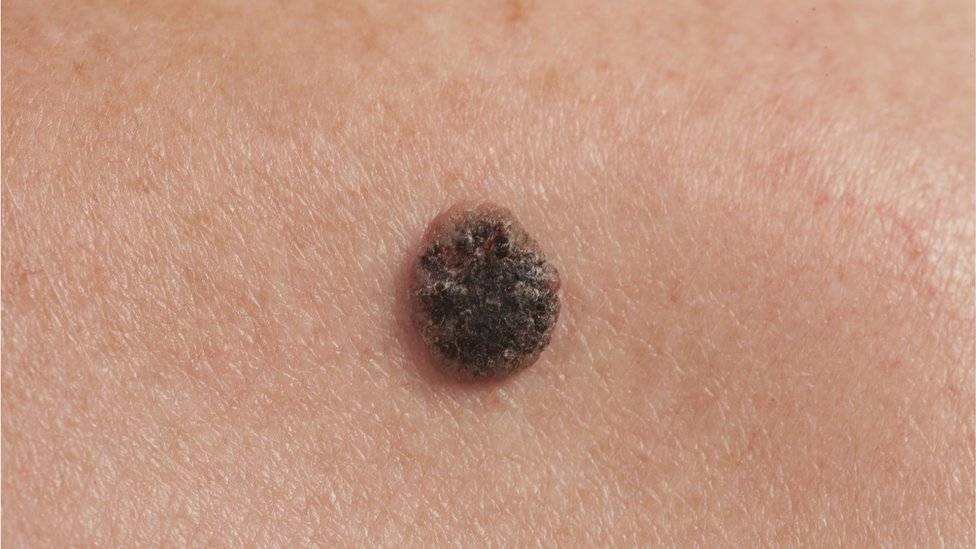
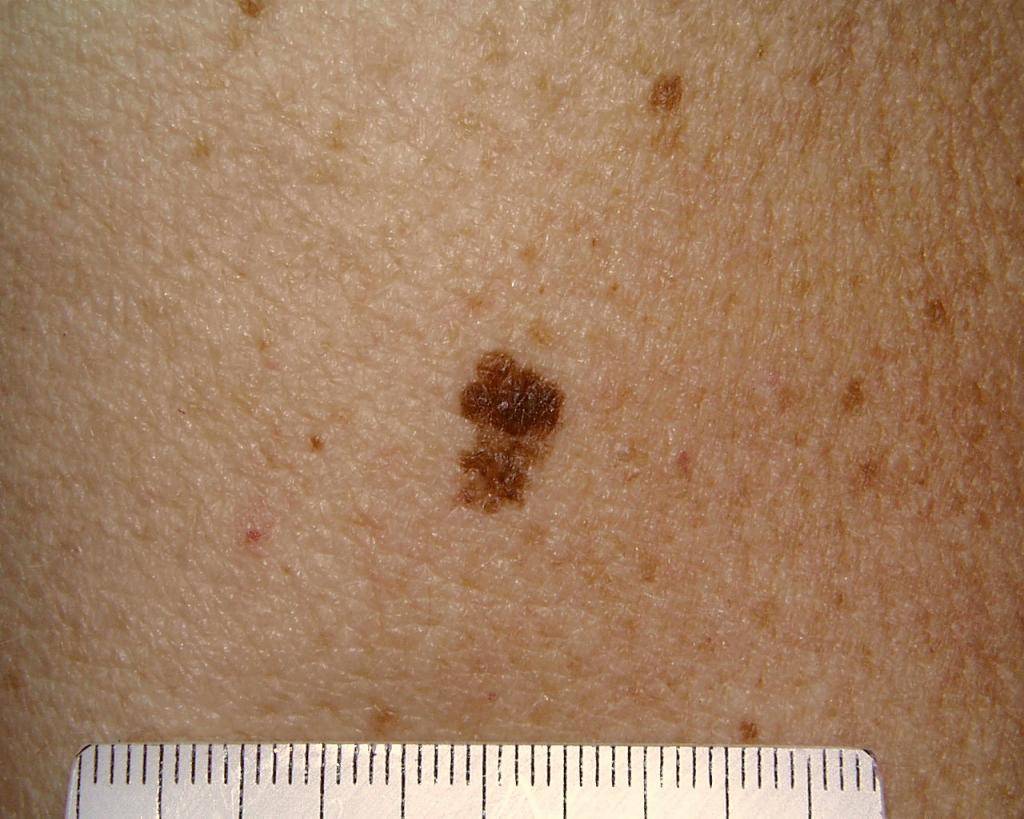
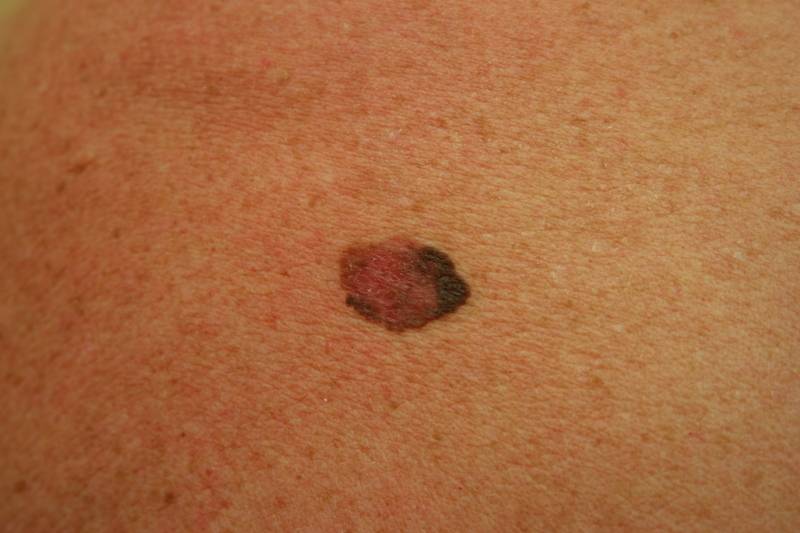
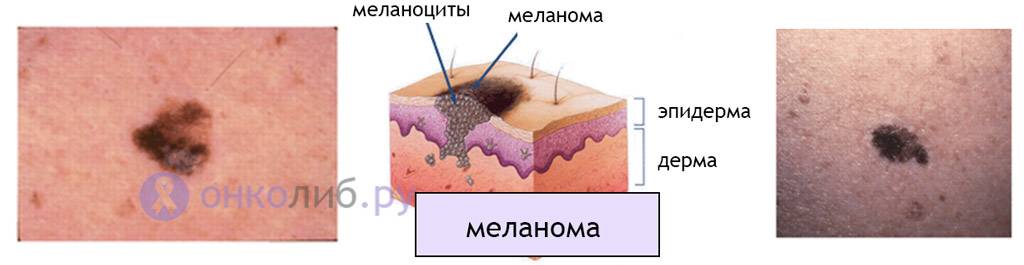
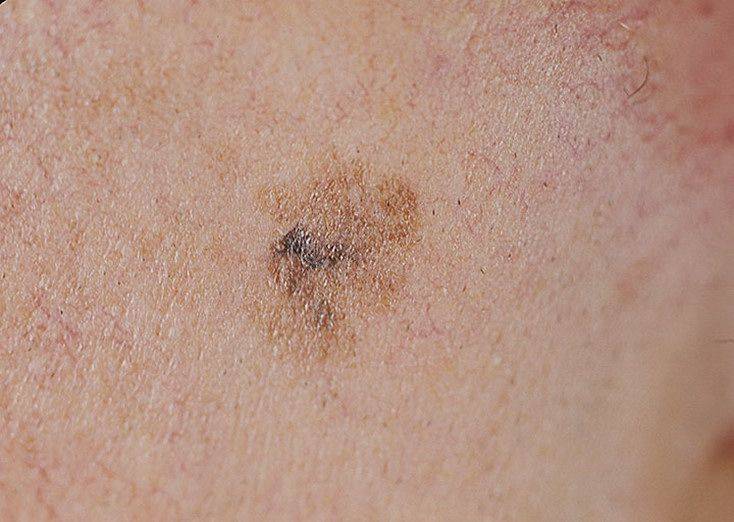
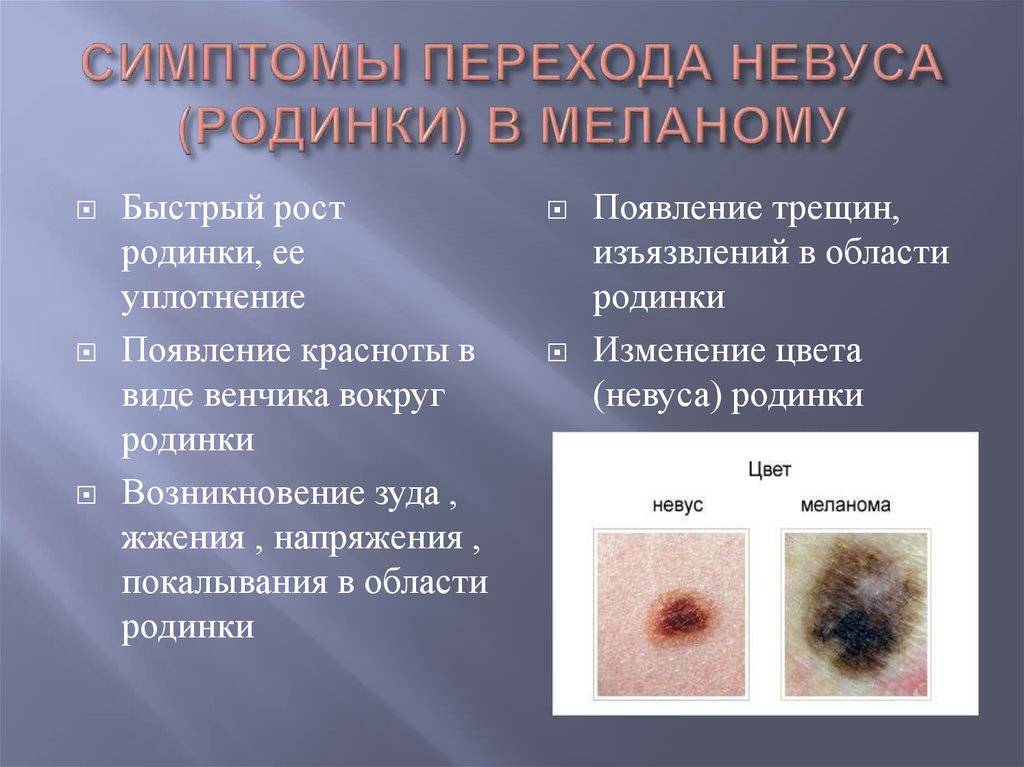
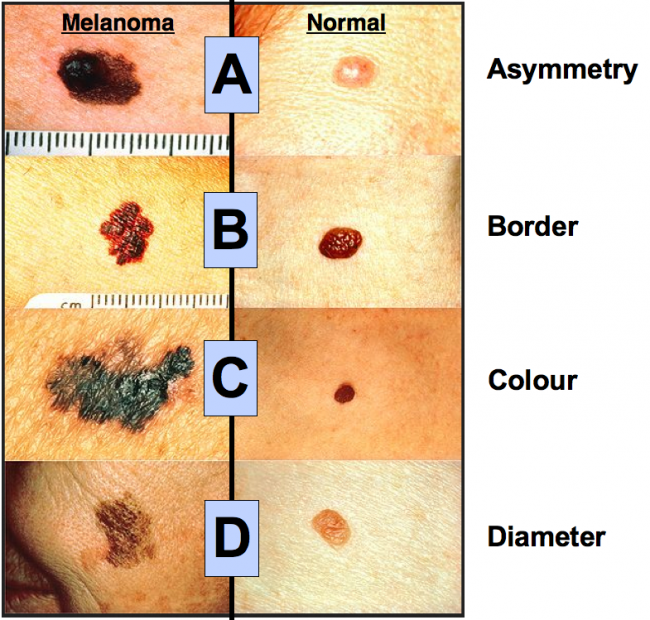
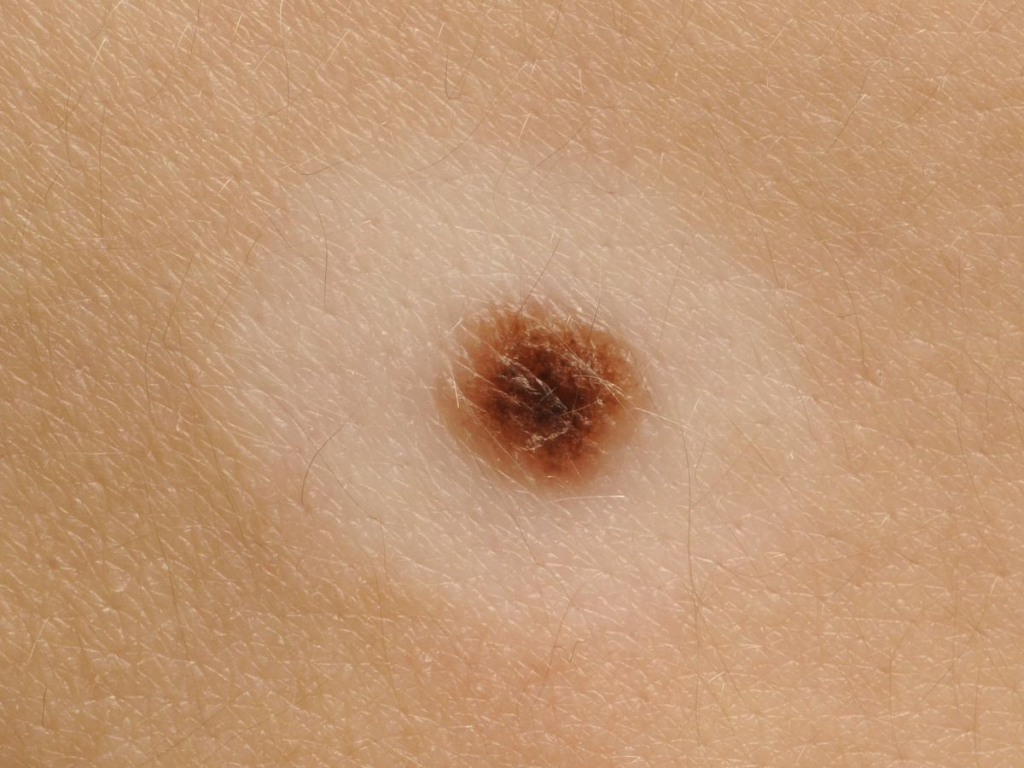
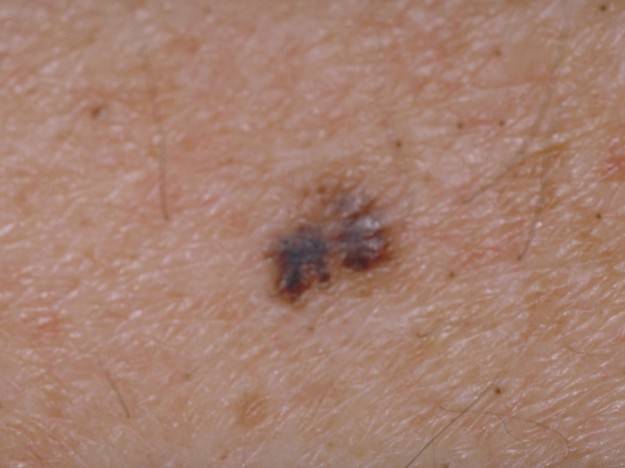
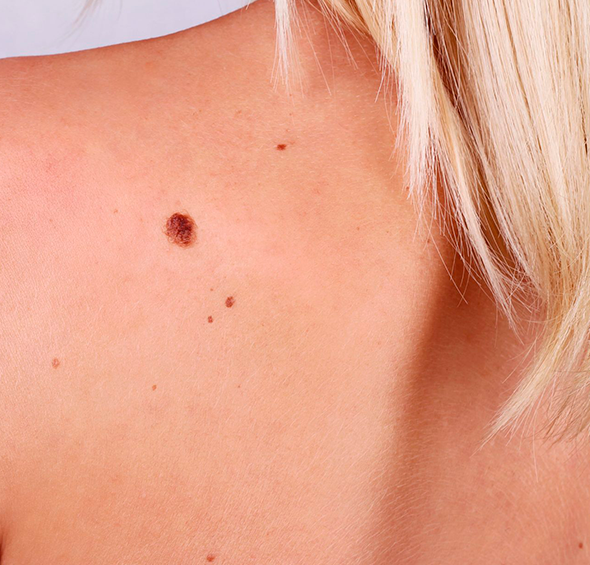
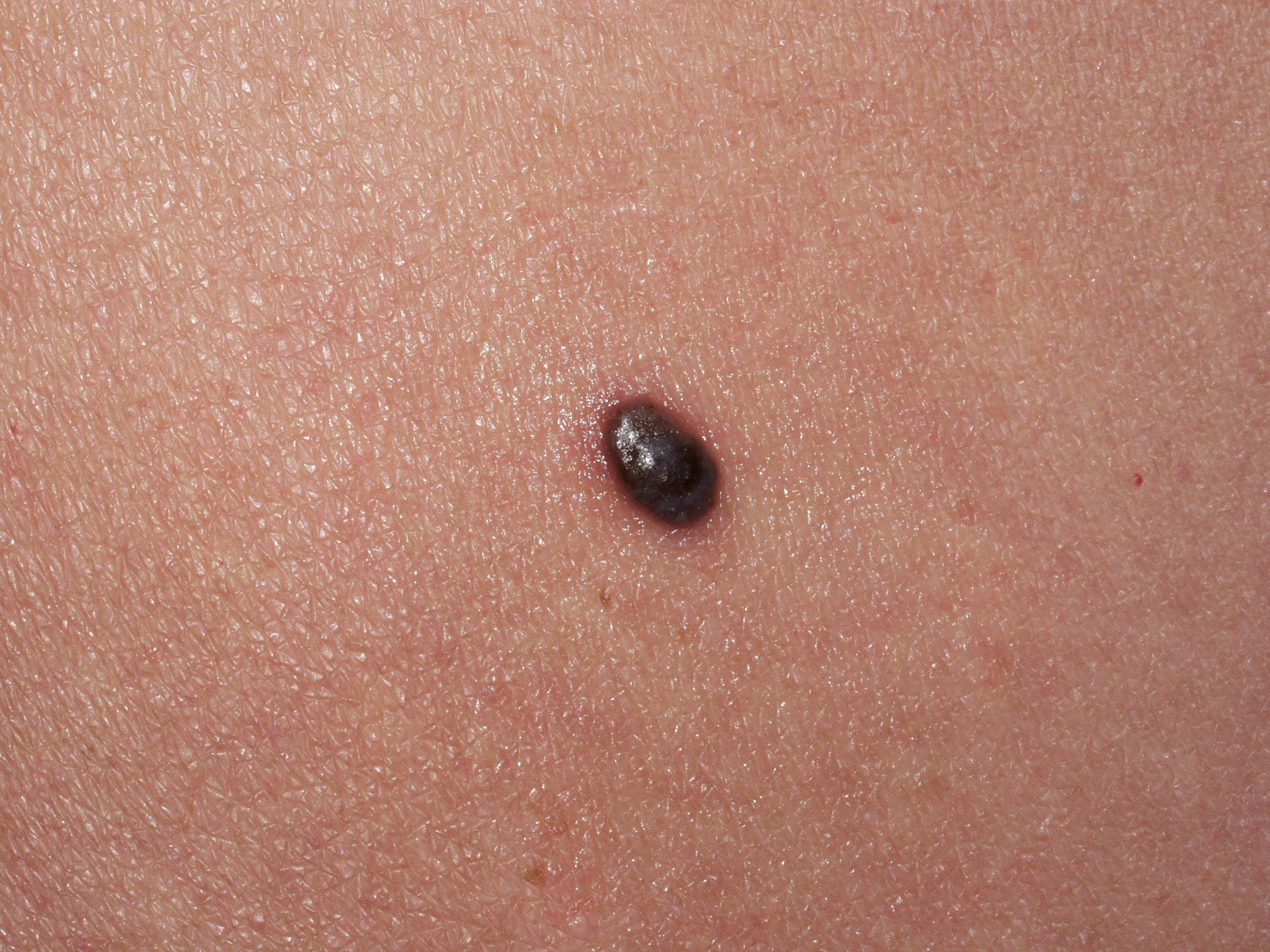
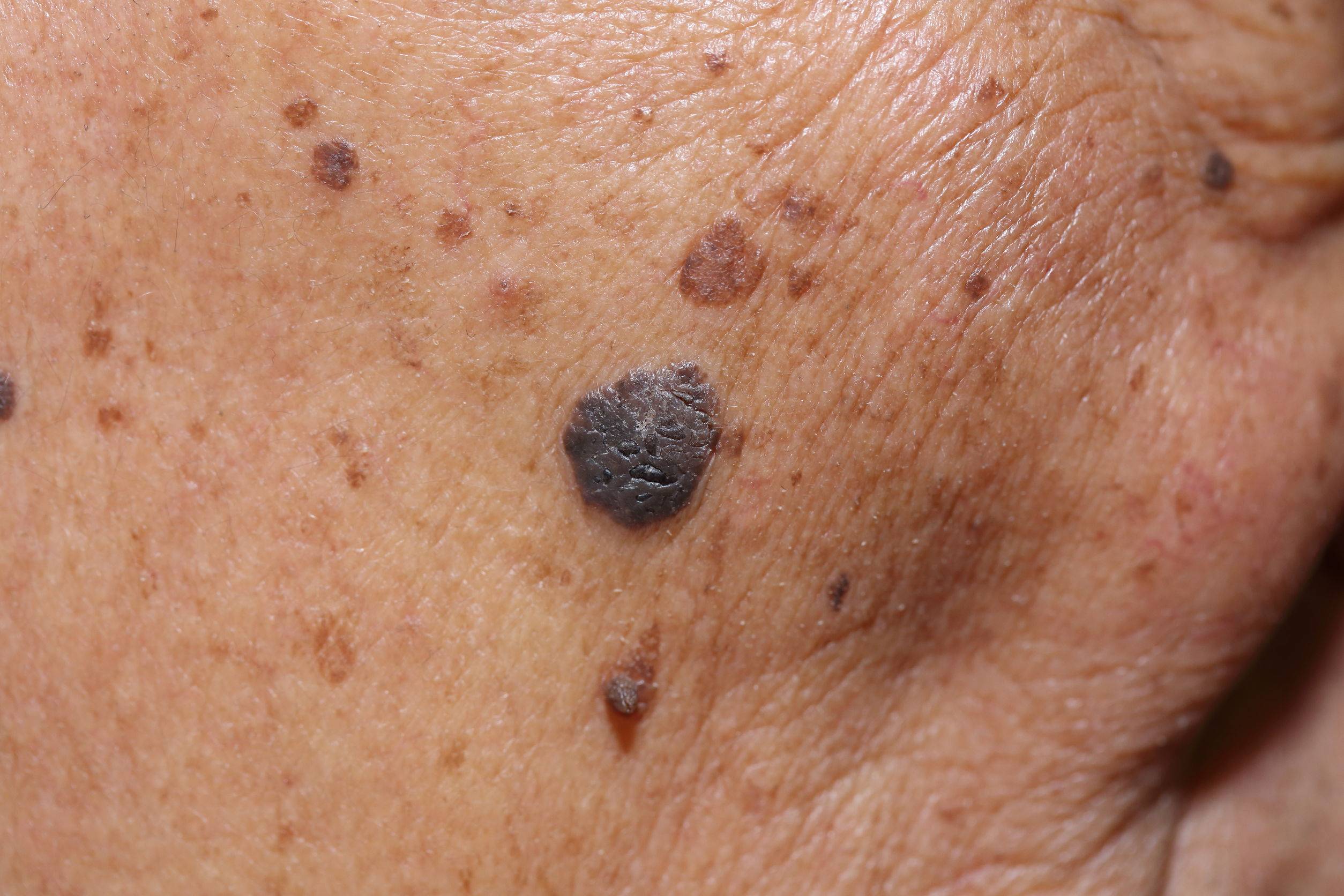
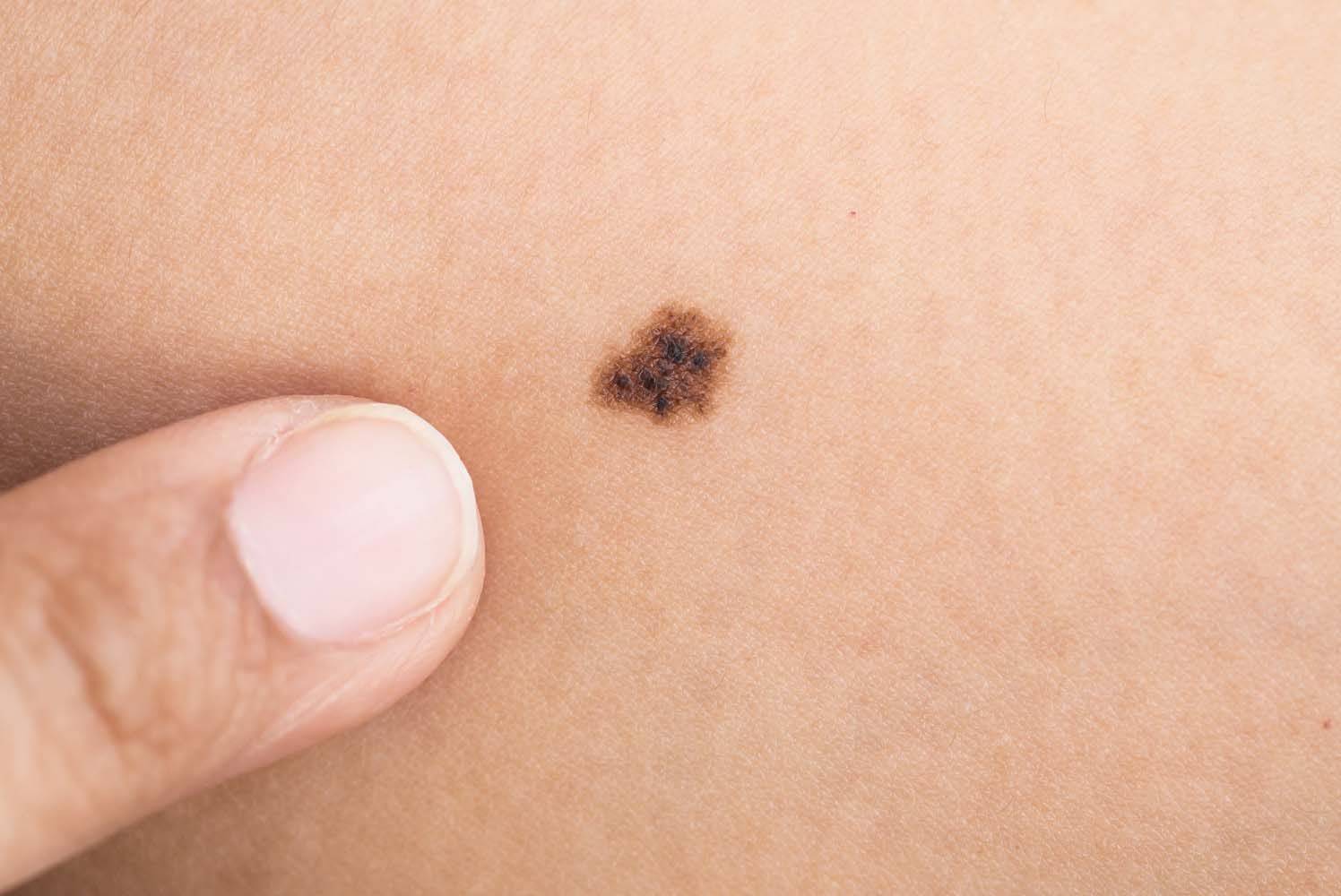
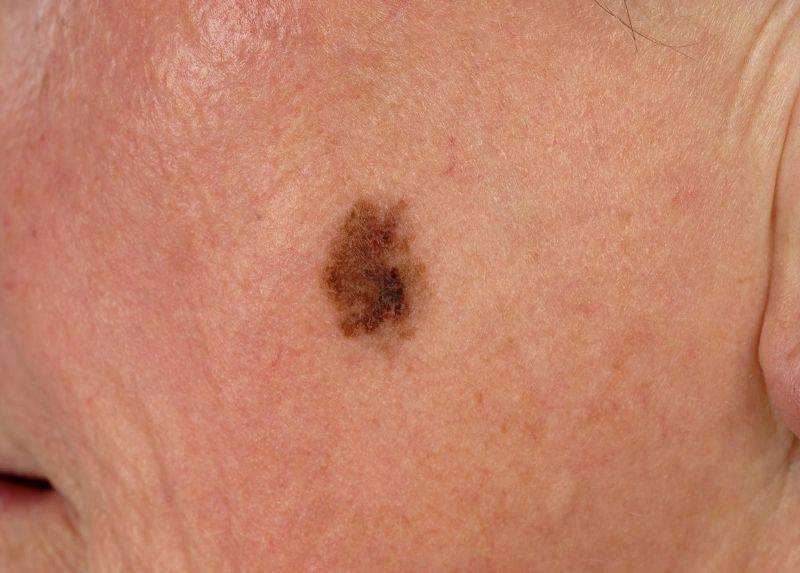
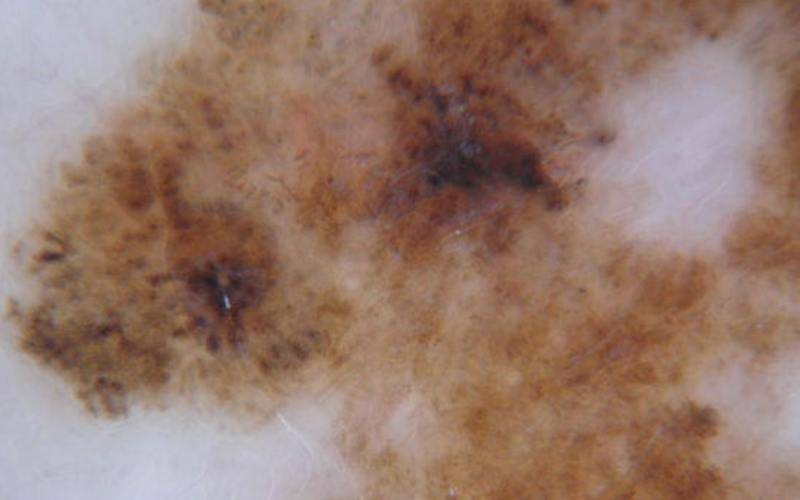
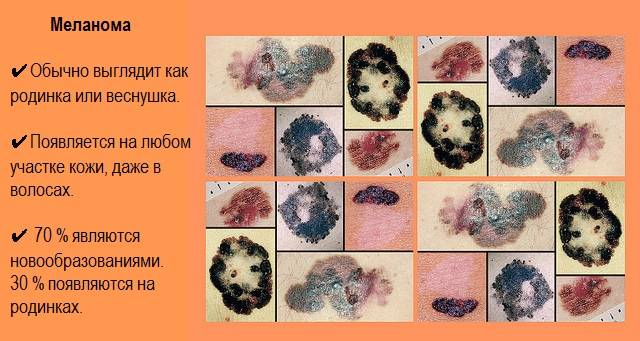
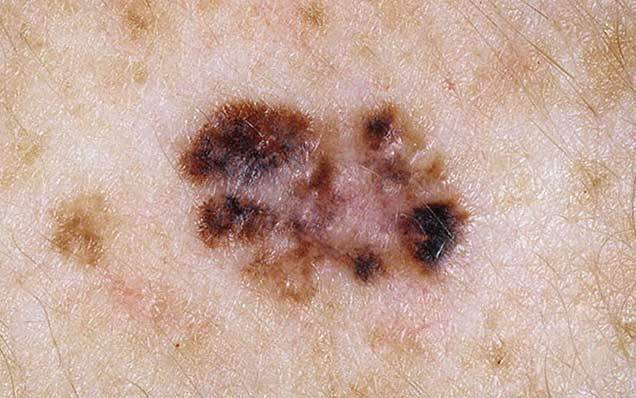
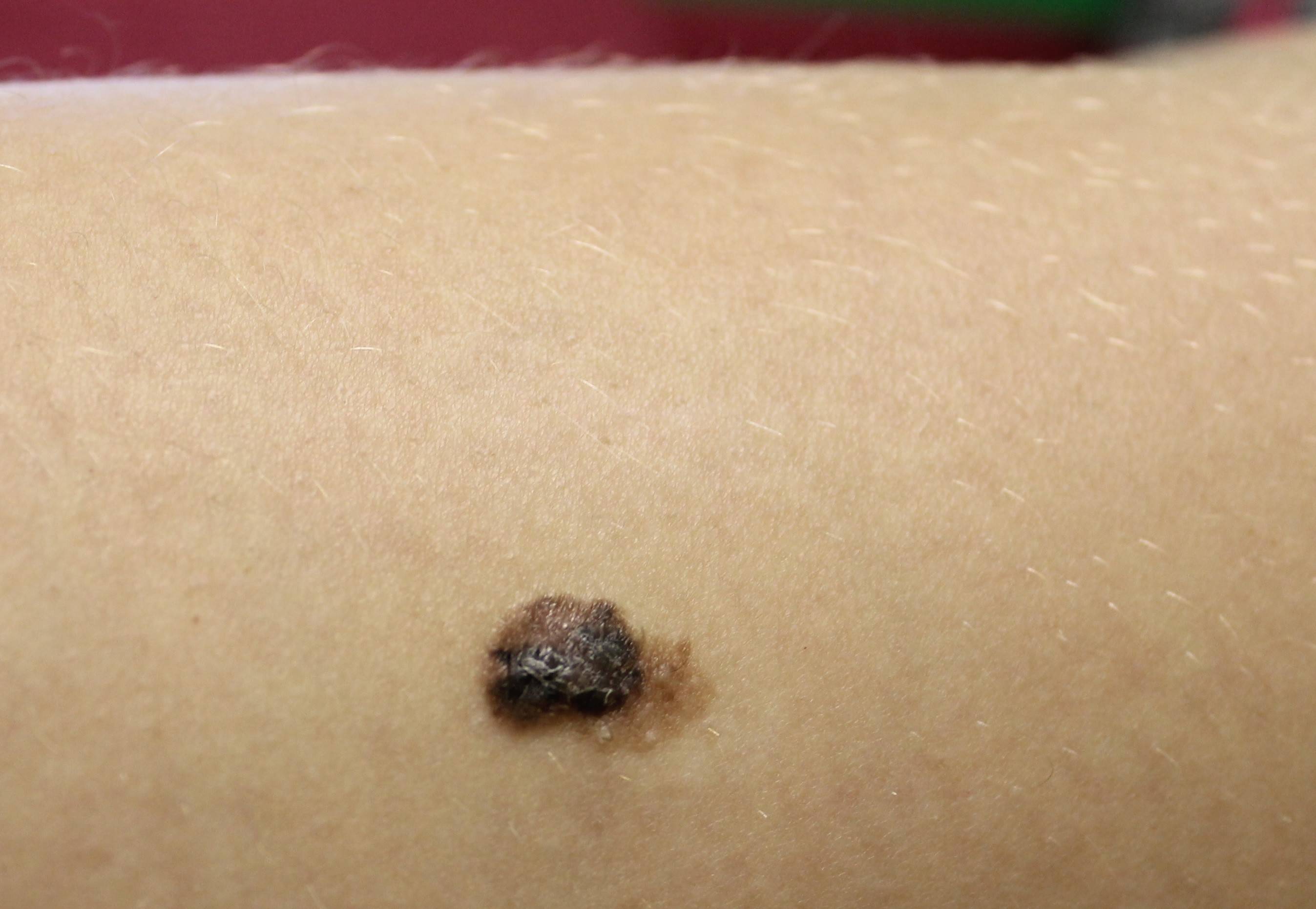
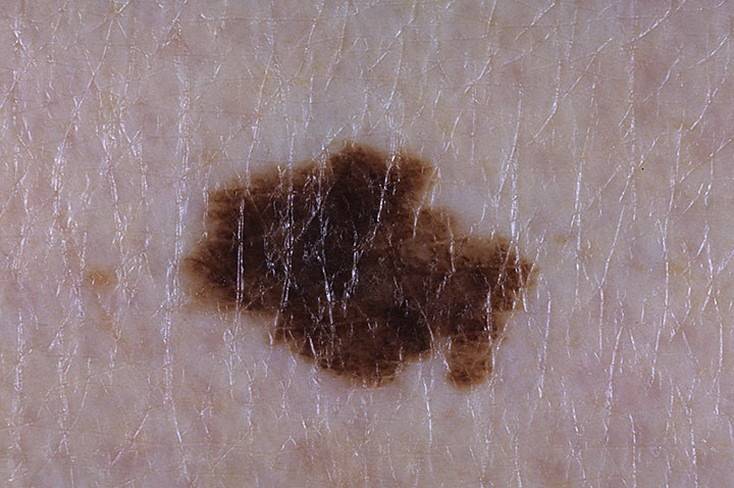
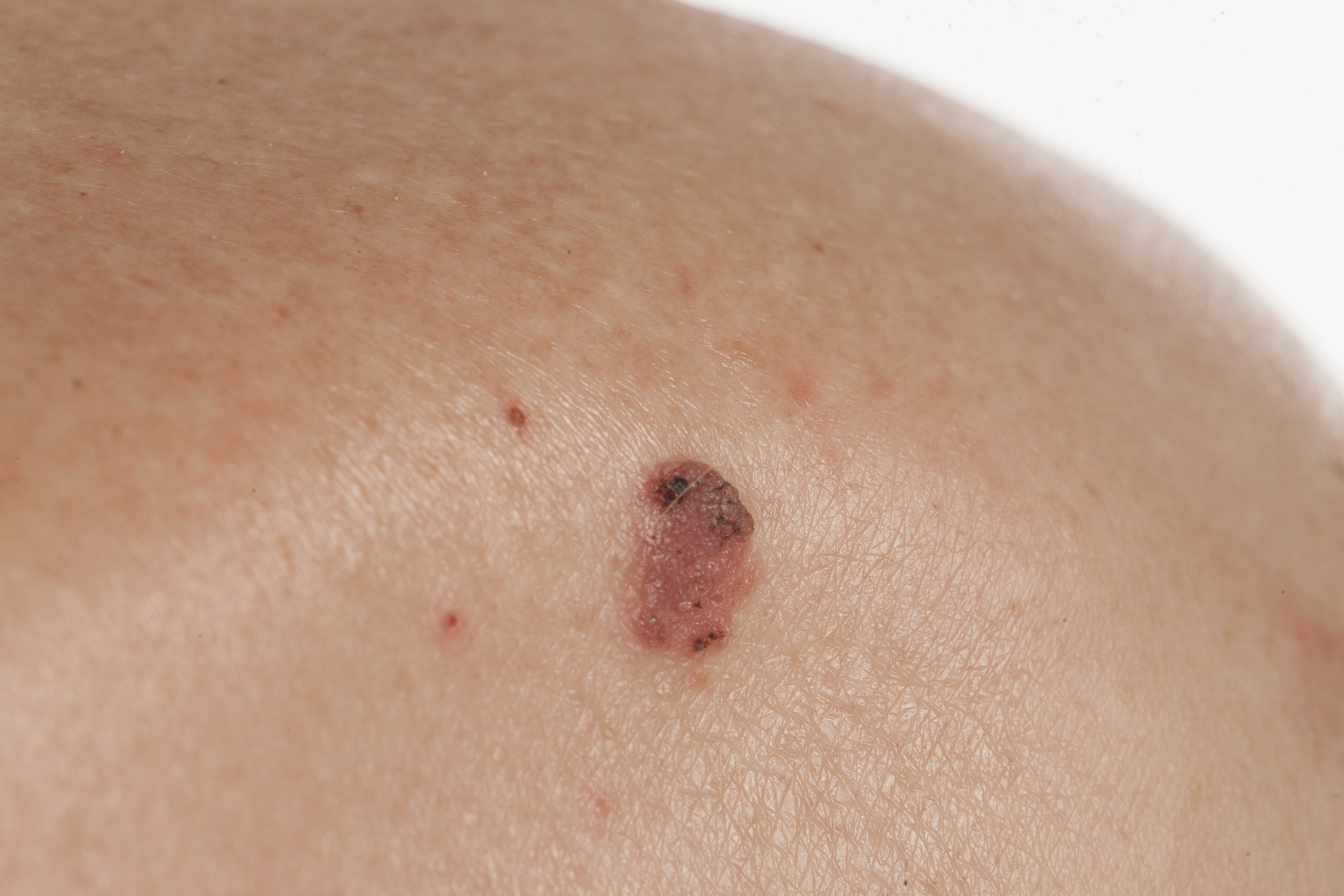
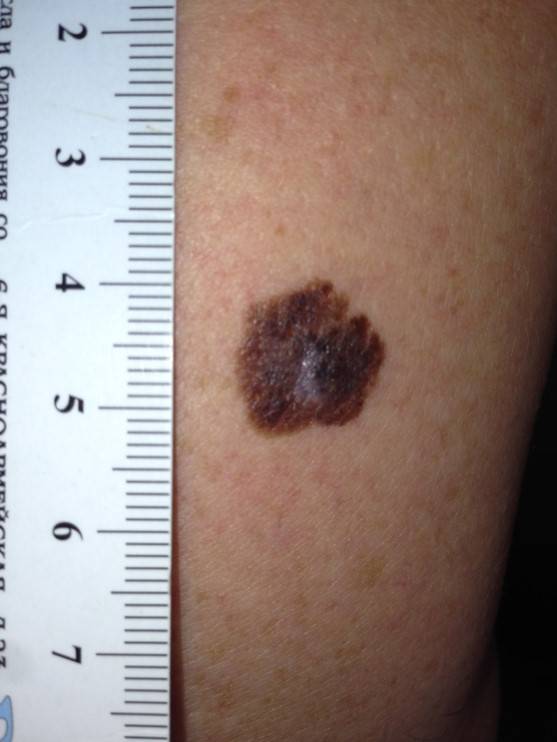
Диагностирование заболевания
И все же если у вас появились сомнения касательно состояния своей родинки, не гадайте о том, как распознать меланому самому, а обратитесь к врачу. Он уточнит симптомы, выяснит все факторы риска, проведет обследование.
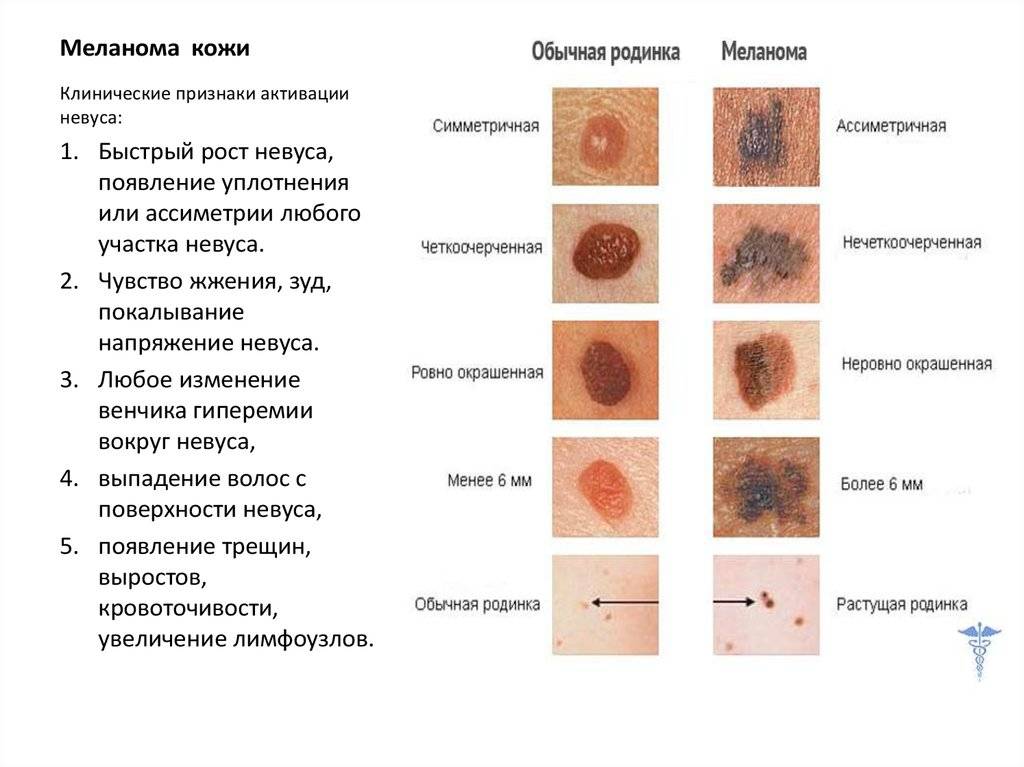
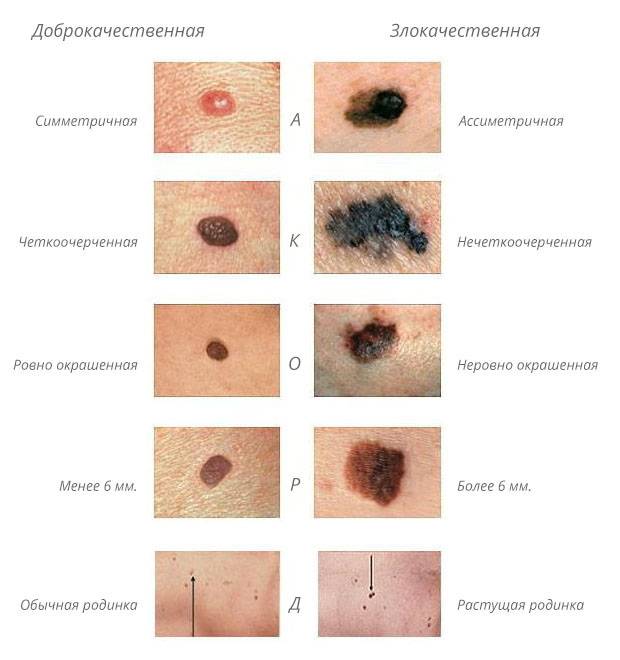
В связи с тем что, как уже указывалось раньше, меланома весьма агрессивна, а развитие ее может спровоцировать даже небольшая травма, весьма нежелателен инвазивный метод ее обследования (под ним подразумевается соскоб или гистология, когда на анализ берут не все образование, а его небольшую часть). Поэтому чаще всего врач проводит внешний осмотр невуса.
Он обязательно проверит состояние лимфатических узлов под мышками, на шее и в паху, а также проведет радиоизотопное исследование, при котором применяется фосфор. По его повышенному накоплению в опухоли и судят о наличии меланомы.
Применяется также цитологическое исследование, при котором, в случае если на предполагаемой меланоме имеются изъязвления, с поверхности опухоли снимается отпечаток, а затем отправляется на анализ.
Для определения наличия метастаз проводится также УЗИ внутренних органов, рентген и томография.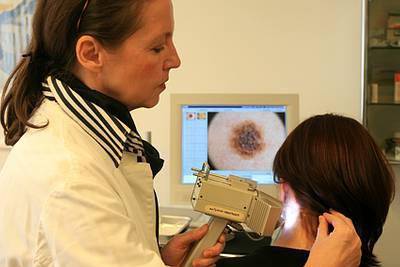
Как лечится меланома
Для лечения заболевания используются медикаменты, химиопрепараты, а также проводится операция по удалению новообразования. На запущенных стадиях только наркотические анальгетики помогают облегчить состояние больного.
Медикаментозная терапия
Терапия медикаментами предполагает применение только средств, которые не воздействуют на меланому, но облегчают состояние пациента, устраняют симптомы со стороны внутренних органов.
Чаще всего используют следующие препараты:
- Церукал – препарат для устранения тошноты и курирования приступов рвоты. Помогает быстро устранять симптомы и улучшить состояние больного. Средство можно принимать в таблетированной форме по 1 таблетке 2 раза в сутки, но лучше вводить раствор по 2 мл внутривенно или внутримышечно. Курс длится от 5 до 10 дней.
- Ибупрофен назначают для устранения боли и снижения температуры тела. Пациент принимает от 1 до 3 таблеток в сутки в зависимости от выраженности симптоматики. Курс терапии длится до 7 дней.
- Кеторол – нестероидный противовоспалительный медикамент, который помогает устранить выраженную боль при прогрессировании патологии. Больному могут вводить по 1 мл раствора утром и вечером, а также назначать по 1 таблетке 2 раза в день. Длительность курса – до 14 дней.
- Омепразол – средство для защиты слизистой оболочки желудка при длительном приеме обезболивающих и нестероидных противовоспалительных средств. Таблетки принимают по 1 штуке 3 раза в сутки. Курс доится не менее 2 недель.
- Энтальферон – иммуностимулирующий медикамент в форме таблеток, назначаемый для повышения защитных сил организма. Таблетки принимают по 1 2 раза в сутки на протяжении 4 недель.
- Реосорбилакт – препарат для очищения крови и устранения симптомов интоксикации. Раствор вводится по 200-400 м в сутки внутривенно с помощью капельницы. Курс длится не менее 7 дней.
- Раствор Рингера – препарат для восстановления водного баланса организма, содержащий ионы натрия и калия. Помогает устранить признаки интоксикации, улучшить состояние, предотвратить обезвоживание. Раствор вводится внутривенно с помощью капельницы, суточная дозировка составляет 400 мл. Курс терапии длится не менее 10 дней.
- Морфин – наркотический анальгетик, который назначается пациентам при сильных болях на запущенных стадиях болезни. Лекарство вводят внутримышечно перед сном по 1 мл. Подобные инъекции могут делать на протяжении нескольких недель или только 10-14 дней подряд.
Комплексное лечение эффективно на 1, 2 и 3 стадии заболевания, схема составляется индивидуально для каждого больного.
Химиотерапия и радиотерапия
Меланома на ранних стадиях, признаки которой должны стать поводом для беспокойства, может быть излечена с помощью химиопрепаратов и радиотерапии.
Химиотерапия назначается индивидуально, проводится курсами по 5-10 сеансов с периодичностью в 2-3 дня. Курс проводят с перерывами в 3-4 месяца. Если же используется оперативное лечение, то химиопрепараты вводят внутривенно до операции и после ее проведения с целью уничтожения патогенных клеток. На 2 стадии химиотерапия проводится обязательно.
Радиотерапия представляет собой метод облучения радиоволнами с целью уничтожения патогенных клеток и предотвращения распространения метастаз. Пациент проходит процедуру в лечебном учреждении, количество сеансов определяется индивидуально, обычно требуется от 3 до 7 облучений.
Врачи пред началом лечения предупреждает больного об отрицательных последствиях в виде тошноты, рвоты, отсутствия аппетита. Помимо этого, терапия может привести к облысению.
Хирургическое лечение
Операция проводится при быстром росте новообразования, требует местного или общего наркоза. Манипуляция предполагает иссечение опухоли в пределах здоровых тканей с последующим сшиванием раны при необходимости.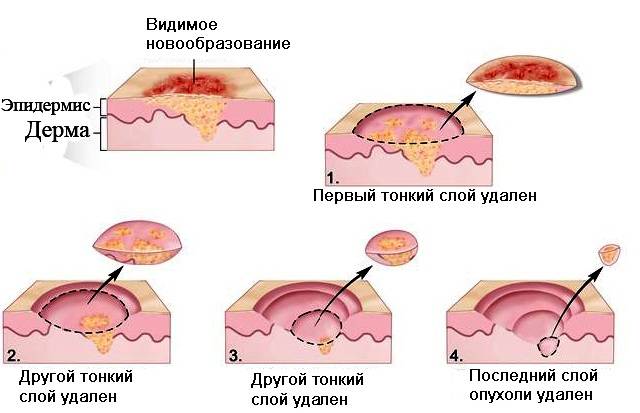
Иногда не требуется накладывать швы, рана накрывается стерильным материалом и фиксируется повязкой. Перед операцией пациент проходит полное обследование, что позволяет оценить его состояние и предотвратить осложнения.
Курс реабилитации длится от 2 до 6 недель в зависимости от области поражения. Если операция проводится не только на кожном покрове, но и на внутренних органах, период восстановления может длиться до 10 недель. Подобное вмешательство всегда проводится с использованием общей анестезии.
После операции больной проходит повторное обследование, а также курс химиотерапии. Через некоторое время он снова посещает врача, чтобы убедиться в отсутствии признаков рецидива заболевания.
Злокачесвтенная меланома лентиго: особенности заболевания и лечения
Злокачественное лентиго – заболевание, которое считается предраковым. Данная аномалия представляет серьезную опасность и требует тщательного и своевременного лечения. При этом ученые расходятся во мнениях, решая вопрос: к какой же группе причислить данное заболевание? Одни считают лентиго разновидностью невуса, другие относят его к одному из проявлений возрастного дерматоза.
Причины возникновения злокачественного лентиго
К условиям, благоприятствующим развитию заболевания, можно отнести следующее:
- сильное обезвоживание кожи;
- длительное нахождение на солнце;
- механические повреждения кожи.
Заболевание может проявиться у любого человека, однако, в группе риска находятся люди со светлой кожей, слабо подвергающейся загару, женщины старше 55 лет, а так же люди, много времени проводящие на солнце.
Течение заболевания и симптомы
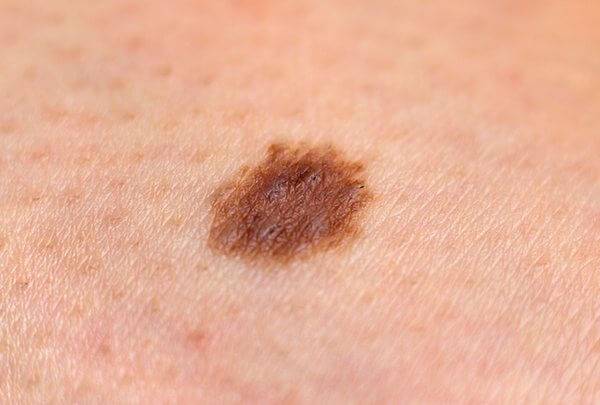
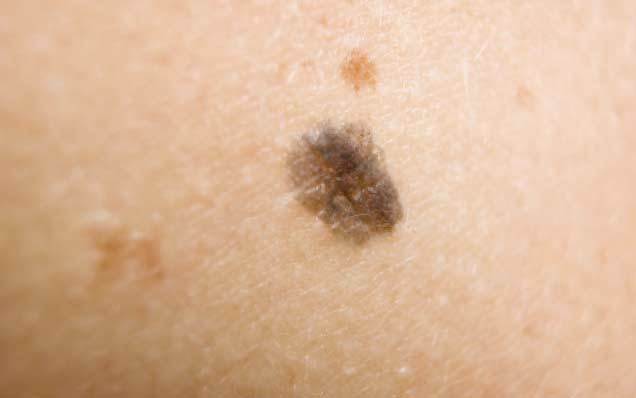
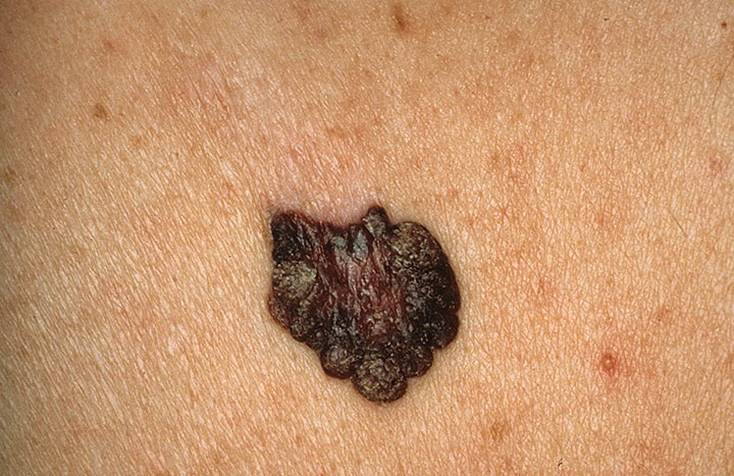
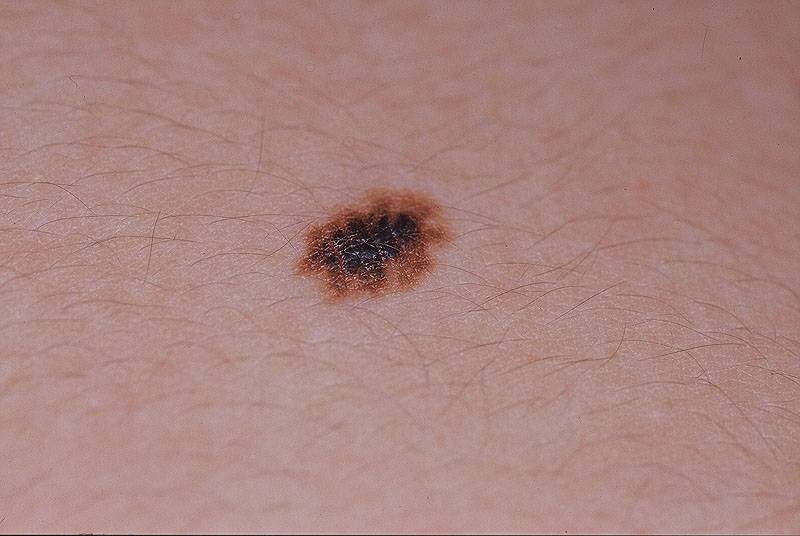
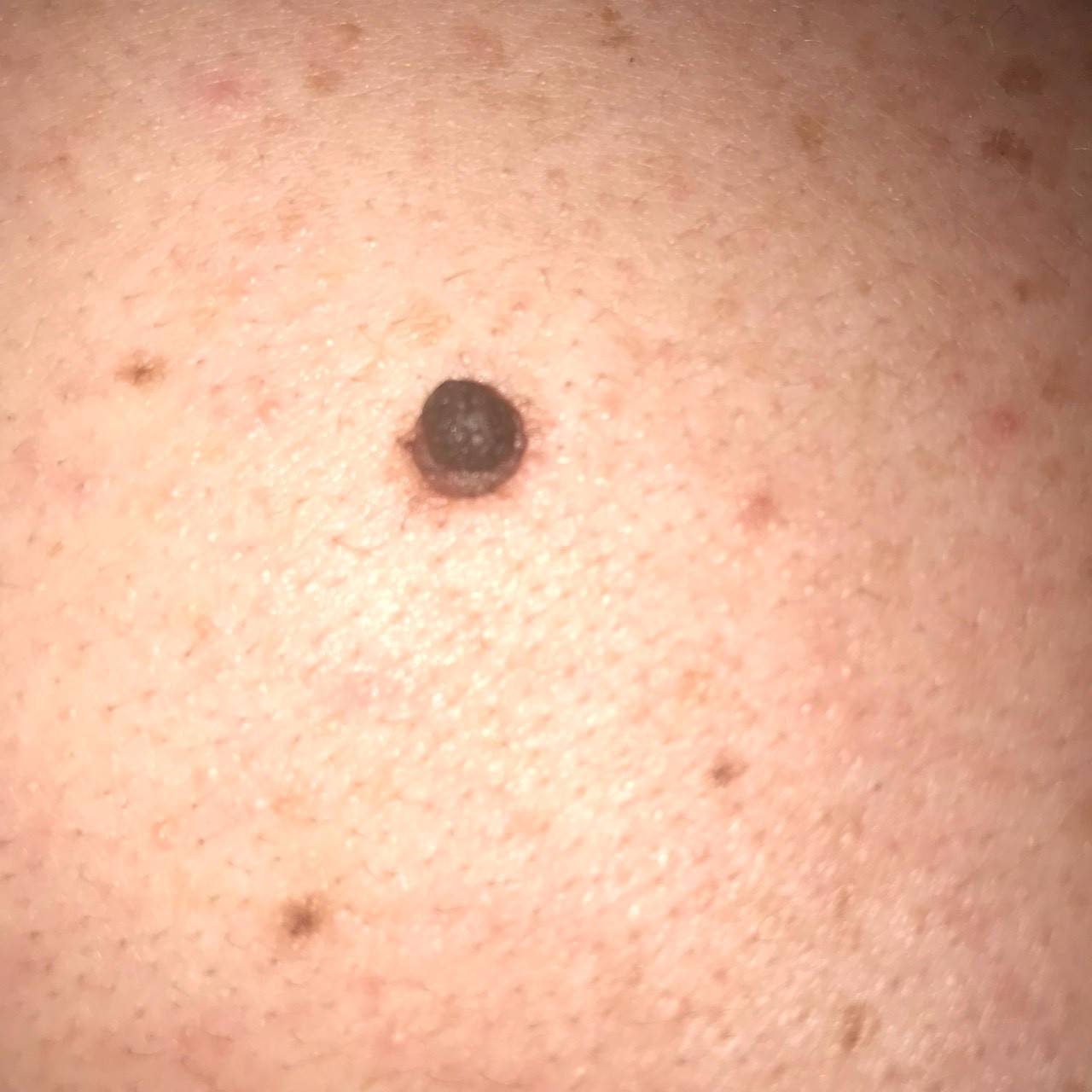
Основным симптомом злокачественного лентиго считается возникновение на коже тусклого и дряблого коричневого пятна с четкими границами неправильной формы. Расцветка пятна неоднородная, чаще всего светло-коричневая с черными вкраплениями.
Образуется ограниченный предраковый меланоз Дюбрея чаще всего на открытых участках тела, более всего подверженных воздействию солнечных лучей, например, на лице. Размеры пятна различны, от небольших (около 3 см) до весьма значительных (порядка 20 см).
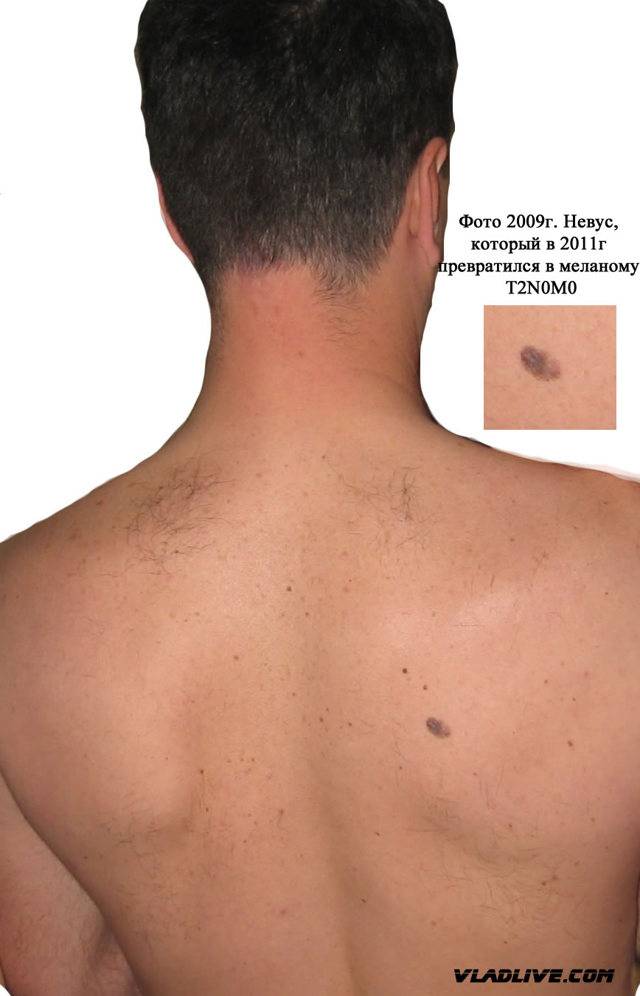
Пятна лентиго злокачественного имеют свойство расти. Причем рост этот практически незаметен. Пятно незначительно увеличивается в размерах на протяжении нескольких лет. Несмотря на это, заболевание необходимо лечить. И чем раньше начнется лечение, тем лучше. Ведь в один прекрасный момент лентиго может начать вертикальный рост, и образование перерождается в лентиго меланому. Такде можно узнать, чем опасен варикозный дерматит.
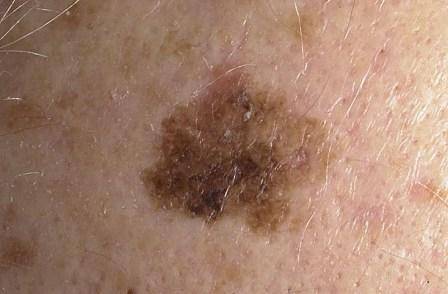
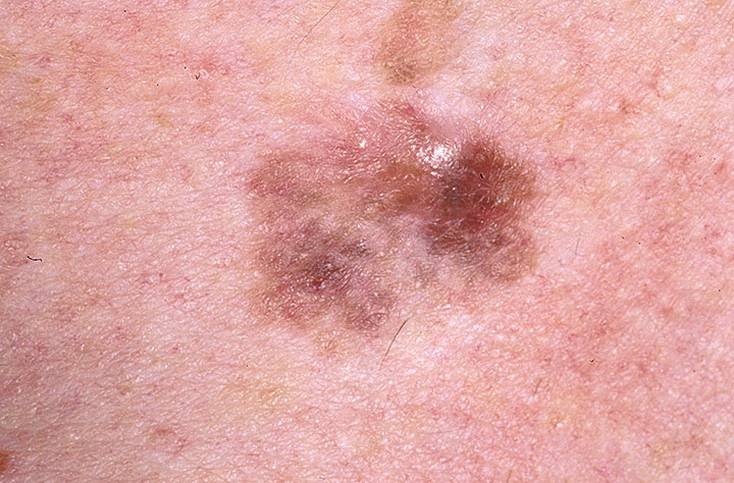
О том, что лентиго перешло в форму меланомы, могут свидетельствовать следующие признаки:
- На поверхности пятна образуется все больше черных вкраплений
- Границы пятна становятся размытыми, изменяют форму
- Изменяется также форма и размеры самого образования
- Цвет пятна становится все более неравномерным, на его поверхности возникают рубцы
- В области образования появляется зуд
Диагностика лентиго
Диагностировать наличие описываемого заболевания возможно при проведении гистологического исследования, а также на основе клинических данных о возникновении и течении заболевания. Можно ознакомиться с материалом о меланоме кожи.
Существуют следующие методы диагностики:
- Дерматоскопия. Данный метод заключается в исследовании образования при очень большом увеличении. В ходе исследования изучают структуру поверхности и границ лентиго.
- Иссечение образования. В ходе этого исследования проводится морфологический анализ тканей пораженного участка кожи. При наличии новообразования на границе дермы и эпидермиса наблюдается скопление меланоцитов. Также отмечается дистрофия дермы и наличие в ней воспалительных процессов.
- Анализ крови. На основании этого исследования определяется наличие в крови специальных ферментов, специфических для данного заболевания.
Лечение лентиго
Прежде чем приступать непосредственно к лечению, необходима консультация онколога, который определит стадию развития заболевания. Далее, в зависимости от места расположения образования и его размеров, назначают курс лечения.
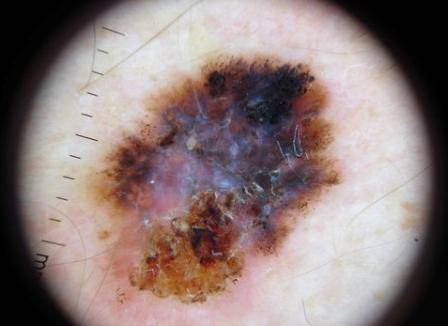
Это может быть:
- Хирургический метод. Новообразование удаляется с поверхности кожи путем его вырезания, при этом захватывается и некоторое количество непораженной кожи. Это необходимо для того, чтобы предотвратить рецидив. Если площадь пятна обширная, после его удаления рану зашивают, а оставшийся на ее месте рубец удаляют при помощи пластики.
- Если лентиго располагается на лице и имеет обширную площадь, используют такой метод как близкофокусная рентгенотерапия. Принцип данного метода заключается в воздействии рентгеновских лучей на аномальные клетки, в результате чего их активность снижается.
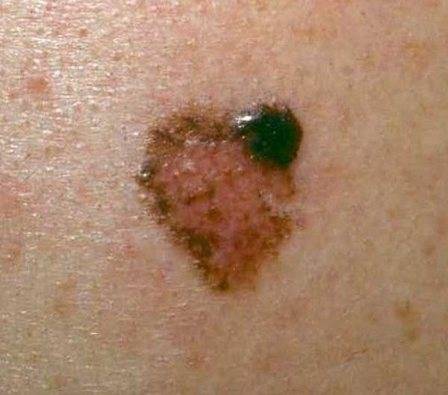
Прогноз
Исход заболевания во многом зависит от того, насколько своевременно было назначено и проведено лечение. На ранних стадиях заболевания, когда лентиго еще не приобрело выраженный внешний вид и значительные размеры, проведенные процедуры дают заметный положительный эффект. Если же образование уже успело переродиться в меланому, дало метастазы, то гарантировать успех нельзя.
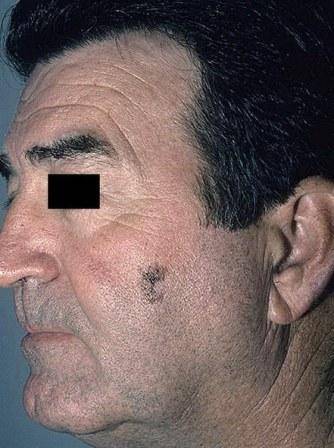
Существуют простые профилактические меры, позволяющие снизить риск возникновения описываемого недуга. Прежде всего, необходимо защищать себя от воздействия прямых солнечных лучей, правильно ухаживать за кожей. Тем более что всевозможных средств для этого сегодня предостаточно. Рекомендуем прочесть статью о дерматомиозите .
Инструментальные методы диагностики меланомы
Дерматоскопия. Эпилюминесцентная дерматоскопия – один из методов своевременной диагностики поверхностной меланомы. Пигментные образования исследуют при помощи ручного эпилюминесцентного дерматоскопа (EpiScope; DermLite) при 10-кратном увеличении или компьютеризированного дерматоскопического комплекса (MoleMax; FotoFinder) с определением АВСD-параметров, фиксацией изображения новообразования в базе данных компьютера. Чувствительность дерматоскопической диагностики составляет 89 %, а специфичность-79 %.
Ультразвуковая диагностика — комплекс исследований, который включает измерения in vivo толщины и объема пигментного новообразования, глубины инфильтрации опухолью дермы и подкожной жировой клетчатки, оценка состояния лимфатических сосудов (протоков) околоопухолевой зоны, сканирование мягких тканей вдоль лимфооттока до регионарного коллектора для выявления подкожных in transit метастазов, сонография с допплерографией лимфатических узлов регионарного и юкстарегионарного коллекторов.
Лимфосцинтиграфия. Радиоизотопная визуализация путей лимфооттока от меланомы считается стандартной диагностической процедурой. При этом в участок возле опухоли внутрикожно вводят наноколоид технеция-99m (доза 60 МБк), через несколько часов проводят сцинтиграфию всего тела на гамма-камере и таким образом визуализируют месторасположение так называемого сторожевого лимфатического узла — первого узла, что фильтрует аферентную лимфу от опухоли. Морфологическое исследование «сторожевого» лимфатического узла после его селективной биопсии является объективным критерием наличия или отсутствия злокачественного роста в регионарном лимфатическом коллекторе.
Другие методы визуализации:
- рентгенография или КТ органов грудной полости;
- КТ или УЗИ органов брюшной полости и забрюшинных лимфатических узлов;
- конфокальная сканирующая лазерная микроскопия (VivaScope) – современная методика прижизненной (in vivo) морфологической визуализации новообразований кожи;
- ПЭТ для визуализации метастатического поражения в любом участке тела.
Лабораторные тесты. В крови определяют специфические для меланомы опухолевые маркеры – белок S-100 и лактатдегидрогеназу (ЛДГ).
Патогистологически выделяют следующие типы меланомы: эпителиоподобную, невусоподобную, веретеноклеточную и смешанную. Самой агрессивной считают невусоподобную меланому. Во время гистологического исследования микропрепаратов определяют толщину меланомы по Бреслоу (в миллиметрах), уровень инвазии в дерму по Кларку, наличие дефекта эпидермиса (язвы), количество митозов в 1 мм2 ткани опухоли, инфильтрацию ее лимфоцитами, инвазию в лимфатические и венозные сосуды.
Во время проведения дифференциальной диагностики в сложных случаях определяют в опухоли иммуногистохимические маркеры: Melan-A, S-100, HMB-45, MIB-1.
Молекулярно-генетическая диагностика меланомы: определение мутаций в генах BRAF, NRAS, CKIT, TP53 для планирования таргетной терапии. Около 50 % случаев обнаруживают мутации в гене BRAF-V600E.
Этиология и факторы риска развития меланомы
Выделяют экзогенные и эндогенные факторы риска развития меланомы.
Экзогенные факторы:
1) ультрафиолетовый спектр солнечного излучения (UVB 280-320 нм, UVA 320-400 нм). UVB-лучи абсорбируются клетками эпидермиса, а UVA-лучи проникают в базальный слой и глубже. Мишенью канцерогенного воздействия ультрафиолетовых лучей являются меланоциты базального слоя эпидермиса или стволовые клетки. Наиболее вероятный механизм действия — повреждение структуры ДНК меланоцитов после абсорбции фотонов с последующими мутациями и другими генетическими нарушениями, что и приводит к злокачественной трансформации клеток; — солнечная экспозиция: а) солнечные ожоги в возрасте до 20 лет является фактором риска возникновения меланомы через 20-30 лет; б) постоянная работа на открытом воздухе; в) миграция в более солнечную климатическую зону;
2) механические травмы пигментных образований; 3) химические факторы на предприятиях нефтехимической промышленности и при производстве резины, пластмасс, пестицидов и др; 4) самолечение: местное применение сока чистотела, чеснока, перевязывание нитью ножки (основы) пигментного образования.
Эндогенные факторы:
1) генетические факторы: а) семейный анамнез у 5-10 % пациентов; б) семейный меланомный синдром проявляется множественными поражениями в молодом возрасте (8-12 % всех случаев меланомы; ген р16); в) генетические аномалии в хромосомах 1, 6, 7, 9, 10, 11; 2) меланома в анамнезе; 3) невусы (факультативные формы предрака): а) семейный диспластический невусний синдром проявляется множественными невусами на теле, при этом вероятность развития меланомы в течение жизни составляет 10 %; б) межевой (эпидермо-дермальный) невус; в) смешанный невус; г) внутридермальный невус;
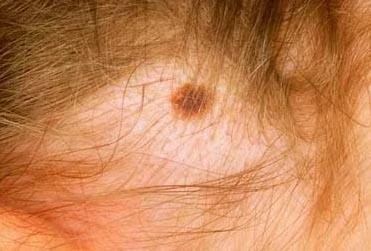
Внутридермальный невус
г) врожденные гигантские невусы (злокачественное перерождение в 10-42 % случаев); д) голубой невус;
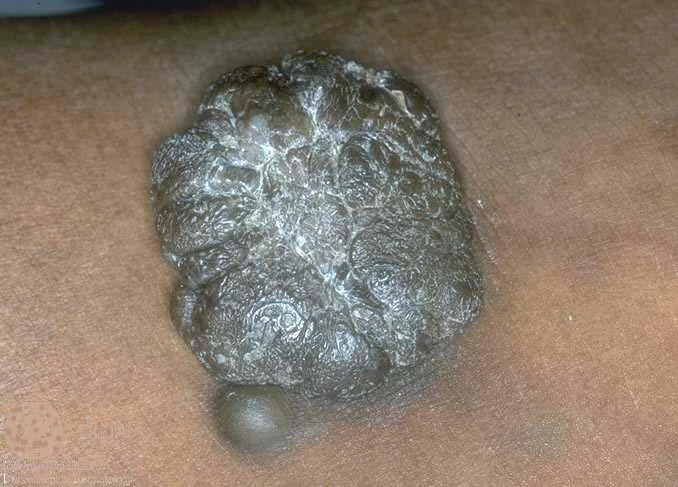
Голубой невус
е) spitz-невус (ювенильный меланоподобный невус).
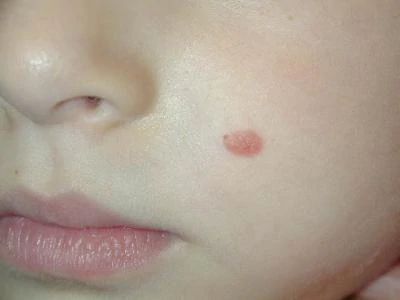
Невус Шпица – ювенильная меланома
Считают, что 70 % случаев меланом развиваются из врожденных невусов и лишь 30 % – из приобретенных в течение жизни человека; 4) облигатные формы предрака:
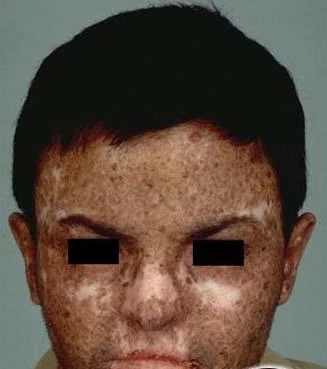
Пигментная ксеродерма
а) пигментная ксеродерма — аутосомно-рецессивное заболевание, особенностями которого являются генетическая неспособность ДНК восстанавливать свою структуру после повреждения ультрафиолетовыми лучами. У этих пациентов очень высокий риск развития меланомы, базалиомы, плоскоклеточной карциномы и саркомы (большинство из них умирают в возрасте до 25 лет); б) меланоз Дюбрейля (меланотическая веснушка Hutchinson, lentigo maligna); 5) белый цвет кожи (фототип I—II), светлые или рыжие волосы, голубые глаза, альбинизм; 6) возраст более 40 лет; 7) гормональные изменения: половое созревание, гормональные контрацептивы, беременность, климактерический период.
Диагностика меланомы
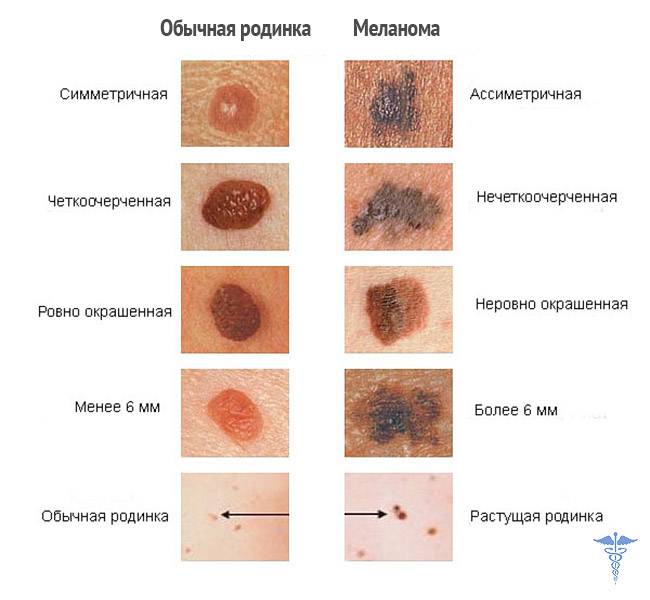
Следите за своими родинками и обращайтесь к врачу, если заметите изменения в их внешнем виде. Для самоконтроля вы можете вести дневник родинок — записывать их расположение, количество, а также фотографировать их. Такая «карта родинок» поможет в диагностике.
Заподозрить меланому вы можете сами, так же как и врач любой специальности при своем осмотре. Однако меланома — редкое заболевание, и многие врачи непрофильных специальностей сталкиваются с ним лишь раз в несколько лет. Поэтому при подозрении на меланому врач направит вас к специалисту — онкологу.
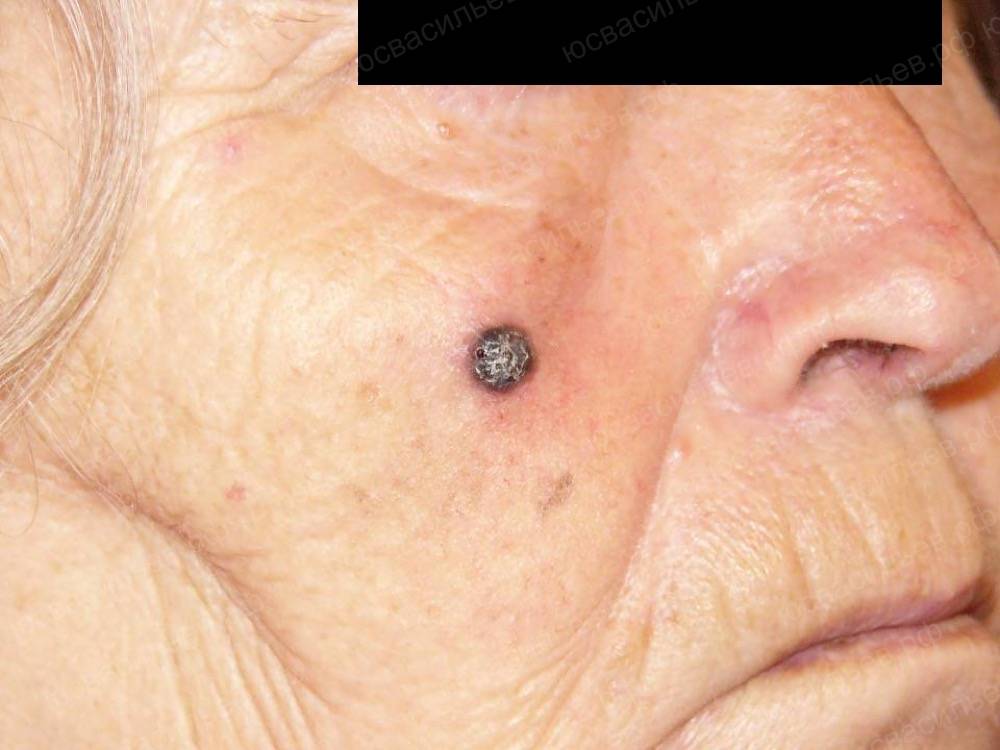
Самым простым способом подтвердить или опровергнуть диагноз меланомы является дерматоскопия или эпилюминесценция. Это осмотр подозрительного пигментного образования с большим увеличением. Врач может использовать обычную лупу, но чаще применяется специальный прибор — дерматоскоп (эпилюминисцентный микроскоп). Это устройство делает прозрачным верхний слой кожи, что позволяет подробно изучить строение опухоли.
Помимо дерматоскопии могут применяться и другие безоперационные методы исследования опухоли: с помощью ультразвука, радиоизотопной диагностики и пр. Если на поверхности образования есть язвочки или трещины, то с них делают мазок-отпечаток и затем под микроскопом ищут в нем опухолевые клетки. Такой метод называется цитологическим. Если в результате всех возможных методов исследования не удается однозначно определить является ли образование на коже меланомой, возможно проведение биопсии — взятие участка опухоли и исследование его в под микроскопом (гистологический метод).
Отношение к биопсии меланомы неоднозначное как у российских специалистов, так и у иностранных врачей. Потому что даже минимальная травматизация опухоли может привести к её бурному росту и распространению по организму. Однако в спорных случаях допускается применение эксцизионной биопсии. В этом случае хирург-онколог полностью иссекает подозрительное образование, отступив от него во все стороны 2-10 мм. Пока на рану накладываются швы, гистолог срочно исследует удаленные ткани под микроскопом. Обычно это происходит прямо в операционной и занимает 10-15 минут. Если в результате срочной гистологии подтверждается диагноз меланомы, то хирург сразу же приступает к повторной операции, объем которой будет зависеть от гистологического диагноза — стадии меланомы.
В большинстве случаев эксцизионная биопсия проводится под общей анестезией (наркозом). Это связано с риском распространения (размывания) опухолевых клеток с раствором анестетика, который вводят в ткани вокруг опухоли при проведении местного обезболивания. Кроме того, наркоз позволяет провести более обширную операцию, если подтвердится онкологический диагноз.
Чтобы проверить, не распространился ли рак на другие органы, кости или в кровеносную систему, будут проведены дополнительные обследования, например, компьютерная томография (КТ), позитронно-эмиссионная томография (ПЭТ), магнитно-резонансная томография (МРТ), анализы крови и др.
Биопсия сторожевого лимфоузла
Меланома быстро метастазирует, то есть образуют дочерние опухоли, которые распространяется с током крови, лимфы и контактным путем в другие ткани и органы. Однако считается, что самые первые метастазы задерживаются ближайшим лимфатическим узлом. Такой лимфоузел называют сторожевым или сигнальным, их может быть несколько, в зависимости от анатомического расположения опухоли. С помощью биопсии сторожевого лимфоузла можно выявить самые первые метастазы, когда заметных изменений в строении и структуре лимфатического узла еще не обнаруживается.
Рядом с удаленной меланомой в кожу вводится раствор синего пигмента и слабого радиоактивного химического вещества. Контрастный раствор следует по тем же лимфатическим протокам, по которым могли бы распространяться раковые клетки. Первый лимфоузел, которого достигает раствор, и есть сторожевой. Хирург может найти и удалить этот лимфоузел, не трогая остальных. Затем узел изучают под микроскопом.
Методы диагностики меланомы
Врачи используют следующие методы первичной диагностики меланомы:
- Физикальный осмотр у дерматолога или онколога
- Дерматоскопия
 Определить злокачественность образования может только гистологический анализ, проведенный после удаления подозрительной родинки/образования (биопсии). В случае
Определить злокачественность образования может только гистологический анализ, проведенный после удаления подозрительной родинки/образования (биопсии). В случае
меланомы глаза также возможно определить злокачественность образования путем особого офтальмологического обследования и/или биопсии и гистологического анализа.
В Израиле во избежание субъективного подхода в диагностике микроскопическое исследование опухолевой ткани проводят два независимых эксперта. Для максимальной объективности используют более 12 характеристик. Малейшее сомнение по поводу диагноза и стадии процесса расценивается как сигнал к дополнительным исследованиям.
Одним из важных показателей, которым руководствуются израильские гистопатологи для определения агрессивности заболевания, является митотический индекс. Это доля раковых клеток, проходящих процесс деления (митоза), в образце опухолевой ткани, взятой для гистологического анализа. Наличие митозов говорит об активности и росте опухоли. Высокий митотический индекс свидетельствует о высокой вероятности дальнейшего развития и распространения меланомы и указывает на необходимость дальнейшей диагностики и назначения агрессивного лечения.
Если поставленный диагноз позволяет провести в последствии широкое иссечение, то одной из самых важных диагностических процедур после иссечения является биопсия сторожевых лимфоузлов («сентинель» биопсия). Эта процедура помогает определить наличие или отсутствие клеток меланомы в ближайших от первичной опухоли лимфоузлах, что является одним из наиболее значимых прогностических факторов метастазирования. Препарат, используемый для данной процедуры, не сертифицирован в странах СНГ, поэтому проведение данной диагностики, к сожалению, там невозможно, что подвергает пациента высокому риску. Биопсия сторожевых узлов является «золотым стандартом» в диагносте меланомы, который успешно применяется израильскими специалистами.
Цифровая дерматоскопия FotoFinder
Дерматоскопия — высокоинформативный метод диагностики, он не травматичен, прекрасно переносится пациентами и дает возможность обнаружения меланомы на ранних стадиях. С помощью дерматоскопии создают своеобразную «карту родинок», сделав снимок всей поверхности кожи. Это позволяет наблюдать за динамикой, замечать изменения и своевременно предпринимать необходимые меры.
Вовремя замеченные признаки малигнизации родинки — сигнал для хирургического вмешательства, удаления очага и гистопатологического исследования.
Как лечится меланома
Если больной вовремя успел обратиться к онкологу, то на ранней стадии развития меланому просто иссекают. В зависимости от того, насколько глубоко она проникла, удаляется и небольшое количество здоровой кожи. Врач может назначить, кроме того, и дополнительную терапию в виде препаратов, которые помогут уменьшить вероятность рецидива.
Если же подозревается поражение лимфатических узлов, то после проведения биопсии одного из них и положительного результата предполагается их удаление.
При лечении меланомы доказана значительная польза иммунотерапии. Это относительно новый метод лечения, который проводится сразу после операции по удалению опухоли.
На поздних стадиях развития болезни прибегают к лучевой и химиотерапии, которые, кстати, при четвертой стадии развития раковой опухоли оказываются малоэффективными, позволяя лишь в некоторой степени ее уменьшить.
Причины
Развитие начальной стадии меланомы не обуславливается какими-то четкими причинами. В этом вопросе медики выделяют отрицательные факторы, способные спровоцировать появление новообразования. Рассмотрим их:
- Длительное воздействие на кожу солнечных лучей. В группе риска находятся все любители загара.
- Воздействие инфракрасного излучения на имеющиеся на теле родинки, пигментные пятна.
- Частые посещения солярия.
- Повреждение родинок.
- Воздействие ионизированных лучей.
- Большое количество в рационе вредной пищи, насыщенной канцерогенами, вкусовыми добавками.
- Неконтролируемый прием медикаментов.
- Вредные привычки (курение, пристрастие к алкоголю, наркотикам).
- Воздействие на организм агрессивных химических веществ (нефтепродукты, пластмасса, лаки, краски, фармацевтическое сырье).
Помимо отрицательных факторов, существуют определенные состояния организма человека, которые также причисляют его к группе риска:
- генетическая предрасположенность;
- хронические кожные патологии;
- нарушения в функционировании эндокринной системы;
- состояние иммунодефицита.
Перечисленные патологии сами по себе или в совокупности с отрицательными факторами способны спровоцировать начальную стадию меланомы.