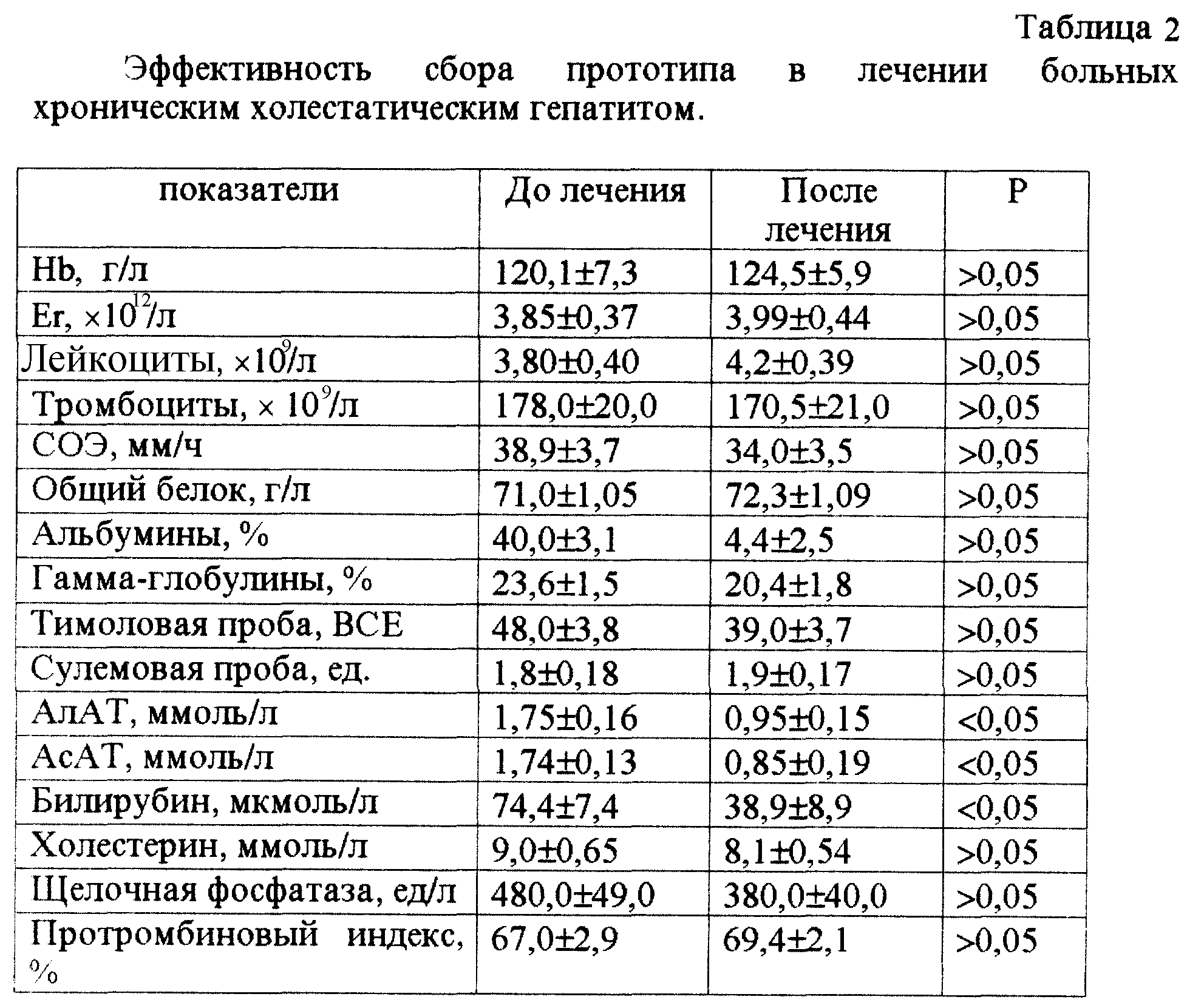
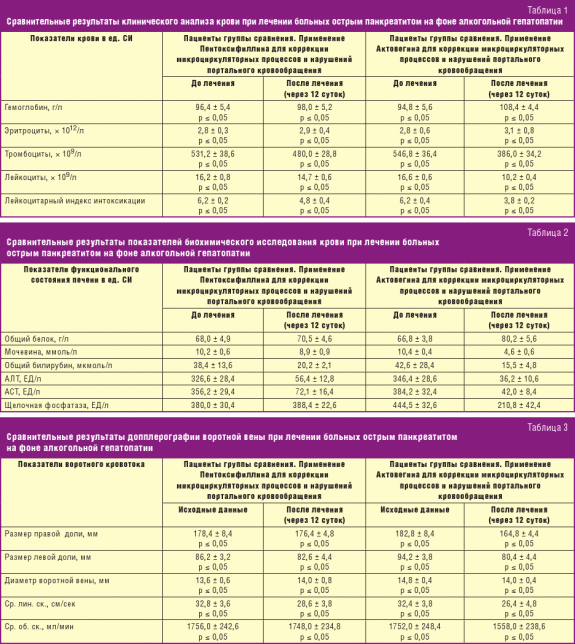
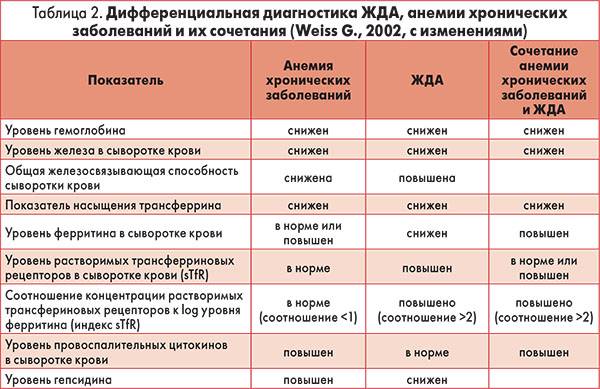
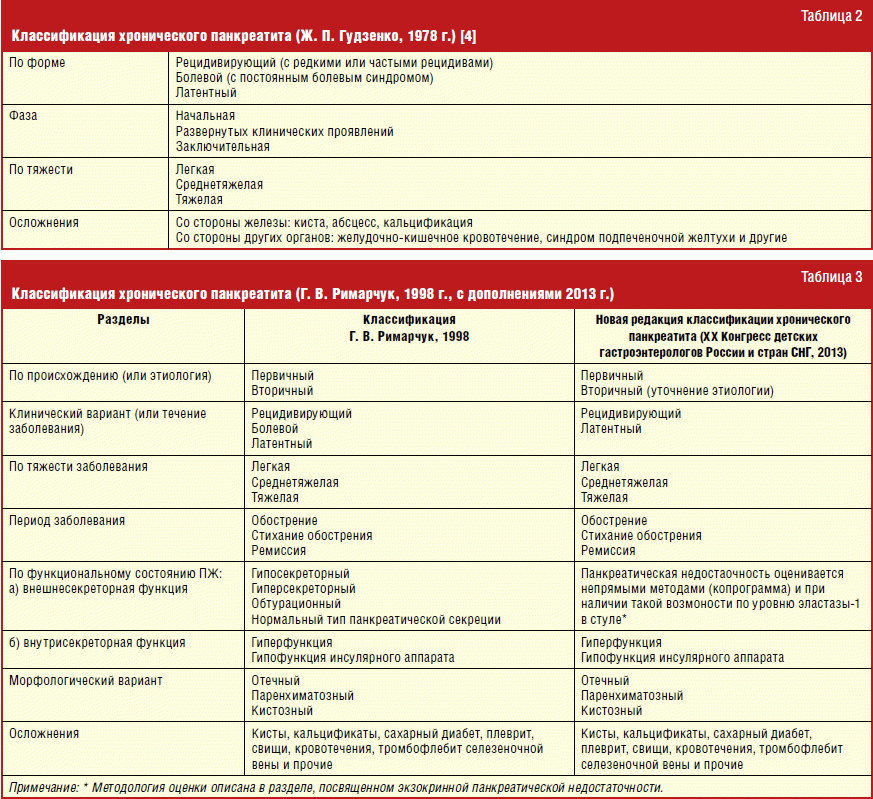
Гастроскопия – особенности процедуры
Гастроскопия
Один из самых эффективных и высокоточных методов диагностики гастрита – проведение гастроскопии. Этой процедуры боятся абсолютно все пациенты. Через рот в полость желудка вводится специальный зонд. На его конце расположена телескопическая камера, позволяющая провести осмотр слизистой и пораженных участков в режиме реального времени.
Проглотить специальный шланг проблематично. Сегодня выпускают эндоскопы малого диаметра, но все равно процедура не из приятных. Чтобы она прошла с минимальными негативными последствиями, используются определенные правила:
- Прием успокоительных препаратов;
- Использование лекарственных средств для расслабления пищевода и подавления рвотного рефлекса;
- Применение местной анестезии перед обследованием.
Если процедура проводится с использованием вышеперечисленных условий, то никаких негативных последствий не возникнет, пациент перенесет ее хорошо. При гастроскопии тщательно изучаются стенки желудка, слизистые оболочки и воспаления на них. В эндоскоп вмонтирована маленькая камера, позволяющая делать верные выводы относительно состояния здоровья пациента. Есть и специальный зонд для забора содержимого желудка. Этот сок потом изучается в лабораторных условиях, чтобы получить точную и достоверную информацию о типе болезни и ее развитии.
Современные клиники оборудованы эндоскопами с камерой и УЗИ-датчиком. Таким способом можно одновременно проводить и гастроскопию, и ультразвуковое обследование изнутри. Подобные технологии применяются, когда есть подозрение на язву желудка или злокачественные новообразования.
Нередко, чтобы избежать негативной реакции со стороны пациента во время гастроскопии, его вводят ненадолго в состояние сна. Таким способом он ничего не чувствует, после процедуры не остается никаких болевых ощущений.
В работе применяется стерильный инструмент, поэтому пациенты могут не переживать из-за возможного инфицирования.
Дорогостоящий, но безболезненный и безопасный метод диагностики – капсульная гастроскопия. Пациент проглатывает небольшую капсулу, внутри которой находится камера, она проходит через весь желудочно-кишечный тракт, выводится из организма естественным путем. Доктор просматривает записи, сделанные в то время, когда капсула находилась в желудке и кишечнике, делает определенные выводы.
Симптоматическая диагностика
Диагностические мероприятия начинаются, когда пациент оказывается в кабинете гастроэнтеролога. Он рассказывает о проявлениях недуга, доктор подробно записывает все жалобы. Среди явных симптомов гастрита выделены следующие:
- Ощущение тяжести в желудке;
- Острая постоянная боль после приемов пищи;
- Затрудненность дыхания из-за боли в животе, невозможность сделать глубокий вдох;
- Спазматические постоянные боли;
- Нарушения стула – понос или сильный запор;
- Сухость и кислый привкус во рту;
- Налет на языке;
- Тошнота, рвота;
- Сильная изжога.
Часто вышеперечисленные симптомы проявляются не по одному, а в комплексе. Вы должны самым подробным образом описать врачу, что чувствуете. Он сделает предварительные выводы, но окончательный вердикт вынесет только после комплексной диагностики. Желательно пройти ее быстро, потому что до этого момента доктор не назначит никакие препараты, уменьшающие боль и воспаление. Если сдавать анализы на фоне применения таких лекарств, результаты диагностики будут смазаны.
Лечение хронического гастрита
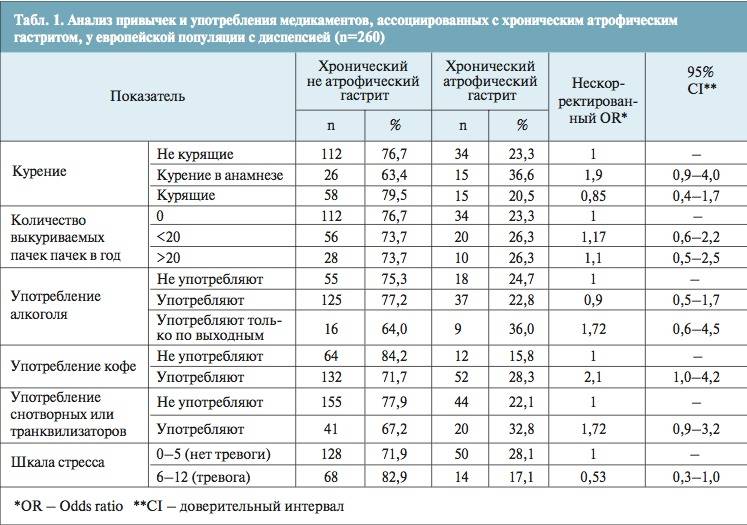
Большое внимание в лечении гастрита необходимо уделить изменению образа жизни, стараться избегать стрессов, соблюдать режим дня, избавиться от вредных привычек (курения, употребления алкоголя), и конечно же соблюдать рекомендации по диет-питанию:
- Для больных гастритом необходимо исключить жареные блюда, наваристые мясные и рыбные бульоны, не переедать, есть по 5 – 6 раз в сутки
- Не употреблять продукты, способствующие изжоге: крепкий чай, кофе, шоколад, газированные напитки, алкоголь, лук чеснок, сливочное масло
- Употреблять отварное мясо, отварную рыбу, пищу приготовленную на пару, супы из протертых круп (геркулес, рис)
- Меньше употреблять капусту, бобовые, молоко – продукты, способствующие метеоризму
Лечение гастродуоденита: лекарственные препараты, методы народной медицины и особенности диеты
Терапия патологии во многом зависит от результатов обследования пациента.
Как правило, требуется комплексное лечение, направленное на:
- восстановление структуры эпителиальной оболочки желудка и двенадцатиперстной кишки;
- восстановление секреторной активности печени и поджелудочной железы;
- восполнение дефицита витаминов, минералов и аминокислот;
- нормализации уровня кислотности.
Так, при выявлении хеликобактерной инфекции назначают:
- антипротозойные препараты (Метронидазол, Трихопол, Тинидазол), активны в отношении Helicobacter pylori;
- антибиотики (Клацид, Кларитромицин, Оксациллин, Флемоксин и др.), дополняют действие антипротозойных средств, предотвращают развитие резистентных форм Helicobacter pylori.

Кроме того, лечение хронического и острого гастродуоденита включает:
- Де-Нол (Улькавис, Эскейп), препараты, содержащие соли висмута, обволакивающие стенки пищеварительного тракта и защищающие их от агрессивного воздействия желудочного сока;
- Альмагель, Ренни, Гастал, Маалокс и другие антациды, показаны при повышенной кислотности, нейтрализуют агрессивное влияние желудочного сока;
- Зантак, Квамател, Фамотидин и другие медикаменты, относящиеся к группе блокаторов Н2 — гистаминовых рецепторов, снижают продукцию соляной кислоты;
- Нольпаза, Ланцид, Онтайм, Омепразол и другие лекарственные средства класса ингибиторов протонного насоса, также угнетают выработку соляной кислоты, но переносятся лучше, чем блокаторы Н2 — гистаминовых рецепторов.
Гастродуоденит с пониженной кислотностью встречается гораздо реже. При таком заболевании назначают ферментные препараты (Мезим, Креон, Пангрол, натуральный желудочный сок) для нормализации пищеварения. Как ребенку, так и взрослому в обязательном порядке назначают поливитаминные комплексы, лекарства, содержащие железо и другие поддерживающие медикаменты.
Неотъемлемой составляющей лечения гастродуоденита является диета. В период обострения пациенту необходимо давать только перетертую пищу, слизистые супы, мясные и рыбные суфле, паштеты, омлеты и другие блюда, не раздражающие и не травмирующие слизистую оболочку желудка и двенадцатиперстной кишки.
В период ремиссии рацион несколько расширяется, однако следует полностью исключить:
- жареную пищу;
- блюда, приготовленные с использованием различных острых приправ и специй;
- жирные сорта мяса, птицы и рыбы;
- жирные соусы;
- животные жиры;
- грубоволокнистые овощи и фрукты;
- концентрированные мясные и рыбные бульоны;
- алкоголь;
- напитки, содержащие кофеин;
- газировку;
- снеки.
Чтобы облегчить симптомы гастродуоденита, можно воспользоваться и советами народных целителей. Например:
- Пропустить через мясорубку по 200 г плодов обычной рябины и листьев алоэ. К полученной массе добавить по 200 г сливочного масла, козьего лоя, меда. Залить половиной литра водки. Настоять в темном прохладном месте в течение недели, процедить и принимать по столовой ложке за час до еды.
- Смешать кору дуба и листья земляники в пропорции 1:2. Столовую ложку сбора нужно залить литром холодной воды и настоять ночь. Процедить и выпить на протяжении дня всю порцию.
- Залить 100 г травы чабреца литром сухого белого вина. Настоять неделю, затем довести до кипения и оставить в теплом месте на 5 — 6 часов, процедить. Принимать по 30 мл за полчаса до еды трижды в сутки.
В целом, если лечение гастродуоденита проводится правильно, прогноз благоприятен. В подавляющем большинстве случаев удается достичь стойкой ремиссии, которая может продолжаться годами при условии соблюдения строгой диеты, приема лекарственных препаратов.
Многих интересует вопрос о призыве в армию с подобным диагнозом. Однако в данном случае все зависит от симптоматики. При обострении дают отсрочку, в остальных случаях вопрос решается индивидуально. Тяжелое течение заболевания служит противопоказанием к воинской службе.
Единственным способом профилактики служит соблюдение диеты, следование принципам правильного питания.
https://youtube.com/watch?v=RyGln1s-6II
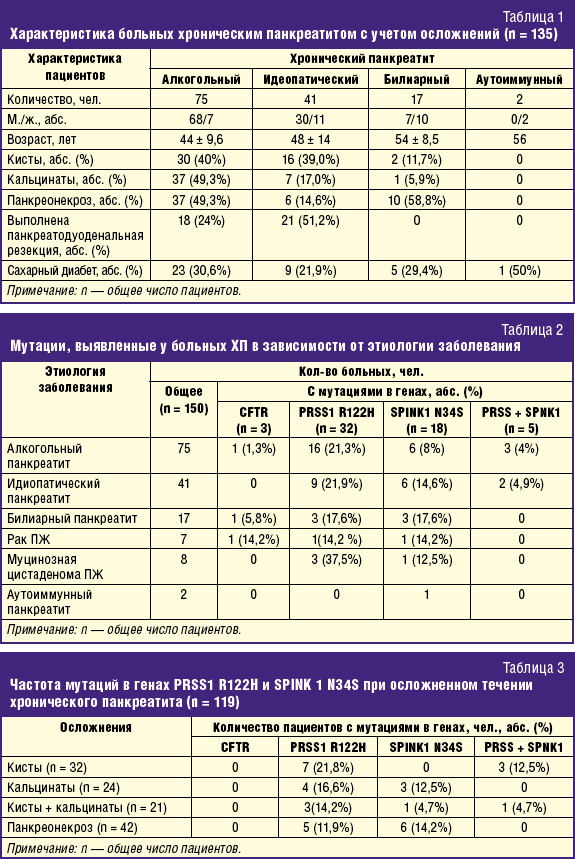
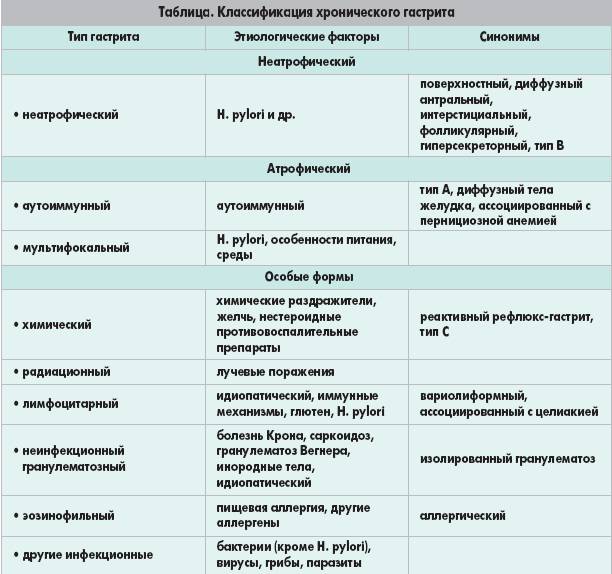
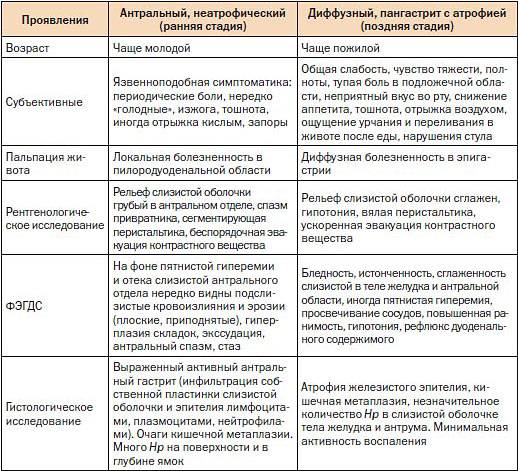
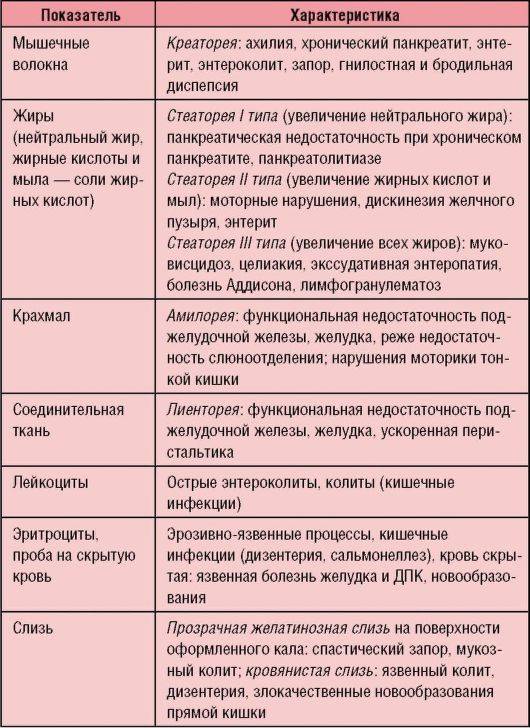
Диагностика хронического гастрита
Если обнаружились характерные симптомы хронического гастрита, следует обратиться к врачу для постановки точного диагноза.
Где болит
Заболеванию свойственны тянущие боли под языком. Нередко они возникают в момент приема еды, или сразу после нее. Иногда болевые ощущения появляются во время сна, или через 1-2 часа после приема пищи.
Практически все больные хроническим гастритом, жалуются на колющую боль в области солнечного сплетения, или в левом подреберье. Преимущественно она возникает «на голодный желудок». Или сразу после приема пищи.
Что нужно обследовать
Диагностика хронического гастрита начинается, с беседы с врачом и осмотра. После сбора анамнеза, врач определяет состояние кожных покровов и прощупывает желудочную область. При наличии хронического гастрита, болевые ощущения от пальпации усиливаются.
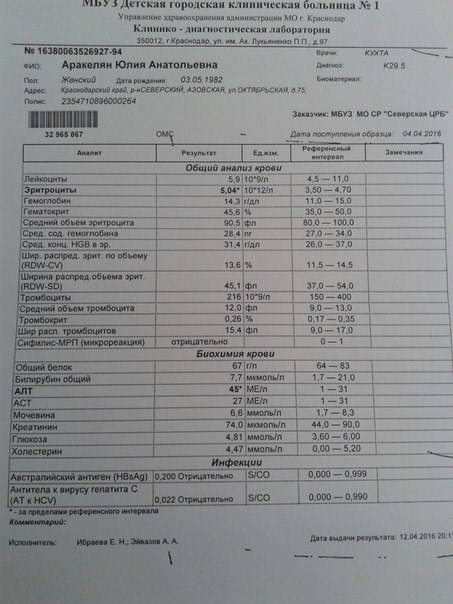
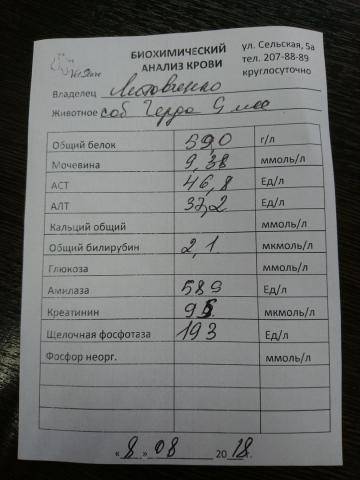
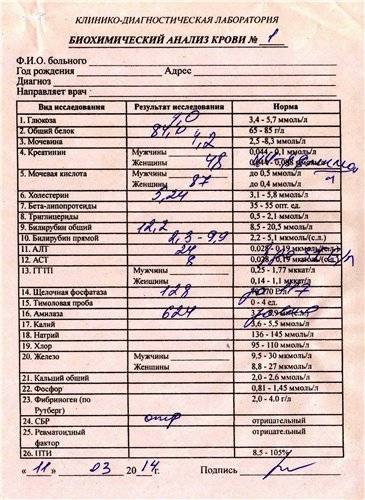
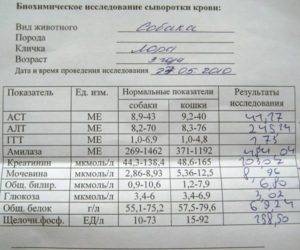
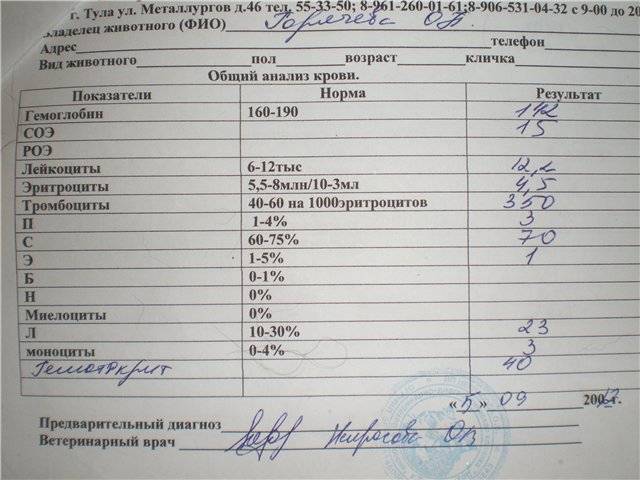
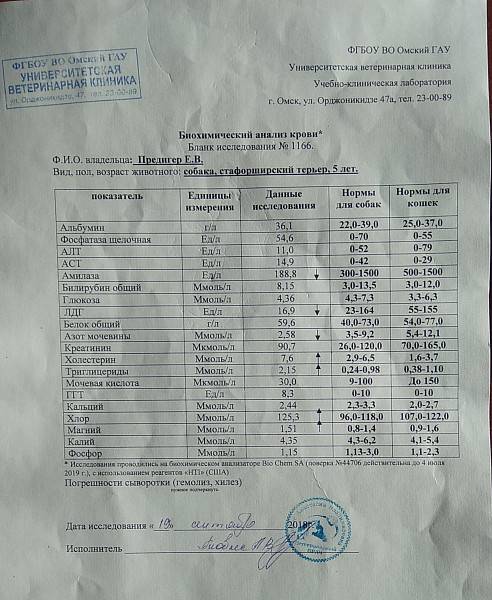
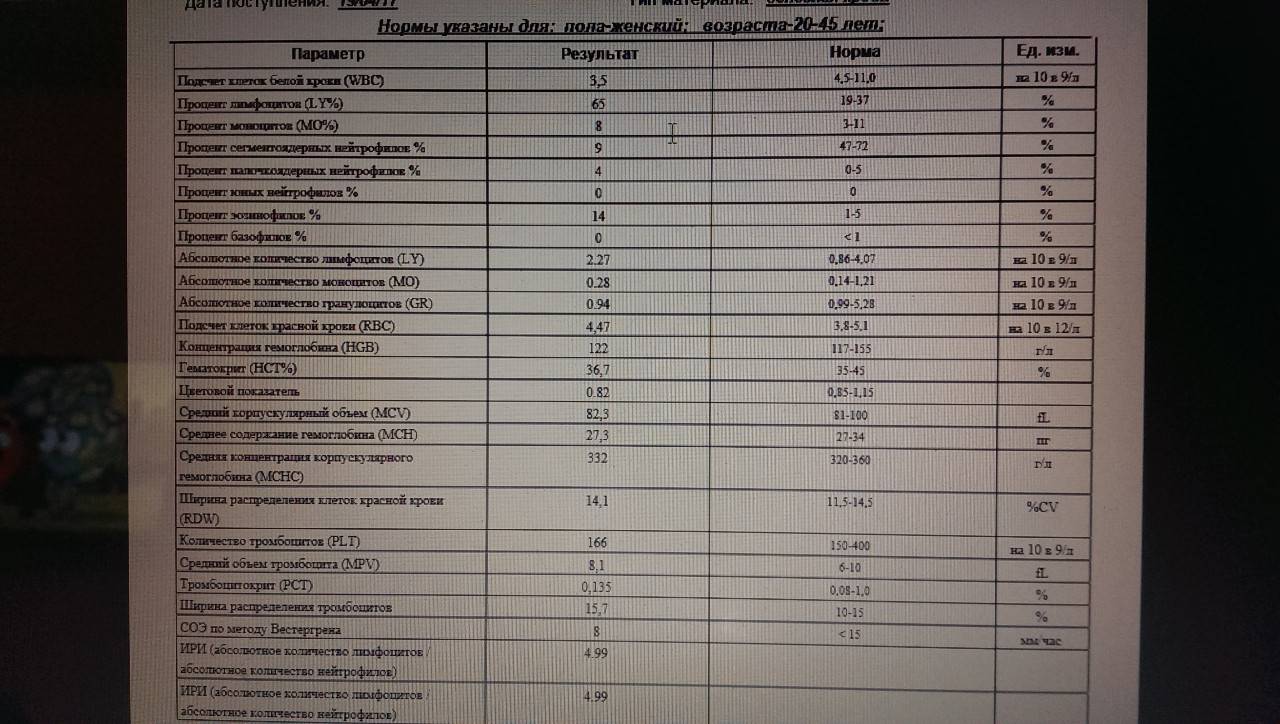
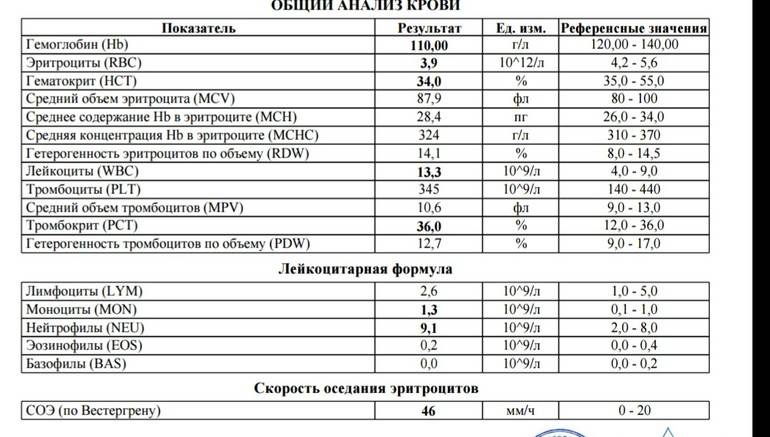
Для инфекционного хронического гастрита важны лабораторные анализы кала и крови на наличие антител к Helicobacter pylori.
Как обследовать
Более точная диагностика хронического гастрита подразумевает разные методы исследования.
- Рентгенография. Перед проведением процедуры пациент выпивает контрастную жидкость. Специалист исследует желудок в нескольких положениях. Рентген позволяет рассмотреть рельеф желудка, обнаружить наличие хронического гастрита и оценить степень напряжения желудочных стенок.
- УЗИ. Перед процедурой не следует принимать пищу в течение 12 часов. Метод помогает прицельно изучать пораженные участки. Недостаток его заключается в невозможности забора материала для лабораторных исследований.
- ФГС. Процедура проводится на голодный желудок. Пациенту через пищевод в желудок вводится тонкий эндоскоп. Это позволяет установить участки и интенсивность повреждения слизистой и определить вероятность внутренних кровотечений.
- pH-метрия. Манипуляции проводятся с использованием зонда либо через эндоскоп. Метод позволяет определить характеристику кислотности.
- Бактериальные тесты помогают определить присутствие хеликобактер пилори.
- Биопсия при хроническом гастрите подразумевает срезание небольшого участка желудочной ткани из разных отделов органа. Обычно проводится одновременно с ФГДС. Процедура безболезненна, и вызвать кровотечение неспособна.
К кому обратиться
При подозрении на хронический гастрит следует посетить участкового терапевта. После взятия необходимых анализов, и постановки первичного диагноза он выпишет направление к узкому специалисту, занимающемуся патологиями ЖКТ – гастроэнтерологу.
Диета при хроническом гастрите
Прочесть более подробную статью о диете при гастритах с повышенной и пониженной кислотностью можно здесь
При пониженной кислотности назначают диету №2:
- супы из круп и овощные, протертые супы на мясных, грибных, рыбных бульонах;
- нежирное мясо (рубленое, жареное), курица вареная, паровые, тушеные, обжаренные котлеты без грубой корки, нежирная ветчина, рыба нежирная отварная, хорошо вымоченная нежирная сельдь рубленая, черная икра;
- молоко (если не вызывает поноса), масло сливочное, кефир, простокваша, сливки, сметана некислая, творог свежий некислый, сыр неострый протертый;
- яйца всмятку, омлет жареный;
- каши, хорошо разваренные или протертые (гречневая, манная, рисовая);
- мучные блюда, (кроме сдобы), хлеб черствый белый, серый, несдобные сухари;
- овощи, фрукты вареные, сырые в натертом виде; фруктовые, овощные соки (также кислые);
- чай, кофе, какао на воде с молоком, мармелад, сахар. Поваренной соли до 12-15 г.
- добавляют витамины С, В1, B2, РР.
Питание при хронический гастритах пятикратное, преимущественно в пюреобразном виде.
При повышенной кислотности назначают диету № 1:
- протертые молочные и овощные (кроме капусты), крупяные слизистые супы (но не мясные и не рыбные);
- овощи в вареном измельченном (пюрированном) виде или в виде паровых пудингов;
- протертые каши с маслом, молоком;
- отварное тощее мясо, отварная рыба нежирных сортов (треска, окунь, щука), мясные, рыбные паровые котлеты, курица отварная без кожицы;
- сливочное, оливковое, подсолнечное масло;
- молоко, простокваша некислая, сливки, свежий нежирный, лучше протертый творог, некислая сметана;
- яйца всмятку или в виде паровых омлетов;
- белый черствый хлеб, белые несдобные сухари;
- сладкие сорта ягод и фруктов, овощные, фруктовые, ягодные соки, настой шиповника, кисели, компоты из сладких ягод, фруктов в протертом виде, сахар, варенье, чай, какао — слабые, с молоком;
- по мере улучшения общего состояния пищу дают в вареном, но не протертом виде;
- поваренную соль ограничивают до 8 г;
- добавляют витамины А, С, витамины группы В.
Пищу принимают часто 5-6 раз в сутки, хорошо ее пережевывая; следует избегать слишком горячей или слишком холодной пищи)