Как проводится диагностика
Диагностикой и лечением заболеваний мочевого пузыря занимается врач-уролог. Дополнительно могут понадобиться консультации других специалистов:
- нефролога;
- гинеколога;
- онколога;
- иммунолога.
Важную роль в диагностике патологий мочевика играют лабораторные тесты:
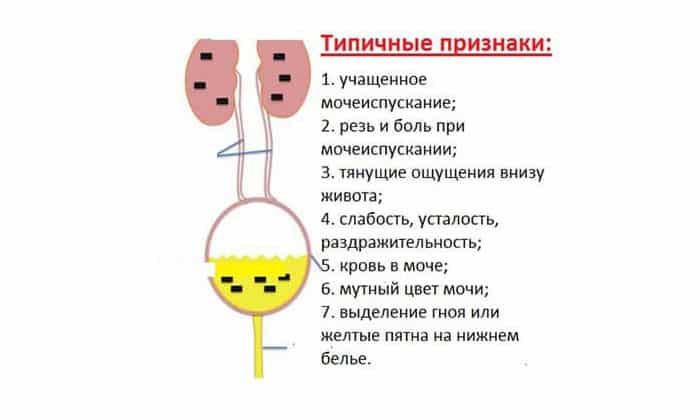
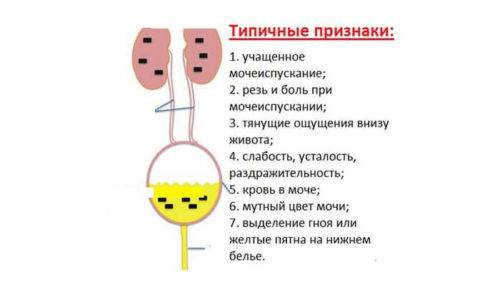
- общий анализ мочи. В ходе исследования оценивается цвет, прозрачность, консистенция урины.
- анализ мочи по Нечипоренко. Показывает, сколько форменных элементов содержится в 1 мл мочи. Если в мочевом пузыре возник инфекционный процесс, то будет повышен уровень лейкоцитов. При макрогематурии анализ покажет увеличенное число эритроцитов;
- бактериологичесий анализ мочи. Назначается при подозрении на инфекционные заболевания в мочевом пузыре. Выявляет вид патогенных микроорганизмов;
- общий анализ крови. Определяет уровень лейкоцитов, эритроцитов, тромбоцитов, гемоглобина в крови;
- биохимия крови. Предоставляет информацию о работе внутренних органов. Исследуемые показатели — креатинин, холестерин, мочевина;
- мазок из влагалища у женщин и мочеиспускательного канала у мужчин. Выполняется при подозрении на половые инфекции;
- пункция кист и раковых опухолей. Во время процедуры при помощи специальной иглы производится забор содержимого опухолей. Далее биологический материал исследуется в лаборатории под микроскопом.

Лабораторные методы исследования — важная часть диагностики заболеваний мочевого пузыря
А также для выявления заболеваний мочевого пузыря применяются инструментальные способы диагностики:
- ультразвуковое исследование. Метод позволяет определить форму органа, его параметры, степень сокращение детрузора. А также УЗИ может обнаружить почечные камни, кисты, злокачественные образования;
- компьютерная томография. Назначается в ситуациях, когда результаты УЗИ не дали необходимой информации для постановки точного диагноза. Во время исследования получают послойные снимки мочевого пузыря, что позволяет выявить даже скрытые патологии;
- экскреторная урография. Необходима для определения состояния сосудов мочевика. Первый этап процедуры — внутривенное введение обследуемому контрастного вещества. С током крови медикамент поступает в мочевой пузырь. После этого выполняется рентгенография органа. Контрастное вещество в несколько раз усиливает визуализацию артерий на снимке;
-
цистоскопия. Проводится при помощи медицинского приспособления — цистоскопа (гибкой трубки, оборудованной светодиодом и мини-камерой), который вводится в мочевой пузырь через уретру. Во время исследования изображение органа выводится на экран монитора. Диагностический способ незаменим при деформации мочевика, наличии в органе конкрементов, кист, раковых образований.
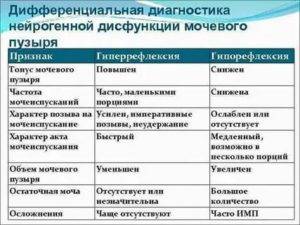
Дифференциальная диагностика
Дифференциальная диагностика необходима для того, чтобы поставить единственный верный диагноз. Многие заболевания имеют схожие клинические признаки. Опираясь на результаты лабораторных тестов и показатели инструментальных методов исследования, специалист выбирает из списка возможных заболеваний истинное.
Общее представление о мочеполовой системе
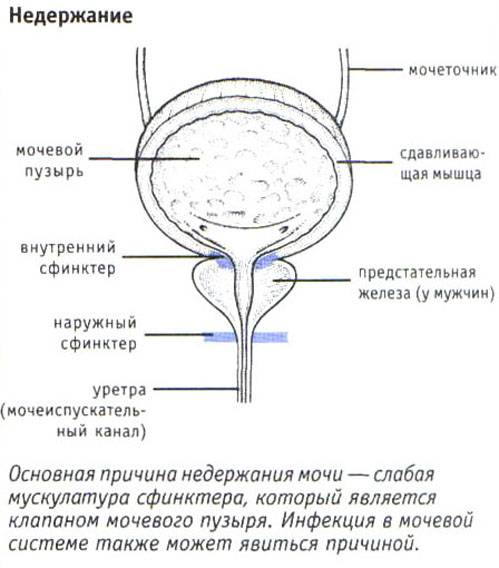
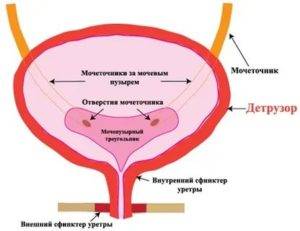
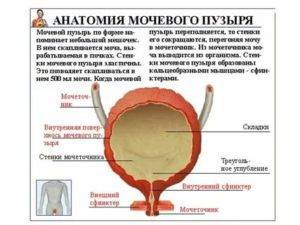
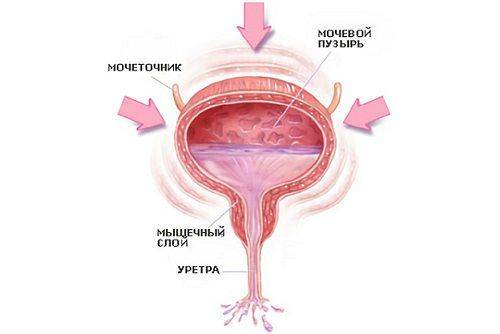
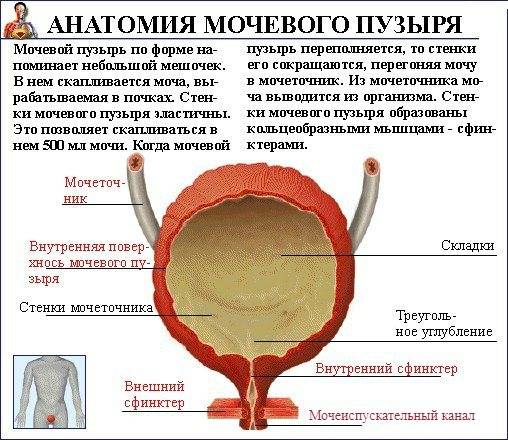
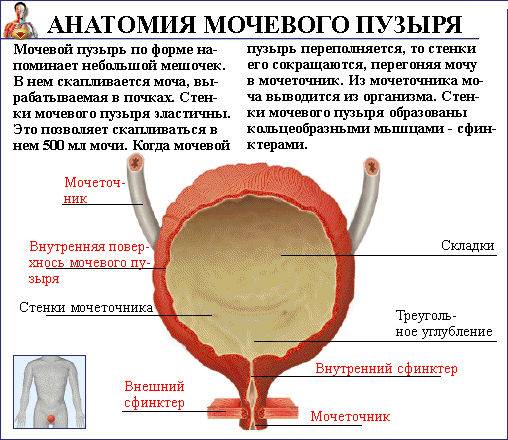
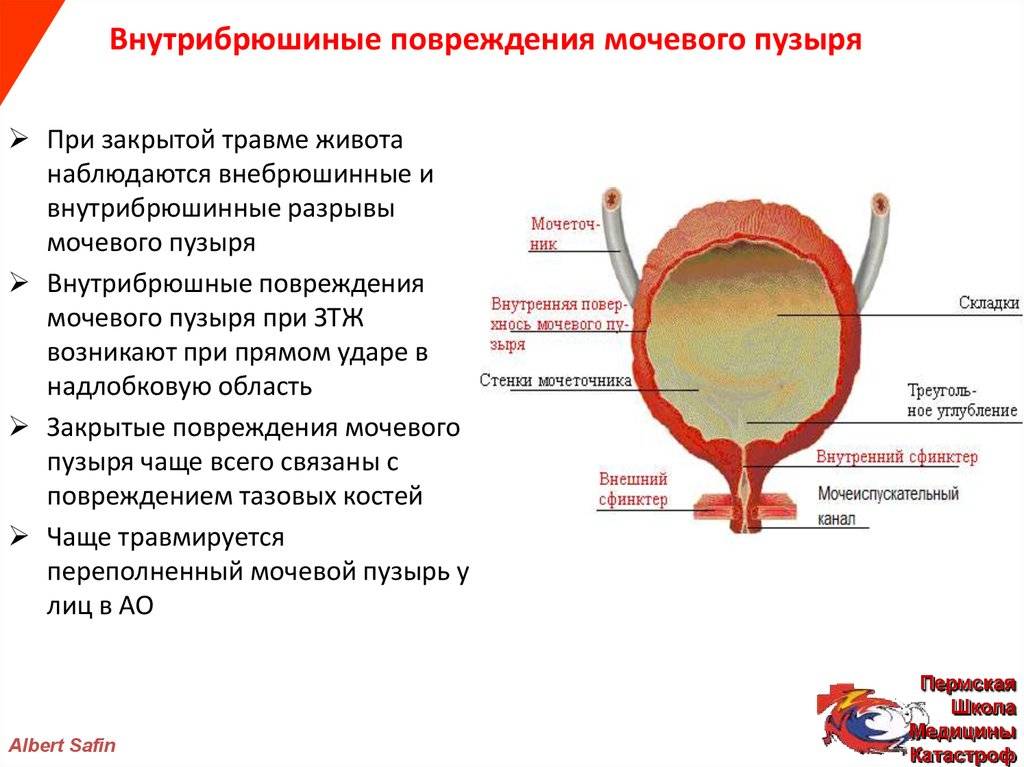
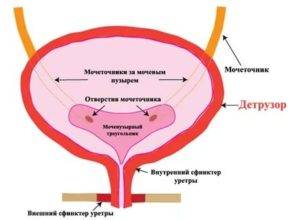
Моча образовывается в почках, после чего поступает в мочеточники, через которые стекает в мочевой пузырь. Именно тут она накапливается и периодически выводится из организма. Мочевой пузырь имеет три слоя:
- верхний, который необходим для защиты органа от повреждений;
- средний, состоящий из гладкой мускулатуры;
- внутренний, который представляет собой слизистый эпителий.
Слизистый слой органа формирует складки на его стенках. Они постепенно расправляются при заполнении органа мочой. Складки занимают практически всю поверхность органа, не считая дна. Отсутствие складок на дне органа формирует гладкий мочепузырный треугольник. Дивертикул мочевого пузыря формируется из трех слоев гладких мышц: средний слой – из циркулярных мышц, а внутренний и наружный – из продольных волокон. Это позволяет обеспечить разнообразное сокращение данного органа.
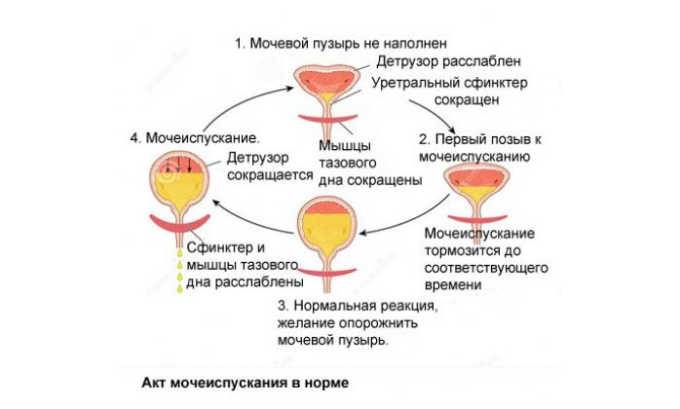
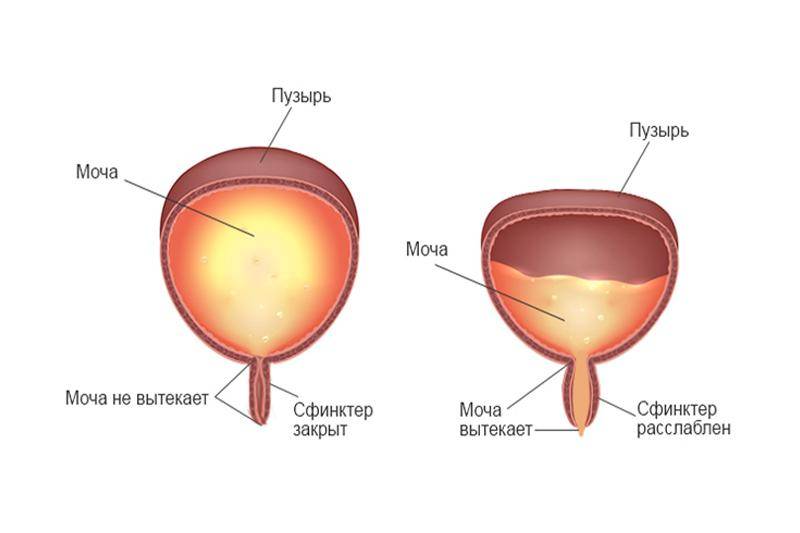
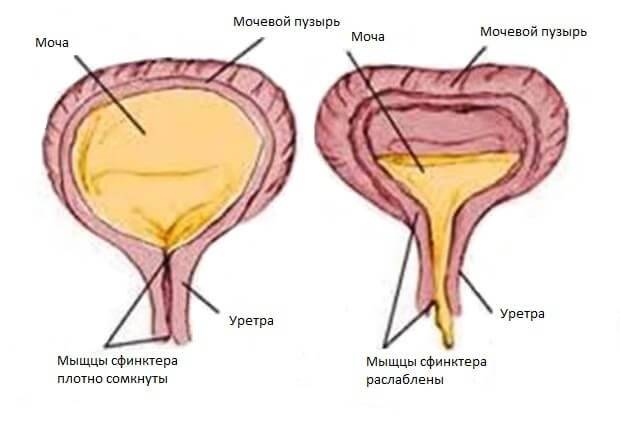
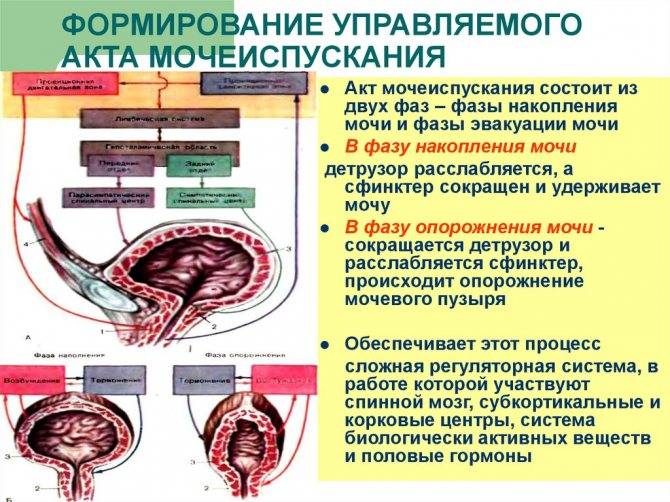
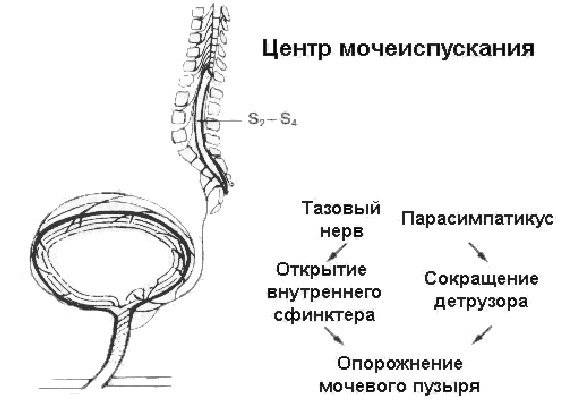
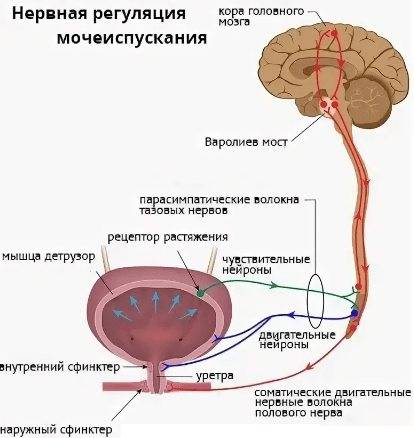
Выделение мочи происходит благодаря работе симпатического и парасимпатического отдела нервной системы. Когда в мочевом пузыре собирается определенное количество мочи, стенки органа начинают растягиваться, что приводит к распрямлению складок на внутренней слизистой оболочке. Это приводит к возбуждению рецепторов, которые и передают сигнал в мозг о необходимости опорожнения мочевого пузыря. После поступления информации о заполнении органа человек может некоторое время удерживать мочу. Однако это возможно только в том случае, если работа детрузора не нарушена.
Акт мочеиспускания в таком случае происходит только в тот момент, когда из головного мозга поступает сигнал, разрешающий опорожниться. При этом мышцы мочевого пузыря и уретры расслабляются. При опорожнении мочевого пузыря детрузор расслабляется.
Интересно знать! Напряжение органа происходит в тот момент, когда мочевой пузырь содержит хотя бы 100 мл мочи. Здоровый человек может удерживать в себе урину достаточно долго, пока ее объем не превысит 300 мл.
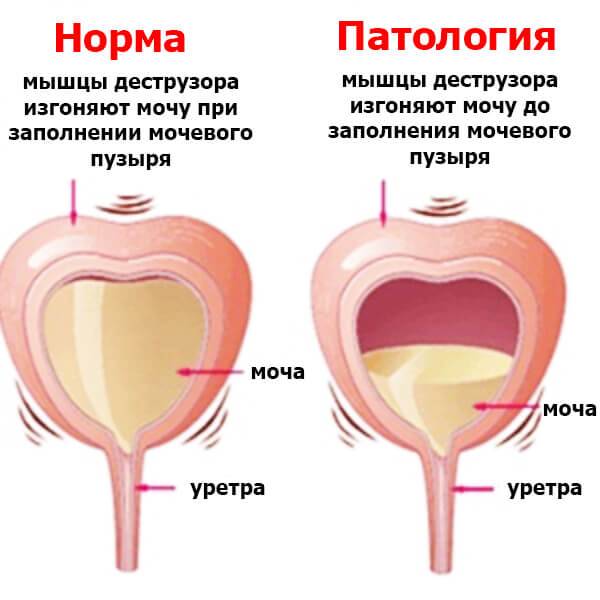
Причины возникновения
Точный механизм развития гиперактивности мочевого пузыря до конца не выяснен. Ученые придерживаются двух теорий возникновения болезни.
Первая – нейрогенная, связана она с нарушениями, затрагивающими супраспинальные центры нервной системы и проводящие нервные волокна спинного мозга.
В свою очередь приводит к этому ухудшение кровообращения в головном мозге, рассеянный склероз, спинальная травма.
Не нейрогенные механизмы возникновения гиперактивности пузыря обусловлены возрастными процессами в детрузоре – комплексе мышц, который контролирует мочеиспускание.
Проблема может быть также обусловлена анатомическими изменениями расположения мочевого пузыря и уретры или ифравезикальной обструкцией.
Среди причин развития патологии наиболее вероятными считаются:
- Черепно-мозговые травмы.
- Кровоизлияния в головной мозг.
- Опухоли, ушибы и грыжи спинного мозга.
- У мужчин новообразования простаты.
- Отравление химическими веществами, в том числе наркотическая передозировка.
- Сахарный диабет.
- Осложнения после операций на спинном мозге и органах мочевыделения.
- Врожденные аномалии развития мочеиспускательного канала.
- Инсульт.
Нередко ГМП сопровождает умственную отсталость и является одним из признаков деменции.
Выделяют ряд факторов, под влиянием которых вероятность развития патологии повышается, это:
- Возраст. По мере старения организма снижается емкость полости мочевого пузыря и падает скорость выделения урины, а также происходят изменения в нервной и сосудистой системах.
- Курение. Никотин оказывает негативное влияние на сокращение детрузора и антиэстрогенное воздействие (у женщин) на уретру и мочевой пузырь. При многолетнем курении нарушается и синтез коллагена, обеспечивающего эластичность мышечных волокон.
- Ожирение. Лишний вес провоцирует повышение давления, как в полости пузыря, так и во всей брюшной полости. В результате происходит непрерывное раздражающее воздействие на нервные окончания, иннервирующие органы малого таза, то есть мочевой пузырь постоянно находится в гиперактивной фазе.
- Нерациональное питание. Недостаточное употребление растительных плодов, богатых на клетчатку, провоцирует запоры, что соответственно приводит к растягиванию толстого кишечника. А это в свою очередь отрицательно сказывается на функционировании нервной системы, обеспечивающей нормальную работу органов малого таза. Гиперактивный мочевой пузырь характерен и для тех, кто предпочитает употреблять мясо КРС. В нем много животных жиров, под влиянием которых возникает гиперлипидемия, провоцирующая атеросклероз сосудов и ишемию отдельных органов.
- Мочевые инфекции. При инфицировании мочевого пузыря в половине случаев больные предъявляют жалобы на недержание мочи. Если воспаление переходит в рецидивирующее, то велика вероятность постоянного раздражения рецепторов слизистого слоя пузыря. В итоге это приводит к повышению патологической чувствительности стенок органа.
- Гормональный сбой. У женщин в постменопаузы гиперактивность мочевого пузыря связана со снижением выработки эстрогенов.
ГМП у людей младше 40 лет выявляется относительно редко. Но нередко гиперактивность выставляется детям, однако причины патологии в раннем возрасте в большинстве своем совершенно иные, это:
- Особенности темперамента ребенка – ГМП чаще бывает у гиперактивных малышей.
- Врожденные аномалии развития органов мочевыделения.
- Сильный и продолжительный стресс.
- Чрезмерное употребление жидкостей.
Неконтролируемое мочеиспускание считается нормальным до 3-4 лет. Но если проблема выявляется у подростков, то желательно как можно раньше пройти обследование, так как гиперактивный пузырь может быть одним из симптомов психических заболеваний.
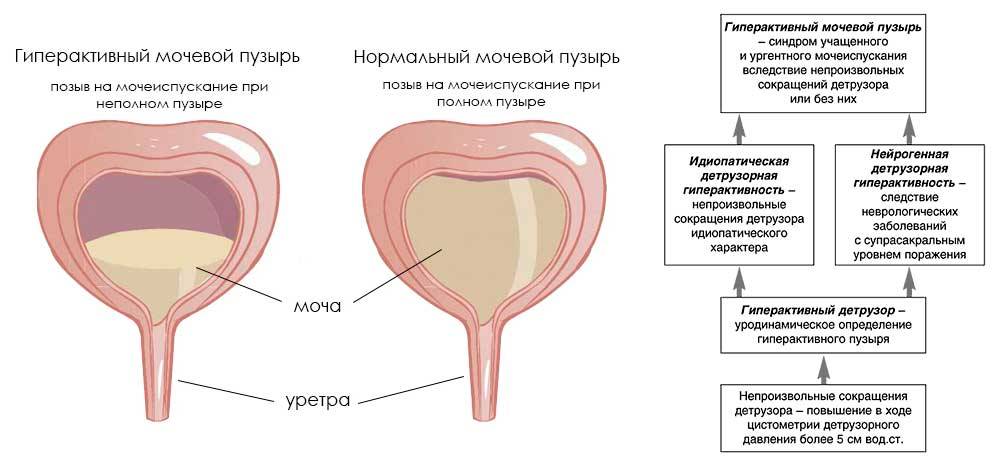
Лечение
Терапия патологии мочевого пузыря должна быть только комплексной и включать в себя контроль за образом жизни и питанием малыша, лечение лекарственными препаратами, лечебную гимнастику, физиопроцедуры. При отсутствии положительного результата данной терапии врач принимает решение о проведении хирургической операции.
Традиционное
Включает в себя целый комплекс мероприятий:
- Нормализация режима дня. Увеличивают время ночного и дневного отдыха (до 1-2 часов), улучшают рацион питания ребенка. Добавляют ежедневные прогулки на свежем воздухе, устраняют негативные факторы, способствующие травмированию психики малыша. Вечернюю активность (игры, просмотр телевизора) полностью убирают.
- Проведение физиотерапевтических процедур: электрофорез с применением лекарственных препаратов, электростимуляция мочевого органа, диадинамотерапия, лазеротерапия, лечение теплом, ультразвуком.
- Сеансы психотерапии. Применяются методы пескотерапии, релаксации.
- Лечебная гимнастика. Рекомендуется выполнять упражнения Кегеля, способствующие укреплению мышечной стенки малого таза. Для этого требуется напрягать мышцы таза и задерживать их в напряжении на несколько секунд. Упражнение выполняют по 10-15 повторов 3-4 раза за день.
- Медикаментозное лечение. Включает применение различных препаратов, например, при гиперрефлекторном пузыре показаны холиноблокаторы (Оксибутинин, Мелипрамин), витаминно-минеральные комплексы, антагонисты кальция, ноотропные препараты, аминокислота (Глицин). При гипорефлекторном органе назначаются антихолинэстеразные препараты (Убретид), настойка элеутерококка, холиномиметические средства (Галантамин). Кроме того, необходима катетеризация мочевого пузыря, поддержание режима мочеиспусканий (ребенку необходимо посещать туалет через каждые 3 часа, причем со временем интервал понемногу увеличивают). Для исключения инфекционного процесса назначаются небольшие дозы противомикробных препаратов (нитрофуранов).
- Оперативное вмешательство. Выполняется трансуретральная резекция шейки пузыря, введение в мочеточники коллагена, коррекция нервов, отвечающих за мочеиспускательный процесс. Для увеличения объема мочевого пузыря назначается цистопластическая операция.
Народные средства
Терапия нейрогенного расстройства мочевого пузыря лечится не только традиционными способами, также неплохой эффект дают и народные рецепты. Лекарственные травы, применяемые для терапии недуга, способны уменьшить инфекционные процессы, возникшие из-за накопившейся в органе урины, обладают успокаивающими действиями.
При гипотонусе рекомендуется принимать отвар из листьев брусники, который оказывает антисептическое и мочегонное действие. Бороться с проблемой помогает шалфей, шиповник, морковный сок.
Симптомы
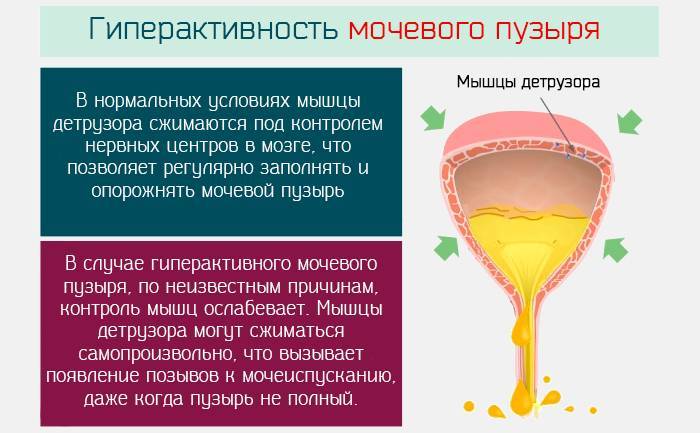
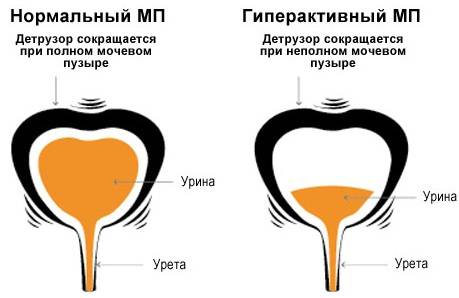
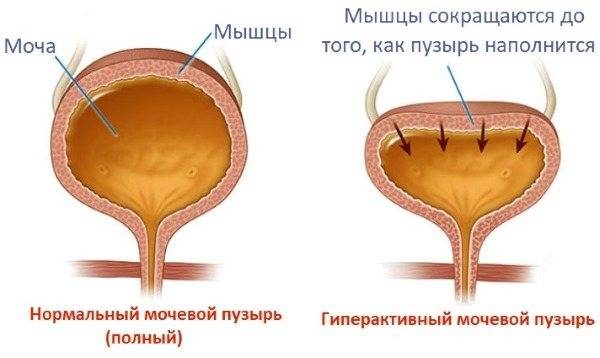
В здоровом состоянии сокращение детрузора происходит при достаточном накоплении урины в мочевике. В этот момент головной мозг подает импульс на расслабление мышц и опорожнение мочевого.
Любые сбои в работе детрузора влекут появление неприятной симптоматики:
- резкие позывы к микции;
- невозможность удерживать мочу (биологическая жидкость выделяется сразу при малом позыве к опорожнению);
- частые позывы к опустошению (причем при каждой микции выделяется скудный объем);
- изменение напора струи (она может быть слабая или, наоборот, чересчур сильная);
- ощущение неполного опустошения мочевого.
При здоровом детрузоре также может отмечаться подобная симптоматика. Это влияние спазма сфинктеров, при котором человек получает позыв, но опорожнения так и не происходит. Продолжительное состояние грозит застоем жидкости, что требует введения катетера. В противном случае может произойти разрыв стенок мочевого пузыря.
Лечение болезней мочевого пузыря
Болезни мочевого пузыря у женщин, симптомы и лечение требуют правильной диагностики, медикаментозных и консервативных методов терапии. Чтобы своевременно выявить болезнь и начать лечение, необходимо систематическое наблюдение женщины у врача.
При уретрите
Терапия при уретрите может включать в себя противомикробные препараты. Для правильного лечения назначают бактериологический посев мочи, с целью выявления возбудителя патологии.
Индивидуально для каждой больной уролог подбирает наиболее эффективные препараты, воздействующие на выявленного возбудителя, а также методы терапии, способствующие излечению сопутствующих заболеваний и осложнений.
При цистите
При цистите назначается антибактериальное лечение с применением антибиотиков, противогрибковых, спазмолитических, иммуномодулирующих и других препаратов.
Рекомендуется принимать тепловые процедуры, спринцеваться антисептическими средствами, исключить из пищи острые и копченые продукты, пить больше воды и др.
Противовоспалительные народные средства
 Одновременно с антибактериальными препаратами показано сочетать лечение с применением средств народной медицины. Например, ромашка действует как противовоспалительное средство, убивает патогенную микрофлору. Можно подмываться, спринцеваться с отваром ромашки. Полезен укроп, клюква. Клюквенный морс при цистите действует как природный антибиотик.
Одновременно с антибактериальными препаратами показано сочетать лечение с применением средств народной медицины. Например, ромашка действует как противовоспалительное средство, убивает патогенную микрофлору. Можно подмываться, спринцеваться с отваром ромашки. Полезен укроп, клюква. Клюквенный морс при цистите действует как природный антибиотик.
Как лечить мочекаменную болезнь мочевого пузыря у женщин узнайте из материала “Мочекаменная болезнь симптомы и лечение у женщин”.
При нейрогенной дисфункции мочевого пузыря
Поскольку причинами нейрогенных дисфункций мочевого пузыря являются заболевания нервной системы и тяжелые стрессы, в первую очередь следует лечить основное заболевание, вызвавшее гипотонию или спастическую дисфункцию мочевого пузыря. Кроме уролога, необходимо обязательное посещение психотерапевта или психолога.
Обычно лечить нервные заболевания, очень сложно, из-за необходимости индивидуального подхода к пациентке. Если методы лабораторной диагностики подтвердили отсутствие воспалительного процесса в мочевом пузыре, то медицина предлагает лечение у психотерапевта, физические упражнения, прием седативных препаратов.
При лейкоплакии
Лечение лейкоплакии мочевого пузыря сводится сначала к консервативным методам. Медикаментозно воздействуют на возбудителя патологического процесса. Назначают противомикробную, противовоспалительную, иммуноукрепляющую терапию, а также физиотерапевтическое лечение мочепузырных структур с использованием лазера и электрофореза, микроволнового лечения и магнитотерапии.
В случае отсутствия эффекта показано оперативное удаление пораженных ороговевших участков мочевого пузыря посредством трансуретральной резекции с помощью цистоскопа, вводимого в мочевой пузырь через уретру.
Процедура безопасная, поскольку весь процесс проходит под визуальным контролем хирурга  благодаря наличию микрокамеры и светового излучения.
благодаря наличию микрокамеры и светового излучения.
Еще один современный метод удаления лейкоплакии мочевого пузыря – лазерная хирургия, минимально инвазивная и бесконтактная. Очаги поражений слизистой выжигаются и испаряются без кровотечений, на их месте остается только тонкая пленочка.
После операции назначают курс гормональной терапии, для предотвращения рецидива.
Для диагностики лейкоплакии мочевого пузыря обязательно делают биопсию слизистых тканей мочепузырной стенки с последующей гистологией полученного биоптата.
Самолечение лейкоплакии мочевого пузыря – не допустимо, поскольку патология очень серьезная.
Профилактика заболеваний мочевого пузыря у женщин
Болезни мочевого пузыря у женщин можно предупредить. Чтобы не допустить патологий, нужна эффективная профилактика:
- своевременная санация хронических очагов инфекции в мочеполовой системе;
- тщательное выполнение правил интимной гигиены;
- исключение переохлаждений;
- поддержание иммунитета;
- своевременное опорожнение мочевого пузыря;
- правильное питание и достаточное употребление чистой воды и жидкости.
Уважаемые женщины, поскольку Вы наиболее подвержены заболеваниям мочеполовой сферы, следите за своим состоянием! Не занимайтесь самолечением, своевременно обследуйтесь, и будьте всегда здоровы и обворожительны!
Нетрадиционные средства
После согласования с доктором можно попробовать облегчить симптомы с помощью комплекса упражнений и доступных для применения в домашних условиях рецептов народной медицины.
- От недержания мочи поможет порошок из высушенного лука, если всыпать его в стакан теплой воды и выпить.
- Для этих же целей взять в равных долях мед, яблочную и луковую кашицу и съедать перед каждой едой.
- Средство от цистита. Горсть шалфея настаивать пару часов в литре закипевшей воды. Процедить и смешать с бутылкой красного вина и 0,5 кг меда. Принимать по 2 ст. л. Каждые 3 часа.
- Зверобой и золототысячник, примерно по 50 г, настаивать две недели в литре растительного масла в холодном месте. После час проварить на водяной бане. Настоять еще два дня и процедить. Принимать до еды по 1 ст. л. три раза в сутки. Этот рецепт от опухолей.
- Вывести камни можно с помощью кусочка сахара, смоченного 3 каплями масла аниса. Съедать по кусочку три раза в день.
Комплекс упражнений:
- Лежа на спине, поочередно поднимать ноги на пять секунд и опускать. Постепенно увеличивать расстояние от пола до максимальной высоты, потом постепенно снижать.
- Лежа на полу, раздвинуть, согнутые в коленях ноги. Соединить ступни вместе и стараться опустить колени максимально близко к полу.
- Стоя на коленях, опустить таз на пол с одной стороны. Задержаться на пять секунд. Повторить в другую сторону.
- Стоя в прямом положении, делать пружинящие наклоны вперед, пытаясь дотянуться до пола.
- Встать и чуть согнуть ноги в коленях. Делать вращения бедрами в разные стороны.
- Передвигаться по дому, зажав между ног мячик.
https://youtube.com/watch?v=WbJbAWpqz0g
Диагностика
Признаки нейрогенного мочевого пузыря разнообразны и позволяют заподозрить данное заболевание еще до дополнительного обследования. Также имеет значение факт нарушения со стороны нервной системы. Если патология подозревается у ребенка, то следует выяснить, как у будущей матери проходили беременность и роды. Для постановки окончательного диагноза необходимо привлечь дополнительные методы диагностики.
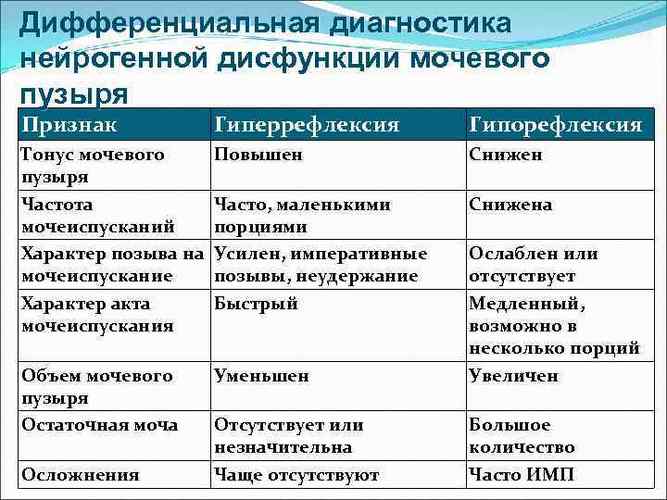
Данные физикального обследования неспецифичные, оно мало информативное, что касается обследования мочевыделительной системы. Но благодаря физикальному обследованию можно получить достаточно информации, чтобы определить неврологическую природу заболевания. Данные обследования будут следующие:
- при осмотре – в случае переполнения мочевого пузыря визуально определяется выпирание в надлобковой области;
- при пальпации (прощупывании) живота – при гипорефлекторном типе синдрома пальпируется переполненный напряженный мочевой пузырь. Пальпация в случае гиперрефлекторного типа заболевания может спровоцировать мочеиспускание;
- при перкуссии (простукивании) живота – над переполненным мочевым пузырем слышится тупой звук, словно стучат по дереву;
- при аускультации живота (прослушивании фонендоскопом) – изменения не выявляются.
Важно
Важна консультация невропатолога, чтобы подтвердить неврологическую природу патологии.
Инструментальные и лабораторные методы исследования зачастую применяются для того, чтобы исключить другие заболевания мочевыделительной системы. Из инструментальных методов используются:
- ультразвуковое исследование почек и мочевого пузыря
- цистоскопия – осмотр мочевого пузыря изнутри эндоскопом;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- уретроцистография — пациенту внутривенно вводят контрастное вещество, затем делают рентгенологический снимок, на котором определяют патологию;
- микционная уретроцистография – принцип тот же, что и у предыдущего метода, но непосредственное исследование проводят во время мочеиспускания;
- восходящая пиелография – с помощью катетера в мочевыделительные пути вводят контрастное вещество, делают рентгенологический снимок почек, определяют состояние их лоханок;
- радиоизотопная ренография – внутривенно вводят фармпрепараты с изотопами, которые во время последующего томографического исследования создают цветную картинку. По ней и оценивают изменения в мочевыделительной системе;
- цистометрия – измеряют тонус детрузора мочевого пузыря;
- сфнктерометрия – измеряют тонус сфинктера мочевого пузыря;
- урофлоуметрия – измеряют скорость выхождения определенного объема мочи во время мочеиспускания, по ней оценивают тонус, сократительную активность мышц мочевого пузыря и проходимость мочеиспускательного канала.
Чтобы подтвердить неврологический характер данной патологии, проводят исследование центральной и периферической нервной системы с помощью таких методов, как:
- электроэнцефалография – графическая запись электрических потенциалов, которые генерируются в головном мозге;
- рентгенография черепа и позвоночника;
- компьютерная томография;
- магнитно-резонансная томография.
Лабораторные методы также помогают выявить или исключить заболевания мочевыделительной системы, схожие по симптоматике на синдром нейрогенного мочевого пузыря, а также определить природу неврологической патологии, спровоцировавшей развитие синдрома. Это такие методы, как:
- общий анализ крови – повышение количества лейкоцитов (лейкоцитоз) и СОЭ свидетельствует о воспалительной природе заболевания. Признаки анемии (уменьшение количества эритроцитов и гемоглобина), а также повышение СОЭ без лейкоцитоза позволяют заподозрить опухолевый характер болезни;
- общий анализ мочи – если в моче обнаружены лейкоциты, белок, эритроциты, цилиндры, то это свидетельствует о том, что у пациента развился не описываемый синдром, а какое-то другое заболевание мочевыделительной системы (воспалительной, опухолевой или другой природы);
- проба Зимницкого – за сутки собирают 8 (в некоторых случаях – 12) порций мочи, измеряют ее объем, определяют удельный вес, с помощью этих данных проводят оценку мочевыделительной системы.
Клинические симптомы и жалобы пациентов
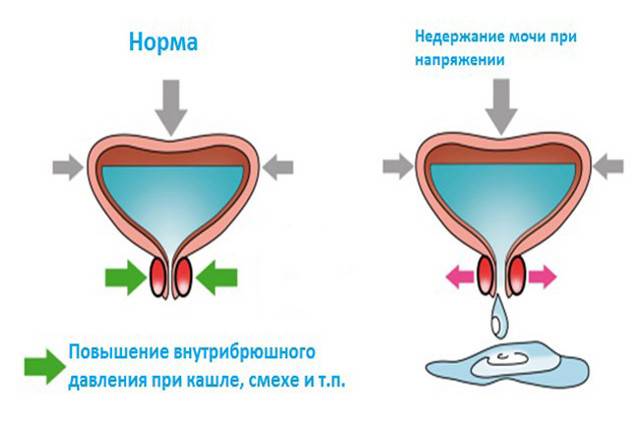
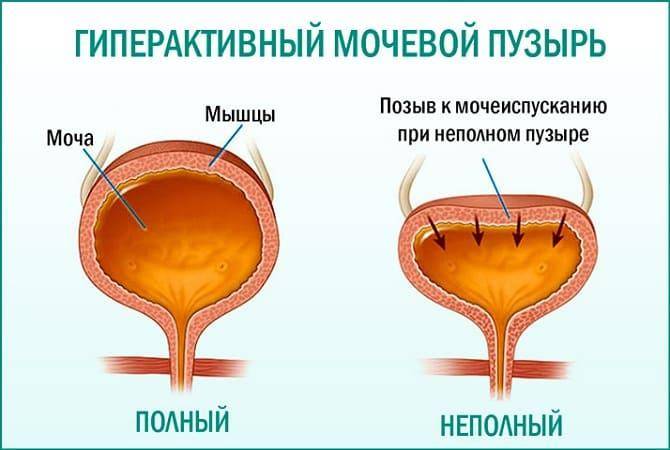
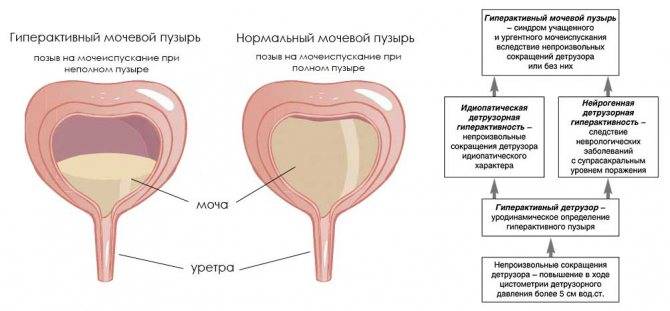
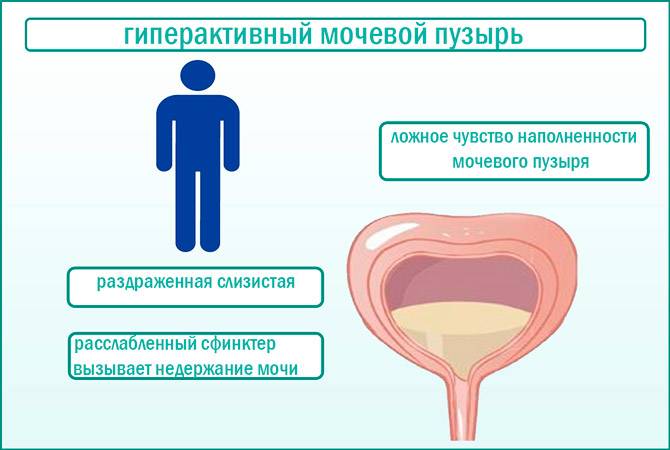
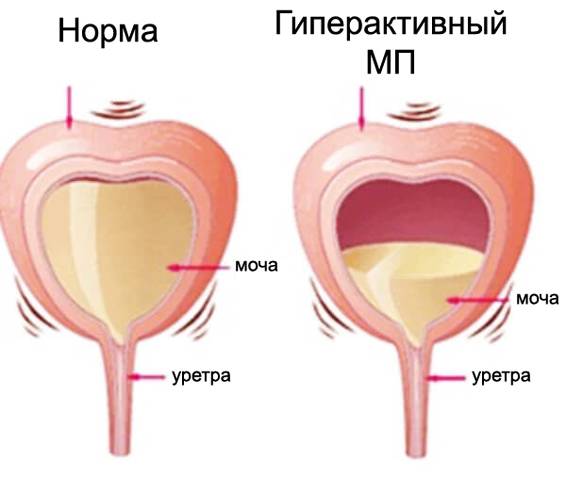
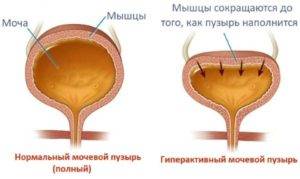
Обычно первым признаком развивающейся гиперактивности детрузора бывает учащённое мочеиспускание. Особенно ярко оно выражено в ночное время — человек вынужден вставать для похода в туалет много раз за ночь, что приводит к хроническому недосыпанию и переутомлению.
Люди, у которых мочевой пузырь гиперактивен, отличаются особым типом поведения. Попав в незнакомое место, они сразу стараются узнать, где находится уборная, чтобы в любой момент иметь к ней доступ. Увидев в общественном месте туалет, такой человек старается посетить его заранее, даже если позывов к мочеиспусканию ещё нет.
Часто потребность опорожнить мочевой пузырь бывает настолько непреодолимой, что страдающие данной патологией не могут сдержать мочеиспускание на необходимое время. Так развивается неудержание урины, которое в медицине тоже называется ургентным. Вследствие этого больные вынуждены постоянно носить гигиенические прокладки, памперсы и тёмную одежду.
Итак, гиперактивность мочевого пузыря клинически проявляется такими основными симптомами:
- повелительные позывы к мочеиспусканию;
- потеря контроля над актом мочеиспускания — неудержание мочи;
- укорочение интервалов между мочеиспусканиями, что приводит к увеличению частоты посещений туалета;
- отсутствие других общих и урологических патологий со сходными проявлениями (сахарный диабет, цистит, уретрит, мочекаменная болезнь и т. п.).
Перечисленные признаки очень тягостны и весьма негативно влияют на психику больных. В запущенных случаях пациенты жалуются на социальные проблемы. Нередко они бывают вынуждены бросить работу, если там нет возможности частого посещения уборной. Стремясь всё время находиться вблизи туалета, человек старается как можно реже выходить из дома, тем самым ограничивая общение с друзьями и родственниками.
В семье таких людей тоже ждут неприятности. Из-за боязни непроизвольного мочевыделения во время интимной близости человек начинает избегать половых контактов, часто сталкиваясь с непониманием партнёра.
Мне, автору этой статьи, лично не приходилось переживать такую проблему, но была свидетельницей похожих проявлений у 50-летней родственницы. С ней никуда нельзя было нормально сходить: не успев выйти из дома, женщина начинала метаться в поисках туалета и ни о чём другом не могла думать. А уж если выпьет утром кофе — позывы к мочеиспусканию наступают уже через 5—10 минут. Пытаясь предотвратить потребность в посещении уборной, она перед выходом на улицу переставала принимать жидкости в каком бы то ни было виде вообще и даже не ела фрукты. Нередко её постоянное желание помочиться раздражало попутчиков, вынужденных терять вместе с ней время на походы по туалетам. К счастью, она работала в офисе, расположенном на расстоянии пешей доступности от дома и оснащённом благоустроенной комнатой гигиены, поэтому к крайним мерам вроде смены профессии ей прибегать не доводилось. Пока что мне так и не удалось уговорить её обратиться за медицинской помощью и начать лечиться. И надо признать, что страдающие этим недугом — действительно несчастные люди, которым можно искренне посочувствовать.
Способы диагностики
Пациенты с подозрением на ГМП первоначальное обследование проходят у уролога. Врач вначале тщательно собирает анамнез болезни – выясняет, сколько раз происходит мочеиспускание в сутки и за ночь, как часто беспокоят резкие позывы к опорожнению мочевого пузыря, сколько выделяется мочи. Нужно уточнить есть ли недержание урины во время смеха, кашля, физической нагрузки.
На приеме проводится осмотр пациента. Мужчинам показано ректальное исследование прямой кишки с целью выявления изменений в предстательной железе.
Лабораторная диагностика включает общий анализ мочи, анализ по Нечипоренко. Основная цель их проведения – выявление отклонений в показателях. При истинном ГМП существенных изменений в моче нет.
Большое количество лейкоцитов, гематурия указывают на то, что пациенту необходимо расширенное диагностическое обследование, на основании которого можно будет исключить инфекционно-воспалительные заболевания, новообразования, мочекаменную болезнь.
Обязательно нужно сдать анализ на сахар крови, так как причиной заболевания может быть развивающийся сахарный диабет.
Из инструментальных методов обследования используют:
- Цистоскопию. Эндоскопический осмотр нижних мочевыводящих путей проводится с целью выявления изменений в слизистой оболочке уретры и мочевого пузыря.
- УЗИ. Сонография показывает структурные изменения почек, простаты у мужчин, мочевого пузыря. При помощи УЗИ определяется также количество остаточной мочи.
- Урофлоуметрию. Во время обследования оценивается эвакуаторная функция органа.
- Цистометрию. Показывает давление внутри пузыря во время его наполнения и после опорожнения.
При необходимости назначается МРТ и рентгенография с введением контрастного вещества.
Пациенту может быть необходима и консультация невропатолога, так как ряд нарушений, приводящих к развитию патологии, связаны с изменениями в работе нервной системы.
Основные причины
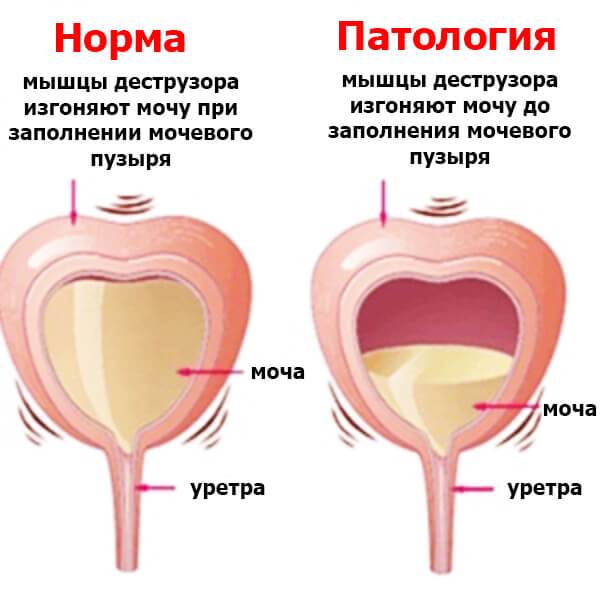
Если раньше считалось, что причиной неконтролируемого или частого мочеиспускания является только гинекологические или урологические заболевания, то современные исследования показали, что чаще всего они возникают из-за спонтанного сокращения детрузора. Причины образования дивертикула мочевого пузыря могут быть разнообразными. Факторами, которые могут повлиять на развитие заболевания, является изменение в устройстве, структуре или иннервации детрузора.
Нарушения работы детрузора могут возникнуть по нейрогенным и не нейрогенным причинам. Основные из них:
- Нейтрогенные причины, например, болезнь Паркинсона, рассеянный склероз, остеохондроз или спондилоартроз позвоночника.
- Не нейрогенные причины:
- старение организма, которое может сопровождаться нарушением кровообращения и снижением эластичности тканей, что и приводит к атрофии детрузора;
- инфравезикальная обструкция, в результате которой происходит гипоксия детрузора мочевого пузыря;
- сенсорные нарушения, развивающиеся в результате увеличения чувствительности нервных мочевых тахикининов.
- Идиопатические причины. Довольно часто причины гиперрефлекторной дисфункции детрузора выяснить невозможно.
Для назначения эффективного лечения врачу крайне важно выявить причину нарушения. Именно на основании этой информации и назначается медикаментозное, физиотерапевтическое или хирургическое лечение
Самолечение может обернуться ухудшением состояния.
Симптомы
Проявления дизурии определяются механизмом/формой нарушения процесса мочеиспускания, а также конкретным заболеванием/патологией. Симптоматику дизурических расстройств делят на несколько групп, к которым относятся:
- Симптоматика нарушения процесса накопления мочи (никтурия, учащенное дневное мочеиспускание, ургентность, неудержание мочи, ургентное/стрессовое, смешанное постоянное или периодическое недержание мочи, непроизвольное мочевыделение).
- Симптомы нарушения процесса выделения мочи (прерывистая струя, слабая струя, разбрызгивание/расщепление струи мочи, напряжение при мочеиспускании сложности при начале мочеиспускания, дриблинг (подкапывание).
- Симптомы, проявляющиеся после опорожнения (дриблинг после мочеиспускания/ощущение неполного опорожнения).
Многие формы дизурии сопровождаются ощущениями боли при мочеиспускании. Поскольку рассмотреть клиническую симптоматику всех заболеваний, сопровождающихся дизурическими расстройствами в рамках статьи не представляется возможным рассмотрим лишь дизурические расстройства у мужчин при аденоме предстательной железы и при инфекционном цистите у женщин.
Дизурические расстройства при аденоме предстательной железы
Симптомы заболевания определяются степенью расстройств функции сокращения мочевого пузыря, в соответствии с этим выделяют три стадии:
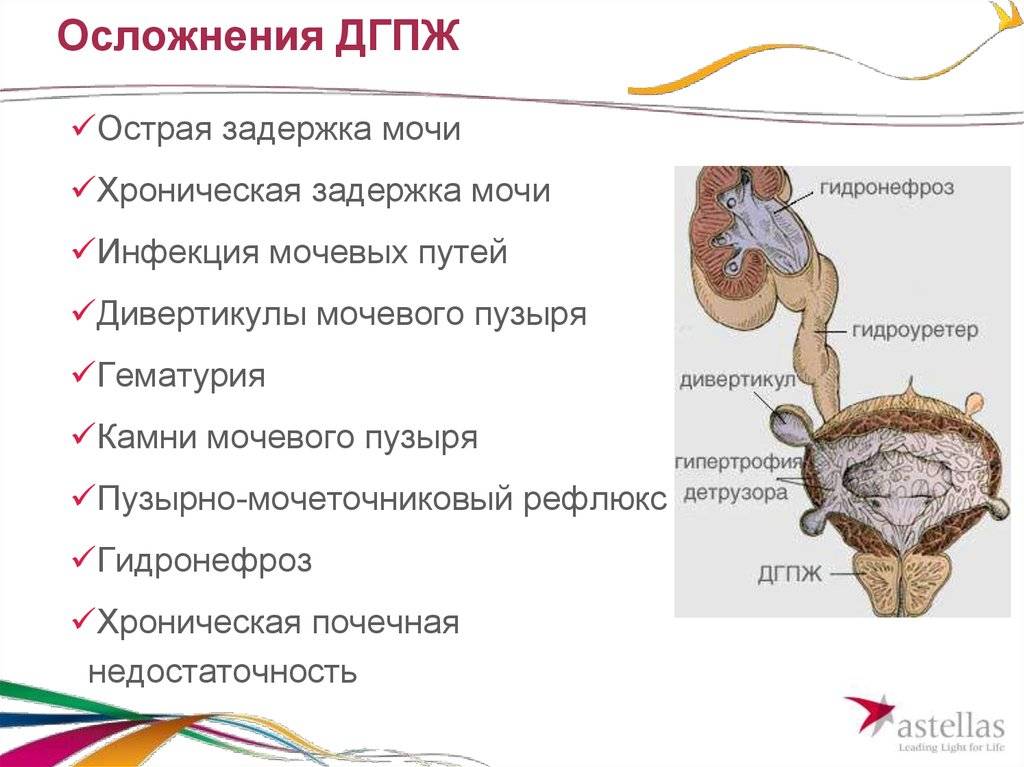
- На первой стадии заболевание при котором за счет компенсаторного механизма (утолщения стенок/усиления мышечного слоя мочевого пузыря) происходит полная эвакуация мочи. Основной симптоматикой являются дизурические расстройства в форме увеличения частоты мочеиспускания по ночам/длительности мочеиспускания. Присутствуют императивные позывы к мочеиспусканию, затрудненное мочеиспускание у мужчин даже в относительно молодом возрасте, струя мочи истонченная/вялая и пациенту приходится тужиться для полного опорожнения мочевого пузыря. Реже возникают слабовыраженные неприятные ощущения внизу живота, в области промежности или незначительные нарушения процесса мочеиспускания. При этом, железа плотноэластической консистенции, незначительно увеличена, границы четко очерчены, а пальпация железы безболезненная.
- Для второй стадии характерно появление остаточной мочи. К уже существующим дизурическим расстройствам могут добавляться трудности при мочеиспускании не только ночью, но и по утрам, на протяжении дня. Может иметь место острая задержка мочи (острая ишурия). Для этой стадии характерно появление симптоматики хронической почечной недостаточности (отсутствие аппетита, слабость, жажда/сухость во рту, плохой сон).
- В третьей стадии проблемы с мочеиспусканием существенно возрастают: количество остаточной мочи нарастает. Мочевой пузырь из-за нарушения способности мышц мочевого пузыря к сокращению переполняется, что приводит к растяжению сфинктера внутреннего мочевого пузыря и недостаточности наружного сфинктера. Развивается атония пузыря, хроническая задержка мочи и парадоксальная ишурия (моча непроизвольно выделяется по каплям).
Дизурические расстройства при остром цистите у женщин
Дизурические расстройства при остром цистите относятся к ведущим клиническим проявлениям заболевания и включают частые, буквально каждый час болезненные императивные (с ощущением жжения/рези) и мочеиспускания малыми порциями с чувством неполного опорожнения мочевого пузыря (странгурия). Как правило, пациенты жалуются на дискомфорт/болезненность внизу живота, реже — в промежности. В случаях тяжелого течения при мочеиспускании появляются резкие боли, а в конце мочеиспускания — выделение капелек крови. Моча имеет мутный вид и неприятный запах. В ряде случаев страдает общее состояние: (общая слабость, температура субфебрильная, снижение трудоспособности, утомляемость), при пальпации боль в надлобковой области.
Анализы и диагностика
В процессе диагностики врач, прежде всего, учитывает жалобы пациента, изучает анамнез и знакомится с информацией о клинических симптомах.
Далее проводится инструментальное обследование, включающее ультразвуковые, рентгенологические и уродинамические методы.
Очень важна также тщательная оценка анамнеза болезни. Врач расспрашивает пациента о том, какие именно у него есть жалобы на мочеиспускание (недержание мочи днем и ночью, дизурия, императивные позывы и т. п.), есть ли у него инфекции мочевой системы, никтурии и др.
Некоторые специалисты с целью оценки мочеиспускания предлагают на протяжении двух недель вести так называемый дневник мочеиспускания. В нем каждый день фиксируется ряд показателей мочеиспускания: частоту, объемы, количество потребляемой жидкости, дизурические явления, нарушения дефекации.
Чаще всего врач рекомендует провести пациенту такие обследования:
- УЗИ почек.
- Цистоскопия – чтобы оценить продолжительность и тяжесть задержки мочи, а также определить обструкцию выходного отверстия мочевого пузыря.
- Цистография – позволяет оценить вместимость мочевого пузыря и определить уретральный рефлюкс.
- Цистометрия – позволяет оценить объем и давление в мочевом пузыре.
- Определение уровня сывороточного креатинина.