Последствия и осложнения
Течение заболевания может быть не всегда легким. В некоторых случаях возникают опасные для здоровья осложнения. Они могут существенно нарушать самочувствие ребенка и приводят к ухудшению его состояния. При неоказании своевременной помощи такие последствия инфекционного мононуклеоза оказывают существенное влияние на качество жизни малыша в дальнейшем.
Заболевание может быть опасно развитием следующих негативных осложнений:
- Разрывом селезенки. Довольно редкий вариант. Встречается не более, чем в 1% случаев. Сильная спленомегалия приводит к тому, что наружная капсула селезенки разрывается, и происходит разрыв органа. Если вовремя не проводится хирургическая операция, то может наступить коматозное состояние и даже летальный исход.
- Анемическим состоянием. Такая геморрагическая анемия связана с нарушением работы селезенки. В крови наблюдаются также признаки иммунной тромбоцитопении. Это состояние возникает вследствие нарушенной работы селезенки, как кроветворного органа.
- Неврологических патологий. К ним относятся: различные клинические варианты менингитов и энцефалитов, острые психотические состояния, внезапный мозжечковый синдром, парезы периферических нервных стволов, синдром Гийена — Барре (полиневрит).
- Различных нарушений работы сердца. Они проявляются измененным сердечным ритмом. У малыша появляются различные варианты аритмии или тахикардия. При вовлечении в воспалительный процесс сердечной мышцы и ее оболочек возникает весьма опасное состояние — инфекционный перикардит.
- Воспалением легких — пневмонией. Развивается в результате присоединения вторичной бактериальной инфекции. Чаще всего виновниками пневмонии становятся стафилококки или стрептококки. Гораздо реже к развитию заболевания приводят анаэробные микроорганизмы.
- Некрозом печеночных клеток. Это крайне неблагоприятное состояние. Гибель клеток печени приводит к нарушению ее функций. В организме нарушается течение многих процессов: гемостаза, образования половых гормонов, утилизации отработанных продуктов обмена и токсичных веществ, образования желчи. Формируется печеночная недостаточность. Состояние требует проведения безотлагательного интенсивного лечения.

- Развитием острой почечной недостаточности. Данное осложнение встречается достаточно редко. Обычно нарушения в работе почек возникают у малышей, имеющих анатомические дефекты в строении мочевыводящих органов или хронические заболевания мочеполовой системы. Данное состояние проявляется нарушением выведения мочи. Лечение этого клинического состояния проводится только в условиях стационара.
- Асфиксией. При этом остром состоянии полностью нарушается дыхание. К развитию асфиксии часто приводит выраженный острый мононуклеозный тонзиллит. Обилие налетов на миндалинах также способствует нарушению дыхания. Данное состояние требует оказания неотложной медицинской помощи.
Диета
Питание ребенка играет большую роль в процессе борьбы с вирусом. Состояние больного с пораженной печенью требует исключить некоторые продукты.
- Сладкие, острые блюда
- Кофе, черный шоколад
- Блюда из мяса повышенной жирности
- Супы и борщи, сваренные на костях и мясе
- Газировка и ей подобные виды напитков
- Специи и приправы
- Различная консервация
- Майонез и кетчуп
Несколько месяцев после выздоровления, переболевшему вирусным заболеванием человеку требуется придерживаться диеты. Это нужно для поддержания и восстановления пострадавших органов. При диете можно только употреблять: овощные бульоны, мясо индейки и кролика, каши, макароны, изготовленные из настоящих сортов твердой пшеницы. Требуется употреблять компоты и в свежем виде много фруктов и овощей.
Одним из характерных качеств болезни является снижение аппетита, или вообще его отсутствие. В таком случае заставлять покушать не требуется, поскольку организм человека таким способом демонстрирует свою защитную реакцию организма. Все силы нацелены сопротивляться с вирусом, а на перерабатывание еды так же тратится некоторая часть энергии. Аппетит со временем вернется к вашему ребенку. Строгое соблюдение всех правил диеты является важным элементом и ключом к выздоровлению, поэтому даже на заключительных этапах не поддавайтесь желаниям детей, например, скушать одну конфетку. Берегите и цените здоровье своих детей.
Мононуклеоз – это острое инфекционное заболевание у детей. Впервые вирус был выявлен и четко описан в 1885 году русским ученым Н.Ф. Филатовым. Болезнь характеризуется и сопровождается увеличением внутренних органов в детском организме, таких как печень и селезенка, но главный удар падает на лимфатическую систему. Под угрозой также могут быть и дыхательные органы малыша. Заболевание, под названием «мононуклеоз» появляется как итог заражения вирусом Эпштейн-Барра.
В 89% всех случаев, вирус чаще всего встречается у подростков и детей, при этом девочки более устойчивы к данной болезни, нежели мальчики. Симптомы вирусного мононуклеоза четко определить получилось не у многих ученых, поэтому на сегодняшний день данный вид инфекционного заболевания глубоко не изучены. Ему нельзя приписывать понятие очень заразной инфекции. Микроорганизмы вируса содержатся в частичках слюны.
Опираясь на это выделяют такие возможные и главные пути передач один одному при:
- поцелуе
- чиханье
- кашле
- питании с одной посуды (индивидуальные предметы личного использования просто необходимы для каждого ребенка в садике, в школе, а также дома)
Проще простого заразиться в весенний и осенне-зимний период. Симптоматика вируса ярко выражается, но при этом многие люди не ощущают в своем организме заражения. В это же время, они являются опасными для других людей носителями вируса. Он, как любое вирусное заболевание, содержит в себе инкубационный период. Он примерно продолжителен сроком ребенка от пяти до четырнадцати дней, проникая во внутрь организма через воздух. Прежде чем разбирать вопрос о лечении инфекционного мононуклеоза у детей, рекомендуем разобрать какие же наиболее частые его симптомы.
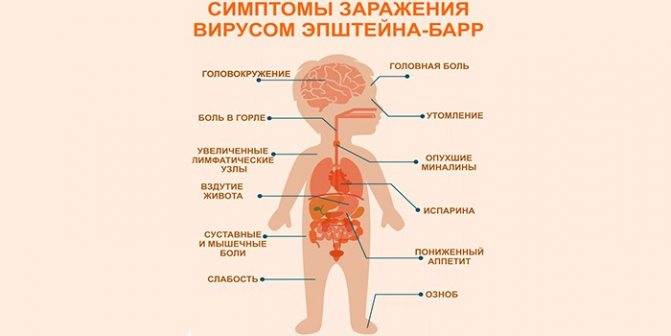
Симптоматика бывает различной. Иногда появляются общие черты продромального характера (вялость, недомогание). Со временем больной начинает чувствовать себя все хуже, с резким повышением температуры тела, чувством свербежа в горле, возникают трудности с дыханием из-за заложенности носа. Также можно наблюдать быструю усталость, нехватке сил, уменьшенная активность ребенка, повышенное потоотделение, головокружение, ощущение процесса глотания.
На сегодняшний день нет специально разработанного препарата против вируса, который смог бы эффективно уменьшать его активность и развитие. Обычно время лечения инфекционного мононуклеоза ребенок проводит дома, поскольку оно осуществляется в домашних условиях. Госпитализация происходит только в особо тяжелых случаях, при:
- температуре тела более 39 градусов;
- обостренных симптомах интоксикации;
- возможности развития осложнений и негативных последствий;
- наличие угрозы асфиксии.
Как передается мононуклеоз
Заразиться мононуклеозом может любой человек, взрослый и даже новорождённый, матери которого делали переливание крови во время родов. Мононуклеоз передается воздушным (попадает в воздух со слюной больного) или бытовым путем (через вещи, игрушки, посуду). Источником распространения инфекции может быть заболевший человек и даже тот, кто уже поправился.

Данное заболевание никогда не принимает характер эпидемии, поэтому в детских учреждениях не объявляют карантины по поводу вспышки мононуклеоза. Довольно часто заражение происходит на курортах юга. Высокая температура воздуха, большое количество людей в общественном транспорте, на городских пляжах – идеальные условия для распространения вируса.
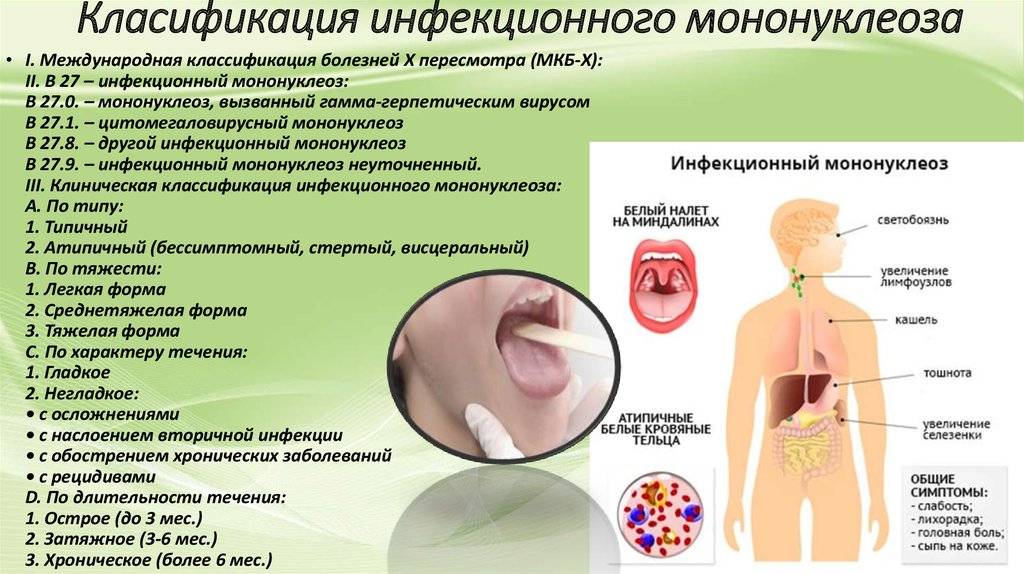
Классификация
По степени тяжести классифицируют следующие виды заболевания:
- легкое – температура 38 градусов не дольше пяти дней, увеличение только шейных лимфоузлов, выздоровление за 2 недели;
- средней тяжести – температура 38,5 градуса в течение 8 дней, лимфоузлы, увеличиваясь словно по цепочке, достигают внутрибрюшных, значительное увеличение печени, выздоровление – через 3-4 недели;
- тяжелое – лихорадка, температура выше 39,5 градуса дольше недели, значительное увеличение миндалин, которые почти полностью закрывают просвет зева, лимфоузлы прощупываются целыми группами, увеличена печень, продолжительность заболевания – не менее месяца, состояние пациента ухудшают различные осложнения.
Существуют также 2 разновидности по типу заболевания:
- типичный мононуклеуз (с «классической» симптоматикой);
- атипичный (характерные симптомы стерты, диагностика чрезвычайно затруднена).
По тому, насколько долго длится заболевание, мононуклеоз характеризуют как:
- острый – не дольше 3-х месяцев;
- затяжной – 3-6 месяцев;
- хронический – 0,5 года.
Признаки заболевания
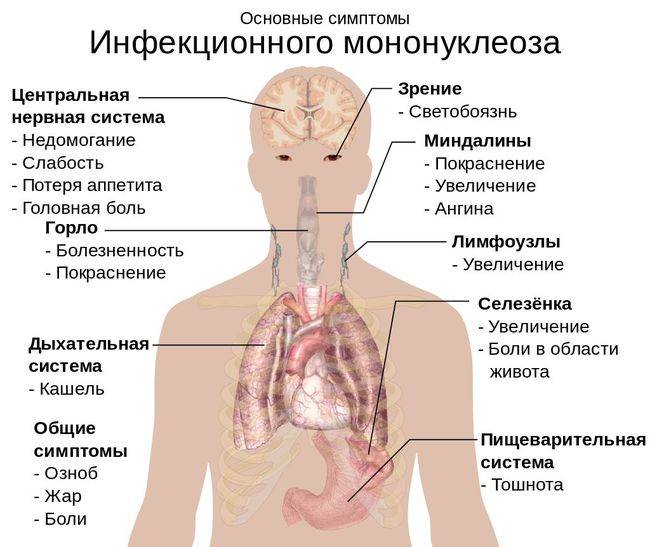
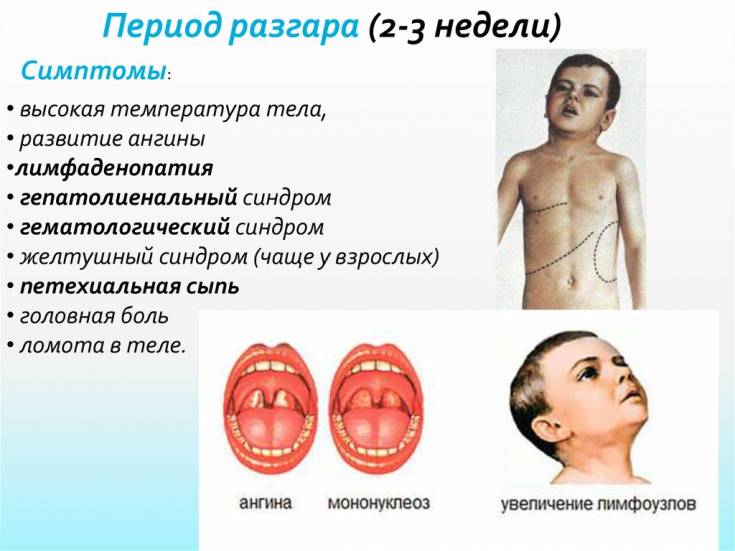
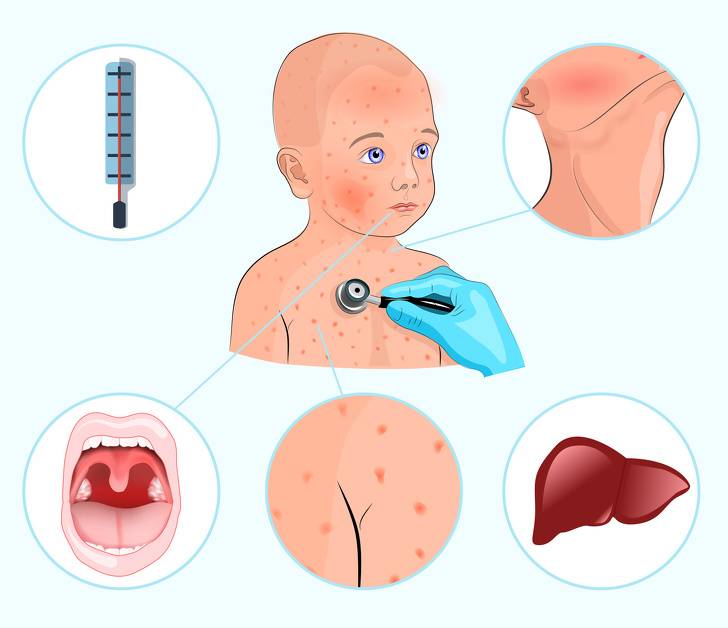
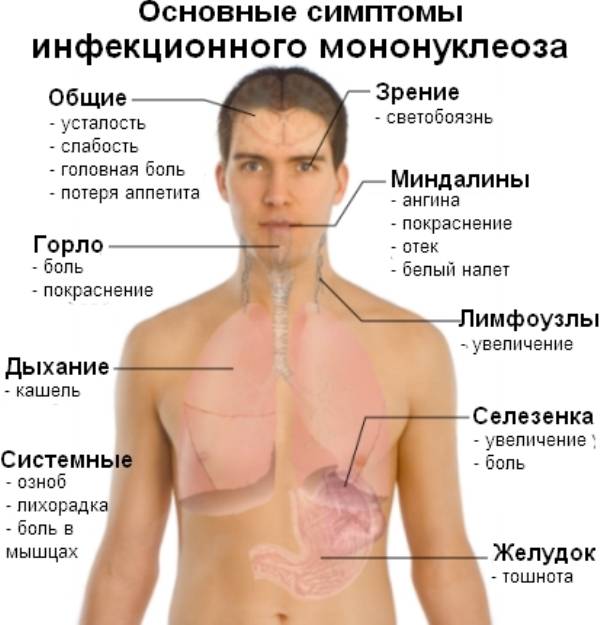
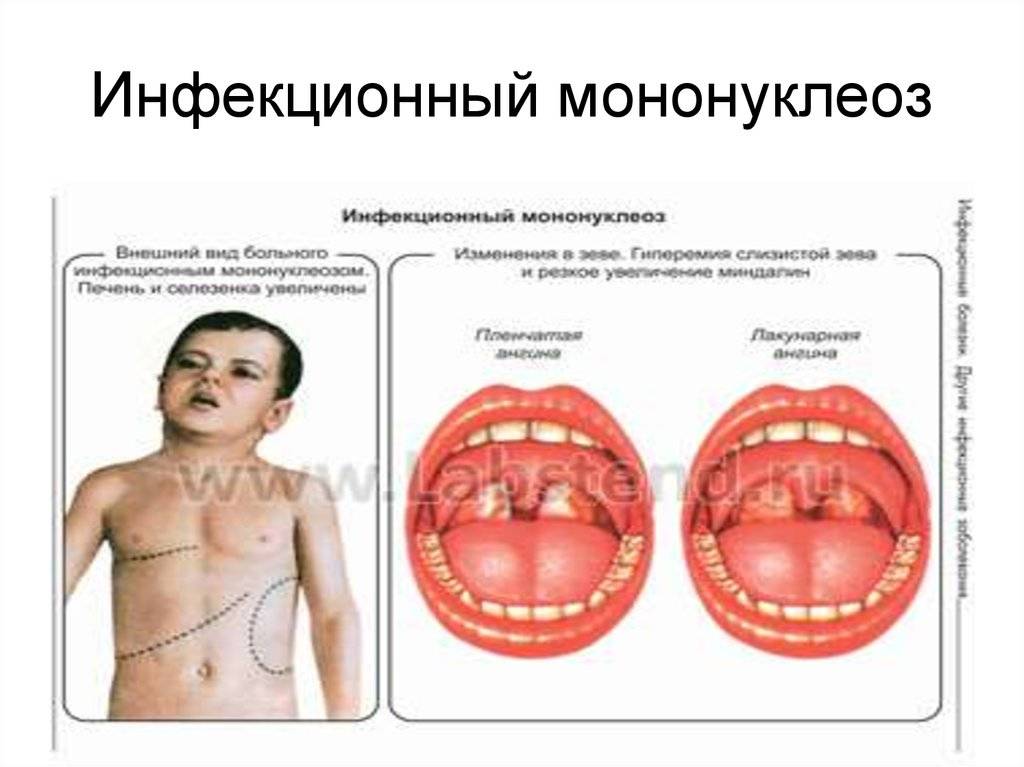
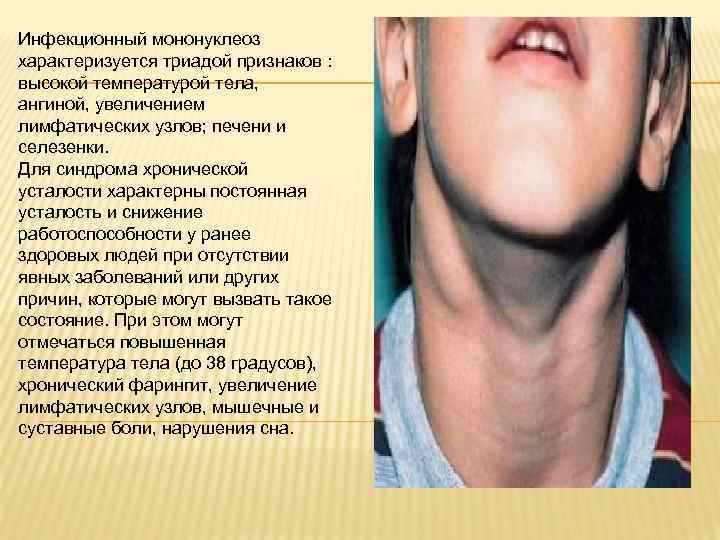
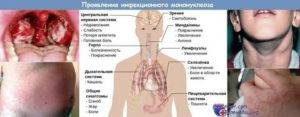
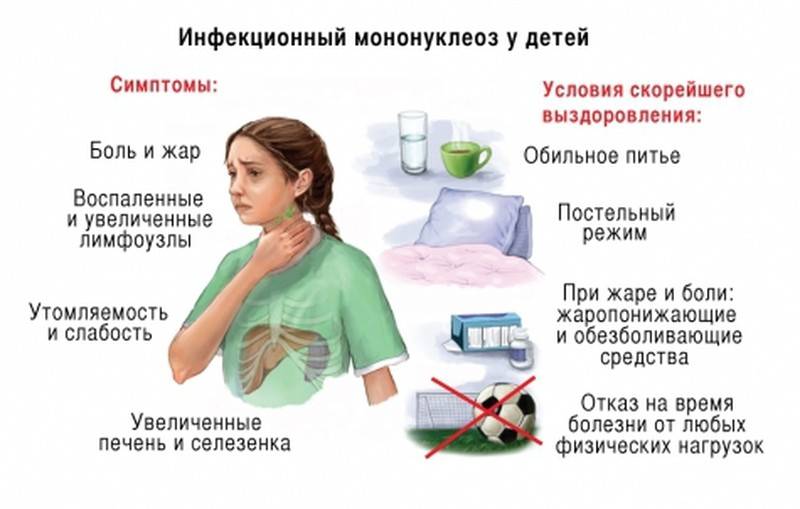
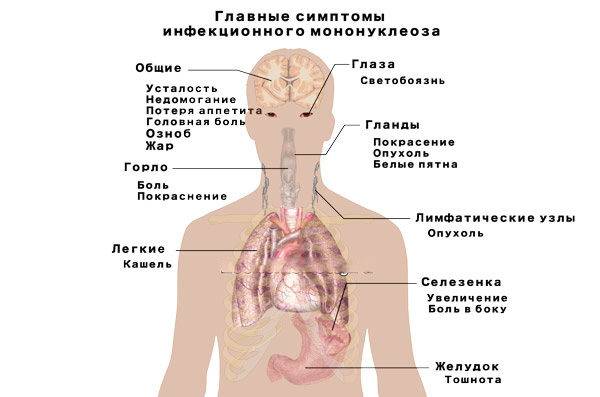
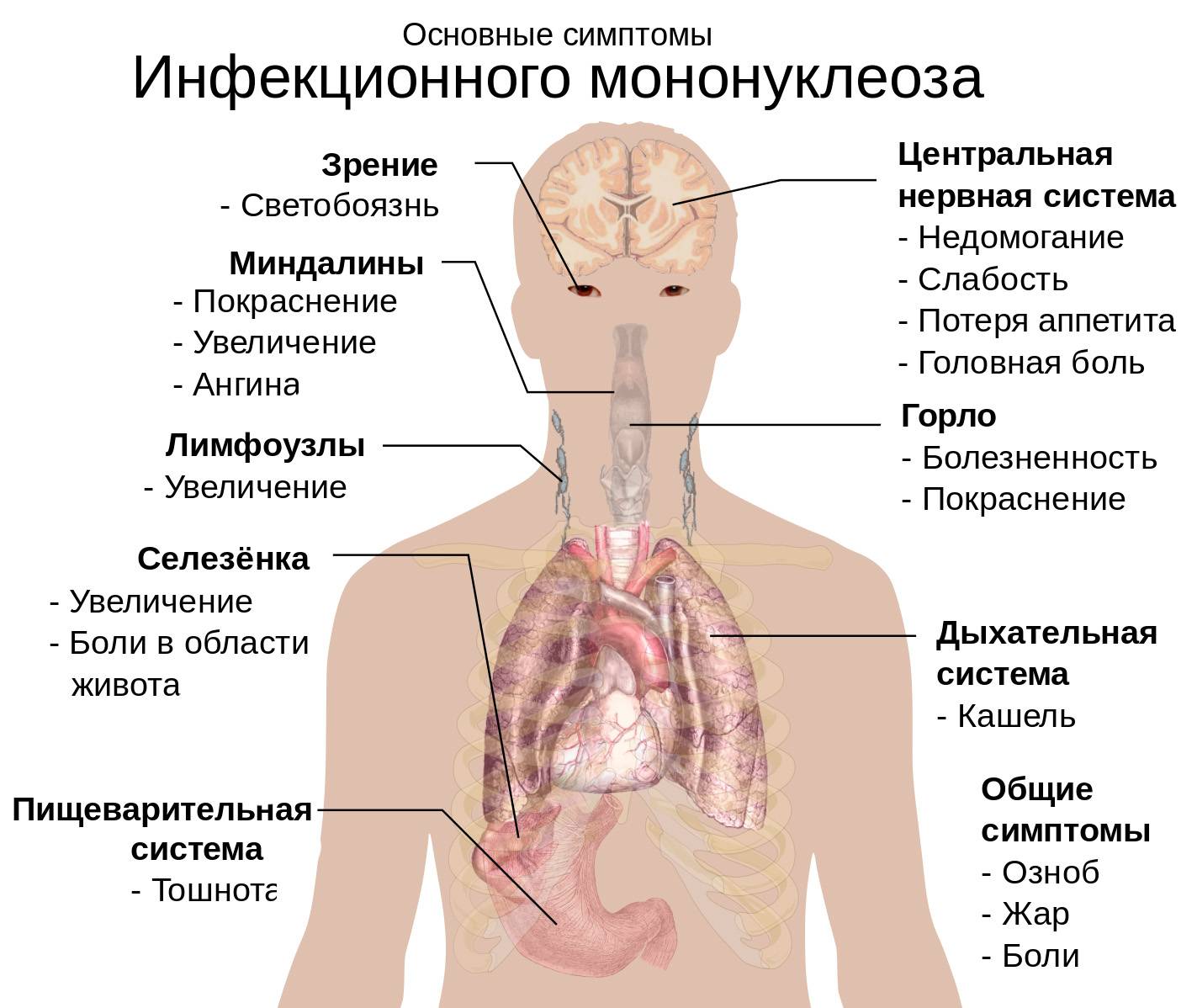
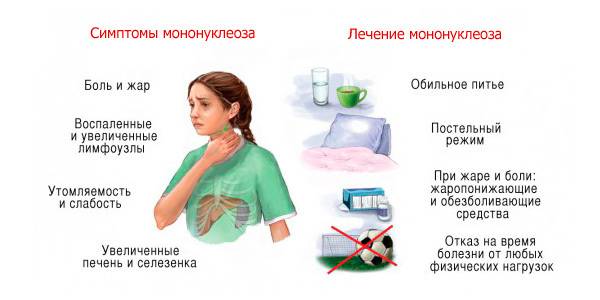
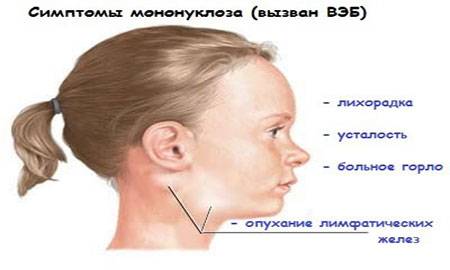
Инфекционный мононуклеоз начинается остро с лихорадки (повышением температуры тела до 38-40°С) и признаков общей интоксикации.
Симптомы приобретают наибольшую выраженность в течение 2 — 4 дней.
С первых дней заболевание появляется:
- недомоганием и общей слабостью;
- головными болями;
- болевым синдромом при глотании;
- болями в мышцах и суставах.
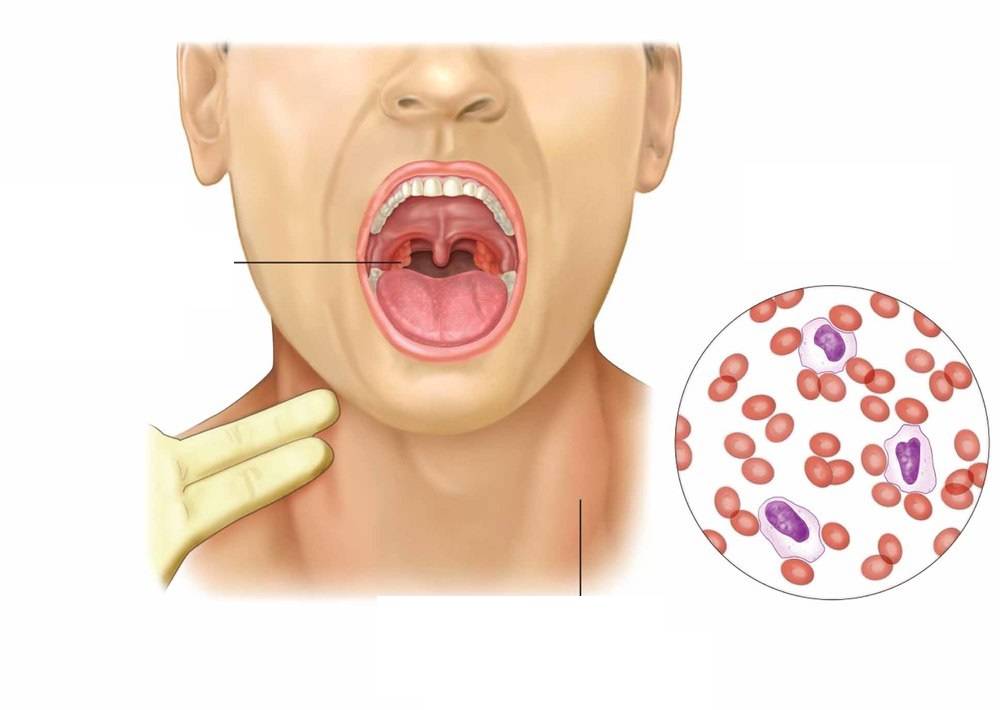
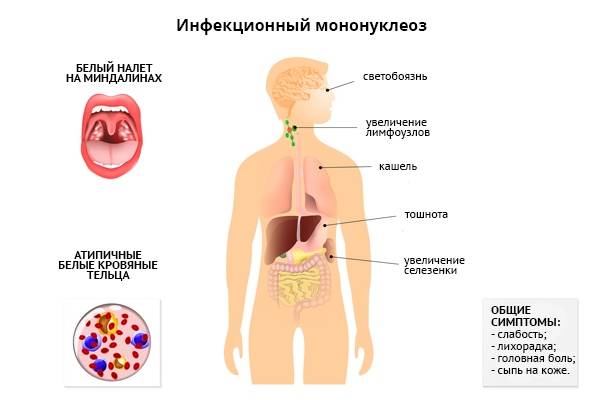
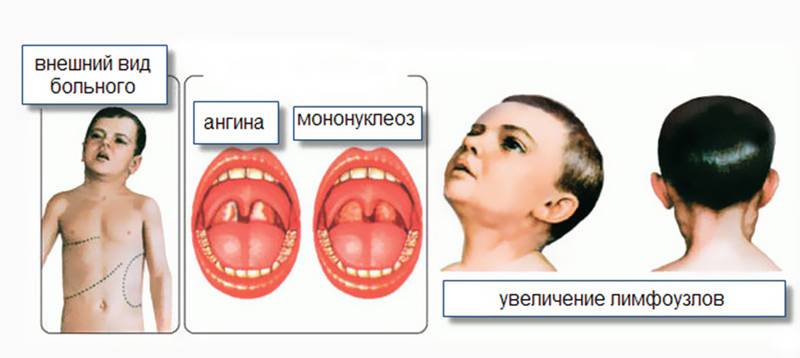
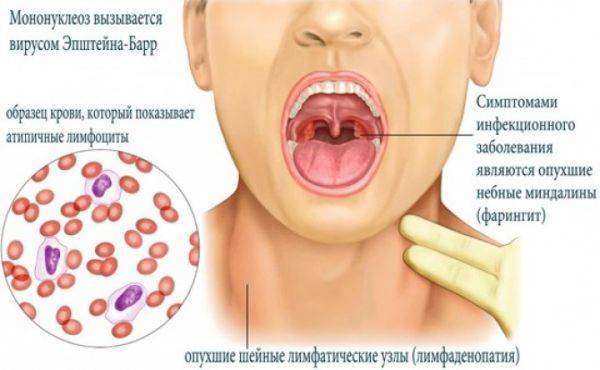
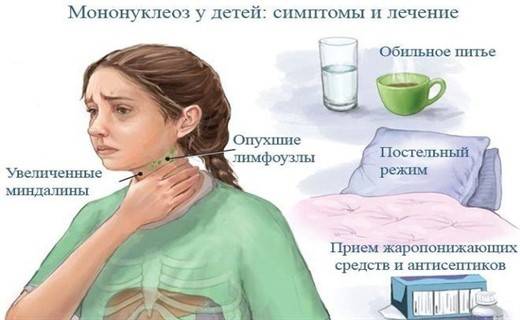
Воспаление носоглотки и небных миндалин может появиться с первых дней заболевания или позже в виде катарального воспаления, лакунарной ангины (реже с язвенно-некротическими налетами).
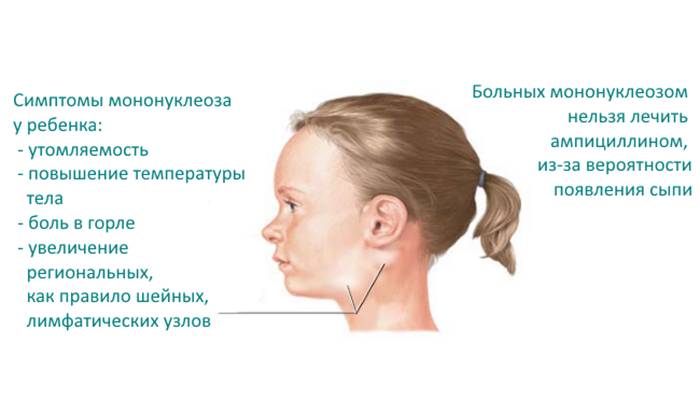
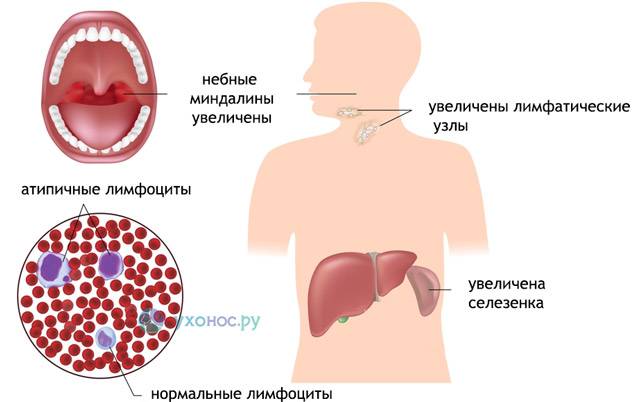
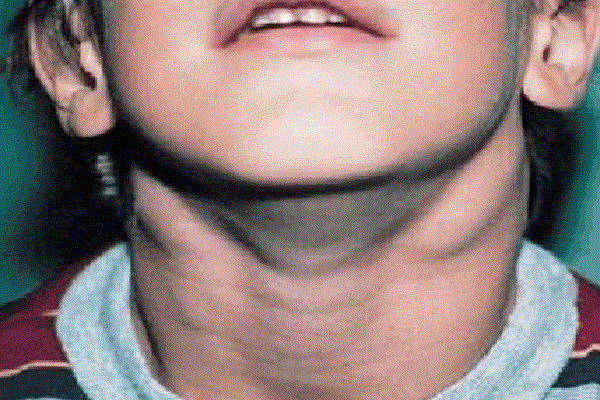
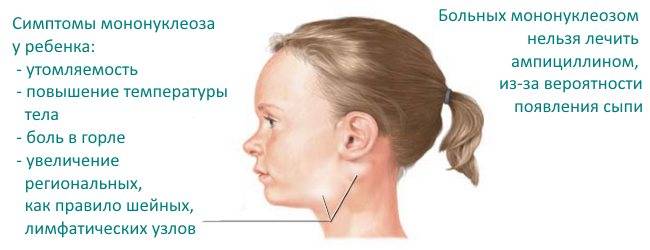
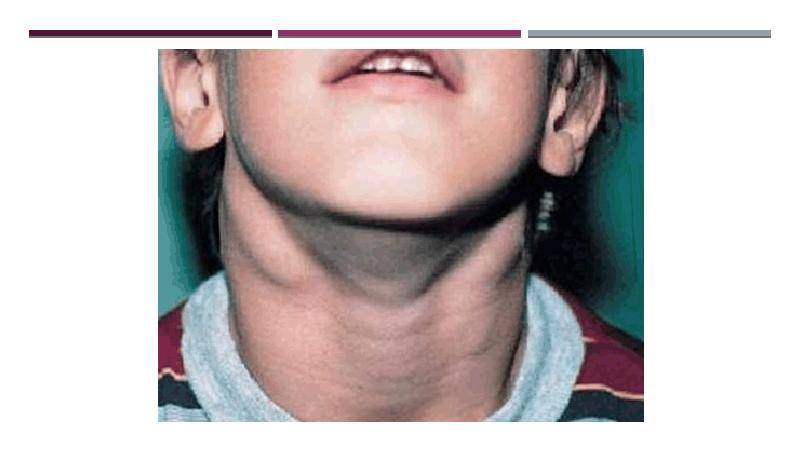
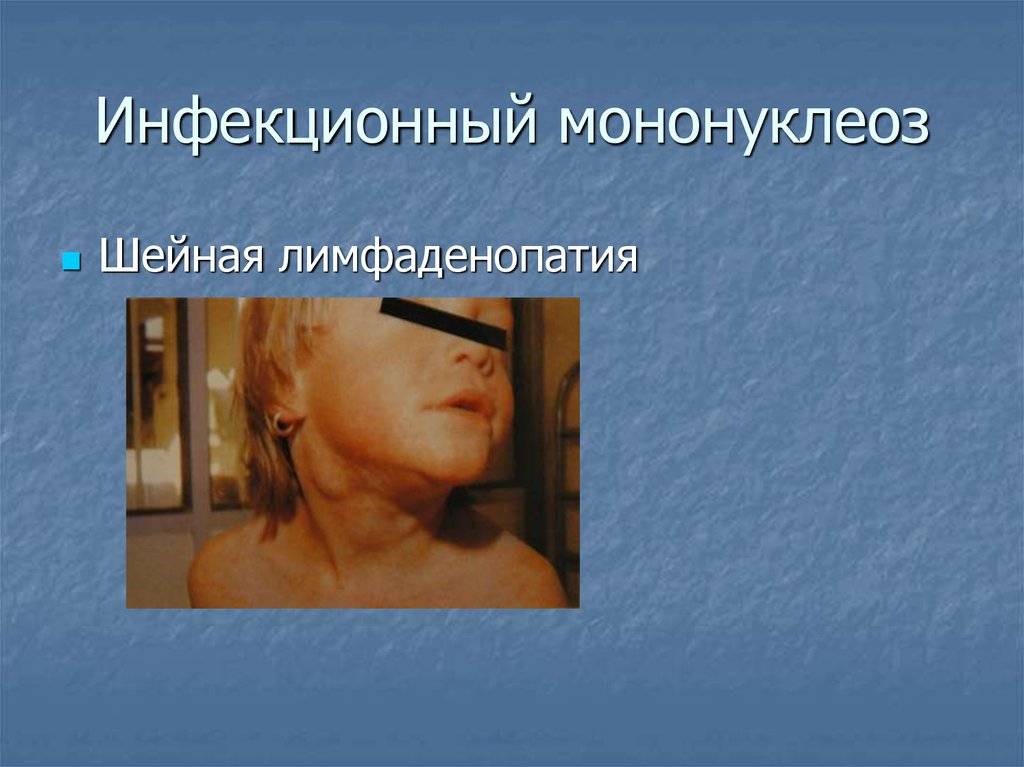
Региональная (генерализованная) лимфаденопатия – увеличение и воспаление лимфоузлов разных групп:
- подчелюстных и заднешейных;
- подмышечных;
- паховых;
- локтевых.
Лимфоаденопатия наблюдается практически у всех больных. Также часто поражаются мезентеральные (брыжеечные) лимфоузлы брюшной полости с картиной острого мезаденита – с выраженными болями в животе, рвотой.
Лихорадка может длиться от недели до трех.
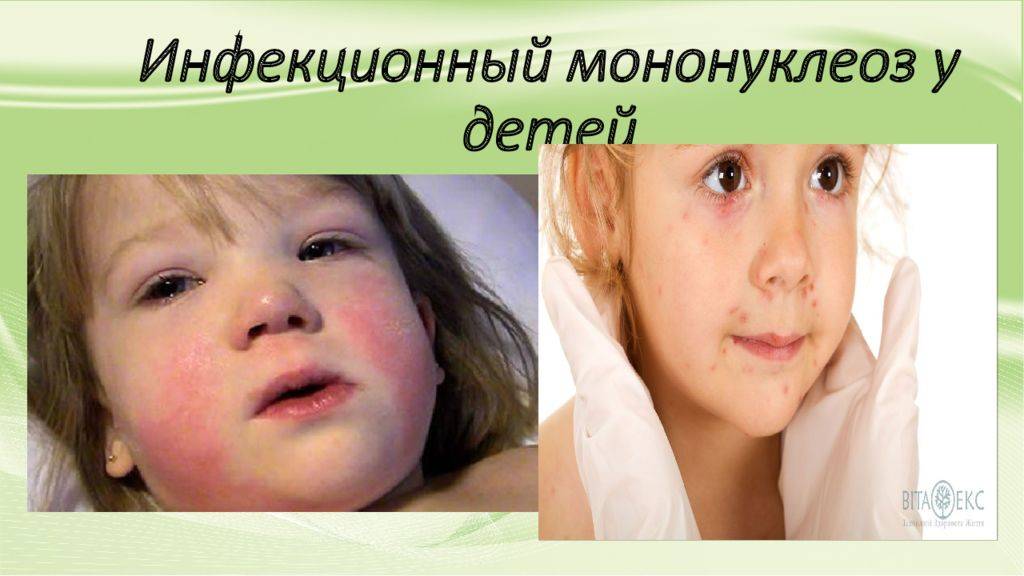
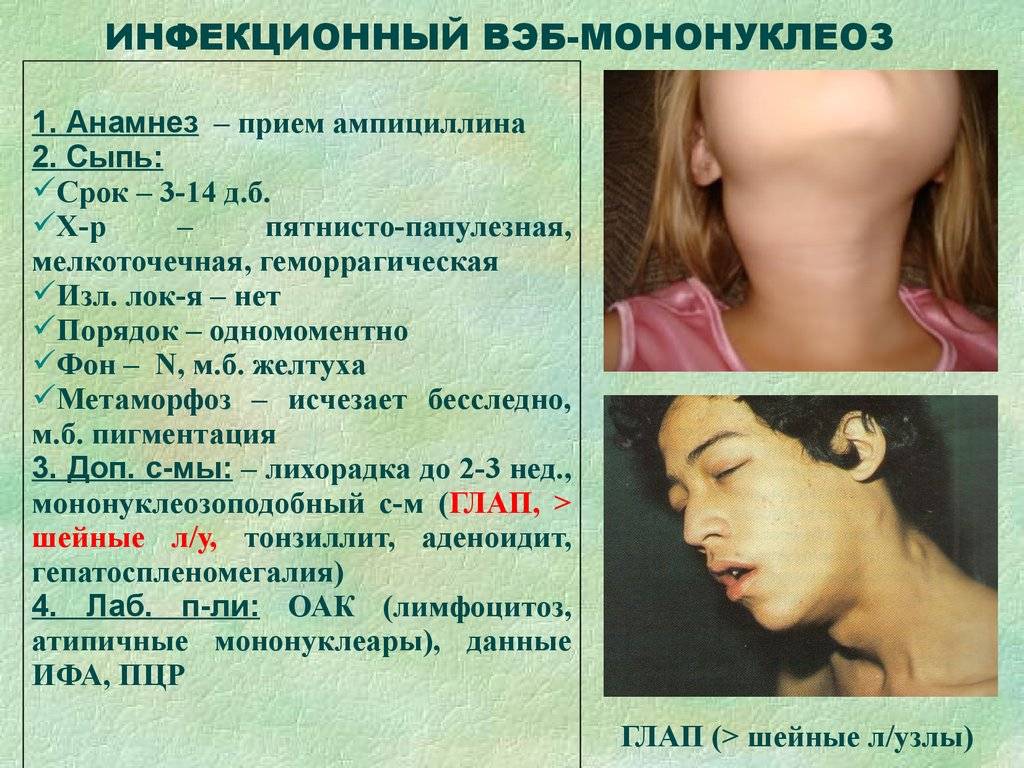
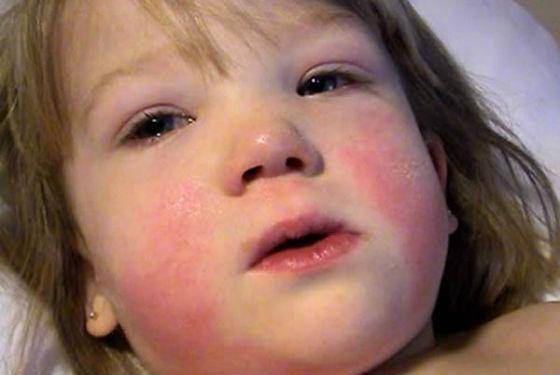
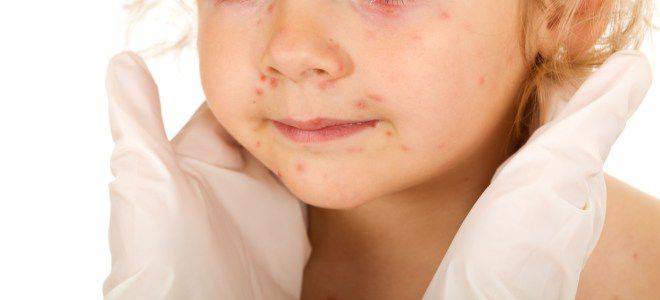
У 25% пациентов мононуклеоз проявляется кожной сыпью мелкопятнистого, папулезного (кореподобного), розеолезного или петехиального характера, а также герпетическая сыпь в виде генитального или орального герпеса.
Элементы сыпи могут возникать с 3-5 дня от начала заболевания и держатся 1-3 дня с бесследным исчезновением.
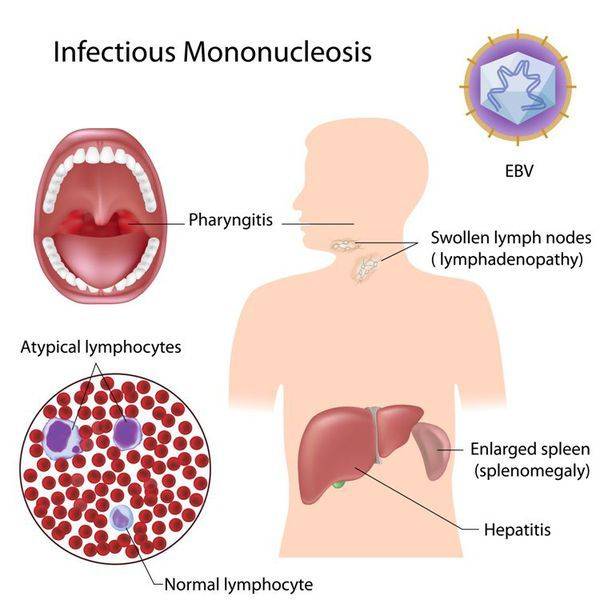
С 3-5-го дня заболевания отмечается увеличение печени и селезенки – этот симптом появляется у большинства пациентов и может держаться до месяца и более.
Клиническая картина
Симптомы мононуклеоза у взрослых достаточно специфичны для постановки диагноза. Признаки болезни начинают проявляться спустя 5-60 дней от момента проникновения вируса в организм. В течение инкубационного периода возбудитель только начинает репликацию, патологических симптомов еще нет. Недуг на ранних этапах проявляется подобно простуде. Первыми отмечаются симптомы общей интоксикации организма:
- температура тела поднимается до значительных фебрильных отметок (38-39 градусов по Цельсию). Возможна еще более выраженная гипертермия. Температура может держаться на протяжении всего периода течения заболевания;
- отмечается головная боль, головокружение, ощущение слабости и разбитости.
Спустя несколько дней начинается поражение носоглотки и ротоглотки. Проявляются признаки ангины:
- воспаляются небные и глоточная миндалины. Они становятся отечными, краснеют;
- наблюдается интенсивный болевой синдром. Пациент не может нормально глотать;
- появляется ощущение инородного тела в глотке. Это происходит из-за отечности глотки;
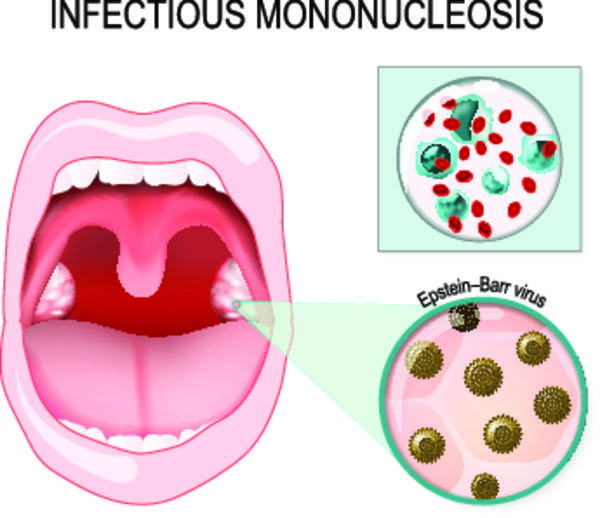
- мягкое небо и небные миндалины покрываются белесым налетом, проявление отмечается в 90% случаев;
- больной храпит, голос становится менее отчетливым, хриплым.
Помимо этого наблюдаются признаки ринита:
- носовое дыхание по причине отечности затруднено или абсолютно невозможно;
- отмечаются жгучие боли в носу.
При этом истечения и повышенного синтеза слизи нет.
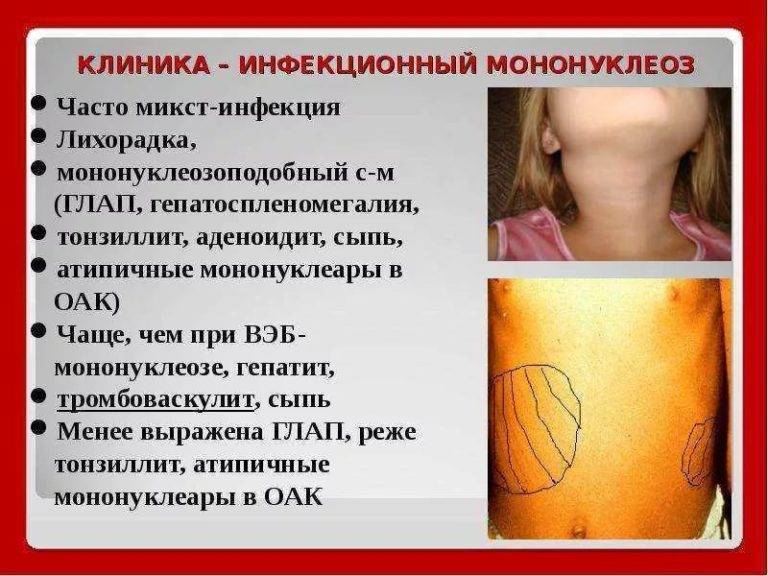
Наравне с описанными симптомами появляются болезненные красные высыпания на коже лица, рук, ног и живота, а также ягодиц. В первые несколько суток это красные пятна. Затем они трансформируются в папулы, заполненные жидким прозрачным экссудатом. На 7-10 день папулы разрешаются самостоятельно с образованием корки, а затем рубцов. По характеру папуллезная сыпь напоминает ветряную оспу. По неопытности врач может спутать одно заболевание с другим.
Наконец, «венчает» клиническую картину массивное воспаление лимфатических структур. Лимфоузлы воспаляются как в области шеи, так и в области паха, подмышек и др. Лимфаденит имеет генерализованный характер. Закончиться это может весьма плачевно. В исключительных случаях возможны изменения со стороны сердечно-сосудистой системы (тахикардия, брадикардия).
Это классический вариант клинической картины острого мононуклеоза. Однако в некоторых случаях отмечается бессимптомное течение. Это так называемая атипичная форма заболевания. Встречаются она примерно в 30% всех случаев.
Диагностика мононуклеоза
Для подтверждения диагноза следует сдать анализ крови, в частности, общий и биохимический. Проводится и дополнительная диагностика. Именно эти процедуры помогают определить мононуклеары в крови. Анализы помогут не только выявить вирус, но еще и установить степень тяжести болезни.
При исследовании крови обнаруживается, что уровень лейкоцитов у больного повышен, определяется наличие мононуклеаров. Однако на ранней стадии эти атипичные клетки могут отсутствовать. Они возникают на 2-й неделе заболевания. Из-за того, что вязкость крови повышена, в ней могут находиться и эритроциты.
К тому же повлиять на анализы может состояние иммунитета. Изменения в крови будут наблюдаться только во время первичного инфицирования. В латентный период показатели остаются в норме. По причине мононуклеоза у детей меняется состав мочи, поскольку происходят изменения в работе некоторых внутренних органов. Это свидетельствует о воспалительном процессе в печени.
После подтверждения диагноза у ребенка берется кровь из вены, чтобы провести биохимический анализ. Здесь обнаруживается высокая концентрация фермента, который является частью энергетического обмена.
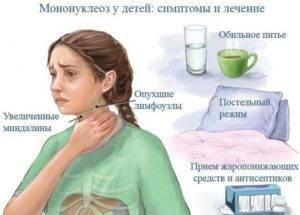
Как лечить?
 Специфического лечения мононуклеоза не существует, поэтому терапия направлена на устранение симптомов интоксикации и облегчение состояния ребенка. Для снижения температуры могут применяться жаропонижающие средства на основе ибупрофена или парацетамола («Парацетамол», «Ибуфен», «Панадол», «Нурофен»).
Специфического лечения мононуклеоза не существует, поэтому терапия направлена на устранение симптомов интоксикации и облегчение состояния ребенка. Для снижения температуры могут применяться жаропонижающие средства на основе ибупрофена или парацетамола («Парацетамол», «Ибуфен», «Панадол», «Нурофен»).
Чтобы устранить налет на миндалинах и уменьшить выраженность болевого синдрома, показаны полоскания содой или солевыми растворами, а также отварами календулы, зверобоя, коры дуба или ромашки. Местное лечение заключается в использовании аэрозолей и спреев с противовоспалительным, антисептическим, антибактериальным и дезинфицирующим действием. К ним относятся:
- «Стопангин»;
- «Каметон»;
- «Люголь»;
- «Тантум Верде»;
- «Гексорал».
Для борьбы с возбудителем инфекции обычно используются средства противовирусного и иммуномодулирующего действия. У детей это обычно препараты для ректального введения на основе интерферона: «Виферон» и «Генферон». Применять их нужно 2 раза в день на протяжении 7-10 дней подряд. При осложненном течении врач может назначить более сильные иммуномодуляторы: «Имудон» и «Ирс-19».
Для лечения печени используются желчегонные препараты и гепатопротекторы, например, «Эссенциале Форте». Лечение мононуклеоза обязательно дополняется приемом витаминов («Витрум Бэби», «Пиковит», «Мульти Табс») и специальной лечебной диетой.
Важно! При сильно выраженной интоксикации, сопровождающейся риском удушья (асфиксии) показан недельный курс лечения «Преднизолоном». В особо тяжелых случаях ребенок может быть подключен к аппарату искусственной вентиляции легких.
Диета при мононуклеозе
На весь период лечения, а также в течение шести месяцев после выздоровления из рациона ребенка исключается любая жареная пища и продукты с повышенным содержанием жира. Отказаться необходимо также от газированных напитков, продуктов быстрого приготовления, специй, острых приправ, копченостей, маринадов и консервов.
Детский организм тратит очень много сил и энергии на борьбу с болезнью, поэтому важно обеспечить сбалансированность и разнообразие рациона в этот период. Основой детского меню должны быть:
Основой детского меню должны быть:
- отварное мясо и птица (курица, телятина, баранина, крольчатина, индейка);
- пастеризованное молоко 1,5% жирности;
- кисломолочные продукты без ароматизаторов и красителей (до 2,5% жирности);
- овощные салаты с добавлением свежей зелени и салатных листьев;
- компоты, морсы, свежевыжатые соки, отвары шиповника;
- фрукты и сезонные ягоды;
- вареные яйца курицы и перепелки.
Важно, чтобы питание было дробным, так как повышенная нагрузка на пищеварительный тракт затянет выздоровление и понизит эффективность терапии
Лечение антибиотиками
 Мононуклеоз — вирусная инфекция, поэтому назначение антибиотиков при данном заболевании нецелесообразно. При осложненном течении препараты антибактериального действия могут назначаться для профилактики вторичного инфицирования на фоне ослабленного иммунитета.
Мононуклеоз — вирусная инфекция, поэтому назначение антибиотиков при данном заболевании нецелесообразно. При осложненном течении препараты антибактериального действия могут назначаться для профилактики вторичного инфицирования на фоне ослабленного иммунитета.
В большинстве случаев для лечения детей используются средства пенициллинового ряда, содержащие ампициллин или амоксициллин («Аугментин», «Амоксиклав», «Амосин»).
Если у ребенка появилась аллергическая реакция на полусинтетические пенициллины, их заменяет макролидами или цефалоспоринами.
Обратите внимание! Чтобы не допустить кишечного дисбактериоза, антибактериальная терапия должна сопровождаться применением пребиотиков («Бифидумбактерин», «Бифиформ», «Ацилакт»)
Госпитализация во избежание последствий и осложнений
При легком течении ребенок может получать амбулаторное лечение при условии, что в квартире имеются условия для изоляции его от остальных членов семьи и других детей. Если состояние ребенка тяжелое, существует угроза асфиксии, или появляются признаки нарушения речи, требуется срочная госпитализация в инфекционный стационар, чтобы избежать всех этих последствий.
Важно! Если у ребенка держится высокая температура, которая не купируется лекарственными средствами, отекают верхние веки, появляется неестественная бледность кожи, бессвязная речь, необходимо срочно вызывать «скорую помощь». Оказать квалифицированную помощь при таком течении патологии смогут только в условиях стационара
Если этого не сделать вовремя, может произойти разрыв селезенки — патология с высоким риском летального исхода.
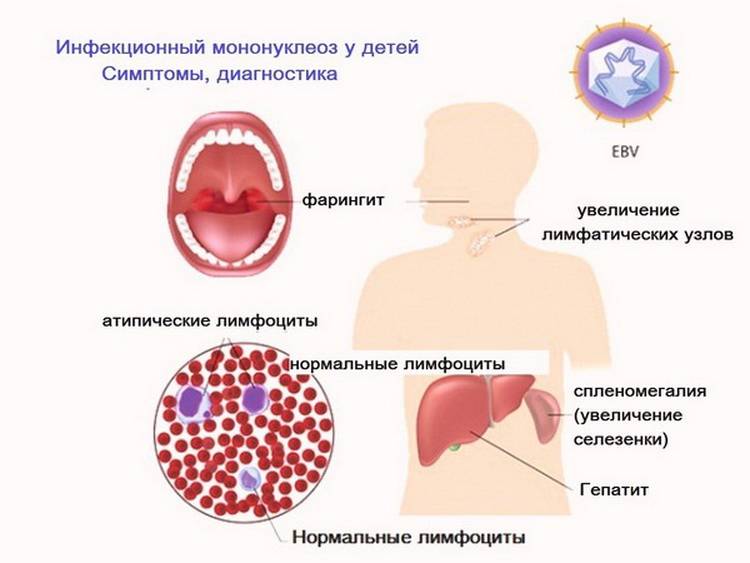
Инфекционный мононуклеоз — что это такое?

начало болезни может быть схоже на простуду
Прежде всего, это заболевание имеет несколько других названий. Если вы услышите такие термины, как «железистая лихорадка», «болезнь Филатова», или «моноцитарная ангина» — то знайте, речь идет о мононуклеозе.
Если расшифровать название «мононуклеоз», то этот термин означает увеличение содержания мононуклеарных, или одноядерных клеток в крови. К таким клеткам относятся особые виды лейкоцитов, или белых кровяных телец, которые выполняют защитную функцию. Это моноциты и лимфоциты. Их содержание в крови не просто увеличено при мононуклеозе: они становятся изменёнными, или атипичными — это легко обнаружить при изучении окрашенного мазка крови под микроскопом.
Ведь механизм передачи у мононуклеоза – аэрозольный, то есть, воздушно – капельный, а само заболевание протекает с поражением лимфоидной ткани: возникает фарингит и тонзиллит (ангина), появляется гепатоспленомегалия, или увеличение печени и селезенки, а в крови увеличивается содержание лимфоцитов и моноцитов, которые становятся атипичными.
Кто виноват?
Вызывает инфекционный мононуклеоз вирус Эпштейн – Барр, который принадлежит к вирусам герпеса. Всего существует почти десяток семейств вирусов герпеса и еще больше их видов, но только к этому виду вируса так чувствительны лимфоциты, поскольку на своей мембране они имеют рецепторы к белку оболочки этого вируса.
Характерной особенностью этого вируса является особенное действие на клетки. Если обычные вирусы того же самого герпеса и ветрянки проявляют выраженное цитопатическое действие (то есть приводящее к гибели клеток), то ВЭБ (вирус Эпштейн – Барр) не убивает клетки, а вызывает их пролиферацию, то есть активный рост. Именно этот факт и лежит в развитии клинической картины мононуклеоза.
Эпидемиология и пути заражения
Поскольку инфекционным мононуклеозом болеют только люди, то заразить здорового человека может болеющий, и не только яркой, но и стёртой формой заболевания, а также бессимптомный носитель вируса. Именно за счет здоровых носителей и поддерживается «круговорот вируса» в природе.
В большинстве случаев заболевания инфекция передается воздушно – капельным путем: при разговоре, крике, плаче, чихании и кашле. Но есть и другие пути, по которым инфицированная слюна и биологические жидкости может попасть в организм:
- поцелуи, половой путь;
- через игрушки, особенно побывавшие во рту у ребенка – вирусоносителя;
- через переливание донорской крови, если доноры – носители вируса.
Восприимчивость к инфекционный мононуклеоз всеобщая. Это может показаться невероятным, но большинство здоровых людей инфицированы этим вирусом, и являются носителями. В слаборазвитых странах, где большая скученность населения, это происходит у малышей, а в развитых странах – в подростковом и юношеском возрасте.
По достижении 30 – 40 летнего возраста, большинство населения инфицировано. Известно, что чаще инфекционным мононуклеозом болеют мужчины, а люди старше 40 лет болеют очень редко: инфекционный мононуклеоз – это заболевание молодого возраста. Правда, есть одно исключение: если пациент болен ВИЧ – инфекцией, то у него в любом возрасте может не только возникнуть мононуклеоз, но еще и повториться. Как развивается эта болезнь?
Патогенез
Инфекционный мононуклеоз у взрослых и детей начинается с того, что инфицированная слюна попадает в ротоглотку, и там вирус реплицируется, то есть происходит его первичное размножение. Именно лимфоциты являются объектом атаки вируса, и быстро «заражаются». После этого они начинают трансформироваться в плазматические клетки, и синтезировать различные и ненужные антитела, например, гемагглютинины, которые могут склеивать чужеродные клетки крови.
Запускается сложный каскад активации и подавления различных звеньев иммунитета, а это приводит к тому, что в крови накапливаются молодые и незрелые В – лимфоциты, которые и называются «атипичными мононуклеарами». Несмотря на то, что это свои собственные клетки, пусть и незрелые, организм начинает их разрушать, поскольку они содержат вирусы.
Все это проявляется генерализованным процессом в лимфоидной ткани. Пролиферация клеток иммунитета вызывает гипертрофию всех регионарных лимфоузлов, увеличивается селезенка и печень, а в случае тяжелого течения заболевания возможны некрозы в лимфоидной ткани, и появление различных инфильтратов в органах и тканях.
Причины возникновения
К развитию заболевания приводит герпетический вирус. Он имеет собственное название — Эпштейна — Барр. Любимая локализация для оказания своего губительного действия для данных вирусов — лимфоидно-ретикулярная ткань. Они активно поражают лимфатические узлы и селезенку. Проникая в организм, вирусы также могут вызывать повреждения внутренних органов.
Заражение болезнетворными микробами может быть разными способами:
- Контактно-бытовым. Чаще всего малыши заражаются при нарушении правил личной гигиены. Чужая посуда, особенно которая недостаточно хорошо обработана и предварительно очищена, может стать источником заражения. Мельчайшие компоненты слюны больного человека могут оставаться на тарелке или кружке довольно длительное время. Нарушая правила гигиены и употребляя пищу из одной и той же посуды с инфицированным человеком, можно легко заразиться.
- Воздушно-капельным. Довольно частый вариант передачи вирусов от больного ребенка к здоровому. Вирусы – это мельчайшие по размеру микроорганизмы. Они легко попадают в здоровый организм от носителя по воздуху. Обычно инфицирование происходит во время разговора, а также при чихании.


- Парентеральным. В детской практике этот вариант заражения встречается крайне редко. Он более характерен для взрослых. Инфицирование в этом случае возможно во время проведения различных хирургических операций или при переливании крови. Нарушение техники безопасности медицинских манипуляций приводит к заражению.
- Трансплацентарно. В этом случае источником инфекции для малыша является мама. Ребенок заражается от нее еще внутриутробно. Во время беременности инфицированная мама может передать вирусы, которые способны проникать через плаценту, своему малышу. Если у беременной женщины есть различные аномалии и патологии, связанные с плацентарной недостаточностью, то риск инфицирования малыша инфекционным мононуклеозом возрастает в несколько раз.
Развитию данного заболевания способствует сильное снижение иммунитета. Обычно это бывает после частых простудных заболеваний или в результате воздействия выраженного психоэмоционального стресса.

Обычно клинические признаки заболевания появляются у малышей старше одного года. У грудничков данная инфекционная патология встречается крайне редко. Такая особенность у них обусловлена наличием специфических пассивных иммуноглобулинов. Они защищают детский организм от различных инфекций, в том числе опасных герпес вирусов. Получают эти защитные иммуноглобулины малыши от мамы с материнским молоком во время грудных кормлений.
Многие родители задают вопросы о том, может ли ребенок болеть инфекционным мононуклеозом несколько раз в жизни. Мнения ученых и врачей разделяются. Некоторые специалисты считают, что после перенесенной болезни у малыша формируется стойкий иммунитет. Их оппоненты говорят о том, что герпес вирусы вылечить не получится. Микробы сохраняются в детском организме и могут оставаться там в течение всей жизни, а при снижении иммунитета заболевание может вернуться вновь.

Сколько же дней длится инкубационный период заболевания? Обычно он составляет от 4 дней до одного месяца. В это время ребенка практически ничего не беспокоит. Некоторые очень внимательные родители смогут заметить небольшие изменения в поведении малыша. Во время инкубационного периода у ребенка может наблюдаться некоторая медлительность и рассеянность внимания, иногда нарушается сон. Однако эти признаки настолько неярко проявляются, что не вызывают у пап и мам никакого беспокойства.
Нюансы диагностики
Для выявления симптомов и назначения лечения инфекционного мононуклеоза у детей педиатру мало провести осмотр, обследовать горло и прощупать размер лимфоузлов и селезенки. Для подтверждения диагноза понадобится провести лабораторные исследования крови, т.е. сделать общий и биохимический анализ, определить скорость оседания эритроцитов и выявить антитела к вирусу Эпштейн-Барр.

Диагностика мононуклеоза
Также назначаются исследования брюшной полости с помощью ультразвука для определения размеров селезенки и печени.
Своевременно выявив симптомы мононуклеоза у детей, врач назначает лечение исходя из результатов анализа крови. Наличие атпичных мононуклеаров в анализе способствует идентификации мононуклеарной ангины, дифференцировав ее от ангины вирусного или бактериального происхождения.
Анализ на антитела к вирусу герпеса человека 4 типа относится к высокоточным и позволяет с высокой долей вероятности поставить диагноз.
Для выявления нарушений в работе внутренних органов проводят биохимическое исследование. Повышение билирубина свидетельствует о мононуклеозном гепатите.
Увеличение показателя СОЭ свидетельствует о наличии воспаления. Изменение лейкоцитов говорит о вирусной инфекции. Даже разные стадии болезни находят свое отражение в результатах ОАК.
Инфекционный мононуклеоз имеет свойство маскироваться под другие заболевания, например, дифтерию, тонзиллиты, лейкоз.
Выполнение высокоточных анализов и информативной диагностики – залог правильной постановки диагноза, после которого можно переходить к оказанию помощи и облегчению состояния заболевшего.
Что такое инфекционный мононуклеоз?
Мононуклеоз – это инфекционное вирусное заболевание, которое напоминает своими проявлениями обычную респираторную инфекцию, однако при этом его течение сказывается на состоянии внутренних органов. Характерным признаком мононуклеоза является увеличение лимфатических желез тела, особенно селезенки. Болезнь также негативно сказывается на состоянии органов дыхания и печени.
Возбудителем мононуклеоза является вирус Эпштейн-Барра, поражающий главным образом лимфатическую систему организма.

Вирус Эпштейна-Барра под микроскопом
Основная группа риска для этого заболевания – мальчики детского и подросткового возраста.
Взрослые редко страдают от этой болезни. Заболевание имеет небольшую историю, возбудитель его был открыт относительно недавно, поэтому по сей день лечение носит главным образом симптоматический характер.
Однако знание симптомов тоже не всегда гарантирует своевременное обнаружение заболевания. Нередки случаи атипичного мононуклеоза, когда симптоматика сильно сглажена или вовсе стерта, а заболевание диагностируется случайно в ходе других исследований. Мононуклеозная болезнь, напротив, может проявить себя чрезмерно сильно.
Заразность сильно повышается в учреждениях закрытого и полузакрытого типа – школах, детских садах, секциях и т.д. Учитывая, что болезнь чаще всего поражает детей до 10 лет, эти места становятся главным источником эпидемии.
Как уже было сказано, в немалом количестве случаев болезнь никак себя не проявляет, однако человек, носящий вирус, все равно является заразным для окружающих. Больше половины всех пациентов испытывают всего лишь симптомы, сходные с обычной простудой, тогда как статистический анализ медицинских данных говорит о том, что вирусом заражены до 90% взрослых.
Инфекционный мононуклеоз в стертой форме
Игнорирование симптомов мононуклеоза и отказ от своевременного лечения может приводить к серьезным последствиям, которые могут повлечь за собой даже инвалидизацию или смерть. Специфика болезни состоит в том, что против нее не разработано лекарства, направленного на борьбу с конкретным возбудителем, и все лечение сводится к поддержанию естественных сил организма и его иммунной системы.