Лекарственные препараты при патологии
Как было сказано выше, при оказании первой помощи лекарствами экстренного выбора от боли в сердце и инфаркте миокарда являются нитроглицерин и аспирин. Любые другие лекарственные препараты обычно применяются позже, в частности, когда миновала наиболее острая опасность остановки сердечной деятельности.
Наиболее типичными в данном контексте выступают:
- Анальгетики. Используется в качестве обезболивающих средств при наличии соответствующего синдрома в области сердца. Преобладающим вариантом считаются нестероидные противовоспалительные средства по типу анальгина, кетопрофена и так далее;
- Тромболитики. Применяется в рамках восстановления нормального кровотока за счёт лизиса тромбов внутри сосудистого русла. Типичными вариантами выступает альтеплаза, стрептокиназа, урокиназа;
- Антиагреганты. Данной группы препаратов замедляет агрегацию эритроцитов и тромбоцитов, а также существенно уменьшает их способность к склеиванию и созданию объемных образований, ухудшающих системный кровоток. Типичными представителями выступает ацетилсалициловая кислота, клопидогрел, пентоксифиллин;
- Антикоагулянты. Разжижают системный кровоток. Типичные представители – варфарин и гепарин;
- Бета-адреноблокаторы. Блокирует соответствующие адренорецепторы, в результате чего уменьшается сила сердечных сокращений, снижается уровень отрицательное хронотропное действие, угнетается сердечная проводимость, повышается тонус бронхов. Типичные представители — ацебутолол, бисопролол, тимолол;
- Нитраты. В медицинской практике преимущественно используют нитроглицерин, представляющий собой сложный эфир азотной кислоты. Является прямым вазодилататором, понижающим давление, расслабляющим гладкую мускулатуру кровеносных сосудов;
- Ингибиторы ангиотензинпревращающего фермента. Обладают комплексной активностью, в частности гипотензивным эффектом. Замедляют распад брадикинина что, что в свою очередь усиливает эффект применение нитратов. Типичные представители – каптоприл, фозиноприл, рамиприл;
- Прочие лекарственные средства по необходимости.
Проведение СЛР (сердечно-легочной реанимации)
Оказание первой помощи при сердечном приступе в реальной жизни сильно отличается от того, что иногда изображают в кино и на телевидении.
В фильмах мы часто видим, как кто-то делает несколько мягких похлопываний или нежных нажатий на грудь пациента или наносит один грандиозный удар под дых, и пациент внезапно возвращается к жизни.
СЛР в реальной жизни работает не так и чудесным образом не возвращает людей с того света.
Как распознать сердечный приступ и оказать первую помощь? (видео 11 минут)
СЛР выполняется для продления жизни до получения необходимой помощи. Массаж сердца заставляет сердце качать кровь по телу, обеспечивая доступ кислорода к мозгу и другим жизненно важным органам.
Это может продолжаться до тех пор, пока сердце не будет запущено, например, электрическим током от АНД (автоматического наружного дефибриллятора).
Но даже если какие-либо устройства и лекарства возвращают сердце к нормальному ритму, пациент может не прийти в сознание сразу или вообще.
К сожалению, подавляющее большинство внебольничных остановок сердца заканчивается смертельным исходом. Однако качественная сердечно-легочная реанимация и своевременные электрические разряды от АНД могут дать пациенту шанс на жизнь.
Мы рекомендуем всем пройти обучение СЛР. Практические навыки, помогающие понять механику СЛР, намного эффективнее, чем просмотр видео или прочтение инструкций.
Только для информативных целей мы разберем процесс непрямого массажа сердца.
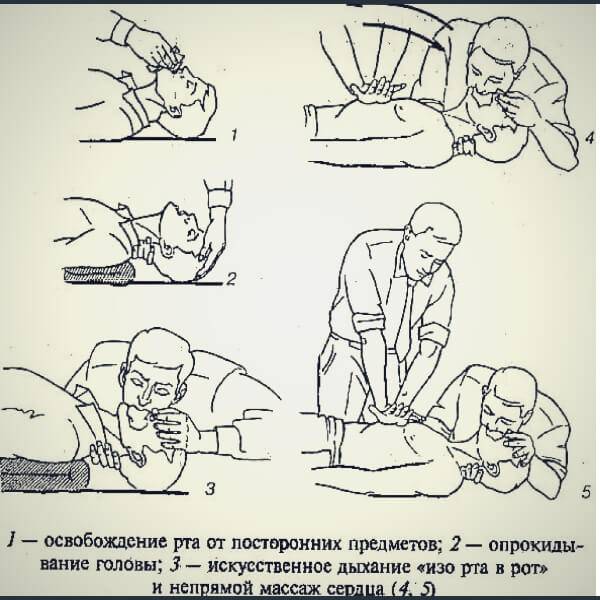
Как правильно делать непрямой массаж сердца:
- Встаньте на колени рядом с пациентом.
- Поместите пятку ладони одной из рук в центр грудины пациента. Положите другую руку поверх первой.
- Ваши руки не должны касаться ребер пациента, иначе при выполнении СЛР они могут сломаться.
- Полностью вытянув руки и наклонившись вперед, чтобы плечи находились над руками, начните давить на грудь своим весом. Не сгибайте руки.
- Сжимайте грудь до глубины не менее 5 сантиметров со скоростью 100-120 компрессий в минуту.
Многие попытки CPR, проведенные, неподготовленными людьми проваливаются, потому что глубина и скорость повторений недостаточны.
Люди бояться надавливать на грудь слишком сильно, они не хотят причинять боль пациенту. Это может звучать резко, но если вы выполняете СЛР, пациент скорее мертв, чем жив. Поэтому в этот момент нужно думать о более важных вещах.
Продолжайте сжимать грудь до прибытия EMS. В идеале делайте непрямой массаж сердца по очереди с другим наблюдателем, чтобы сохранять силы. Правильный СЛР измотает вас, и когда вы устанете, ваши компрессии могут стать неэффективными.
Если вы один и вам нужно остановиться, ограничьте перерывы до 10 секунд.
Помните, что в цикл СЛР входит также искусственное дыхание (ИД), которое мы не рассматриваем в данной статье.
Использование АНД (автоматический наружный дефибриллятор)
Помните: СЛР выполняется для продления жизни, пока не будет дан разряд от АНД или не приедет скорая помощь. Как только АНД будет доступен, используйте его.
Во многих общественных зданиях имеются АНД, доступные в случае чрезвычайной ситуации.
Несмотря на множество производителей и моделей АНД, его использование практически всегда одинаково:
- Сначала включите АНД. Устройство начнет предоставлять звуковые инструкции.
- Положите электроды на обнаженную грудь пациента. Хорошо вытрите грудь перед тем, как накладывать прокладки. Одна прокладка будет размещена на груди справа (справа от пациента) от грудины и ниже ключицы. Вторая — под левой грудью. Если у вас есть помощник, накладывайте прокладки, пока он выполняет СЛР.
- АНД даст вам указание остановить СЛР и не трогать пациента, пока он анализирует ритм сердца пациента.
- АНД проинструктирует вас о том, что нужно произвести разряд, нажав кнопку на устройстве.
- Убедившись, что никто не касается пациента (люди являются хорошими проводниками электричества), нажимайте кнопку. Помните о таких вещах, как металл или лужи воды, которые могут провести к вам электричество, даже если вы не контактируете с пациентом напрямую.
- После того, как вы произвели удар, АНД попросит вас продолжить СЛР. После двух минут СЛР АНД будет повторять этапы анализа, зарядки и нанесения удара с продолжением звуковых и визуальных инструкций. Эти циклы будут продолжаться до прибытия бригады скорой помощи.
Использование автоматического наружного дефибриллятора (АНД) (видео 2 минуты)
Вы должны подготовить себя к тому, что, несмотря на все усилия, пациент может не выжить. Хотя не все сердечные приступы смертельны, многие из них завершаются летальным исходом.
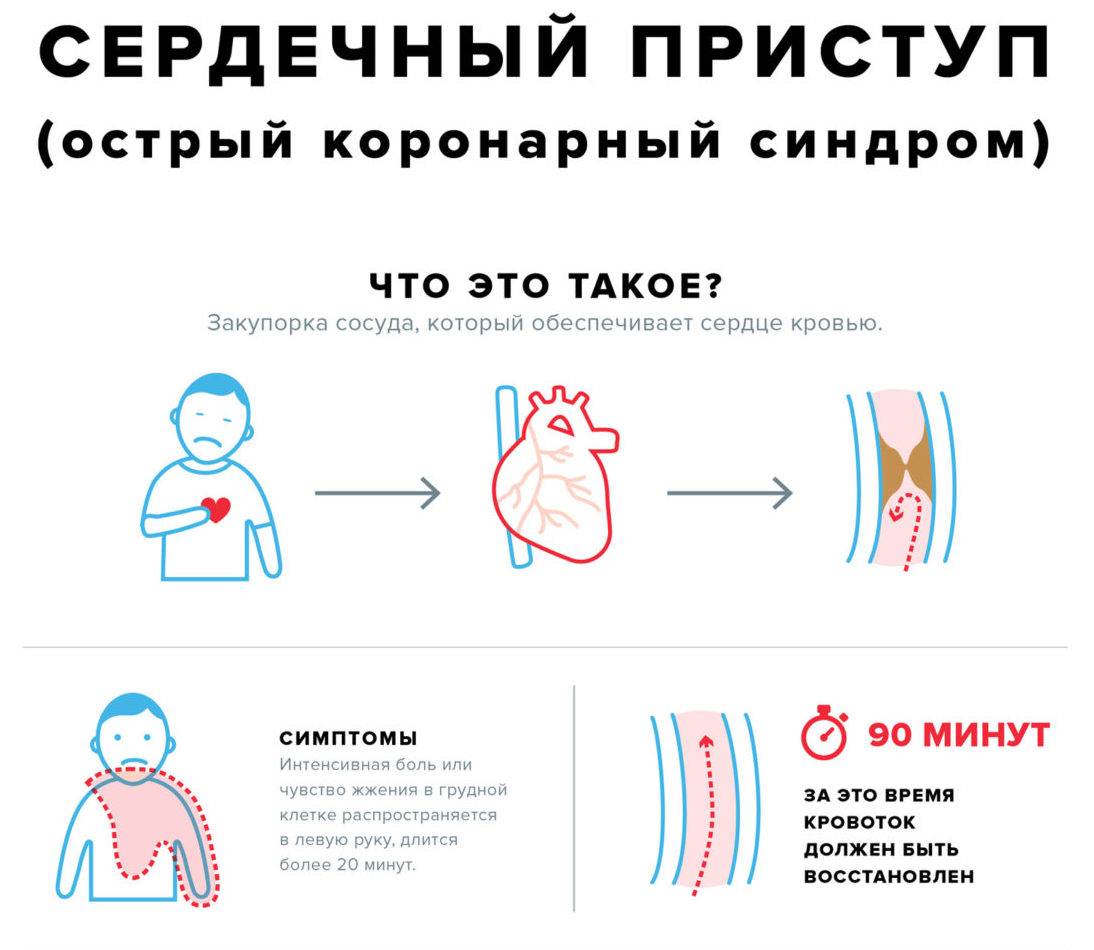
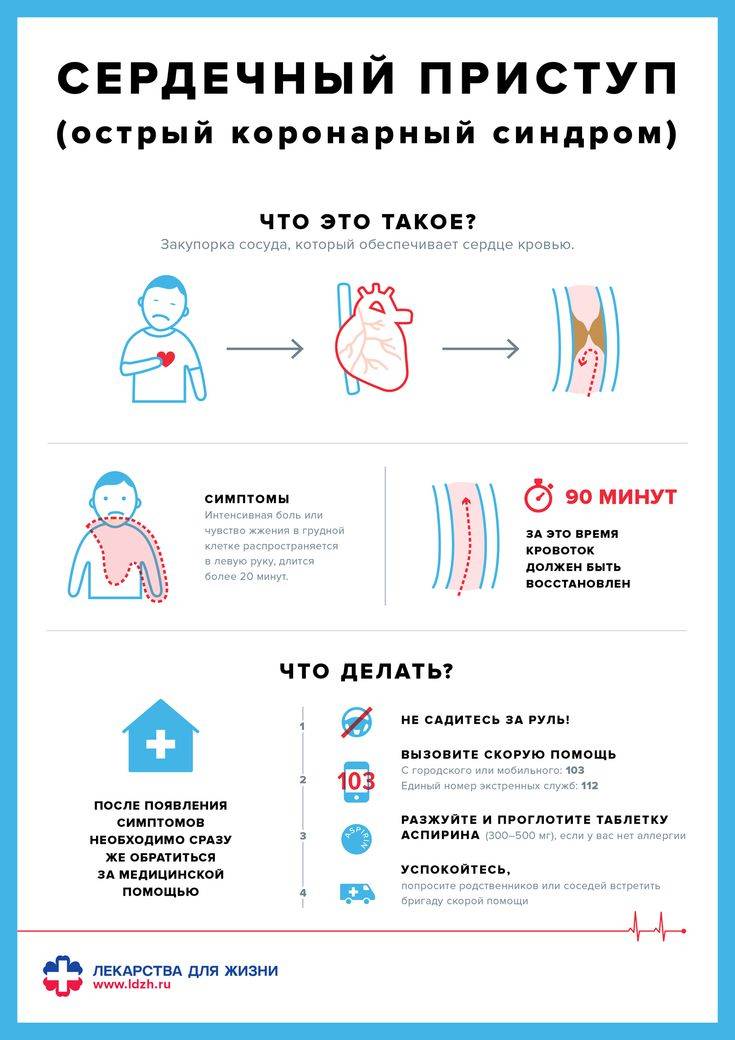
Симптомы сердечного приступа
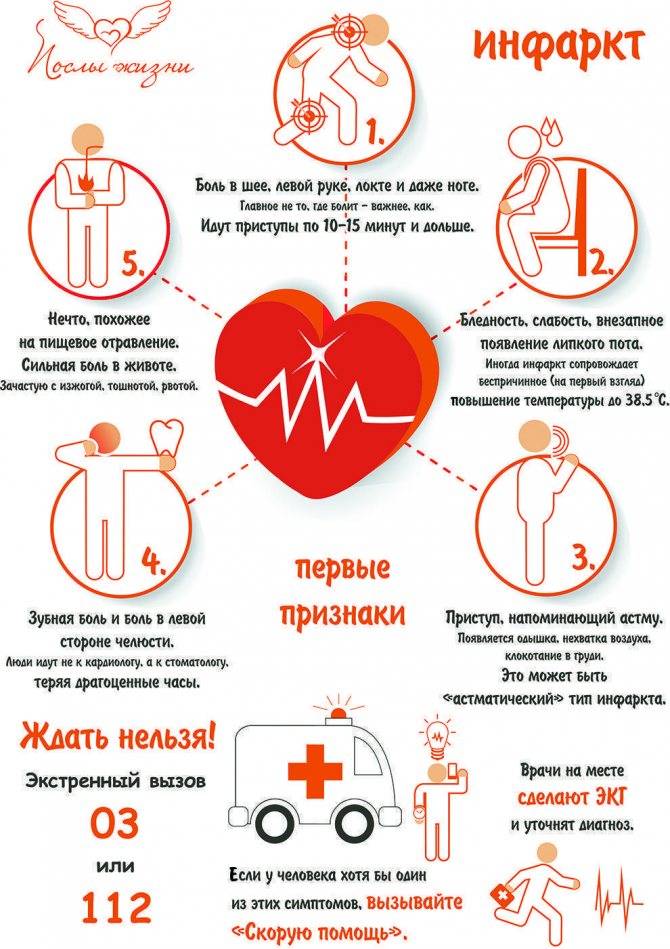
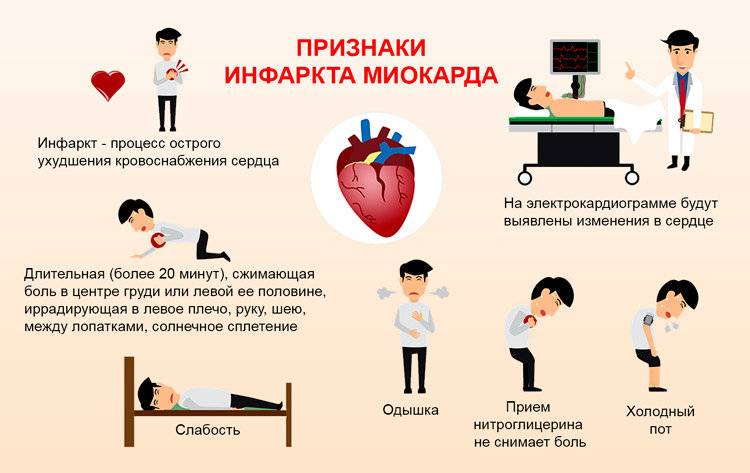
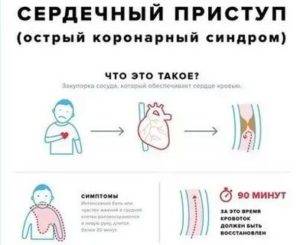
Чаще всего приступы случаются в утренние часы и сопровождаются выраженным болевым синдромом. Пациент испытывает стеснение в грудной клетке, трудности с дыханием и не может сделать самостоятельный полноценный вдох/выдох. Болевой синдром может сопровождаться чувством пощипывания, жжения. Аналогичная симптоматика может быть и при изжоге. Боль может иррадиировать и отдавать в нижнюю челюсть, левое плечо, руку, шею. Иррадиирующая боль носит колющий характер. По длительности болевой синдром может длиться от получаса до трёх часов. Признаки надвигающегося инфаркта могут появиться задолго до его наступления. Этот период может составлять больше 20 дней.
Как распознать сердечный приступ?
Распознать сердечный приступ нетрудно, т.к. спазм коронарных артерий даёт яркую симптоматику (говорить «спазм сердечной мышцы» неправильно, т.к. спазмируются только сосуды, питающие миокарда, что и ведёт к изменениям в сердечной мышце). Немедленно обратитесь за медицинской помощью, если у вас появились следующие признаки:
- давящие боли за грудиной, чувство стеснения в груди;
- чувство нехватки воздуха, ощущение дискомфорта в закрытых помещениях;
- апноэ, появление храпа во сне;
- изжога, тошнота, боли в эпигастальной области;
- головокружение;
- чувство онемения в левой руке от плеча и до мизинца;
- отёчность нижних конечностей;
- изменение режима сна и бодрствования;
- избыточная тревожность;
- чрезмерная утомляемость даже при минимальных физических нагрузках.
Своевременное обращение к лечащему доктору при обнаружении у себя вышеперечисленных признаков поможет предотвратить сердечно-сосудистую катастрофу и купировать приступ без последствий.
Помимо основных симптомов в виде затруднения дыхания и боли у пациента могут быть и другие признаки, по которым можно определить сердечный приступ:
- нарушение стула (диарейный синдром);
- вегетативная симптоматика (гипергидроз, цианоз кожных покровов, холод в ногах, бледность);
- тошнота, сопровождаемая отрыжкой, изжогой, ощущением застрявшей пищи в передней брюшной стенке;
- нестабильность температуры тела (резкий подъём и спад, сопровождаемый жаром и лихорадкой);
- ощущение учащённого сердцебиения;
- чувство нестабильности пульса;
- помутнение в глазах вплоть до потери сознания, головокружение;
- психоэмоциональная нестабильность: чрезмерная тревожность, панические атаки, внутренняя тряска, дрожь в теле.
Симптоматика сердечного приступа несколько отличается по половому признаку. Женщины встречаются с сердечным приступом гораздо позже по возрасту, нежели мужчины.
Симптомы сердечного приступа у женщин
Выносливость сердечно-сосудистой системы у женщин определяется биологическими особенностями. В женском организме есть адаптивные механизмы, предусмотренные природой для вынашивания и рождения малыша. Частота приступов у представителей обоих полов после наступления менопаузы выравнивается, однако у женщин бывает меньше осложнений и они легче переносят сердечный приступ. Очень часто женщины переносят приступ «на ногах». Сами признаки сердечного приступа у женщин идентичны представителям сильного пола, однако могут быть выражены чуть слабее.
Симптомы сердечного приступа у мужчин
Мужчины раньше сталкиваются с инфарктами миокарда и намного тяжелее его переносят. Частота летальных исходов у представителей сильной половины выше. Сердечно-сосудистые заболевания у мужчин диагностируются поздно, уже в запущенном состоянии из-за игнорирования симптомов и непризнания себя больным. Признаки у мужчин почти такие же, как у женщин, только выражены сильнее.
Симптомы и первые признаки
Сердечный приступ всегда сопровождается сильной сдавливающей болью за грудиной. Чаще всего он начинается утром, после пробуждения человека, когда переход от сна к дневной активности снабжает сердце повышенной нагрузкой.
В этот момент человек чувствует затруднение с дыханием, стеснение в груди не дает возможность сделать полноценный глубокий вдох и выдох.
Боль сопровождается ощущением жжения и пощипывания, схожим с тем, которое бывает во время изжоги. Она может отдавать в левую руку, левое плечо, шею, нижнюю челюсть. В этом случае, по ощущением это похоже на укол иглы. Длительность болевых ощущений достаточно продолжительна и не отпускает от 30 минут до трех часов.
Сердечный приступ имеет две формы степени тяжести. Существует легкая форма, которая бывает при стенокардии и тяжелая, вызванная инфарктом.
Легкий сердечный приступ, вызванный стенокардией, имеет резкое бессимптомное начало и внезапное окончание.
Инфаркт, наоборот, можно вычислить по характерным предынфарктным симптомам.
В том, чтобы вовремя определить и отличить стенокардию и инфаркт поможет приведенная ниже сравнительная таблица:
| Симптомы приступа стенокардии | Симптомы инфаркта |
| Болевые ощущения давящего и жгучего характера локализуются в груди. | Боль и жжение ощущается за грудной клеткой. |
| Боль распространяется на область между лопатками, в зону плеча, шеи. При иррадиации боли в область живота клинические симптомы сопровождаются тошнотой. | Чаще всего боль появляется на левой стороне тела, отдает в область шеи и плечевого пояса. Правая сторона грудной клетки и область живота реже подвергается болевому синдрому. |
| Не имеет предвестников. | Имеет характерные предвещающие симптомы. |
| Купирование приступа возможно приемом нитроглицерина. | Прием медицинских препаратов, которые ранее производили лечебный эффект, теперь не имеют результата. |
Подозрение того, что надвигается инфаркт, могут появиться задолго до самого приступа, иногда этот период может составлять более 20 дней.Люди, страдающие сердечными заболеваниями, должны быть особо внимательны к состоянию своего здоровья.
Следует сразу обратиться к врачу, если у вас проявляются два и более симптома из приведенного списка:
- одышка, ощущение нехватки кислорода, дискомфорт при нахождении в душных помещениях;
- чувство стеснения грудной клетки, охватывающее всю верхнюю часть тела – голову, шею, плечи, руки;
- боли в желудке, тошнота, изжога;
- немеет и болит левая рука от плеча до локтя или до мизинца
- храп во сне, апноэ;
- отеки нижних конечностей;
- головокружение;
- нарушение ритмов сна и бодрствования;
- быстрая утомляемость при минимальных нагрузках;
- тревожность.
Своевременное обращение к врачу при проявлении вышеперечисленных симптомов поможет купировать приступ, который уже приближается. Для этого от кардиолога требуется коррекция существующего лечения.

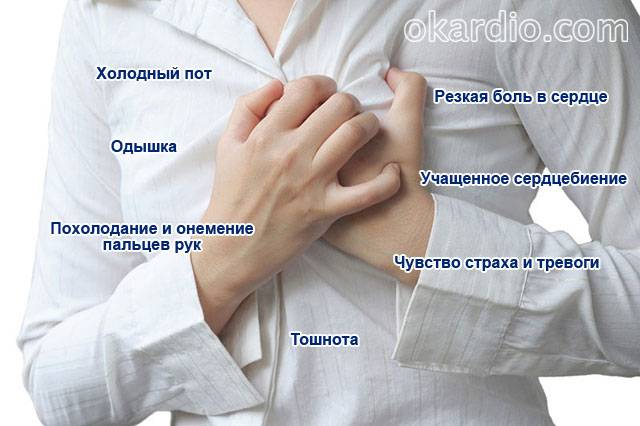
Кроме основных симптомов в виде боли и затруднения дыхания, человек испытывает и другие признаки по которым можно понять наличие сердечного приступа:
- вегетативные симптомы: озноб, потливость (гипергидроз), бледность или посинение (цианоз) кожных покровов, мороз и холод в ногах;
- тошнота, иногда сопровождающаяся изжогой, отрыжкой, рвотой, ощущением застрявшей пищи в области передней брюшной стенки;
- расстройство стула (понос);
- может резко подниматься или понижаться температура, может сопровождаться лихорадкой и жаром
- головокружение, помутнение в глазах вплоть до потери сознания;
- интенсивное сердцебиение, нарушения сердечного ритма;
- психоэмоциональные нарушения: панические атаки, повышенная тревожность, страх, внутренний тремор (дрожь, судорога).
Симптомы приступа у мужчин и у женщин несколько отличаются. Женщины сталкиваются с угрожающими жизни состояниями в более позднем возрасте, чем мужчины.
Женский организм защищен природными адаптивными механизмами, необходимыми для вынашивания и рождения ребенка. После наступления менопаузы частота приступов у представителей обоих полов выравнивается. Однако шансы пережить его у женщин выше, чем у мужчин.
Выносливость женской сердечно-сосудистой системы, определяется их биологическими особенностями. Симптомы приступа молодых девушек и женщин протекают с меньшей выраженностью, нередко они переносят его, как говорится, «на ногах».
Признаки сердечного приступа у женщины
Сердечный приступ (симптомы у женщин часто бывают нетипичными), может проходить с резкими болями, чувством стеснения в груди, одышкой, рвотой, напряжением в кишечнике.
Симптомы сердечной боли, отдающей в левую руку
Это интересно: Мазь от болей в спине и пояснице разогревающая, обезболивающие, при беременности. Список
Есть много причин, по которым развивается боль в левой руке. Это может быть простое напряжение мышц, артрит, хронические заболевания. Но чаще это происходит при надвигающемся инфаркте или стенокардии.
Боль в области сердца отдающая в руку — симптом который встречается всегда при сердечном приступе у женщин и мужчин
Многие симптомы появляются за несколько часов до приступа, а у некоторых людей они проявляются внезапно. Самым ранним предупреждением может быть рецидивирующая боль в груди с левой стороны.
Типичные симптомы:
- боль в груди (колющая, давящая боль в центре грудины и в левой стороне);
- дискомфорт и боли в руках, особенно с левой стороны;
- частичная боль в шее, челюсти с левой стороны;
- тошнота, рвота;
- одышка и усталость.
При стенокардии, когда мышцы не получают в достаточном количестве обогащённой кислородом крови, развивается боль в левой груди и ей присущи все остальные симптомы сердечного приступа. Но сам приступ длится всего несколько минут. Обычно он начинается в момент физической активности и проходит после отдыха.
Симптомы боли в сердце у женщин при дыхании
Не все сердечные приступы одинаковы. Женщины чаще, чем мужчины испытывают одышку, которая может возникнуть в состоянии покоя или в положении лёжа. Она может беспокоить ночью, заставляя внезапно просыпаться, чтобы отдышаться. А также на сердечную недостаточность может указывать хриплое дыхание. Нельзя игнорировать одышку, постепенно усиливающуюся после физических нагрузок.
Боль в левой лопатке
Боль под лопаткой, отдающая в сердце – это один из признаков надвигающегося или произошедшего сердечного приступа.

Дополнительно к ней наблюдается повышение давления. Боль челюстная, паника, увеличение потливости. Все эти признаки в совокупности говорят о наличии инфаркта миокарда.
Боли в области сердца при сильном и сухом кашле
Кашель, связанный с сердечным заболеванием, бывает постоянный и сухой. Женщина с этим заболеванием может откашливать мокроту с пенистыми или кровяными выделениями.
Симптомы, которые имеют нетипичный характер
Атипичные симптомы, характерные для женщин старше 50:
- боли в животе;
- сильное потоотделение;
- головокружение;
- зубная боль;
- нерегулярный пульс;
- повышенное чувство тревоги и стресса;
- желудочное расстройство.
- тошнота (как результат блокировки кровотока отложениями жиров в артериях).
Имеются факторы, которые увеличивают риск сердечного приступа у женщин в возрасте от 40 до 50 лет. Один из них известен как СДКА (спонтанная диссекция коронарной артерии). Это происходит, когда три слоя артерий разрываются самопроизвольно. При этом образуется сгусток, сужающий кровоток, или происходит полное его блокирование.
Причины, увеличивающие риск развития СДКА:
- гормональные изменения, возрастные или происходящие при беременности;
- нарушения соединительной ткани (не коронарная фибромышечная дисплазия).
Симптомы при этом очень похожи на сердечный приступ. Женщины, испытывающие раннюю менопаузу, в возрасте 40–45 лет, подвержены высокому риску сердечного приступа. На развитие инфаркта влияет и курение, особенно у женщин с ранней менопаузой.
Исследования врачей выявило связь между диетой, содержащей повышенное количество белка и развитием сердечного приступа. Животный белок повышает риск сердечной недостаточности, в то время как растительный представляет защитную функцию для организма, и сердца, в том числе.
Сердечный приступ у женщин в возрасте от 60 до 79 лет происходит чаще. После 80 лет вероятность увеличивается вдвое. Симптомы смертельного риска значительно возрастают каждые десять лет, а особенно повышаются после менопаузы.
Жизнь после перенесенного сердечного приступа
Много людей, переживших сердечный приступ, живут обычной повседневной жизнью. Для этого нужно только во время начать лечение, это серьёзно сократит повреждения сердца
Медицинский контроль
После сердечного приступа вам понадобится лечение ишемической болезни сердца (ИБС). Это поможет предотвратить еще один сердечный приступ. Ваш врач может порекомендовать: • Изменения образа жизни, такие как: здоровое питание, физическая активность, поддержание здорового веса и отказ от курения. • Лекарства для контроля болей в груди или дискомфорта, высокого уровня холестерина в крови, высокого кровяного давления и рабочей нагрузки вашего сердца. Некоторые из этих лекарств могут помочь вам предотвратить другой сердечный приступ. • Лекарства от свертывания и разжижения крови, такие как аспирин, которые ваш врач может прописать, чтобы помочь вам предотвратить другой сердечный приступ. • Программу сердечной реабилитации
Возвращение к нормальной деятельности
После сердечного приступа большинство людей, у которых прошли боли в груди и дискомфорт или других проблем, могут спокойно вернуться к своему привычному образу жизни в течение нескольких недель. Сексуальная активность также может начаться в течение нескольких недель для большинства пациентов. К вождению автомобиля обычно можно вернуться в течение недели для большинства пациентов, у которых нет боли в груди или дискомфорта или других проблем. Каждое государство имеет свои правила вождения автотранспорта после серьезного заболевания. Люди, у которых есть осложнения, не должны ездить, пока их симптомы не стабильны в течение нескольких недель.
Тревога и депрессия после сердечного приступа
После сердечного приступа многие люди беспокоятся о том, сто приступ может повториться. Иногда они чувствуют себя подавленными и не могут приспособиться к новым изменениям образа жизни. Общение с профессиональным консультантом может помочь. Если вы очень подавлены, ваш врач может рекомендовать лекарства или другие методы лечения, которые могут улучшить качество вашей жизни. Поддержка со стороны семьи и друзей также может помочь победить стресс и беспокойство. Говорите своим близким, как вы себя чувствуете, и что они могут сделать, чтобы помочь вам.
Риск повторного сердечного приступа
Как только у вас случился сердечный приступ, у вас увеличивается риск того, что он может повториться
Знать разницу между стенокардией и сердечным приступом важно. У стенокардии есть боль в груди, которая возникает у людей с ИБС
Боль от стенокардии обычно возникает после физических нагрузок и уходит через несколько минут, когда вы отдыхаете или принимаете лекарство по предписанию. Боль от сердечного приступа обычно более тяжела, чем боль от стенокардии. Боль при сердечном приступе не исчезает, когда вы отдыхаете или принимаете лекарство. Если вы не знаете, является ли ваша боль в груди стенокардией или сердечным приступом, позвоните в Скорую помощь. Симптомы второго сердечного приступа могут быть не такими, как симптомы первого сердечного приступа. Не рискуйте, если у вас есть сомнения. Всегда вызывайте скорую сразу, если у вас или у кого-то есть симптомы сердечного приступа. К сожалению, большинство жертв сердечного приступа ждут слишком долго после появления симптомов, прежде чем они обратятся за медицинской помощью. Эта задержка может привести к длительному повреждению сердца или смерти. Знайте свои болезни, и вы убережете себя от серьезных проблем со здоровьем
Просмотров 1 087, за сегодня 2
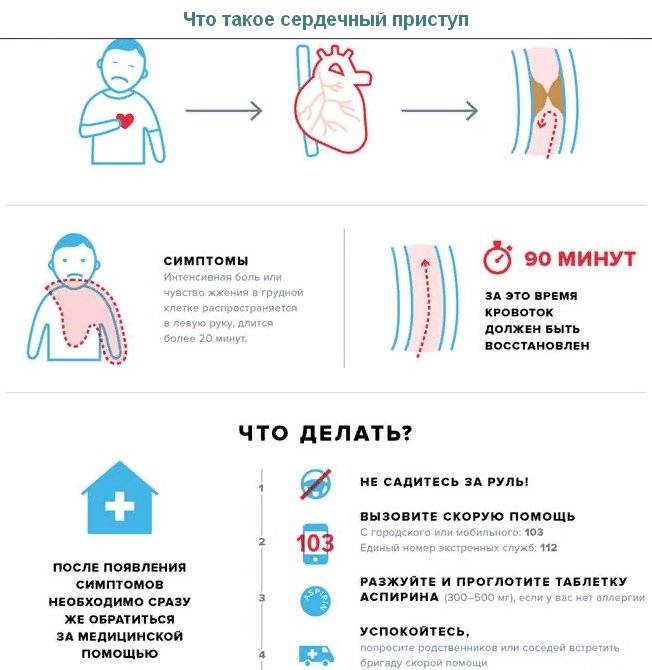
Как вести себя во время приступа?
Сердечный приступ опасен возможным инфарктом миокарда. Данное состояние не терпит промедлений, так как может привести к летальному исходу.
Приступ может настать в самый неподходящий момент: во время полета в самолете, во сне, на рабочем месте или по пути домой на улице или за рулем. Он так же может застать человека и дома в одиночестве, в таком случае он вынужден спасать самого себя.
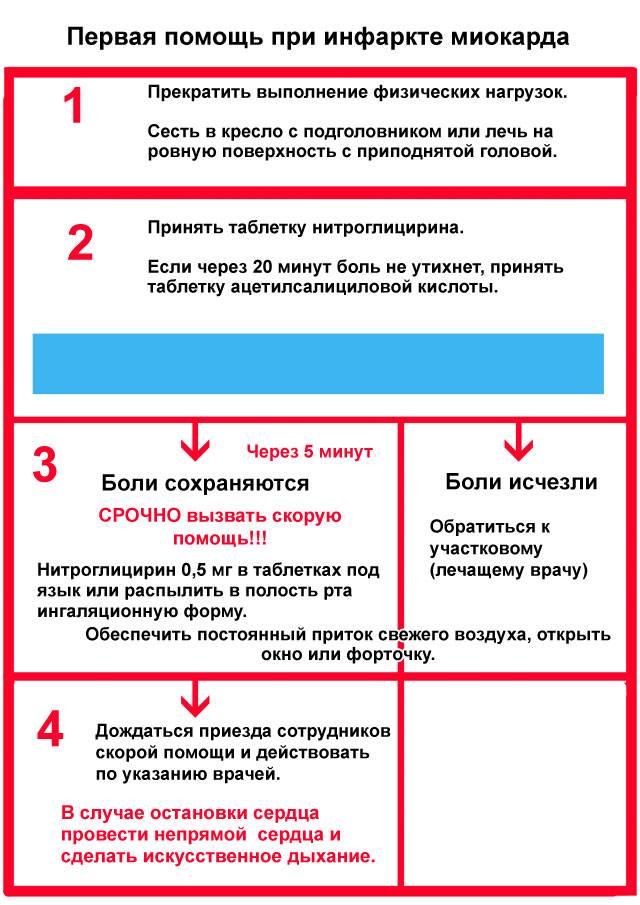
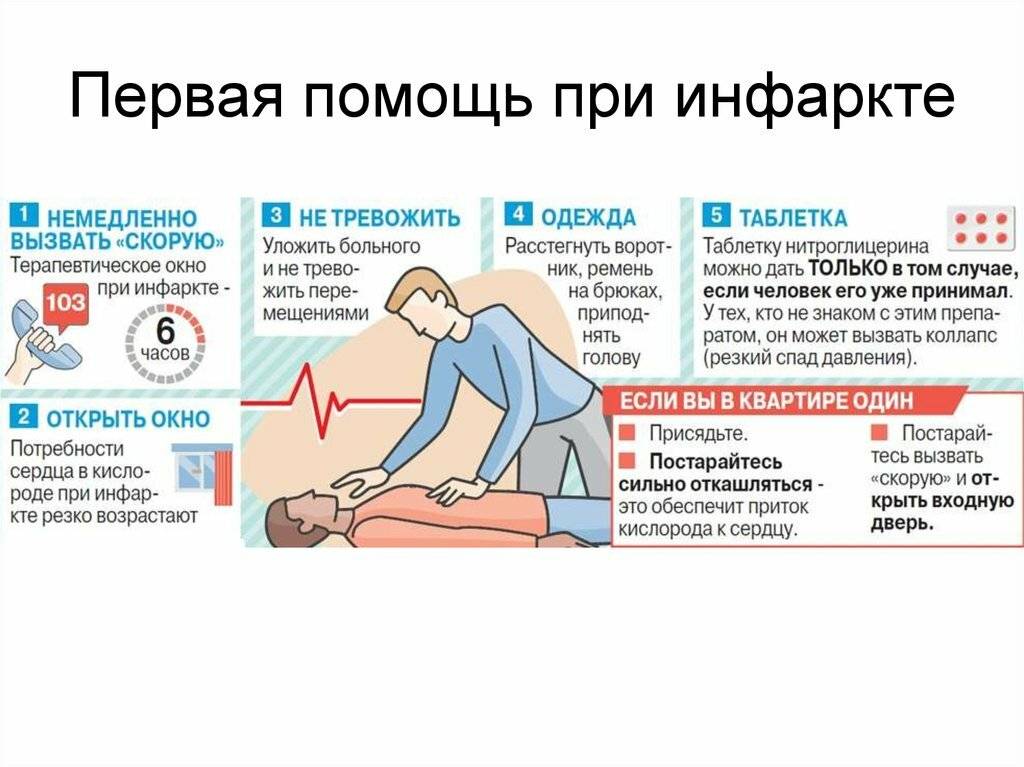
Если рядом нет других людей, способных оказать неотложную доврачебную помощь, выжить поможет алгоритм действий самопомощи:
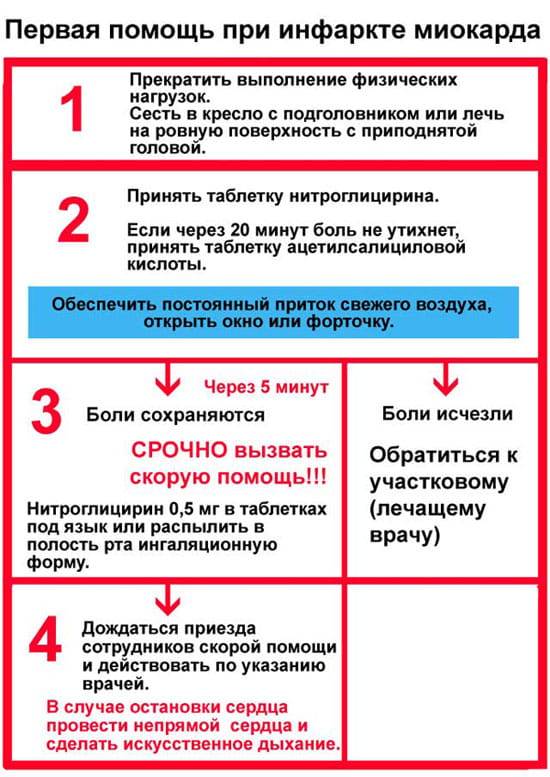
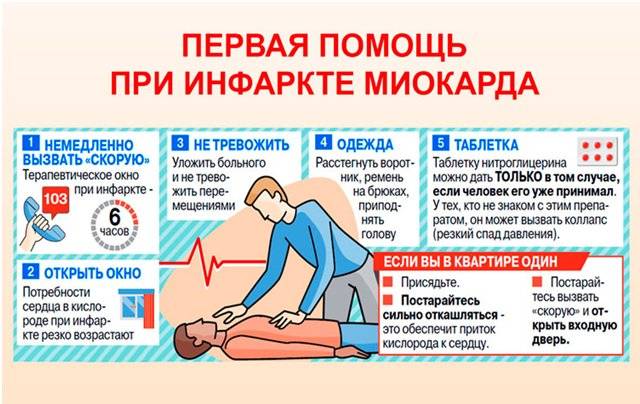
- Нужно прекратить любую форму двигательной активности. Желательно занять удобное положение и вести себя как можно спокойнее, без лишней суеты.
- Взять телефон и набрать номер «103», начать свое обращение к диспетчеру скорой помощи со слов «у меня сердечный приступ».
- Пока медицинские работники едут, следует выпить аспирин и положить под язык таблетку нитроглицерина. Аспирин разжижает кровь, препятствуя образованию тромбов в сосудах. В случае инфаркта он будет препятствовать прогрессирующему некрозу сердечной мышцы. Если ранее у вас уже возникали приступы боли в сердце, то дополнительно можно принять назначенные врачом препараты.
- Нельзя давать больному: Валидол, Валокордин, Корвалол. Действие этих препаратов направлено на успокаивание на нервной системы, помогая быстрее заснуть. Запрещено давать больному обезболивающие: но-шпа, анальгин и т. д. Прием данных средств не только не поможет снять приступ, но и усложнит медработникам диагностику болезни, из-за чего больной может умереть.
- Если рядом имеется тонометр, то измерьте пульс и уровень артериального давления.
- Для того чтобы усилить поступление кислорода в легкие можно покашлять. Кашель помогает активизировать кровообращение в области грудной клетки. Перед каждым разом необходимо сделать глубокий вдох, кашляйте на выдохе с максимальной громкостью и периодичностью в пару секунд.
Порядок соблюдения правильной и своевременной доврачебной помощи человеку способно спасти ему жизнь.

Если на ваших глазах кому-то прихватило сердце, то необходимо выполнить следующую последовательность действий:
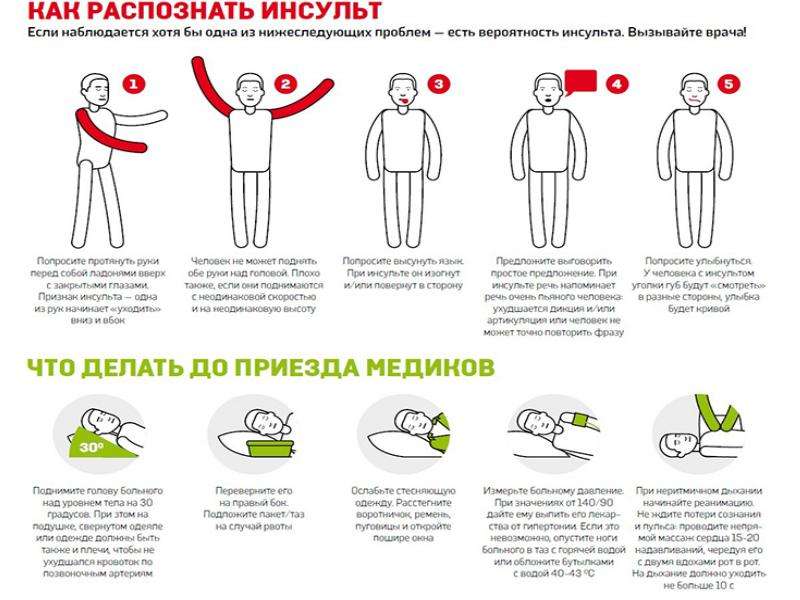
- Посадите пострадавшего либо положите на горизонтальную поверхность так, чтобы голова оказалась приподнята.
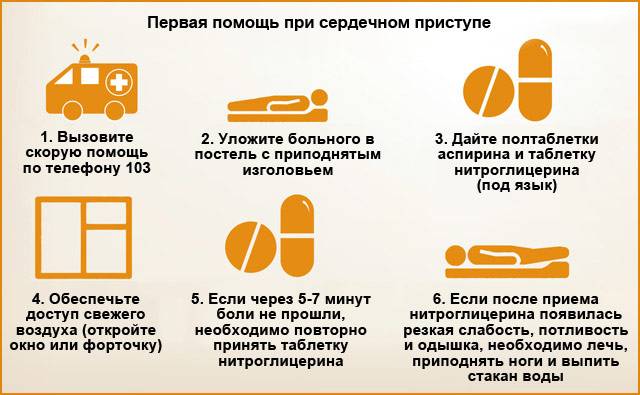
- Вызовите скорую помощь.
- Дайте запить таблетку аспирина и положите больному под язык таблетку нитроглицерина.
- По возможности создайте приток свежего воздуха в помещение (откройте окна или двери).
- Измерьте больному пульс и артериальное давление. Если оно повышенное, сохраняются симптомы приступа, то спустя 5-10 минут можно дать повторно таблетку нитроглицерина. Максимальная доза – 3 таблетки.
- Если у пострадавшего появилась слабость, одышка, повышенная потливость, то необходимо дать ему стакан воды. После этого помогите лечь так, чтобы ноги были приподняты вверх.
Контролируйте частоту сердечных сокращений (ЧСС), если ритм сердца замедляется, либо наблюдается отсутствие пульса и дыхания, то немедленно начинайте делать непрямой массаж сердца. Если упустить время, то шансов выжить у человека практически не остается, и он может скоропостижно скончаться.
Диагностика.
В большей части случаев развития заболевания, появляются характерные изменения на графическом изображении электрической активности мышц сердца, называемой электрокардиограммой.
Но нередки примеры фиксирования нарушений в работе сердца этим методом, со значительной задержкой, когда они появляются через несколько часов или даже суток после начала интенсивных болей.
Для уточнения текущего состояния заболевшего дополнительно проводят:
- Анализ крови на присутствие специфических белков появляющихся при развитии инфаркта миокарда;
- Эхокардиографию;
- После стабилизации самочувствия пациента, для оценки работоспособности сердца и степени возникших нарушений в артериях сердечной мышцы проводят коронарографию.
Этапы развития инфаркта миокарда.
В типичном процессе появления и развитии инфаркта миокарда отслеживают 5 этапов:
- При опросе госпитализированных больных выявлено, что признаки предынфарктного состояния беспокоили половину пострадавших. Они отмечали частое возникновение и усиление тяжести приступов стенокардии. Общее состояние организма характеризовалось появлением слабости, быстрой утомляемостью, перепадами настроения, появлением необоснованного чувства страха во время приступов, нарушения сна. Действие лекарственных средств у больных, их получающих, оказывалось менее результативным.
-
Острейший период продолжается обычно от 30 мин до 2 часов. Это время от появления заметных признаков ишемии миокарда до наблюдаемых проявлений его разрушения. Для этого периода характерен длительный приступ крайне интенсивной боли за грудиной, или боль локализуется в других отделах грудной клетки.
В этот период человек отмечает появление внезапной физической слабости, увеличение частоты дыхательных движений из-за недостатка воздуха, возникают опасения летального исхода, обычно отмечаются обильное выделение пота, нередко тошнота и рвота.
- Острый период начинается непосредственно по завершении проявления симптомов острейшего этапа заболевания и развивается примерно 48 часов, до установления неизменяемых границ очага разрушения мышечных волокон. В этот промежуток времени, часть клеток мышечных волокон, расположенных на участке возникновения инфаркта, уже прекратила свою жизнедеятельность, другие начинают получать необходимые вещества в обход пораженного сосуда. При наступлении острого периода уменьшается проявление болевых ощущений в сердце. Присутствуют и прогрессируют симптомы сердечной недостаточности и пониженного артериального давления. Возникают перебои ритма сокращений сердца у большинства пациентов. Реакция организма на поступление продуктов распада сердечной мышцы, характеризуется повышением температуры.
- Подострый период, соответствует моменту развития болезни, от окончательной локализации участка омертвления тканей, до возникновения на их месте свежих грануляционных образований соединительной ткани. Длительность этого периода достигает 30 суток. Общее самочувствие больных, как правило, улучшается. Одышка в покое уменьшается.
- После инфарктный период, заканчивается в срок, соответствующий примерно 6 месяцам с момента возникновения участка погибших тканей. На этом этапе лечения завершается окончательное формирование плотной соединительной ткани взамен разрушившихся клеток. В течение этого времени происходит компенсаторное увеличение мышечной массы сохранившегося миокарда, благодаря которой сердечная недостаточность устраняется. Двигательная активность и восприимчивость к физической нагрузке у больных, постепенно возрастают.
Диагностика
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
Какие исследования обычно назначают
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
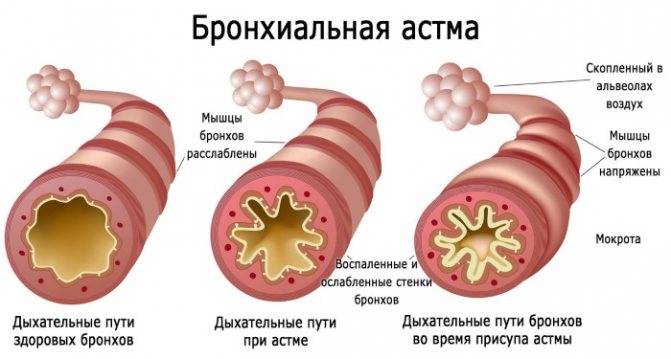
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
Какие признаки на ЭХО КГ могут подтвердить, что мы имеем дело именно с сердечной астмой?
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).