Методы лечения прединфарктного состояния
Прединфаркт у женщин является опасным для жизни состоянием. После изучения всех симптомов, результатов диагностики, учёта возможности аллергической реакции, подбирается метод лечения.
В качестве терапии могут использовать:
- препараты;
- народные средства;
- соблюдение правильного питания;
- физическую нагрузку.
Лекарственные препараты
Консервативное лечение предусматривает назначение медикаментов.
Чаще всего используют следующие группы:
- Антиагреганты – препятствуют образованию тромбов. Назначают Ацетилсалициловую кислоту, Плавикс и другие.
- Антикоагулянты – не дают образовываться тромбам и влияют на свёртываемость крови. Пациентам назначают Гепарин.
- Статины – не дают холестерину повышаться. Часто назначают Симвастатин, Аторвастатин, Аторис.
- Бета – блокаторы – уменьшают АД и пульс. Благодаря приёму препаратов, сердечный ритм выравнивается. Популярностью обладает Атенолол, Бисопролол, Конкор, Небилет, Карведилол.
- Ингибиторы АПФ (ангиотензин – превращающий фермент) – расслабляют сосуды, уменьшают артериальное давление. Часто назначают Рамиприл, Периндоприл.
- Нитраты. Помогают расширить сосуды, улучшить кровоснабжение сердца. Выписывают Нитроглицерин в таблетках или спрее.
Специалист может назначить другое средство или их комбинацию. Стоимость препаратов зависит от города, аптечной сети и даты закупки. Поэтому цену нужно уточнять.
Народные методы
Народные средства имеют натуральный состав, поэтому побочных действий от их приёма немного. Но при прединфаркте запрещается использовать только этот метод. Лечение должно быть комплексным – препараты, другие методы. Заказать народные средства можно в интернете, либо приобрести в магазинах.

Популярные натуральные методы:
- гриб веселка;
- масло чёрного тмина;
- бобровая струя;
- берёзовая чага;
- тысячелистник;
- боярышник;
- шиповник;
- калина;
- хвощ полевой;
- имбирь;
- пустырник;
- валериана.
Прочие методы
Помимо медикаментов можно выделить другие методы лечения. Они указаны в таблице.

| Название | Описание |
| Изменение образа жизни | Требуется снизить вес при его избытке и нормализовать свой рацион. Рекомендуется питаться так же, как и при профилактике. Следует заниматься физической активностью – бег, пешие прогулки, езда на велосипеде.
Исключить вредные привычки. Рекомендуется спать не меньше 8 – 9 часов в сутки |
| Оперативное вмешательство |
Показано при следующих изменениях:
Могут провести разные виды вмешательства:
Зауженный сосуд раздувается специальным баллоном, чтобы стабилизировать его стенки, устанавливается стенд (сетка) |
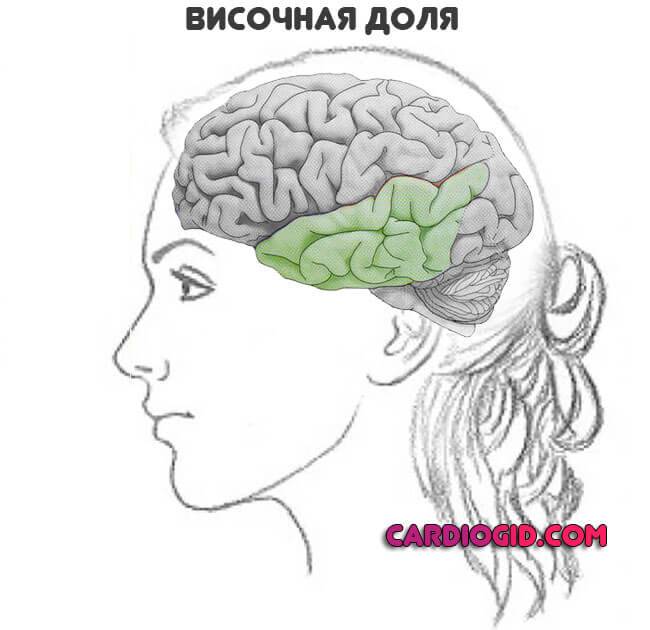
Височная доля
Работа этой области обеспечивает нормальную память, внутреннюю речь и мыслительную активность, слух вообще.
- Эпилептические припадки. Как и в случае с таковыми при поражении лобных долей, развиваются внезапно. Но продолжаются меньше по времени. В остальном разницы без инструментальных методик заметить не удается. Отличие в локализации патологического импульса.
- Отсутствие слуха. Так называемая корковая глухота. Пациентка полностью теряет способность ориентироваться в звуках. Это временное явление, лечение как таковое смысла не имеет.
- Отсутствие восприятия речи. Формально шумовой раздражитель есть, но оценить логику высказываний, смысл таковых и даже распознать слова невозможно.
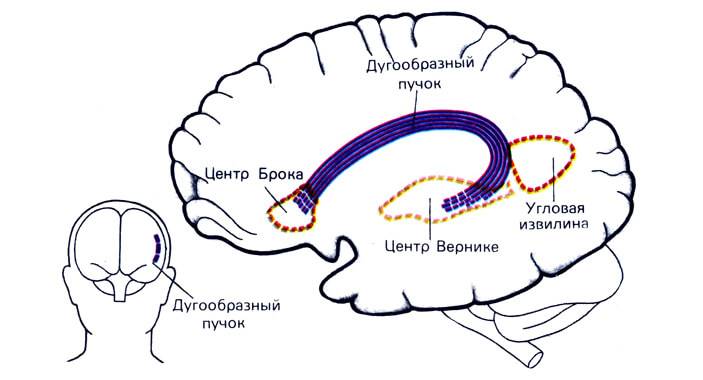
- Вербальные галлюцинации психического типа. Так называемые псевдогаллюцинации в устаревшей терминологии. Пресловутые голоса в голове. Связаны с нарушением работы зоны Вернике.
Она отвечает за продукцию внутренней речи. В результате аномалии сигнал двигается в центр Брока.
Он в свою очередь выявляет внешние раздражители, воспринимает их как таковые, в качестве сторонней речи. Возникает парадоксальная реакция.
Нарушения памяти разных типов. Амнезии, провалы. Ощущение повторения некогда произошедшего (дежавю).
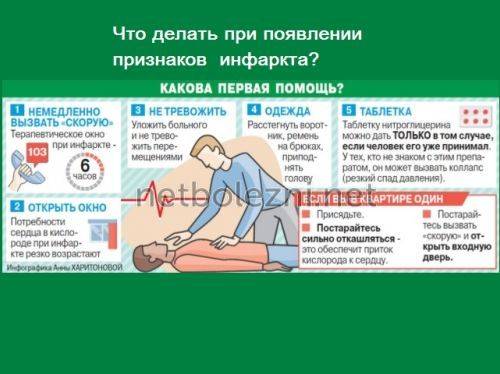
Лечение
Своевременное начало диагностики позволяет не допустить перехода этого состояния в инфаркт. В процессе лечения добиваются снижения интенсивности боли и вероятности прогрессирования опасного состояния.
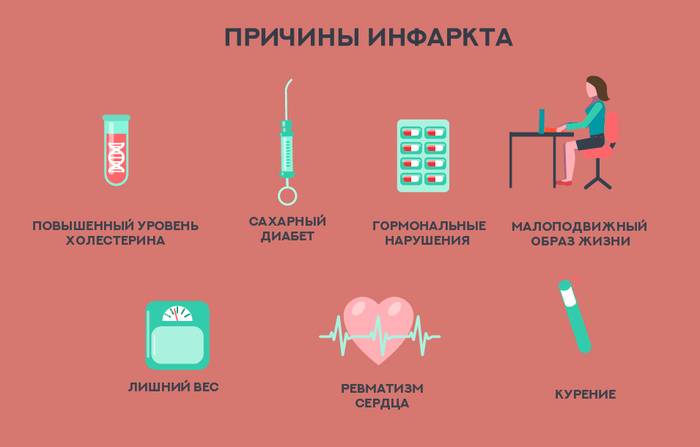
Учитываются такие факторы:
- возраст;
- наличие факторов риска, таких как курение, употребление спиртного, повышения количества холестерина, диабет;
- результаты анализов крови;
- характерные изменения на кардиограмме.
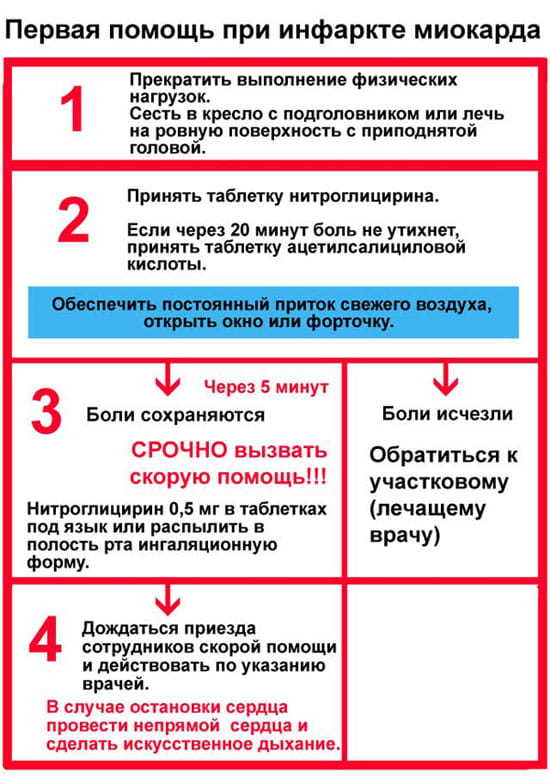
В качестве консервативного лечения назначают такие медикаменты:
- Антиагреганты. Они не допускают образования тромбов в месте нахождения атеросклеротической бляшки. Часто назначаемые лекарственные средства – Ацетилсалициловая кислота, Плавикс, Тикагрелор.
- Антикоагулянты. Эти средства влияют на активность факторов свертывания крови и не допускают образования тромбов. Применяются только в остром периоде. Больным назначают Гепарин, Фондапаринукс.
- Статины – средства, не допускающие повышения холестерина. Это Симвастатин, Аторвастатин.
- Бета-блокаторы понижают давление и частоту пульса. Они выравнивают ритм сердца. Препаратами выбора являются Бисопролол, Карведилол, Небиволол.
- Ингибиторы ангиотензин-превращающего фермента расслабляют сосуды и понижают давление. К этим лекарствам относят Рамиприл, Периндоприл (Ко-пренеса).
- Нитраты расширяют кровеносные сосуды. Они улучшают кровообращение сердечной мышцы. Наиболее часто применяемым медикаментом из этой группы является Нитроглицерин.
При неэффективности медикаментозной терапии назначают операцию. Целью ее является устранение сужения артерии, из-за которого и наблюдается патология.
Пациентам назначают стентирование и шунтирование. При первом происходит малоинвазивная операция, при помощи которой просвет артерии расширяется с помощью баллона и стента.
При шунтировании создается обходной кровеносный сосуд, в результате чего кровь не поступает через место сужения в сердце.
Курс терапии
В стационаре больному сделают электрокардиограмму и возьмут кровь на анализ. Ориентируясь на полученные данные, доктор составит схему терапии. Ее целью будет остановка некротических изменений миокарда и улучшения питания сердца. Основу лечения представляют капельницы, уколы и таблетки. В запущенных случаях проводится операция по восстановлению проходимости сосудов. В домашних условиях больной продолжит принимать препараты и соблюдать правила профилактики. Дополнить курс терапии можно народными рецептами. Они фактически не вызывают побочных реакций и обладают богатым полезными веществами составом.
В медикаментозное лечение входят следующие группы лекарственных средств:
- Антиагреганты («Тикагрелор», «Аспирин») снижают степень агрегации тромбоцитов, предотвращая образование тромбов. Их применение значительно уменьшает вероятность инсульта и инфаркта. Побочные действия после приема подобных препаратов проявляются редко. Самым распространенным считается высокий риск кровотечения.
- Антикоагулянты («Дикумарин», «Гепарин»)снижают степень свертываемости крови и останавливают процесс тромбообразования. Из-за особенностей лечебного эффекта назначают их лишь в острой стадии.
- Статины («Аторвастатин», «Флувастатин») используются для снижения концентрации «плохого» (высокой плотности) холестерина, который является основным виновником развития атеросклероза.
- Бета-адреноблокаторы («Флестролол», «Метопролол») снижают степень восприятия адреналина, что приводит к уменьшению давления, частоты сердцебиения и потребности миокарда в кислороде.
- Ингибиторы АПФ («Беназеприл», «Цилазаприл») оказывают сосудорасширяющее и гипотензивное воздействие путем замедления выработки ангиотензинаII.
- Нитраты («Монизол», «Нитроглицерин») способствуют улучшению кровоснабжения миокарда и снижению нагрузки с сердечной мышцы. Достигается результат благодаря сосудорасширяющему эффекту. После их приема снижается вероятность проявления инфаркта миокарда и облегчается состояние.
Оперативное вмешательство
Операция рекомендована пациентам, у которых высока вероятность развития осложнений и перехода нестабильной стенокардии в инфаркт миокарда. Первоначально проводится малоинвазивное вмешательство (коронарография) с целью определения места сужения. Врачи сделают прокол бедренной артерии и проведут через нее в сердечную мышцу катетер. С его помощью вводится контрастное вещество, позволяющее увидеть на рентгенографии места закупорки сосудов. На основании полученных данных будет рекомендована одна из следующих операций:
- Стентирование проводится с целью расширения коронарного сосуда. Оно относится к числу малоинвазивных операций, поэтому период восстановления довольно короткий.
- Аортокоронарное шунтирование назначается для создания дополнительных путей крови в обход пораженных участков. Хирургическое вмешательство открытое, поэтому больного ожидает длительный этап реабилитации.
Успешно проведенная операция способствует существенному улучшению питания сердца. Состояние пациента стабилизируется, а шанс развития осложнений снижается.
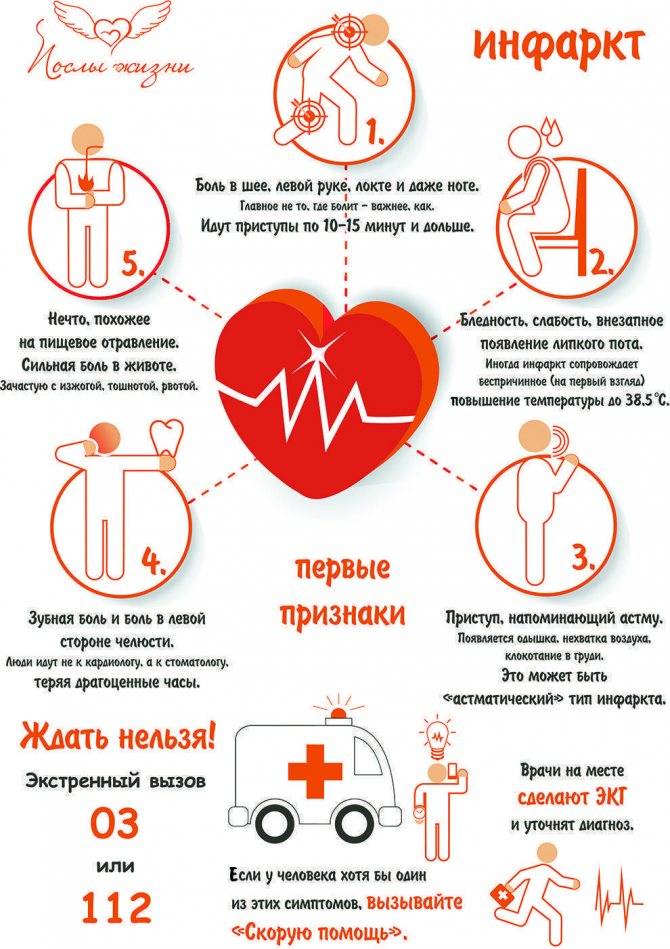
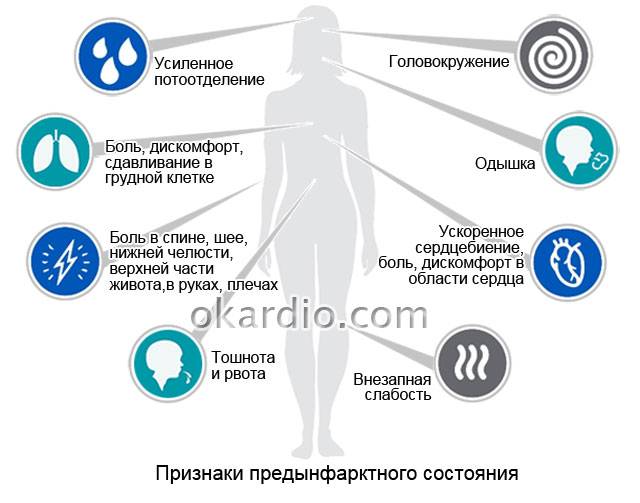
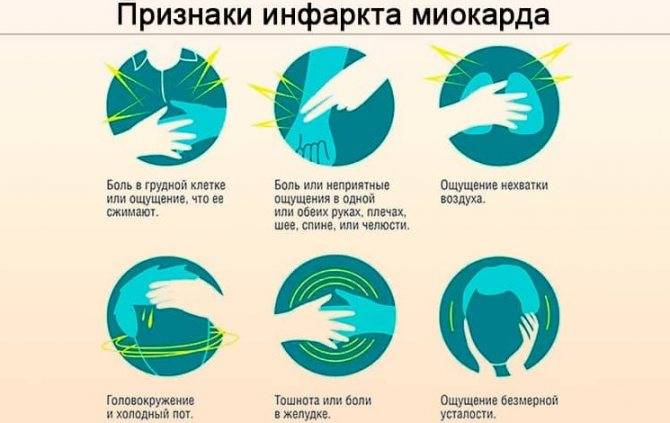
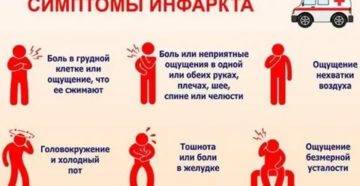
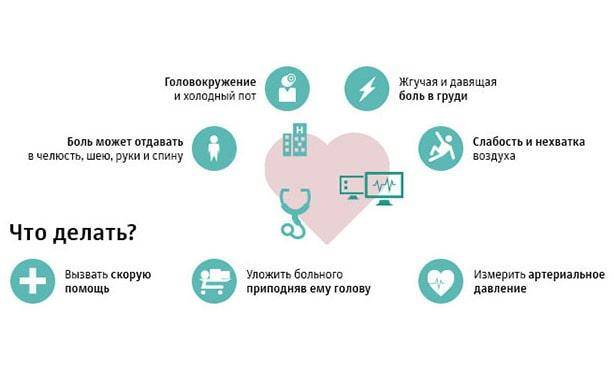
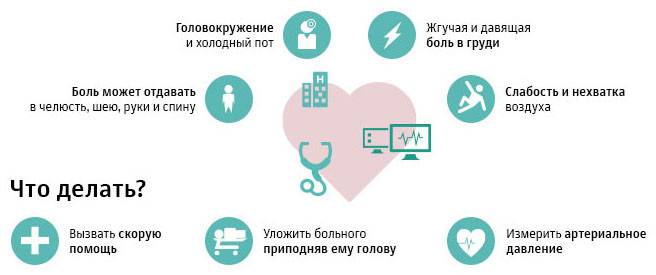
Ранние признаки
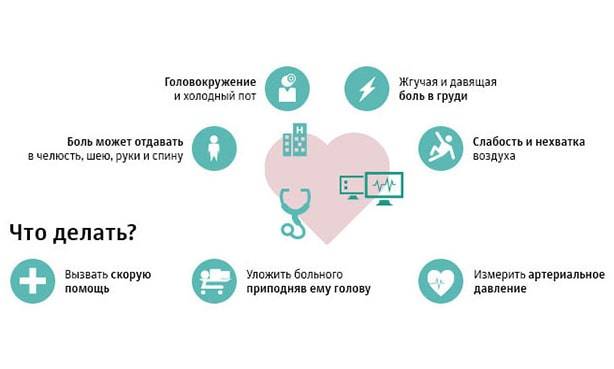
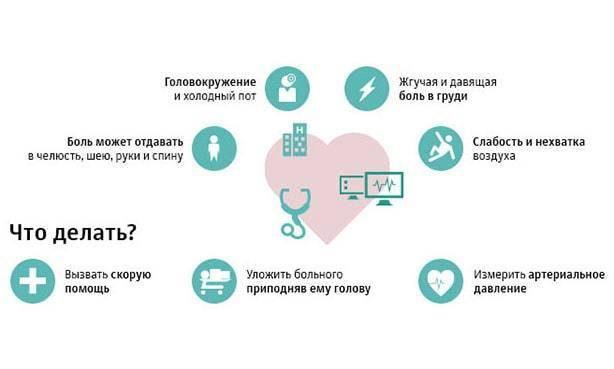
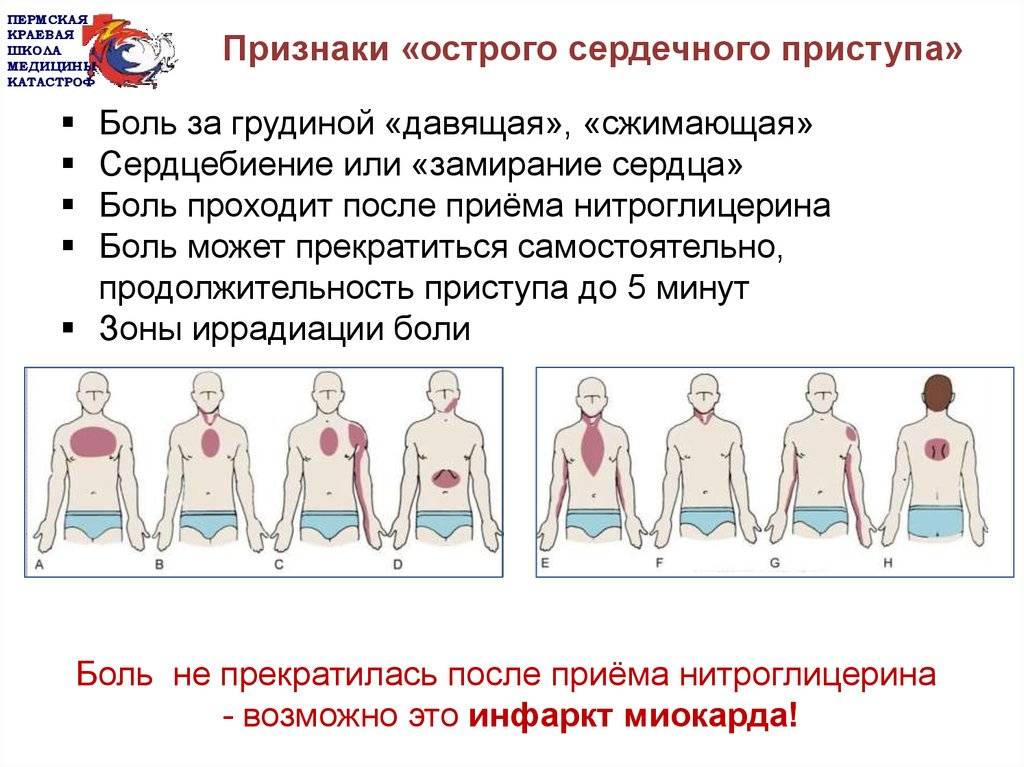
Угрожающее жизни состояние характеризуется развитием прогрессирующей стенокардии. Один из наиболее характерных ранних признаков патологии – это учащение болевых приступов в загрудинной области. Боль похожа на ту, что бывает при стенокардии напряжения.
Прием нитроглицерина при таком синдроме является неэффективным. Между тем у человека болезненность может появляться до 10 раз в день.
Другие ранние признаки надвигающегося омертвения сердечной мышцы:

- распространение болевых ощущений в область ключицы и под язык;
- болезненность в области рук;
- появление холодного пота;
- беспокойство больного (он боится умереть);
- сильное эмоциональное возбуждение пациента;
- тошнота;
- ощущение нехватки воздуха.
Этому состоянию сопутствуют:
- вздутие живота;
- икота;
- помрачение сознания.
В некоторых случаях к ранним признакам предынфарктного состояния добавляется абдоминальный синдром. Место болевых ощущений перемещается в верхнюю часть брюшной полости. Характерно специфическое жжение под ложечкой.
Боль бывает колющей или режущей; нередко возникает клиническая картина острого живота. Неприятные ощущения усиливаются во время стресса, физических нагрузок, ходьбы.
Не всегда симптомы предынфарктного состояния бывают стандартными. Иногда у больных развиваются атипичные признаки угрожающего жизни состояния. Окружающие его люди даже и не предполагают, что у человека развивается инфаркт.
Атипичные симптомы проявляются как:

- сонливость или, наоборот, бессонница;
- сильная слабость;
- обморок;
- повышенная раздражительность;
- посинение кожи и слизистых оболочек;
- сильная одышка (частота дыхательных движений достигает 20 и больше в минуту);
- отсутствие боли в области сердца при появлении указанных симптомов;
- резкая боль ломящего характера в области челюсти и под ней;
- жжение в эпигастрии;
- боли в области плеча.
Иногда пациенты жалуются на острые боли в спине. Врач может спутать такое состояние с остеохондрозом. Назначаемое рентгенологическое обследование в таких случаях фактически означает упущенное время для больного.
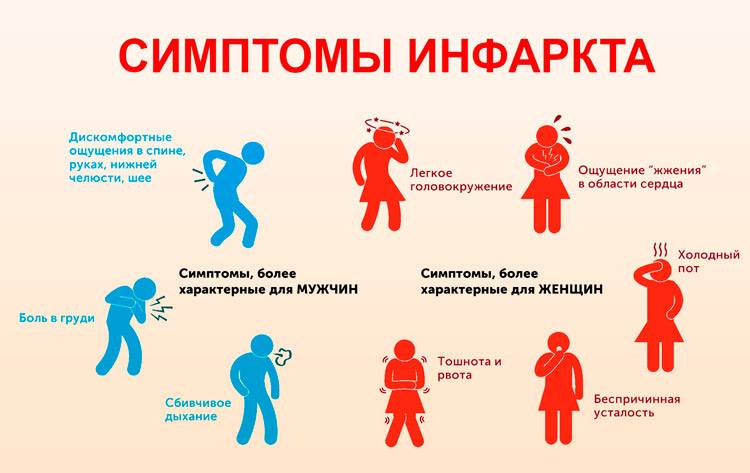
Отличия признаков патологии у лиц разного пола
Замечено, что симптомы у женщин несколько отличаются от мужских: более часто наблюдаются одышка, тошнота и боль в области спины. Несколько чаще встречаются и атипичные симптомы.
Признаки на ЭКГ
На ЭКГ отмечаются такие признаки:
- нарушение правильности и ритма сокращений;
- смещения сегмента S-Т и изменение зубца Т (он становится остроконечным);
- сужение зубца R.
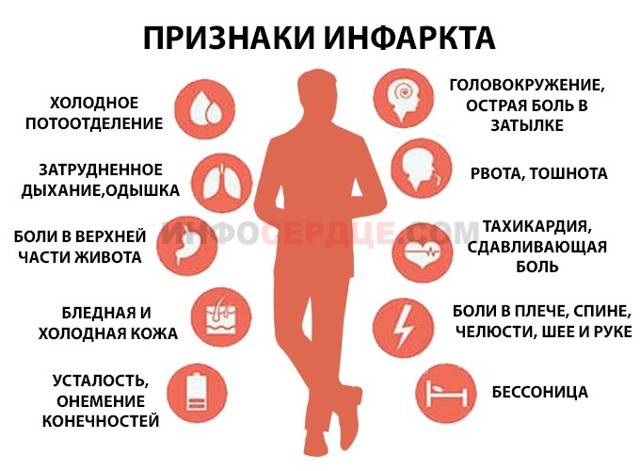
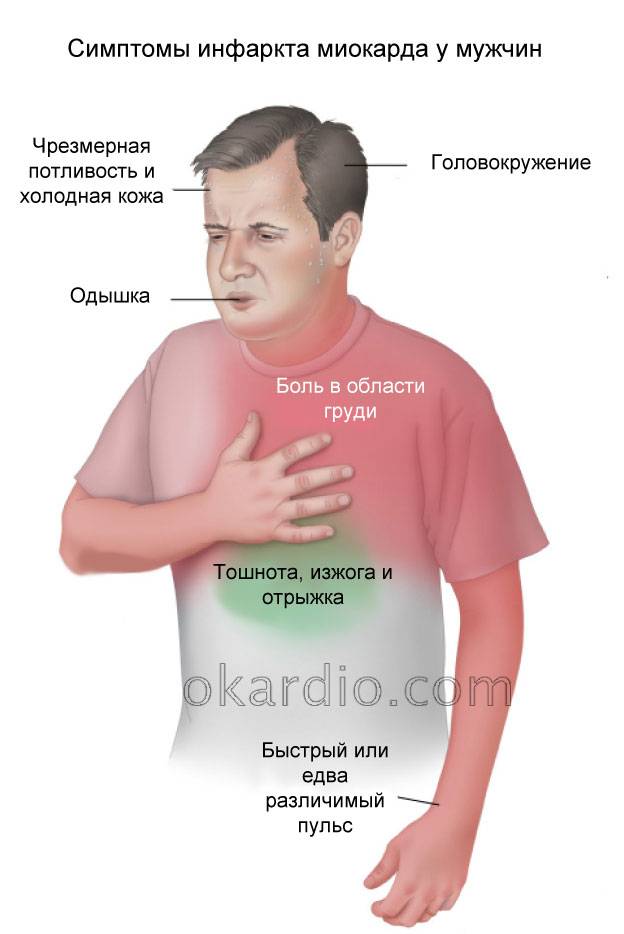
Признаки инфаркта у мужчин
Основным признаком инфаркта у мужчин любого возраста является боль, которая локализуется за грудиной. Чаще всего болевой синдром имеет высокую интенсивность и начинается внезапно. Некоторые больные испытывают сильнейший болевой шок и не могут самостоятельно оказать себе помощь (расстегнуть пуговицы на рубашке, достать таблетки из ящика и т.д.).
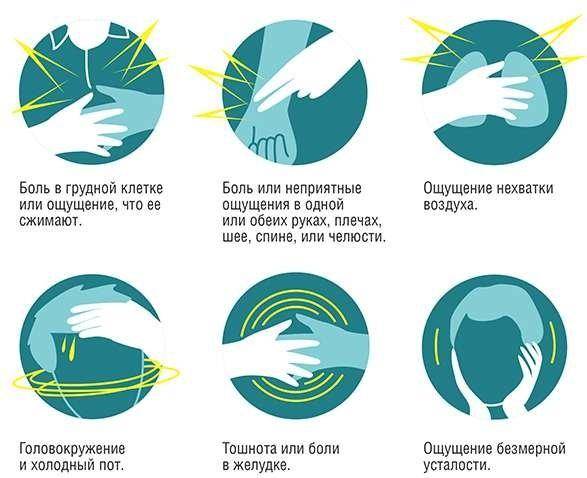
Ранние симптомы инфаркты миокарда
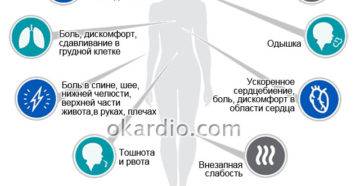
Боль при инфаркте обычно острая или колющая, давящего, жгучего, сжимающего или распирающего характера с иррадиацией в левую руку, шею, нижнюю челюсть, левую лопатку или межлопаточное пространство. Длится более 20 минут и не курируется приемом Нитроглицерина. Одновременно с этим у мужчины могут определяться и другие симптомы патологии, к которым относятся:
- холодный пот на поверхности кожи, имеющий липкую консистенцию;
- бледность кожи (в некоторых случаях может появиться характерная синюшность);
- страх смерти;
- повышенная двигательная активность;
- аритмия;
- учащение пульса с последующим падением практически до нуля;
- одышка;
- ощущение нехватки воздуха;
- может возникнуть тошнота и рвота;
- головокружение, вплоть до потери сознания.
Не исключают наличие инфаркта жалобы пациента на тяжесть, дискомфорт за грудиной, боль в грудной клетке другой локализации, тяжесть, дискомфорт или боль в эпигастральной области, одышка. Такие атипичные жалобы встречаются в 30% случаев и их чаще предъявляют женщины, пациенты пожилого возраста, больные сахарным диабетом, хронической почечной недостаточностью или деменцией. Поэтому в некоторых случаях не удается своевременно оказать больному необходимую помощь.

Симптомы инфаркта у мужчин
Как вовремя распознать первые признаки?
Предвестники надвигающегося инфаркта (или как его иногда называют – сердечный приступ) деляется на ранние и поздние.
Ранние симптомы возникают за неделю до острого нарушения кровообращения в сердечной мышце. Их особенность в том, что они неспецифичны и могут проявляться при болезнях, никак не связанных с сердечно-сосудистой системой вообще.
Поэтому больные часто не обращают на них никакого внимания, а это очень большая ошибка, ведь по статистике, при развитии острой фазы – больше 30% людей не доживают до приезда скорой помощи.
Первые признаки инфаркта у мужчин выглядят следующим образом:
- Быстрая утомляемость, сильная слабость.
- Незначительные болезненные ощущения в груди, которые не связаны с физической нагрузкой.
- Головокружение, к которому могут присоединяться тошнота и рвота.
- Состояние, похожее на острую вирусную инфекцию – озноб, боли в мышцах, ломота в костях.
- Нарушение психики – тревожное ощущение, депрессивное настроение, эмоциональная нестабильность.
- Боль в нижней челюсти, шее, верхней части груди, причину которой больной не может объяснить.
- Нарушение дыхания после незначительной физической нагрузки.
Острая фаза инфаркта (поздние симптомы) возникает, когда происходит закупорка коронарного сосуда и уменьшается поступление крови к сердцу. Чаще всего симптоматика имеет классический характер.
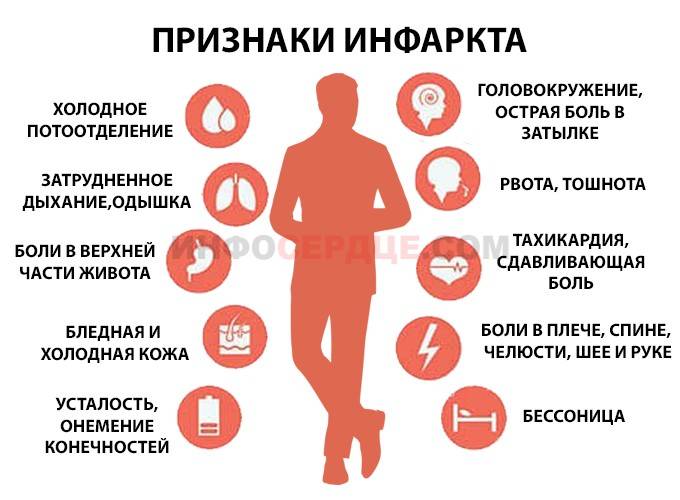
Больной внезапно чувствует сильнейшую, жгучую боль за грудиной, которая отдает в левую часть тела (челюсть, лопатку, руку). Он начинает задыхаться. Причем появление этих ощущений никак не связано с физической нагрузкой, боль присутствует и в состоянии полного покоя.
Для нарушений кровообращения характерна активация симпатической нервной системы. Повышенный выброс адреналина приводит к учащению сердцебиения и резкому повышению давления. Но силы сердечной мышцы быстро истощаются, поэтому пульс и давление падают, если не оказать своевременную помощь.
Таково классическое течение инфаркта, которое проявляется у мужчин 40, 45, 50 лет.
Но бывают и нетипичные случаи заболевания. Особенно они характерны для молодого возраста, 30 – 35 лет.
Основные необычные симптомы предынфарктного состояния представлены ниже:
- Ноющая, сдавливающая боль, которая похожа на «слона, сидящего на грудной клетке».
- Вегетативные расстройства – потливость, бледность кожи туловища, серость лица, онемение конечностей.
- Боль, которая отдает в правую часть тела.
- Резкая боль в животе, тошнота и рвота.
- Страх приближающейся смерти, панические атаки.
- Боль, которая преимущественно сосредоточена в левом бицепсе и плече.
- Резкий скачок давления у людей, которые никогда не страдали гипертонической болезнью.
- Изредка повышается температура тела, появляются высыпания на коже.
Из-за обилия разнообразных симптомов, иногда сложно распознать когда начинается инфаркт. Но наиболее опасна бессимптомная форма болезни. Человека ничего не беспокоит, он переносит нарушение кровообращения буквально на ногах.
В таких случаях больной узнает о том, что у него был инфаркт, только при развитии осложнений. Наиболее характерно такое состояние для пациентов старше 60 – 70 лет. Это связано с тем, что у пожилых людей снижена реактивность организма и болевая чувствительность.
Еще одна причина «немого» течения инфаркта – закупорка сосуда очень мелкого диаметра, который снабжает кровью небольшой участок сердечной стенки. «Мини инфаркты» не имеют тяжелых последствий для больного. Пострадавший узнает о нем случайно, когда на профилактической электрокардиограмме определяют наличие рубца.
Также полезно будет знать, что существует ряд факторов, которые увеличивают возможность развития инфаркта.
Основные предпосылки и их симптомы представлены в таблице ниже:
| Фактор риска | Характерные проявления |
| Гипертонический | Устойчивое повышение систолического и диастолического артериального давления выше 140/90, кризовое течение гипертонии. |
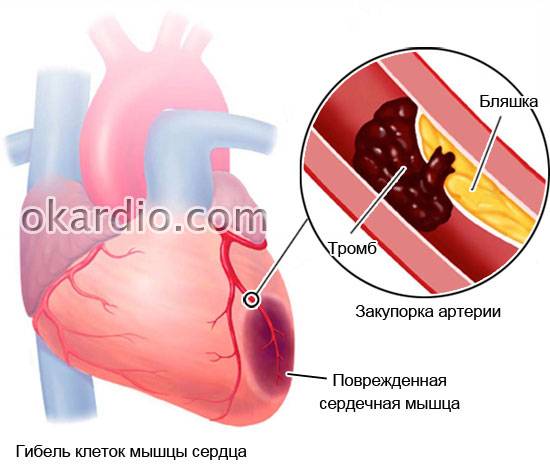
| Атеросклеротический | Отложение жировых бляшек на внутренней стенке сосуда, что приводит к головным болям, головокружению, неприятным ощущениям в нижних конечностях, изменению психики и интеллекта. |
| Стенокардический | Периодическая ишемия сердечной мышцы, которая проявляется болями за грудиной при чрезмерной повышенной нагрузке и устраняется приемом нитратов. |
Сыпь на локтях у ребенка: фото прыщей с пояснениями причин высыпаний, почему пупырышки на коленках?
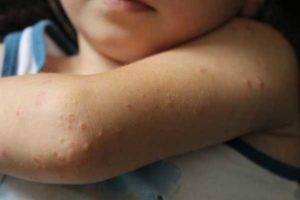
Чистота кожных покровов характеризует внутреннее состояние здоровья
Зачастую люди сразу обращают внимание на прыщи, появившиеся на лице, а вот незначительные высыпания на локтях или коленках могут оставаться долгое время незамеченными
Спустя время, когда сыпь начинает чесаться и доставлять неприятности, человек обращается за помощью к врачу
Важно вовремя выявить причины ухудшения состояния кожи, так как это может быть вызвано серьезными инфекционными или грибковыми заболеваниями
Чем быстрее начато правильное лечение, тем легче будет бороться с основным недугом, вызвавшим появление сыпи.
Общая информация о патологии
Кожный покров на локтях и коленях практически не имеет сальных желез, поэтому из-за отсутствия естественного увлажнения кожа в этих местах очень сухая.
Отсутствие специального ухода и несоблюдение гигиенических мероприятий со временем приводят к образованию микроповреждений – сухие кожные участки трескаются и становятся «входными воротами» для различных инфекций. В результате появляются сыпь, светлые пупырышки, зуд и даже боль.
Особенно часто этот недуг беспокоит в теплое время, когда локти и колени не защищены одеждой и подвергаются прямому контакту с окружающей средой.
Сыпь на локтях у ребенка или взрослого может стать проявлением многих неприятных болезней, которые надо вовремя правильно диагностировать
Происхождение высыпаний может иметь различную природу (аллергическую, инфекционную, вирусную) – важно своевременно обратить внимание на этот симптом, чтобы не запустить основное заболевание
Симптоматика дерматита на локтях и коленях
В начале заболевания высыпания могут не беспокоить, поэтому человек не обращает на них внимания. Со временем появляется неприятный зуд, усиливающийся в ночное время. Кожа на пораженных участках грубеет, начинает шелушиться, облезать, покрывается светлой пленкой или засохшими корками.
Размер высыпаний – от мельчайших пузырьков до крупных конгломератов, когда несколько мелких красных точек сливаются в общие фигуры.
Причины сыпи на локтях и коленях
Высыпания на коленно-локтевых сгибах могут быть вызваны разными факторами. Основные причины, способствующие развитию сыпи:
- Механическое воздействие. Сидячий образ жизни, длительная работа за компьютером и с документами способствуют регулярному трению локтей о твердую поверхность, вызывая мелкие трещинки и появление прыщей.
- Укусы насекомых (рекомендуем прочитать: какое средство выбрать от укусов насекомых для детей от года?). Раздражение исчезнет самостоятельно при нанесении на пораженные участки успокаивающего крема.
- Нехватка витаминов и микроэлементов.
- Заболевания желудочно-кишечного тракта. Проблемы с пищеварением могут проявляться зудом и сыпью на сгибах конечностей.
- Прыщи на локтях могут быть предвестниками начинающейся ветряной оспы (пузырьки будто наполнены жидкостью), краснухи или опоясывающего лишая. Требуется медицинская помощь и лечение.
- Псориаз – заболевание неинфекционного характера (рекомендуем прочитать: псориаз у детей на начальной стадии: симптомы с фото ). Сыпь локально появляется на кистях и локтях, кожа шелушится и покрывается роговым слоем.
- Дерматиты различного происхождения. Характеризуются маленькими высохшими прыщами на локтевых сгибах и коленных чашечках, вызывают сильный зуд. Усиливаются при эмоциональном перенапряжении и стрессах.
- Кольцевидная гранулема – наиболее часто диагностируется в детском возрасте до 6 лет. Возникает по невыясненным причинам и может самостоятельно проходить. Белые или розовые высыпания плотной консистенции в виде колец располагаются на локтях, ступнях и внешней стороне кистей. Фото кольцевидной гранулемы представлено в статье.
- Изменения гормонального фона. Возникают при некоторых заболеваниях щитовидной железы или надпочечников.
- Аллергические реакции. Наиболее частая причина высыпаний, особенно в детском возрасте. Факторов, вызывающих аллергическую сыпь, очень много. Для выявления аллергенов следует обратиться к врачу.
ЧИТАЕМ ТАКЖЕ: как проводится лечение аллергического дерматита у детей?
Сыпь на коленях и локтях у ребенка: признаки аллергии
Прыщики на коленках и локтях у ребенка чаще всего бывают признаком аллергии (рекомендуем прочитать: прыщики на руках и ногах у ребенка: причины высыпаний и способы их устранения). Симптомы аллергических реакций сходны с клиникой других дерматологических заболеваний, что затрудняет диагностику.
Аллергия у малыша может возникнуть на введение новых продуктов в рацион питания, на стиральные порошки и прочую бытовую химию, пыльцу цветущих растений, при контакте на улице с травой или пылью (рекомендуем прочитать: как проявляется аллергия на порошок у ребенка?).
При контакте с аллергеном у ребенка опухают пораженные кожные участки, появляются папулы различного размера и цвета.
Высыпания могут мокнуть и лопаться, вызывая присоединение вторичной инфекции. Запрещается вскрывать пузырьки – это приводит к разрастанию воспаленных тканей на суставах. Формы аллергии различны, некоторые стадии требуют срочной антигистаминной терапии.
Диагностика и лечение высыпаний
Диагностикой высыпаний занимается врач-дерматолог. Специалист проводит визуальное изучение сыпи и собирает анамнез. В некоторых случаях может быть назначен общий анализ крови.
Проводится ряд лабораторных исследований: соскобы на наличие инфекций и грибковых паразитов.
Важно вовремя выявить начинающуюся ветрянку или краснуху, чтобы не допустить дальнейшего контакта со здоровыми членами семьи. https://www.youtube.com/embed/zbXDaR3-Oqk
ЧИТАЕМ ТАКЖЕ: как распознать ветрянку у ребенка на ранней стадии?
При выявлении аллергической природы сыпи может быть назначен анализ крови на иммуноглобулины, позволяющий установить конкретные аллергены.
До тех пор, пока основное заболевание не установлено, рекомендуется воздержаться от контактов с другими людьми, так как высыпания могут быть признаком заразного заболевания (ветрянка, краснуха, грибковые микозы).
ЧИТАЕМ ТАКЖЕ: каковы признаки с фото краснухи у детей?
Народная медицина
Народных способов для избавления от кожного зуда и сыпи довольно много, но следует понимать, что ни один старинный рецепт не заменит грамотную консультацию дерматолога.
Народная медицина может прийти на помощь, если у больного имеются незначительные высыпания на локтях и коленях, вызванные нарушением гигиены или чрезмерной сухостью кожи. Для увлажнения и дезинфекции эффективно протирать пораженные участки кожных покровов теплым оливковым или льняным маслом.
Эти масла помогают справиться с шелушением, засохшими корочками, а также быстро заживляют микротрещинки и ранки.
Сок алоэ и отвар ромашки обладают бактерицидным действием, а настой календулы или череды помогает устранить сильный зуд. Рекомендуется смачивать ватный тампон в отварах этих трав и прикладывать его к пораженным участкам на 10 – 15 минут. Мокнущую сыпь можно подсушивать перекисью водорода, после чего ополоснуть раны в отваре зверобоя.
Профилактические рекомендации
Особых профилактических мероприятий не существует, однако есть простые правила, которые следует соблюдать:
- поддерживать гигиену тела и своевременно увлажнять сухие участки кожи;
- избегать механических повреждений коленей и локтей;
- потреблять большое количество овощей и фруктов;
- курс витаминотерапии рекомендован дважды в год;
- избегать тактильных контактов с людьми, страдающими грибковыми заболеваниями;
- минимизировать контакт с аллергенами, особенно с ядохимикатами;
- работать с бытовой химией (чистящими порошками, средствами для мытья посуды) в плотных резиновых перчатках.
Для избежания аллергии у детей необходимо соблюдать простые меры. Прежде всего, правильно вводить прикорм малышам и следить за реакцией организма на введение новых продуктов в рацион питания грудничков. Часто у младенцев начинается сыпь на готовые каши и молочные смеси. Дети более старшего возраста не должны злоупотреблять шоколадом, цитрусовыми и фаст-фудом.
Кормящим матерям рекомендуется соблюдать диету: отказаться от большого количества кофе и шоколада, морепродуктов, концентрированных соков, апельсинов и мандаринов. Аллергены, полученные мамой при неправильном питании, могут не беспокоить женщину, но передаваться через грудное молоко ее малышу и вызывать у него атопическую сыпь.
Одежда для детей предпочтительна из натуральных тканей. Крупные производители бытовой химии разрабатывают детские серии противоаллергических средств по уходу за малышами: стиральные порошки, шампуни, гели для мытья. Не нужно дожидаться появления симптомов аллергического дерматита – лучше сразу, с рождения, пользоваться специальными средствами из детской линейки.
Особенности течения сердечного приступа у мужчин
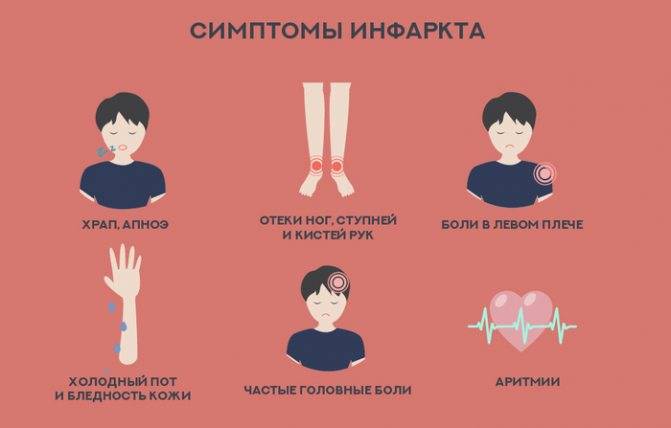
Основной признак инфаркта – грудная боль, напоминающая приступ нестабильной стенокардии, но отличающаяся большей интенсивностью, продолжительностью. Люди, перенесшие сердечный приступ, описывают ее словами «как будто слон сидит у вас на груди». У мужчин она обычно локализуется в левой, центральной областях грудной клетки, реже – правой. Боль также может отдаваться в другие части тела (таблица 1).
Другие симптомы включают (1):
- учащенное, сильное, нерегулярное сердцебиение («сердце выскакивает из груди»);
- расстройство желудка, напоминающие несварение;
- одышку;
- головокружение, предобморочное состояние;
- холодный пот.
Отличительные особенности инфаркта миокарда у мужчин, нехарактерные для женщин:
- симптомы более явные;
- переносимость боли хуже;
- грудная боль редко имеет несколько локализаций;
- чаще закупориваются крупные сосуды;
- площадь некроза гораздо обширнее (3);
- атипичные формы нехарактерны;
- закупорки лучше визуализируются на ангиографии;
- безболевая форма типична только для больных сахарным диабетом, людей пожилого возраста;
- на момент развития сердечного приступа мужчины лучше обследованы, многие имеют установленную ишемическую болезнь сердца;
- классическая картина ИМ чаще всего встречаются у мужчин старше 50 лет.
Кроме типичных форм существуют атипичные. Их симптоматика очень схожа с другими заболеваниями, грудная боль может отсутствовать или быть слабо выраженной. У мужчин нетипичное течение встречается гораздо реже, чем у женщин. Основной контингент пациентов с атипичными формами – больные сахарным диабетом, почечной недостаточностью, деменцией (слабоумием).
Существует несколько разновидностей неклассического течения болезни:
- Абдоминальная – боли локализируются в верхней части живота, сопровождаются икотой, вздутием, тошнотой, рвотой. Ее легко перепутать с острым панкреатитом.
- Астматическая. Одышка, которая развивается из-за отека легких. Своими проявлениями очень напоминает бронхиальную астму. Типичное время возникновения приступа – первая половина ночи.
- Церебральная. Обязательный компонент – обморок. Возможные признаки – нарушение координации, ухудшение памяти, бессвязная речь, паралич отдельных частей тела. Такие симптомы легко перепутать с инсультом.
- Коллаптоидная форма – проявляется внезапной сердечно-сосудистой недостаточностью, потерей сознания. Артериальное давление (АД) резко падает, пациенты жалуются на сильное головокружение, появление холодного пота, потемнение в глазах.
- Аритмическая. Основной симптом – разнообразные нарушения сердечного ритма;
- Периферическая. Боли за грудиной отсутствуют. Болевой синдром локализируются в области горла, нижней челюсти, левой руке, достигают конца левого мизинца, шейном, грудном отделе позвоночника.
- Отечная. Развивается, когда правый желудочек перестает справляться со своими функциями. Проявляется быстрым появлением отеков, накоплением жидкости внутри брюшной полости (асцит), слабостью, одышкой.
- Комбинирования. Сочетание симптомов различных атипичных форм.
Особенности локализации загрудинной боли у мужчин (3).
| Локализация боли | Частота, % |
|---|---|
| Центральная часть грудной клетки | 71,8 |
| Левая половина грудной клетки | 56,4 |
| Левая рука | 48,2 |
| Правая половина грудной клетки | 42,7 |
| Левое плечо | 39,1 |
| Левая лопатка | 37,3 |
| Правая рука | 35,5 |
| Верхняя часть живота | 28,2 |
| Правое плечо | 23,6 |
| Шея | 20,9 |
| Челюсть | 15,5 |
| Горло | 13,6 |
| Зубы | 12,7 |