В животе
Дискомфорт варьируется от легкого до тяжелого, бывает острым и хроническим. Большинство случаев появления боли в животе не означает каких-либо угрожающих жизни ситуаций. Однако, если они повторяются и сопровождаются другими признаками и симптомами (кровавым стулом, рвотой или высокой температурой), обязательно обратитесь за неотложной медицинской помощью. Это признак более серьезного заболевания.
Когда обратиться к врачу? Возможных причин спазмов в животе очень много, поэтому, если боль сопровождают другие симптомы, лучше обратиться к врачу. Сделать это немедленно нужно в следующих случаях:
- Давление, тяжесть или боль в области грудной клетки.
- Физические травмы, например, полученные при автомобильной аварии.
- Тяжелая, изнурительная боль, от которой сворачиваешься в позу эмбриона.
- Кровавый стул или понос.
- Не останавливающаяся диарея.
- Ненормальные выделения из области паха.
- Постоянная тошнота и / или рвота.
- Обесцвечивание кожи вблизи пораженного участка.
- Сильная болезненность в проблемной области.
- Вздутие живота или опухоль в прилегающих к нему местах.
- Необъяснимая потеря веса.
- Лихорадка.
- Подозрение на беременность.
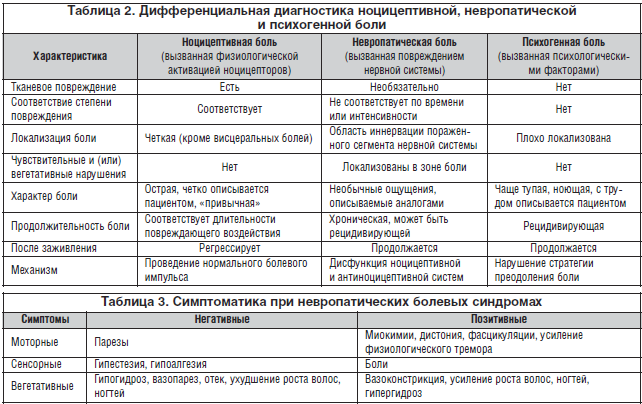
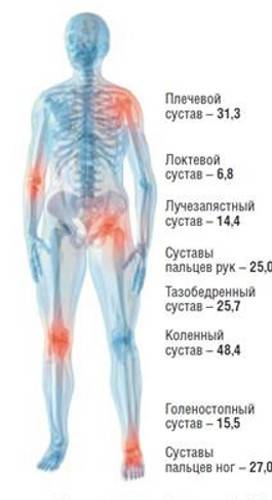
Характеристика мигрирующих болей
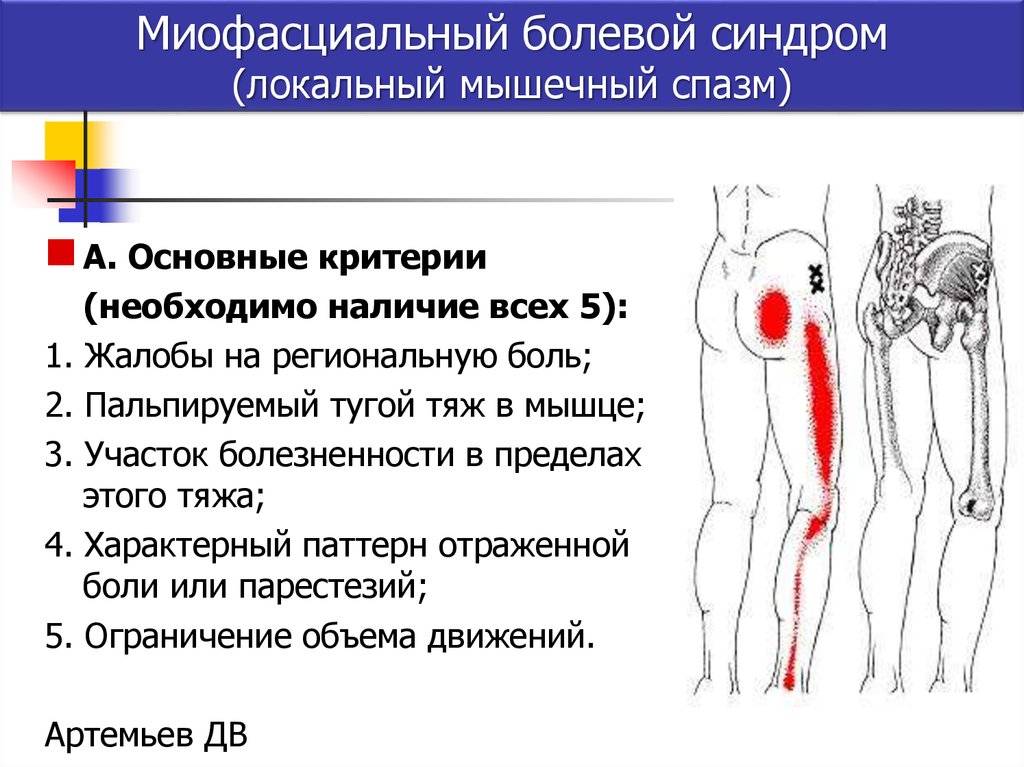
Блуждающий болевой синдром является симптоматическим комплексом, характеризующим различные заболевания опорно-двигательного аппарата. Для болей данного типа характерны следующие признаки:
- Усиление симптоматики в утренние часы, купирование синдрома после приема обезболивающих препаратов или ограничения физических нагрузок,
- Болевой синдром развивается не только в суставных сочленениях, но и мышцах голени, бедра, стопы или спины,
- Ограничение подвижности сустава после сна или длительного отдыха,
- Длительность мигрирующей боли различна, существует вероятность перехода патологии в хроническую форму (стойкий артрит).
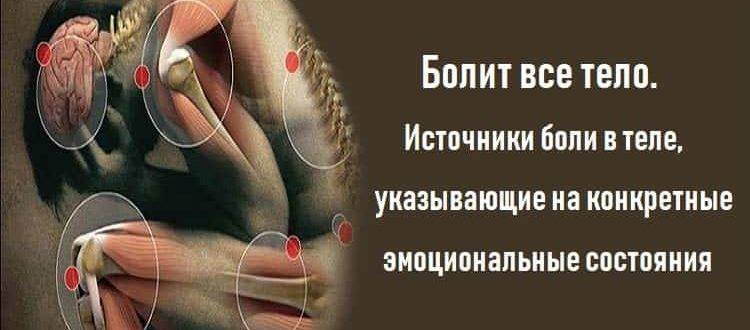
Причины блуждающей боли по всему телу
Если у человека появляются блуждающие боли по всему телу, причиной чаще всего называют вегето-сосудистую дистонию. Но в действительности в международном классификаторе болезней МКБ-10 такого заболевания не существует. В большинстве случаев проблема скрывается в классическом системном неврозе, который требует консультации врача-психотерапевта.
Дело в том, что наша нервная система делится на вегетативную и центральную. Первая осуществляет контроль над функционированием внутренних органов, а вторая отвечает за сложные и простые рефлексы. Вегетативная система, в свою очередь, делится на симпатическую и парасимпатическую. Функция симпатической заключается в ускорении работы сердечной мышцы, повышении артериального давления, угнетении перистальтики кишечника и других функциях, активирующих организм при стрессовых ситуациях. Парасимпатическая, напротив, замедляет биение сердца, снижает давление, усиливает перистальтику кишечника.
В здоровом организме оба этих раздела находятся в равновесии, но в случае нарушения данного равновесия происходит дисбаланс вегетативной системы, который влечет за собой неправильную работу органов тела. В итоге возникает блуждающая боль, вынуждающая человека ходить по врачам и тратить средства на проведение различных диагностических мероприятий.

«Хождение по мукам» может продолжаться достаточно долго. Ведь если, к примеру, у человека заболело сердце, он отправляется к кардиологу и после обследования выясняет, что абсолютно здоров. Тогда он идет к невропатологу, терапевту, другим специалистам – и все они утверждают, что не видят никаких отклонений. Между тем, неприятные ощущения продолжают доставлять дискомфорт и требуют выяснения причин их появления. Только попав к психотерапевту, человек узнает, что его проблема скрывается в дисфункции вегетативной системы и банальном неврозе, который успешно лечится лекарственными препаратами и комплексной психотерапевтической программой.
В мышцах после тренировок
С начала 20 века, считалось боль в мышцах (крепатура) возникает по причине накопления молочной кислоты во время напряженных тренировок при дефицитном снабжении тела кислородом. Недавние исследования показали, что это не так. Молочная кислота даже фактически используется мышцами как топливо, когда им не хватает кислорода.
То что молочная кислота не имеет ничего общего с крепатурой, поскольку мышцы начинают болеть только через 24—72 часа, очевидно. При этом накопление кислоты длится только час-два после тренировки. Однако в течение последних 20—30 лет ученые утверждали, что фактическую роль играет молочная кислота в мышцах.
Что же тогда вызывает эту боль? Причина крепатуры теперь понимается, как микротрещины в мышцах. Это происходит при непривычной, гораздо более напряженной, чем обычно деятельности.
Это также объясняет, почему после последующих занятий на том же уровне интенсивности мышцы не болят. Они быстро адаптируются. При изменении нагрузки упражнения менее чем на 10% от обычного дискомфортных ощущений не возникает.
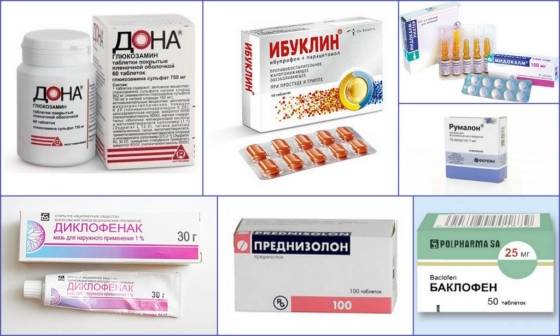
Как лечить?
Оптимальный подход к лечению выбирается врачом, зависит от поставленного диагноза:
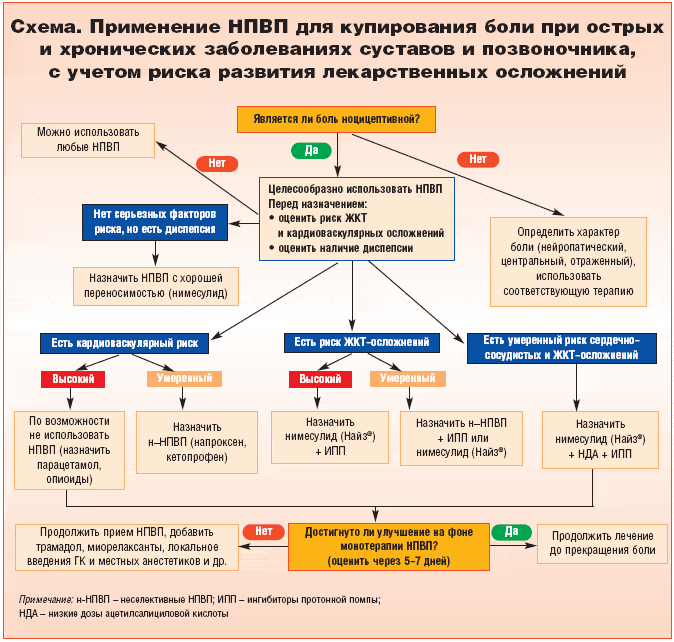
- Остеохондроз. Снятие обострения курсом нестероидных противовоспалительных препаратов 7-14 дней (2-3 таблетки/сутки). Дополняется физиотерапией. На стадии реабилитации: лечебный массаж, оздоровительная физкультура по индивидуальному курсу;
- Сколиоз. Снятие обострения теми же методами, что при остеохондрозе. В дальнейшем массаж, лечебная физкультура для восстановления нормального положения позвонков. При необходимости – ношение корсета;
- Проблемы с осанкой: массажи, гимнастика по индивидуальной схеме, ношение корсета, самостоятельный контроль осанки;
- Грыжа, протрузия. Снятие обострения курсом НПВС, следование специальной диете для остановки прогрессирования процесса. Массажи, гимнастика для уменьшения компрессии. При неэффективности терапии/очень сильной компрессии – хирургическое вмешательство с удалением/вправлением грыжи;
- Болезнь Бехтерева. Снятие обострения методами, описанными выше. Для остановки прогрессирования патологического процесса – индивидуальный курс физиотерапии, специальная диета. Иногда назначается курс витаминов для нормализации метаболизма;
- Новообразования. При доброкачественных – хирургическое удаление, дробление ультразвуком. При злокачественных – хирургическое удаление, лучевая, физиотерапия для предотвращения появления метастазов;
- Синдром шейной артерии: снятие обострения нестероидными противовоспалительными препаратами. Нормализация кровообращения с помощью Вимпоцетина (по индивидуальной схеме). Но-шпа по 1 таблетке 2-3 р./сутки для снятия спазма сосудов. После снятия обострения – массажи, физиотерапия для уменьшения компрессии;
- Воспалительные процессы внутренних органов. Антибиотики широкого спектра действия (Амоксиклав 1000 мг 1 р./сутки 10 дней, Цефтриаксон 2 р./сутки внутримышечно в индивидуальной дозировке 7 дней), иммуномодуляторы (Полиоксидоний по индивидуальной схеме), специфические препараты. Это уросептики при пиелонефрите, отхаркивающие средства при пневмонии, гормональные препараты при гинекологических патологиях;
- Мочекаменная болезнь. Растворение камней препаратами (Уралит-У), ультразвуковое дробление, хирургическое удаление, специальная диета для остановки последующего их формирования, спазмолитики (Но-шпа 2-3 р./сутки) для облегчения отхождения песка. Иногда показана катетеризация (особенно для мужчин).
Лечение должно начинаться незамедлительно, особенно при воспалительных процессах.
Подагрические и псориатические артралгии: каковы они?
Оба заболевания вызывают болевые синдромы. Псориаз — недуг кожи, при длительном развитии поражает и суставы. Наиболее часто болезнь диагностируется у взрослых мужчин. Представительницы прекрасной половины человечества страдают от псориаза в два раза реже. Вначале наблюдаются проявления на кожном покрове, и только через 3-5 лет возникает суставный синдром.
При псориазе боли приступообразные, могут наступать даже в состоянии покоя. Синдром затрагивает не только суставы, но и сухожилия. Особенно часто пациентов беспокоят боли в области стопы. Сами суставы деформируются, образуются костные наросты.
Подагра — болезнь, вызываемая активным распадом белков и низкой возможностью вывода из организма мочевой кислоты. В результате в суставах образуются отложения, переходящие в крупные наросты.
При подагре у пациента наблюдается:
- Сильная жгучая боль в поражённом суставе. Синдром усиливается многократно при движении или возникновении нагрузки на больное сочленение.
- Возникает отёк и покраснение вокруг больного сустава.
В боку
Боль в левом боку — не редкость. Вопрос, чем это вызвано? Ощущается она сбоку в нижней левой части живота. Внутри нашего тела в этой области много органов. Значительное пространство занимает часть толстой кишки. Там же нисходящая ободочная, сигмовидная кишка, левый мочеточник, фаллопиевы трубы у женщин.
Рассмотрим причины боли в боку с левой стороны
- дивертикулит;
- кишечная непроходимость;
- инфекции мочевыводящих путей;
- дивертикулит;
- заболевания почек;
- инфекции легких;
- камни в почках;
- язвенный колит;
- рак толстой кишки;
- цистит;
- гастрит;
- кисты яичников;
- эндометриоз;
- панкреатит;
В горле
Боль в горле — основное клиническое проявление инфекционно-воспалительных патологий верхних и нижних дыхательных путей, включая коронавирус.
Причиной ее возникновения становится внедрение в дыхательные пути вирусов, которые начинают размножаться на слизистых горла и бронхов, провоцируя развитие воспалительного процесса.
Подтверждением инфекционного происхождения дискомфортного ощущения становятся сопутствующие симптомы:
- подъем температуры;
- боли при глотании;
- отделения из носовой полости прозрачной или зеленоватой слизи;
- сухой непродуктивный кашель;
- быстрая утомляемость, слабость, апатия, сонливость.
Для устранения болезненных ощущений требуется лечение основной патологии. После его проведения исчезнут першение, ком в горле, проблемы с проглатыванием пищи.
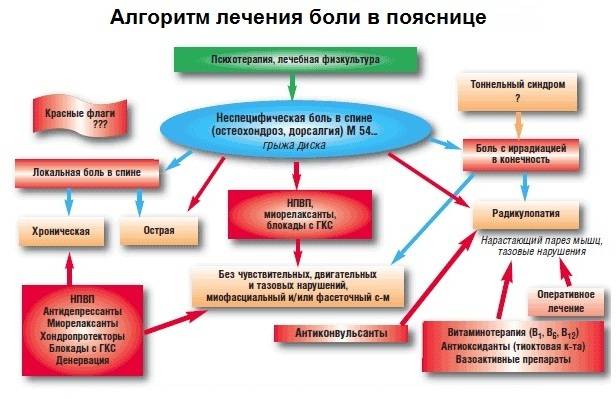
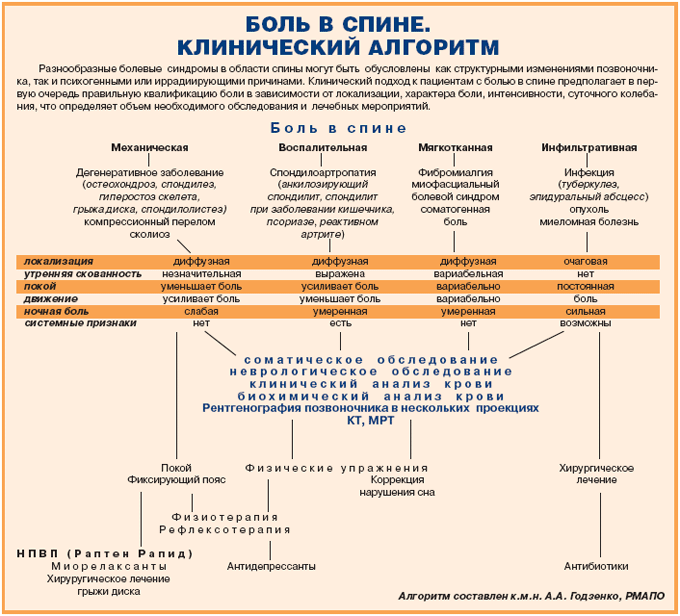
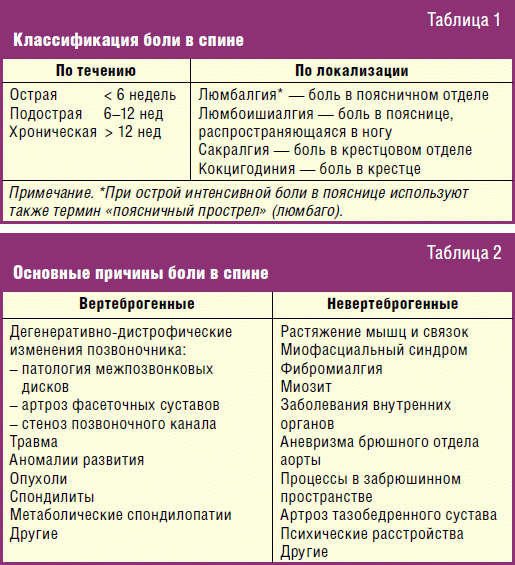
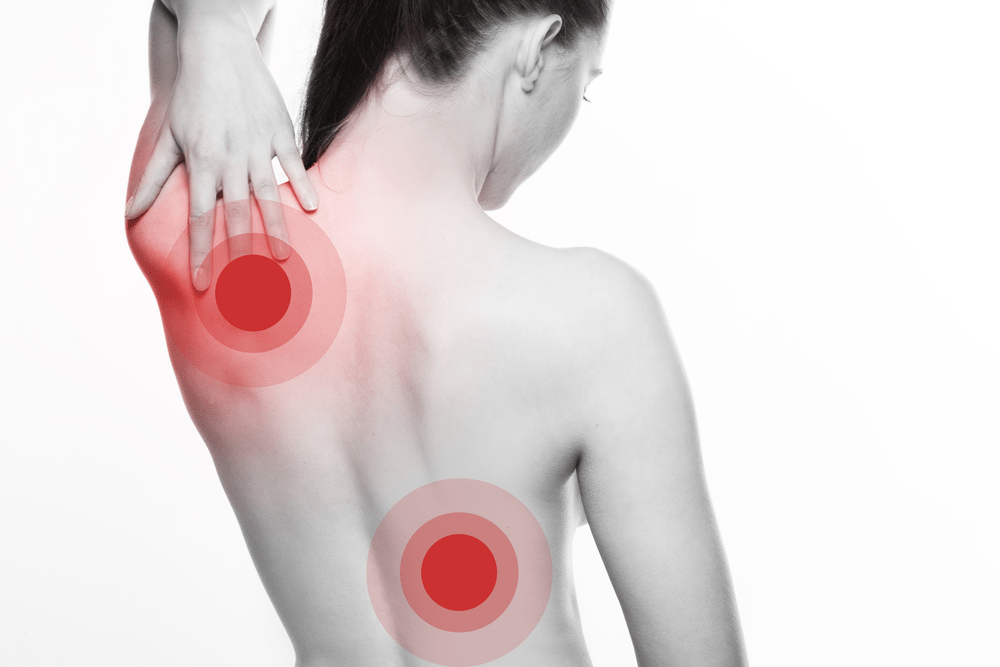
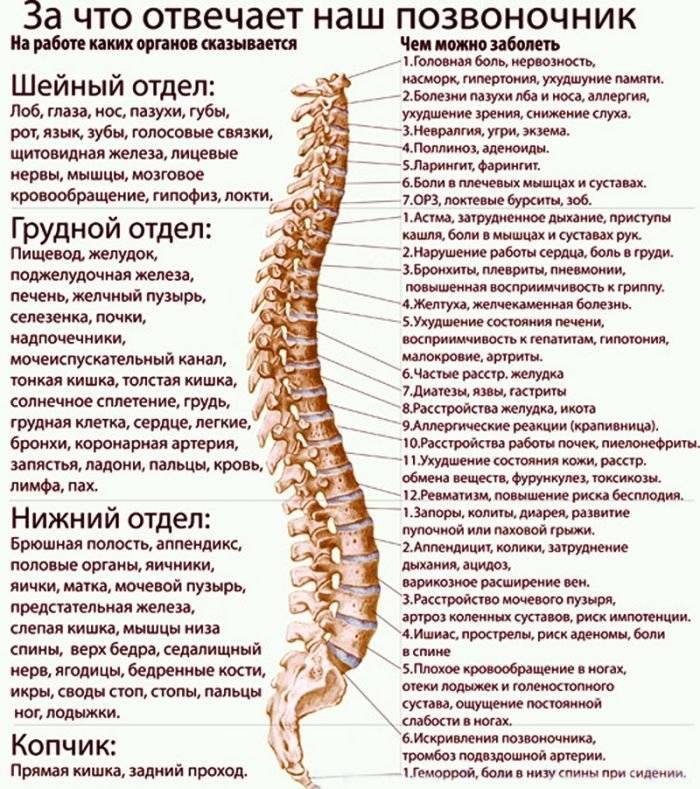
Болезни позвоночника
Болезни позвоночника – одна из распространенных причин неприятных ощущений в области спины, которая может отдавать в живот. Как правило, дискомфорт возникает при поражениях поясничного или грудного отдела позвоночного столба, и имеет ряд характерных особенностей.
Сколиоз
Сколиоз представляет собой боковое искривление позвоночника, которое в той или иной степени наблюдается практически у всех людей. На первых стадиях заболевания единственным симптомом, как правило, выступают несильные боли в пораженной области, которые возникают после долгого пребывания в одной позе или физических нагрузок. В живот они начинают отдавать тогда, когда искривленный позвоночник начинает давить на нервные ткани или внутренние органы.
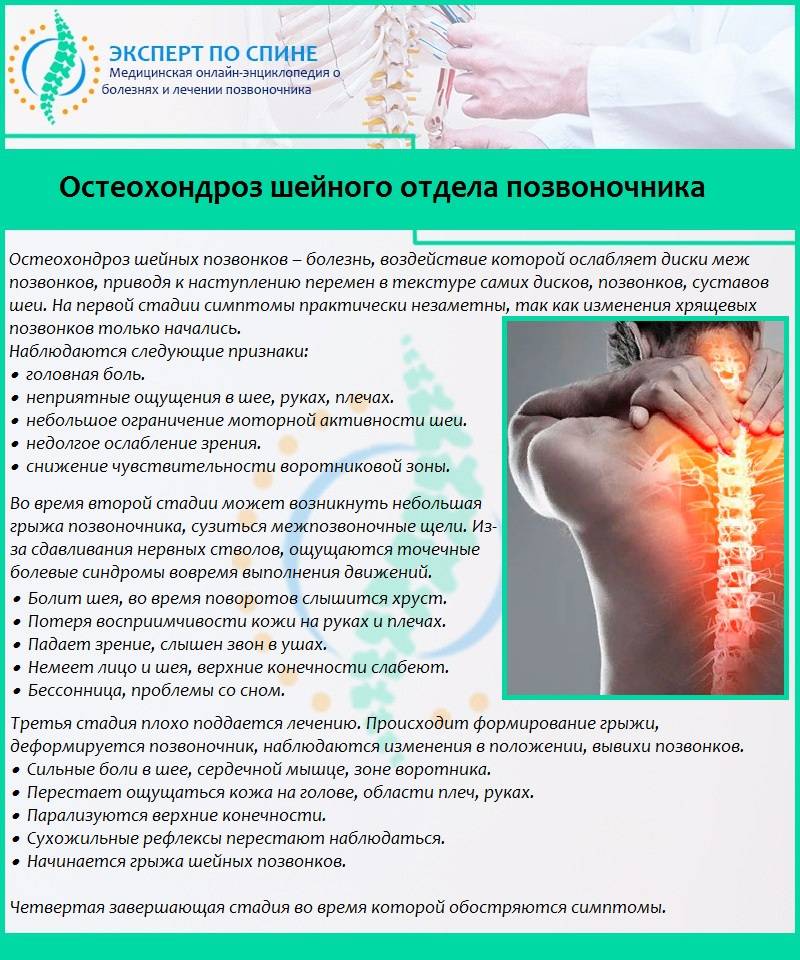
Остеохондроз
 Признаки остеохондроза очень разнообразны, и могут имитировать любое другое заболевание, начиная нарушениями работы пищеварительного тракта, заканчивая инсультом и инфарктом.
Признаки остеохондроза очень разнообразны, и могут имитировать любое другое заболевание, начиная нарушениями работы пищеварительного тракта, заканчивая инсультом и инфарктом.
Боль в спине и животе одновременно наблюдается при поясничной, в редких случаях грудной форме заболевания, когда пораженные ткани позвоночника зажимают определенные нервные окончания. Она носит тупой, распирающий или режущий характер, как правило, беспокоит человека постоянно и обостряется при резких движениях, кашле, глубоких вдохах.
Особенность: в запущенных случаях остеохондроза у человека могут проявляться нарушения работы ЖКТ, включая тошноту, изжогу, расстройства дефекации, повышенное газообразование.
Кифоз
Кифоз – это патологический (более 30 градусов) изгиб позвоночника в области груди, основным симптомом которого является сильная сутулость. Неприятные ощущения в животе и расстройства работы пищеварительной системы, которые наблюдаются при данном заболевании, связаны с давлением искривленного позвоночного столба на внутренние органы и ослаблением мышц брюшной стенки. Боли при кифозе обычно локализуются в верхней части живота, но могут распространяться ниже.
Межреберная невралгия
Межреберную невралгию вызывает раздражение межреберного нерва, которое может иметь разные причины. Отличительные признаки заболевания – стреляющие интенсивные боли, которые носят опоясывающий характер. Они усиливаются при глубоких вдохах, резких движениях тела, при пальпации пораженного участка. Локализуется болевой синдром в межреберной области, но может распространяться на спину и живот, поэтому больному бывает сложно четко определить источник.
Внимание! Симптомы межреберной невралгии напоминают признаки стенокардии, ИБС, инфаркта и других опасных патологий, поэтому отличить их друг от друга без специального обследования невозможно. Следует отметить, что сердечные боли, в отличие от проявлений невралгии, не зависят от движений и положения тела и не снимаются местными лекарственными средствами.
Спондилез
Спондилез представляет собой хроническое заболевание, вызванное характерными шиповидными разрастаниями костной ткани по краям позвонков. Патологический процесс, локализующийся в области поясницы или груди, вызывает компрессию нервных корешков, вследствие чего боль отдается в область живота, ноги и пах. На первых стадиях болезни ощущения могут быть ноющими и тянущими, но со временем они становятся более интенсивными, и приобретают режущий характер.
Межпозвонковые грыжи
При межпозвонковых грыжах происходит поражение дисков, которые расположены между позвонками – смещение пульпозного ядра, сопровождающееся разрывом фиброзного кольца и характерными симптомами, в частности, болью. Чаще всего подобные повреждения наблюдаются в пояснично-крестцовом отделе позвоночника, поэтому неприятные симптомы часто распространяются на область живота. Боль при грыжах достаточно интенсивная, носит жгущий и колющий характер, иррадиирует в нижнюю часть живота, ягодицы, бедра.
Протрузии межпозвоночных дисков
Протрузия – первый этап образования грыжи, когда происходит повреждение фиброзного кольца, но его целостность сохраняется.
 Симптомы патологии напоминают проявления грыжи, спондилеза и других болезней, связанных с поражениями структур позвоночника – боли в разных отделах спины, иррадиирующие в нижнюю, реже в верхнюю часть живота.
Симптомы патологии напоминают проявления грыжи, спондилеза и других болезней, связанных с поражениями структур позвоночника – боли в разных отделах спины, иррадиирующие в нижнюю, реже в верхнюю часть живота.
Они могут иметь разный характер и интенсивность, а в тяжелых случаях сопровождаются нарушениями работы ЖКТ.
Характерная особенность болей в спине и животе, связанных с поражениями позвоночника, заключается в том, что они усиливаются при смене положения тела, резких движениях, глубоких вдохах, кашле. Кроме того, они часто сопровождаются неврологическими симптомами – онемение, нарушение чувствительности, ползание «мурашек» в области конечностей.
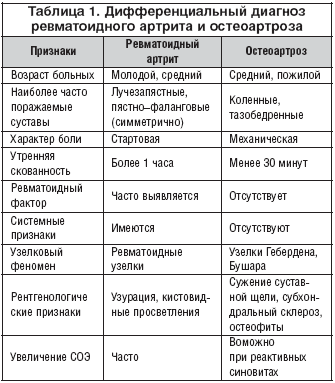
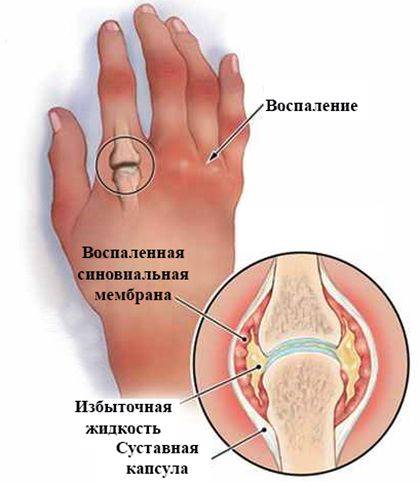
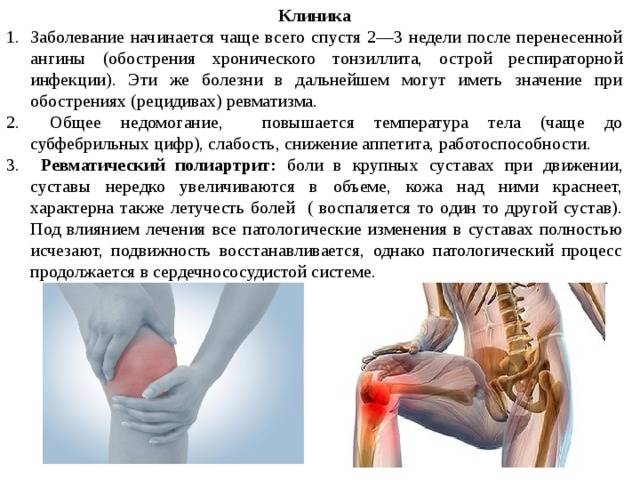
Боль при ревматоидном артрите
Пациентов, у которых выявлен ревматоидный артрит, боли в мышцах несколько затихают после осуществления активных движений. Болевой синдром часто сопровождает людей в первой половине дня, особенно с утра. К вечеру боль стихает, а на утро все повторяется вновь. На поздней стадии заболевания боль не угасает даже к ночи.
Ревматоидный артрит вызывает нарушение кровообращения, деформацию суставов и атрофию мышц. Человек становится не только недееспособным, но и впоследствии не сможет за собой ухаживать, поскольку суставы теряют свою подвижность. Ревматологи Юсуповской больницы устанавливают точный диагноз с помощью современных диагностических методов:
- определение ревматоидного фактора в крови;
- рентгенографии суставов;
- общего и биохимического анализа крови;
- компьютерной томографии.
Врачи проводят пункцию сустава и забор синовиальной жидкости для микроскопического исследования, выполняют биопсию узелков. Своевременная диагностика заболевания даёт возможность ревматологам Юсуповской больницы провести адекватную терапию. Чем раньше она начата, тем эффективнее б схема лечения и меньше риск возникновения осложнений. В основе лечения ревматоидного артрита лежит принцип обеспечения покоя поражённым суставам, так как дополнительная нагрузка приводит к усилению воспаления и боли. Иногда на непродолжительное время пациентам назначают постельный режим с обездвиживанием нескольких суставов. Для этого ревматологи в клинике терапии накладывают на пораженные участки шины.
Схема лечения включает современные препараты, обладающие высокой эффективностью и минимальным спектром побочных эффектов:
- нестероидные противовоспалительные средства;
- препараты длительного действия (пеницилламин, сульфасалазин, плаквенил и соединения золота);
- глюкокортикоидные гормоны;
- иммунодепрессанты (азатиоприн, метотрексат и циклофосфамид).
Лекарственную терапию сочетают с лечебной гимнастикой, физиотерапией, воздействием высоких и низких температур (криотерапией). Иногда может потребоваться хирургическое вмешательство. Весьма эффективны водные процедуры, когда при занятиях в бассейне суставы активно двигаются, но при этом не испытывают нагрузки.
Записывайтесь на приём к врачам по телефону Юсуповской больницы. Специалисты высокой квалификации определят причину боли в суставах и мышцах, проведут комплексное лечение и реабилитацию.
АвторВрач-невролог, ведущий специалист отделения неврологии
Причины появления
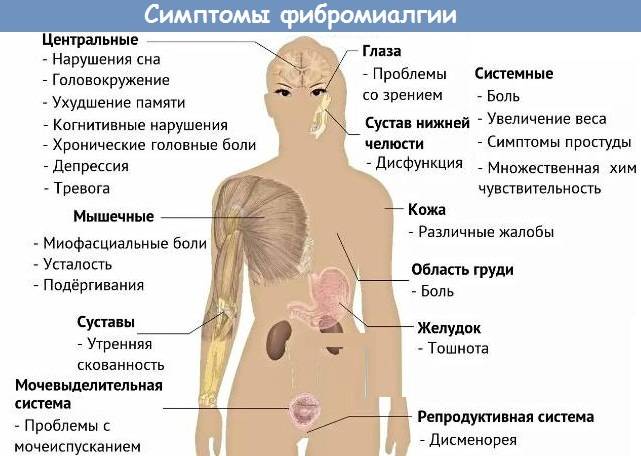
Мигрирующая боль часто возникает как мышечная ноющая, пульсирующая, стреляющая, колющая или острая. Она может вызывать общую боль, которая имитирует симптомы гриппа, особо распространена у людей, страдающих фибромиалгией и различными типами артрита.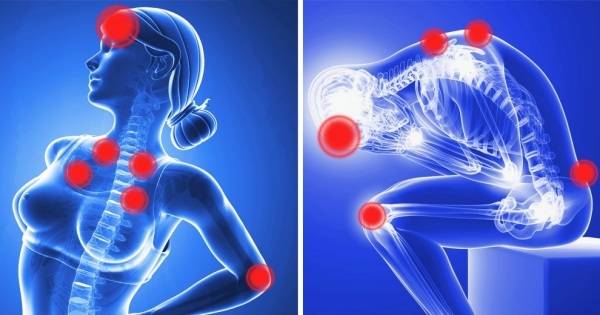
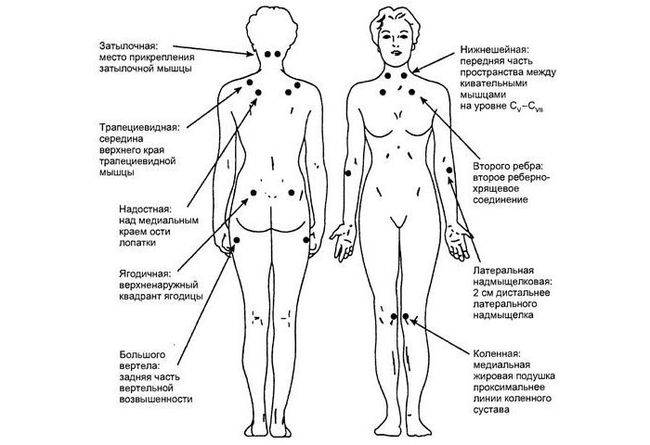
Нередко отмечается синхронность появления боли справа и слева, её продвижение по определённым зонам: предплечью, конечностям, голени, бедру.
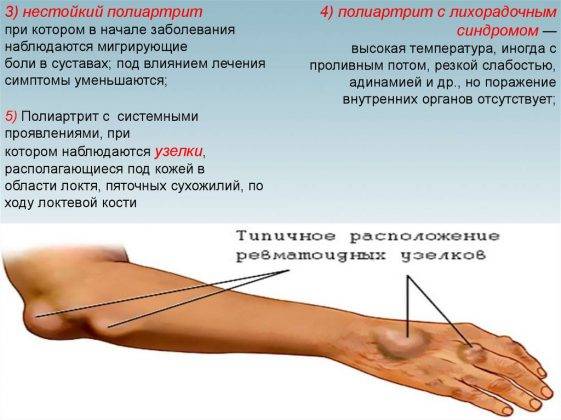
В суставах
Мигрирующий артрит характеризуется резким отеком в одном или двух суставах. Когда симптомы исчезают в одном месте, похожие начинают появляться в другом суставе, обычно в асимметричном месте.
Симптомы проходят в течение следующих нескольких дней, прежде чем снова вспыхнут. Миграционный артрит связан с ревматоидным артритом, артрозом, подагрой.
В мышцах
Фибромиалгия характеризуется усталостью, нарушением сна, нарастающей или ослабевающей болью и мигрирующей по всем частям тела. Боль обычно имеет симметричный характер, часто принимает хронические формы. Фибромиалгии сопутствуют синдром хронической усталости, раздражённого кишечника.
В животе
Блуждающая боль по всему телу, причины возникновения которой не всегда ясны, может быть отголоском хронического заболевания внутренних органов. Провокаторами в данном случае выступают панкреатит, гастрит, аппендицит.
Реже боли вызывают системные внутренние заболевания: поражения желудка при системной склеродермии, дерматомиозите.
В спине
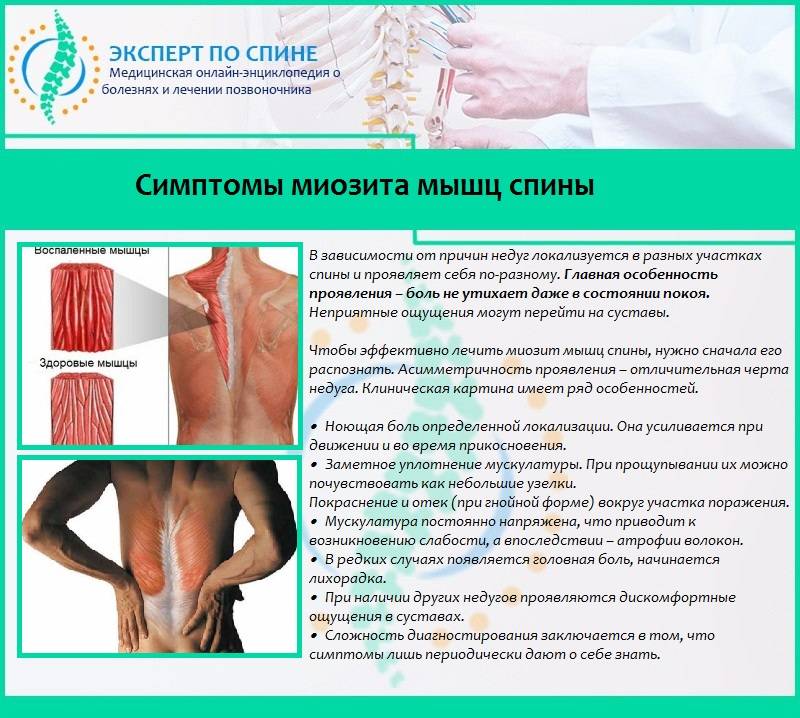
Боль, мигрирующая, может исходить от спины или шеи. В этих случаях диагностируют заболевания позвоночника или мышц. Резкая боль, проходящая вдоль спины, отмечается при миозите. Картину заболевания осложняют возникшие мышечные спазмы в области спины.
Причины, вызвавшие симптомы:
- простуда;
- воспаление;
- переохлаждение;
- физическая, эмоциональная перегрузка.
Гиподинамия влияет на развитие болей в спине, шее. Они возникают от сдавливания нервов, сосудов, питающих головной мозг. При малоподвижном образе жизни нередко поражается позвоночная артерия, что является сложным расстройством, сопровождающимся головокружением.
В руках
При появлении болей, которые затрагивают руки, поставить точный диагноз сложно, потому что часто не наблюдаются видимые воспалительные процессы и повреждения. Расстройство может произойти после физического перенапряжения, недостатка ферментов в мышечных тканях, стресса, переутомления.
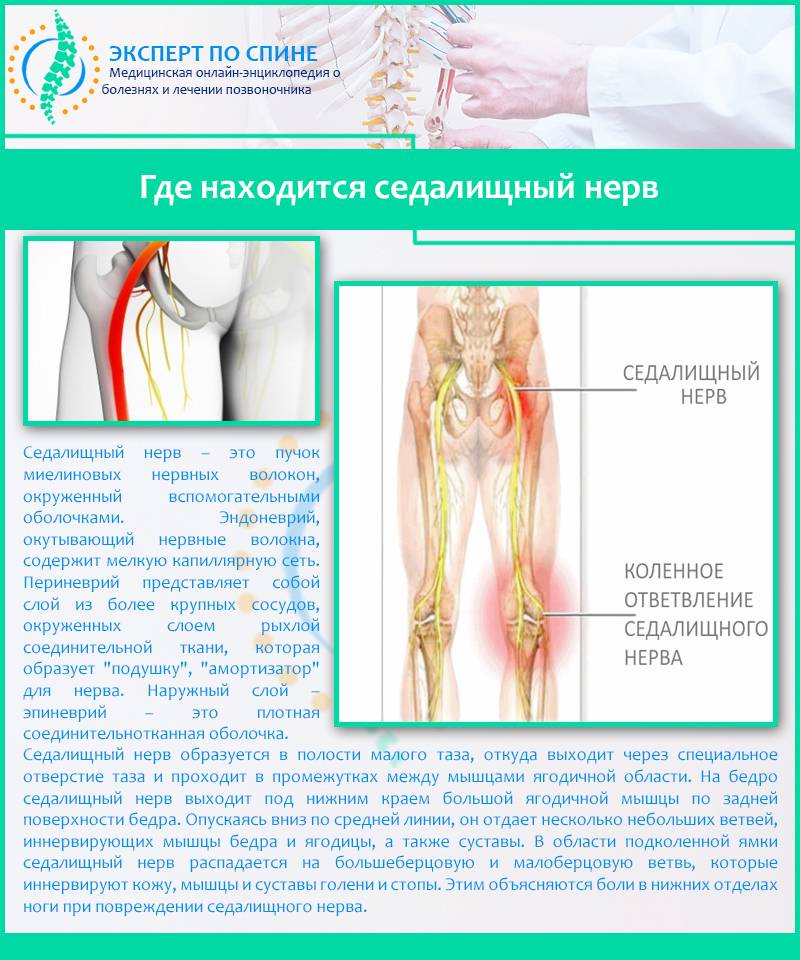
В ногах
Боли в ногах могут быть следствием хронических заболеваний артерий, тазобедренного сустава, остеохондроза. Развивающееся плоскостопие влияет на своды стоп, они уплотняются, а связки и мышцы ослабевают. 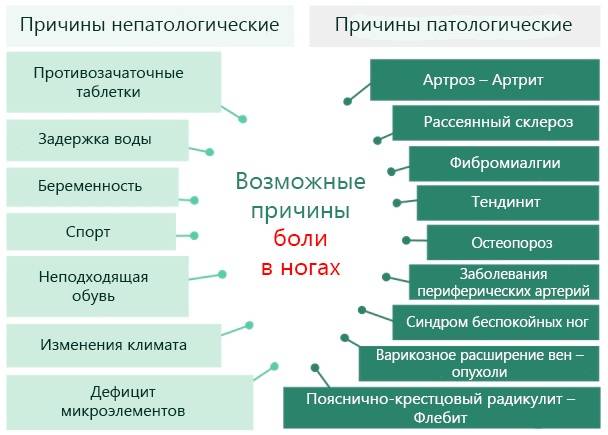 В итоге появляется боль в ногах, усиливающаяся при ходьбе. Болезненные ощущения появляются и при синдроме «усталых ног».
В итоге появляется боль в ногах, усиливающаяся при ходьбе. Болезненные ощущения появляются и при синдроме «усталых ног».
В голове
Блуждающая боль по всему телу (причины возникновения можно определить, точно зная топографию появления симптомов) сопровождается часто головными болями. При таких симптомах диагностируются неврологические заболевания.
Они имеют в своей основе внутренние и внешние причины:
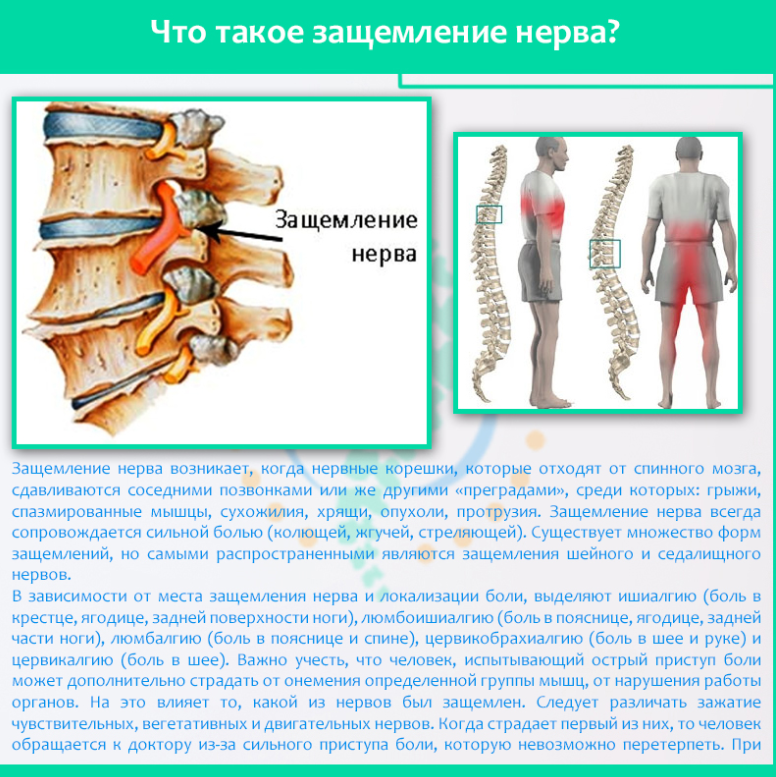
- Ущемление нерва. При этом происходит сдавливание спинномозговых корешков вследствие остеохондроза, мышечных спазмов, что вызывает жгучую острую боль.
- Травмы, инфекции влияют на развитие болей в лобной части.
- Ношение неудобного головного убора может спровоцировать неприятные ощущения в области головы.
В боку
Воспаление печени, желчного пузыря провоцируют боли в правом боку, а в левом причиной являются желудок, пищевод. В некоторых случаях боковые боли вызываются тревожными расстройствами, паническими атаками. Нередко они возникают совместно с грудинными болями, когда ощущается нехватка воздуха.
По всему организму
Боль, разливающаяся по всему телу, может быть следствием физической перегрузки, неудобного положения тела во время ночного сна. Этот вид расстройства кратковременный и быстро проходит. Если она продолжается в течение нескольких дней, то можно предположить развитие фибромиалгии.
При беременности
Боли, возникающие при беременности, можно разделить на акушерские и не акушерские. К первым относятся те, что возникают при аномалиях: отслойке плаценты, внематочной беременности. Ко вторым относятся ощущения, которые считаются нормой: растягивающиеся связки, поддерживающие плод, ухудшение перистальтики кишечника, давление растущей матки, возникающие запоры.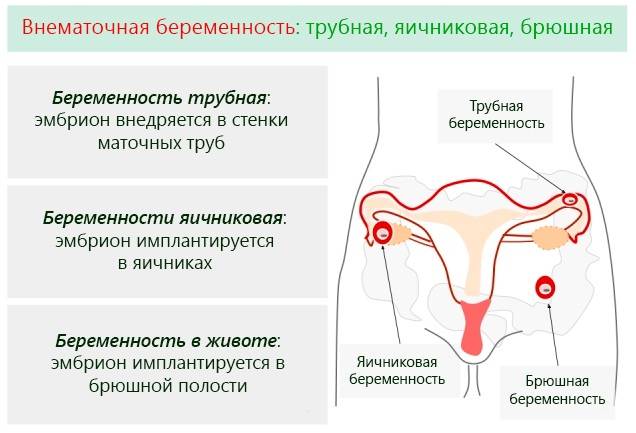
Всё это влияет на возникновение болей, которые могут быть не только локальными, но и мигрирующими. Многие женщины сталкиваются с болями в пояснице, отдающими в ноги, руки, болями в области крестца, лобка.