Аллергические реакции у детей

У детей аллергические реакции возникают по тем же причинам и с теми же характерными признаками, что и у взрослых. С раннего возраста обнаруживаются симптомы пищевой аллергии — они возникают с первых месяцев жизни.
Повышенная чувствительность наблюдается к продуктам животного происхождения (рыбе, яйцам, коровьему молоку, ракообразным), растительного происхождения (орехам всех видов, пшенице, арахису, сое, цитрусовым, землянике, клубнике), а также меду, шоколаду, какао, икре, злакам и т. д.
Пищевая аллергия в раннем возрасте влияет на формирование более тяжелых реакций в старшем возрасте. Поскольку пищевые белки являются потенциальными аллергенами, больше всего появлению реакции способствуют продукты с их содержанием, особенно коровье молоко.
Аллергические реакции у детей, возникшие из-за употребления определенного продукта в пищу, отличаются многообразностью, поскольку в патологическом процессе могут быть задействованы разные органы и системы. Клиническим проявлением, возникающим наиболее часто, бывает атопический дерматит — кожная сыпь на щеках, сопровождающаяся сильным зудом. Симптомы проявляются на 2–3 мес. Сыпь распространяется на туловище, локти и колени.
Таким образом, аллергические реакции у взрослых и детей отличаются разнообразием. Исходя из этого, медики предлагают множество классификаций, где за основу взяты время протекания реакции, принцип патогенеза и др. Наиболее распространенными заболеваниями аллергической природы являются анафилактический шок, крапивница, дерматит или бронхиальная астма.
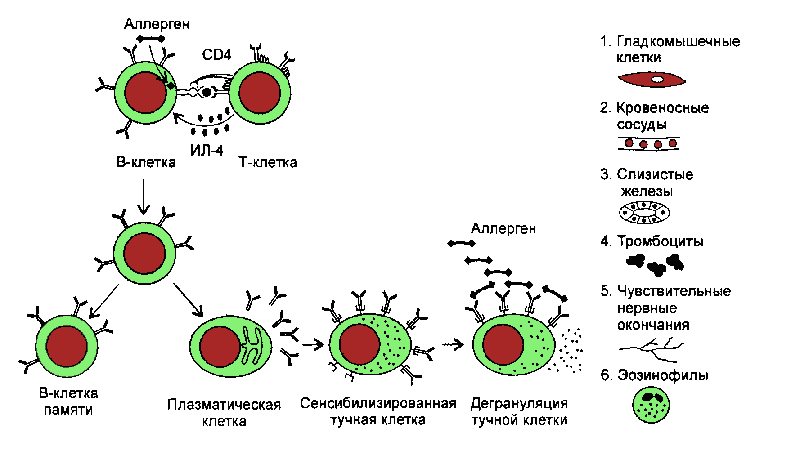
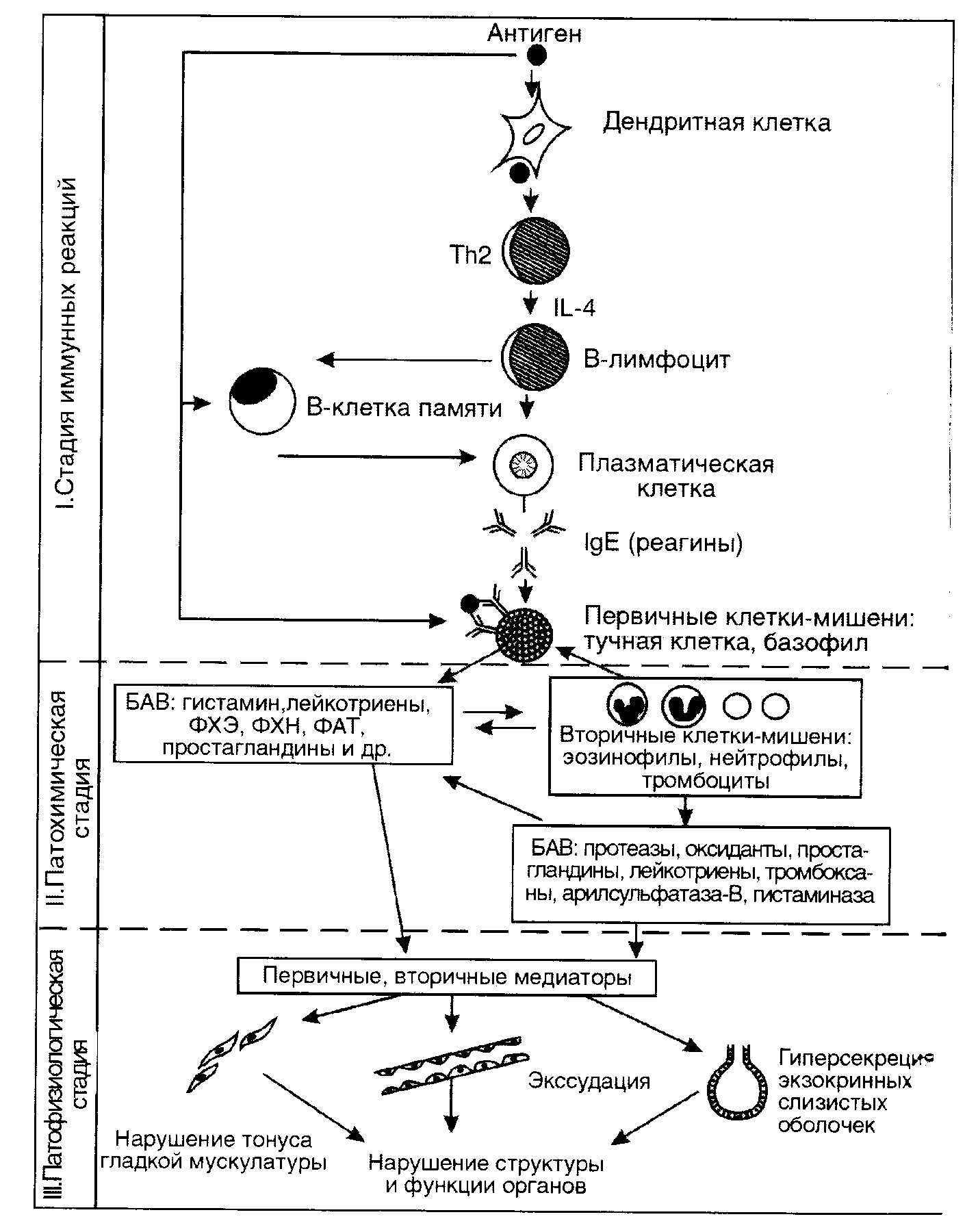
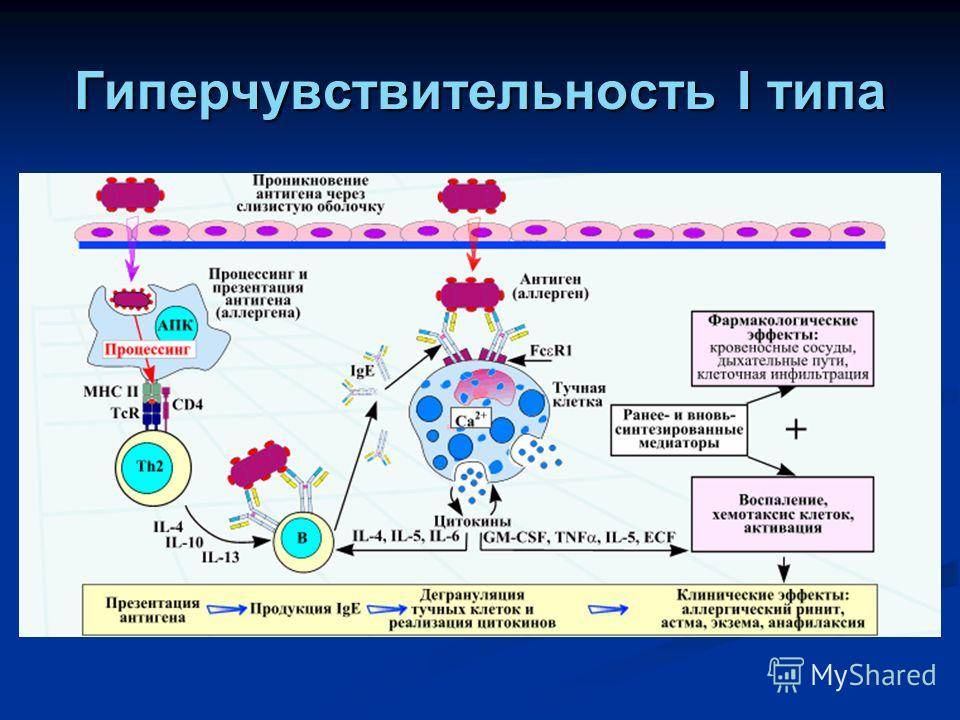
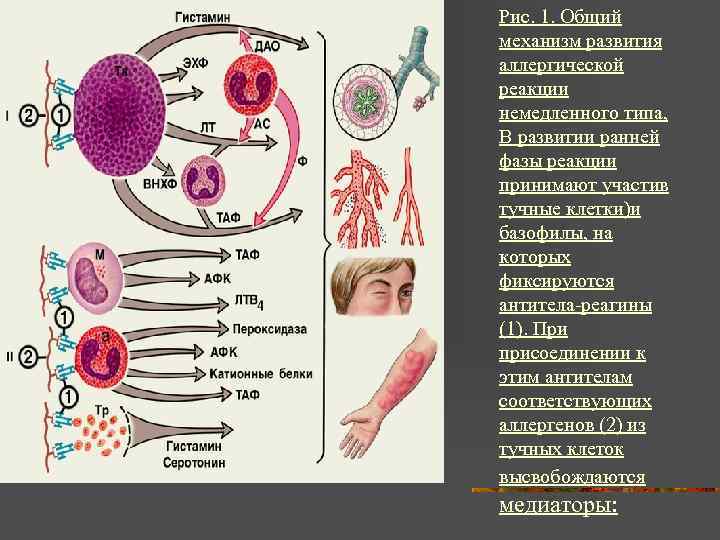
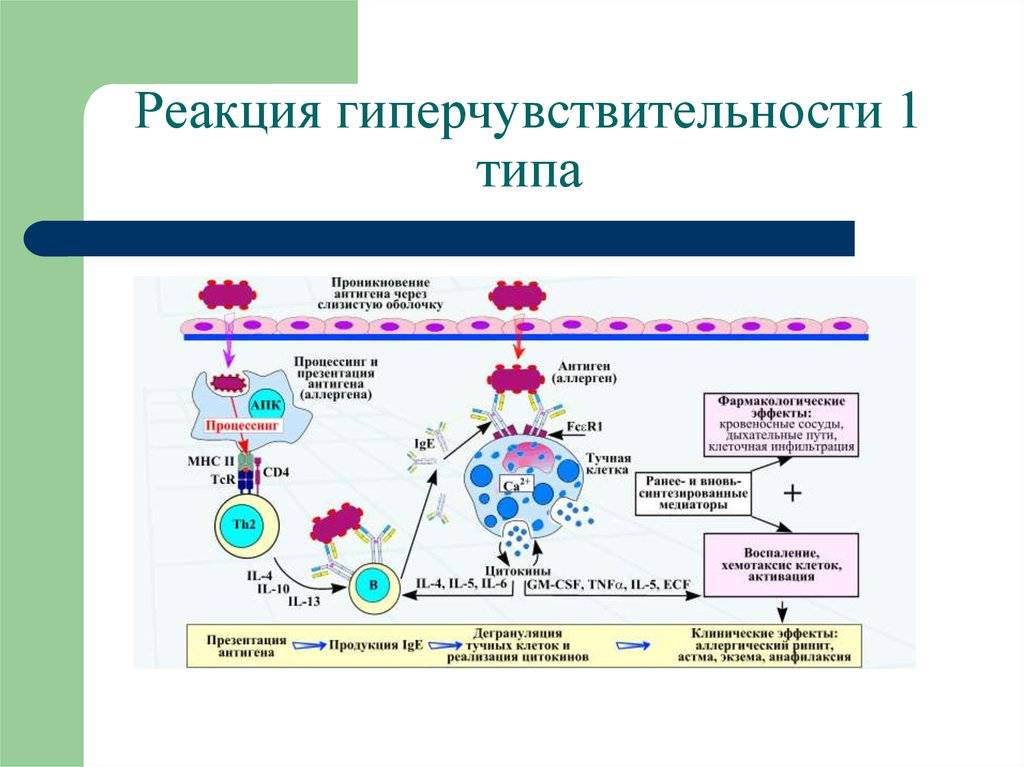
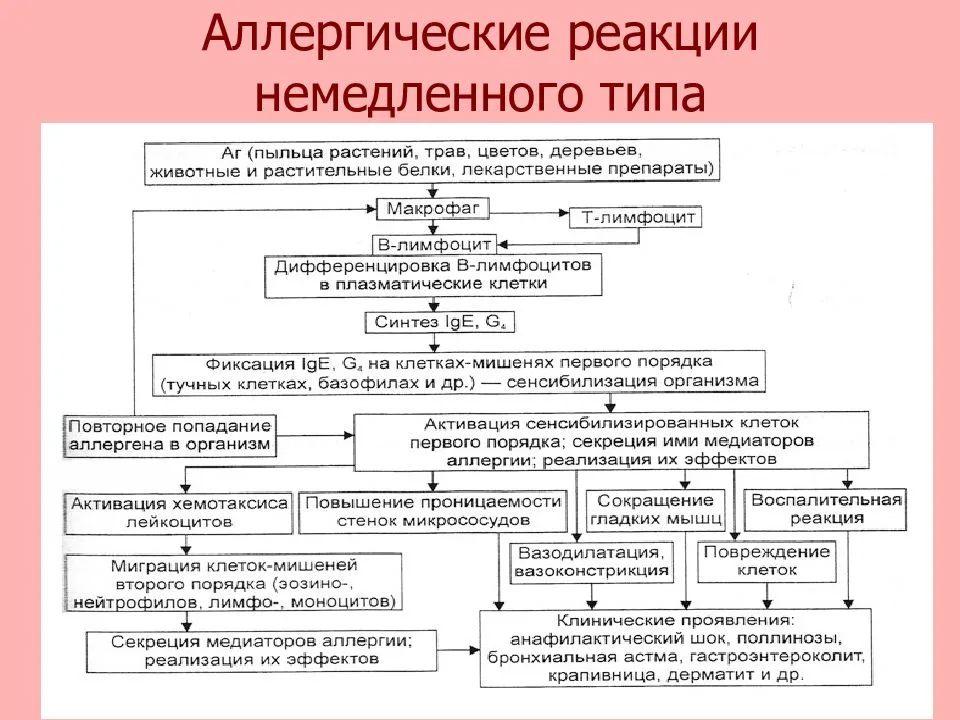
Общие закономерности развития иммунологической фазы аллергических реакций немедленного типа
Иммунологическая
стадия начинается с воздействия
сенсибилизирующей дозы аллергена и
латентного периода сенсибилизации, а
также включает в себя взаимодействие
разрешающей дозы аллергена с аллергическими
антителами.
Сущность
латентного периода сенсибилизации
заключается, прежде всего, в макрофагальной
реакции, которая начинается с узнавания
и поглощения макрофагом (А-клеткой)
аллергена. В процессе фагоцитоза
происходит разрушение большей части
аллергена под влиянием гидролитических
ферментов; негидролизованная часть
аллергена (детерминантные группировки)
экспонируется на наружную мембрану
А-клетки в комплексе с Ia-белками и и-РНК
макрофага. Образовавшийся комплекс
носит название суперантигена и обладает
иммуногенностью и аллергогенностью
(способностью индуцировать развитие
иммунных и аллергических реакций), во
много раз превышающей таковую
первоначального нативного аллергена.
В латентный период сенсибилизации вслед
за макрофагальной реакцией возникает
процесс специфической и неспецифической
кооперации трех типов иммунокомпетентных
клеток: А-клеток, Т-лимфоцитов-хелперов
и антигенреагирующих клонов В-лимфоцитов.
Сначала происходит распознавание
аллергена и Ia-белков макрофага
специфическими рецепторами
Т-лимфоцитов-хелперов, затем макрофаг
секретирует интерлейкин-1, стимулирующий
пролиферацию Т-хелперов, которые, в свою
очередь, выделяют индуктор иммуногенеза,
стимулирующий пролиферацию
антигенчувствительных клонов В-лимфоцитов,
их дифференцировку и трансформацию в
плазматические клетки – продуценты
специфических аллергических антител.
На
процесс антителообразования влияет
еще один тип иммуноцитов – Т-супрессоры,
действие которых противоположно действию
Т-хелперов: они тормозят пролиферацию
В-лимфоцитов и превращение их в плазмоциты.
В норме отношение Т-хелперов к Т-супрессорам
составляет 1,4 – 2,4.
Аллергические
антитела подразделяются на:
1)
антитела-агрессоры;
2)
антитела-свидетели;
3)
блокирующие антитела.
Каждому
типу аллергических реакций (анафилактические,
цитолитические, иммунокомплексная
патология) свойственны определенные
антитела-агрессоры, отличающиеся
иммунологическими, биохимическими и
физическими свойствами.
При
проникновении разрешающей дозы антигена
(или в случае персистенции антигена в
организме) происходит взаимодействие
активных центров антител с детерминантными
группировками антигенов на клеточном
уровне или в системном кровотоке.
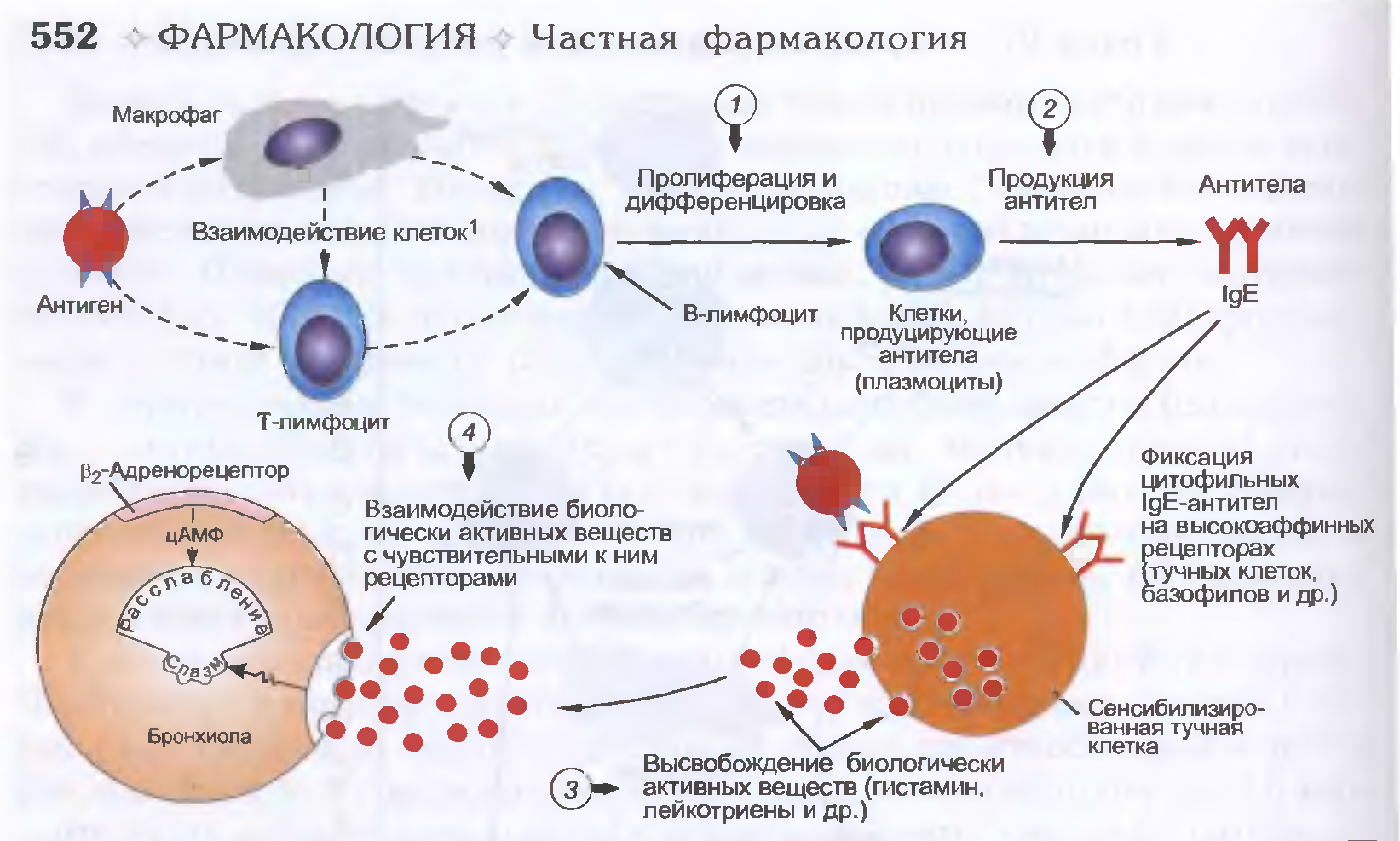
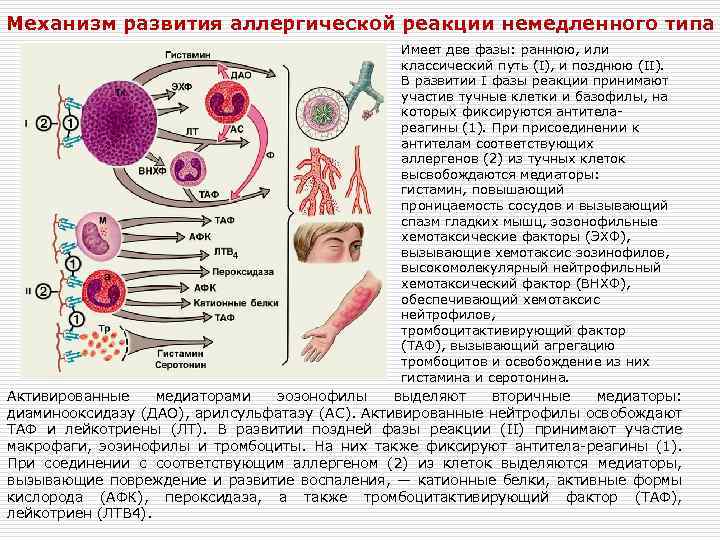
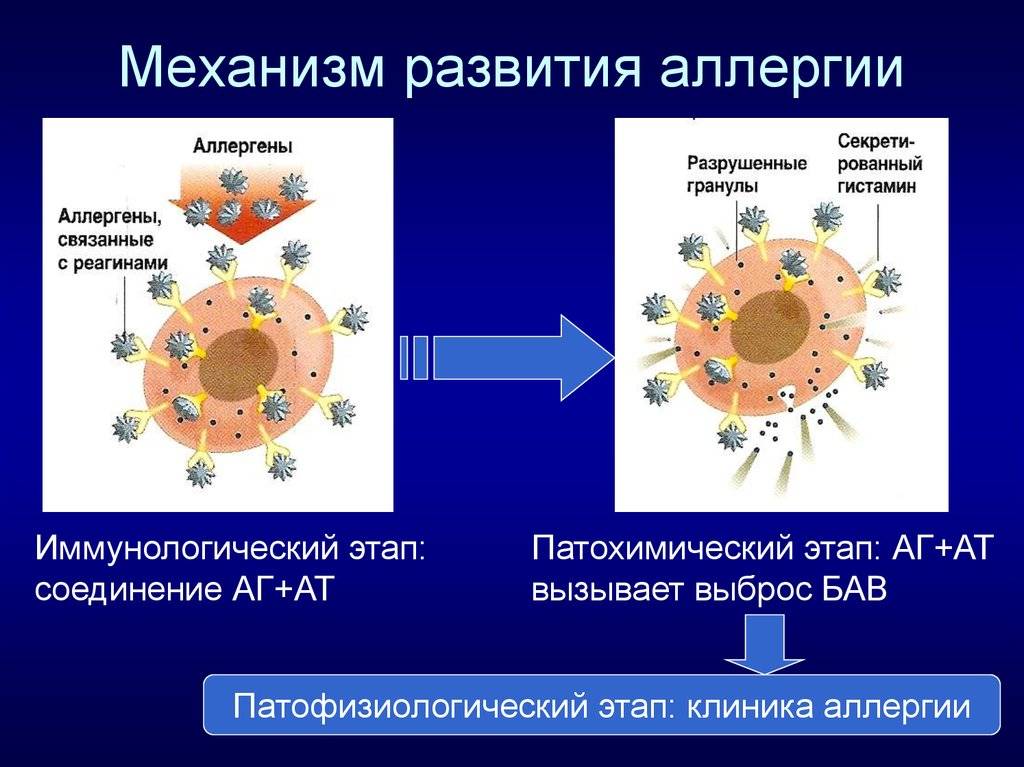
Патохимическая
стадиязаключается
в образовании и освобождении в окружающую
среду в высокоактивной форме медиаторов
аллергии, что происходит в процессе
взаимодействия антигена с аллергическими
антителами на клеточном уровне или
фиксации иммунных комплексов на
клетках-мишенях.
Патофизиологическая
стадияхарактеризуется
развитием биологических эффектов
медиаторов аллергии немедленного типа
и клинических проявлений аллергических
реакций.
Виды
К аллергическим реакциям быстрого типа, сопровождающимся тяжелым течением, принадлежит анафилактический шок. Его симптомы:
- снижение артериального давления;
- низкая температура тела;
- судороги;
- нарушение дыхательного ритма;
- расстройство деятельности сердца;
- потеря сознания.
Анафилактический шок
Анафилактический шок наблюдается при вторичном попадании аллергена, особенно при введении лекарств или при их наружном применении: антибиотиков, сульфаниламидов, анальгина, новокаина, аспирина, йода, бутадиена, амидопирина и др. Эта острая реакция носит угрозу для жизни, поэтому требует неотложной медпомощи. До этого больному нужно обеспечить приток свежего воздуха, горизонтальное положение и тепло.
Чтобы не допустить анафилактического шока, нужно не заниматься самолечением, поскольку неконтролируемый прием медикаментов провоцирует более тяжелые аллергические реакции. Больному стоит составить список препаратов и продуктов, вызывающих реакции, и на приеме у врача сообщать о них.
Бронхиальная астма

Наиболее распространенным видом аллергии является бронхиальная астма. Ею страдают люди, проживающие в определенной местности: с повышенной влажностью или промышленной загрязненностью. Типичный признак патологии — приступы удушья, сопровождающиеся першением и царапаньем в горле, кашлем, чиханием и затрудненным выдохом.
Причинами астмы становятся аллергены, распространяющиеся в воздухе: от пыльцы растений и бытовой пыли до промышленных веществ; пищевые аллергены, провоцирующие понос, колики, боль в животе.
Причиной болезни становится также чувствительность к грибкам, микробам или вирусам. О ее начале сигнализирует простуда, которая постепенно развивается в бронхит, что, в свою очередь, вызывает затруднение дыхания. Причиной патологии становятся также инфекционные очаги: кариес, синусит, отит.
Процесс формирования аллергической реакции сложен: микроорганизмы, длительное время действующие на человека, явно не ухудшают здоровье, но незаметно формируют аллергическое заболевание, в том числе предастматическое состояние.
Если предастматическое состояние дало знать о себе, необходимо сразу начать лечение и ни в коем случае не заниматься самолечением.
Крапивница

После бронхиальной астмы наиболее распространенной является крапивница — высыпание на любом участке тела, напоминающее последствия контакта с крапивой в виде зудящих небольших волдырей. Такие проявления сопровождаются повышением температуры до 39 градусов и общим недомоганием.
Жжение и зуд настолько сильны, что больные могут до крови расчесывать кожу, занося инфекцию. К образованию волдырей приводит воздействие на организм тепла и холода (соответственно различают тепловую и холодовую крапивницу), физических предметов (одежда и др., от чего возникает физическая крапивница), а также нарушение функционирования желудочно-кишечного тракта (энзимопатическая крапивница).
Отек Квинке
В сочетании с крапивницей возникает ангиоотек, или отек Квинке — аллергическая реакция быстрого типа, для которой характерна локализация в области головы и шеи, в частности на лице, внезапное появление и быстрое развитие.
Отек представляет собой утолщение кожи; его размеры варьируются от горошины до яблока; при этом зуд отсутствует. Болезнь длится 1 час – несколько дней. Возможно ее повторное появление в том же месте.
Отек Квинке также возникает в желудке, пищеводе, поджелудочной железе или в печени, сопровождается выделениями, болями в области ложечки. Наиболее опасными местами проявления ангиоотека являются головной мозг, гортань, корень языка. У больного затрудняется дыхание, а кожа становится синюшной. Возможно постепенное нарастание признаков.
Дерматит
Одним из видов аллергической реакции является дерматит — патология, имеющая схожесть с экземой и возникающая при контакте кожи с веществами, провоцирующими аллергию замедленного типа.
Сильными аллергенами являются:
- динитрохлорбензол;
- синтетические полимеры;
- формальдегидные смолы;
- скипидар;
- полихлорвиниловые и эпоксидные смолы;
- урсолы;
- хром;
- формалин;
- никель.
Все эти вещества распространены как на производстве, так и в быту. Чаще они вызывают аллергические реакции у представителей профессий, предполагающих контакт с химическими веществами. Профилактика включает в себя организацию чистоты и порядка на производстве, использование усовершенствованных технологий, минимализирующих вред химикатов при контакте с человеком, гигиену и проч.
Аутоиммунные заболевания
В норме выработка
аутоантител и активация аутологичных
лимфоцитов не происходят. В период
эмбриогенеза все клоны иммунокомпетентных
клеток, которые реагировали с антигенами
собственных тканей, элиминируются или
супрессируются.
Аутоиммунизация
может возникнуть либо на фоне неизмененной
иммунной системы, либо на фоне ее
первичного полома. В первом случае она
является результатом ответа организма
на появление антигенов, к которым не
выработалась иммунологическая
толерантность.
Причины
аутоиммунных заболеваний:
1)
Нарушение физиологической изоляции
«забарьерных органов» (нервная система,
хрусталик, яичко, коллоид щитовидной
железы). Известно, что в нормальных
условиях ряд антигенов находится вне
контакта с Т-лимфоцитами хелперами,
поэтому организм не знает о них. Это
ткани (см. выше), отделенные гистогематическими
барьерами.
2)
Изменения антигенных свойств белков
организма (при ожоговой денатурации,
при действии лекарственных препаратов,
микробных токсинов).
3)
Образование промежуточных антигенов.
Они возникают в результате интеграции
двух геномов, например клеточного и
вирусного.
4)
Иммунизация бактериальными антигенами,
имеющими сходство с тканевыми
белками.Обнаружено наличие сходных или
перекрестных антигенов у стрептококков
и миофибрилл сердца и ткани почек;
кишечной палочки, тканей кишок и т. д.
Во
втором случае аутоиммунные процессы
могут возникать на фоне первичных
изменений в иммунной системе организма.
Рецепторы, выполняющие функцию
распознавания, сами могут распознаваться
другими рецепторами. Поломки в иммунной
системе могут вызвать возбудители
многих инфекционных заболеваний:
туберкулеза, коклюша, кори, инфекционного
мононуклеоза. В результате этих инфекций
иммунные клетки теряют способность
различать свое и чужое, как следствие —
иммунные реакции.
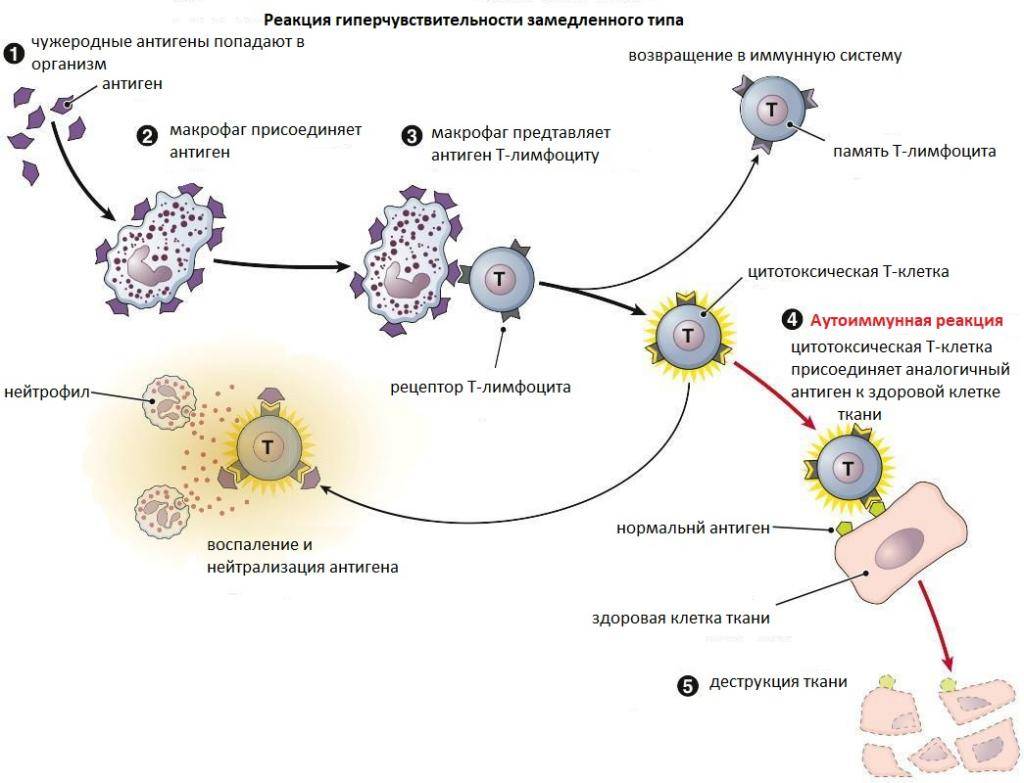
Аутоиммунный
процесс может стать следствием нарушений
в системе Т-супрессоров, патологической
мутации лимфоидных клеток и пролиферации
«запретных» клонов лимфоцитов.
При
дефиците Т-супрессоров В-клетки начинают
реагировать на тканевые антигены,
вырабатывают аутоантитела, которые и
обеспечивают развитие аутоиммунного
заболевания.
В
целом развитие аутоиммунных заболеваний
можно рассматривать как слабость
гомеостатического контроля над
иммунитетом.
Какова
роль аутоантител в патогенезе аутоиммунных
расстройств? Они могут оказывать прямое
цитотоксическое действие на клетки
собственных органов. Возможно и
опосредованное действие через комплекс
антиген–антитело. Последний откладывается
в функционально значимых участках
пораженного органа, присоединяет к себе
комплемент и обеспечивает развитие
местной воспалительной реакции.
К
аутоиммунным заболеваниям относятся,
в частности: ревматизм (поражение сердца
и суставов), ревматоидный артрит
(поражение периферических суставов),
рассеянный склероз (поражается миелин
нервных волокон), системная красная
волчанка (поражение кровеносных сосудов,
кожи, почек) и др.
В
зависимости от локализации патологического
процесса при аутоиммунных заболеваниях
их подразделяют на: 1) органоспецифические
(например, тиреоидит Хашимото. Здесь
аутоантитела специфичны к одному
компоненту — тиреоглобулину и микросомам
клеток щитовидной железы); 2)
неорганоспецифические (системная
красная волчанка, ревматоидный артрит).
Методы
лечения аллергозов: 1) специфические,
2) неспецифические (патогенетические и
симптоматические).
Специфические
методы
заключаются в воздействии на
иммунологическую стадию заболевания
и включают: а) специфическую
гипосенсибилизацию (обычно при
аллергических реакциях I типа);
б)
теофиллин (восстанавливает активность
супрессоров, нормализуя внутриклеточное
соотношение цАМФ и цГМФ); в) глюкокортикоиды
(в небольших дозах супрессивный эффект,
в больших — депрессивный).
Неспецифические
методы
воздействуют на патохимическую и
патофизиологическую стадии, к ним
относятся: а) инактивация БАВ (препараты
антимедиаторного действия и стабилизаторы
мембран — интал, ломузол, задитен); б)
угнетение выработки антител
(глюкокортикоиды, антиметаболиты,
цитостатики); в) снижение действия БАВ
на клетки и органы (наркоз, спазмалитики);
г) нелекарственные методы (лимфоцитофорез,
иммуносорбция, экстракорпоральная
иммунокоррекция).
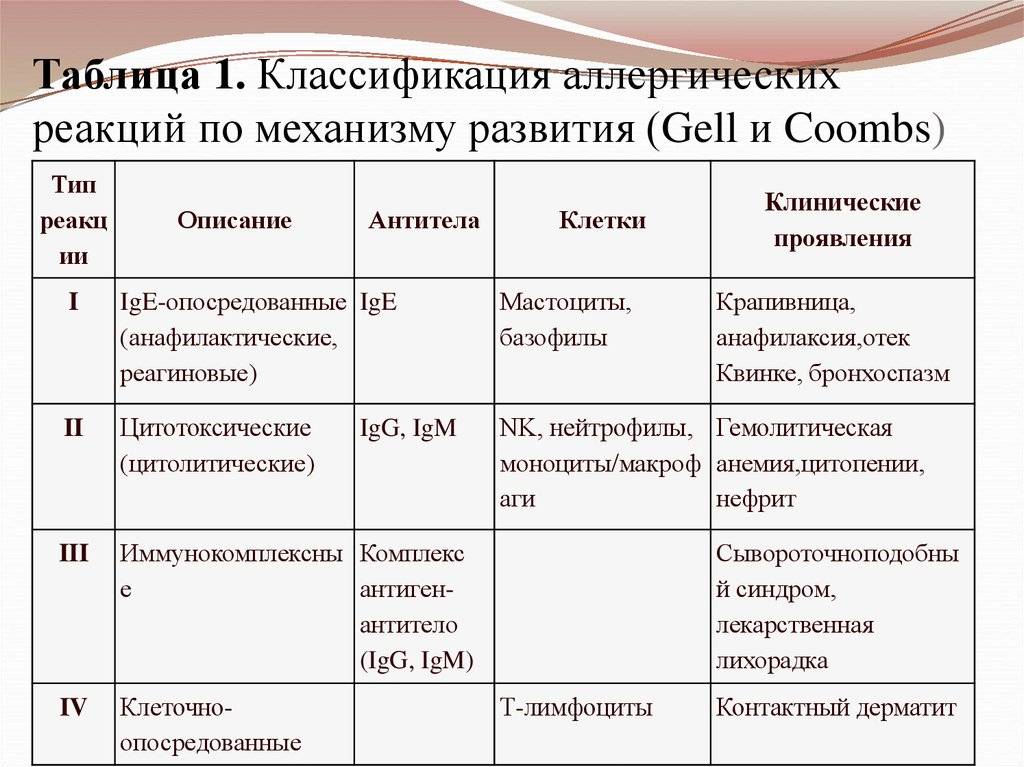
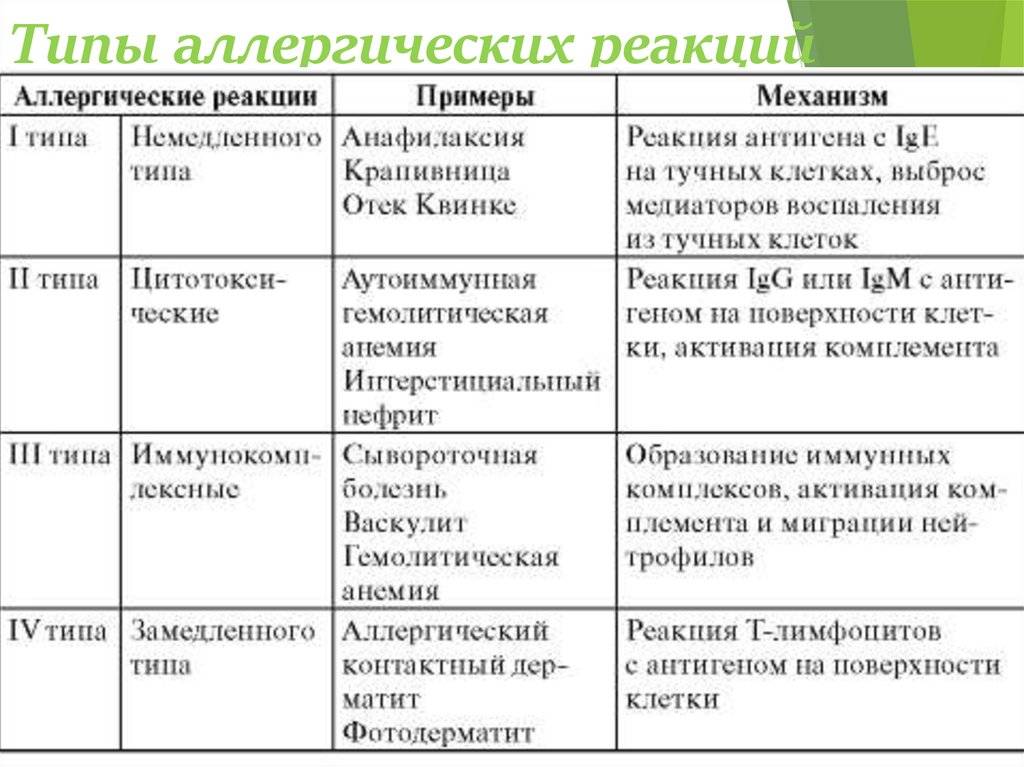
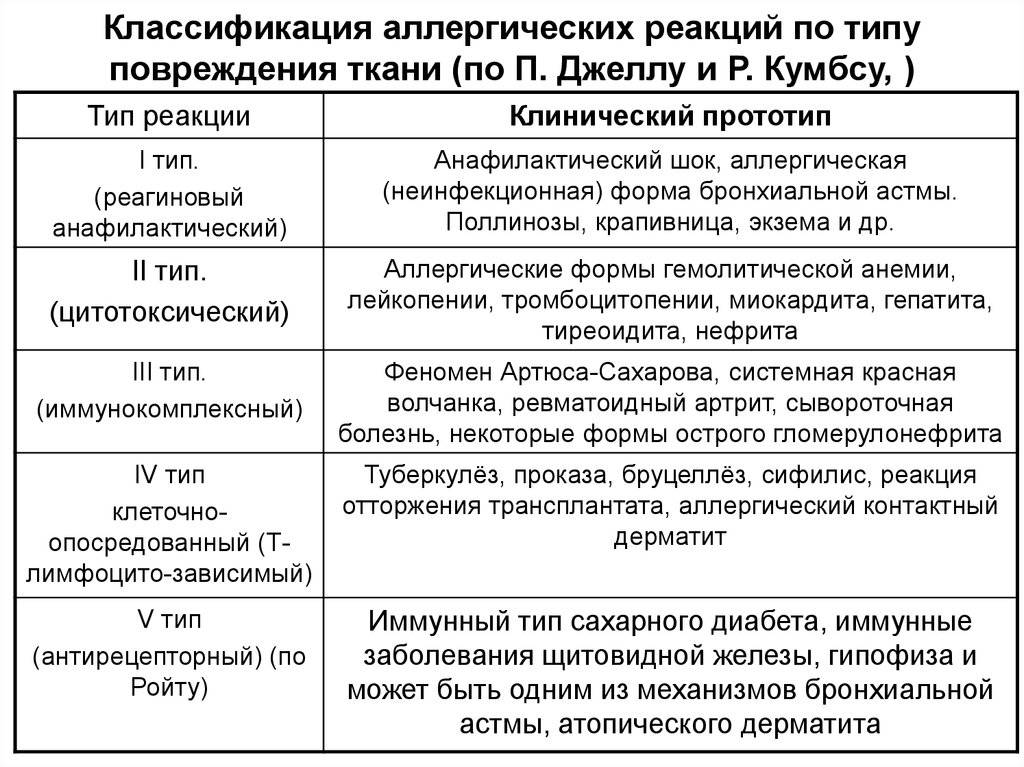
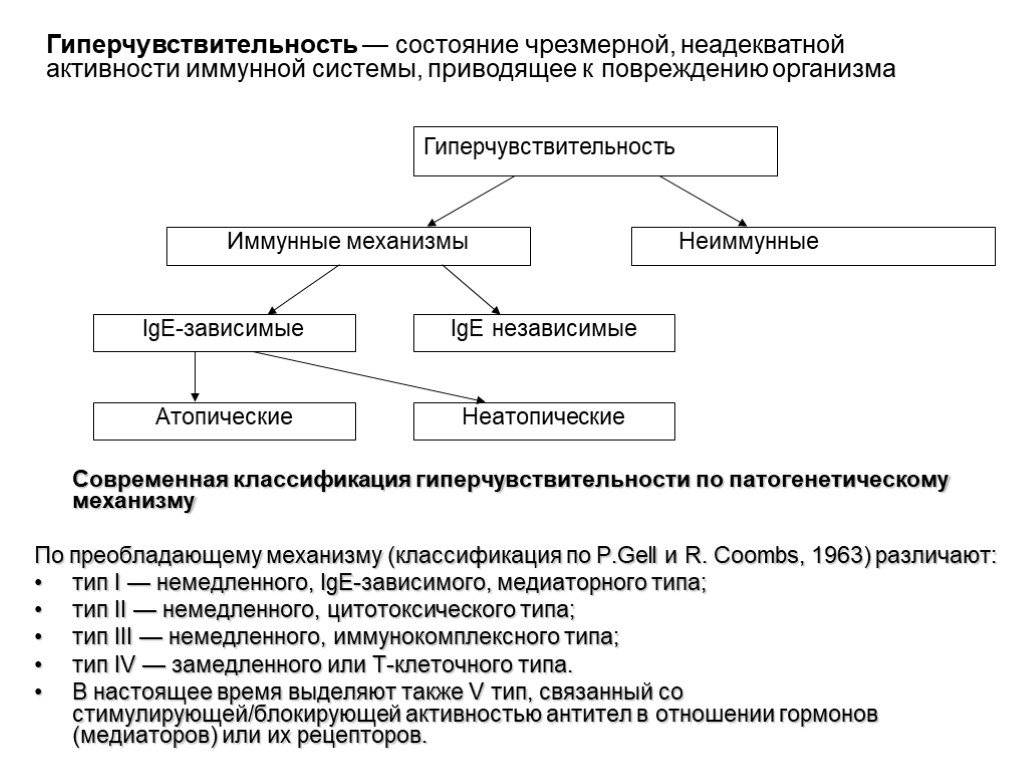
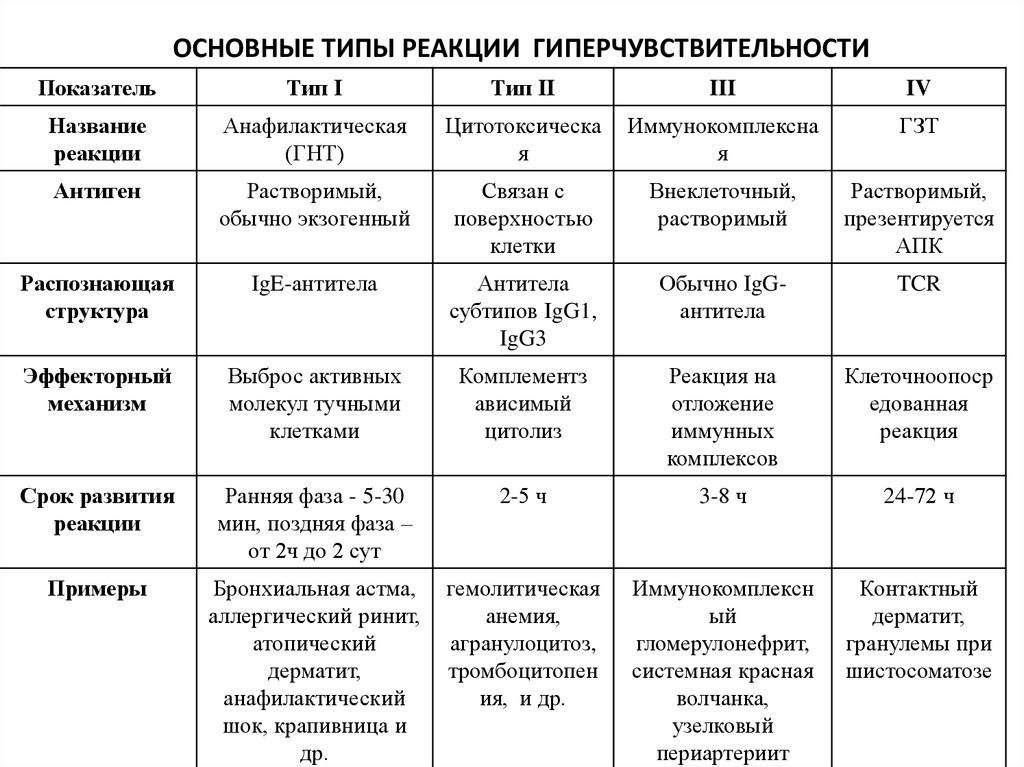
Классификация
В медицине аллергические реакции различают в зависимости от времени их возникновения, особенностей действия механизмов иммунной системы и др. Наиболее применяемой является классификация, согласно которой аллергические реакции разделены на замедленный или немедленный типы. Ее основа — время возникновения аллергии после контакта с возбудителем.
Согласно классификации реакция:
- немедленного типа — появляется в течение 15–20 мин.;
- замедленного типа — развивается через сутки-двое после воздействия аллергена. Недостаток такого разделения состоит в невозможности охватить разнообразные проявления заболевания. Есть случаи, когда реакция возникает через 6 или 18 часов после контакта. Руководствуясь данной классификацией, трудно отнести подобные явления к определенному типу.
Распространена классификация, в основу которой положен принцип патогенеза, то есть особенности механизмов повреждения клеток иммунной системы.
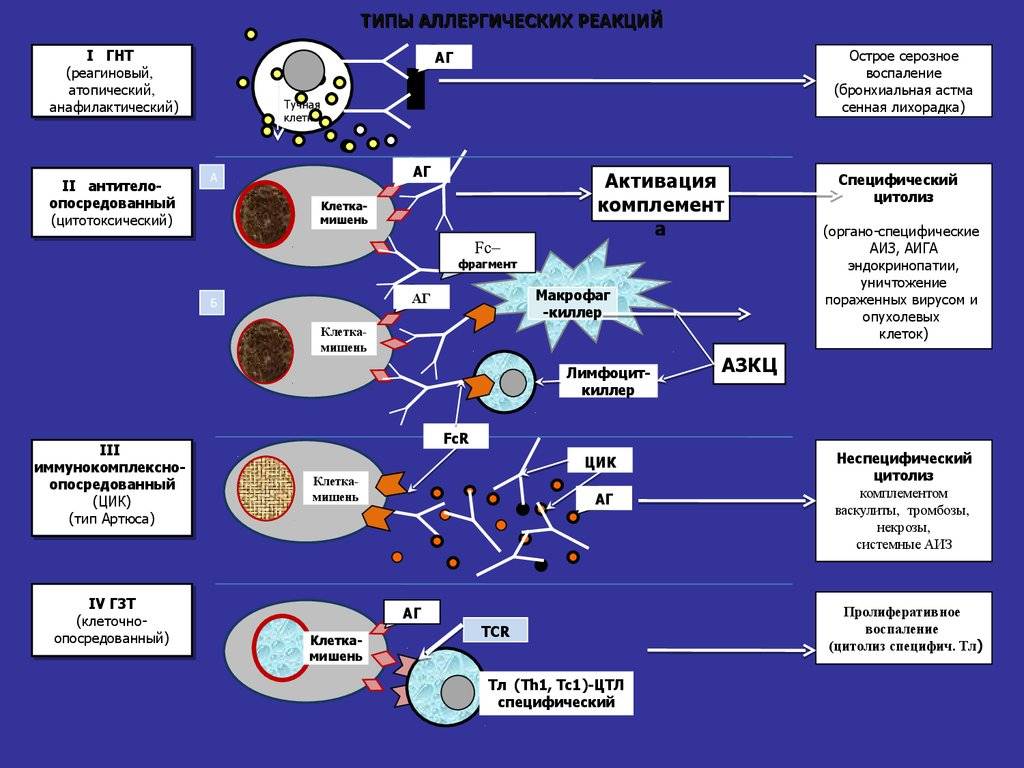
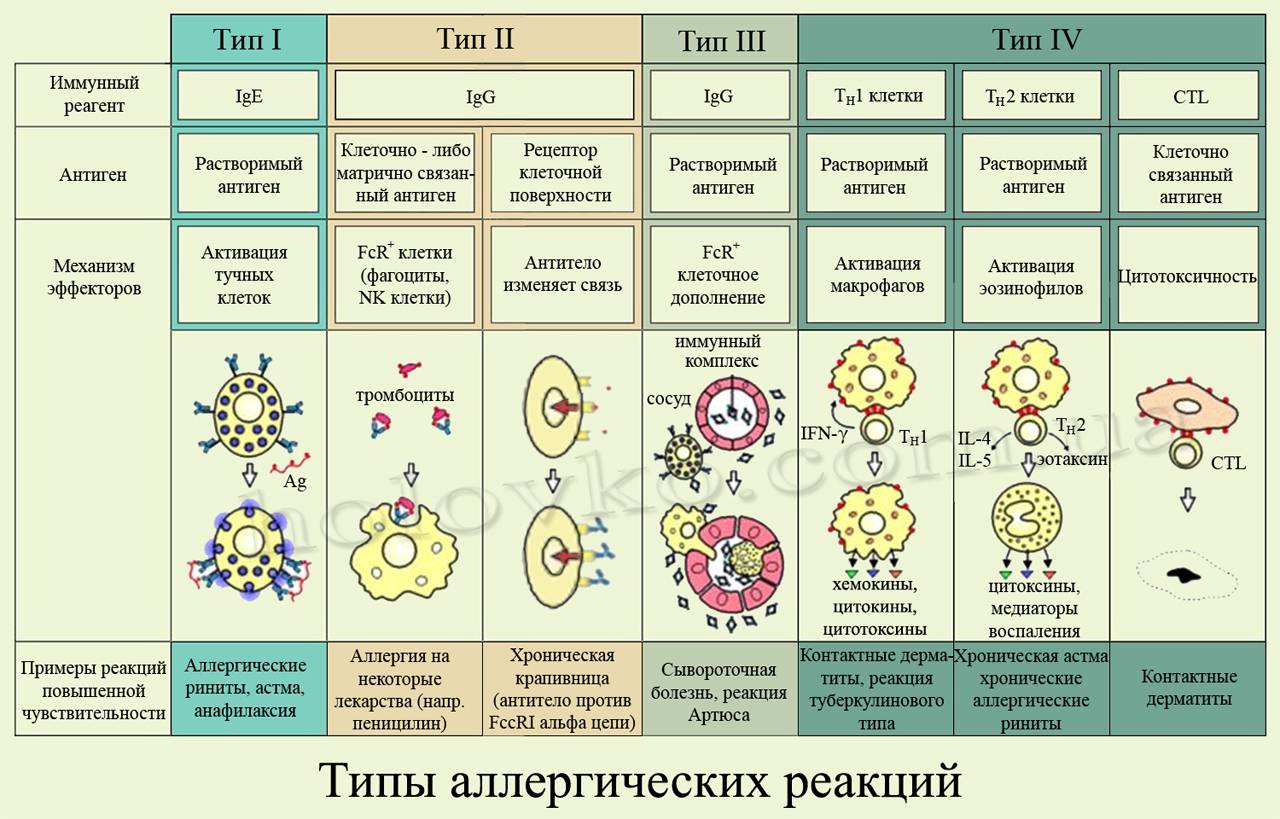
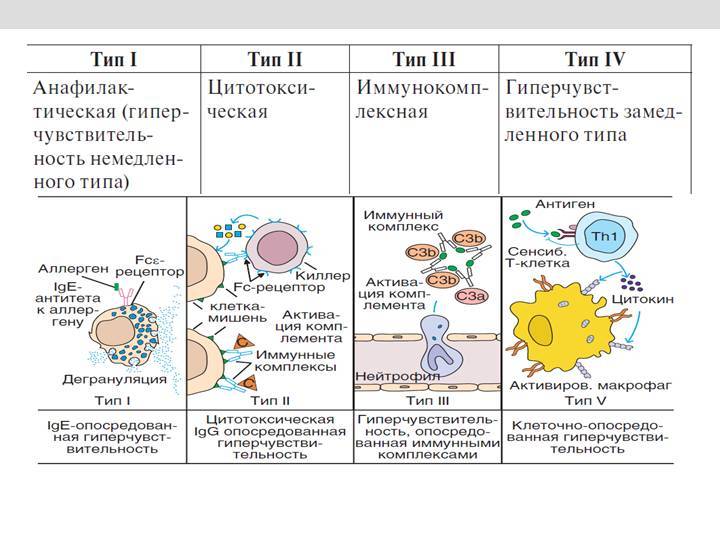
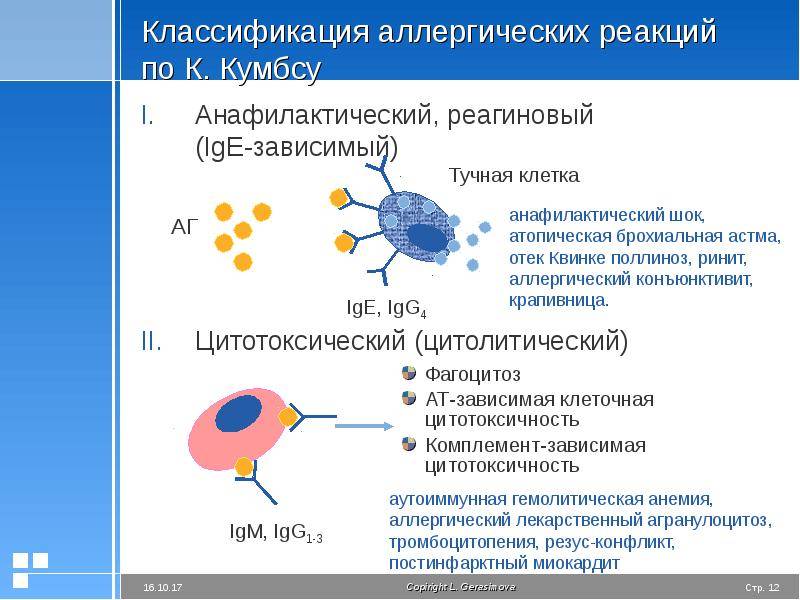
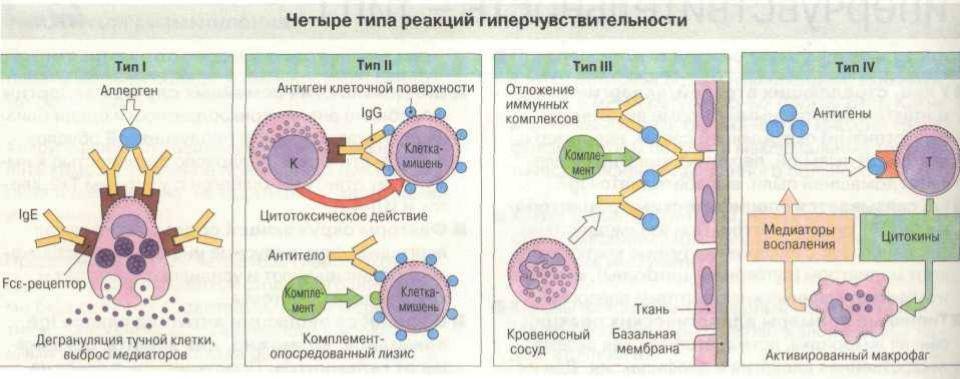
Выделяют 4 типа аллергических реакций:
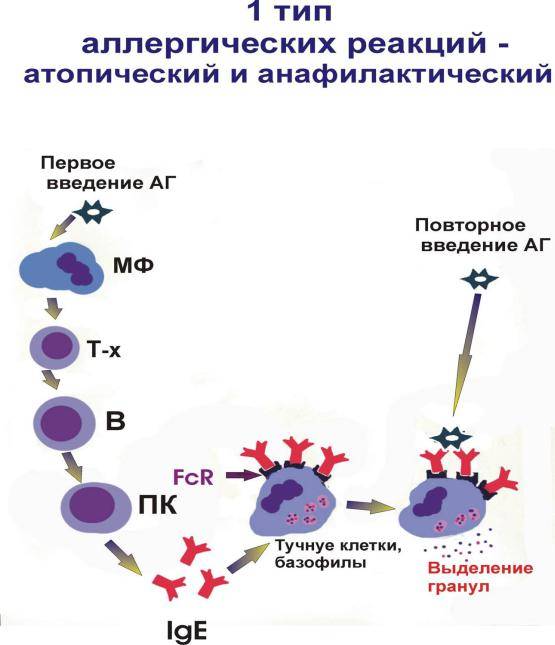
- анафилактический;
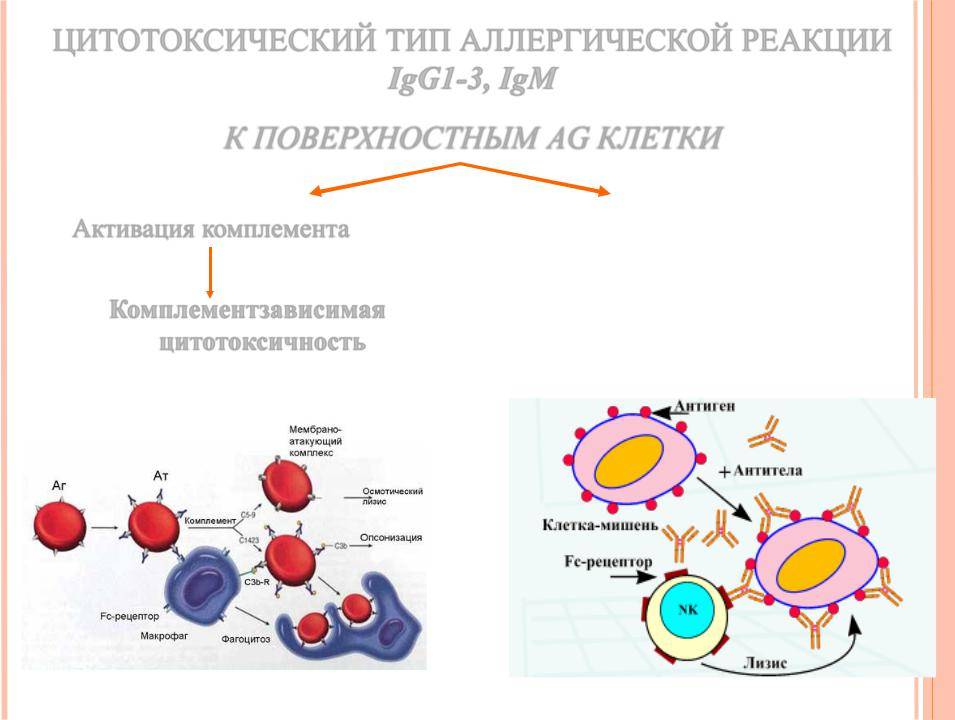
- цитотоксический;
- Артюса;
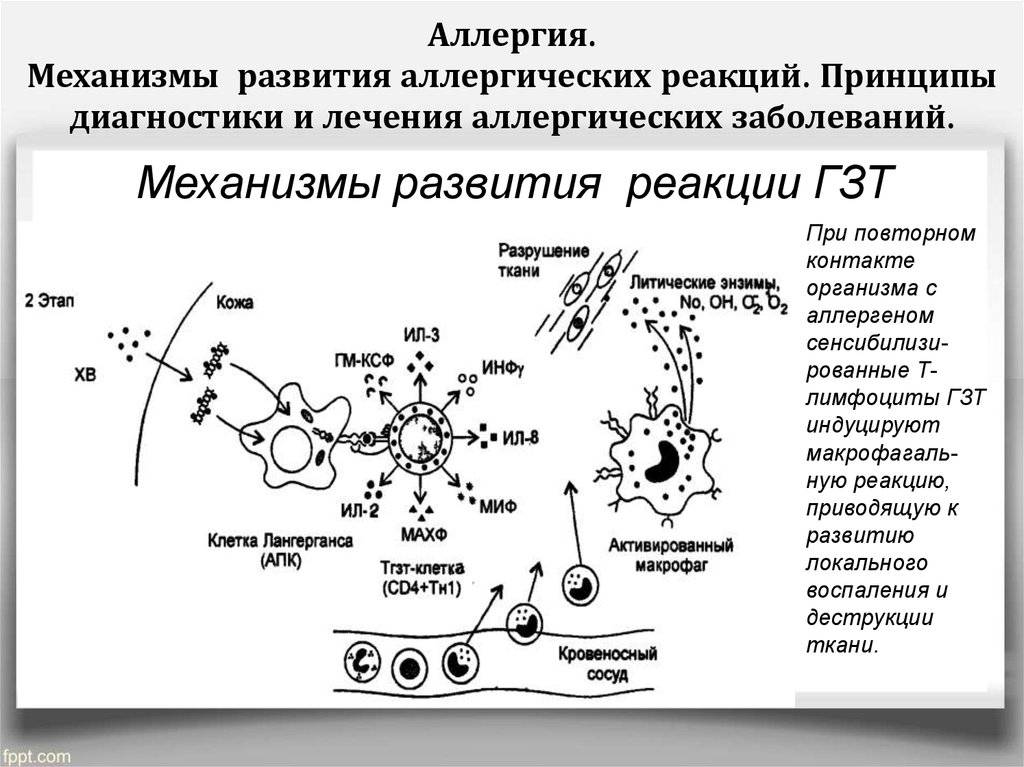
- замедленная гиперчувствительность.
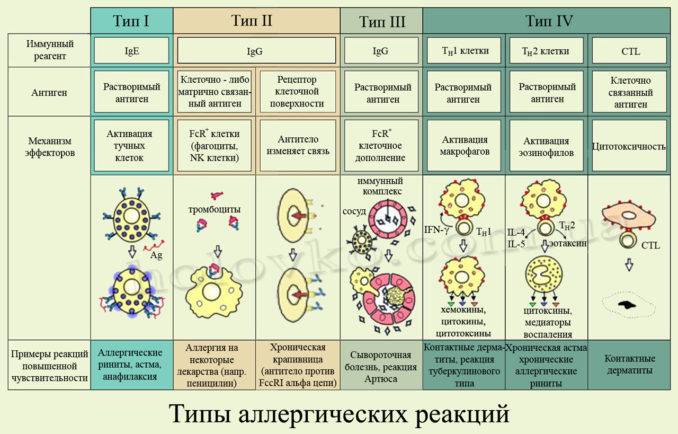
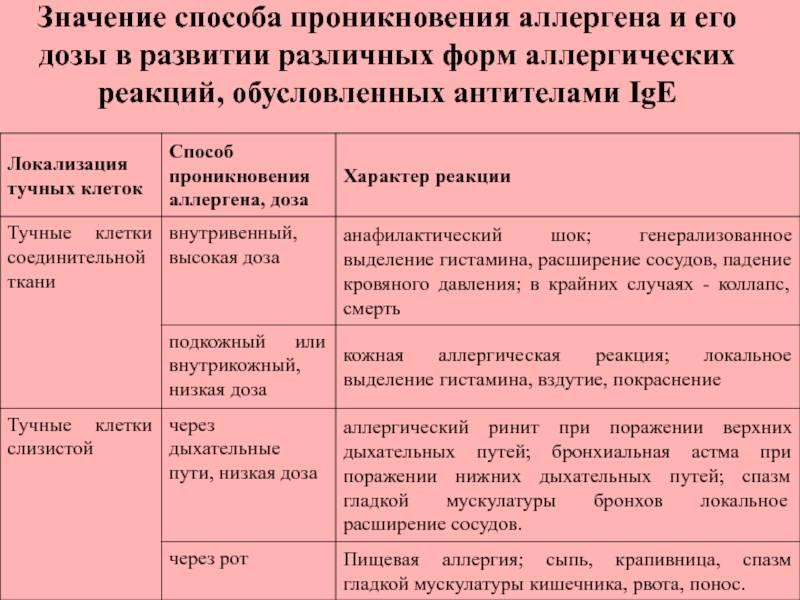
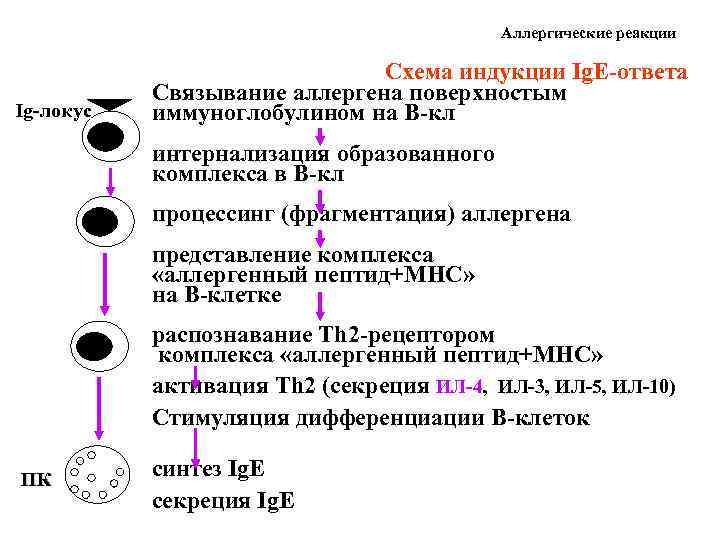
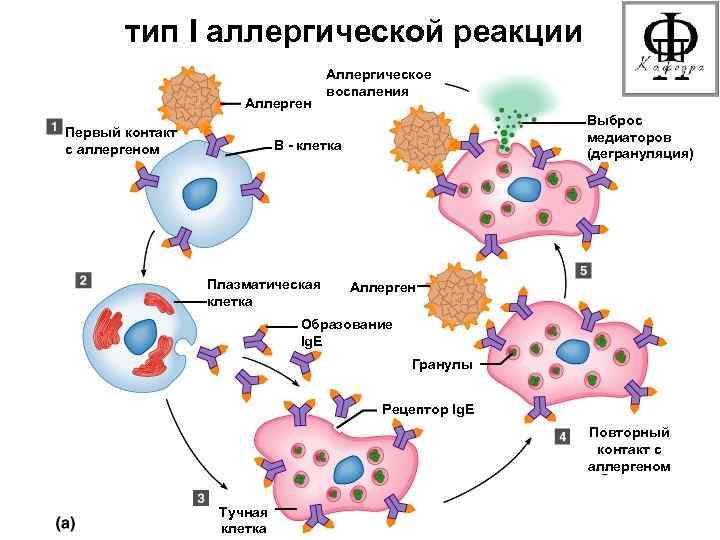
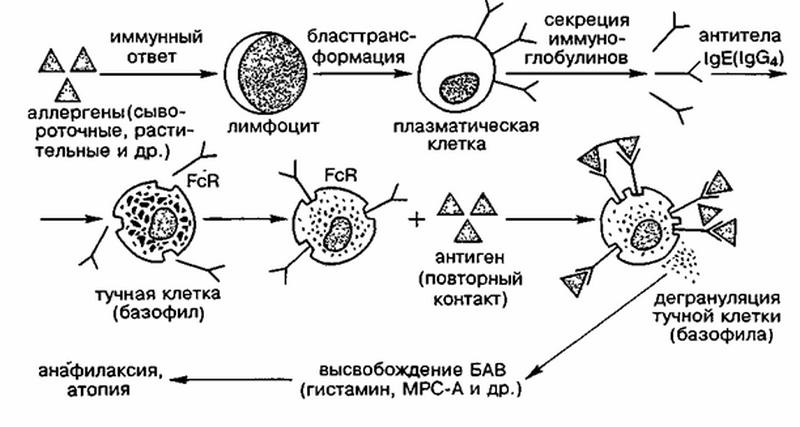
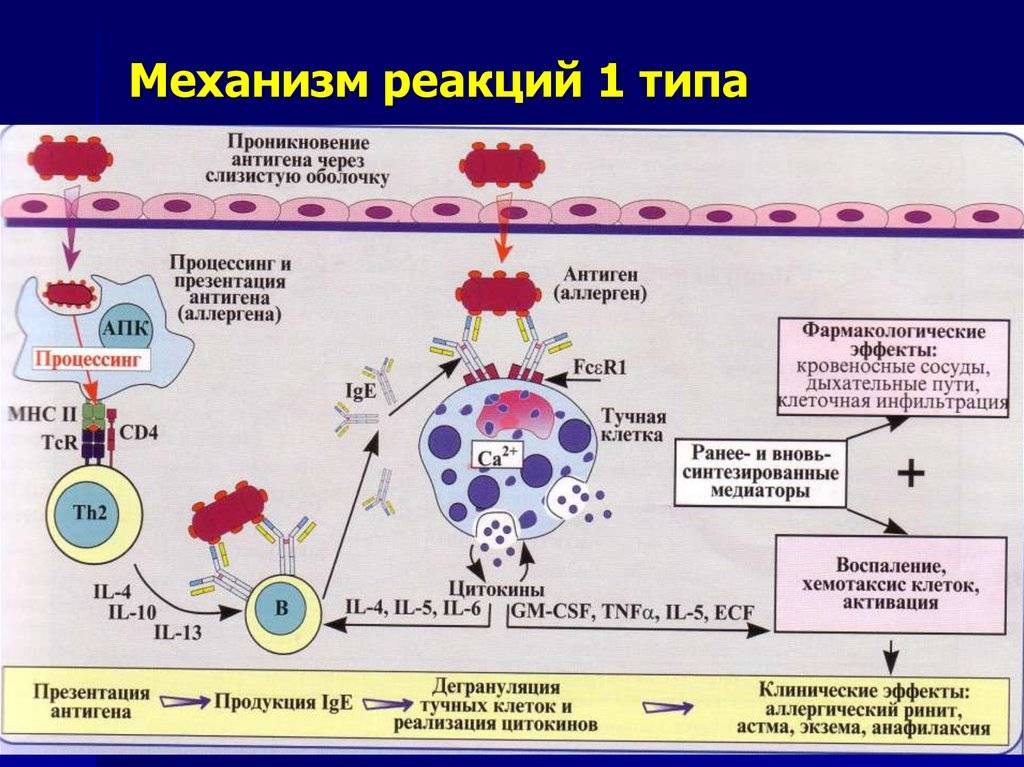
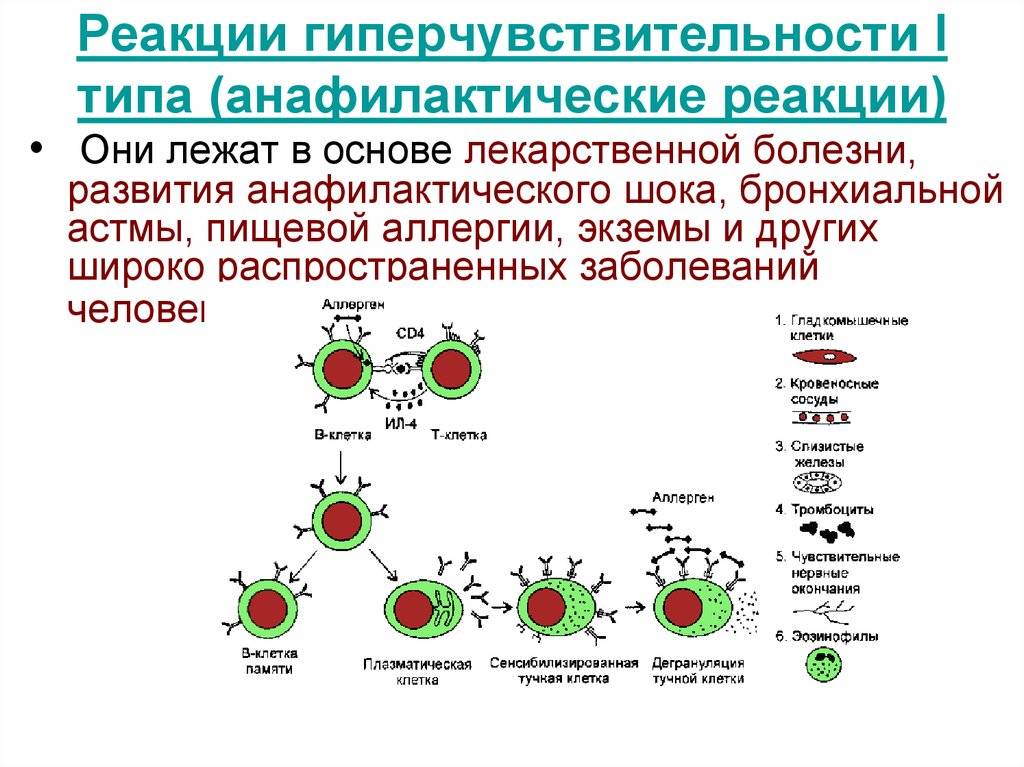
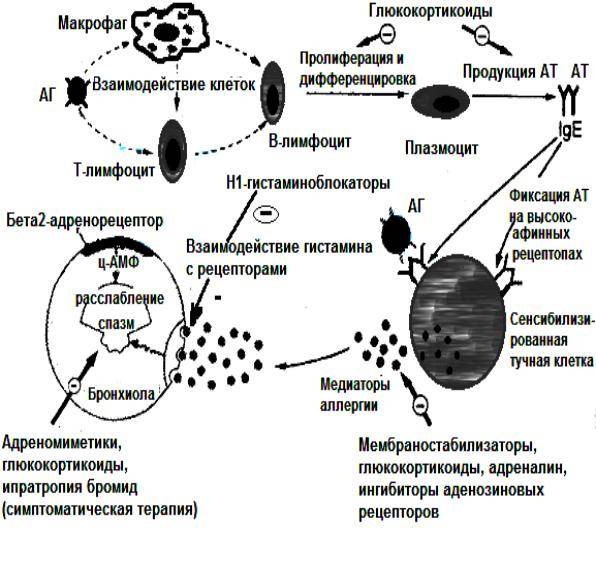
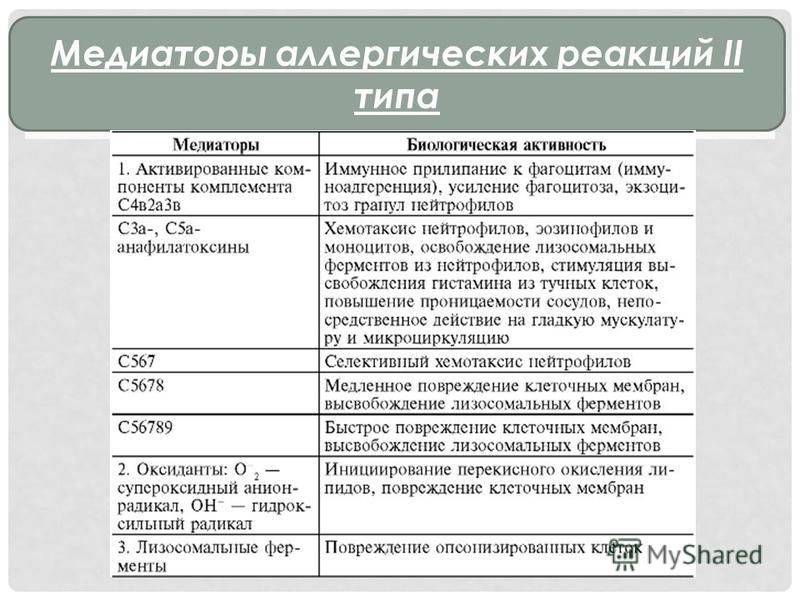
Аллергическая реакция І типа называется также атопической, реакцией немедленного типа, анафилактической или реагиновой. Она возникает через 15–20 мин. после взаимодействия антител-реагинов с аллергенами. В результате в организм выделяются медиаторы (биологически активные вещества), по которым можно увидеть клиническую картину реакции 1-го типа. Этими веществами бывают серотонин, гепарин, простагландин, гистамин, лейкотриены и проч.
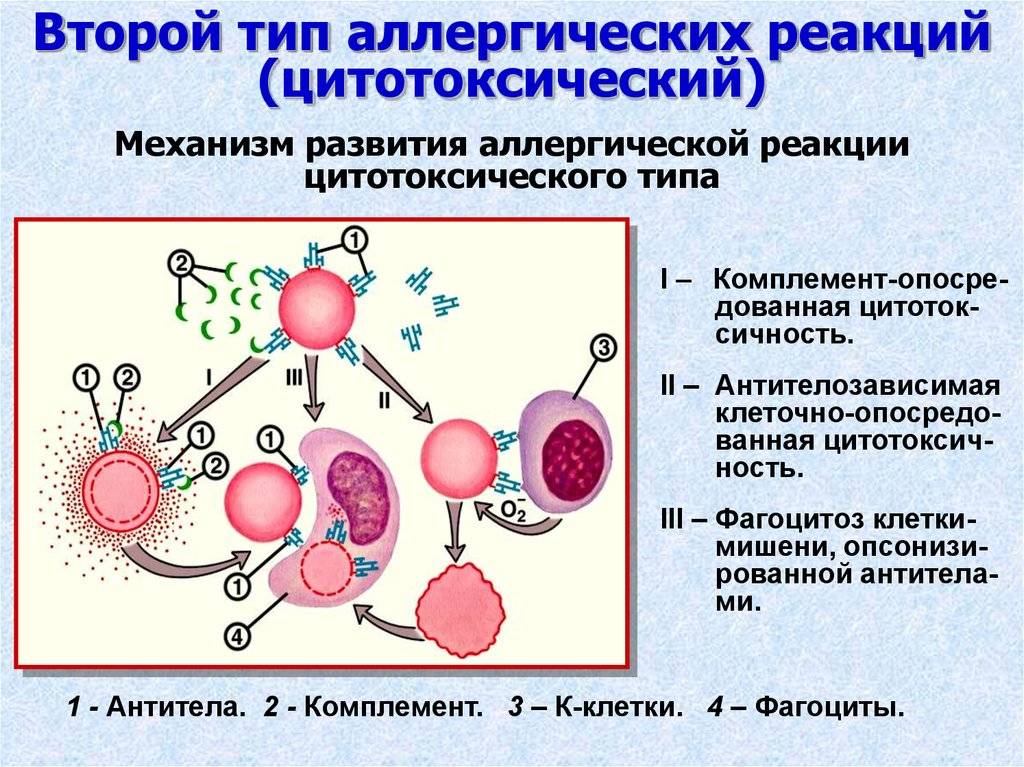
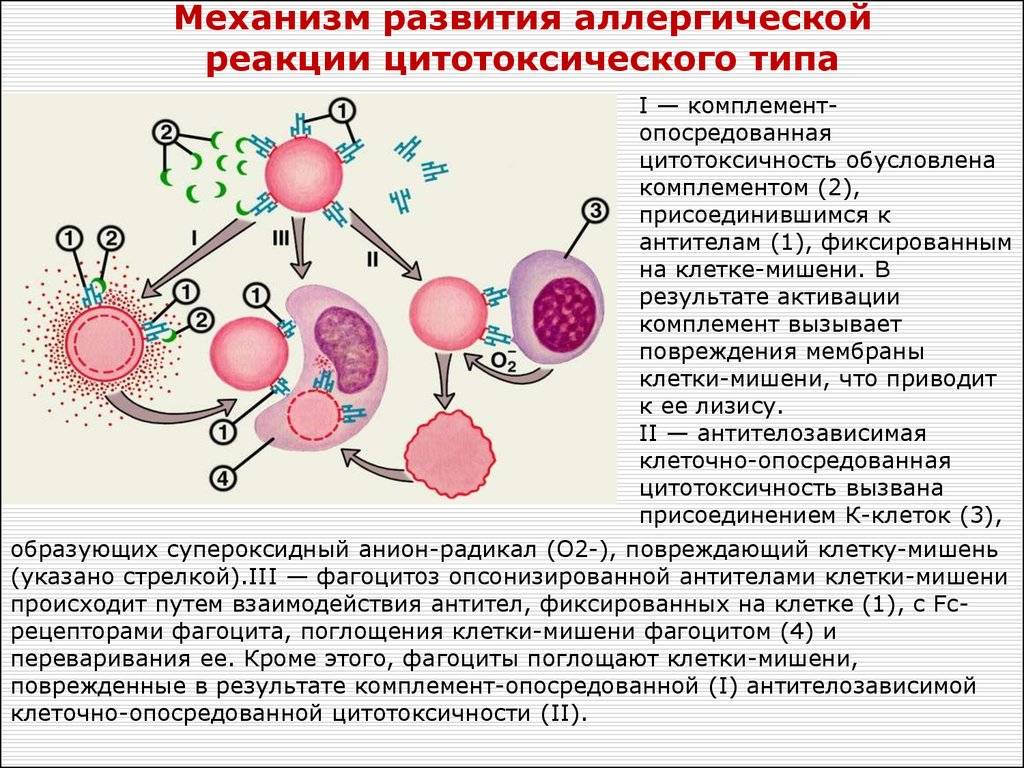
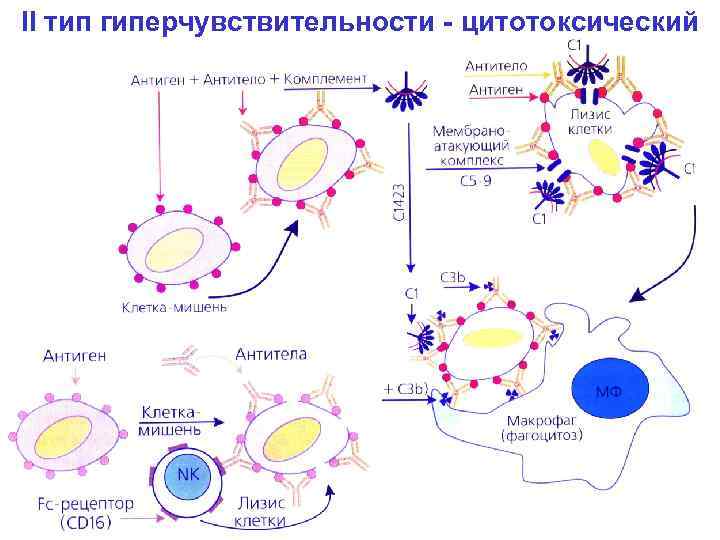
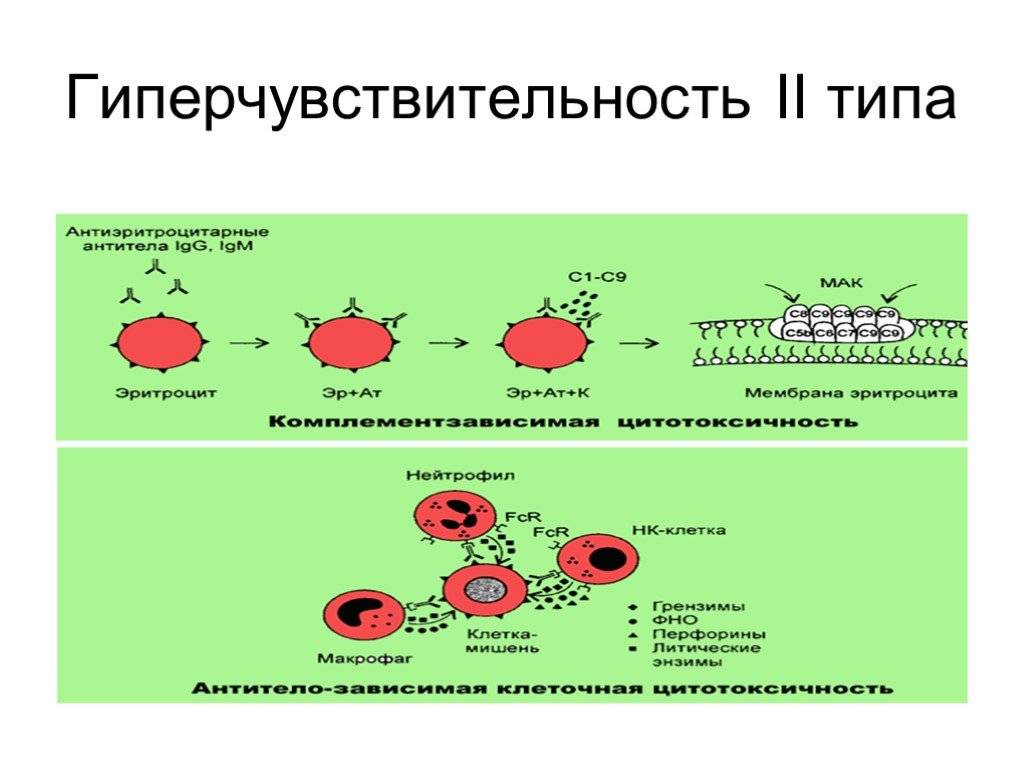
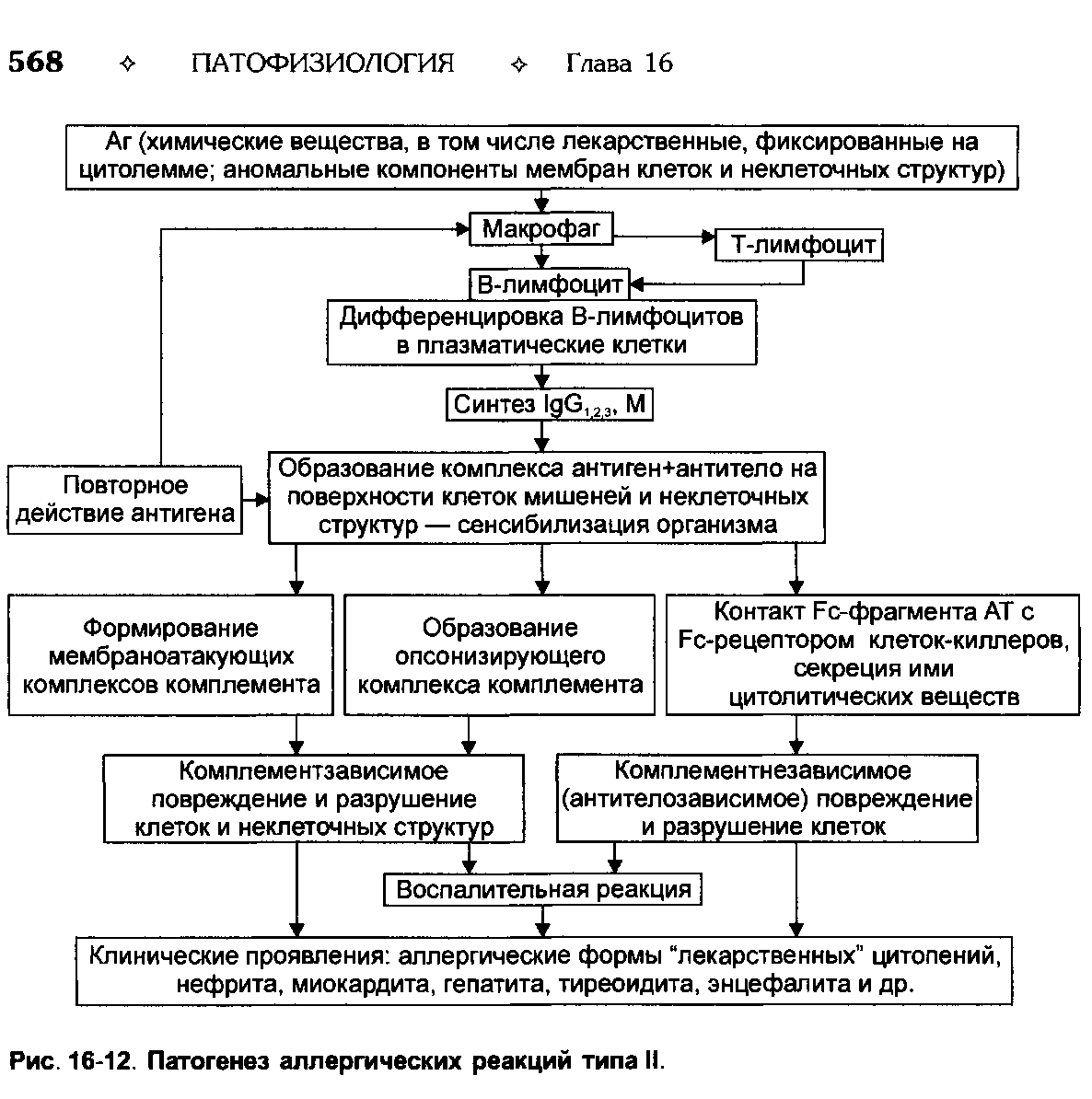
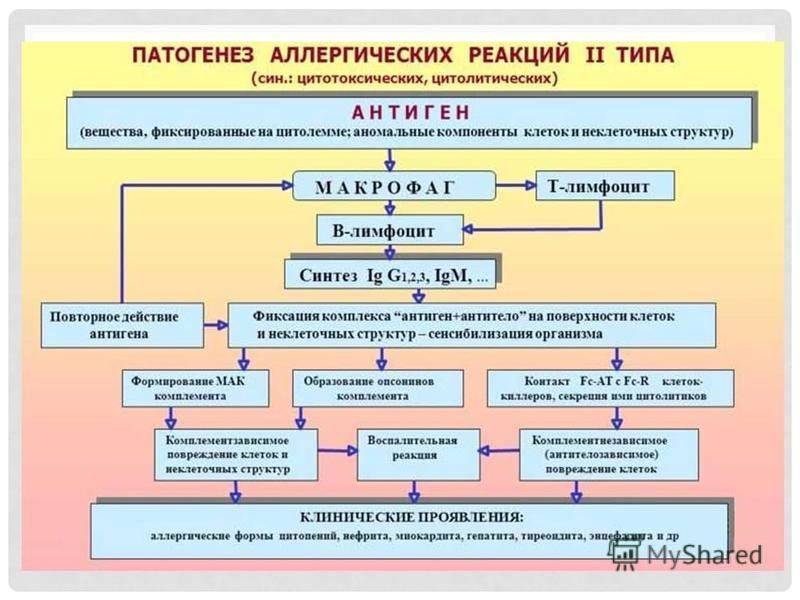
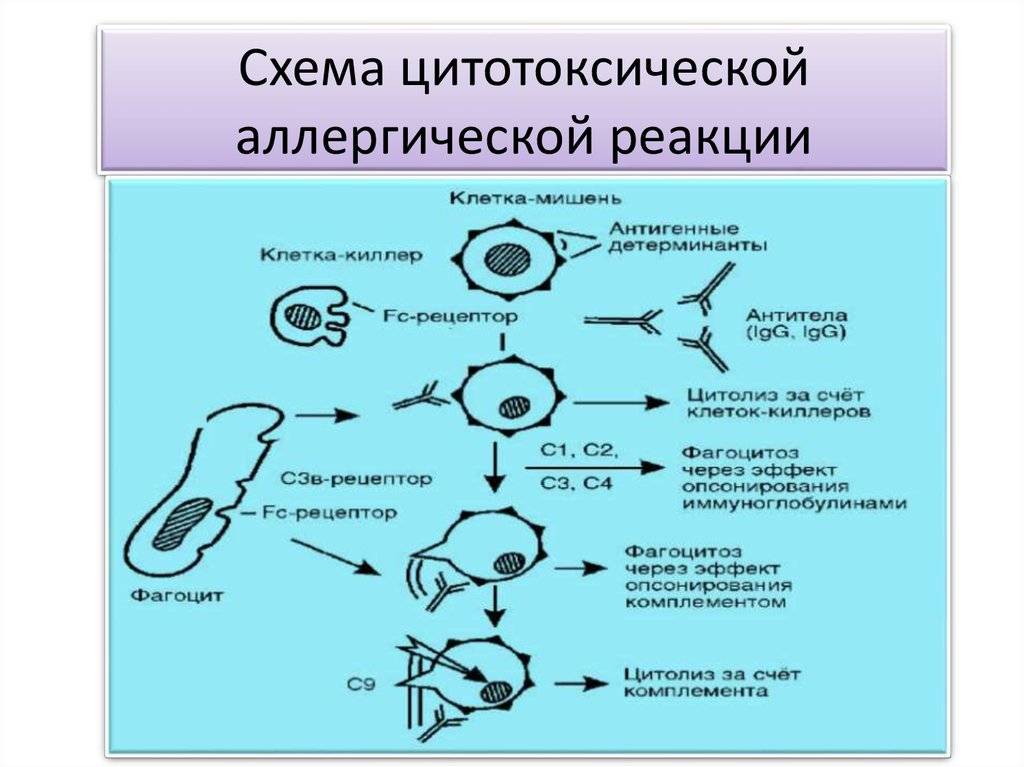
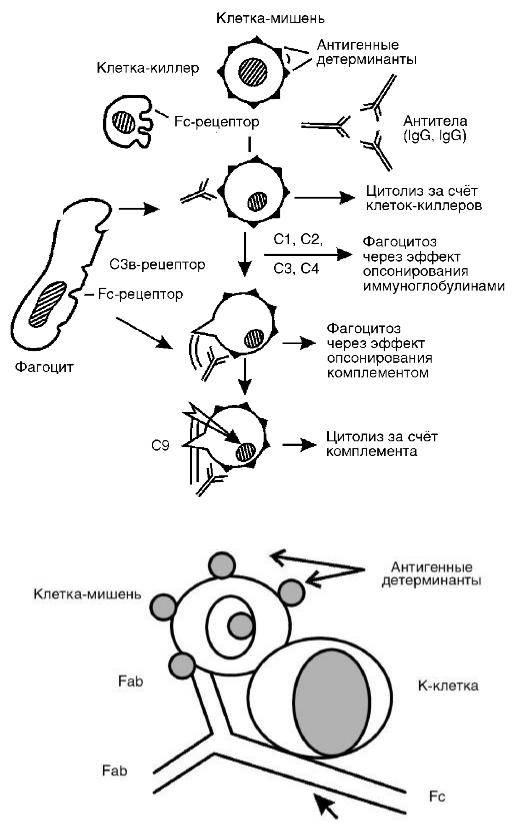
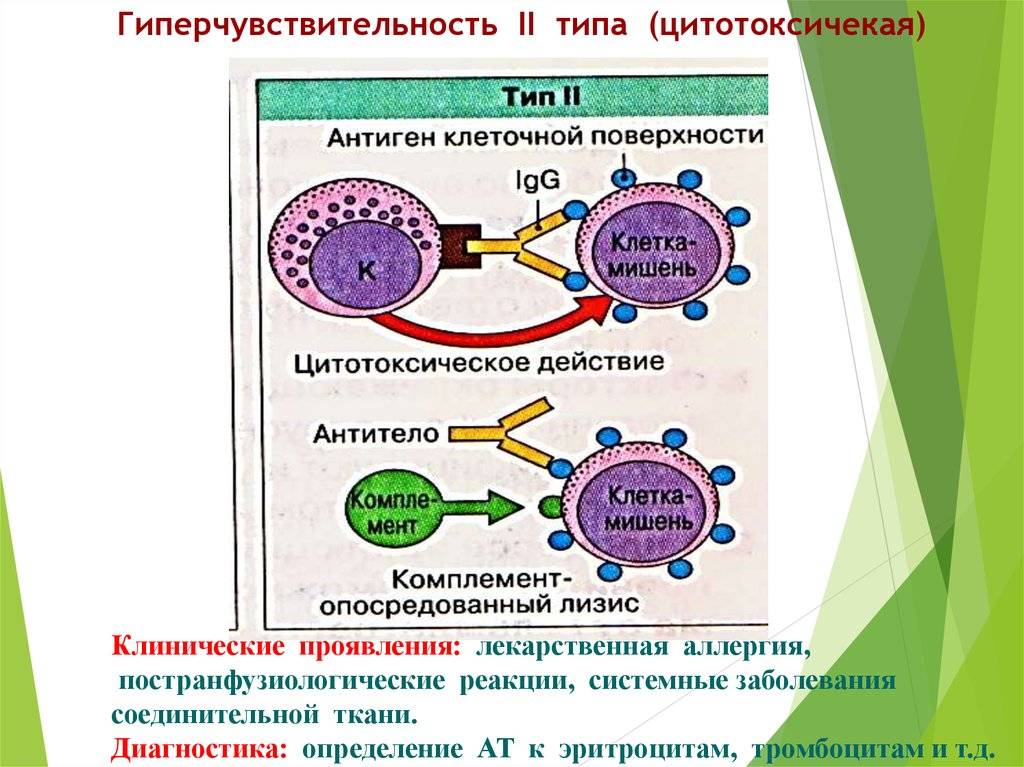
Второй тип чаще всего связан с возникновением лекарственной аллергии, развивающейся из-за гиперчувствительности к медицинским препаратам. Результатом аллергической реакции становится соединение антител с видоизмененными клетками, что приводит к разрушению и удалению последних.
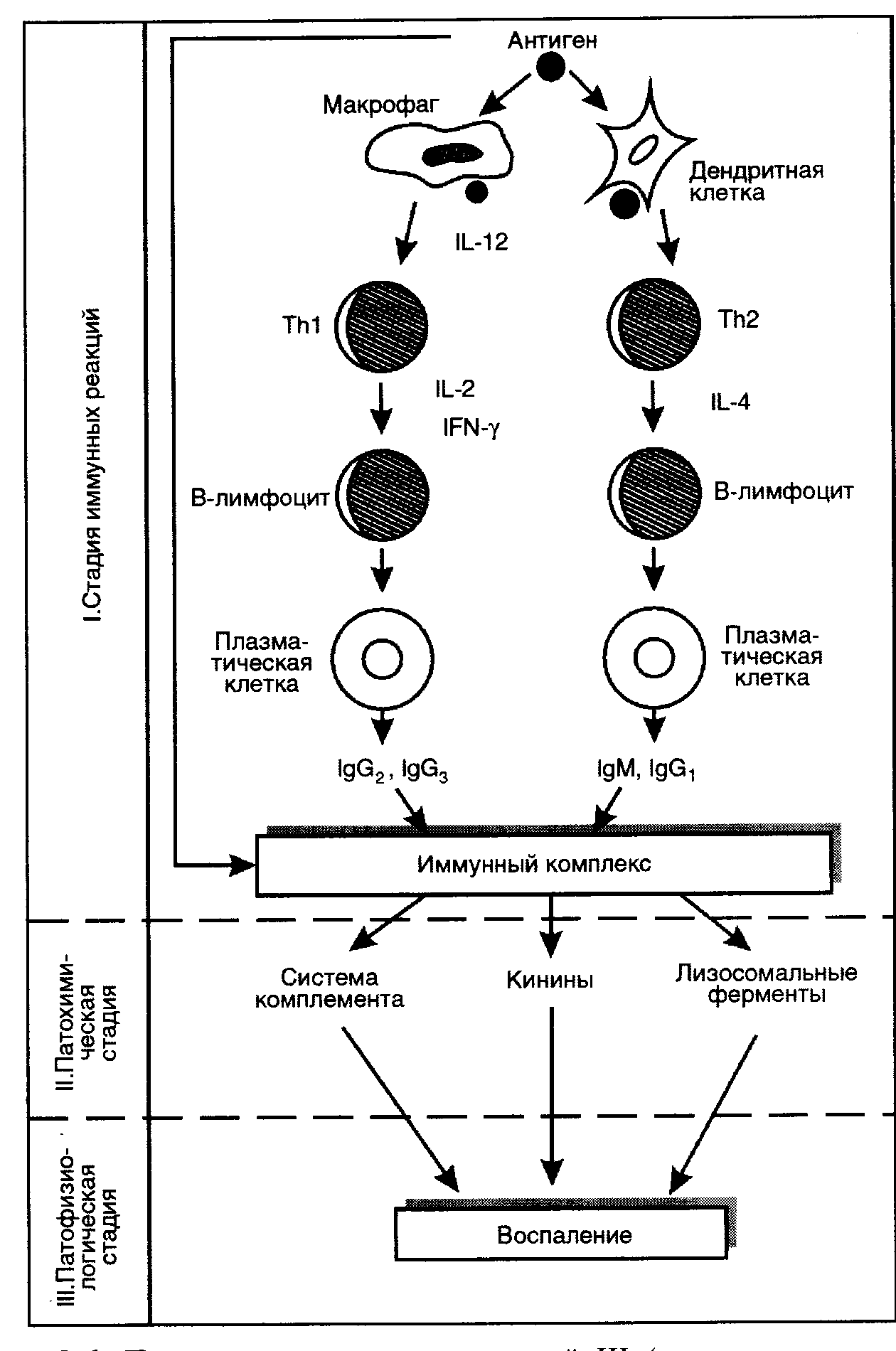
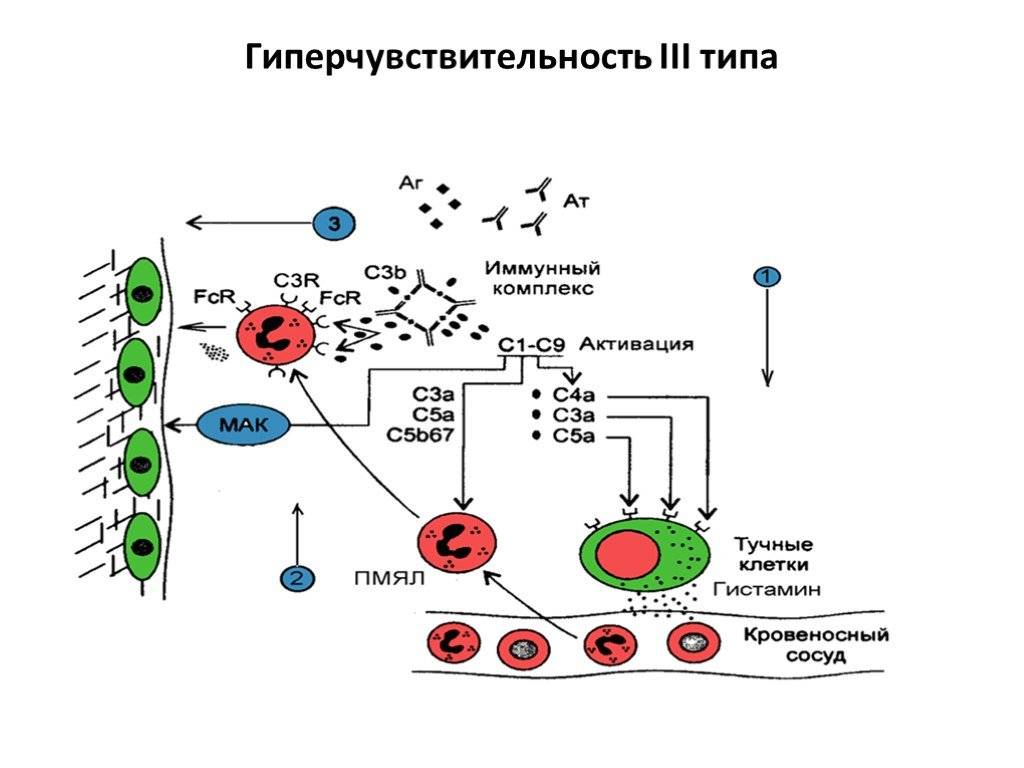
Гиперчувствительность третьего типа (прецитипиновая, или иммунокомплексная) развивается вследствие соединения иммуноглобулина и антигена, что в комплексе приводит к повреждению тканей и их воспалению. Причиной реакции являются растворимые белки, которые попадают повторно в организм в большом объеме. Такими случаями бывают вакцинации, переливание плазмы крови или сыворотки, инфицирование грибами плазмы крови или микробами. Развитию реакции способствует образование белков в организме при опухолях, гельминтозах, инфекциях и других патологических процессах.
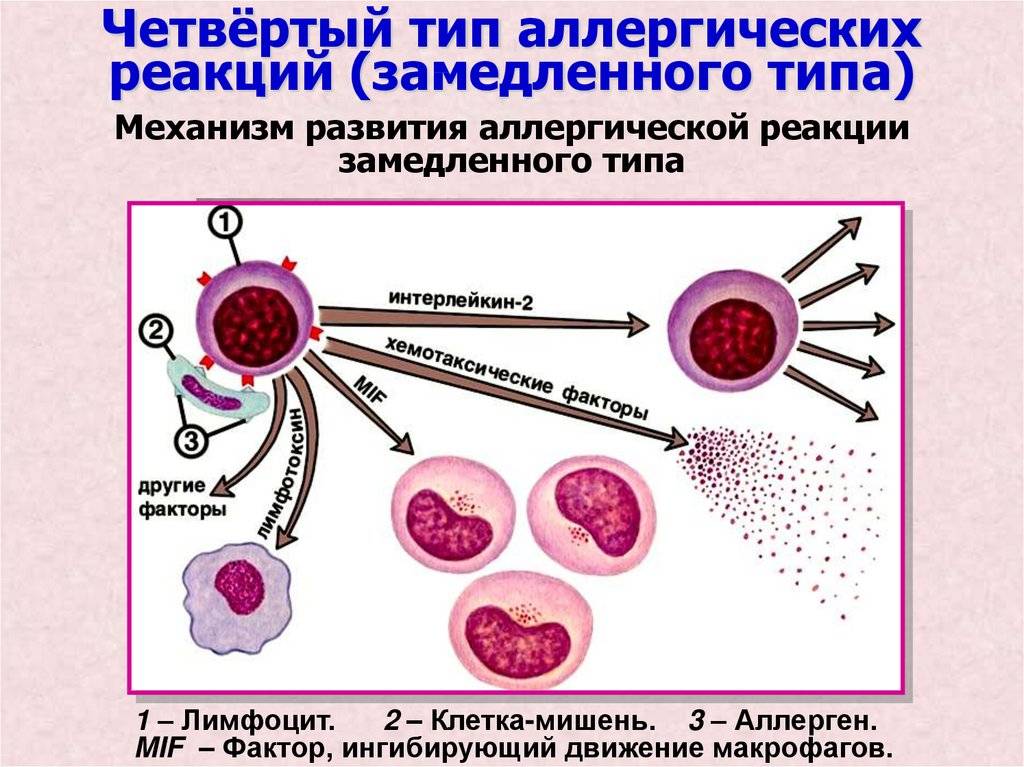
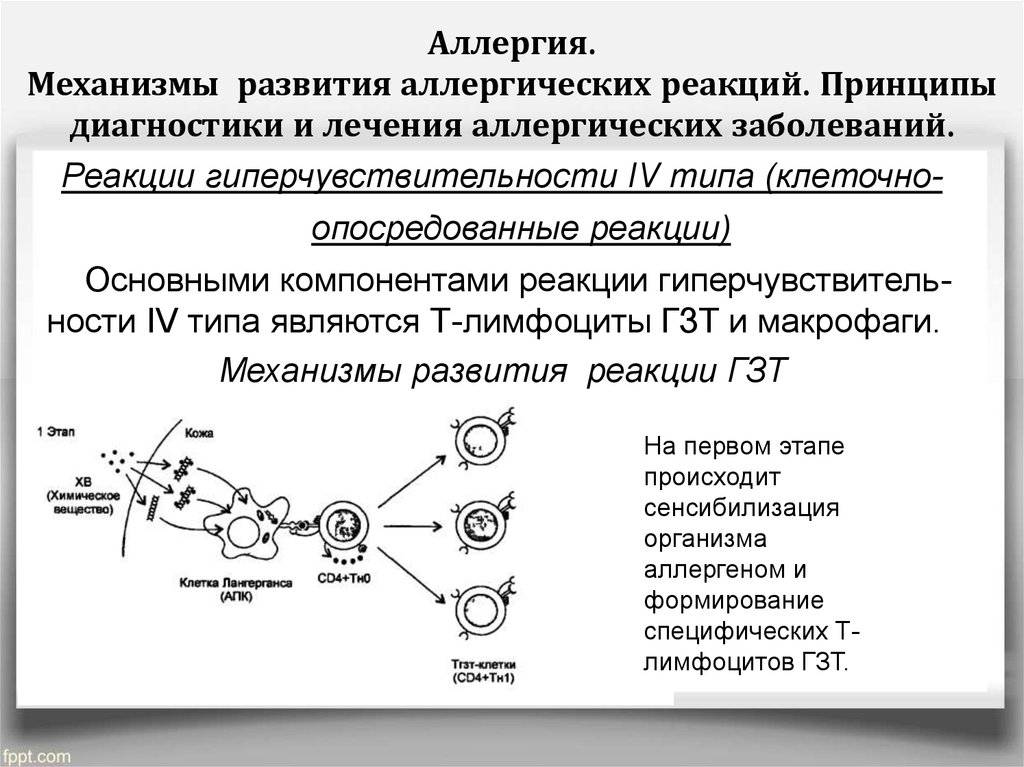
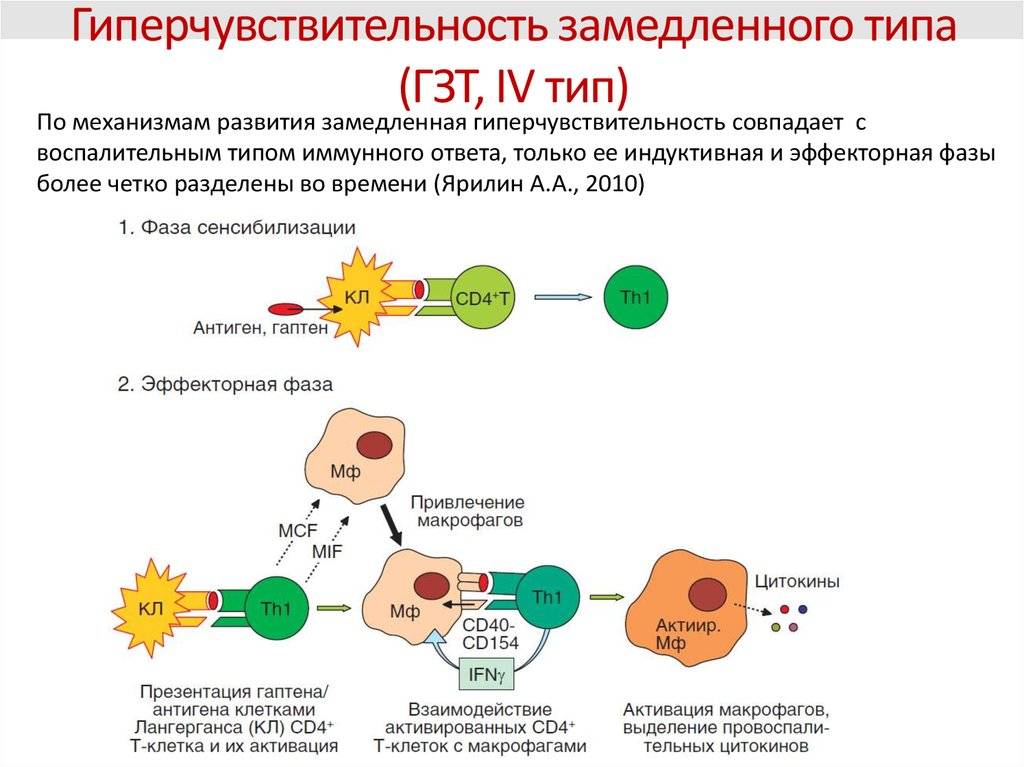
Аллергические реакции IV типа, или инфекционно-аллергические, клеточно-опосредованные, туберкулиновые, замедленные, возникают из-за взаимодействия Т-лимфоцитов и макрофагов с носителями чужеродного антигена. Эти реакции дают знать о себе во время контактного дерматита аллергической природы, ревматоидных артритов, сальмонеллеза, лепры, туберкулеза и других патологий.
Аллергию провоцируют микроорганизмы-возбудители бруцеллеза, туберкулеза, лепры, сальмонеллеза, стрептококки, пневмококки, грибы, вирусы, гельминты, опухолевые клетки, измененные собственные белки организма (амилоиды и коллагены), гаптены и др. Клинические проявления реакций бывают разными, но чаще всего инфекционно-аллергическими, в виде конъюнктивита или дерматита.
Типы аллергенов

Пока нет единого разделения веществ, приводящих к аллергии. В основном их классифицируют по пути проникновения в человеческий организм и возникновению:
- промышленные: химические вещества (красители, масла, смолы, дубильные вещества);
- бытовые (пыль, клещи);
- животного происхождения (секреты: слюна, моча, выделения желез; шерсть и перхоть преимущественно домашних животных);
- пыльцевые (пыльца трав и деревьев);
- инсектные (яды насекомых);
- грибковые (грибковые микроорганизмы, попадающие с пищей или воздушным путем);
- лекарственные (полноценные или гаптены, то есть выделяющиеся в результате метаболизма лекарств в организме);
- пищевые: гаптены, гликопротеиды и полипептиды, содержащиеся в морепродуктах, меде, коровьем молоке и прочих продуктах.
Псевдоаллергии
По
патофизиологическим проявлениям и
клинике псевдоаллергии подобны
аллергическим реакциям, но имеют
существенные различия в механизмах
формирования:
1.
У них отсутствует иммунологическая
фаза (начинаются с патохимической
стадии).
2.
Они возникают на первичное воздействие
фактора, для них не требуется сенсибилизации
организма.
3.
Причинами псевдоаллергических реакций
могут быть воздействия неантигенной
природы и даже не гаптены (тепло, холод,
УФО, ионизирующая радиация, химические
вещества).
Механизмы
псевдоаллергических реакций:
1) Прямое воздействие на тучные клетки
и базофилы крови некоторых химических
веществ и физических факторов. По такому
механизму возникают анафилактоидные
шоки, некоторые виды крапивницы, отека
Квинке, бронхиальной астмы. 2) Чрезмерная
активация системы комплемента при
наследственно обусловленном дефиците
его ингибитора. Псевдоаллергические
реакции могут возникать и при активации
комплемента по альтернативному пути.
Это, например, иногда наблюдается при
введении рентгеноконтрастных веществ,
обезболивающих препаратов. Активированные
компоненты комплемента (С3а, С5а) являются
мощными вазодилятаторами и одновременно
стимулируют выделение из тучных клеток
БАВ. По такому механизму развиваются
феномен Санорелли–Шварцмана, молниеносная
форма геморрагической пурпуры,
тромботическая микроангиопатия. 3)
Изменение соотношения в синтезе из
арахидоновой кислоты простагландинов
и лейкотриенов в сторону последних,
вызываемое, например, ацетилсалициловой
кислотой. При этом накопление лейкотриенов
вызывает сокращение гладких мышечных
волокон, что и объясняет развитие
приступов так называемой «аспириновой»
бронхиальной астмы.
Вещества , подавляющие разные этапы иммуногенеза ( преимущественно клеточный иммунитет ) .
а) Глюкокортикоиды
.
б) Цитостатики
( противоопухолевые средства ) .
3. Средства ,
уменьшающие повреждение тканей
.
а) Глюкокортикоиды
.
б) Ненаркотические
анальгетики , эффективны в острую фазу
воспаления .
Как показали
клинические наблюдения , при аллергических
расстройствах определенной локализации
, помогают только определенные
препараты , а не вся группа
противоаллергических средств . Поэтому
их необходимо классифицировать не
только по механизму действия но и по
клиническому применению . Это ясно
указывает на различие развития и
протекания тех или иных аллергических
реакций .
Из веществ ,
эффективных при всех видах аллергий ,
можно назвать препараты глюкокортикоидов
.
Аллергены, индуцирующие развитие аллергических реакций гуморального типа
Антигены-аллергены
подразделяются на антигены бактериальной
и небактериальной природы.
Среди
небактериальных аллергенов выделяют:
1)
промышленные;
2)
бытовые;
3)
лекарственные;
4)
пищевые;
5)
растительные;
6)
животного происхождения.
Выделяют
полные антигены (детерминантные
группировки + белок-носитель), способные
стимулировать выработку антител и
взаимодействовать с ними, а также
неполные антигены, или гаптены, состоящие
только из детерминантных группировок
и не индуцирующие выработку антител,
но взаимодействующие с готовыми
антителами. Существует категория
гетерогенных антигенов, имеющих сходство
структуры детерминантных групп.
Аллергены
могут быть сильными и слабыми. Сильные
аллергены стимулируют выработку большого
количества иммунных или аллергических
антител. В роли сильных аллергенов
выступают растворимые антигены, как
правило, белковой природы. Антиген
белковой природы тем сильнее, чем выше
его молекулярная масса и жестче структура
молекулы. Слабыми являются корпускулярные,
нерастворимые антигены, бактериальные
клетки, антигены поврежденных клеток
собственного организма.
Различают
также тимусзависимые аллергены и
тимуснезависимые. Тимусзависимые –
это антигены, которые индуцируют иммунный
ответ только при условии обязательного
участия 3 клеток: макрофага, Т-лимфоцита
и В-лимфоцита. Тимуснезависимые антигены
могут индуцировать иммунный ответ без
участия Т-лимфоцитов-хелперов.
Этиология крапивницы
-
Наследственная предрасположенность,
называемая также атопией, четко
прослеживается при опросе пациента и
сборе семейного анамнеза. На генетическом
уровне человек может быть предрасположен
к развитию аллергии, и ее проявлению в
виде крапивницы. -
Аллергены, попадающие в организм с
пищей или с вдыхаемым воздухом (на эти
пути приходится большая часть аллергий).
Такие вещества запускают реакцию
гиперчувствительности и могут стать
причиной
крапивницы. -
Фокальная инфекция – это все скрытые
очаги, где микробы могут существовать,
но не проявлять себя клинически. Чаще
всего микроорганизмы располагаются
на миндалинах (хронический тонзиллит),
в мочевом пузыре, почках (хронический
пиелонефрит). Продукты их метаболизма
являться тем фактором, что провоцирует
крапивницу. -
Лекарственные препараты – могут
вызывать крапивницу как сразу при
первых же приемах (механизм, как и при
аллергии), так и после длительного курса
терапии. Нестероидные противовоспалительные
препараты и отдельные обезболивающие
с большой долей вероятности могут
вызвать крапивницу при наличии повышенной
чувствительности организма. -
Гельминтозы – глисты в процессе своей
жизнедеятельности все продукты
метаболизма выделяют в просвет кишечника
хозяина (для них это человек). Эти
продукты, попадая в кровь, могут вызвать
крапивницу, что очень актуально для
детей. -
Различные физические факторы – как
уже говорилось в классификации, даже
перепад температур или солнечный свет
могут вызывать зуд и сыпь по всему телу.
Таким пациентам особенно тяжело, ведь
холодных температур и солнечного света
избежать практически невозможно, при
условии сохранения активной
жизнедеятельности. -
Болезни пищеварительной системы, почек
и печени – могут спровоцировать
псевдоаллергическую крапивницу. -
Укусы насекомых – выделено в отдельную
категорию, поскольку аллергены редко
попадают через кожный покров в организм.
Тот же яд, что выделяют насекомые,
является сильнейшим раздражителем и
может вызвать у пациента очень бурный
ответ со стороны кожи. -
Беременность – организм женщины в этот
период сильно меняется. Не исключено,
что продукт, который ранее был любимым,
может оказаться аллергеном и стать
причиной появления сыпи и зуда.
В
зависимости от того, что является
причиной заболевания, лечение крапивницы
радикально отличаться у разных пациентов
с похожими симптомами.