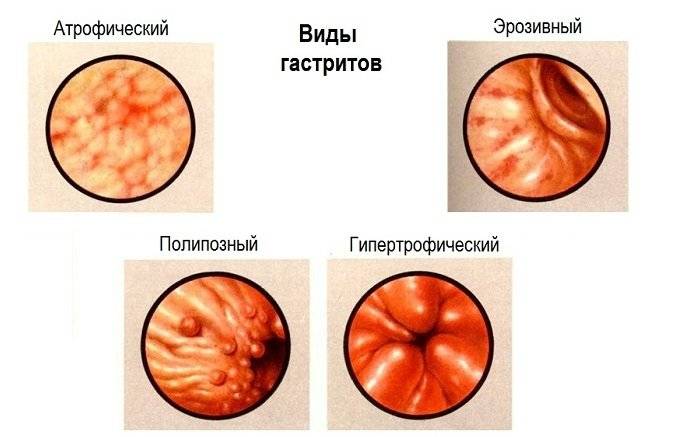
Причины зернистого гастрита
До настоящего времени учёные-медики не определили точные причины развития зернистой формы гастрита. Согласно статистическим данным, зернистым гастритом страдают преимущественно мужчины старше 40 лет. Патология считается полиэтиологичной, и развивается при:
- генетической предрасположенности;
- неблагоприятных условиях окружающей среды;
- пищевой интоксикации;
- неправильном и несбалансированном питании;
- употреблении в пищу некачественных продуктов;
- недостатке витаминов в организме;
- курении;
- злоупотреблении алкоголем;
- аутоиммунных и эндокринных заболеваниях;
- хронических инфекционных заболеваниях;
- инфицировании бактериальной инфекцией (в том числе хеликобактерной) или глистной инвазии;
- длительном приёме некоторых лекарств;
- болезнях пищеварительной системы, в том числе дуоденогастральном рефлюксе;
- радиационном облучении;
- длительном стрессе.
Видео по теме:
Бактерия Хеликобактер Пилори
На сегодняшний день медики считают бактерию Хеликобактер пилори одной из главных причин развития воспалительного процесса в желудке. Данное утверждение справедливо лишь наполовину. Согласно данным статистики, у 90% населения в желудочном соке присутствует эта бактерия, однако при этом гастритом страдают не все эти люди. Из этого можно сделать вывод, что сама по себе Хеликобактер пилори не вызывает воспалительный процесс в желудке, а является лишь предрасполагающим фактором к развитию патологии.
Бактерия попадает в организм с недоброкачественной пищей и благодаря своим жгутикам свободно перемещается по желудку. Достигнув слизистой оболочки, Хеликобактер пилори прикрепляется на поверхности клеток. В процессе своей жизнедеятельности бактерия начинает активно выделять вещество, повышающее кислотность желудка, которое в свою очередь сильно раздражает слизистую оболочку. Слизистая оболочка в ответ на раздражитель начинает активно вырабатывать гастрин – вещество, стимулирующее продуцирование соляной кислоты. Желудочный сок становится более агрессивным для оболочек желудочно-кишечного тракта, а бактерия Хеликобактер, напротив, отлично себя чувствует в этой среде, и еще больше стимулирует клетки органа к выработке соляной кислоты и пепсина.
Рефлюкс
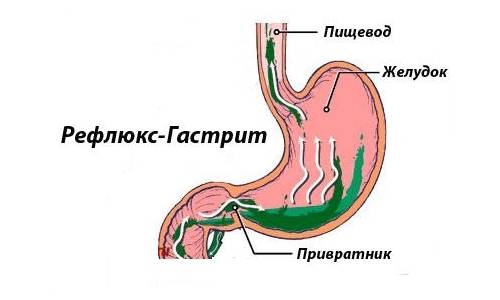
Эта причина развития воспалительного процесса в желудке связана с нарушением перемещения содержимого желудка по пищеварительному каналу. При рефлюксе у человека наблюдается заброс содержимого двенадцатиперстной кишки обратно в желудок. Главной опасностью для слизистой оболочки желудка является желчь, которая обладает способностью растворять защитный слой слизи на внутренней поверхности желудка, тем самым позволяя соляной кислоте вызывать сильнейшие химические ожоги в желудке. При такой патологии начинает стремительно развиваться гастрит.
Одной из частых причин развития гастрита является повышенная нервозность и эмоциональная нестабильность человека. Вследствие постоянных психических нагрузок у человека нарушается работа вегетативной нервной системы, что может спровоцировать развития заболеваний многих органов и систем, в том числе и пищеварительного канала.
Отсутствие режима питания
На сегодняшний день нарушение в рационе питания занимает главную и лидирующую роль в развитии заболеваний пищеварительного тракта. Отрицательно влияет на организм и недоедание, и переедание. Огромное значение имеет состав суточного рациона и соблюдение режима питания. Люди, которые пренебрегают полноценным приемом пищи в пользу перекусов, имеют гораздо больше шансов на развитие гастрита.
Повышенная кислотность желудка
Натощак кислотность желудка составляет примерно 1,5-3,0 рН. Это достаточно кислая среда, которая не позволяет патогенной микрофлоре размножаться и выделять продукты своей жизнедеятельности. Частые стрессы, пренебрежение полноценными приемами пищи, злоупотребление специями, острыми блюдами, пряностями и крепким кофе, а также прием некоторых лекарственных препаратов способны вызвать патологическое повышение уровня кислотности в желудке, что является прямой дорогой к развитию гастрита.
Зернистый очаковый гастрит
Очаговым воспаление считается тогда, когда поражается не вся слизистая оболочка желудка, а лишь какая-то отдельная ее часть. На первых порах проявления такого воспаления ничем не отличаются от общих признаков гастрита. Пациент может предъявлять жалобы на тошноту, чувство жжения и боли в эпигастральной области, изменение стула.
Подвидов хронического очагового гастрита существует несколько. Точное определение позволит врачу назначить оптимальный комплекс терапевтических мероприятий и существенно ускорит процесс выздоровления. Только после того, как будет точно установлен вид хронического очагового гастрита, тип желудочной секреции и фаза болезни, лечащий врач сможет назначить адекватное состоянию пациента лечение. Как правило, лечиться можно дома, но при обострении заболевания все-таки лучше лечь в стационар.
Огромное внимание уделяется диете и режиму питания. Например, если кислотность желудка повышена, рекомендуется максимально щадящая диета
В случае, когда секреция желудка, напротив, снижена, назначают диету, щадящую с механической точки зрения, но способную химически простимулировать секреторную функцию. Для этого пациенту рекомендуют крепкие бульоны, супы, запеченные или жареные нежирные мясо и рыбу, овощи, фрукты и соки, а также какао
Очень важно максимально тщательно пережевывать пищу
Медикаментозное лечение назначается исключительно в фазу обострения и осуществляется строго под контролем лечащего врача. Физиотерапия также применяется в период обострения, эффективно стимулируя секрецию, уменьшая выраженность клинических проявлений, улучшая моторную функцию желудка и нормализуя кровоснабжение слизистой оболочки.
Огромную роль в профилактике хронического очагового гастрита играет санаторно-курортное лечение, а именно – питье минеральных вод. Интересен тот факт, что ранее врачи рекомендовали пациентам с повышенной кислотностью желудка отправляться на курорты, где превалируют источники щелочных вод. И наоборот, людям с секреторной недостаточностью настойчиво советовали ехать туда, где можно пить соляные и соляно-щелочные воды.
Очаговый гастрит желудка
Очаговым гастритом, как понятно из названия, называют такое воспаление, которое возникает на определенном участке слизистой.
Неважно, в какой именно области возникли изменения, симптомы почти всегда одинаковы: периодическая тошнота и рвота, слабость, неприятные ощущения в животе, изжога с отрыжкой, нарушения стула (диарея или запоры).Лечение очагового гастрита должно быть комплексным и обязательно включать:
- Лечебную диету;
- Соблюдение режима дня;
- Медикаментозное лечение;
- Физиотерапия;
- Санаторно-курортное лечение.
Даже самые дорогие препараты и опытные врачи не помогут, если больной не будет придерживаться правильного питания при гастрите. Оно подразумевает исключение острой, кислой и соленой пищи, еды и напитков с консервантами, продуктов с большим содержанием клетчатки, газированных напитков и соков.
После диагностики и подробного изучения состояния слизистой врач может дать индивидуальные рекомендации по режиму питания и рациону. К примеру, при пониженной кислотности в рацион вводят виноград, овощные и фруктовые соки, настой шиповника. Если кислотность повышена, назначаются кисели и каши.
Важно!
Медикаментозное лечение определяется исходя из причины, по которой возник гастрит. К примеру, если к заболеванию привело попадание в желудок бактерии Хеликобактер пилори, первым делом назначают антибиотики.. Нередко назначаются обволакивающие средства, препараты от изжоги
Нередко назначаются обволакивающие средства, препараты от изжоги.
Физиотерапия может быть показана в особых случаях. Гастроэнтерологи иногда рекомендуют микротоки, кислородную или парафинотерапию.
Дополнительной терапией может служить применение народных методов, в особенности — травяных отваров. Но любое средство должно применяться только при разрешении врача.
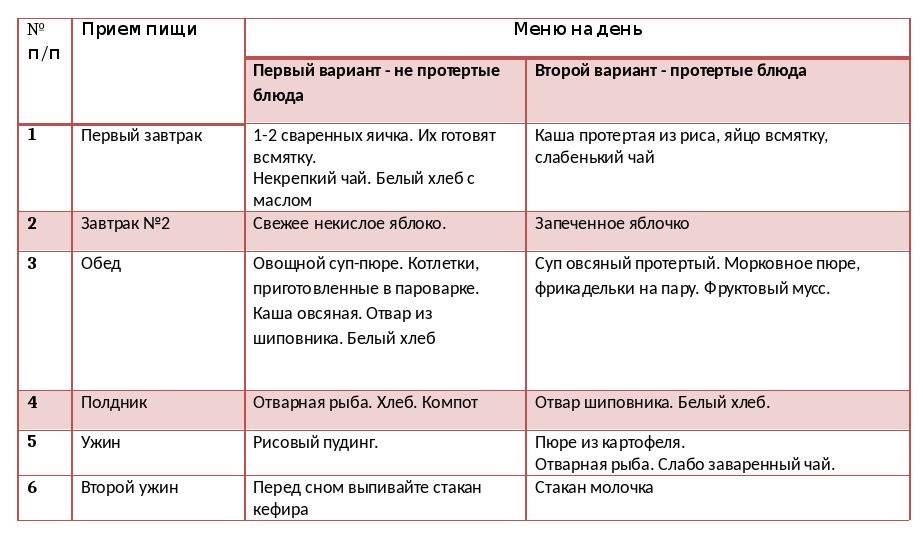
Диета вне обострения
Диета при хроническом гастрите, сопровождающемся нормальной/повышенной кислотностью вне периода обострения, базируется на лечебном столе № 1. При диагностировании пониженной кислотности за основу диетического питания берется стол № 2.
Основные принципы:
- ограничение блюд, усиливающих секрецию желудочного сока – насыщенные бульоны, пища с острым вкусом, все приправы без исключения, свежие овощи;
- отказ от сложных в переваривании блюд/продуктов;
- пища подается в отварном, протертом виде – исключение: рыба;
- еда должна быть комфортно теплой – холодные/горячие блюда запрещены;
- ограничение соли;
- 5–6-разовое питание небольшими порциями – перед сном обязателен стакан теплого молока.
Длительность соблюдения диеты номер один – два–три месяца. После этого – при достижении стойкой ремиссии – больной переводится на общий стол. Но многих рекомендаций по ограничению необходимо продолжать придерживаться. Это касается отказа от острых блюд/приправ/соусов. При повышенном уровне кислотности запрещается кушать много легкоусвояемых углеводов. К таковым относятся любые сладости. Это помогает снизить секреторную активность желудочных рецепторов.
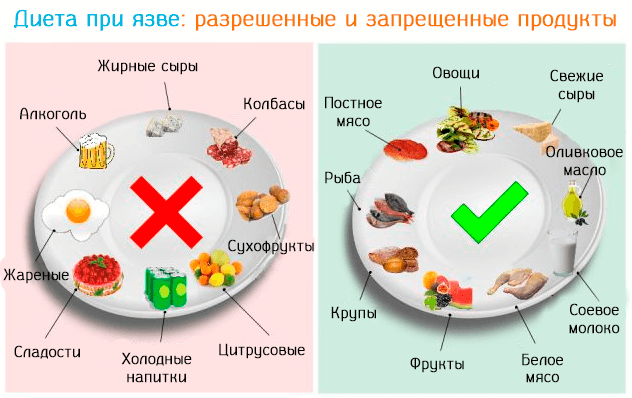
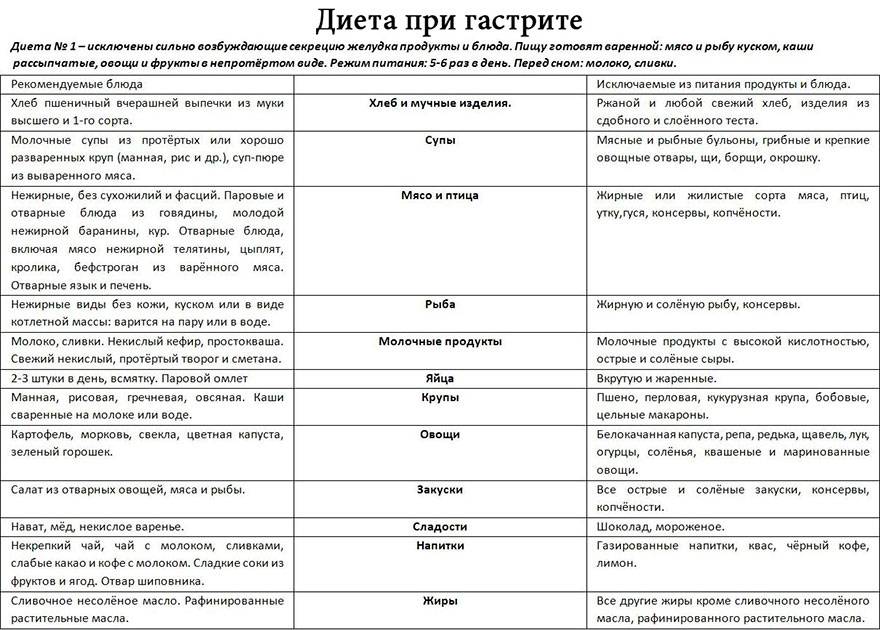
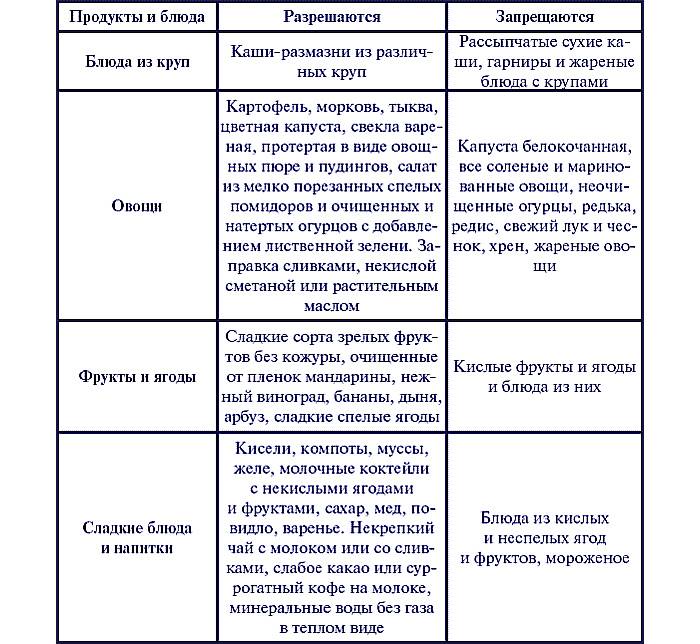
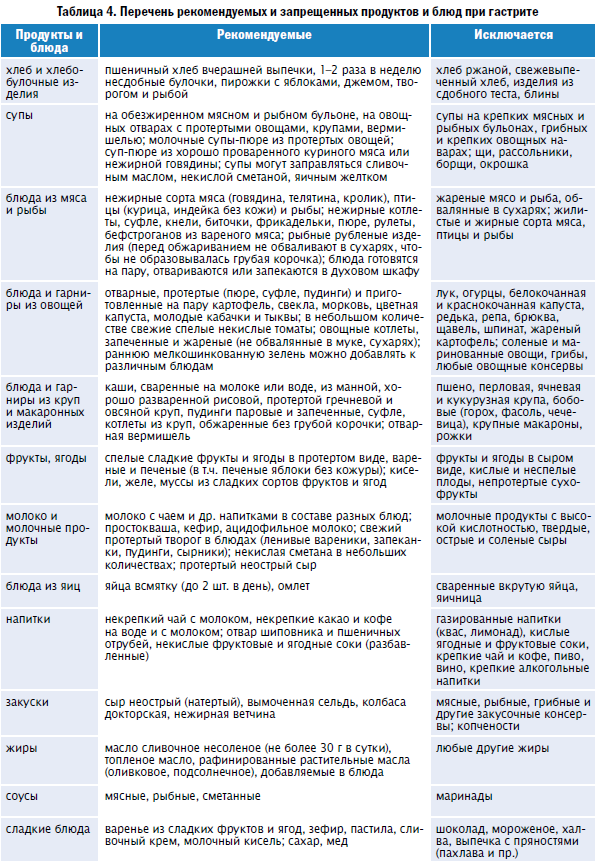
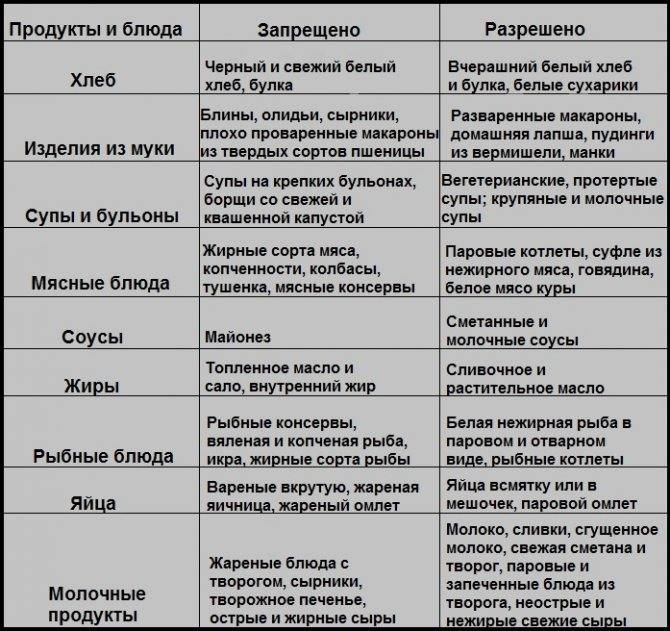
Разрешенные и запрещенные продукты
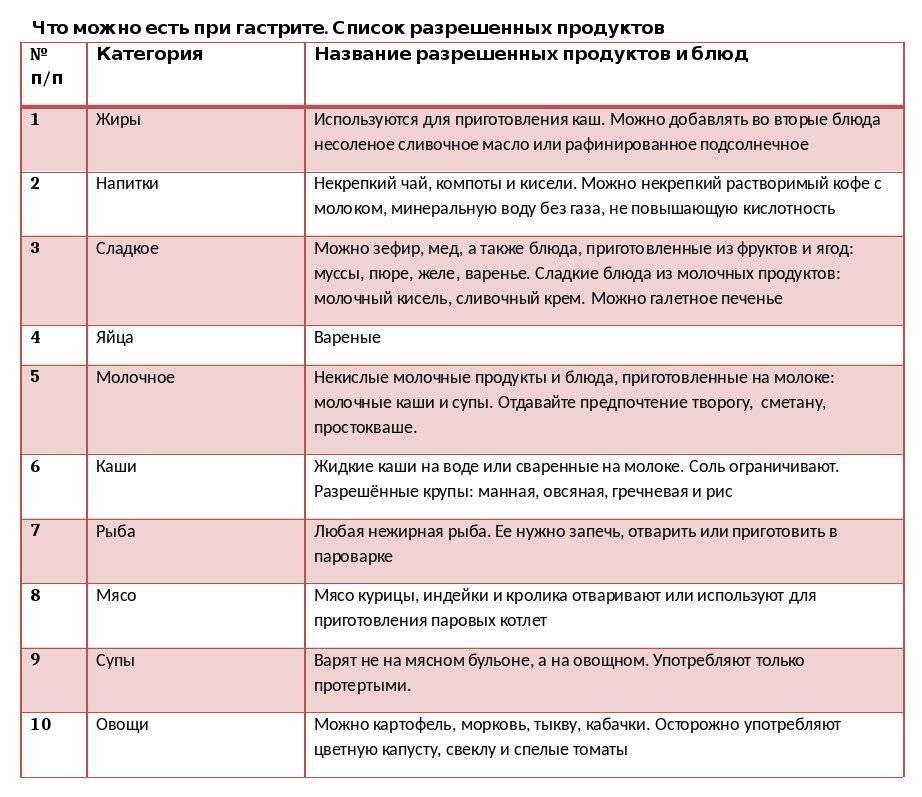
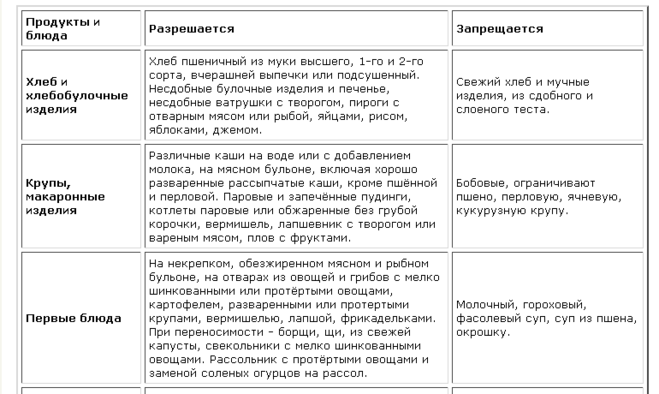
Список разрешенных продуктов довольно большой, что обеспечивает разнообразие меню больного. При эрозивном гастрите, протекающем с повышенным/нормальным показателем уровня кислотности желудочного сока, больному назначается соблюдение диеты № 1 по Певзнеру.
Первый стол по Певзнеру разрешает:
- Овощные супы. Для приготовления используются картофельные, овощные отвары. Для загущения можно брать пюреризированные овощи, тщательно разваренные рис, манку, геркулес и гречу.
- Молочные супы с макаронными изделиями.
- Супы-пюре с куриным или другим диетическим мясом. Во все блюда допускается добавление сливочного масла.
- Паровые/отварные мясные блюда. При хроническом гастрите вне обострения будут разрешены говядина, ягнятина, свинина без жира, птица, печень, язык. Его можно использовать для приготовления любых блюд.
- Рыба нежирных сортов со снятой кожей. Перед подачей продукт отваривается либо готовится на пару.
- Вчерашний пшеничный хлеб либо домашние сухарики, сделанные из свежего. Галеты, выпечка без сдобы (не чаще одного раза в неделю).
- Гарниры – манка, греча, рис, овсянка, макаронные изделия.
- Каши на молоке/воде. Крупу нужно тщательно разваривать (при подаче оно должно быть вязким) либо протирать (обязательное правило для гречи).
- Паровые суфле и пудинги из творога.
- Овощи – картофель, морковь, цветная капуста, горошек, свекла. Обязательно отвариваются. Перед подачей протираются. Используются для гарнирования. Кусками разрешается подавать отварную тыкву, кабачки, спелые сладкие томаты.
- Молочные продукты – молоко, сливки, простокваша, творог и кефир (оба некислые), сырки из творога, сметана.
Диета разрешает включать в меню сыры с неострыми вкусами, отварные всмятку яйца (2 штуки в неделю) или омлет.
Из закусок допустимыми являются салаты из отварных овощей и мяса, печеночный паштет, докторская/вареная колбаса, рыбное заливное. Десерты должны иметь сладкий вкус без кислинки, например, можно подавать протертые ягоды с манкой, предварительно приготовленные в пароварке. Ягоды и фрукты необходимо запекать в духовке либо отваривать. Из них готовят пюре, компоты, кисели, желе.
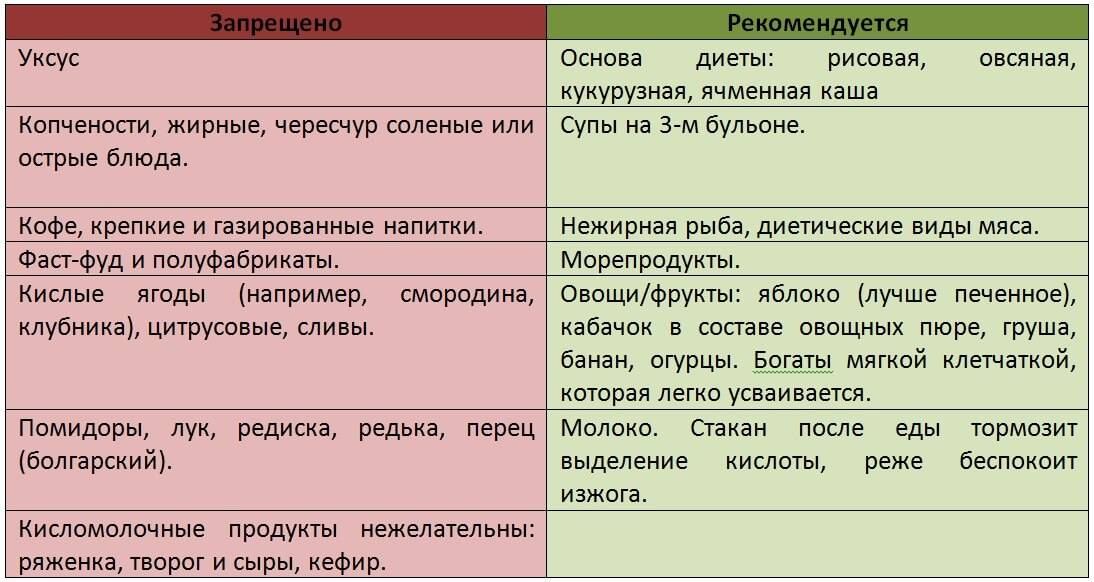
Из напитков к столу можно подавать сладкие фруктовые соки, отвар из плодов шиповника, чай с добавлением молока/сливок, некрепкий кофе с молоком. Из меню необходимо полностью исключить либо значительно ограничить следующие продукты/блюда:
- овощи с высоким содержанием клетчатки;
- жирное мясо – свинина, баранина, гусь/утка;
- копчености;
- жирные бульоны;
- щи, окрошка, борщ;
- щавель, укроп, петрушка, лук – способны вызывать раздражение слизистой желудка;
- грибы;
- квашеные овощи, маринады – усиливают секрецию;
- крупы – пшенка, перловка, кукуруза, ячка;
- свежие хлеб, сдобная выпечка;
- мороженое, шоколад;
- кислые по вкусу фрукты/ягоды;
- сметана (ограниченно).
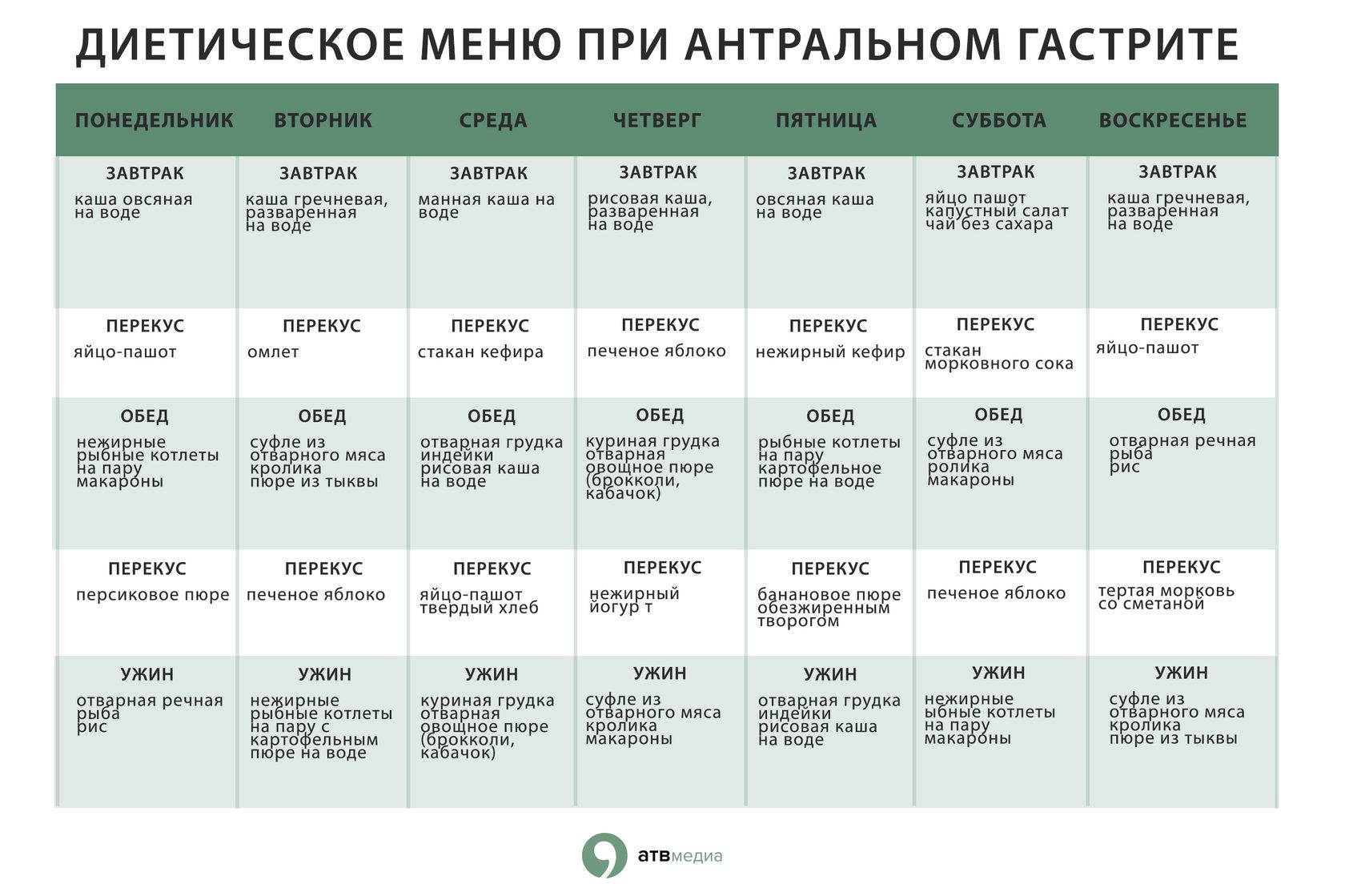
Соблюдение диеты помогает минимизировать риск рецидива патологии. Антральный хронический гастрит в период обострения лечится диетой № 1 А. После того как симптомы утихнут, больной переводится на лечебный стол № 1.
Минеральная вода при зернистой форме гастрита

Пациентам с такой формой патологии рекомендуется пить минеральную воду без газа. Ее следует приобретать только в аптеках, чтобы иметь гарантии ее качества и лечебных свойств. Прием такой воды позволит пациентам понизить уровень кислотности, нормализовать пищеварение. Если у больного в недостаточном количестве вырабатывается желудочный сок, то ему рекомендуется перед употреблением охладить порцию минеральной воды. Разовая доза составляет 0,5 стакана (пьется медленно). Для понижения уровня кислотности следует употреблять подогретую воду, не менее 1 стакана.
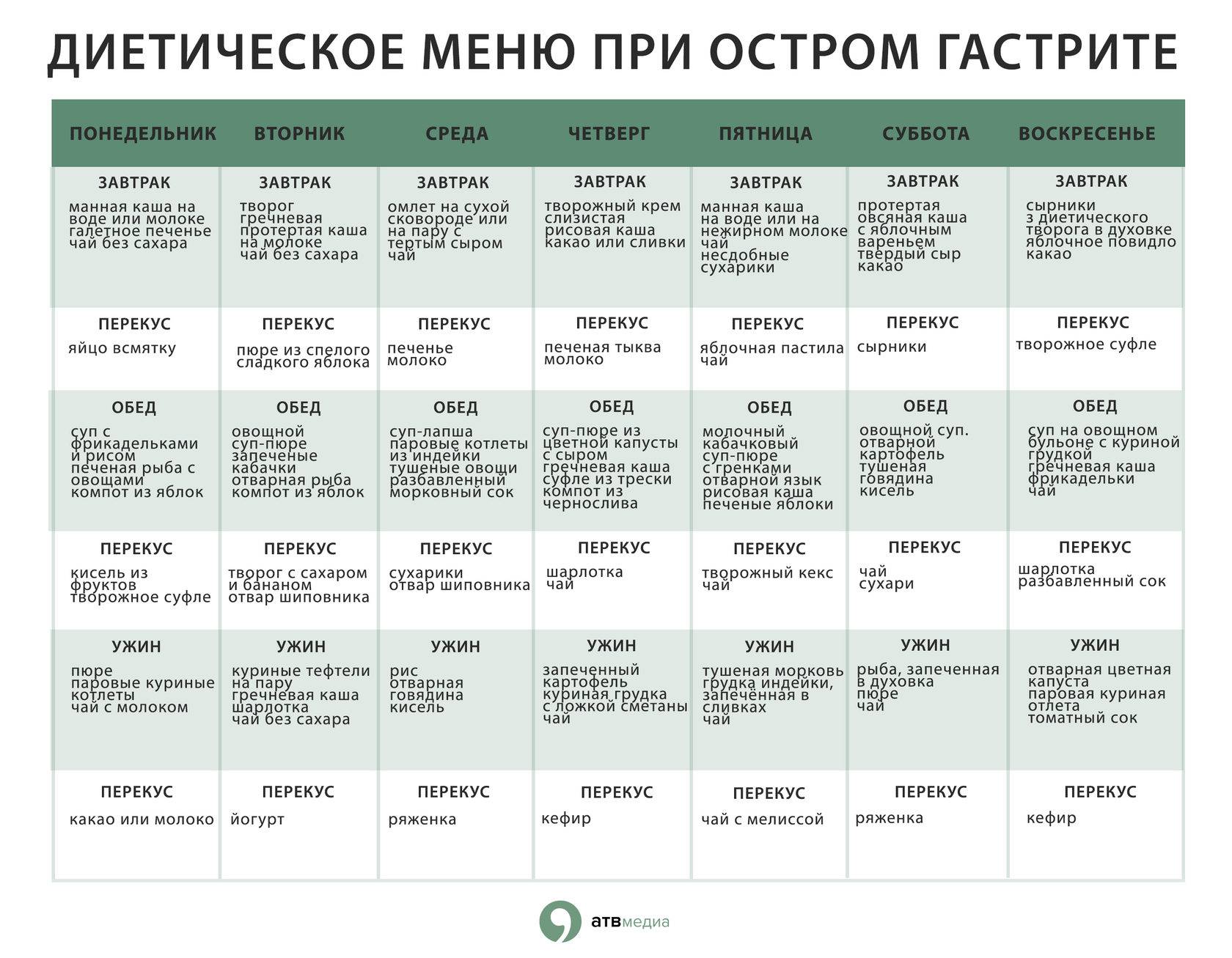
Диета при остром эрозивном гастрите
Принципы диетического питания при остром эрозивном гастрите основаны на устранении воспаления в тканях желудка.
В первый день обострения рекомендуется вовсе отказаться от еды. Со второго дня разрешается постепенно вводить в меню полужидкие хорошо проваренные каши, натуральный кисель, отварные яйца. Это достаточно строгое питание, которое постепенно будет смягчаться, по мере купирования острого процесса.
Принимать пищу следует дробно, 5-6 раз ежедневно очень небольшими порциями. Блюда следует готовить преимущественно на пару, а также максимально измельчать и протирать пищу. На протяжении нескольких дней после нормализации воспалительного процесса можно вводить в меню галетное печенье, омлеты на пару, некислый и нежирный творог, овощной суп, диетическое белое мясо, слабый чай с добавлением молока.

При остром эрозивном гастрите строгая диета длится 15-25 суток. После снятия воспалительной реакции рацион можно несколько расширить, однако вовсе отказываться от диеты нельзя. Как мы уже говорили выше, для закрепления результатов диета должна соблюдаться не менее 3-х месяцев. При повышении кислотности разрешается понемногу включать в меню растительные масла; при понижении – бульоны, небольшое количество соли, сок лимона.
Под запретом на протяжении всей диеты остаются острые продукты, хлеб и булочки, жирное и жареное, соусы и маринад, сало и колбасы.
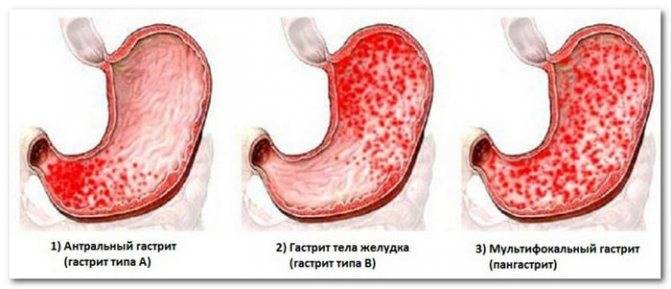
[]Что собой представляет зернистый гастрит
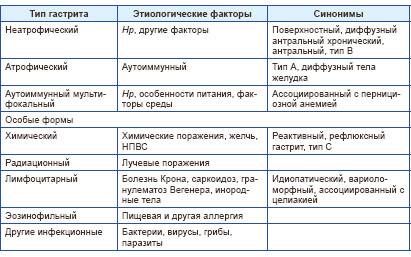
Доктора различают много разновидностей воспалений слизистой желудка, среди которых нужно выделить зернистый гастрит. Это заболевание получило свое название из-за того, что на стенках желудка образуются небольшие наросты. В последнее время все чаще диагностируется эта патология. Изначально они небольшие, однако по мере прогрессирования охватывают все большую область. В основном подобная патология встречается у мужчин старше 40 лет.
Доктора различают много разновидностей воспалений слизистой желудка, среди которых нужно выделить зернистый гастрит
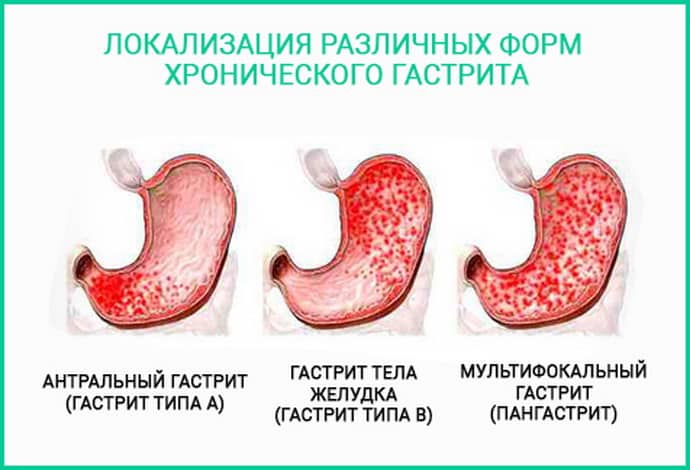
Современная медицина классифицирует эту болезнь на несколько основных форм. Наименее распространенным видом считается зернистый антральный гастрит. Во время обострения патологического процесса наблюдается чрезмерное скопление слизи в желудке, нарушение процесса пищеварения и значительное сужение антрального пространства. Кроме того, наблюдается сильная отечность слизистой и повышение кислотности.
Еще одним видом считается гиперпластический гастрит, который характеризуется тем, что образуются шероховатые наросты на слизистой желудка. Нарушения в основном наблюдаются в антральном отделе. На первоначальной стадии заболевания патологические процессы практически никак себя не проявляют. Со временем появляется чувство тяжести, отрыжка, изжога. На первоначальной стадии зернистый гастрит совершенно никак себя не проявляет.
Однако по мере прогрессирования заболевания количество новообразований резко увеличивается, и появляются достаточно выраженные признаки, в частности:
- болезненные ощущения между ребрами;
- тошнота и рвота;
- продолжительная диарея.
При стремительном протекании болезни пациент теряет аппетит, что приводит к очень медленному истощению организма. Опасность заболевания заключается в том, что есть вероятность возникновения внутренних кровотечений.
Прежде чем начать лечение зернистого гастрита, важно пройти комплексное обследование, которое поможет определить, что именно спровоцировало заболевание. Основываясь на полученных данных, подбирается индивидуальный курс терапии
При положительных результатах исследования на наличие бактерии в организме доктор назначает антибактериальную терапию. Кроме того, обязательно нужно придерживаться диетического питания. Из привычного рациона нужно исключить раздражающие продукты. Чтобы терапия принесла положительный результат, больному нужно создать наиболее комфортные психологические условия.
Зернистая гастропатия
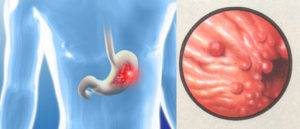
Все большее количество людей страдает таким заболеванием, как зернистый гастрит. Быстрый ритм жизни, нарушенный и неправильный режим питания, стрессы, вредные привычки приводят к нарушениям работы ЖКТ. В случае диагностики воспаления слизистых оболочек желудка необходимо применять длительное лечение и строго соблюдать диету.
Причины возникновения болезни
Зернистый гастрит — это острое заболевание слизистых оболочек ЖКТ. Он характеризуется возникновением наростов размером от 3 до 6 мм на внутренних стенках желудка. При запущенной форме зернистого гастрита бугорки могут переродиться в онкологическую опухоль. Таким заболеванием страдают преимущественно мужчины в возрасте от 45 лет. Чаще всего болезнь спровоцирована такими причинами, как:
- нерегулярное и неправильное питание;
- частые стрессы и нервное перенапряжение;
- вредные привычки;
- авитаминоз;
- заболевания эндокринной системы;
- различные инфекции.
Классифицируют такие виды вышеуказанного заболевания:
- Антральный. Встречается очень редко, примерно в 2-х случаях из 10. Зернистый антральный гастрит характеризуется повышением кислотности, сильными спазмами в области желудка, отечностью слизистых оболочек, нарушениями метаболизма.
- Гиперпластический — распространенная форма гастрита. При ней больной страдает частой изжогой, отрыжками, болями в желудке. При гиперпластическом виде заболевания наблюдается отек внутренних складок желудка.
Разновидностью антрального вида недуга может быть гранулярный гастрит, при котором рельеф поверхности слизистой оболочки напоминает «сосочковый».
Симптоматика заболевания
Изжога может являться симптомом развития заболевания.
На начальной стадии гастрит протекает без существенных симптомов. Это может затруднять диагностику. Первые признаки болезни выглядят так:
- колики и частые боли в области желудка по утрам;
- чувство тошноты;
- изжога, отрыжка;
- запор или понос;
- обильное выделение желудочной кислоты;
- бессонница, чувство усталости;
- сильное выделение слюны;
- потеря аппетита и веса.
Диагностика
При первых симптомах необходимо сразу же обратиться к специалистам, которые при помощи пальпирования живота смогут определить, какая именно болезнь беспокоит пациента.
Как правило, при диагностике гастрита применяют УЗИ или метод инструментального исследования полости желудка с помощью зонда. Эти процедуры довольно неприятные, но терпимые. Наиболее точным является метод ФГДС.
При его применении врачи могут наблюдать за возникшими образованиями в области слизистой оболочки желудка.
Медикаменты
Антибиотики назначают для борьбы с размножением и ростом бактерий.
Недуг лечится двумя этапами. На первом из них врачи рекомендуют применять такие группы препаратов:
- Антибиотики. Помогают бороться с активным ростом и размножением бактерий.
- Препараты, которые регулируют выделения секреции желудка.
- Спазмолитики. Приняв таблетку можно устранить боль и дискомфорт в области живота.
- Ферментативные лекарства, которые улучшают метаболизм.
Второй этап включает в себя прием регенеративных препаратов, которые:
- восстанавливают оболочки желудка;
- налаживают выделения желудочной слизи и слюны;
- нормализуют нарушенный обмен веществ.
Диета при болезни
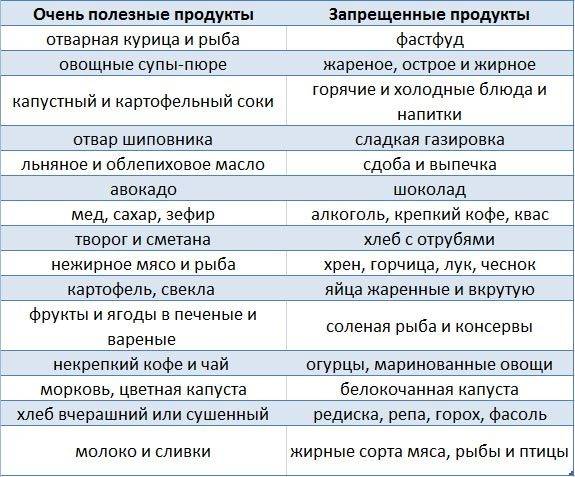
При гастрите необходимо строго соблюдать диетическое питание для стабилизации состояния организма. В пищу можно включить такие продукты:
- Сырые или приготовленные на пару овощи:
- томаты;
- картофель;
- пекинская капуста;
- морковь.
- Фрукты:
- Отварное мясо:
- филе курицы и индейки;
- молодая телятина и говядина;
- кролик.
- Рыба:
- хек;
- минтай;
- креветки;
- форель.
- Крупы:
- Молочная продукция:
- нежирное молоко;
- творог;
- сметана и йогурт.
- Зелень.
- Масла:
Каша из тыквы способствует улучшению пищеварения.
При гастрите необязательно кушать только каши. Существует много рецептов вкусных, простых диетических блюд.
Обязательно стоит включить в рацион тыквенную кашу, сырники, салаты из свежих овощей, запеченные яблоки и другие блюда. Это поспособствует улучшению пищеварения.
Запрещается употреблять в пищу фастфуд, полуфабрикаты, жирные сорта мяса (утка, свинина, баранина), острые специи, уксус и майонез.
Как лечить
При таком заболевании, как гиперпластический гастрит, лечение проводится с учетом формы течения и степени запущенности процесса. С учетом характера изменений и симптомов подбираются лекарственные средства. Кроме того, пациенту необходимо соблюдение специальной щадящей диеты. Дополнительно можно применять некоторые народные средства. Пациентам может быть рекомендовано изменение образа жизни, в т.ч. отказ от приема алкоголя и табакокурения.
Хирургическое лечение

Естественно второй вариант чреват развитием серьезных последствий, например, нарушением обмена веществ
Поэтому важно помнить, что вовремя начатое лечение хронического гипертрофического гастрита – это весьма важная мера, способствующая сохранению не только здоровья, но и, в ряде случаев, жизни человека. Ведь этот вид болезни легко перетекает в онкологическую стадию
Какая диета при хроническом гастрите?
Гастрит проявляется целым набором симптомов: тошнотой и рвотой, острой или ноющей болью в верхней области живота, вспучиванием, частой отрыжкой, нарушением стула, отсутствием аппетита и даже потерей веса
Наряду с медикаментозным лечением очень важно подобрать диету для избавления от недуга. При диагностировании заболевания многие интересуются вопросом: «Какая диета при хроническом гастрите?» Обычно врач-гастроэнтеролог принимает решение о назначении диеты в индивидуальном порядке, учитывая течение заболевания, симптоматику, состояние пациента, а также результаты анализов (в частности, уровень кислотности желудочного сока)
Диета при хроническом гастрите, прежде всего, направлена на нормализацию работы пищеварительного тракта и состоит в частом приеме легкоусвояемой пищи. Блюда лучше всего готовить на пару, запекать, варить или тушить. Пищу следует измельчать до кашеобразного состояния. Не стоит употреблять холодные и горячие блюда, оптимальным вариантом станет прием пищи в слегка теплом виде. Нужно отметить, что вылечить хронический гастрит без регулярного соблюдения грамотной диеты практически не представляется возможным, поэтому к вопросу правильного питания нужно подойти с максимальной ответственностью и серьезностью.
Из общих рекомендаций относительно назначения диеты при хроническом гастрите следует отметить ограничение острой, соленой и грубой пищи, отказ от жирных, копченых и жареных блюд, дробное питание
Важно, чтобы организм пациента получал все необходимые микроэлементы и питательные вещества, поэтому меню нужно разнообразить легкими и в то же время питательными блюдами. Обычно срок соблюдения диеты при хронической форме гастрита составляет 1-1,5 месяцев – до полного улучшения состояния
В то же время некоторых правил рационального питания нужно будет придерживаться на протяжении всей жизни: не переедать, медленно пережевывать пищу, следовать режиму питания, отказаться от употребления крепких спиртных напитков и курения, а также от фастфуда, газированных напитков и другой вредной пищи.
Диета при хроническом гастрите заключается в 4-5-разовом приеме пищи в течение дня
Важно, чтобы еда была простой, ‒ так она гораздо быстрее переварится при попадании в желудок. Блюдо обязательно должно вызывать аппетит, быть свежеприготовленным, иметь в основе натуральные ингредиенты
Пищу лучше всего измельчать до кашицеобразного состояния или тщательно пережевывать, ‒ таким образом, желудку будет легче справиться со своей главной задачей. Для быстрого восстановления функций пищеварительного тракта нужно включать в рацион питания белковую пищу, а также витамины Е, В12 и B6 (содержатся в разнообразных крупах, молочных продуктах, нежирных сортах мяса и рыбы, яйцах, а также овощах с листьями темно-зеленого цвета).
При хроническом гастрите необходимо помнить об употреблении свежих фруктов, ягод и овощей, которые способствуют повышению секреции пищеварительных соков и улучшению ферментативной активности. Усвоение мяса и рыбы происходит гораздо быстрее, если их употреблять в сочетании с овощами. Из специй разрешается использовать петрушку, сельдерей, укроп в измельченном виде. При готовке супов лучше всего использовать не мясные, а овощные бульоны. Различные крупы рекомендуется хорошо разваривать или же добавлять в овощные супы.
В рацион питания при хроническом гастрите можно включать:
- фрикадельки, суфле, тефтели, зразы, приготовленные из мяса, птицы и рыбы нежирных сортов;
- кисели и желе;
- овощное рагу;
- паровые котлеты;
- супы-пюре, приготовленные на нежирном бульоне;
- вареные яйца всмятку;
- омлеты, приготовленные на пару;
- хлеб грубого помола (в подсушенном виде);
- фруктовые муссы и десерты;
- молочные и кисломолочные продукты;
- некрепкий чай, компоты, отвары и пр.
Широкий выбор продуктов, разрешаемых к использованию при хроническом гастрите, позволяет разнообразить рацион и сделать пищу вкусной и приятной
Важно просто помнить о правилах здорового питания: не употреблять вредную пищу, следить за полноценным рационом и не переедать
Диетические рецепты блюд при атрофическом гастрите
Что интересного и вкусного можно приготовить для пациента, чтобы разнообразить скучное и однообразное меню? Предоставляем вашему вниманию небольшой выбор вкусных и полезных блюд.
 Воздушные паровые котлеты
Воздушные паровые котлеты
Состав: 1 кг картофеля, 0,5 кг вареной цветной капусты, 1 морковь, один лук, одно яйцо, сухари, соль.
Отварную капусту разрезать на кубики, добавить подсолнечное масло с измельченным луком и морковью. Сделать картофельное пюре, смешать его с капустой, добавить яйцо и панировочные сухари. Из полученного «фарша» сделать котлеты, посыпать панировочными сухарями и готовить на пару.
 Нежное желе
Нежное желе
Состав: немного ванильного сахара, 2 ст. ложки какао, сахар, два яичных желтка, стакан варенья, 600 мл сметаны, 3 ст. ложки желатина, 3 стакана воды, немного лимонного сока.
1) Первый слой. Желатин высыпать в прохладную воду, оставить до набухания, после чего немного нагреть. Взбить желтки со ½ стакана сахара до блеска, добавить немного лимонного сока, ванилина или ванильного сахара, смешать. Добавить 200 мл сметаны и стакан желатина, перемешать. Смесь положить в холодильник до замерзания.
2) Второй слой. Смешать 200 мл сметаны с сахаром (1-2 столовые ложки), добавить стакан измельченного варенья, стакан желатина, перемешать. Вылить смесь в уже замороженное желе, и снова в холодильник.
3) Последний слой. 200 мл сметаны + ½ ст. сахара + какао + добавить оставшийся желатин, перемешать. Смесь добавить к застывшим двум слоям желе в виде третьего слоя и поместить в холодильник, пока полностью не затвердеет. Перед едой нарезать порциями.
 Паштет из баклажанов
Паштет из баклажанов
Состав: баклажаны, 2 луковицы, 2 яйца (вареные), соль и перец, растительное масло (около 40 г).
Баклажаны испечь цельными. После того, как баклажан готов, удалить середину ложкой, кожицу тоже удалить. Лук немного обжарить на сковороде. В блендере смешать баклажаны, вареные яйца, лук. Соль и перец по вкусу. Паштет готов — можно мазать на тост.