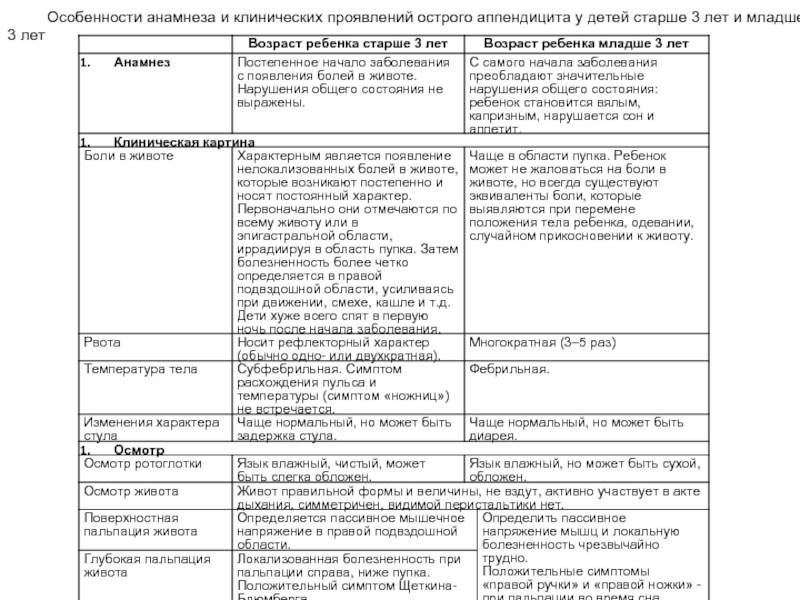
Основные причины
 Считается, что аппендикс — это та часть пищеварительной системы человека, которая за многие годы эволюции утратила свое функциональное предназначение, атрофировалась и довольно часто становится предметом отторжения клетками иммунной системы. Проявляется данный процесс в форме острого воспаления.
Считается, что аппендикс — это та часть пищеварительной системы человека, которая за многие годы эволюции утратила свое функциональное предназначение, атрофировалась и довольно часто становится предметом отторжения клетками иммунной системы. Проявляется данный процесс в форме острого воспаления.
Причины подобного состояния детского организма могут быть следующие:
- скопление большого количества гельминтов, которые нарушают стабильную работу всех органов желудочно-кишечного тракта,
- ослабленный иммунитет, который не справляется с болезнетворной микрофлорой внутри кишки,
- частые простудные заболевания, вирусы, очаги хронической инфекции, которая распространяется по всему организму вместе с кровью,
- усиленные физические тренировки или тяжелый труд,
- падения с большой высоты и прочие травмы брюшной полости.
Кроме этого воспаление аппендицита возможно в том случае, если в роду у ребенку по линии отца или матери прослеживается четкая закономерность, согласно которой у всех родственников происходит развитие болезни, например, в возрасте 11 лет. В таком случае речь идет о наследственном факторе.
Признаки обострения аппендикса у ребенка
Воспаляется аппендикс потому, что закупоривается его просвет из-за загноения тканей. Симптомы аппендицита у маленьких детей невыраженные, их можно спутать с пищевыми нарушениями. Признаки аппендицита у детей разных возрастных категорий во многом различны, и надо знать, что делать, чтобы своевременно помочь ребенку.

Развивается аппендицит по многим причинам:
- В него попадают шелуха от семечек, рыбные косточки, семена ягод. Инородные тела перекрывают просвет, повреждают слизистые оболочки, приводят к воспалению.
- Образование каловых камней при запорах и дисбактериозе. Застой кала вызывает воспаление.
- Образование перегиба аппендикса нарушает его функции.
- Врожденные аномалии роста аппендикса с сужением просвета приводит к закупорке и воспалению слизистой.
- Появление отека после проникновения инфекции при простудных заболеваниях, кори, отите. Возбудители болезней с кровью проникают в отросток, приводят к его воспалению.
- Воспаление лимфоидных тканей аппендикса сужает просвет. Переедание, увлечение сладостями, переохлаждение — при всем этом создаются благоприятные условия для воспаления аппендикса.
- Глистная инвазия, поражение кишечника другими паразитами. Их активное размножение закупоривает просвет, выделяемые ими токсины поражают стенки аппендикса, вызывают его воспаление.
В возрасте до 2 лет аппендицит бывает редким явлением. Мама строго следит за питанием ребенка, аппендикс еще анатомически утолщенный и короткий, из-за чего затрудняется закупорка просвета.

В ходе роста ребенка орган становится длиннее, с более тонкими стенками, просвет становится по-взрослому узким, это увеличивает риск заболевания. Симптомы аппендицита у детей проявляются более отчетливо, и что делать при их появлении, должны знать все родители.
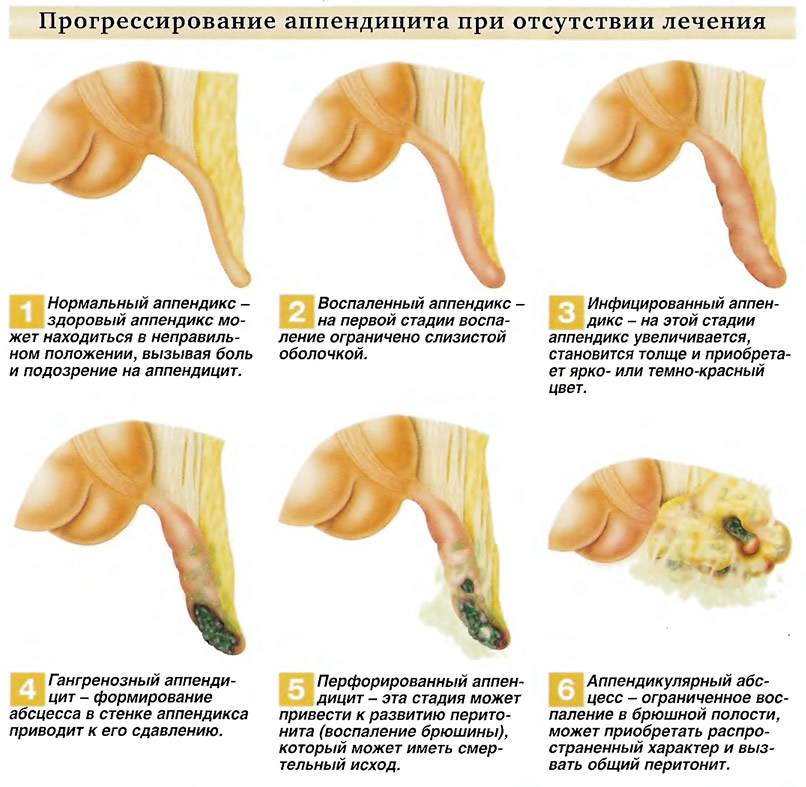
Стадии развития или виды аппендицита
Общий срок развития аппендицита – 48 часов или двое суток. После этого воспаление приводит к серьезным осложнениям, что опасно для жизни человека.
Классификация форм острого аппендицита по степени его развития следующая:
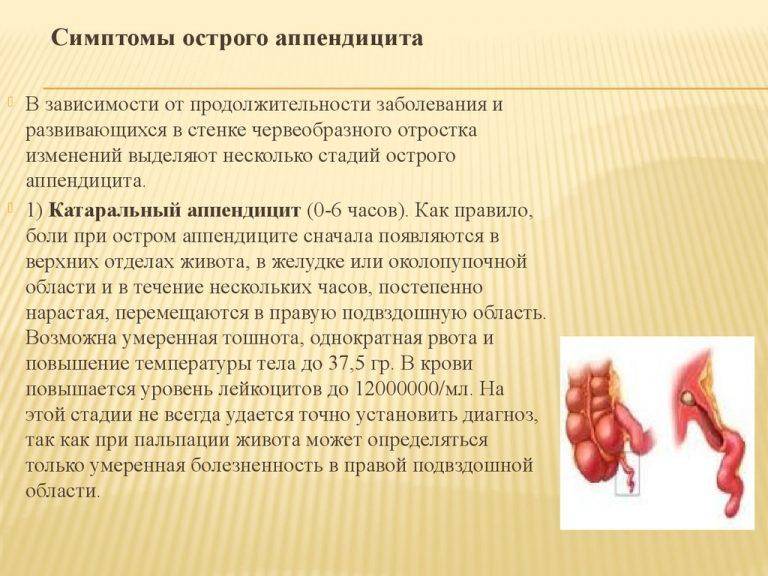
- Классический аппендицит начинается с возникновения благоприятных условий для развития патогенной микрофлоры, в результате чего появляется воспалительный процесс на слизистом слое оболочки внутренних стенок отростка. Это катаральная стадия, при которой симптомы скрытые. Она переходит в поверхностную форму, когда уже видно очаг воспаления. Начальный этап длится в течение первых 12 часов приступа.
- Вторая флегмонозная стадия – это когда начинают появляться развивающиеся деструктивные изменения, приводящие к воспалительным процессам во всех тканях стенок аппендикса. После этого воспаляется брюшина и ее раздражение вызывает главные симптомы или проявления болезни. Первый признак характерная боль в правой подвздошной области. Бывает, что происходит образование нескольких очагов воспаления, тогда говорят о флегмонозно язвенном аппендиците. Длится этот этап около 36 часов и начинается на второй день после начала заболевания. В течение этого времени удаление аппендицита не приводит к тяжелым последствиям и протекает легко для человека.
- Гангренозная форма, это запущенная деструктивная стадия поражения, когда из-за некроза (омертвения) тканей отростка происходит потеря чувствительности и у человека исчезают постоянные болевые ощущения. Следующая перфоративная стадия – прободение (разрыв) или перфорация стенок приводит к гнойному перитониту (гной выходит из аппендикса, попадает в брюшную полость). Это сопровождается тем, что резко появляется острая боль, и если срочно не сделать операцию наступает смерть.
Хронический аппендицит встречается в 1% случаев, чаще у молодых женщин. При этом заболевании воспаление червеобразного отростка постепенное, медленно развивающееся. Главный симптом — усиление болезненных ощущений в правой подвздошной области при физических нагрузках, во время напряжения брюшных мышц при дефекации или во время кашля.
Бывает, что симптомы хронического аппендицита беспокоят человека несколько лет. Заболевание может переходить в острую форму на протяжении всего этого периода. В таком случае применяют консервативное лечение, так снимают воспаление, отек и восстановить процесс кровообращения (прием антибиотиков, диета и питание по часам)
Во время периодического обострения появляется тошнота и рвота, а также наблюдаются расстройства стула (запор, либо понос) и другие симптомы острого аппендицита. Для лечения делают операцию по удалению аппендикса (аппендэктомию).
Как распознать первые признаки аппендицита у ребенка?
Симптомы острого аппендицита у детей сложно спутать с каким-либо другим недугом. Особенно, если осмотр проводит опытный врач хирург, который провел не одну операцию по удалению слепой кишки. В зависимости от возраста малыша проявляться заболевание может следующим образом.
У маленьких детей 3-4 года
Ребенок может жаловаться на ноющую боль внизу живота. Он становится капризным, отказывается от еды, игнорирует попытки поиграть с ним, нарушается сон и присоединяется чувство тревоги
В это время очень важно контролировать температуру тела ребенка. В большинстве случаев она достигает показателей в 38 градусов, а иногда даже выше
Особенности проявления у детей 5-7 лет
В данном возрасте родители могут услышать уже более конкретную симптоматику, так как дети, достигшие данного возрастного ценза, способны конкретизировать болевые ощущения и в первые дни их развития указать на локализацию очага воспаления. Признаки аппендицита аналогичные, но только малыш сразу же говорит, что у него болит в правом боку и показывает на область, которая немного выше паховой зоны. В 75% случаев это оказывается действительно поражение тканей слепой кишки.
Симптомы у детей 8-9 лет
Первым проявлением является жар, который на протяжении длительного периода времени держится на уровне 38 градусов. Аппетит полностью отсутствует, присоединяется тошнота и позывы к рвоте. Не исключается сильная головная боль и чувство слабости.
У ребенка младшего подросткового возраста 10-12 лет
На данной стадии развития детского организма иммунная система является уже достаточно окрепшей, поэтому у ребенка присутствует два основных признака. Это боль в правом боку и температура, которая довольно часто не подымается выше 37 градусов по Цельсию.
Типичные симптомы воспалительного процесса у детей
Приступ острого аппендицита у детей начинается внезапно и развивается стремительно, а первые симптомы появляются примерно через 4 часа после начала патологического процесса, достигая максимальной интенсивности через 6-8 часов. Чтобы вовремя оказать ребенку необходимую помощь, родители должны знать клиническую картину заболевания, а также основы дифференциальной диагностики, потому что на начальном этапе (катаральная стадия) болезнь можно перепутать с другими заболеваниями желудочно-кишечного тракта и органов брюшной полости.
Тошнота и рвота
Тошнота появляется примерно в течение 2 часов после начала воспаления. Ребенок становится вялым, капризным, отказывается от еды. Для аппендицита характерно волнообразное возникновение приступов тошноты, то есть она может ненадолго затихать, после чего появляться вновь, принимая более интенсивное течение. Рвота при данном заболевании может отсутствовать, но возможно однократное выделение рвотных масс, являющееся результатом острой интоксикации.

Тошнота и рвота — один из симптомов воспаления аппендицита
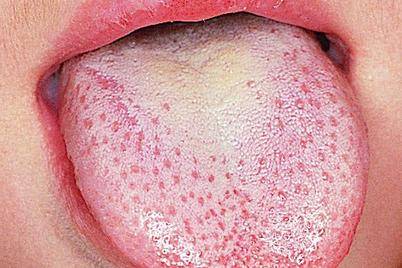
Налет на языке при аппендиците
Температура
Катаральная стадия аппендицита может протекать без повышения температуры, но у многих детей отмечаются незначительные колебания в пределах субфебрилитета (до 38°). Выше данного предела температура поднимается, когда патология переходит в флегмонозную стадию, при которой в патологический процесс вовлекаются все слои червеобразного отростка, и начинается продуцирование гнойного экссудата.
Изменение стула
Примерно у 15 % подростков аппендицит начинается с острого поноса. Это признак может быть одним из первых, до появления болей, тошноты и других клинических проявлений воспалительного процесса. Стул при аппендиците частый, обильный, имеет водянистую или слизистую консистенцию и светло-желтый цвет. Гнилостный или резкий запах обычно отсутствует, в каловых массах могут присутствовать кусочки плохо переваренной или непереваренной пищи.

Стул при аппендиците частый и обильный
У детей младше пятилетнего возраста пищеварительные расстройства чаще всего проявляются запорами. Запор обычно возникает за 2-3 дня до начала приступа, а во время острого воспаления у ребенка наблюдается интенсивный болевой синдром при попытках опорожнить кишечник.
Причины
Аппендицит возникает, когда внутренняя часть аппендикса наполняется чем-то, что заставляет его расширяться (например, слизью, калом или паразитами). Затем аппендикс раздражается и воспаляется. Кровоснабжение прекращается по мере увеличения отёка и раздражения. Адекватный кровоток необходим, чтобы орган был здоровым.
Если поток крови снижается, аппендикс начинает погибать. Когда в стенках аппендикса появляется разрыв (перфорация), это позволяет калу, слизи и прочим веществам проникнуть в брюшную полость. Это провоцирует развитие перитонита – инфекционного воспаления брюшины, что является грозным осложнением.
Как правило, острый аппендицит у детей возникает от 8 до 16 лет. Но и малыши до 5 лет могут испытывать это состояние, что часто имеет более серьёзные последствия, так как они не способны чётко говорить о своих симптомах.
Принципы питания
После хирургической операции по удалению аппендикса еще в больнице малышу назначат специальную щадящую диету. Первые несколько дней малышам разрешается есть только протертые и нежирные продукты. Все блюда готовятся щадящим методом. Как правило, в меню только каши, перетертые слизистые супчики и паровое нежирное мясо.
При выписке из больницы лечащий врач-хирург дает рекомендации мамочке, что можно есть малышу после операции. Лечебную диету рекомендуется соблюдать в течение одного-двух месяцев. Это позволит воспаленной кишечной стенке быстро восстановиться, слабый детский организм укрепится.
Основные принципы лечебного питания после хирургического вмешательства:
- Маленькие порции пищи. Малышам следует кушать до шести раз в сутки (в умеренных количествах). Объем и количество пищи отмеряют по возрастным таблицам. Переедание в постоперационный период очень опасно! Это может повлечь за собой повторное воспаление кишечника и спровоцировать появление осложнений.
- Отсутствие очень жирной, обжаренной пищи. Все продукты, содержащие копчения или маринады, также исключаются. Вся еда должна быть только слегка подсоленной. Острые и чрезмерно яркие приправы под запретом. В первый месяц в пищу можно добавлять лишь немного поваренной соли. С пятой недели после проведенной операции можно добавить немного черного молотого перца. В сладкие блюда можно добавлять сахар, ваниль или немного корицы.
- В течение первых двух недель после операции свежие фрукты и овощи можно кушать только после термической обработки. Сырые плоды с кожурой есть категорически запрещается. Яблоки и груши вкусны после запекания с небольшим добавлением корицы или сахарной пудры. Старайтесь ограничить большое количество неочищенной клетчатки в рационе ребенка.
- Вводите клетчатку постепенно. Основой рациона в первые две недели для малыша являются хорошо разваренные каши, а также мясные продукты или птица. Можно использовать рыбу.
- Выбирайте щадящий способ приготовления блюд. Обжаривание и приготовление на гриле оставьте до полного выздоровления малыша. Самыми правильными способами приготовления будут отваривание или приготовление в мультиварке, пароварке.
- В качестве правильных углеводов используйте хорошо разваренные каши. Не чаще 1-2 раз в неделю можно добавить немного макарон или лапши. В первые две недели после хирургического вмешательства готовьте безмолочные кашки. Добавление молочных продуктов может привести к нарушению стула, к появлению поноса.
- Достаточное употребление воды. После сильного обезвоживания детский организм очень нуждается в воде (для восполнения утраченных запасов). Добавляйте в рацион ребенка фруктовые и ягодные морсы, компоты, чай и простую кипяченую воду.
Диагностика болезни
Точно выявить острый аппендицит можно только в условиях стационара. Вначале лечащий врач опрашивает пациента, собирает полную историю болезни
При опросе важно определить многочисленные детали. Например, при этой патологии человеку больно поднимать правую ногу, руку, кашлять, делать глубокий вдох
Боль появляется в области ануса при дефекации.
Проводится осмотр клиента (глазные яблоки, горло, язык, кожа). Обязательный элемент диагностики – пальпация тела. Врач считает частоту пульса, определяет, нет ли повышенной температуры, проверяет болевой синдром в области червеобразного отростка.
Важную роль в диагностике заболевания играет определение локализации боли. Пациент не в состоянии при этой патологии указать точное ее расположение. Второй значительный признак – перемещение боли через несколько часов в правую нижнюю часть живота. Если осложнения острого аппендицита отсутствуют, человек ощущает усиление болевого синдрома при надавливании пальцами на подвздошную область, в некоторые точки в районе пупка с правой стороны.
Для определения симптомов воспалительного процесса врач обязательно назначает пациенту клинический анализ крови. Увеличение числа лейкоцитов – характерный признак инфекции. В начале развития аппендицита это происходит не всегда. По мере прогрессирования заболевания количество белых кровяных телец будет возрастать. Но их уровень в крови – показатель многих воспалительных процессов, поэтому по нему одному диагностировать острый аппендицит нельзя.
Клинический анализ мочи – еще один диагностический метод. С его помощью отличают заболевания мочевой системы от аппендицита.
Ультразвуковое исследование живота позволяет только в 50% увидеть воспаление аппендикса. Но благодаря ему врач исключает заболевания других органов брюшной полости и малого таза: печени, почек, маточных труб, матки, патологии которой иногда дают схожую с острым аппендицитом клиническую картину.
Компьютерная томография используется все чаще для диагностирования различных болезней. Эта процедура позволяет обнаружить отклонения от нормы и червеобразного отростка, и других органов живота. Беременным КТ противопоказана.
Еще один современный метод распознавания воспаления аппендикса – лапороскопия. В отличие от всех предыдущих, это исследование требует хирургического вмешательства и проводится под общей анестезией. На брюшной стенке делается небольшой разрез. Туда вводят оптическую трубочку с видеокамерой, на мониторе лечащий врач видит объемное изображение всех органов и тканей, в том числе и червеобразного отростка. С помощью лапороскопии проводят и операцию по удалению аппендицита.
Что делать при подозрении на аппендицит у ребенка – первая помощь на дому, первая медицинская помощь
Есть определенные рекомендации для родителей, которые стоит соблюдать, дабы избежать опасных осложнений и последствий аппендицита.
До приезда врача, которого нужно немедленно вызвать при подозрении на аппендицит, родителям запрещено:
- Применять любые обезболивающие препараты, антибиотики или кишечные антисептики.
- Применять клизмы, грелки на область живота.
- Применять слабительные препараты.
- Пытаться самостоятельно лечить ребенка.
Подозрение на острый аппендицит – это повод для немедленного вызова скорой помощи и госпитализации.
Обратите внимание!У детей острый процесс воспаления идет более активно, и может за короткое время привести к серьезным осложнениям. Поэтому важна немедленная постановка диагноза и оперативное вмешательство.
Симптомы аппендицита
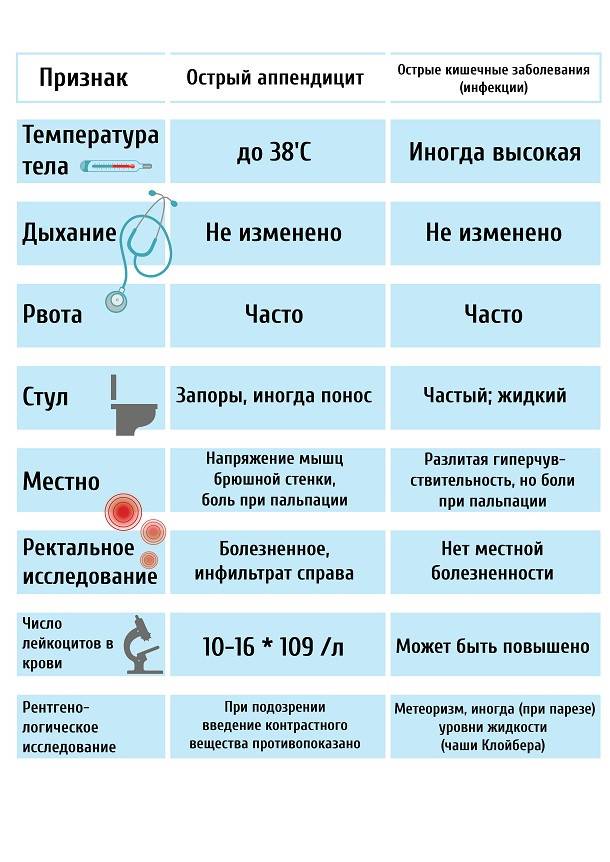
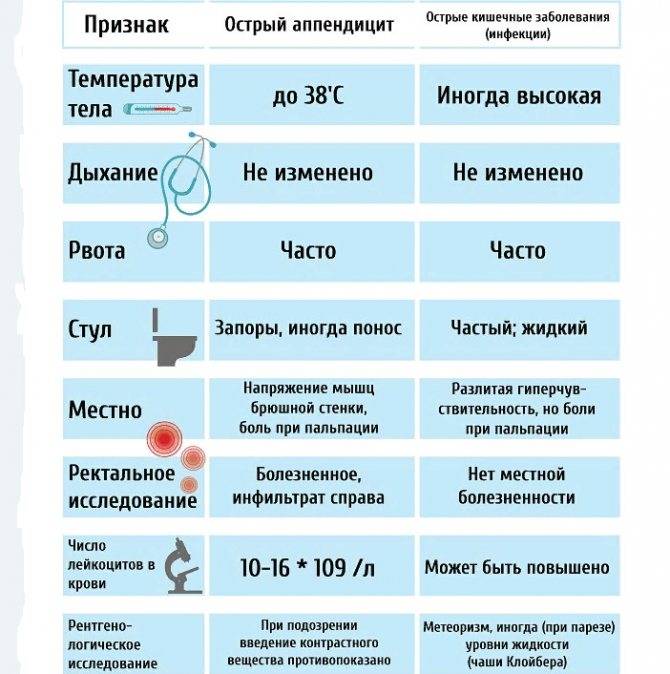
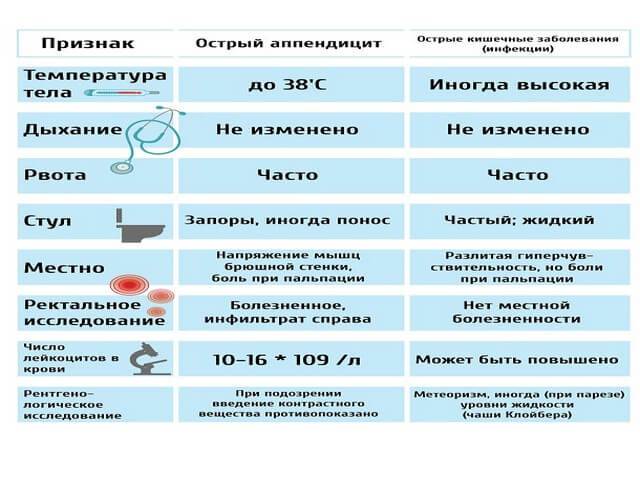
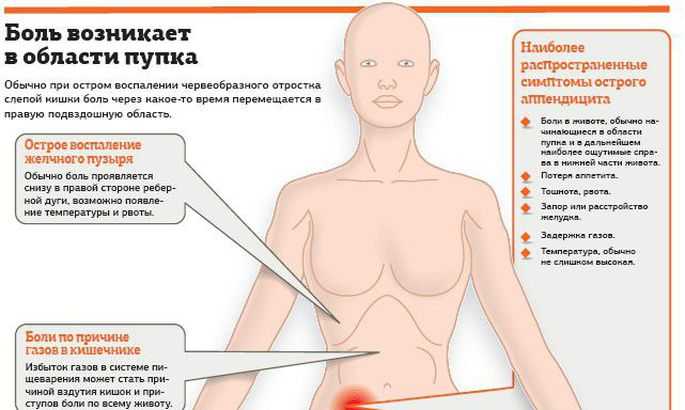
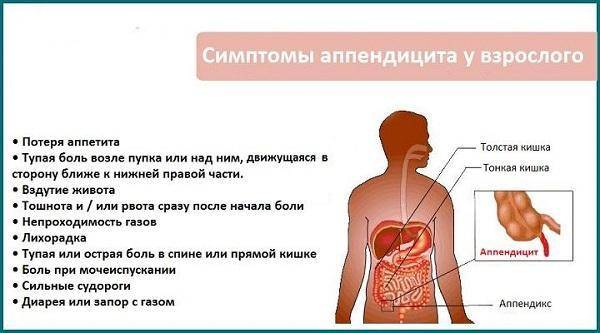
Для острого аппендицита характерно острое начало. Обычно симптомы появляются ночью или рано утром, при этом клиническая картина разворачивается стремительно. Первый признак — появление разлитой тянущей боли в верхней части живота (эпигастральная область). По мере усиления болевые ощущения становятся резкими и пульсирующими, перемещаясь при этом в нижнюю правую часть живота. К общим симптомам «острого живота» относят (рис. 2):
- повышение температуры (обычно до 37,5 Со, но при осложненных формах отмечается повышение до 40 Со),
- тошнота и рвота,
- сухость во рту,
- отсутствие аппетита,
- нарушения стула (возможны как запоры, так и диарея),
- учащенное сердцебиение,
- сероватый налет на языке,
- вздутие живота и метеоризм.
В редких случаях боль появляется резко и внезапно, одновременно с приступами не приносящей облегчения рвоты и скачками температуры.
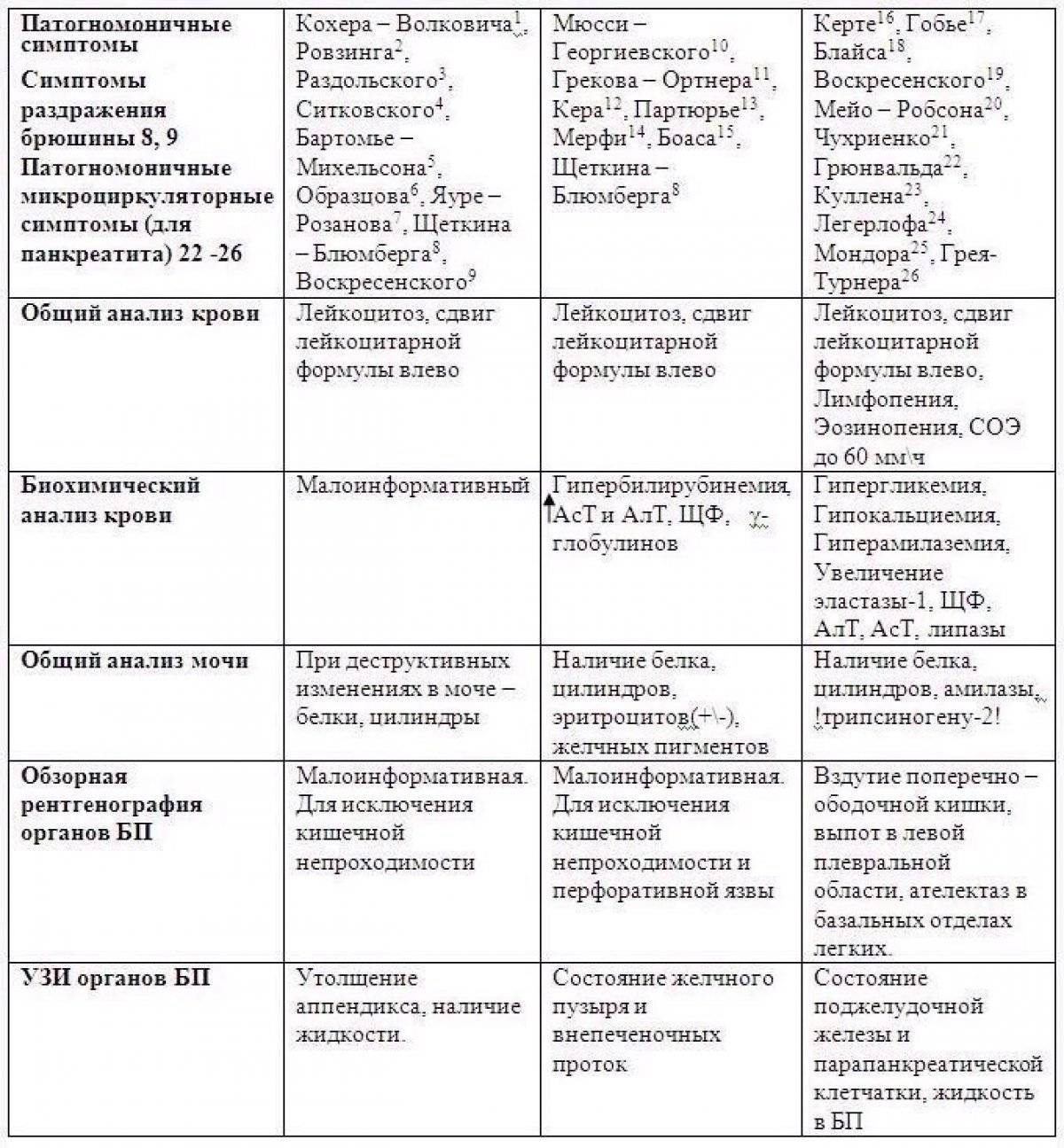
У аппендицита существует несколько специфических симптомов, которые позволяют отличить его от других заболеваний:
- симптом Бартомье-Михельсона – боль при пальпации слепой кишки усиливается, если пациент лежит на левом боку,
- симптом Воскресенского – врач кончиками пальцев делает быстрое и легкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения,
- симптом Долинова – усиление болевых ощущений в правой нижней части живота при его втягивании,
- симптом Волковича-Кохера – сначала боль возникает в верхней части живота, а спустя несколько часов перемещается в правую подвздошную область,
- симптом Крымова-Думбадзе – усиление болевых ощущений при пальпации пупочного кольца,
- симптом Раздольского (Менделя-Раздольского) – перкуссия брюшной стенки сопровождается усилением боли в правой подвздошной области,
- симптом Ситковского – возникновение или усиление болей в правой нижней части живота, если пациент лежит на левом боку,
- симптом Ровзинга – возникновение или усиление интенсивности болевых ощущений в правой нижней части живота при сдавлении сигмовидной кишки и толчкообразном давлении на нисходящий отдел ободочной кишки.
Редкая причина боли в аппендиксе — опухоль
Рак аппендикса обычно не вызывает никаких симптомов, пока болезнь не перейдет в запущенную стадию. Большая опухоль может провоцировать вздутие живота. Боль может появиться, если рак перейдет на ткани брюшной полости.
Злокачественная опухоль может развиться и одновременно с острым аппендицитом. Обычно ее обнаруживают после удаления аппендикса. Рак также могут найти случайно при плановом осмотре или диагностических процедурах, нацеленных на выявление других патологий. Диагностика рака включает биопсию, УЗИ и МРТ.
Среди факторов риска для развития рака аппендикса:
- курение,
- наличие гастрита и некоторых других заболеваний ЖКТ,
- случаи рака аппендикса у родственников,
- возраст (риск развития рака увеличивается с годами).
С какой стороны болит?
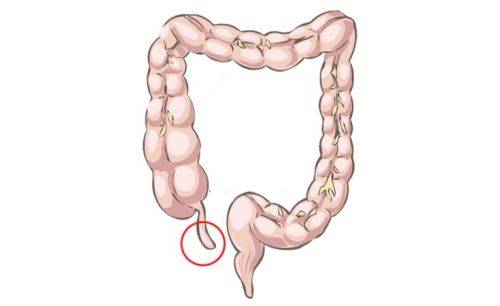
Как правило, боли при аппендиците локализуются в нижней правой части живота, поскольку именно там находится аппендикс — между пупком и правой подвздошной костью (рис. 3).
Однако в редких случаях боль отмечается с левой стороны. Причин у этого феномена сразу несколько:
- Излишняя подвижность ободочной кишки.
- Иррадиация. Аппендицит известен тем, что при надавливании на живот боль может отдавать в любую часть живота (в том числе – влево).
- Зеркальное расположение внутренних органов (то есть органы, которые в норме должны находиться справа, располагаются с левой стороны, и наоборот)
Как отличить от других заболеваний?
Боль, возникшая из-за воспаления аппендикса, обычно становится сильнее во время кашля и чихания, при движении и дыхании. Существует также характерное для аппендицита явление, которое получило название «симптом Образцова» — усиление болевых ощущений, когда больной в положении стоя поднимает правую ногу.
Характерная особенность аппендицита, позволяющая отличить его от других заболеваний брюшной полости – боль стихает, если принять позу лежа на боку с подтянутыми к животу коленями.
Острый аппендицит: симптоматика, как определить, методы лечения
Независимо от пола и возраста может развиваться острый аппендицит. Статистика говорит о том, что чаще всего он появляется у людей, которые не достигли 40 лет. До 20 лет острым аппендицитом страдают чаще мужчины, однако среди пациентов в возрасте 20-40 лет преобладают женщины. Потом вероятность появления воспаления аппендицита снижается, но не исчезает полностью. Заболевание может поразить даже в пожилом возрасте.
Доктора регулярно проводят операции на данном органе, но до сих пор функции аппендикса не изучены до конца. Раньше считалось, что это рудимент, который появился у человека от травоядных предков. Сегодня его функция совершенно бесполезна.
Однако позже появились основания считать, что аппендикс играет достаточно важную роль в эндокринных процессах, а также влияет на иммунитет. Он помогает организовать микрофлору кишечника. К такому выводу пришли при изучении организма пациента после операции
После того как удаляли аппендицит, человека наблюдали специалисты, обращая внимание на изменения. Количество полезных микроорганизмов значительно уменьшается, функционирование кишечника снижается.
Все же аппендикс не является жизненно важным органом, люди могут нормально существовать без него. Если есть подозрение на аппендицит, стоит немедленно проводить операцию, иначе это чревато серьезными последствиями, включая летальный исход.
С какой стороны находится аппендицит
Если человеку задать вопрос, где находится аппендицит, он, как минимум, задумается. Несмотря на такой простой вопрос, примерно треть людей отвечает на него неправильно. Кто-то указывает на нижнюю часть живота слева, кто-то показывает в правую сторону, ближе к боку. Так давайте разберемся, с какой стороны находится аппендицит.
Прежде всего стоит понять, что аппендицит – это воспалительный процесс в органе, который называется аппендиксом. Он располагается в нижней части кишечника. При нормальном состоянии он выглядит, как небольшая трубочка, длина которой варьируется от 50 до 150 мм. Диаметр не превышает 10 миллиметров. Она не имеет сквозного прохода, ответвляется от слепой кишки.
Аппендикс находится внизу живота, в правой части. Он приближен к паховой области, острое болевое состояние возникает именно там. Причины аппендицита до сих пор досконально не изучены, доктора определяют ряд факторов, которые провоцируют развитие патологии. Поэтому при обнаружении симптомов аппендицита стоит немедленно обращаться к врачу и готовиться к операции.
Причины возникновения
Инфекция может попадать в аппендицит тремя путями: гематогенным, лимфогенным и энтерогенным.
На гематогенный путь распространения инфекции указывает факт, что при эпидемическом сезонном увеличении числа ангин и других воспалительных процессов верхних дыхательных путей количество аппендицитов у детей увеличивается. Однако обыкновенно при остром аппендиците предшествующих заболеваний нет, и очень редко находят одинаковые микроорганизмы в отростке и в назофаринксе. Начальные изменения локализуются всегда в слизистой, что подтверждает больше энтерогенное происхождение заболевания. Кроме того, при аппендиците чаще всего находят колибактерии в удаленном отростке. Этому способствуют и определенные анатомические особенности отростка – у него длинный, узкий неровный просвет, слабая перистальтика, врожденные и приобретенные сужения, которые не позволяют полного и быстрого опорожнения его содержимого. Считается, что закупорка его просвета играет важную роль в этиологии процесса.
Инородные тела (семечки, глисты и др.) редко встречаются в просвете отростка и не имеют особого этиологического значения. Более важную роль имеют стерколиты, которые закрывают просвет отростка и от надавливания образуют некроз слизистой, являющийся входными воротами для инфекции.
Иногда заболевание проявляется после инфекционных заболеваний, таких как грипп, корь, скарлатина, тифозные энтероколиты; особенно опасен и тяжело протекает коревой аппендицит.
Аппендицитом заболевают примерно одинаково часто мальчики и девочки.
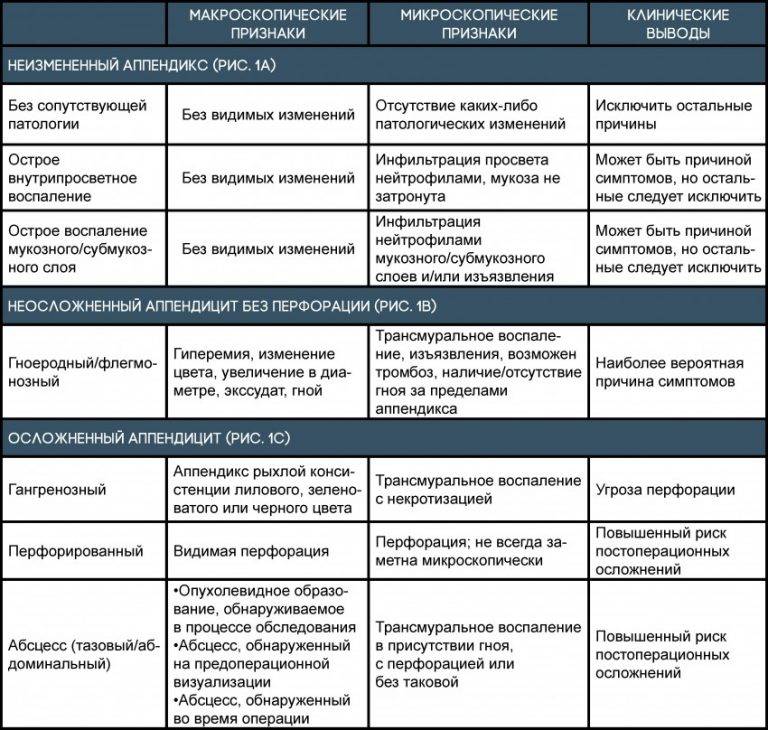
Формы патологии
Существует не только острая, но и хроническая форма заболевания, о которой не все знают. Первая различается несколькими видами аппендицита у детей:
- Аппендикулярная колика. Это слабое воспаление червеобразного отростка. Обычно проходит через несколько часов.
- Катаральный аппендицит или простой. При этом воспаление отростка происходит поверхностно, ткани не разрушаются.
- Деструктивный. Он разделяется еще на два вида – флегмонозный и гангренозный. Первый характеризуется гнойным налетом и изъязвлением слизистой оболочки на червеобразном отростке. Гангренозный аппендицит возникает из-за тромбоза сосудов в аппендиксе. Отросток становится темно-зеленого оттенка с неприятным запахом. При этом общее состояние ребенка довольно тяжелое.
- Осложненный.
 Катаральный аппендицит – наиболее простая и распространенная форма патологии, сопровождающаяся поражением слизистой оболочки аппендикса
Катаральный аппендицит – наиболее простая и распространенная форма патологии, сопровождающаяся поражением слизистой оболочки аппендикса
При хроническом аппендиците приступы болей и вся присущая острой форме симптоматика периодически повторяются, но в менее выраженной форме. Однако зачастую они кратковременны, и приехавший по вызову врач констатирует лишь не сильно проявляющуюся болезненность при выполнении надавливания в подвздошной области справа. Для диагностирования причины аппендицита у детей в хронической форме требуется стационарное обследование. Для этого привлекаются и врачи смежных специальностей. Такая форма патологии встречается не очень часто.
Функции, выполняемые червеобразным отростком, окончательно не выяснены, поэтому и причины возникновения аппендицита у детей называются только предположительные. Считается, что аппендикс воспаляется из-за воздействия патогенной микрофлоры, а также закупорки отверстия, ведущего от кишки в отросток. Перекрыть такой просвет могут инородные тела, например шелуха от семечек, каловые камни, разрастающиеся лимфоидные фолликулы (они же его и образуют), а также гельминты. При этом в самом аппендиксе остаются микроорганизмы, обитающие в кишечнике.
 Хроническая форма заболевания характеризуется непродолжительным болевым синдромом
Хроническая форма заболевания характеризуется непродолжительным болевым синдромом
Микробы в отросток могут заноситься совместно с лимфой или кровью. К этому предположению приходят из-за того, что заболевание часто проявляется после перенесенных болезней. Это ОРЗ, ангина или отит.