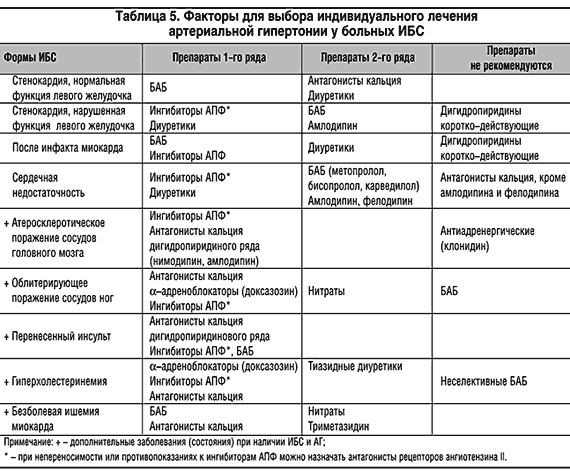
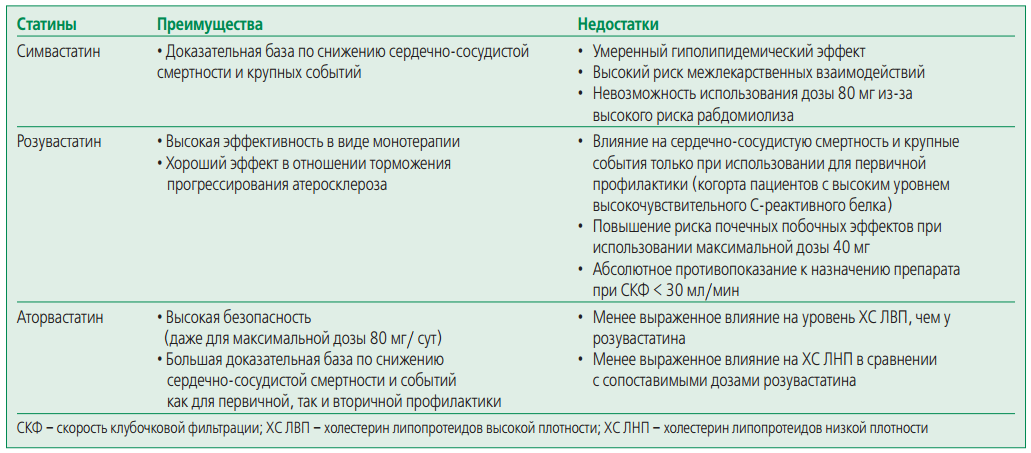
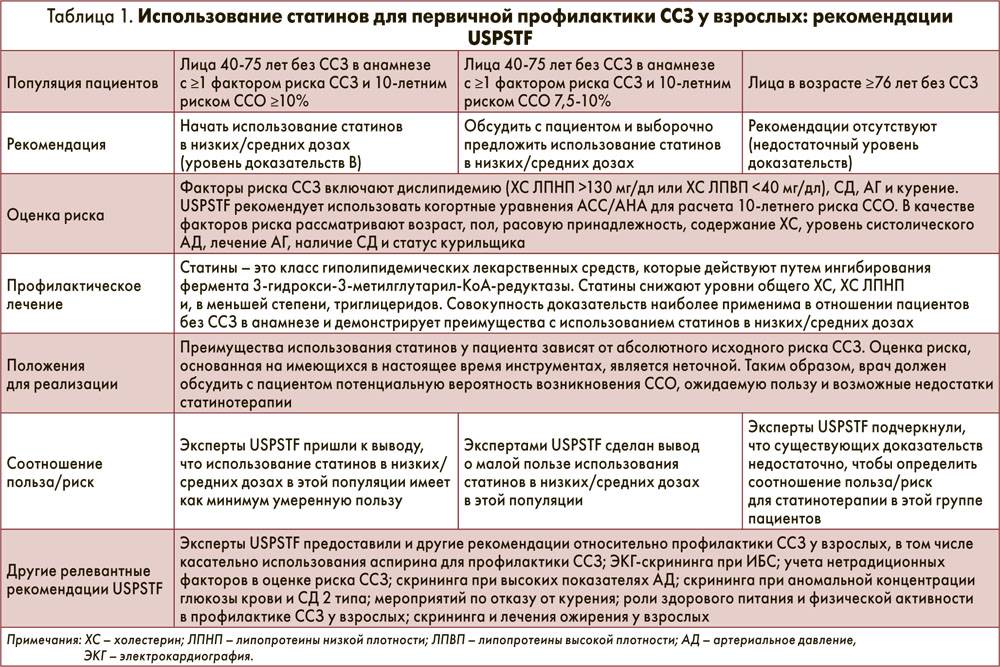
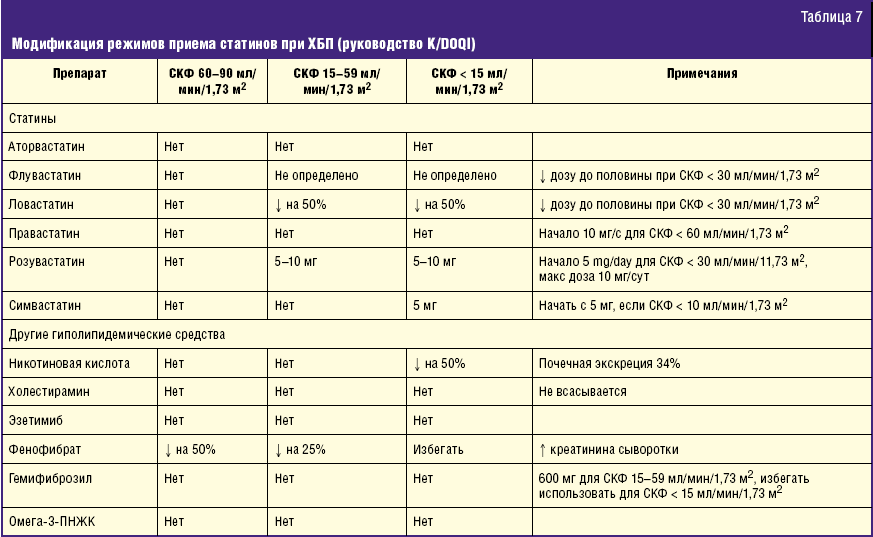
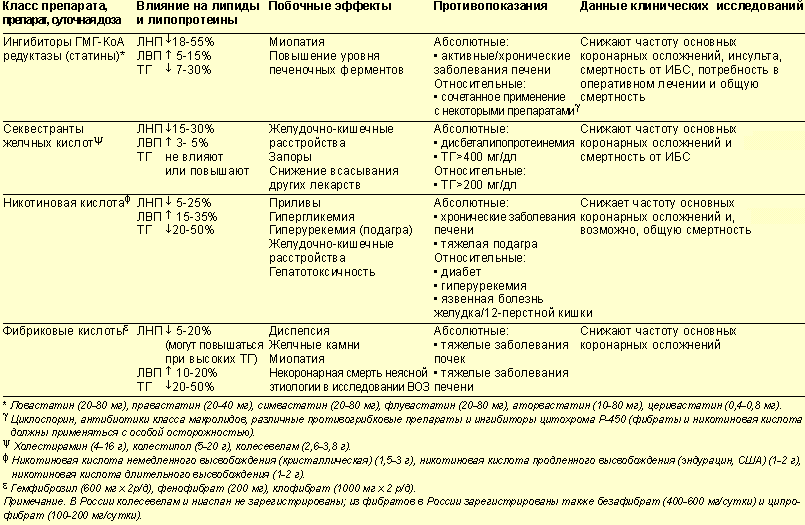
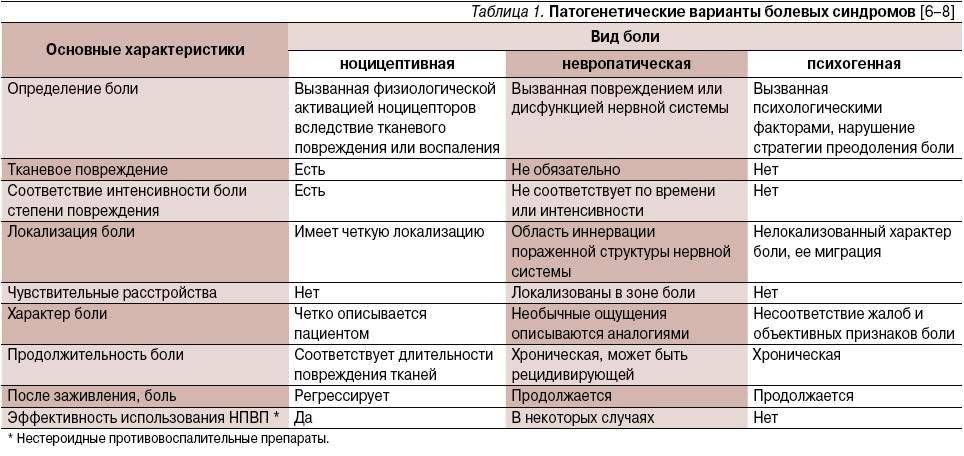
Нарушение функции почек
При сравнении с плацебо терапия аторвастатином и розувастатином
приводила к достоверному улучшению показателя скорости клубочковой фильтрации
(СКФ): на 0,59 для аторвастатина (р=0,01) и на 0,04 для розувастатина (р=0,01).
В исследованиях, сравнивавших атор- вастатин и розувастатин,
их влияние на СКФ было сопоставимым (р=0,89), однако влияние аторвастатина на уменьшениепротеинуриибылодостоверновыше,
чем таковое у розувастатина (р=0,009).
В этой связи представляется целесообразным рассматриватьаторвастатин как препарат выбора у пациентов с протеинурией различного генеза,
поскольку он обладает большим нефропротективным действием, чем розувастатин.
Особенно это представляет значимость в популяции возрастных
пациентов, имеющих сопутствующую патологию, которая способствует
прогрессирующему ухудшению почечной функции в сочетании с нарастанием
протеинурии.
Повышение уровня печеночных ферментов (гепатотоксичность)
В связи с часто назначающимся биохимическим исследованием
крови повышение уровня печеночных ферментов, регистрирующееся на фоне терапии
статинами, возникает достаточно часто.
Поэтому, в первую очередь, необходимо понимание того факта,
что повышение уровня трансаминаз далеко не всегда ассоциировано с нарушением
функционирования печени.
О реальной гепатотоксичности необходимо говорить в случае,
если клиническая картина соответствует закону Хая (его вывел Хайман Циммерман
еще в 1970-е годы).
Таблица 1. Закон Хая

Следует отметить, что изолированное повышение уровня
трансаминаз без общего билирубина не является проявлением так называемого
«поражения печени».
Изолированное повышение ферментов печени может происходить
на фоне целого ряда других заболеваний, которые необходимо исключить у
пациента, прежде чем принять решение о медикаментозно-ассоциированном
отклонении лабораторных показателей от нормы.
Ключевым изменением в принципах ведения пациентов на фоне
применения статинов является определение уровня печеночных ферментов до начала
терапии статинами, а далее – лишь по клиническим показаниям в связи с тем, что
серьезное поражение печени возникает крайне редко и практически непредсказуемо
по лабораторным анализам.
Статины могут безопасно применяться у пациентов с
неалкогольным стеатогепатозом.
При сопутствующей терапии вирусных гепатитов противовирусными
препаратами (интерферон-альфа, пегилированный интерферон-альфа, энтекавир,
тенофовир, адефовир, ламивудин и телбивудин) необходимо взвешивать возможность
межлекарственных взаимодействий и назначать статины с особой осторожностью. Допускается назначение статинов у пациентов, перенесших
трансплантацию печени, а также при аутоиммунном гепатите.
Частота повышения уровня печеночных ферментов в
исследованиях (n=14236)
в группах плацебо (0,2%), аторвастатина 10 мг (0,1%) и аторастатина 80 мг
(0,6%).
Когнитивная дисфункция
В первую очередь, перед началом терапии статинами нет
необходимости проводить оценку на предмет выявления когнитивной дисфункции у
пациентов.
Во-вторых, терапия
статинами не сопровождается риском развития когнитивной дисфункции по данным
когортных и рандомизированных исследований.
При развитии когнитивной дисфункции на фоне терапии
статинами необходимо доказать ее наличие и исключить возможные факторы ее
возникновения:
- другие лекарственные препараты,
- алкоголь,
- наличие депрессии,
- В12-дефицитной
анемии, - патологии щитовидной железы,
- ВИЧ-инфекции,
- опухоли ЦНС,
- болезни Паркинсона,
- болезни Альцгеймера и др.
И только в том случае, если возникновение когнитивной
дисфункции происходит на фоне более липофильных препаратов (симвастатин и аторвастатин),
то это может быть поводом для замены их на более гидрофильный статин – розувастатин.
Противопоказания
Статины нельзя назначать при непереносимости любого компонента, входящего в их состав, в том числе лактозы.
Существует значительная группа болезней и патологических состояний, при которых применение статинов противопоказано:
- заболевания печени в активной стадии;
- тяжёлые нарушения функции почек;
- мышечное заболевание у пациента или наличие миопатии в семейном анамнезе;
- гипотиреоз;
- чрезмерное употребление алкоголя;
- получение лекарственной терапии Циклоспорином, фибратами, ингибиторами протеазы ВИЧ, макролидными антибиотиками;
- сепсис;
- состояние после травм или обширных хирургических вмешательств;
- судорожный синдром;
- длительное повышение температуры тела;
- артериальная гипотензия;
- тяжёлые метаболические, водно-электролитные или эндокринные нарушения.
А также есть ограничение по возрасту — назначение статинов противопоказано до 18 и после 65 лет. Их нельзя применять во время беременности и грудного вскармливания. Противопоказаны препараты для женщин детородного возраста, если они не используют контрацептивные средства.
Лечение рабдомиолиза
Лечение рабдомиолиза проводится только в стационарном отделении, это необходимо для постоянного контроля электролитного баланса.
Цель терапевтических действий – это очистка крови и тканей пациента от продуктов распада мышечных клеток, а также нормализация работы мочевыделительной системы.
Для этого проводится ряд лечебных мероприятий, которые зависят от степени тяжести заболевания:
- Строгий постельный режим (легкая форма синдрома лечится в амбулаторных условиях).
- Применение регидрационных препаратов для очистки организма от токсинов. Больному ставят капельницы с физраствором.
- Фуросемид и Маннитол применяется для устранения отеков.
- Если наблюдается внутрисосудистое свертывание, используют переливание плазмы.
- При острой почечной недостаточности показан диализ, в противном случае может наступить кома.
- Необходима консультация хирурга, в случае некроза мышечной ткани проводится оперативное лечение.
- При сильных болях можно применять анальгетики на основе опия, категорически нельзя использовать нестероидные препараты.
- Диетический рацион питания, исключающий продукты, содержащие белок и калий. Также необходимо контролировать потребление жидкости.
Как только удается улучшить состояние больного, его переводят на домашнее лечение.
Диагностика
Диагноз «рабдомиолиз» в подавляющем большинстве ситуаций ставится тогда, когда пациенты обращаются за врачебной помощью при получении серьезной травмы или после перенесенного несчастного случая.
Первичная диагностика включает в себя:
- изучение истории болезни для поиска причины, которая привела к нетравматическому рабдомиолизу;
- сбор и анализ жизненного анамнеза, в частности, информация о вредных привычках;
- тщательный физикальный осмотр;
- измерение показателей сердечного ритма, пульса и кровяного давления;
- детальный опрос больного для установления степени выраженности клинических проявлений и первого времени их возникновения.
Комплексное обследование организма начинается с проведения таких лабораторных исследований, как:
- общеклинический анализ крови;
- коагулограмма;
- биохимия крови;
- общий анализ мочи;
- почечные пробы;
- тесты на креатининкиназу.
Инструментальная диагностика:
- ЭКГ;
- КТ всего тела;
- МРТ головы;
- рентгенография.
Подобное заболевание следует дифференцировать от:
- патологий, приводящих к некротическому изменению канальцев почек;
- повреждения почек гемоглобиновыми пигментами.
Как происходит лечение болезни
Оказание медицинской помощи зависит от того, на какой стадии находится недуг. Если у человека наблюдаются легкие симптомы, то рабдомиолизможно лечить дома. В этом случае врачи рекомендуют пить много воды, чтобы ускорить лечение.
Когда болезнь переросла в тяжелую форму, пациент нуждается в мониторинге уровня электролита, кислотного баланса, показателей рН в моче, снятии кардиограммы.
Если есть риск возникновения шока, который вызывается синдромами сдавливания, то придется осуществить вливание капельниц, улучшающих работу почек, выводящих из организма токсины и понижающих показатели электролитов.
Использование катетеров помогает контролировать диурез больного, а Фуросемид повышает выделение мочи и защищает почки от повреждения.
Помимо этого, необходимо строго следить за уровнем калия и кальция, переизбыток или нехватка которых может спровоцировать аритмию, тахикардию или фибриляцию желудочков сердца. Лечение этих процессов не всегда имеет положительный результат. Если не контролировать калий в организме, то моча может начать ощелачиваться и получится развитие некроза канальцев.
Если имеется такая проблема, как осложнения свертываемости крови в сосудах, то специалисты рекомендуют переливание крови.
Исходя из того, что лечение проблемы подразумевает сохранение работоспособности почек, то больным с почечными недостаточностями проводят диализ.
Он назначается и при гиперкалиемии, застоях сердечной недостаточности и отеках легких. Процедура способна избавить организм от миоглобина, который не фильтруется почками.
Пациентам противопоказано самостоятельно принимать медикаменты – статины, провоцирующие развитие почечной недостаточности.
Статины применяются в том случае, если нет проблем с печенью и у пациента нет алкогольного опьянения. Помимо этого, статины можно назначать пациентам, перенесшим пересадку печени. Если человек по каким-либо причинам не переносит статины одного типа, что проявляется проявлением миопатии, то не факт, что другой тип таких лекарств ему не подходит.
Прежде чем прописывать пациентам статины, чтобы лечить рабдомиолиз, врач должен посоветовать больному постараться сбросить лишний вес, сев на специальную диету.
Если при лечении основного заболевания, используя статины, у человека начинаются признаки появления миопатии или рабдомиолиза, то медикаменты нужно сразу же отменить.
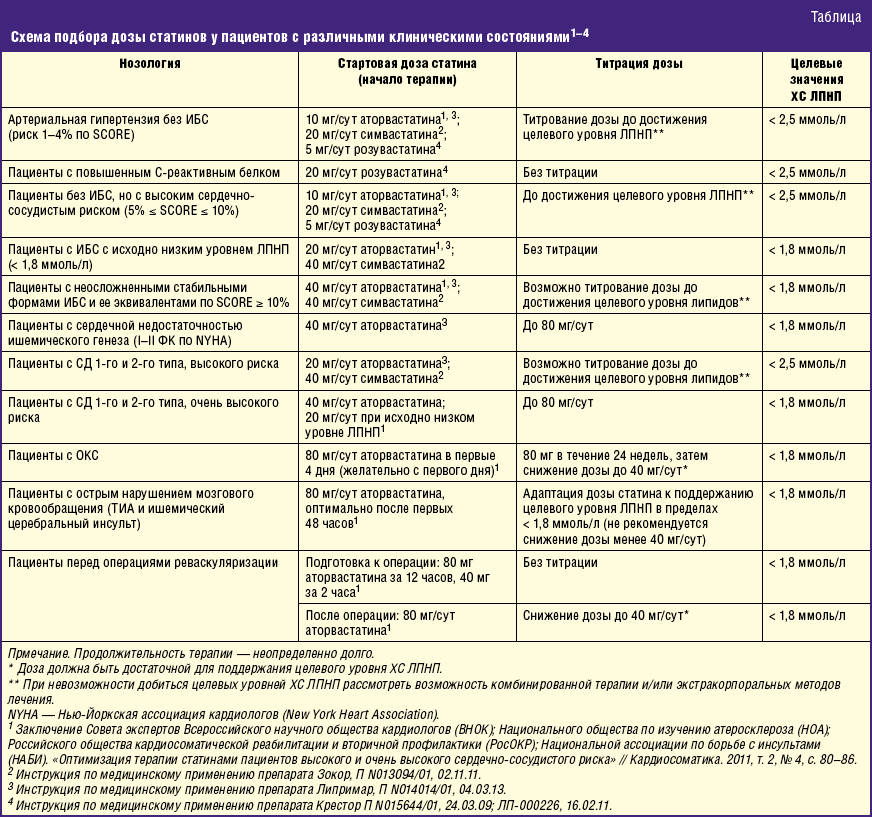
Альтернативные режимы дозирования статинов
Альтернативные режимы дозирования статинов призваны повысить переносимость такого лечения (в особенности это относится к возникновению мышечных болей на фоне прима статинов) при сохранении терапевтического эффекта. Такие режимы могут так же дать возможность пациентам, которые не могут позволить себе прием лекарства по экономическим причинам, продолжить лечение.
Исследование Zhang и соавторов убеждает в том, что пациенты, которые прекращают лечение статинами по причине поражения мышц и у которых не развился рабдомиолиз (крайняя степень миопатии с разрушением мышечных клеток) должны рассмотреть снижение дозы того же статина или прием другого статина. Во многих случаях, как обнаружили исследователи, пациенты были способны переносить прием препарата через день с высокой приверженностью такому лечению. Для пациентов, которым не помогает такая коррекция, имеются другие опции. Исследуются даже варианты назначения препаратов один и два раза в неделю (хотя многие специалисты относятся к таким назначениям, как анекдотическим и имеют на то полное право).
Вызванные статинами миалгии (мышечные боли) и гепатотоксичность (поражение печени) дозозависимы и изменение системной концентрации лекарственного препарата может снизить частоту развития побочных эффектов. Назначение препарата через день (особенно это относится к новым статинам с длительным временем действия, например, розувастатину и аторвастатину) сохраняет терапевтическую эффективность. Такой режим назначения был исследован для всех статинов. К сожалению, эти исследования были существенно ограничены по объемам и могут рассматриваться только как основание для дальнейших работ с включением более широкого круга пациентов.
В большинстве таких исследований продемонстрировано что, по сравнению с исходным уровнем, назначение статинов через день значимо снижало содержание липопротеидов низкой плотности (того самого «плохого холестерина»), общего холестерина и триглицеридов. Снижением было сходным с тем, которое достигалось при назначении ежедневного приема препарата. Эффект был более полным у тех пациентов, которые принимали через день двойную дозу лекарства (относительно дозы, назначавшейся для ежедневного приема).
При медико-экономических расчетах установлено, что цена лечения при назначении статинов через день снижается почти в два раза (снижение стоимости лечения происходит и в случаях назначения двойной дозы), хотя этот эффект постоянно снижается за счет появления новых, не столь дорогих, статинов и их дженериков. Тем не менее снижение цены лечения является важным фактором приверженности терапии.
Прием статинов через день хорошо переносился пациентами – участниками этих исследований, частота развития побочных эффектов снижалась по сравнению с ежедневным приемом. В особенности хорошо переносилось альтернативное дозирование аторвастатина и розувастатина пациентами, прежде имевшими непереносимость.
К сожалению, в исследованиях не были изучены сердечно-сосудистые исходы у пациентов, использовавших альтернативные режимы дозирования, что существенно снижает их практическую ценность.

Наш комментарий
Рекомендации производителей статинов и клинические рекомендации по применению этих препаратов требуют их приема ежедневно. Это основано на больших объемах научных материалов, показывающих, что при таком режиме дозирования и достижении целевых уровне липопротеидов крови удается существенно снизить сердечно-сосудистый риск.
Данные об эффективности альтернативных режимов дозирования пока ограничены и не могут служить основанием для изменения существующих рекомендаций. Тем не менее альтернативные режимы дозирования статинов (а мы говорим только о назначении через день, поскольку иное не имеет и вовсе никаких обоснований) имеют право на существование в указанных выше случаях:
- — развитие побочных эффектов, которые удается преодолеть переходом на альтернативный режим,
- — финансовая невозможность приема статинов в ежедневном режиме.
Во всех остальных случаях следует воздерживаться от применения альтернативного дозирования, во всяком случае, до получения новых научных данных. Изменение схемы приема статинов требует лабораторного контроля с целью сохранения липопротеидов на целевом уровне (об этом подробнее в нашей статье ”Прием статинов: как самостоятельно контролировать эффекты статинов”).
Взаимодействие статинов
Метаболизм статинов проходит в печени, при участии цитохрома Р450 , соответственно, важнейшие взаимодействия статинов проходят с лекарственными препаратами, являющимися конкурентными ингибиторами или индукторами цитохрома Р450.
При взаимодействии статинов с лекарственными препаратами, являющимися ингибиторами цитохрома Р450, значительно усиливается вероятность побочных эффектов, особенно миопатий и тубулопатий, в связи со значительным повышением концентрации статинов в крови. К подобным препаратам относятся фибраты (особенно гемфиброзил), никотиновая кислота, циклоспорин, ингибиторы протеазы (саквинавир, индинавир, ритонавир, нелфинавир), блокаторы H2-рецепторов (ранитидин, циметидин), блокаторы кальциевых каналов (верапамил), амиодарон, антибиотики макролиды (кларитромицин, эритромицин), противогрибковые средства (азолы – кетоконазол, итраконазол), антидепрессанты (сертралин, флувоксамин и флуоксетин) и нефазодон.
Одновременный прием индукторов цитохрома Р450 (анзамицин рифампицин, дексаметазон, карбамазепин, барбитураты) снижает гипохолестеринемический эффект статинов.
Кроме того, статины могут взаимодействовать с отдельными пищевыми продуктами. Так, грейпфрутовый сок, ингибирующий изофермент цитохрома Р450 CYP3A4, способен резко повышать концентрацию статинов: ловастатина – в 12 раз, симвастатина – в 9 раз, что может серьезно повысить риск побочных эффектов от приема статинов. Чрезмерное употребление алкоголя на фоне приема статинов, также повышает риск миопатий.
Отказ от ответственности
Статья о лекарственных препаратах статинах медицинского сайта «Мои таблетки» является компиляцией материалов, полученных из авторитетных источников, список которых размещен в разделе «Примечания». Несмотря на то, что достоверность изложенной информации в статье «Препараты статины» проверена квалифицированными специалистами, содержимое статьи носит исключительно справочный характер, не является руководством для самостоятельной (без обращения к квалифицированному медицинскому специалисту, врачу) диагностики, а также руководством в постановке диагноза, выборе средств и методов лечения.
Редакция портала «Мои таблетки» не гарантирует истинность и актуальность изложенных материалов, так как методы диагностики, профилактики и лечения заболеваний постоянно совершенствуются. Для получения полноценной медицинской помощи следует записаться на прием к врачу, квалифицированному медицинскому специалисту.
Причины рабдомиолиза
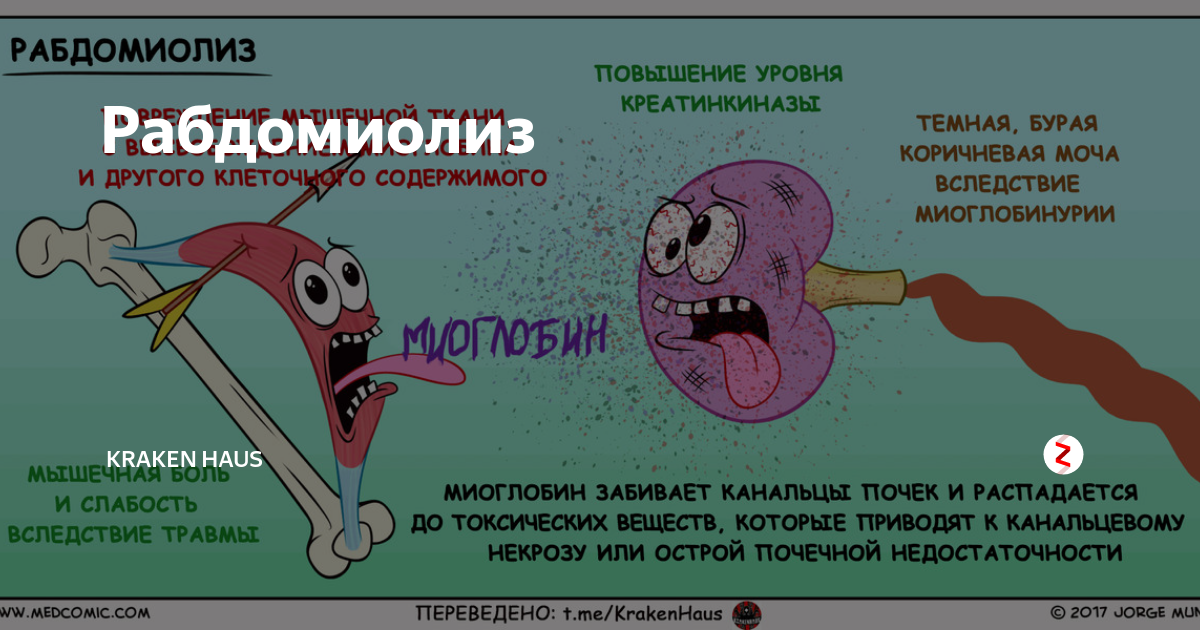
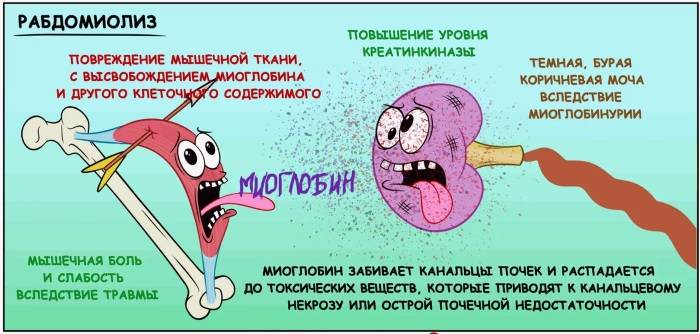
Основной источник формирования рабдомиолиза представлен распадом клеток мышц, на фоне чего происходит попадание миоглобина в кровоток. Подобное вещество представляет собой специфический белок, переносящий кислород. Его особенностью является то, что он обнаруживается только в мышцах.
При нормальном положении вещей он не проникает в кровь, а фильтруется почками, что позволяет ему выходить из организма естественным путем. Свободный миоглобин сам по себе не является токсическим веществом, но содержит некоторые компоненты – гидроксильные радикалы, которые могут вызвать почечную недостаточность.
Это указывает на то, что присутствие миоглобина в главной биологической жидкости человека является ненормальным, но специфическим признаком, указывающим на повреждение мышц, в том числе и сердечной.
Наиболее часто к подобному нарушению приводят обширные или постоянные травмы, отчего основную группу риска составляют профессиональные спортсмены.
Также причины могут быть представлены:
- сильнейшими ожогами;
- избиением и другим физическим насилием;
- дорожно-транспортными происшествиями;
- синдромом продолжительного сдавливания;
- перенесенной ранее длительной операцией;
- травматическим токсикозом;
- поражением электрическим током.
Нетравматический рабдомиолиз возникает на фоне:
- белой горячки, которая наблюдается у лиц, страдающих от алкогольной зависимости;
- столбняка;
- сахарного диабета;
- нарушения обмена веществ;
- теплового удара;
- продолжительного влияния низких температур на организм;
- длительной иммобилизации;
- злоупотребления наркотическими веществами;
- передозировки лекарственными препаратами – очень часто патология развивается при приеме статинов, обезболивающих средств и психотропных веществ;
- бактериальных или вирусных инфекций – сюда стоит отнести вирус Эпштейна-Барра, герпеса, ветряной оспы и гриппа А, а также ВИЧ и иные иммунодефицитные состояния;
- заболеваний аутоиммунной природы, среди которых полимиозит, дерматомиозит и серповидно-клеточная форма малокровия;
- укуса ядовитых насекомых или змей;
- злокачественных новообразований.
Помимо этого, спровоцировать рабдомиолиз могут наследственные нарушения.
Побочные эффекты от применения статинов
При применении статинов могут наблюдаться разнообразные побочные эффекты со стороны различных органов и систем организма человека.
Наиболее частыми побочными эффектами при применении статинов являются аллергические реакции и побочные эффекты со стороны кожи и кожных покровов:
- высыпания на коже,
- зуд,
- ангионевротический отек (отек Квинке),
- крапивница,
- ,
- фотосенсибилизация,
- лихорадка.
Также может наблюдаться также волчаночноподобный синдром (лекарственная волчанка).
При применении статинов также могут наблюдаться следующие побочные эффекты со стороны органов пищеварения:
- запор,
- диарея,
- тошнота,
- метеоризм,
- анорексия,
- горечь во рту.
Повышение активности трансаминаз и щелочной фосфатазы, может потребовать коррекции дозы статинов.
При применении статинов аторвастатин и симвастатин наблюдались случаи острого гепатита.
Со стороны пищеварительной системы может наблюдается тяжелый, однако не очень частый побочный эффект в виде панкреатита.
Со стороны нервной системы изредка могут наблюдаться головокружение, бессонница, головная боль, парестезии, периферическая невропатия.
Длительное применение статинов, по данным некоторых исследований, приводит к ухудшению памяти и может способствовать развитию паркинсонизма и болезни Альцгеймера.
При применении статинов может повышаться риск заболевания сахарным диабетом.
Резкое прекращение приема статинов у больных с острым коронарным синдромом или перенесших инсульт может приводить к увеличению риска тромбообразования и ранних неврологических симптомов, повышение риска тромбообразования и внезапной смерти.
Тяжелыми побочными эффектами от приема статинов со стороны костно-мышечной системы могут быть миопатия и рабдомиолиз. Появление данных эффектов связывается с тем, что статины ускоряют апоптоз мышечных клеток, могут вызвать повреждения мембранных ионных каналов, подавляют процессы синтеза селенопротеинов.
Легкие формы миопатии могут проявляться повышением концентрации в крови креатинфосфокиназы.
Рабдомиолиз, проявляющийся болями в пояснице, икроножных мышцах, либо во всем теле, рвотой, тошнотой, изменением цвета мочи на красный или коричневый (в связи с выделением с мочой миоглобина, (не путать с гематурией), наблюдается примерно в 4 случаях на миллион пациентов в год при применении современных статинов (данный побочный эффект часто наблюдался при применении церивастатина, отозванного из клинического применения).
Серьезным побочным эффектом от применения статинов также является . Данный эффект замечен относительно недавно, и обнаружен впервые при клинических испытаниях розувастатина, но позже обнаружен и при применении других статинов. Другими побочными эффектами со стороны почек при применении статинов могут быть также протеинурия (альбумины и глобулины в моче) и почечная недостаточность (описаны случаи сочетания острой почечной недостаточности и острого панкреатита).
Показания к применению статинов
Статины – препараты, показанные к применению при первичной гиперхолестеринемии, гиперлипопротеинемии типа IIа и IIб, при вторичной гиперлипопротеинемии, связанной с сахарным диабетом и нефротическим синдромом.
Кроме того, статины показаны к применению при следующих обстоятельствах:
- при атеросклерозе,
- для снижения частоты развития сердечно-сосудистых болезней и смертности у больных со средней и тяжелой гиперхолестеринемией и при повышенном риске возникновения первых клинических эпизодов сердечно-сосудистых заболеваний,
- для вторичной профилактики значительных побочных эффектов со стороны сердца у взрослых с ишемической болезнью сердца, в том числе при инфаркте миокарда и нестабильной стенокардии в анамнезе,
- для снижения посттрансплантационной гиперлипидемии у пациентов, после трансплантации органов принимающих иммуносупрессоры.
Статины розувастатин и аторвастатин показаны к применению при дислипидемии не только в случае изолированной гиперхолестеринемии, но и при комбинированной гиперлипидемии, включая гипертриглицеридемию.
Миопатии и рабдомиолиз
Варианты миопатий, описанные на фоне лечения статинами.
Таблица 2. Классификация статин-индуцированных миопатий

Наиболее часто встречается миалгия (1-5% в клинических
исследованиях и 11-29% в наблюдательных когортных исследованиях).
Алгоритм диагностики статин-индуцированной миалгии был
разработан в ходе двойного слепого клинического исследования STOMP.
В ходе анализа
полученных данных была разработана диагностическая шкала статин-индуцированной
миопатии, которая приведена в табл. 3.
Таблица 3. Количественная шкала диагностики
статин-индуцированной миопатии

Пациенты, у которых была выявлена непереносимость одного из
статинов (например, вследствие развития миопатии), могут хорошо переносить
другие статины.
При наличии непереносимости различных статинов и необходимости
снижения дозы в качестве дополнительных гиполипидемических препаратов может
использоваться эзетимиб.
Профиль безопасности аторвастатина в отношении риска развития
рабдомиолиза, сопоставим с плацебо.
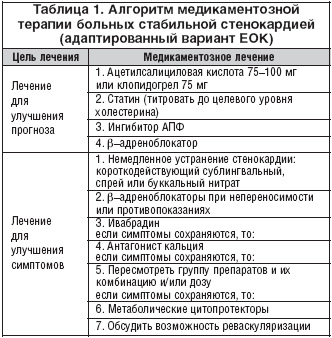
Статины при сердечно-сосудистых заболеваниях
WOSCOP (West of Scotland Coronary Prevention Study). Западно-Шотландское исследование было первым рандомизированным плацебо-контролируемым исследованием по первичной профилактике ИБС у мужчин среднего возраста с высоким риском коронарного атеросклероза и с ГХС (ХС ЛПНП ≥5 ммоль/л). Правастатин в дозе 40 мг/сут сравнивали с плацебо. Исследование длилось 5 лет и включало 6595 человек. В процессе исследования в группе, принимавшей правастатин, уровень ХС ЛПНП был снижен на 26%, на 31% снизилась частота смертельных исходов и нефатальных ИМ, на 37% – необходимость в аортокоронарном шунтировании, смертность от всех причин снизилась на 22%. При длительном наблюдении за участниками исследования было показано, что эффект от лечения сохранялся через 5 и 10 лет, несмотря на то, что после окончания исследования, лечение участников основной и контрольной групп не отличалось [].
Хирургическое лечение
Операции при рабдомиолизе носят профилактический или лечебный характер, выполняются в первые часы после поступления или в течение 1-2 недели госпитализации. Применяются:
- Декомпрессионная фасциотомия. Целью операции является снижение давления в мышечном футляре при развитии компартмент-синдрома. Методика позволяет уменьшить распространенность некроза, снизить вероятность развития грубых обменных нарушений и ОПН.
- Некрэктомия. Проводится при глубоких термических ожогах, электротравме, синдроме длительного раздавливания и других травматических повреждениях, сосудистых заболеваниях. В тяжелых случаях выполняется в объеме ампутации или экзартикуляции конечности.
В отдаленном периоде после хирургического лечения рабдомиолиза могут потребоваться реконструктивно-пластические операции: замещение дефекта филатовским стеблем, миопластика, пластика рубцов и пр.
Прогноз при рабдомиолизе всегда расценивается как серьезный из-за риска возникновения жизнеугрожающих осложнений. Причиной гибели пациентов чаще всего становится почечная недостаточность или гиперкалиемия с развитием тяжелых аритмий. Своевременное начало инфузионной терапии и гемодиализа улучшает прогноз. Функции почек после успешной коррекции ОПН обычно полностью восстанавливаются.
Профилактика рабдомиолиза включает борьбу с алкоголизмом и наркоманией, предотвращение чрезмерных физических перегрузок, меры по снижению уровня травматизма, соблюдение техники безопасности на производстве и правил ухода за больными в медицинских учреждениях. Необходимо своевременно выявлять и лечить патологические состояния, которые могут привести к развитию рабдомиолиза.
Показания
Заболевания, сопровождающиеся повышением уровня холестерина или триглицеридов крови, требуют применения препаратов, способных снизить их содержание. Поэтому статины используют для лечения следующих патологий:
- первичная гиперхолестеринемия;
- семейная гипертриглицеридемия;
- прогрессирование атеросклероза у пациентов с гиперхолестеринемией.
А также эти препараты назначают для профилактики инфарктов и инсультов у пациентов группы риска. Основная задача превентивного применения — уменьшение возможности возникновения сердечно-сосудистых заболеваний или их осложнений. Поэтому статины назначают, если присутствует следующие факторы:
- ишемическая болезнь сердца (ИБС);
- перенесённый инсульт;
- риск развития ИБС (мужчины старше 50 лет, женщины после шестидесяти);
- повышенная концентрация C-реактивного белка в крови, сочетающаяся с артериальной гипертензией, семейным анамнезом раннего начала ИБС, курением, низкой концентрацией ЛПВП (липопротеидов высокой плотности) в крови.
О положительном эффекте в снижении уровня холестерина от лечения статинами свидетельствуют результаты лабораторного исследования крови. Но для доказательства эффективности профилактического действия препаратов требуются многолетние сравнительные изучения больших групп людей.
РЕЗЮМЕ
Статины являются относительно безопасной группой лекарственных препаратов. Риск развития нежелательных явлений, требующих отмены препаратов, сопоставим с плацебо. Наиболее часто развиваются патологическое повышение активности печёночных ферментов (0,3-5%, часто в начале лечения, носит дозозависимый характер. Частота развития тяжёлых поражений печени у пациентов, принимающих статины не превышает таковую в общей популяции (Cohen DE, Anania FA, Chalasani N, An assessment of statin safety by hepatologists. Am J Cardiol. 2006;97(8A):77C.)
Оценка функции печени требуется только до начала терапии статинами, дальнейшие повторные исследования только по клиническими показаниям [].
Миотоксическое действие статинов проявляется редко: частота миалгий составляет 2-11%, миозитов 0,5%, рабдомиолиза 0.1%. Рутинное измерение активности мышечно-специфичного фермента — креатинкиназы в динамике не рекомендуется, однако, оценка его уровня целесообразна в начале лечения статинами и при появлении у пациента жалоб на боли в мышцах и мышечную слабость.
Однако, эти симптомы могут отмечаться и у пациентов без патологического повышения активности ферментов.
Статины чаще вызывают повреждение мышечной ткани у пациентов с хронической почечной недостаточностью, заболеваниями печени с обструкцией желчных путей, а также у пациентов с гипотиреозом. В связи с последним фактом, перед началом лечения также требуется оценить уровень тиреотропного гормона (ТТГ) [].
Приём статинов в течение нескольких десятков лет недостаточно изучен
Назначение статинов пациентам 20-30 лет требует индивидуального рассмотрения каждого случая.
Терапия статинами противопоказана беременным женщинам.
При назначении статинов пожилым пациентам необходимо принимать во внимание ожидаемую продолжительность жизни и набор хронических соматических заболеваний. При наличии серьёзной патологии — назначение препаратов этой группы не целесообразно.
История клинического применения статинов
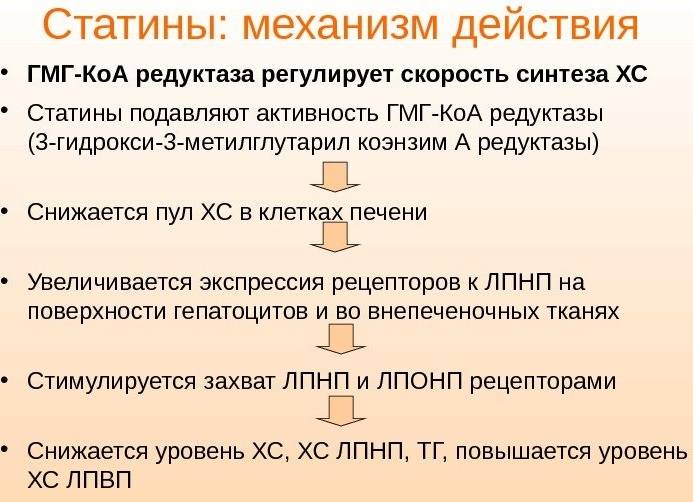
Сообщение о гиполипидемическом действии статинов появились впервые в 1976 году, когда японские ученые-биохимики Акира Эндо и Масао Курода (Masao Kuroda) опубликовали результаты своего исследования (проводившегося с начала 1971 года), в котором рассматривался один из продуктов жизнедеятельности плесневых грибков Penicillium citrinum – . Японские ученые установили, что мевастатин обладает способностью снижать уровень холестерина липопротеинов низкой плотности и общего холестерина в крови как животных, так и человека. Также было установлено, что в основе механизма действия этого химического соединения лежит способность ингибировать фермент ГМГ-КоА-редуктазы.
В 1976 году японский ученый Акира Ямамото (Akira Yamamoto) впервые назначил мевастатин в дозе 500 мг / сутки 17-летней пациентке с ишемической болезнью сердца и гомозиготной наследственной гиперхолестеринемией . В течение одного месяца после начала применения препарата, у пациентки снизился уровень холестерина на 20%, однако процесс лечения сопровождался повышением активности и симптомами слабости мышц. Доза препарата была снижена до 200 мг / сутки, спустя 6 месяцев больная впервые почувствовала улучшение в течении стенокардии.
В дальнейшем Ямамото успешно использовал мевастатин для лечения больных с гетерозиготной формой наследственной гиперхолестеринемии, снизив суточную дозу препарата до 50-150 мг.
Мевастатин не нашел дальнейшего применения в клинической практике, однако последующие исследования химических соединений, прототипом которых был мевастатин, привели к синтезу новых препаратов группы статинов. При исследовании продуктов жизнедеятельности грибка Penicillium brevicompactum был выделен антибиотик компактин, обладавший свойствами конкурентного ингибитора ГМГ-КоА-редуктазы.
Первым статином, допущенным к клиническому применению, стал лекарственный препарат ловастатин, выделенный из культуры грибка Aspergillus terreus, допущенный к применению в США в 1987 году. Далее, к клиническому использованию были допущены полусинтетические статины – симвастатин и правастатин, являющиеся частично модифицированными дериватами мевалоновой кислоты.
Позднее, в клиническую практику были введены полностью синтетические статины церивастатин, аторвастатин и флувастатин.
Препарат церивастатин был отозван с фармацевтического рынка в связи с многочисленными случаями летального рабдомиолиза с развитием острой почечной недостаточности. При этом риски для здоровья принимавшего препарат повышались при одновременном применении церивастатина с или при применении высоких доз церивастатина (0,8 мг / сутки).
Быстрое выведение на фармацевтический рынок нового препарата из группы статинов – розувастатина – без достаточных клинических испытаний, было встречено, в свое время, с некоторыми опасениями.
Последним в клиническую практику был введен препарат питавастатин.
Сегодня проводится исследование ингибитора ГМГ-КоА-редуктазы четвертого поколения – гленвастатина, однако он, на данный момент, не нашел применения в клинической практике.
Классификация статинов
По происхождению, статины классифицируются на:
- естественные (ловастатин),
- полусинтетические (правастатин, симвастатин),
- синтетические (питавастатин, розувастатин, церивастатин, аторвастатин, флувастатин).
Существует классификация статинов согласно поколений:
- к первому поколению относится первый препарат группы статинов – ловастатин,
- ко второму – правастатин и симвастатин,
- к третьему поколению – церивастатин, аторвастатин, флувастатин.
Классификация статинов по поколениям признается далеко не всеми учеными, так как считается, что все статины одинаково действуют на уровень холестерина и липопротеинов низкой плотности.
По химической структуре статины классифицируются на препараты, в структуре которых имеется декалиновое кольцо (симвастатин, правастатин), и препараты, в составе которых имеются фторфенильная (розувастатин, флувастатин, церивастатин) и метильная группа (аторвастатин).