Прогноз
Качество жизни женщины с атрофическим кольпитом существенно снижено. Ведь постоянный дискомфорт во влагалище и неприятные ощущения, связанные с сухостью и жжением не только мешают, но и раздражают пациенток. Проведение терапии заболевания улучшает состояние, в большинстве случаев обеспечивают полное выздоровление. Но, так как сенильный вагинит — мультифакториальная патология, т. е. зависит от ряда факторов (состояния эпителиальных клеток и количества гликогена, щелочно-лужного баланса, уровня эстрогенов и наличия патогенных бактерий), то возможно развитие рецидивов, лечение которых сложнее.
Старческий кольпит
Заболевание возникает во время менопаузы. В этот период угасают функции женских органов, кислотность влагалища значительно снижается. Слизистая подвергается атрофии. Все это способствует развитию патогенной флоры.

В этот период угасают функции женских органов, кислотность влагалища значительно снижается
Старческий кольпит отличается вялотекущим процессом. Женщины обычно жалуются на сухость влагалища. Редко возникают боли и жжение.
При сильной сухости возникает зуд. Если пациентку беспокоят гнойные выделения с примесью крови, то врачи назначают обследование с целью выявления злокачественных образований в матке.
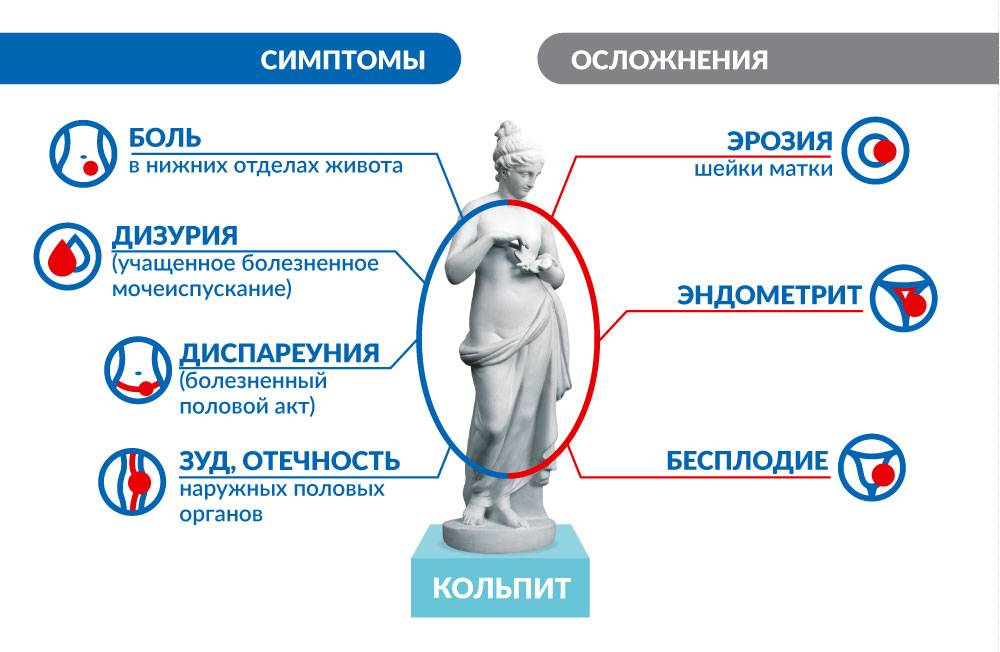
Признаки и симптомы кольпита у женщины
Как протекает классический острый кольпит? Существует стандартная клиническая картина заболевания, которая складывается из следующих симптомов:
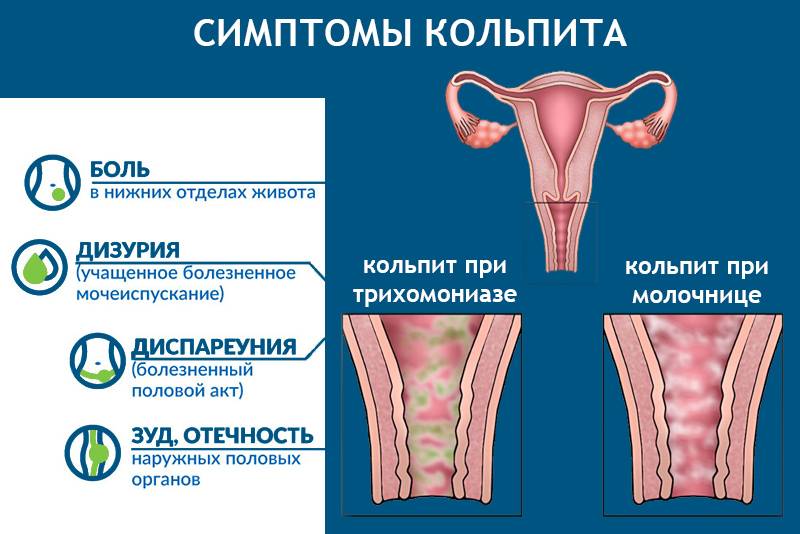
- появляются обильные выделения из влагалища (или повышается их количество);
- возникает дискомфорт при мочеиспускании (болезненность, жжение и зуд), или дизурия;
- возникает боль в области влагалища, тяжесть внизу живота;
- появляется болезненность и дискомфорт при половой близости (диспареуния).
В случае простого, серозно – гнойного кольпита часто влагалище вовлекается в воспалительный процесс после вульвита, и может осложниться цервицитом (восходящая инфекция достигает шейки матки). Жалобы зависят от активности возбудителей, и степени поражения стенки влагалища, а также от общей реакции организма.
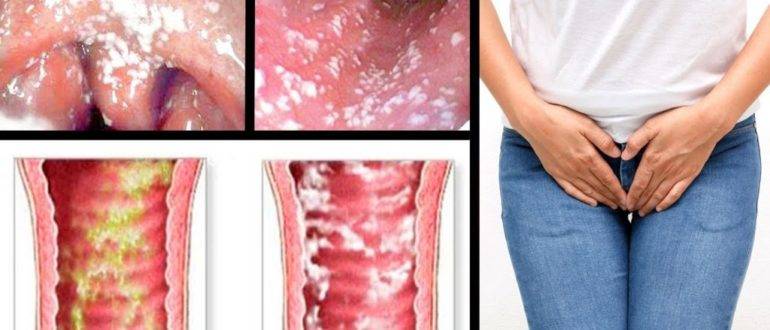
Симптомы атрофического кольпита возникают в связи с истончением слизистой, ее сухостью и снижением напряженности местного иммунитета. Чаще всего возникает зуд, жжение и неприятные ощущения при мочеиспускании, но у некоторых женщин атрофический вагинит протекает практически бессимптомно.
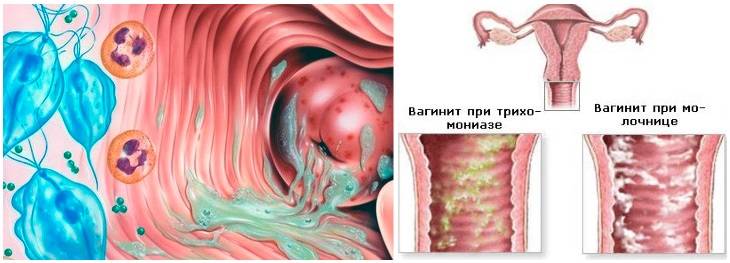
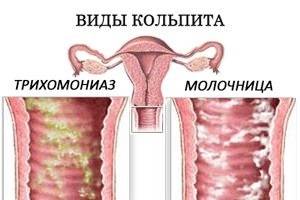
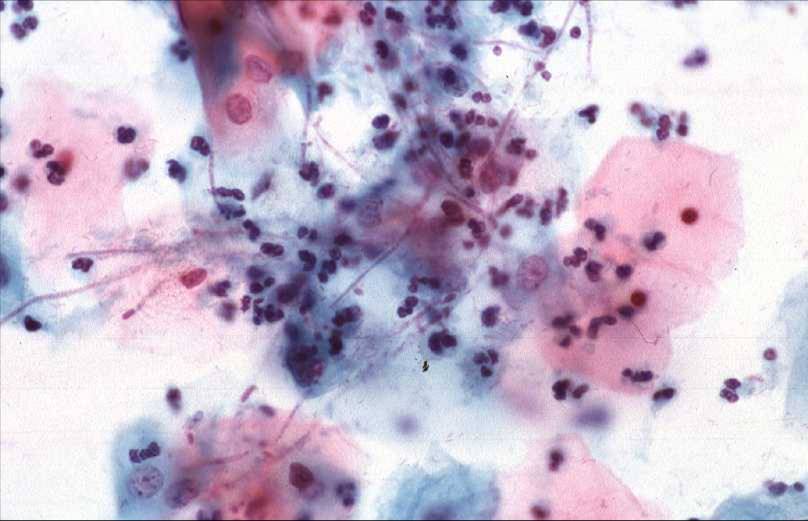
Что касается молочницы, или кандидоза, то основным симптомом является наличие рыхлых, творожистых выделений, при удалении которых (под ними) обнаруживается эрозированная поверхность. Сами выделения обладают слабым грибным запахом. Подробно про молочницу у женщин, диагностику и лечение написано здесь.
При тяжелых формах кольпита возникает озноб, повышение температуры, выраженное недомогание, острые боли внизу живота. Выделения могут быть скудными, поскольку процесс может распространяться вглубь. При появлении этих признаков нужно экстренная госпитализация в отделение оперативной гинекологии, поскольку течение такого гангренозного кольпита может осложниться сепсисом, развитием ДВС – синдрома и инфекционно – токсического шока.
Диагностические мероприятия
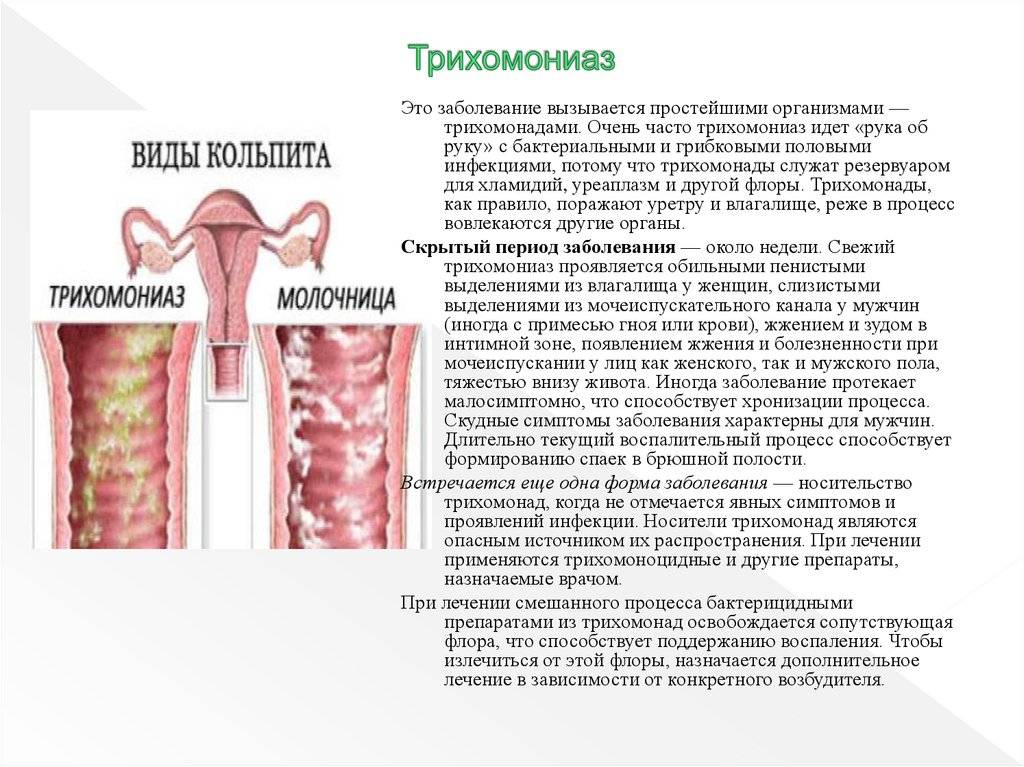
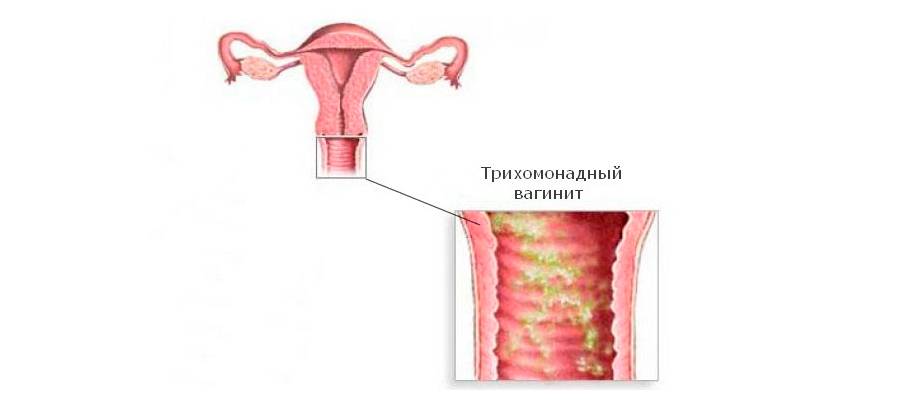
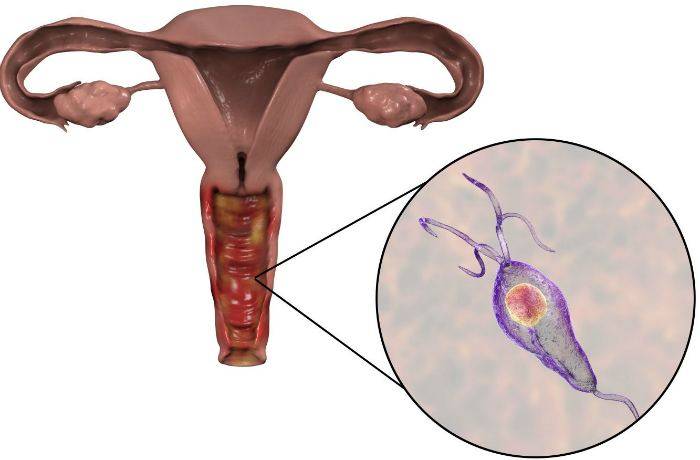
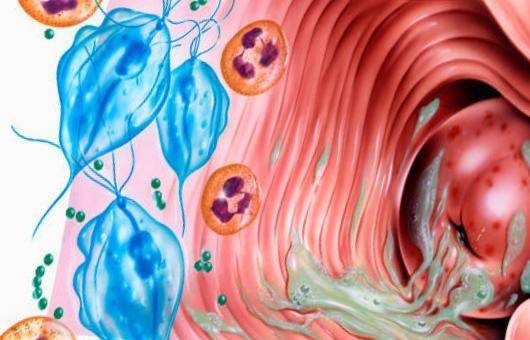
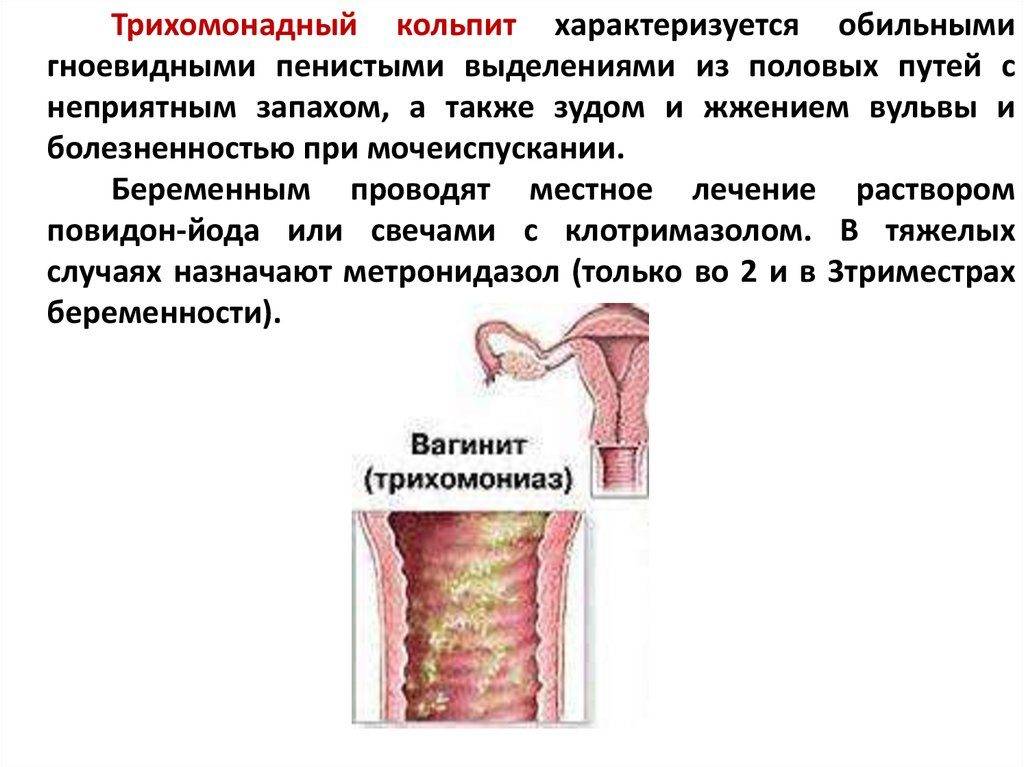
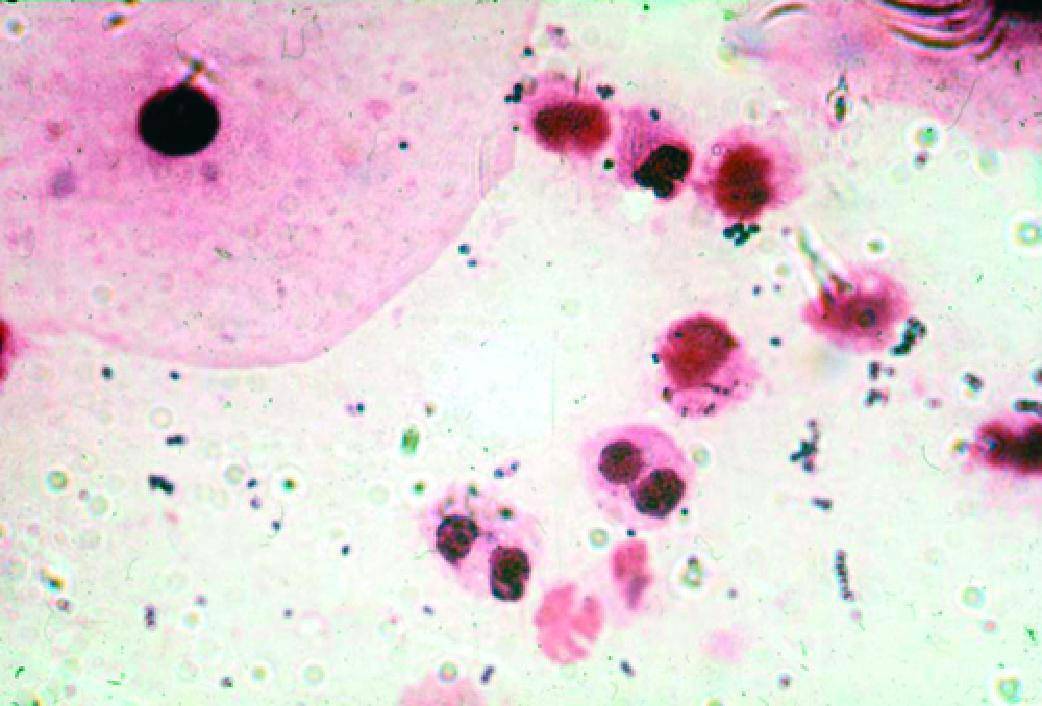
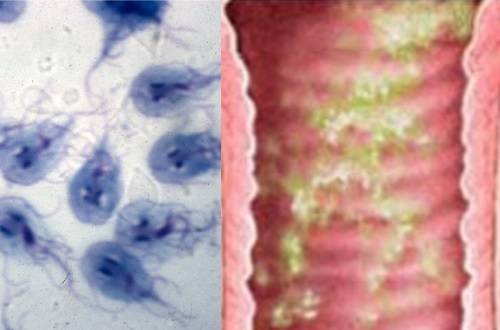
Диагностика трихомонадного кольпита усложнена тем, что микроб способен «притвориться» клеткой организма, с легкостью может менять подвижность, форму, вид.
Для постановки диагноза пациентка должна пройти комплекс лабораторных анализов на трихомонады.
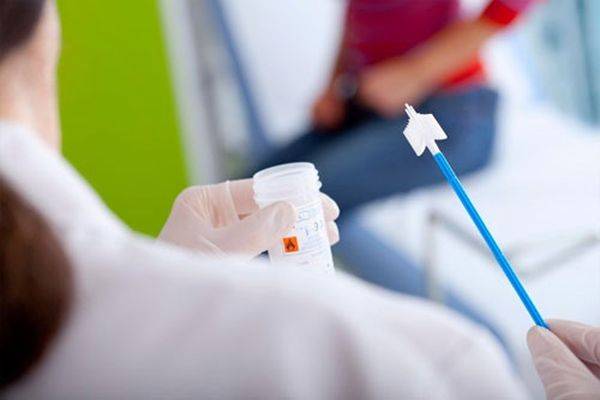
При появлении характерных симптомов необходимо обратиться к врачу (венерологу, гинекологу). Специалист собирает анамнез (жалобы, симптомы, хронические заболевания, перенесенные инфекционные патологии), далее следует осмотр половых органов.
Микроскопия (мазок из половых органов):
- нативных препаратов (определяет наличие микробов по движению жгутиков и ундулирующей мембраны);
- окрашенных препаратов (идентифицирует трихомонады по цвету);
- фазово-контрастная (позволяет рассмотреть даже неподвижных возбудителей);
- люминисцентная (основана на применении ультрафиолетовых лучей – трихомонады светятся на темном фоне).
Как правило, этих исследований достаточно для постановки диагноза. Если они положительные, то нужно приступать к лечению патологии. Однако, иногда могут быть спорные ответы, тогда используются другие методы лабораторной диагностики, которые помогут также выявить наличие сопутствующих инфекций.
Другие методы:
- метод культивирования патогенной среды (бактериальный посев);
- реакция прямой иммунофлюоресценции (ПИФ);
- метод полимеразной цепной реакции (ПЦР) выявляет ДНК микробов.
Мужчины должны проходить обследование, если у их партнеров обнаружены трихомонады. Факт трихомонадоносительства может быть установлен на фоне разбирательства по поводу невозможности зачать ребенка, бесплодия, эректильной дисфункции.
При гнойных кольпитах проводят диагностику онкологических заболеваний.
Как правильно сдавать анализы
Основным биологическим материалом является мазок из влагалища. Для более информативных результатов рекомендуется половое воздержание на протяжении нескольких дней, женщина не должна подмываться в течение 2-3 часов перед взятием материала. Это позволяет накопиться достаточному количеству бактерий в мочеполовых органах.
Венозная кровь сдается натощак (последний прием пищи минимум за 9 часов до анализа). Моча должна быть утренняя (первая порция).
Как увеличить результативность анализов
По причине того, что патоген может находится в неактивной фазе, его концентрация на слизистой маленькая, поэтому ни один метод диагностики не в силах справиться с задачей идентификации. В медицине с целью выявления трихомонадной инфекции используют провокацию. Самые эффективные – внутримышечное введение пирогенала, а также местное использование нитрита серебра.
В ответ на провокацию инфекция активно выходит наружу, ее можно обнаружить в течение трех дней. На следующий день назначаются анализы – микроскопия, ПИФ.
В случаях, когда симптоматика трихомониаза присутствует, а результаты анализов отрицательные, необходимо проходить повторное обследование различными методами из разных мест
Важно помнить, что болезнь остро нуждается в лечении, дабы избежать проблем в репродуктивной сфере
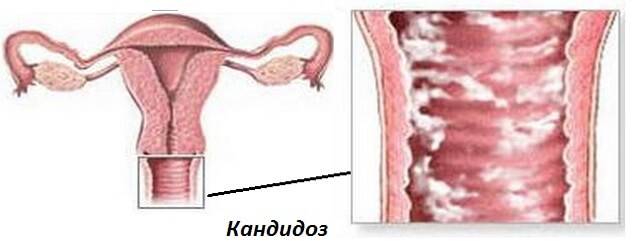
Диагностика кандидозного кольпита
Определить наличие молочницы можно по внешним признакам. При осмотре гинеколог обнаруживает белый налет на половых органах, наличие творожистых выделений, покраснение слизистой, отечность.
Для подтверждения диагноза берут мазок. Процедура абсолютно безболезненная. Кисточкой берут выделения из влагалища, шейки матки, отправляют в лабораторию на анализ. В государственной поликлинике результат можно узнать на следующий день, в частных клиниках – через 60 минут.
Диагностировать кандидозный кольпит просто, намного сложнее его вылечить. Несмотря на то, что имеется огромный выбор лекарственных средств.
Общая информация
Интересно, что грибки рода Candida являются условно-патогенными микроорганизмами и «проживают» на слизистой оболочке влагалища у каждой женщины. При этом до определенного момента не причиняя абсолютно никакого вреда. Все потому что у здоровой женщины их активность подавляют лактобактерии. Но под воздействием патогенных факторов грибки начинают интенсивно размножаться одновременно провоцируя воспалительный процесс и как следствие кандидозный кольпит.
Наиболее часто заболеванию подвержены женщины репродуктивного возраста. При этом нередко воспалительный процесс развивается на фоне беременности. Но в то же время дрожжевой кольпит может возникнуть как у пожилых женщин, так и у новорожденных девочек.
Справка! По международной классификации болезней МКБ-10 кандидозному кольпиту присвоен код B37.3
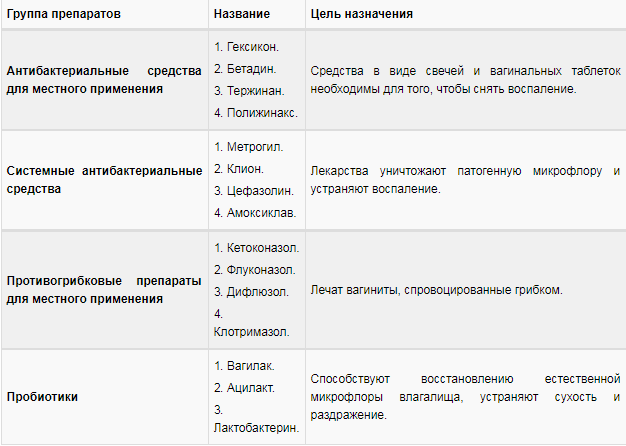
Лечение
Терапия кандидозного кольпита предусматривает комплексный подход для решения проблемы. Усилия направляют на устранение неприятной симптоматики, снижение количества болезнетворных микроорганизмов, укрепление иммунитета, нормализацию микрофлоры кишечника.
- Таблетки действует на весь организм, локализуются в патологических местах. Противогрибковые средства снижают уровень дрожжевых грибков, вместе с этим исчезает болезненная симптоматика. Принимают таблетки согласно инструкции. Если для молочницы на первых этапах достаточно выпить 1 таблетку, при кандидозном кольпите необходимо пройти целый курс. Часто назначают препараты Пимафуцин, Фуцис, Флуконазол, Миконазол, Натамицин.
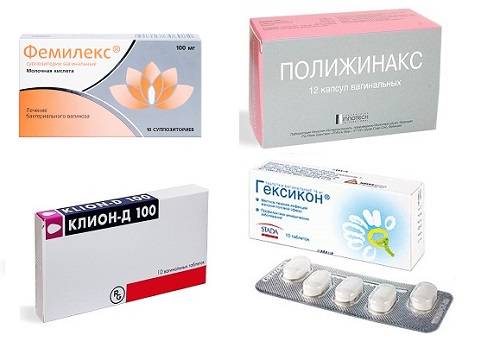
- Свечи действуют местно. Нормализуют микрофлору влагалища, снимают зуд, останавливают воспаление, стимулируют регенерацию тканей. Вставляют во влагалище 1-2 раза в сутки. Курс терапии длится около 14 дней. Для усиления эффекта применяют совместно с таблетками. Эффективные препараты Тержинан, Полижинакс, Пимафуцин, Ливарол, Макмирор, Ирунин.
- Мазь, крем, гель действуют аналогично свечам. Основное средство для наружного применения для лечения кандидозного кольпита у мужчин. Препарат наносят утром, перед сном, допускается в течение дня при сильных проявлениях молочницы в первые дни. Перед активным применением рекомендуется провести тест на чувствительность. Единственным противопоказанием является индивидуальная непереносимость к компонентам. Эффективные средства – Фуцис, Пимафукорт, Леворин, Тридерм, Залаин, Канизол.
- Народные средства. На начальных стадиях заболевания можно избавиться от симптомов с помощью народных средств. При кандидозном кольпите используются только в составе комплексной терапии. Назначают спринцевание с марганцовкой, подмывание содовым раствором либо дегтярным мылом. Рекомендуется использовать для подмывания отвары лекарственных трав – ромашки, крапивы, календулы, коры дуба.
Кроме противогрибковых препаратов назначают средства для нормализации микрофлоры кишечника – пробиотики Лактиале, Лактовит, Турбиотик, Хилак Форте. Если кандидоз вызван гормональным сбоем, назначают соответствующие препараты для восстановления баланса. Успокоительные средства рекомендуется пить, если кандидоз вызван нервным перенапряжением, срывом, стрессом. Витаминами укрепляют иммунитет, в отдельных случаях назначают иммуномодуляторы.
 Незначительные проявления молочницы лечат народными средствами – содой, марганцем, йодом, лекарственными травами. Если кандидоз сопровождается воспалительным процессом, нарушенным мочеиспусканием, назначают средства наружного применения – свечи, мазь, крем. Таблетки при беременности противопоказаны, поскольку активные компоненты проникают в общий кровоток, через плаценту попадает к ребенку.
Незначительные проявления молочницы лечат народными средствами – содой, марганцем, йодом, лекарственными травами. Если кандидоз сопровождается воспалительным процессом, нарушенным мочеиспусканием, назначают средства наружного применения – свечи, мазь, крем. Таблетки при беременности противопоказаны, поскольку активные компоненты проникают в общий кровоток, через плаценту попадает к ребенку.
Терапия должна проходить под контролем специалистов. Перед применением крема, мази рекомендуется пройти тест на чувствительность. Небольшое количество средства наносят на локтевой изгиб. Наблюдают за состоянием кожного покрова, собственными ощущениями в течение 30 минут. Даже незначительное покраснение, жжение, зуд, служат основанием для отмены препарата.
4 Лечение
Лечение заболевания должно быть комплексным. Оно преследует сразу несколько целей:
- 1. Устранить сам воспалительный процесс.
- 2. Избавиться от его возбудителя, чтобы предотвратить рецидивы.
Обычно требуется медикаментозная терапия, которая проводится в домашних условиях. Но бывают и тяжелые случаи, когда необходима госпитализация. Например, если начинается нагноение, развиваются различные осложнения, в том числе перитонит.
Терапию назначает только врач. Самостоятельно принимать антибиотики и антисептические средства опасно
Важно, чтобы лечение начали оба партнера одновременно, иначе рецидивы будут возникать снова. Тем более, что человеческий организм не вырабатывает специфического иммунитета к трихомонадам, и последующее заболевание протекает так же тяжело, как и первое
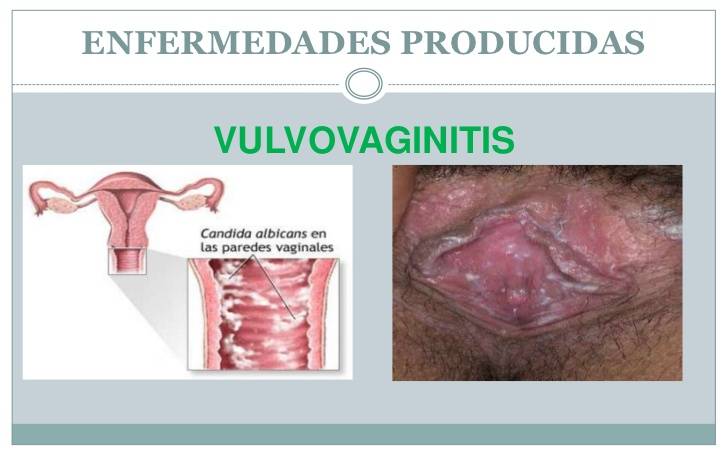
Дрожжевой вид — молочница
Другое название этой формы кольпита — молочница. Заболевание имеет широкое распространение в гинекологии. Как утверждает статистика, молочница присутствует у каждой второй женщины. Кольпит в этом варианте проявляется активным размножением грибка Candida.
В нормальной микрофлоре тоже присутствует этот грибок. Он есть в ротовой полости, пищеводе, половых органах. Но увеличение количества дрожжеподобного грибка приводит к дисбалансу. В организме возникает очаг воспаления.
Острая стадия молочницы имеет следующие признаки:
- творожистые белые выделения;
- налет белого цвета на внешних половых органах;
- нестерпимый зуд во влагалище;
- жжение при мочеиспускании;
- неприятный запах от половых органов;
- тянущие боли внизу живота;
- боли после секса.
Болезнь может периодически обостряться. В период месячных симптомы немного стихают. Диагностику проводят с помощью осмотра. Обязательно проводится анализ мазка. Дополнительно проводится исследование на выявление сопутствующих заболеваний половой сферы. Грибок этого вида активизирует сообщество патогенных микроорганизмов и ослабляет иммунитет.
Поэтому дрожжевому кольпиту иногда сопутствуют заболевания, передающиеся половым путем. Самолечение приводит к рецидивам. Заболевание переходит в хроническую форму. Поэтому назначать препараты может только специалист. Врачи применяют целый комплекс средств, используя индивидуальный подход (свечи, кремы, таблетки).
Пробиотики
Одной из основных причин хронизации процесса является образование бактериальных биопленок, сквозь которые проникновение антимикробных препаратов невозможно.
При применении антибиотиков возможность рецидива через 3 месяца составляет около 30-40%.
С этой целью сейчас активно изучаются и используются пробиотики.
При их применении происходит подавление роста факультативной микрофлоры за счет создания кислой среды (образование перекиси водорода, бактериоцинов, молочной кислоты), разрушение образованных ими биопленок, модуляция иммунного ответа и активный рост собственных лактобактерий.
Добавление препаратов аскорбиновой кислоты увеличивает их эффективность за счет более массивной стимуляции местного и общего иммунитета.
Показаниями для назначения пробиотиков служат:
- 1Рецидив воспалительных заболеваний через 1-3-6 месяцев после проведенной антибиотикотерапии.
- 2Установленное с помощью дополнительных методов исследования нарушение микробиоценоза влагалища (полностью стерильная среда либо 1 степень чистоты у женщины, ведущей половую жизнь, смещение рН влагалищной среды в щелочную сторону).
- 3Отсутствие в анамнезе урогенитального кандидоза (молочницы).
8.1. Критерии эффективности
Критериями эффективности являются:
- 1Отсутствие рецидивов вагинита и достижение ремиссии.
- 2Улучшение показателей мазка на степень чистоты.
- 3Женщина сама может отмечать исчезновение некоторых симптомов, которым раньше она не придавала значения (например, редкий зуд, жжение, в том числе во время и после полового акта, слизистые бели желтоватого цвета). Данные симптомы не ведут к снижению качества жизни, по этого поводу женщины редко обращаются к врачу.
8.2. Вагинальные формы пробиотиков
На данный момент выбор пробиотиков не слишком велик. Часто назначаются:
- «Лактагель» — местный пробиотик, содержащий лактобактерии, гликоген и молочную кислоту. Применяется однократно на ночь с курсом 7 дней. При использовании лекарства не было зарегистрировано ни одной нежелательной реакции.
- «Лактожиналь» — пробиотик с содержанием живых палочек Додерляйна. Обладает высоким сродством к влагалищному эпителию. Производится в форме желатиновых капсул, растворимых во влагалище. Применяется по капсуле утром и вечером 7 дней.
Непосредственно перед применением рекомендуется смочить капсулу в воде для лучшего ее растворения.
Со стороны этого препарата отмечены нежелательные проявления в виде зуда, жжения, отека половых органов, усиления слизистых выделений.
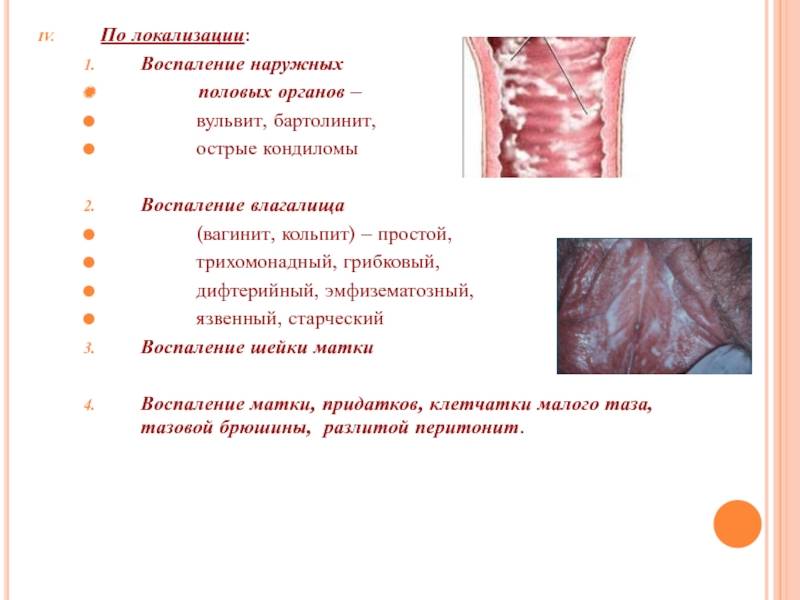
Виды и причины воспаления

Какие формы болезни существуют?
Прежде, чем говорить о видах воспаления влагалища, нужно перечислить предрасполагающие факторы и производящие причины кольпита:
- Группу генитальных факторов составляют хронические воспаления женских половых органов, которые часто протекают в вялотекущем виде, а также различные болезни у полового партнера, которые передаются одноименным путем;
- К социальным факторам можно отнести вредные привычки, например, курение, алкоголизм и наркоманию, наличие хронических стрессов, недостаточность питания, наличие авитаминозов и прочие состояния;
- К поведенческому фактору относятся особенности половой жизни – отсутствие защищенного секса, смена половых партнеров, широкое использование разнообразных форм секса без оглядки на здоровье партнера, а также секс во время месячных;
- Наконец, экстрагенитальные факторы развития вагинита – это различные соматические болезни: хронический иммунодефицит, анемия, пиелонефрит или цистит, наличие дисбиоза (дисбактериоза) влагалища, другой «букет» заболеваний, например, наличие туберкулеза при специфическом воспалении.
В результате любой производящий фактор при наличии повышенного риска (секс или просто переохлаждение) приводит к развитию кольпита.
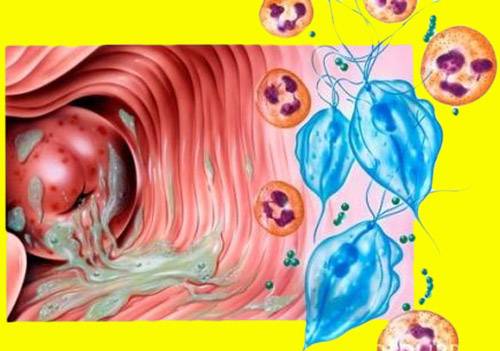
Формы кольпиты и возбудители
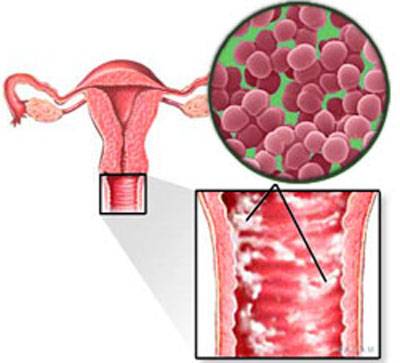
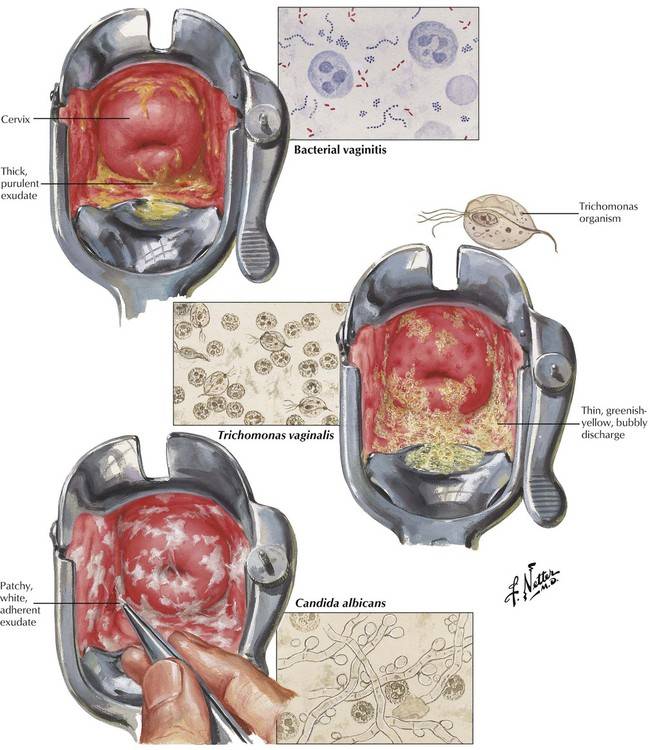
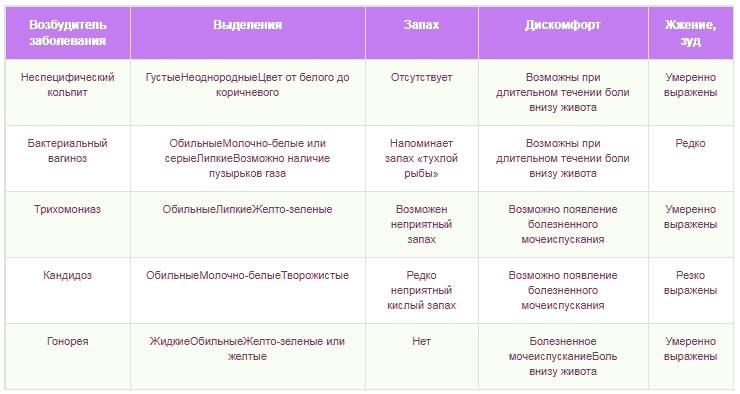
Существует много классификаций. Например, существует острое, подострое и хроническое течение болезни. Вызывать кольпит может микробная флора, как специфическая (трихомонадный кольпит или гонококковый), так и неспецифическая – стрептококки, стафилококки, клебсиелла, кишечная палочка, протей.
В том случае снижения иммунитета, к воспалению присоединяются грибы — развивается грибковый, или дрожжевой кольпит. Когда вы слышите термин «дрожжевой кольпит», то это (скорее всего) обозначает урогенитальный кандидоз, или простую молочницу, поскольку Candida albicans – возбудитель заболевания – относится к дрожжеподобным грибкам.
Наиболее часто, однако, в настоящее время выделяются следующие «виновники» острых и хронических вагинитов:
- гонококковая природа – 35%;
- хламидийная инфекция – 15 – 20%;
- микст микоплазма/уреаплазма — 10 – 15%;
- вирусная природа – 10 – 15 %.
Остальное приходится на различные ассоциации условно – патогенных микробов и грибов. Понятно, что эти показатели являются «плавающими», и зависят от возраста, иммунитета и природы болезни.
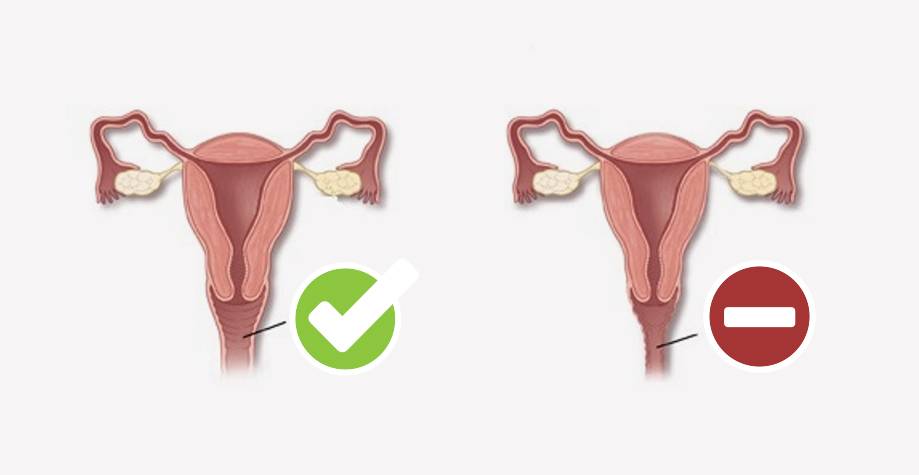
Известно, что иногда воспалительный процесс вторичен по отношению к неизбежным процессам, протекающим в организме. Так развивается атрофический, или сенильный кольпит. Он возникает по причине угасания гормональной функции яичников после менопаузы. В результате уменьшается выделение защитного секрета (вследствие падения уровня эстрогенов) — этот факт приводит к возникновению сухости и воспалительного процесса.
Конечно, в тяжелых случаях острого вагинита может идти речь не только о катаральном воспалении, но и о гнойном, язвенном и язвенно – некротическом поражении влагалища. Эти опасные процессы могут привести к распространению инфекции на матку, трубы, вызвать воспаление брюшины полости малого таза, или пельвиоперитонит.
Особенно тяжело протекает острый кольпит, вызванный анаэробной флорой. В некоторых случаях требуется госпитализация пациентки в отделение реанимации.
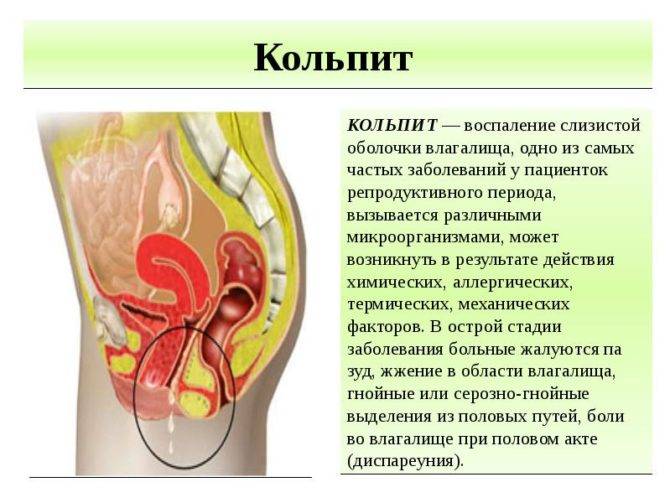
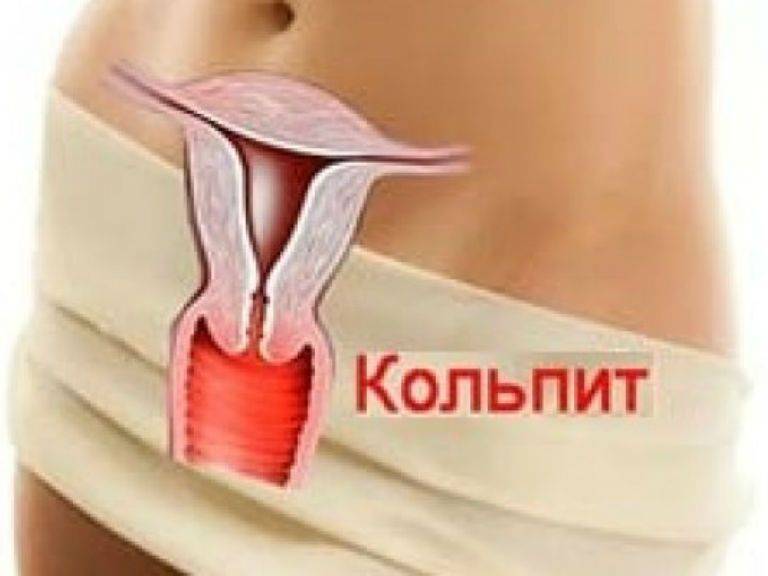
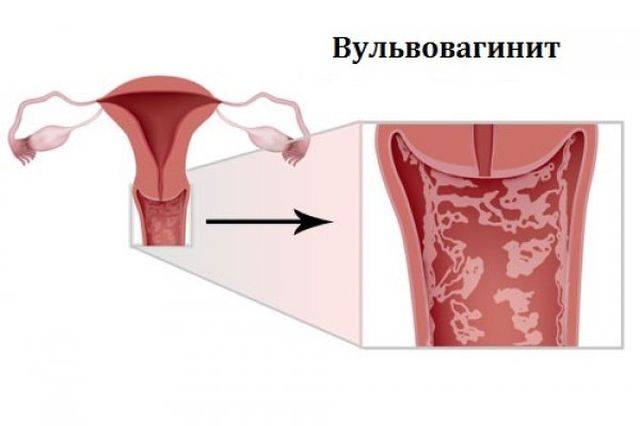
Кольпит — что это такое?
Кольпит — это воспалительный процесс во влагалище женщины, который способен быть источником хронического воспаления. Оно может передаться на матку, яичники, трубы, мочеточники и мочевой пузырь. Иными словами, кольпит может быть причиной не только генерализованного воспаления, но и бесплодия, которое может развиться в том случае, если это заболевание никак не лечить, или заниматься самолечением.
Природа создала много естественных барьеров на пути проникновения инфекции во влагалище. Помогают противостоять микробной, вирусной и грибковой агрессии, следующие защитные механизмы:
- Эпителий стенки влагалища. Он является многослойным, то есть «глубоко эшелонированным», и преграждает путь микроорганизмам при проникновении вглубь его стенки;
- Наличие нормальной молочнокислой микрофлоры во влагалище (палочки дедерлейна). Естественно, туда, где место «занято», попасть значительно труднее;
- Создаваемая палочками кислая среда. В норме ее рн колеблется от 3,8 до 4,5. Она защищает ткани от микробной агрессии.
Известно состояние дисбактериоза влагалища, или бактериальный вагиноз. При этом состоянии кислая среда замещается на щелочную – готовый субстрат для развития многих хронических инфекций;
- В цервикальном канале находится особая слизистая пробка, которая надежно препятствует инфицированию матки;
- Регулярное «самоочищение» матки в период месячных от старого эпителия и замена его на новый;
- Сокращение, или перистальтика маточных труб в сторону полости матки. Хотя влагалище является «конечным этапом» защиты матки, оно принимает активное участие в формировании местного иммунитета (наличие иммуноглобулинов, лизоцима, активности макрофагов и нейтрофилов, наличие вагинального секрета).
Но, увы, иногда возникает воспалительный процесс — который может иметь разную природу. Какие виды вагинита (кольпита) бывают?
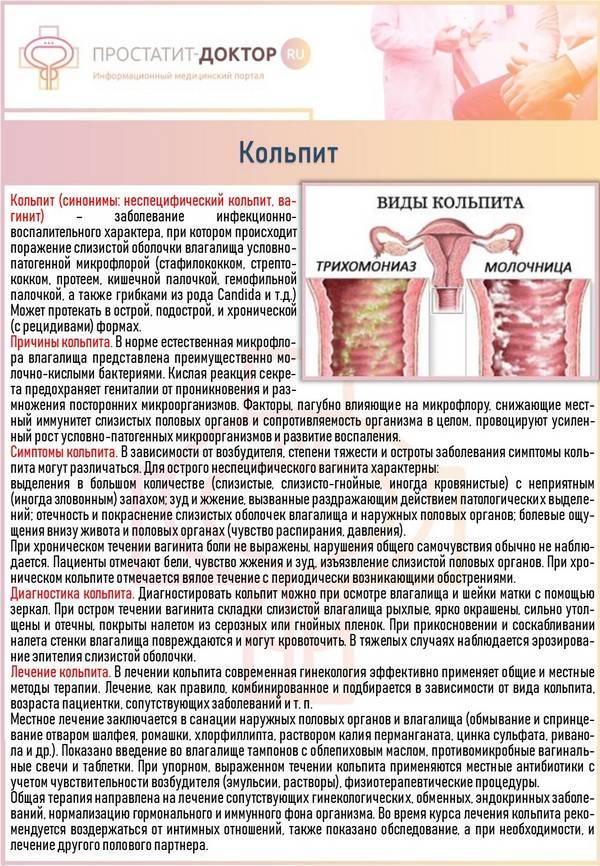
Что такое кольпит?
Зачастую девушки не имеют представления о заболевании кольпит: что это такое у женщин, чем вызывается они не знают. Кольпитом в гинекологии называют воспаление слизистой оболочки влагалища. В большинстве случаев оно имеет инфекционно-воспалительный характер. При развитии патологии отмечается поражение слизистой оболочки условно-патогенной микрофлорой. В качестве возбудителя могут выступать:
- стафилококк;
- стрептококк;
- протей;
- кишечная палочка;
- гемофильная палочка;
- грибки.
Кольпит может протекать в острой и хронической формах. Зачастую патология возникает у женщин репродуктивного возраста, однако может поражать молодых девушек и даже девочек. Способствовать этому могут причины как местного, так и общего характера, поэтому их диагностика занимает продолжительное время.
Виды кольпита
В зависимости от того, каким типом патогенных микроорганизмов вызван кольпит, симптомы и лечение которого взаимосвязаны, принято различать следующие его виды:
- Неспецифический кольпит – провоцируется патогенами, которые присутствуют в составе влагалищной микрофлоры (стафилококк, стрептококк).
- Специфический – вызывается патогенами, провоцирующими половые инфекции (трихомонада, уреаплазма, гонококк).
Врачи в ходе диагностики нередко используют и второй тип классификации кольпита. При этом основополагающим фактором является локализация первоначального очага инфекции. В связи с этим выделяют следующие виды кольпита:
- Первичный – изначально развивается во влагалищной полости.
- Вторичный – может быть восходящим (при проникновении инфекции из вульвы) и нисходящим (если инфекция переходит на влагалище из маточной полости).
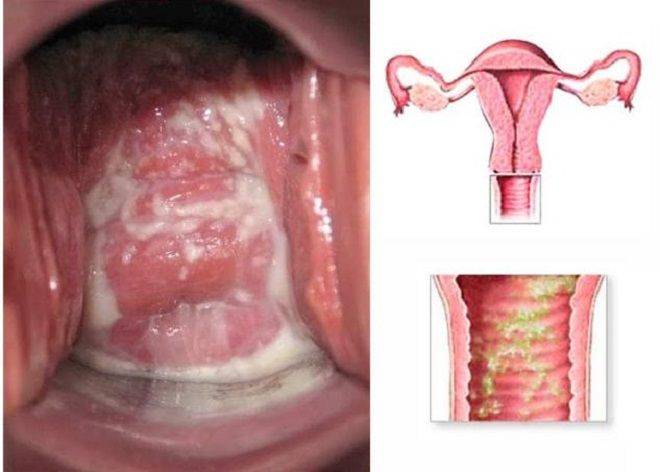
Кольпит – причины
Назвав в каких формах может протекать кольпит, что это такое у женщин за болезнь выделим осиновые причины патологии. Естественная микрофлора влагалища в норме представлена преимущественно молочнокислыми бактериями. Кислая среда защищает гениталии от проникновения и размножения патогенных микроорганизмов. Однако под воздействием внешних факторов может происходить сдвиг, приводящий к смене рН влагалища, что провоцирует усиленный рост и размножение патогенных микроорганизмов. В итоге происходит развитие воспалительного процесса.
Среди факторов, повышающих риск развития болезни, обуславливающих основные причины развития колита:
- Хронические заболевания внутренних органов (воспалительные процессы в яичниках, матке, фаллопиевых трубах).
- Инфекции, передающиеся преимущественно половым путем (хламидиоз, трихомониаз, уреаплазмоз, микоплазмоз).
- Сбои в работе эндокринной системы (сахарный диабет, гипофункция яичников, ожирение).
- Длительные курсы антибиотикотерапии.
- Аллергические реакции на средства интимной гигиены, контрацептивы.
- Травмы слизистой оболочки влагалища и гениталий химического, механического или термического характера.
- Проведение операций на органах репродуктивной системы.
- Аборты в прошлом.
- Изменения анатомии влагалища (снижение тонуса, опущение стенок, зияние половой щели).
- Нарушение правил интимной гигиены.
Чем опасен кольпит?
Острая форма болезни при отсутствии своевременной грамотной терапии может трансформироваться в хронический кольпит. Он не только трудно поддается лечению, но и значительно снижает качество жизни женщины из-за частых рецидивов. Нередко воспалительный процесс распространяется на верхние отделы мочевыделительной системы, провоцируя уретрит и цистит. Никогда не слышавшие про кольпит, что это за такое у женщин могут узнавать по характерным последствиям болезни. Среди них:
- эрозии шейки матки;
- эндометрит;
- цервицит;
- сальпингоофорит.
Не обнаруженные вовремя специфические кольпиты негативно отражаются на работе репродуктивной системы. Женщины с подобными инфекциями нередко сталкиваются с проблемами при планировании беременности или во время вынашивания ребенка. Зачастую хронические формы кольпита выступают в качестве причины развития внематочной беременности.