Дополнительные факты
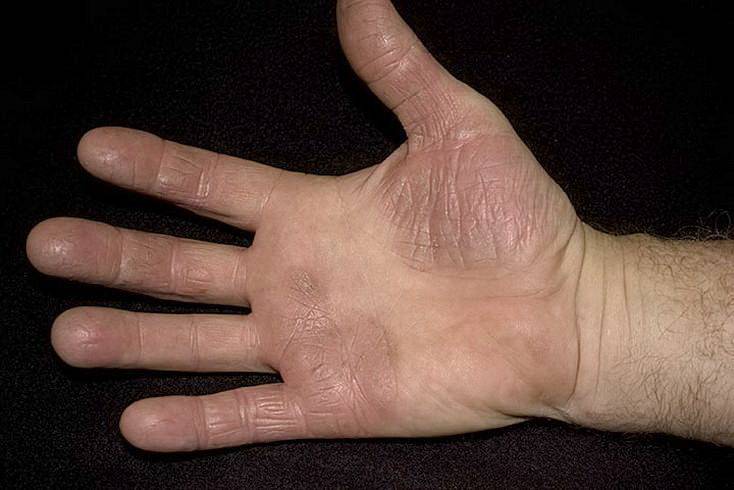
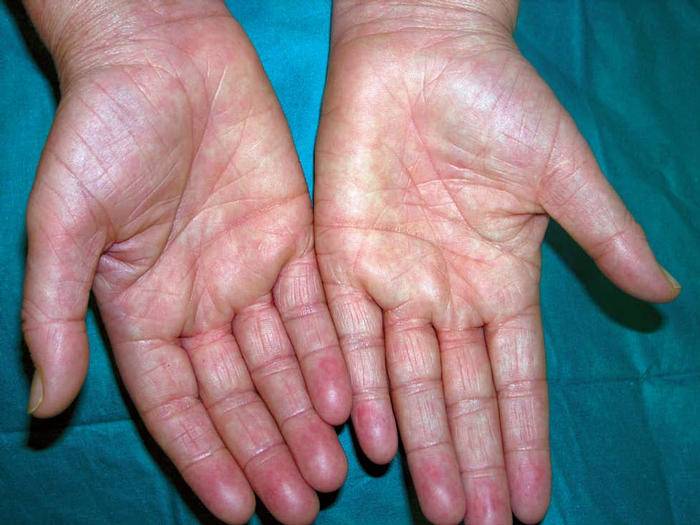
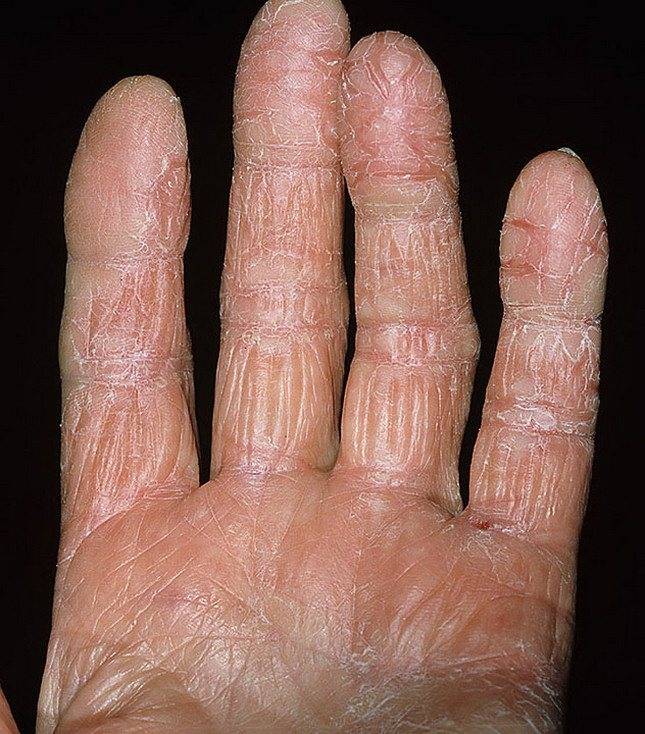
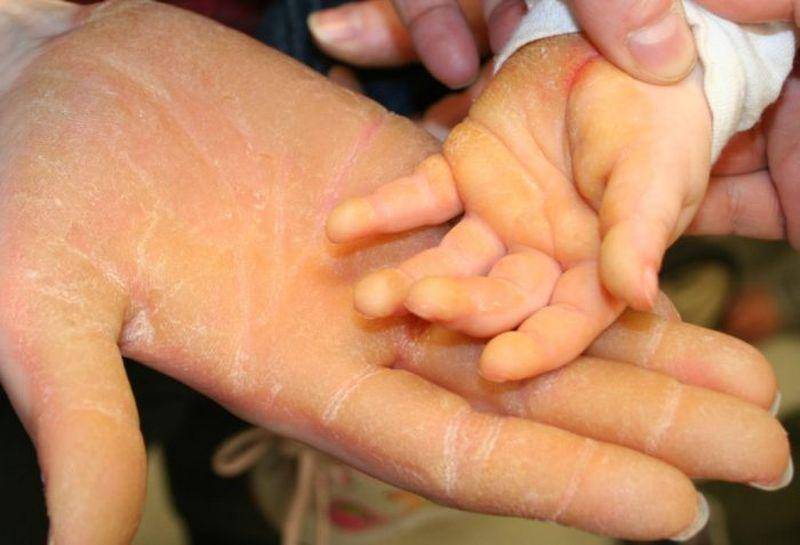
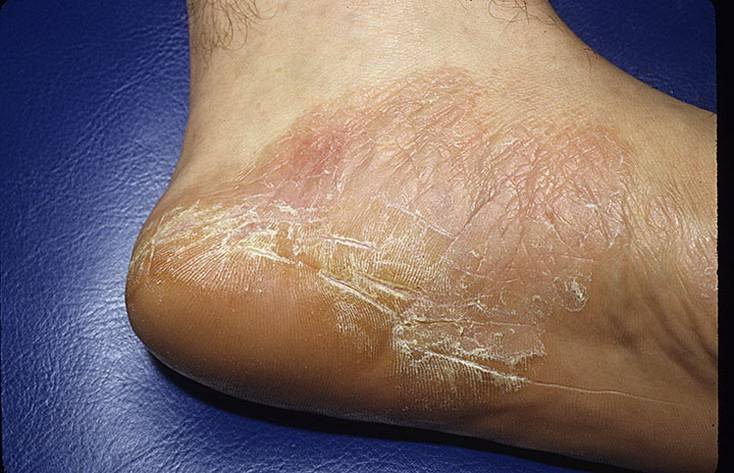
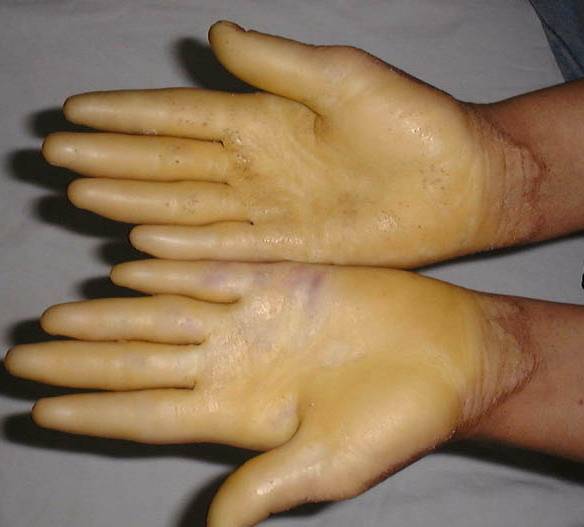
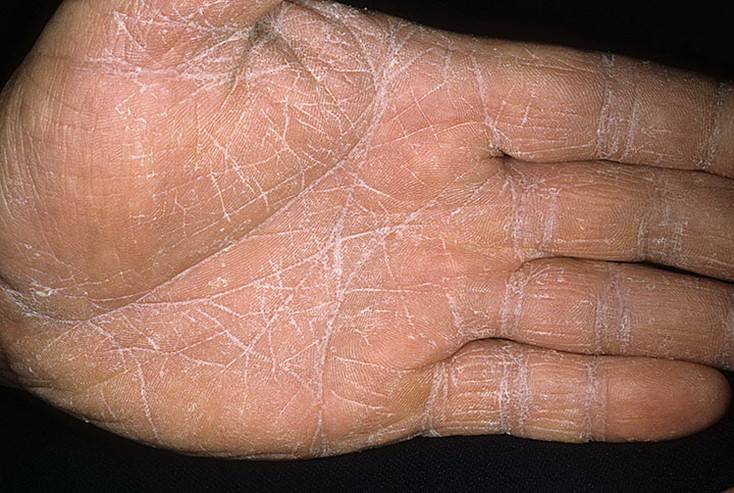
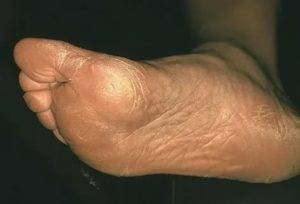
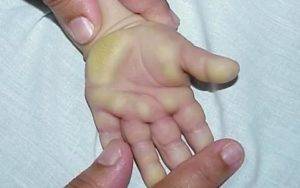
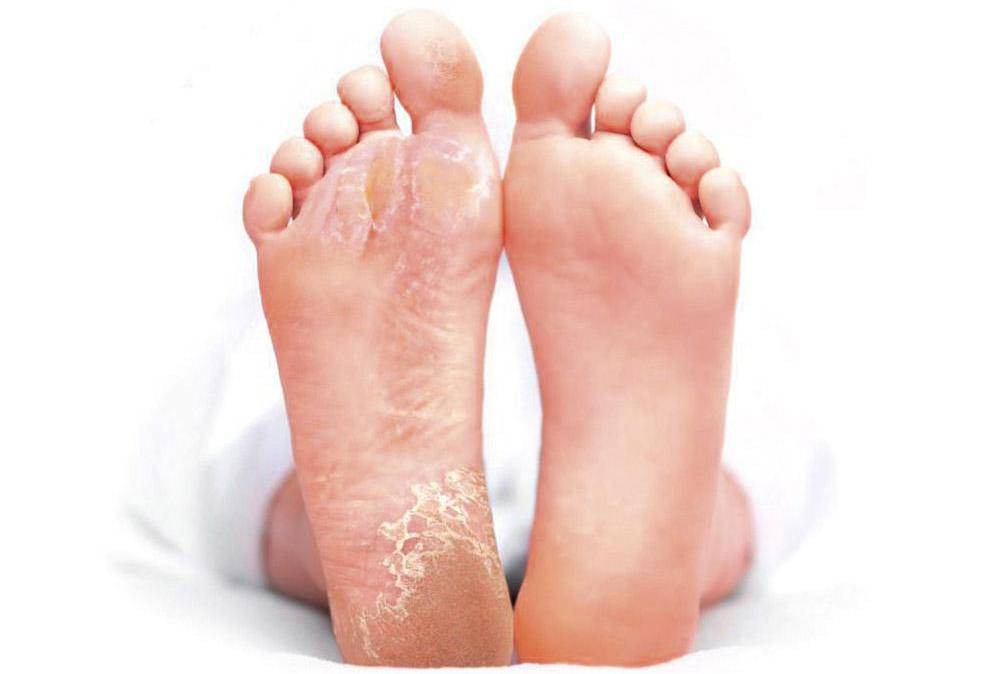
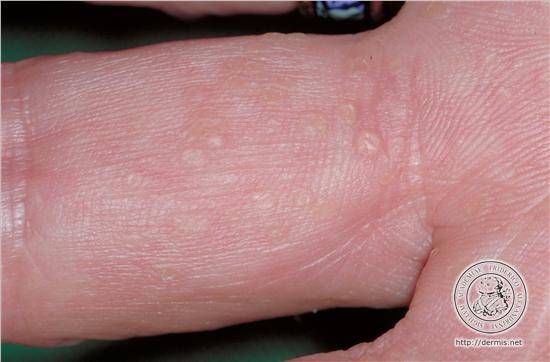
Климактерическая кератодермия (синдром Хакстхаузена) – гипоэстрогенный климактерический дерматит с преимущественным нарушением процессов кератинизации в роговом слое эпидермиса. Патология имеет яркую гендерную окраску.
В 1934 году Хакстхаузен в деталях дал описание 10 клинических наблюдений за женщинами климактерического возраста с кератотическим поражением ладоней и подошв, имевшими глубокие трещины кожи, приносящие им настоящие страдания.

Он же предположил наличие связи между гиперкератозом и патологией яичников. Но только в 1943 году Петер Линч определил ведущий фактор в развитии этой патологии – дефицит эстрогенов. Актуальность проблемы сегодня определяется возможной взаимосвязью климактерической кератодермии с хроническими неопластическими процессами в организме пациенток.
Кератодермия ладонно-подошвенная: мази лечение народными средствами
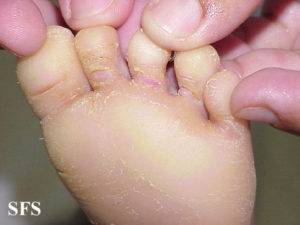
Симптоматика дерматоза зависит от его вида, но в любом случае качество жизни больного значительно ухудшается. Лечение заболевания продолжительное.
Причины
Достоверная причина появления кератодермии не определена. Ученые склоняются к тому мнению, что болезнь имеет наследственный характер, возникает вследствие мутации генов. Но есть факторы, которые увеличивают вероятность появления дерматоза:
- нарушение гормонального фона;
- дисфункция половых желез;
- хронические вирусные и инфекционные заболевания;
- патологии наследственного характера;
- авитаминоз, слабый иммунитет;
- интоксикация тяжелыми металлами;
- онкологические заболевания.
Если среди родственников есть больные с кератодермией, то следует обратиться в больницу при первых симптомах болезни. Заболевание поддается лечению только на ранних сроках.
Заразна ли кератодермия? Любые формы этого заболевания не передаются от больного к здоровому человеку. Не передается болезнь также через бытовые приборы или другими способами.
Формы
Клинические проявления зависят от разновидности дерматоза. В зависимости от симптоматики кератодермию подразделяют на диффузную и очаговую.
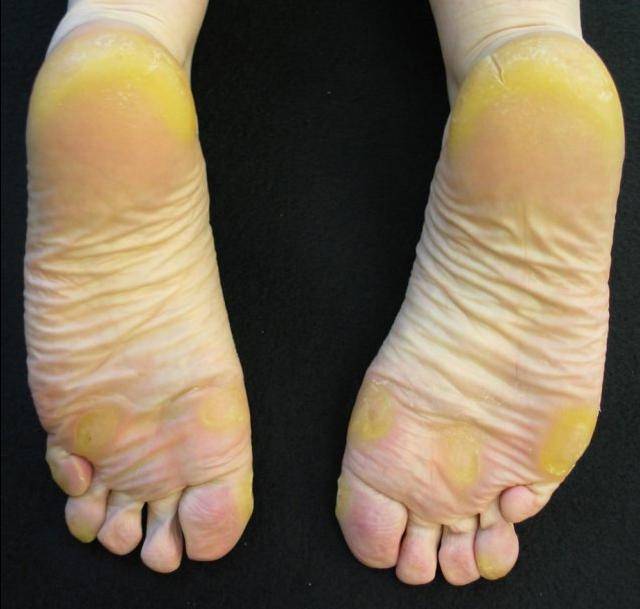
Стоит отдельно выделить кератодермию Хакстхаузена. Это кератодерматит в хронической форме, который развивается в период менопаузы из-за недостатка эстрогена в организме.
Климактерическая кератодермия встречается у 20% женщин в возрасте старше 45 лет.
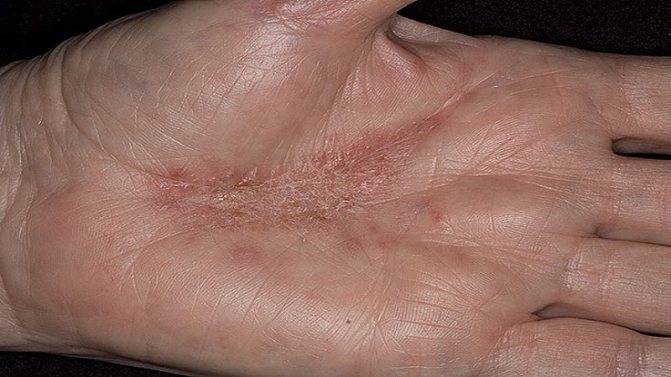
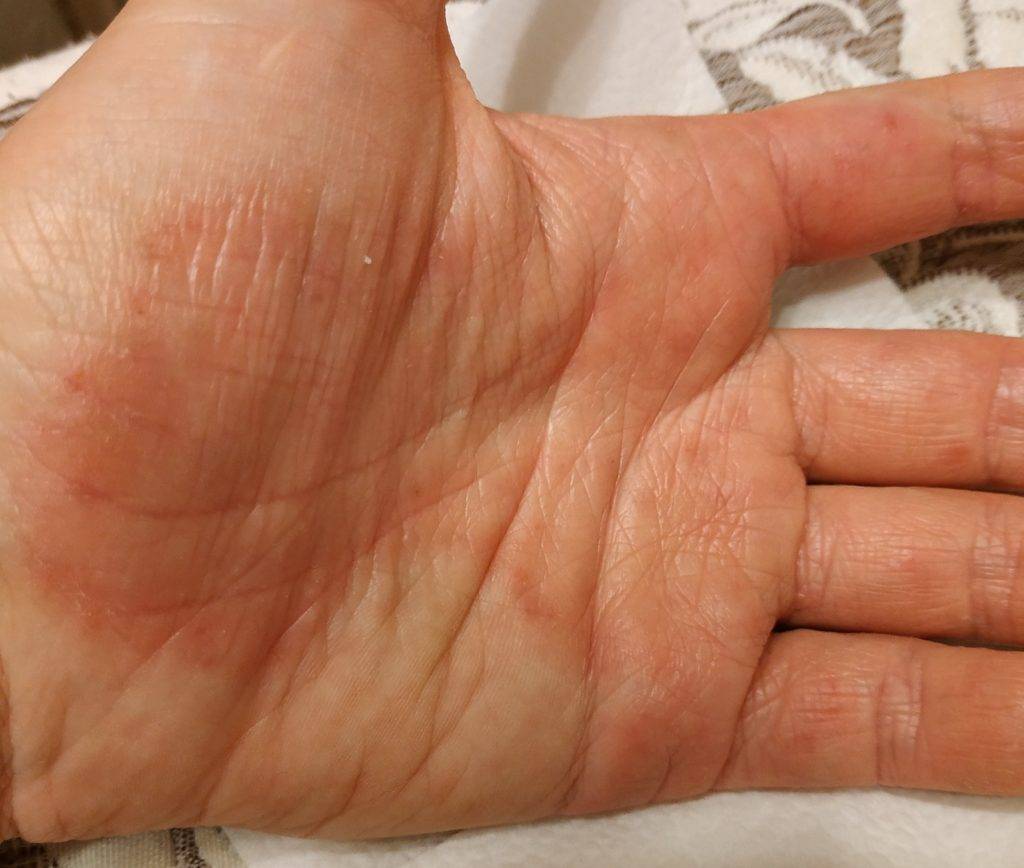
Женщин мучают не только болезненные ощущения, но и сильный зуд. Места расчесов могут инфицироваться. Клиническая картина схожа с сухой экземой.
Диффузная
Существуют такие диффузные формы:
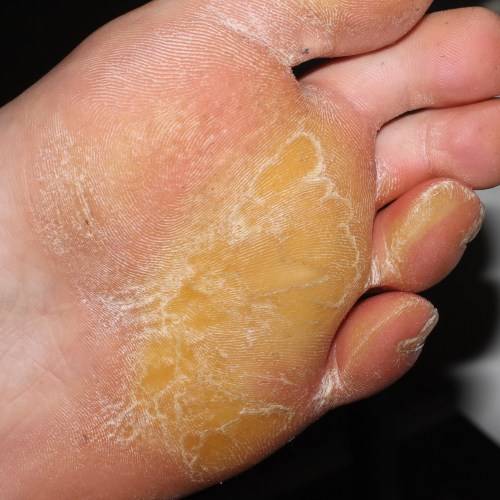
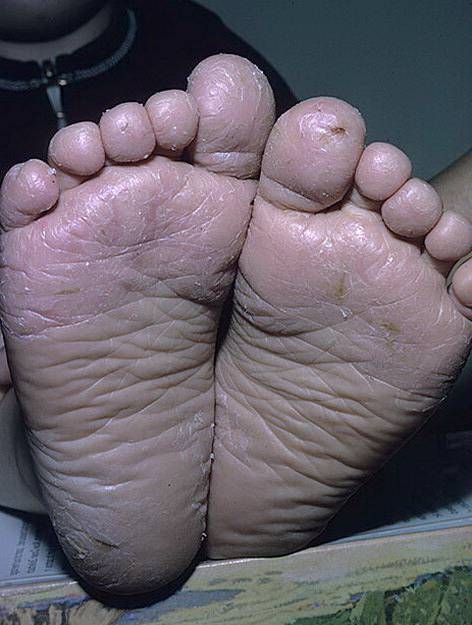
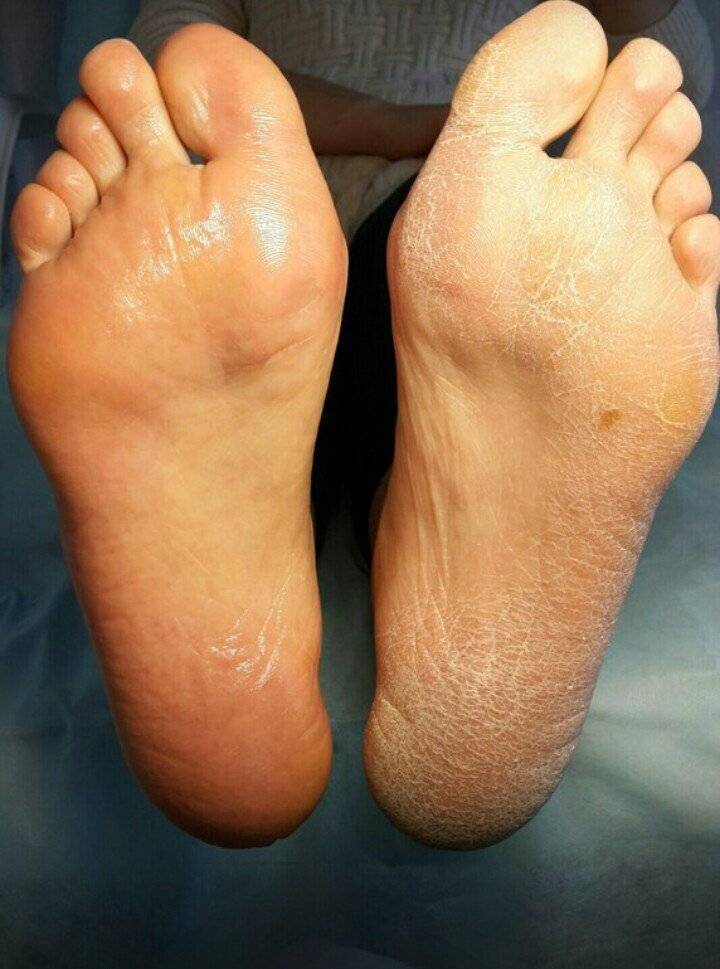
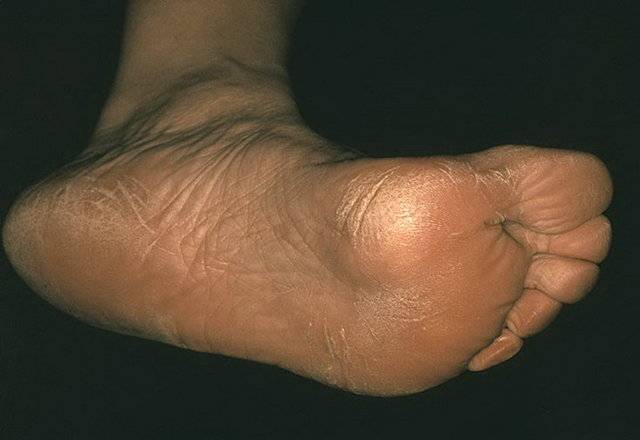
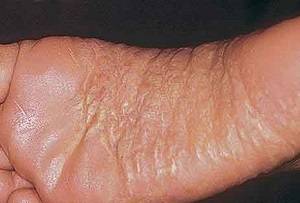
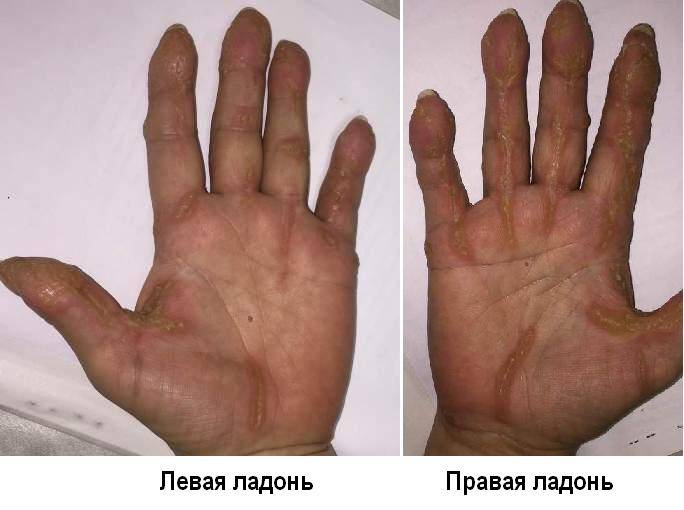
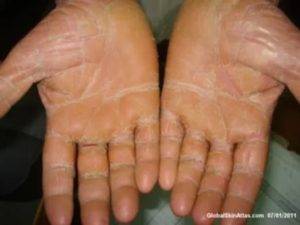
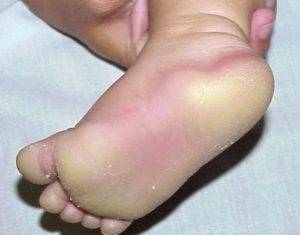
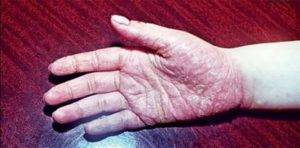
- Тоста-Унны (врожденный ихтиоз подошвы и ладоней). Это наследственное заболевание, поэтому первые симптомы могут появляться с ранних лет, в первые 2 года жизни ребенка. Кожа краснеет, а через некоторое время появляются желтые роговые наслоения. В очаге поражения могут возникать мелкие и глубокие трещины. В патологический процесс вовлекаются ногти.
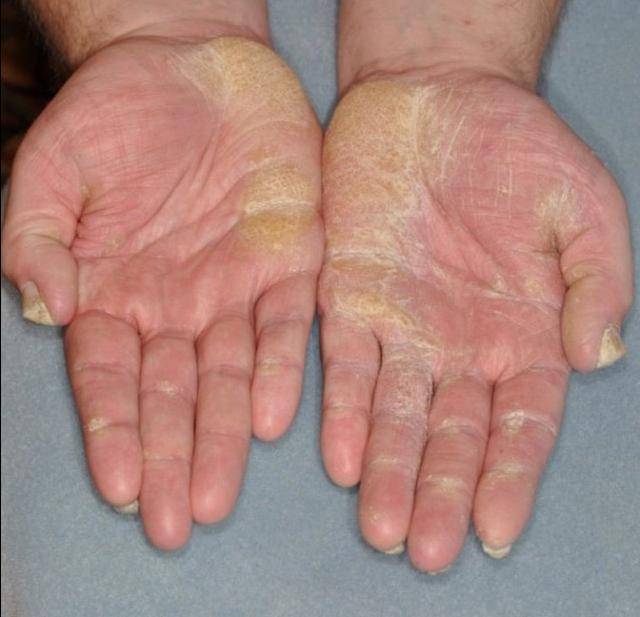
- Меледа. Другие названия болезни – ладонно-подошвенный проградиентный кератоз Когоя или трансградиентный кератоз Сименса. Эта форма также имеет наследственный характер. Симптомы появляются к 16-20 годам, в детском возрасте проявляются редко. Ороговевшие участки желто-коричневого цвета, по краю лиловая кайма толщиной 2-4 мм. Трещины глубокие, повышается потоотделение стоп.
- Вернера. Наследственная форма, симптомы которой проявляются в первые 2-3 месяца жизни. Поражается ногтевая пластина.
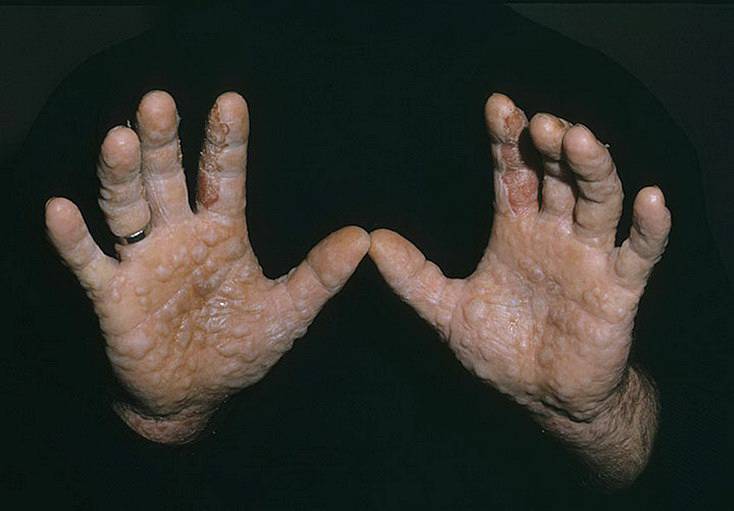
- Мутилирующая. Другие названия – наследственная кератома или синдром Фонвинкеля. Первые симптомы появляются в возрасте 2 лет. Кожа стоп и ладоней ороговеет, на пальцах возникают борозды, из-за чего нарушается их подвижность, может происходить спонтанная ампутация пальцев.
- Папийона-Лефевра. Симптоматика схожа с заболеванием Мелада. Поражаются не только ступни и ладони, но также близлежащие участки кожи и зубы.
Очаговая
Существуют 4 очаговые формы:
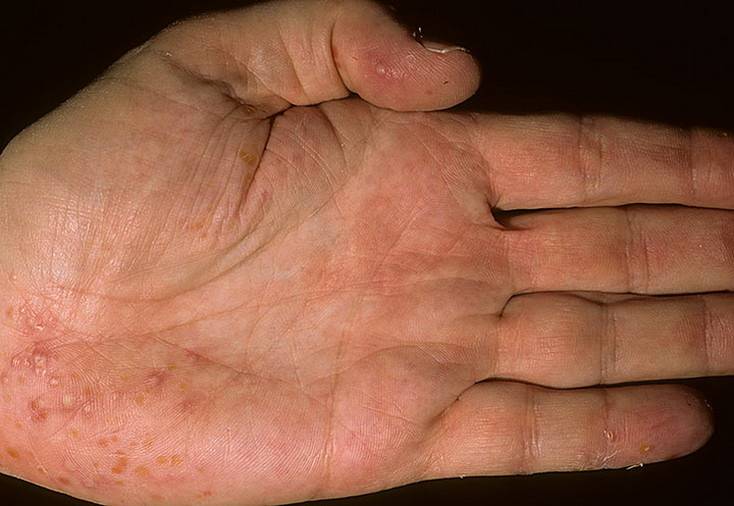
- Диссеминированная пятнистая кератодермия Фишера-Бушке. Появляются многочисленные роговые уплотнения коричневого цвета, размером до 10 мм. У образований кратерообразные края.
- Ограниченная кератодермия Брюнауэра-Францешетти. Ороговевшие участки появляются на коже там, где покров подвергается повышенному давлению, ногтевая пластина разрушается.
- Акрокератоэластоидоз Косты. Причина происхождения этой формы неизвестна. Ее диагностируют у женщин в возрасте 18-20 лет. Появляются роговые бугорки до 3 мм в диаметре овальной или неправильной формы. Болезнь сопровождается повышенным потоотделением.
- . На ступнях и ладонях появляются ороговевшие участки линейной формы. Симптоматика проявляется в первые 2 месяца жизни ребенка.
Профилактика
Профилактических мер не существует. Следует избегать действия провоцирующих факторов, регулировать гормональный фон и повышать иммунитет.
Поскольку кератодермия – это генетическое заболевание, то избежать его невозможно. Несмотря на то что от болезни избавиться невозможно, необходимо выполнять все рекомендации врача, чтобы устранить неприятные симптомы.
Псориазиформный акрокератоз базекса
Поражение кожи наблюдается при многих злокачественных заболеваниях. К облигатной (обязательной) паранеопластической кератодермии относится псориазиформный акрокератоз Базекса. Он возникает через несколько лет после развития рака простаты, гортани или верхних отделов пищеварительного тракта. Поражение кожи выглядит как фиолетово-розовые шелушащиеся пятна на стопах, ладонях, лице.
Некоторые формы паранеопластической кератодермии не обязательно связаны с раком других органов. Так, приобретенная форма болезни может сопровождать рак печени или простаты. Она встречается у пожилых людей и выглядит как медленно растущие роговые образования в виде «жемчужин» на ладонях и стопах, с углублениями в центре. Иногда она самостоятельно исчезает.
Кератодермия ладоней и подошв — лечение
Некоторые формы заболевания характерны нарушениями нервной и эндокринной систем, развитием патологических процессов во внутренних органах. Отдельные виды характеризуются заболеваниями зубов и даже их преждевременным выпадением, что приводит к необходимости устанавливать протезы.
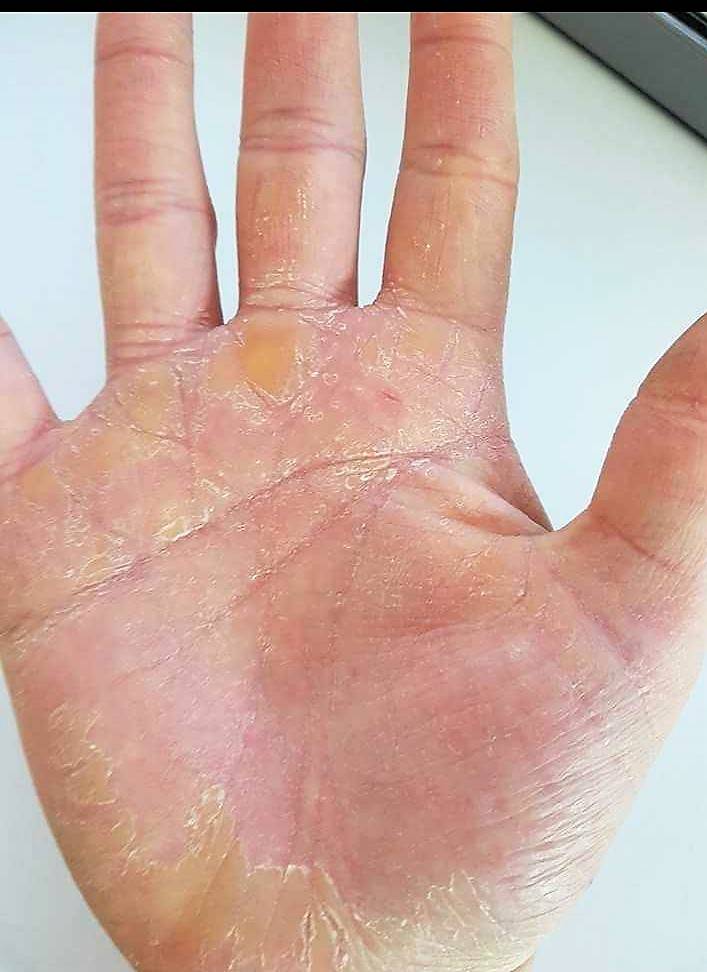
Кератодермии могут сопутствовать онкологические заболевания пищевода, — это требует постоянного контроля всех членов семьи у онколога. Кроме того, вследствие заболевания значительно ухудшается качество жизни, поскольку ороговевшие участки с трещинами зачастую кровоточат, при ходьбе вызывают сильную боль. Диагностика проводится на основе клинической картины, а некоторые случаи требуют данных гистологических исследований.
Лечение наружное включает горячие ванны с зеленым мылом, гидрокарбонатом, натрием хлоридом, после чего под компресс накладывают мази с винилином, аевитом, 20-50%-ной мочевиной, кислотами 5-10%-ной молочной, 5-10%-ной салициловой. На 5-10 день использовать можно мазь, содержащую в равных количествах ланолин и йодид калия, в дальнейшем — диахильную мазь, мочевинный либо салициловый пластырь, и также иные кератолики.
Применима физиотерапия: фонофорез с токоферолом, ретиноидами, косвенная дистермия соответствующих отделов позвоночника, лечение холодом — криотерапия. Лазеротерапия также используется для лечения. При диффузных разновидностях кератодермии применяется низкоинтенсивное излучение. За один сеанс облучается 6-8 участков.
Определяется эффективность лечения кератодермии клинической картиной. Большая роль отводится препаратам ретинола. Но следует помнить, что высокие дозы этой группы лекарств вызывать могут побочные симптомы (повышение давления спинномозговой жидкости, гипервитаминоз A).
Предлагаем ознакомиться с народными средствами от псориаза — как лечить псориаз.
Лечить заболевание необходимо лекарственным препаратом Ниотигазон. Действующее вещество средства – ацитретин. Основной компонент является аналогом ретиноевой кислоты системного воздействия.
Лекарство регулирует процессы дифференцировки на клеточном уровне, обладает антипсориатическим свойством. Дозировка всегда подбирается в индивидуальном порядке в соответствии с каждым клиническим случаем. Обязательно учитывают степень аномального процесса, возрастную группу пациента, его вес. Обычно медикаментозный препарат принимают один раз в сутки. Запивают лекарство водой или молоком.
Противопоказания к применению:
- Тяжелая форма почечной либо печеной недостаточности.
- Период беременности, лактации.
- Непереносимость действующего вещества.
- Прием лекарств с большим содержанием витамина А.
Список побочных эффектов от применения:
- Сухость губ, образование трещин в уголках рта;
- Носовые кровотечения;
- Офтальмологические патологии (конъюнктивит, кератит и др.);
- Сухость в ротовой полости, постоянное чувство жажды;
- Нарушение вкусового восприятия;
- Шелушение и истончение кожного покрова по всему телу;
- Различные дерматиты, выпадение волос;
- Головные боли, нарушение зрительного восприятия;
- Приступы тошноты и рвоты и др.
Обязательно рекомендуются средства для наружного применения, обладающие кератолитическим эффектом. Они способствуют активному шелушению погибших клеток, вследствие чего они удаляются с кожного покрова. Мази с ароматическими ретиноидами обеспечивают нормализацию процессов ороговения, тормозят размножение эпителиальных клеток.
Народное лечение
Наряду с медикаментозной коррекцией рекомендуют народные средства, которые помогают снизить выраженность клинических проявлений. Они не избавят пациента от болезни, однако улучшат самочувствие.
Нетрадиционная терапия проводится с помощью:
- Эфирных масел, которые смягчают кожу, ускоряют регенерацию;
- Отваров на основе лопуха и расторопши;
- Листья алоэ вера в виде компресса;
- Настой на основе луковой шелухи.
Особенности болезни
Мутилирующую кератодермию специалисты также называют синдромом Фонвинкеля, наследственной мутилирующей кератомой. Данная патология обычно проявляется у детей на втором году жизни. Впервые патологию описали в 1925 году. В некоторых случаях наблюдается сочетание рассматриваемой патологии с такими болезнями:
- рубиновая алопеция;
- пахионихия;
- нарушение слуха;
- гипогонадизм.
Особенность этой болезни заключается в диффузном роговом наслоении на дерме ладоней, ступней, которое сопровождается гипергидрозом. Спустя какой-то промежуток времени на дерме проявляются шнуровидные борозды.
Эта патология провоцирует контрактуры, спонтанную ампутацию пальцев.
Специалисты установили аутосомно-доминантный тип наследования рассматриваемой нами болезни. Согласно исследованиям, патология спровоцирована мутацией в генах, отвечающих за кодировку кератина 6, 9, 16.
На развитие кератодермии в значительной степени влияет нехватка витамина А, вирусные, бактериальные инфекции, гормональная дисфункция, наличие опухолевых болезней.
Лечение дерматита ладонно-подошвенный области
На основании полученных результатов анализа ставится диагноз и подбирается терапия.
В медицинской практике, специалисты применяют, такие методики терапии:
- Медикаментозные. Чаще всего доктора назначают препарат Неотигазон, который нормализует процесс ороговения и обновления клеток эпидермиса. Также выписывают прием витамина А. Для борьбы с сухостью кожи наружно используют мази с ароматическими ретиноидами (для торможения пролиферации клеток кожи) или на основе глюкокортикоидов (для уменьшения воспаления).
- Гомеопатические. Эффективны препараты, содержащие Сульфур, Арсеникум альбум, Графит, Псоринум.
- Физиотерапевтические. Хороший результат дают лазеротерапия, криотерапия, диатермокоагуляция, солевые ванны.
- Народные. Для заживления и смягчения эпидермиса используют целебные свойства лопуха, луковой шелухи, алоэ. Народные целители советуют наносить на кожу эфирные масла бергамота, герани, жасмина, лаванды.
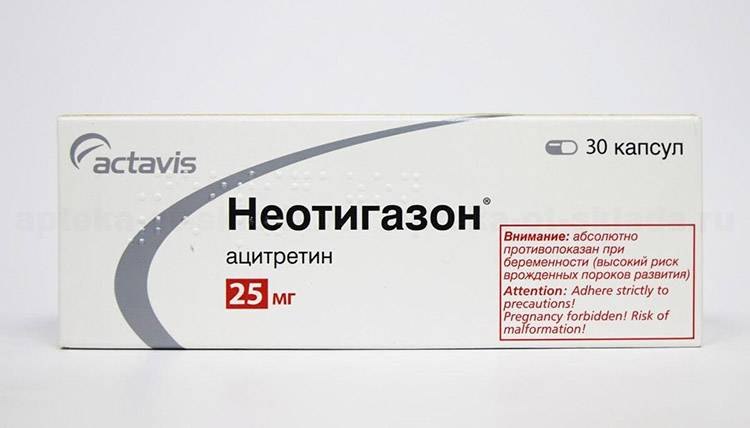
Неотигазон
Чтобы быстро улучшить состояние кожи, рекомендуется лечить проблему комплексно.
Очаговые формы кератодермии
Лечение кератодермии ладоней и подошв обусловлено причинами, клиническими проявлениями и формой патологического процесса. Обязательно проводится дифференциальная диагностика, позволяющая отличить один вид заболевания от другого типа.
Унны-Тоста
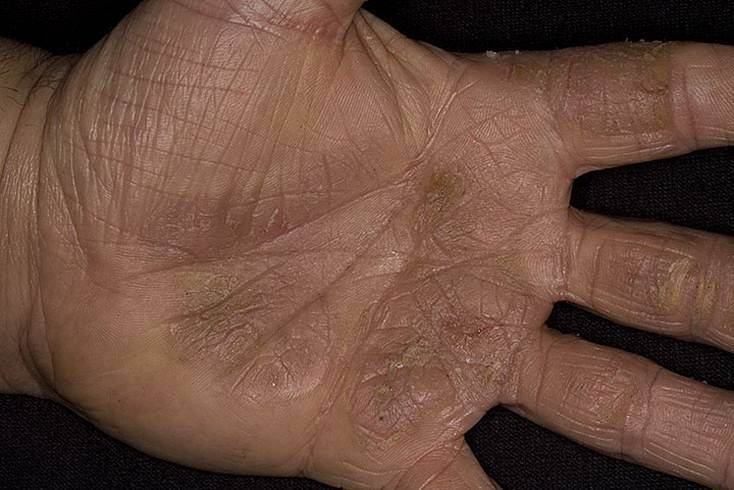
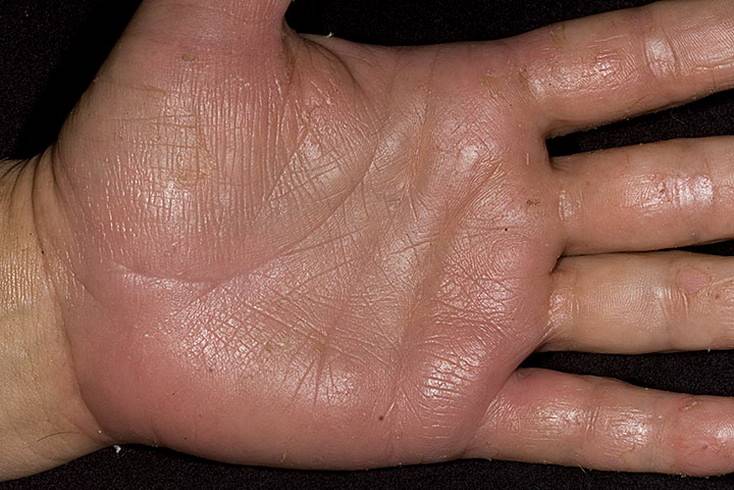
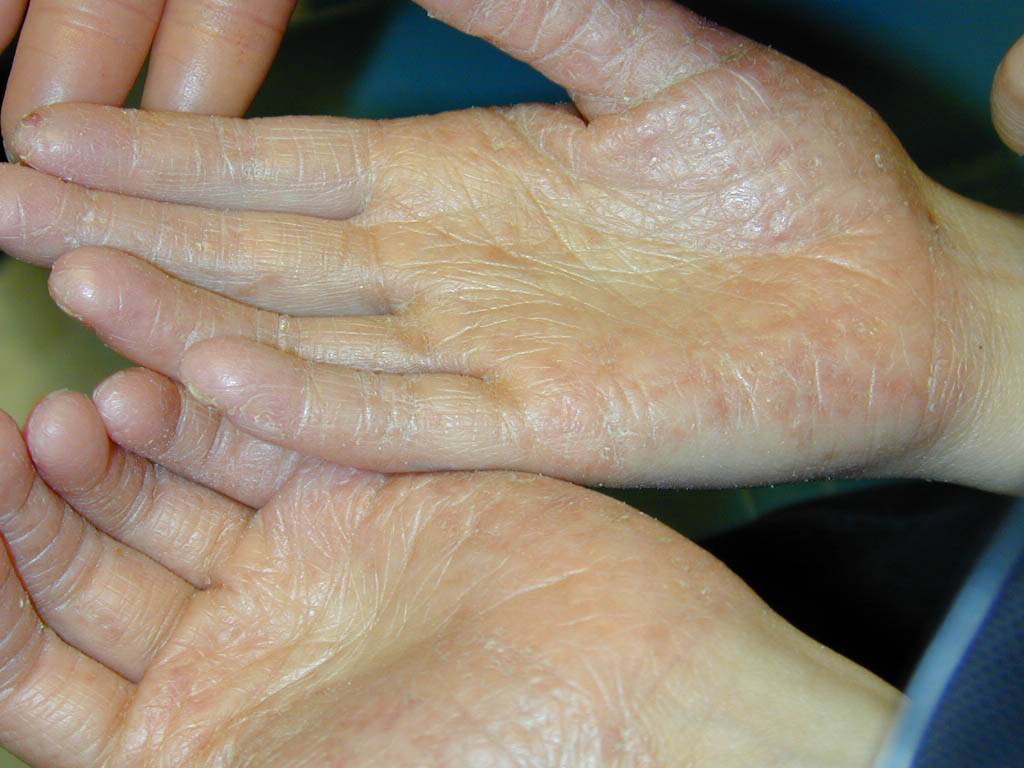
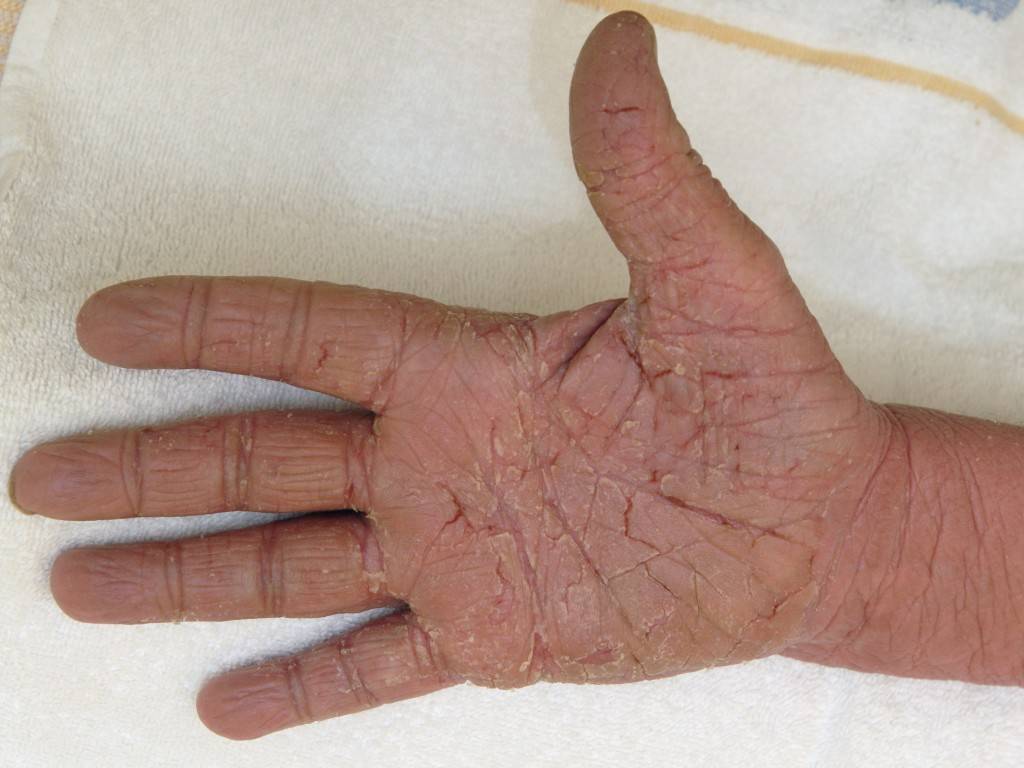
Данная патология передается по наследству. Иногда проявляется в каждом поколения, в некоторых случаях через одно поколения. Причину мутации генов ученые объяснить не могут. Симптомы аномального процесса проявляются в первые годы жизни ребенка, как правило, до 2-летнего возраста. Сначала кожный покров становится более плотным, появляется пигментация, покраснения. Эти клинические проявления хорошо видны на фоне нормальной кожи.
Спустя небольшое время появляются роговые наслоения. В некоторых случаях поражается тыл кистей верхних конечностей. В качестве дополнительного симптома присутствует сильная потливость. Отдельные пациенты жалуются на появление трещин, они бывают поверхностные и глубокие.
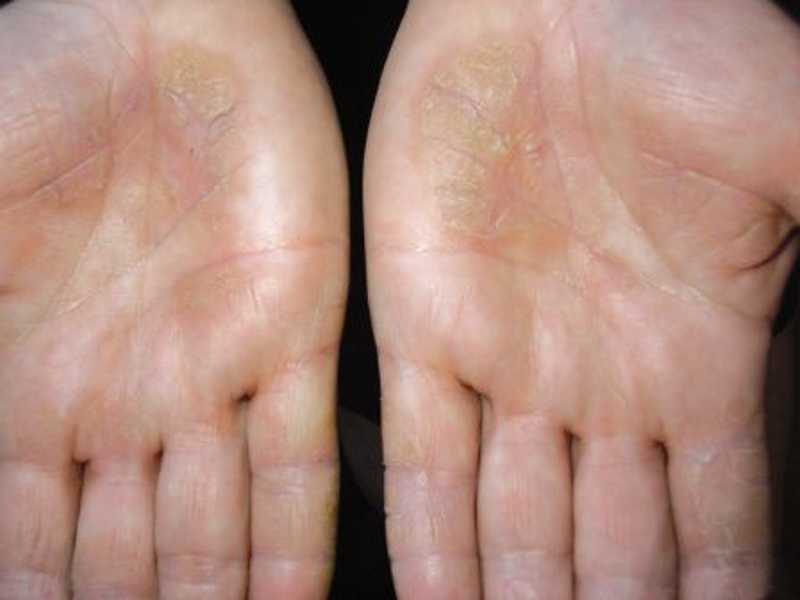
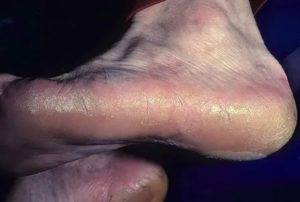
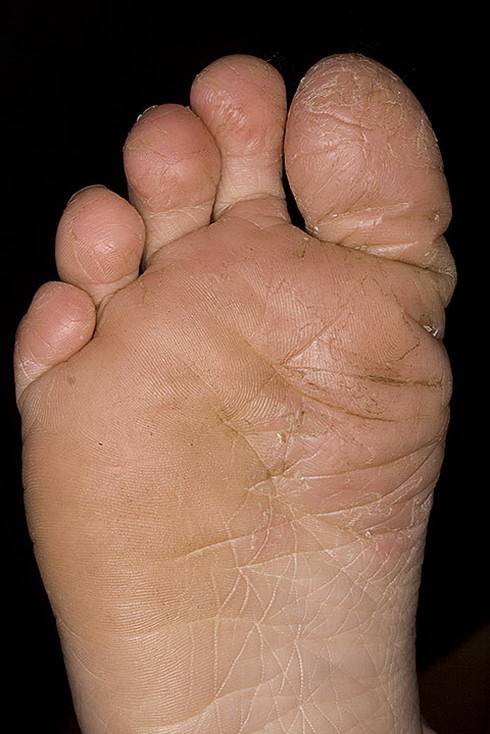
Меледа
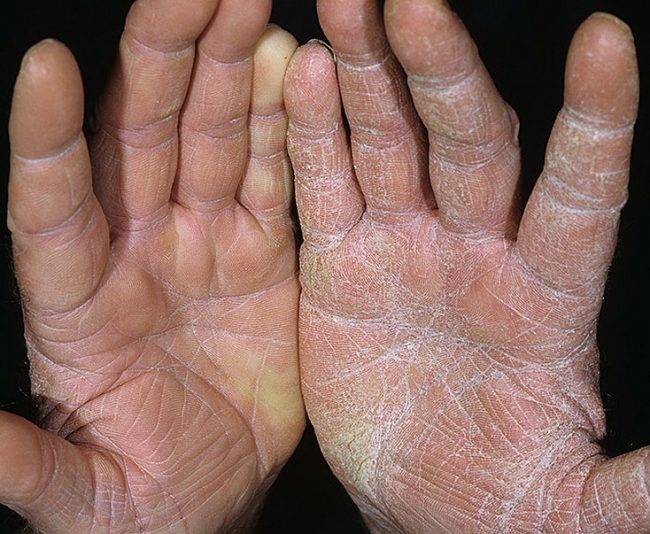
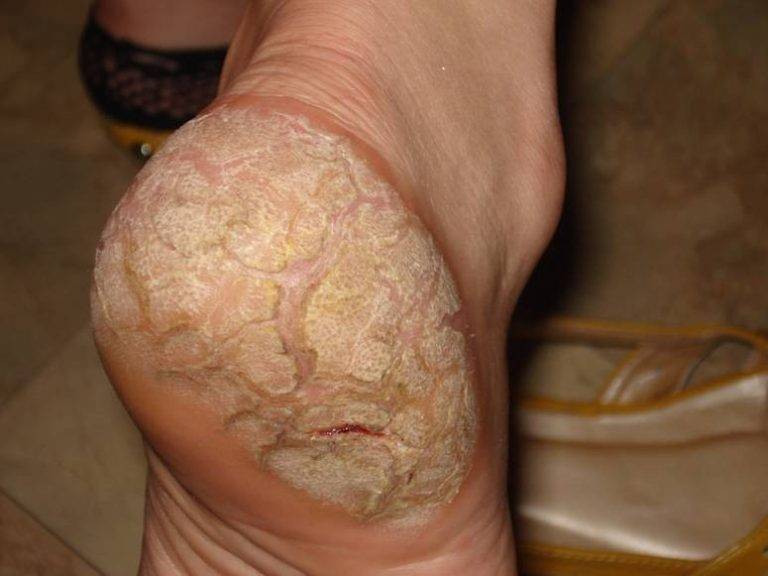
Патология сопровождается клиникой: на подошвах и ладонях пациента появляются желтые и коричневые ороговения, которые имеют достаточно глубокие раны в виде трещин. По краям пораженной области невооруженным глазом видна кайма красного оттенка, ее ширина варьируется от 2 до 5 мм.
Особенности клиники:
- В аномальный процесс в большинстве случаев вовлекается кожный покров тыльной стороны кистей и стопы, голени;
- В 50% случаев присутствует чрезмерное потоотделение;
- Поражение ногтевой пластины – становится неправильной формы, утолщается.
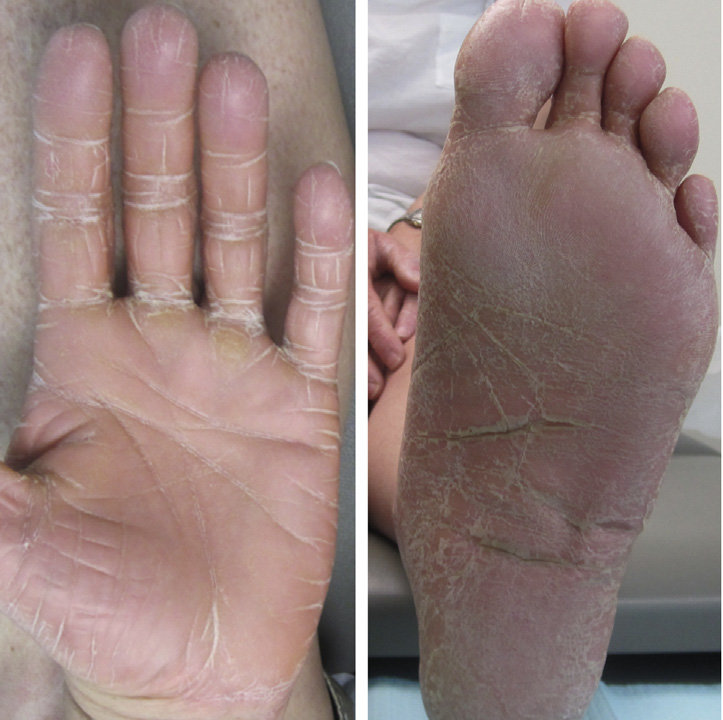
Папийона-Лефевра
Первая симптоматика проявляется у ребенка до 3-летнего возраста. Все клинические признаки аналогичны картине Меледа. Отличием выступает то, что поражаются зубы пациента. Присутствуют ранние зубные болезни – кариес, пародонтоз, гингивит и пр. Больным с раннего возраста необходимы протезы.
Первые негативные признаки проявляются до двух лет. Сначала происходит диффузное ороговение ладошек и подошв, вся картина сопровождается чрезмерным потоотделением. Спустя какое-то время ограничивается подвижность суставов. Ногтевая пластина гладкая, однако, значительно утолщена (как на фото).
Основной момент диагностики заключается в факте мутации. Например, самопроизвольно отторгаются пальцы. Иными словами, происходит самопроизвольная ампутация фаланг. В большинстве случаев в пациентов диагностируются и другие наследственные синдромы.
Локальные кератодермии предстают наследственными патологиями, которые способны проявляться в качестве самостоятельного заболевания, либо в составе с генетическими синдромами. Обычно их проявление диагностируется в пубертатный период либо в более позднем возрасте.
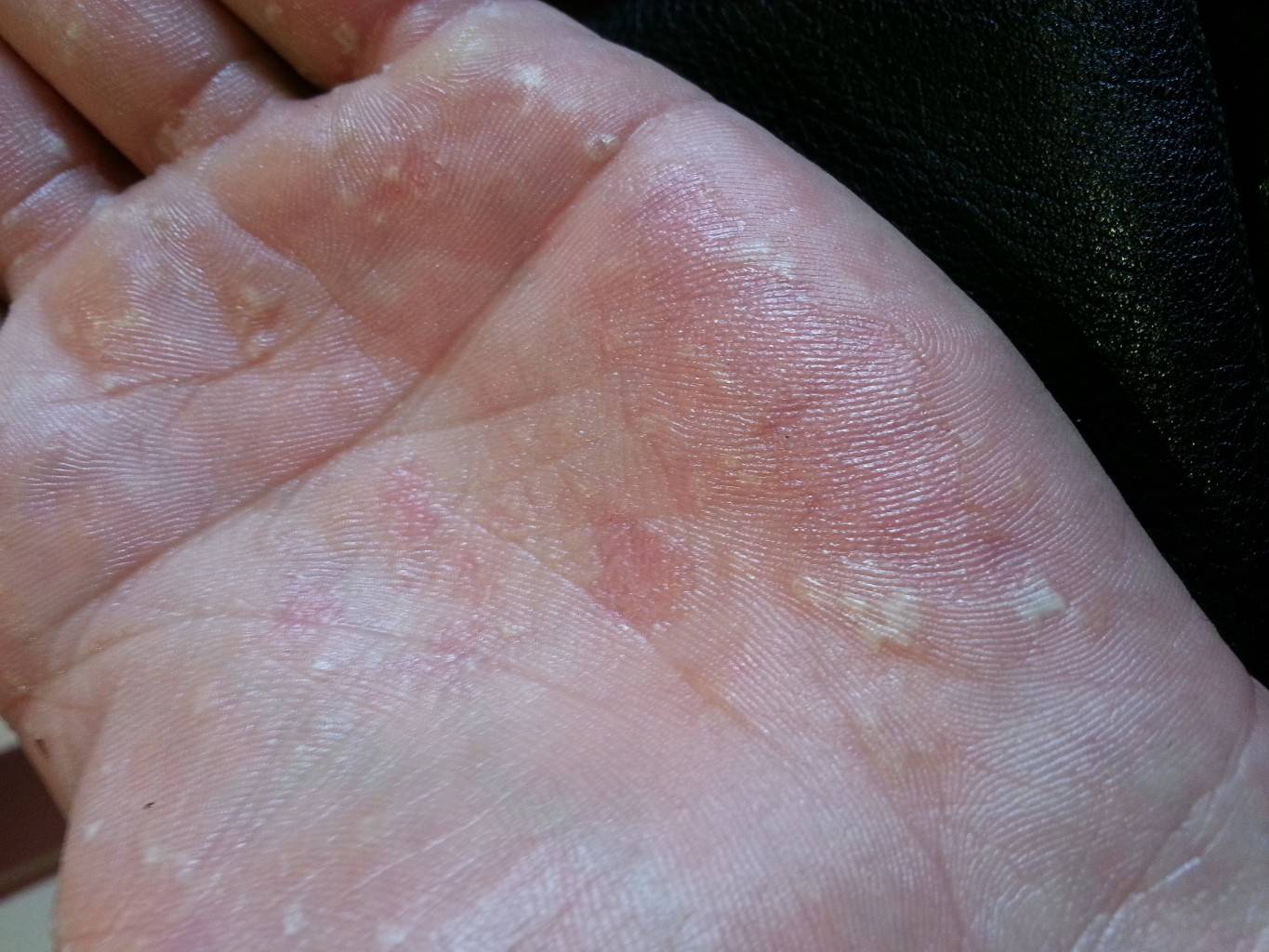
Заболевание сопровождается наличием роговых наслоений, которые похожи на линию. Они присутствуют на кожном покрове ладоней и стоп. Рисунок поражения у всех родственников имеет схожие черты. Роговые новообразования выступают над поверхностью кожи на 5-10 мм, они покрыты мелкими и глубокими трещинами.
На кистях верхних конечностей наблюдается появление множественного образования роговых папул овальной формы, диаметр до 3 мм. Поверхность повреждений шелушится, присутствуют вдавливания желтого и белого цвета. Патологические элементы практически не возвышаются над кожным покровом. Присутствует гипергидроз стоп и ладоней.
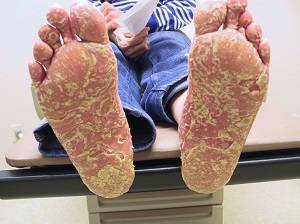
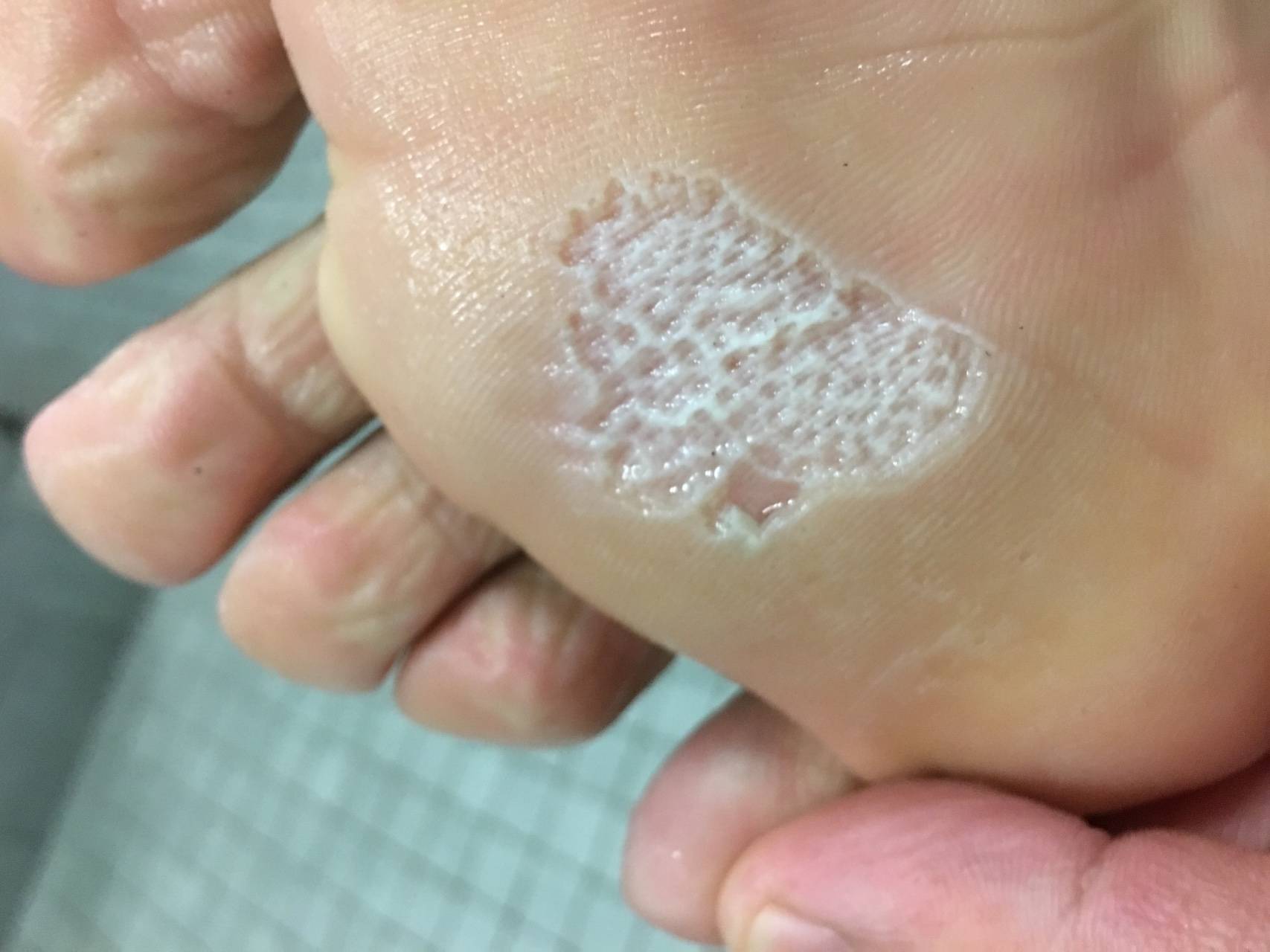
Наследственная форма рассеянной кератомы – синоним заболевания. Оно проявляется в подростковом периоде. На кожном покрове ладошек, подошв и фалангах пальцев появляются маленькие «жемчужинки» с ороговевшей поверхностью, которые со временем преобразуются в массивные пробки с кратерообразными краями. Размер пробок до 1 сантиметра. Потоотделение не нарушено.
Развивается у детей. Характеризуется ороговением областей кожи, которые подвергаются постоянному давлению. Дополнительные симптомы – складчатый язык, стремительное разрушение ногтевой пластины, умственная отсталость, дистрофия роговицы.
Лечится ли кератоз ладонно-подошвенной области лекарствами
Основным медикаментозным средством для лечения данной проблемы считается препарат Ниотигазон. Он относится к группе противопсориатических лекарств, помогает урегулировать процессы обновления и ороговения эпидермиса. Дозировку и курс приема подбирают индивидуально. При этом обязательно учитывается степень тяжести кератодермии, возраст и вес пациента.
Если по каким-то причинам больной не может принимать Ниотигазон, ему назначают следующие препараты:
- кератолитики (помогают отшелушивать ороговевшие участки кожи);
- ретиноиды в форме мазей (останавливают дальнейший процесс пролиферации клеток эпидермиса).
В состав комплексного лечения обязательно входят и физиотерапевтические процедуры (УФ-терапия, дитермокоагуляция, ванны и т.д.).
https://www.youtube.com/watch?v=qXCy0ps2b5Q
При присоединении вторичной бактериальной инфекции назначают курс антибактериальных средств. Если причиной кератоза служит грибковая микрофлора, то больному назначают антимикотические лекарства.
Удаление кератомы
Выбор способа удаления доброкачественного образования зависит от его формы, размера, вида и индивидуальных особенностей организма. При любом подозрении на перерождение образования в рак традиционные методы лечения исключаются.
Криодеструкция
Криодеструкция представляет собой воздействие жидким азотом на пораженный участок. Анестезия при этой обработке не предполагается, поэтому пациент во время процедуры может ощущать легкое жжение или покалывание.
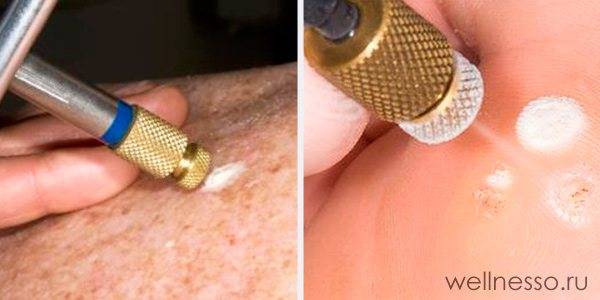
Криодеструкция или удаление кератом жидким азотом
В результате на месте пораженного участка образуется плотная корочка, которая отпадает через несколько дней. Этот метод подходит для удаления кератом солнечного или старческого типов. Минус способа – на месте удаления образования может остаться некрасивый рубец.
Радиоволновое удаление
Радиоволновой способ предполагает удаление объемных пятен любого вида при помощи радиоволнового излучения, направленного точно на пораженный участок. Окружающие ткани не повреждаются, поэтому следов после процедуры не видно.
Хирургическое удаление
Хирургическое удаление считается самым эффективным, но довольно травматичным методом. Его назначают при подозрениях на превращение кератомы в рак или же в случаях, когда образование слишком большое. Ткани после операции заживают долго, требуется обращаться к врачу, чтобы поменять повязку и отследить изменения.
Лазерное
Удаление кератомы лазером неодимового или эрбиевого типа отличается отсутствием болезненных ощущений и небольшим временем проведения.
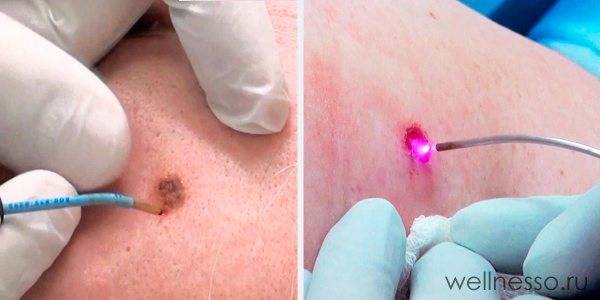
Удаление кератомы с помощью лазера
Полное заживление участка происходит не более 14 дней. Почти незаметный след корректируется методом шлифовки так же с использованием лазерного луча.
Электрокоагуляция
Этот метод предусматривает обработку нужной зоны электрическим током, который полностью «сжигает» опухолевые ткани. Способ отличается высокой эффективностью, после процедуры практически не остается следов. Подходит для избавления от новообразований небольших размеров. Кожа полностью заживает через 2 недели.
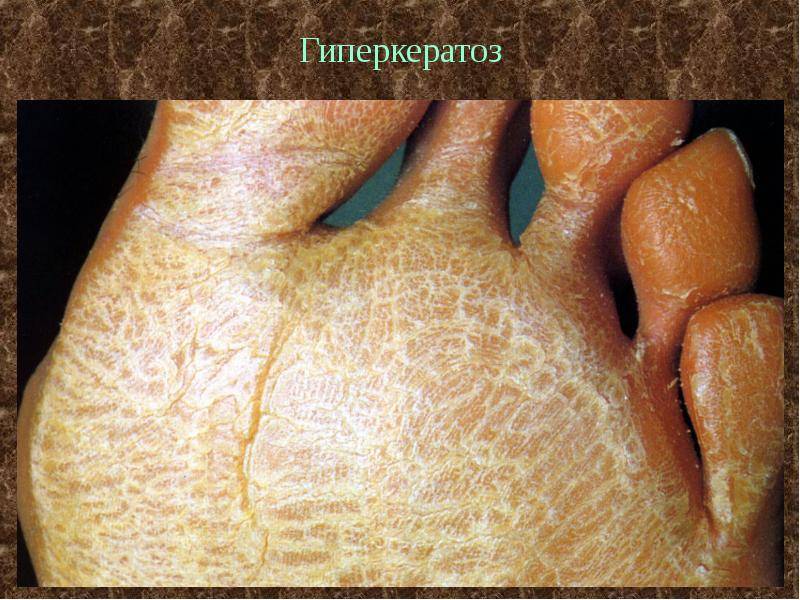
Гиперкератоз при псориазе
Гиперкератоз часто развивается на фоне системных хронических заболеваний. Особенно часто ороговение и шелушение эпидермиса наблюдается при псориазе (патологии, при которой иммунная система начинает атаковать клетки кожи, провоцируя воспаление, появление гнойников).
Псориатические очаги при переходе болезни в стадию ремиссии заживают. Но клетки кожи неспособны быстро отслаиваться. Это приводит к образованию утолщенных бляшек, характерных для гиперкератоза.
При тяжелом протекании экссудативного типа псориаза у больного часто диагностируют подногтевой гиперкератоз, провоцирующий деформацию ногтевой пластины.
Кератодермия меледа
Иные названия болезни: врожденная прогрессирующая акрокератома, наследственный ладонно-подошвенный проградиентный кератоз Когоя, ладонно-подошвенный трансградиентный кератоз Сименса, болезнь Меледа.
Как понятно из названий, эта патология также имеет наследственную природу. Путь наследования – аутосомно-рецессивный.
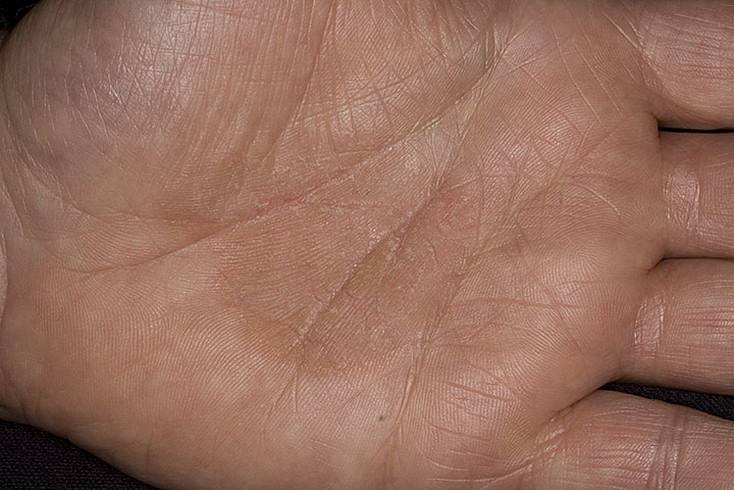
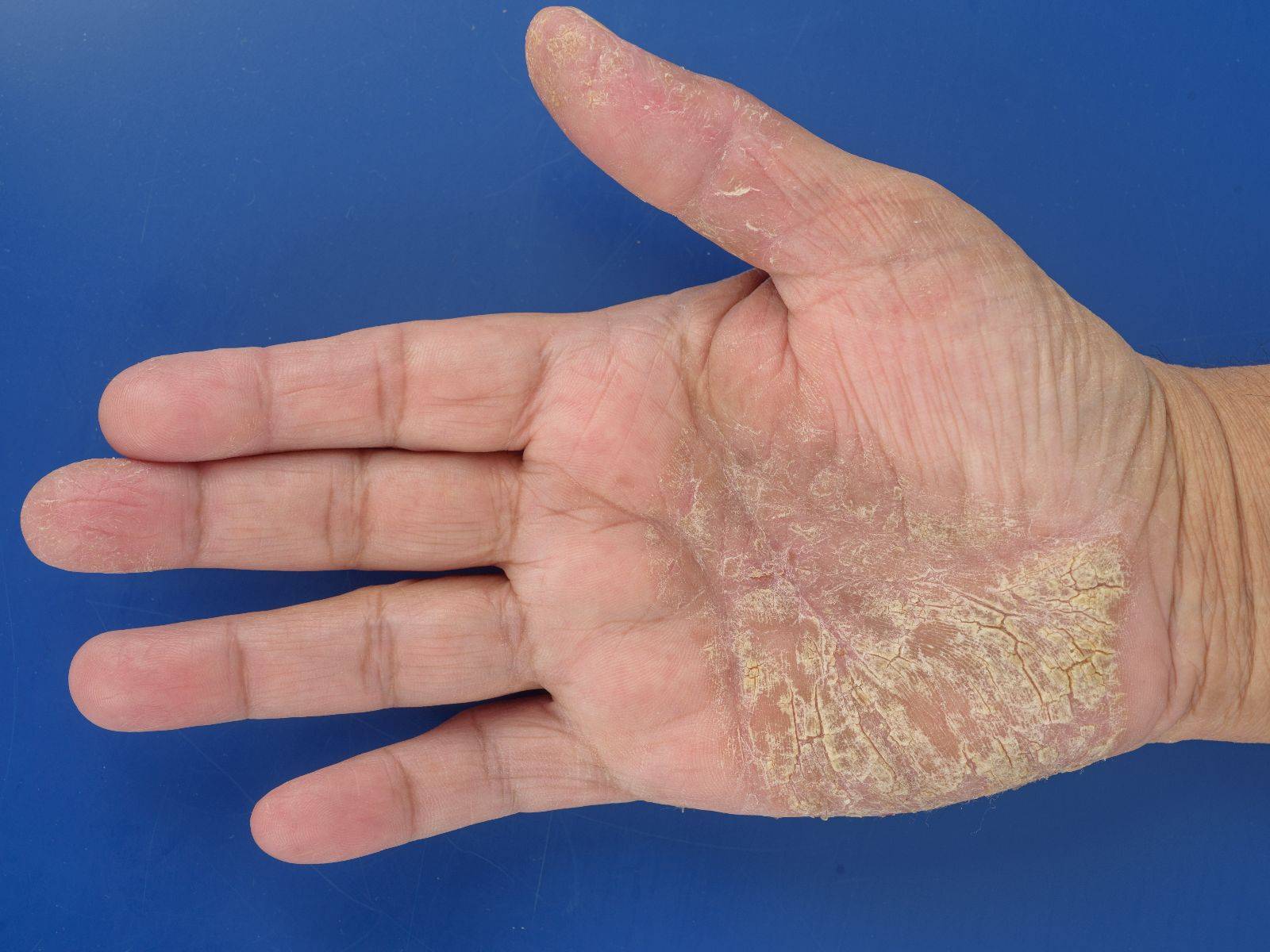
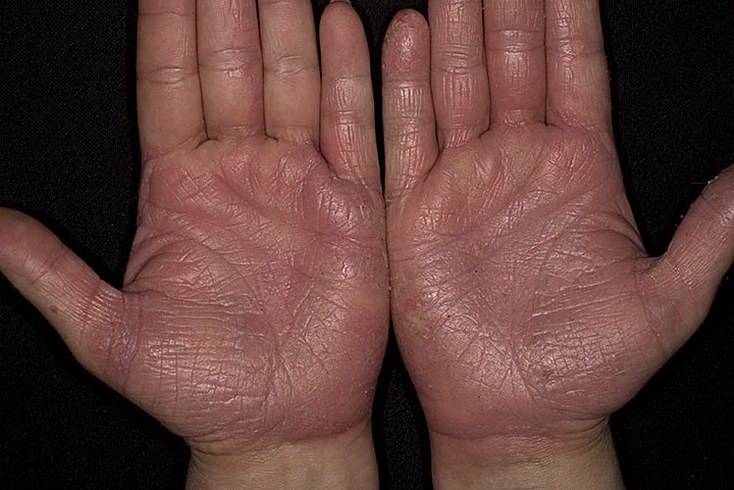
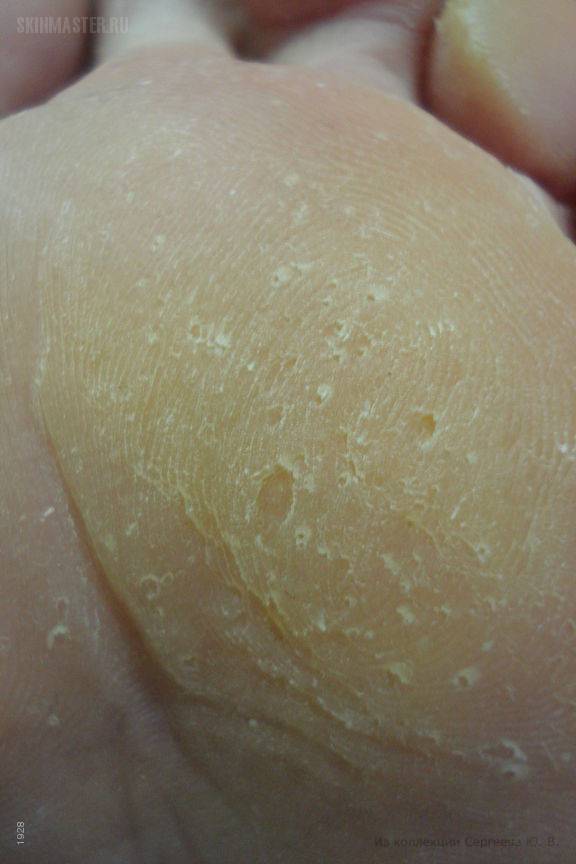
Болезнь характеризуется появлением на подошвах и ладонях желто-коричневых ороговений с достаточно глубокими трещинами. По краю очага поражения хорошо заметна кайма лилового цвета шириной в 2-4 мм.
Часто в патологический процесс вовлекается кожа тыльных поверхностей кистей и стоп, а также предплечья и голени. Может иметь место чрезмерная потливость, в связи с которой кожа зоны поражения становится влажной, на ней заметны темные точки – протоки потовых желез.
- Поражаются и ногти – утолщаются, приобретают неправильную форму.
- Болезнь развивается не сразу после рождения, и даже необязательно в период детства – нередко первые симптомы возникают лишь к 16-20 годам жизни человека.
- При исследовании тканей из очага поражения под микроскопом обнаруживается гиперкератоз, акантоз и признаки хронического воспаления в поверхностном слое дермы.
- Дифференцируют эту патологию преимущественно с кератодермией Унны-Тоста.
Методики лечения кератоза
Начальные стадии течения кератоза могут поддаваться коррекции наружными средствами лечебной косметики или фармакологическими препаратами, облегчающими зуд, жжение, смягчающими бляшки, способствующими их быстрому отшелушиванию и предупреждению присоединения инфекции.
Обычно в качестве таких средств применяют аппликации с мочевиной различной концентрации (от 12 до 30 %) – акерат, уреатоп, уреадерм, кератозан. Кроме них могут быть назначены составы с салициловой, молочной, альфа-гидрокси кислотами, а также витамины А и Е.
С целью терапевтического лечения кератоза применяют:
- гель с содержанием 3% диклофенака;
- Имиквимод (второе название Алдара);
- Фторурацил, Флюороплекс,
Такие препараты используют в течение длительного временно промежутка – от 1 до 4 месяцев регулярного применения.
Генетическая предрасположенность
В 87% случаев кератодермия ладоней и подошвенной части стопы, проявляется в результате наличия у больного наследственной предпосылки к данному дерматологическому заболеванию. Как правило, оно передается ребенку по мужской линии от отца или же более дальних родственников.
Генетическая причина развития кератодермии обусловлена мутационными изменениями генов. Что именно провоцирует нарушение генетической структуры ДНК пока не известно.
Ученые склоняются к мнению, что виновниками генетических изменений выступают патогенные факторы окружающей среды, которые продолжительное время воздействовали на организм носителя наследственной информации.
Кожный покров ладоней рук и подошвенной части стопы одними из первых реагируют на интоксикацию организма веществами, относящимися к группе тяжелых металлов.
После попадания в организм большого количества этих компонентов химической или металлургической промышленности, происходит их накопление в тканях печени.
В дальнейшем данный орган пищеварения первым реагирует на отравление организма и проявляет соответствующие сигналы угрозы жизнедеятельности на поверхности ладоней и подошвы. Чем больше в ткани пищеварительной системы поступило солей тяжелых металлов, тем более ярче становятся симптомы кератодермии.