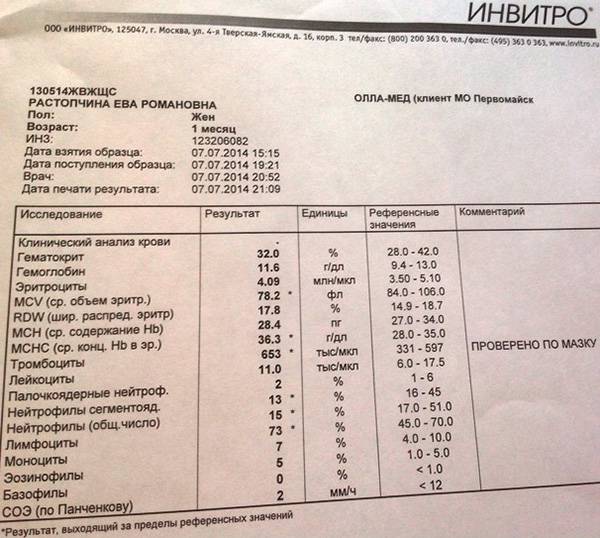
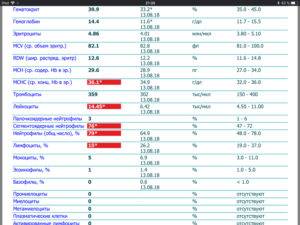
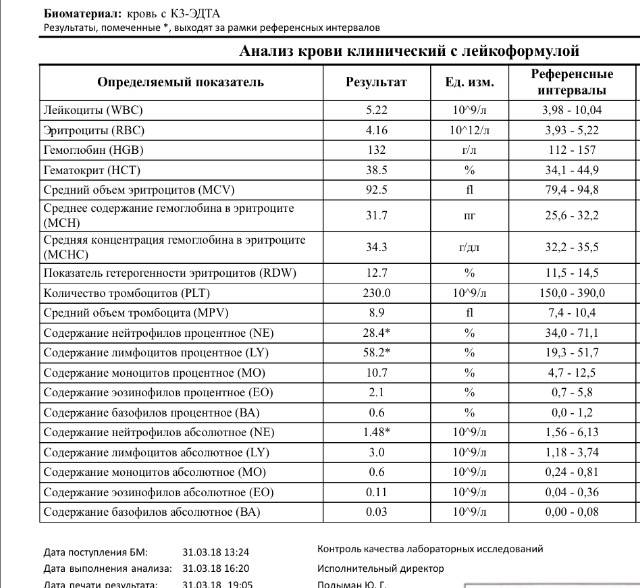
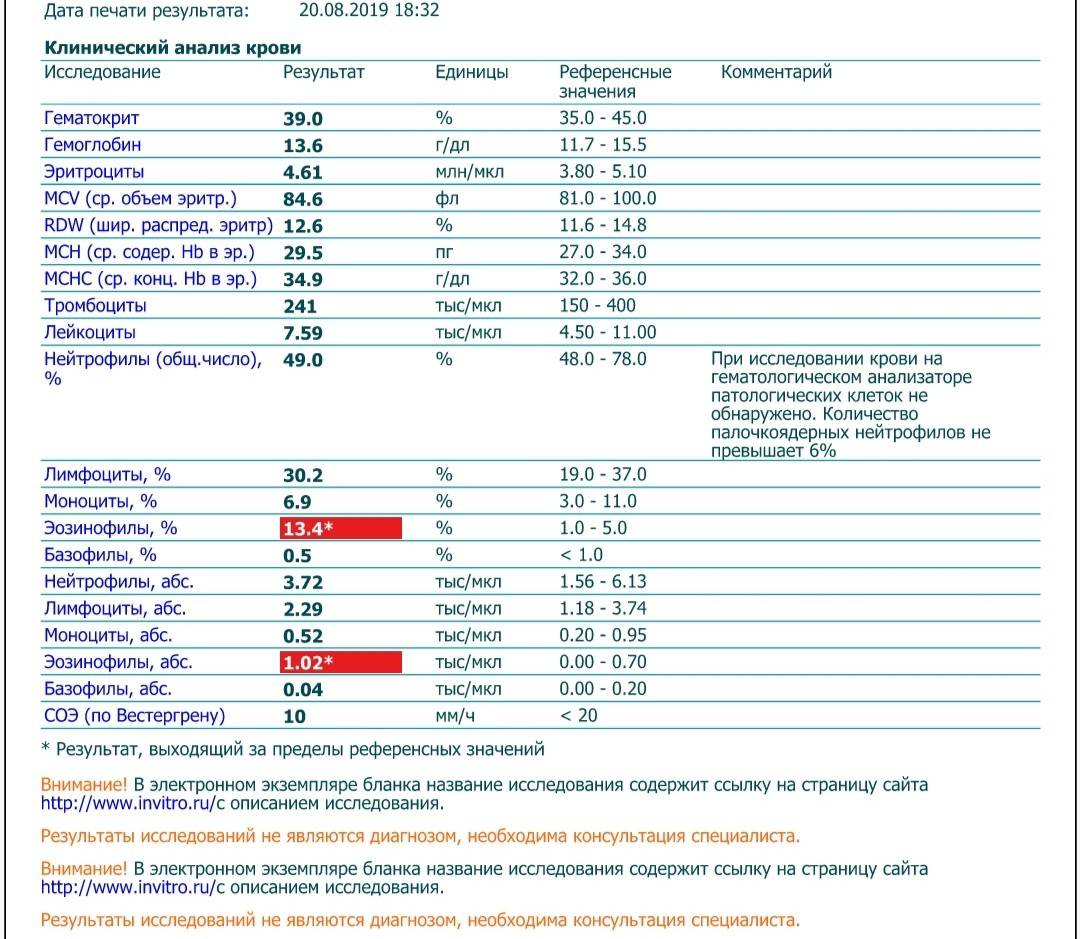
Как выявить нейтрофилез?
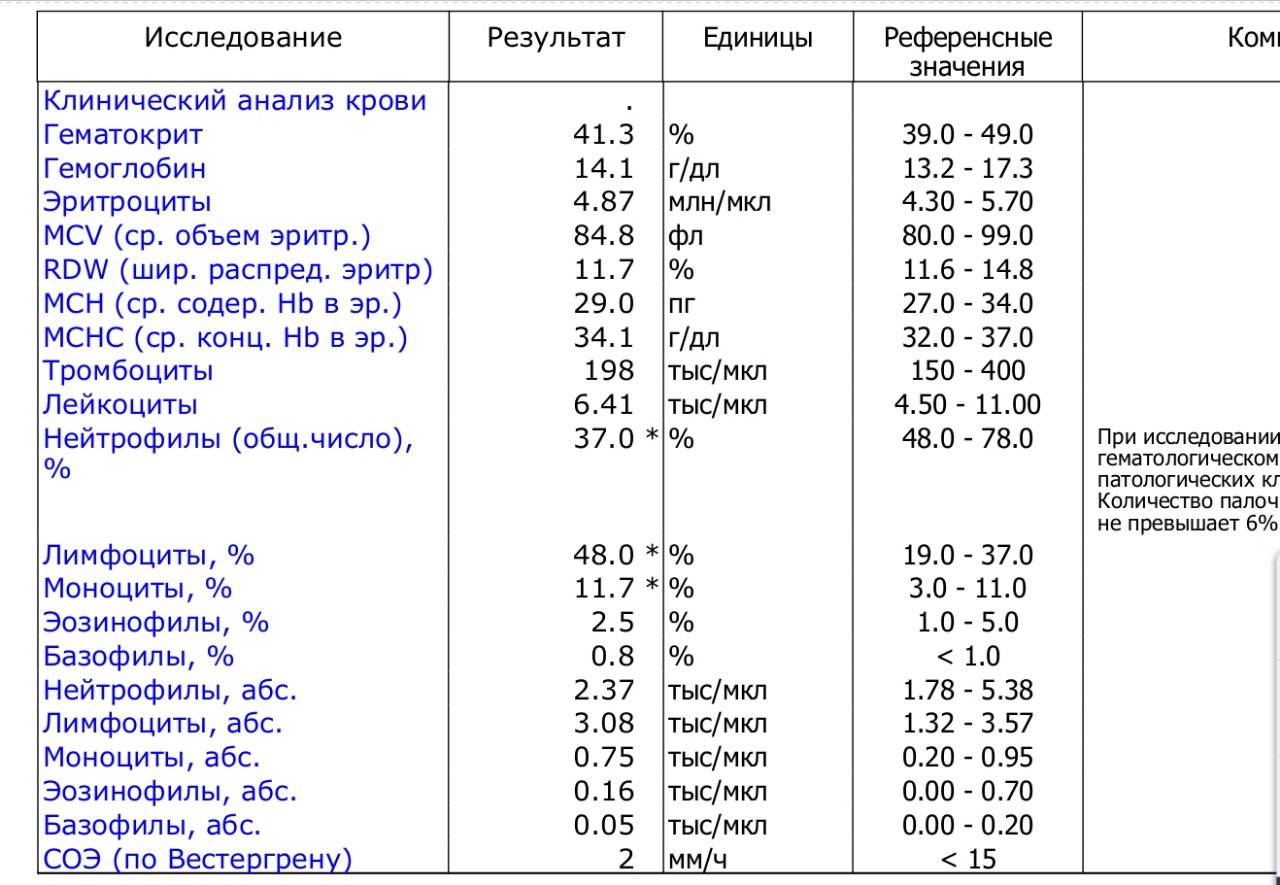
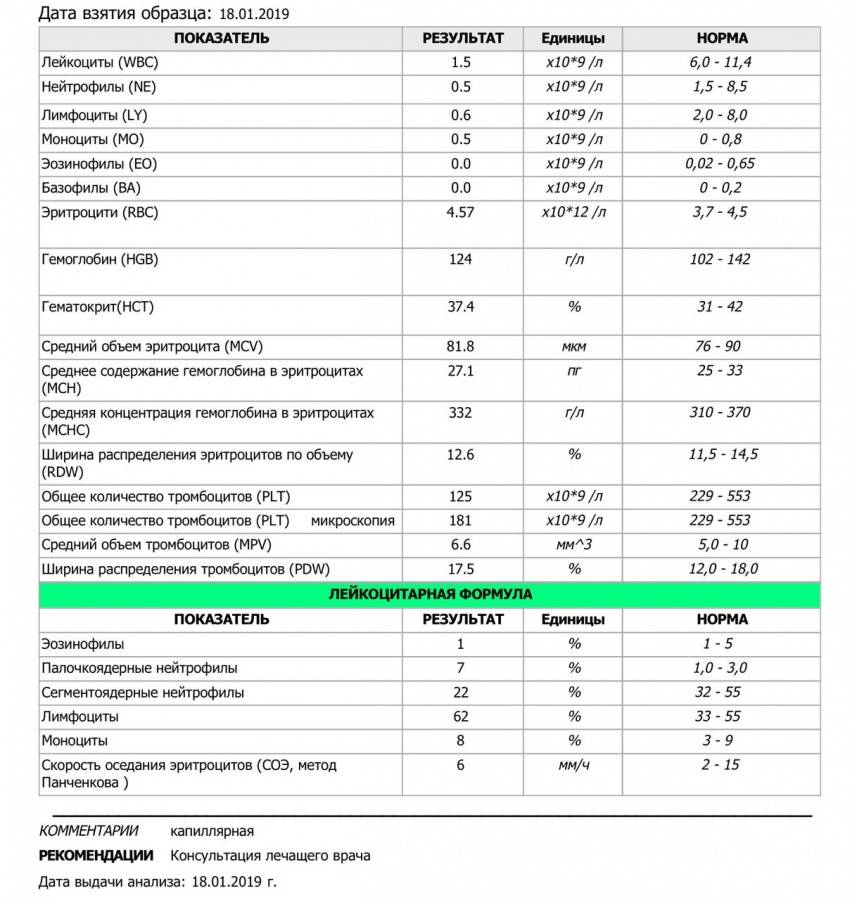
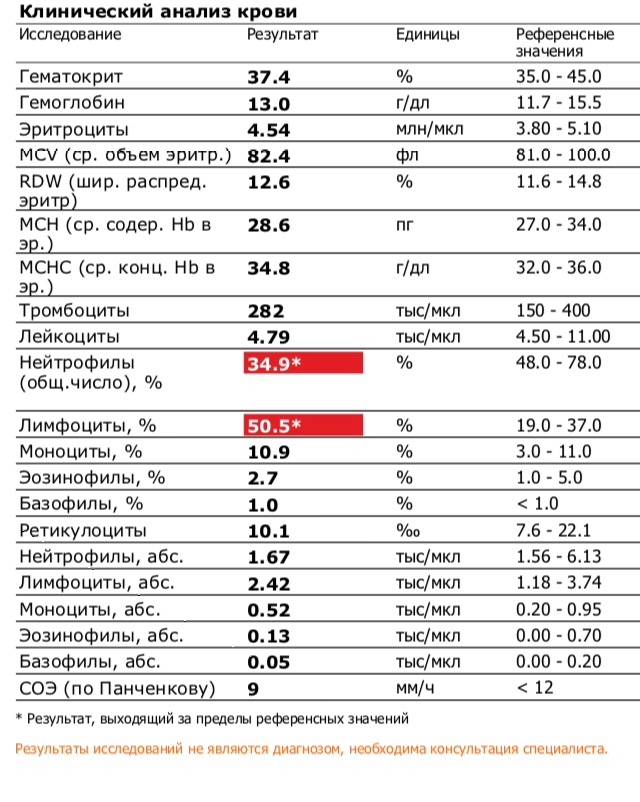
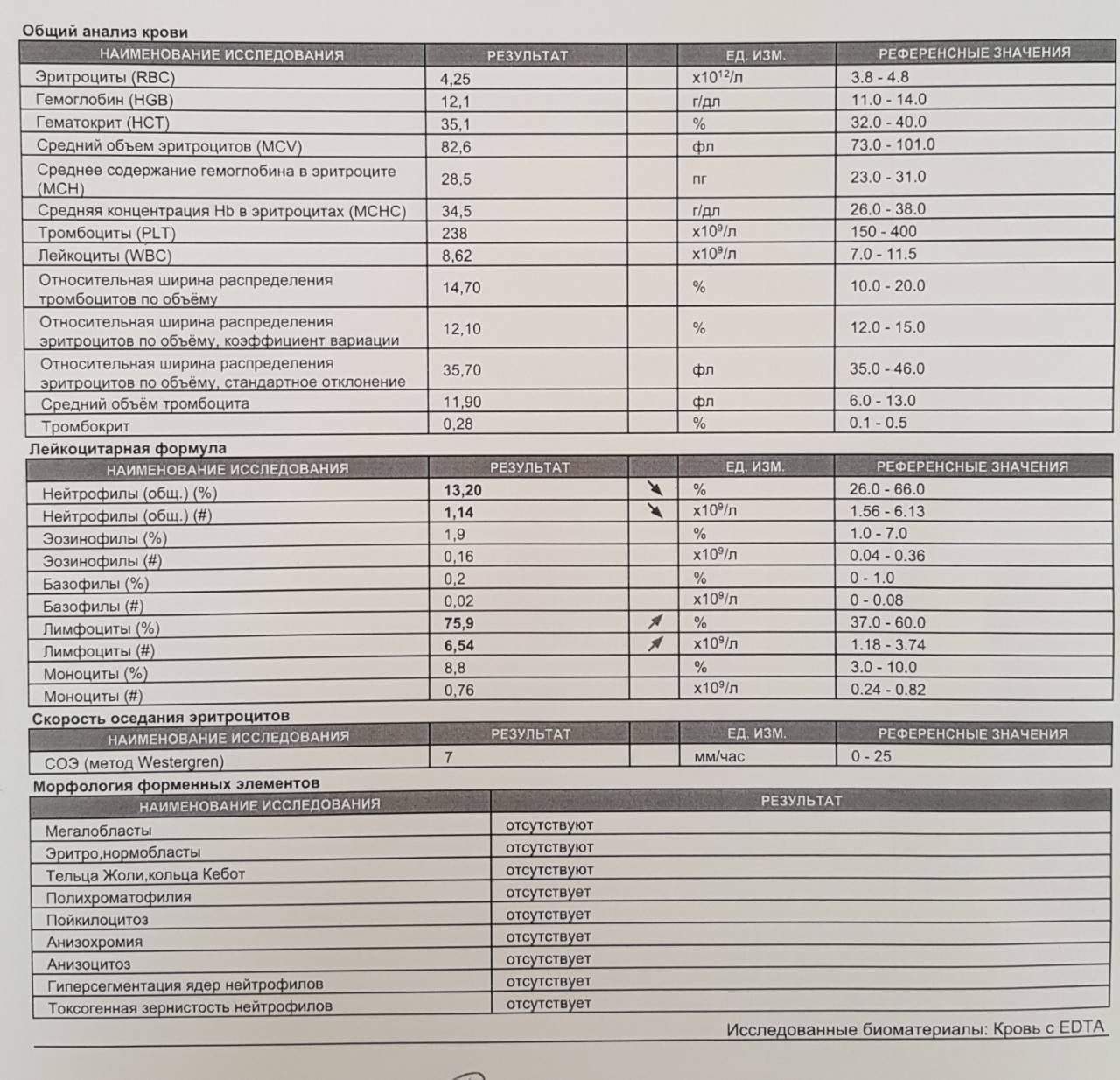
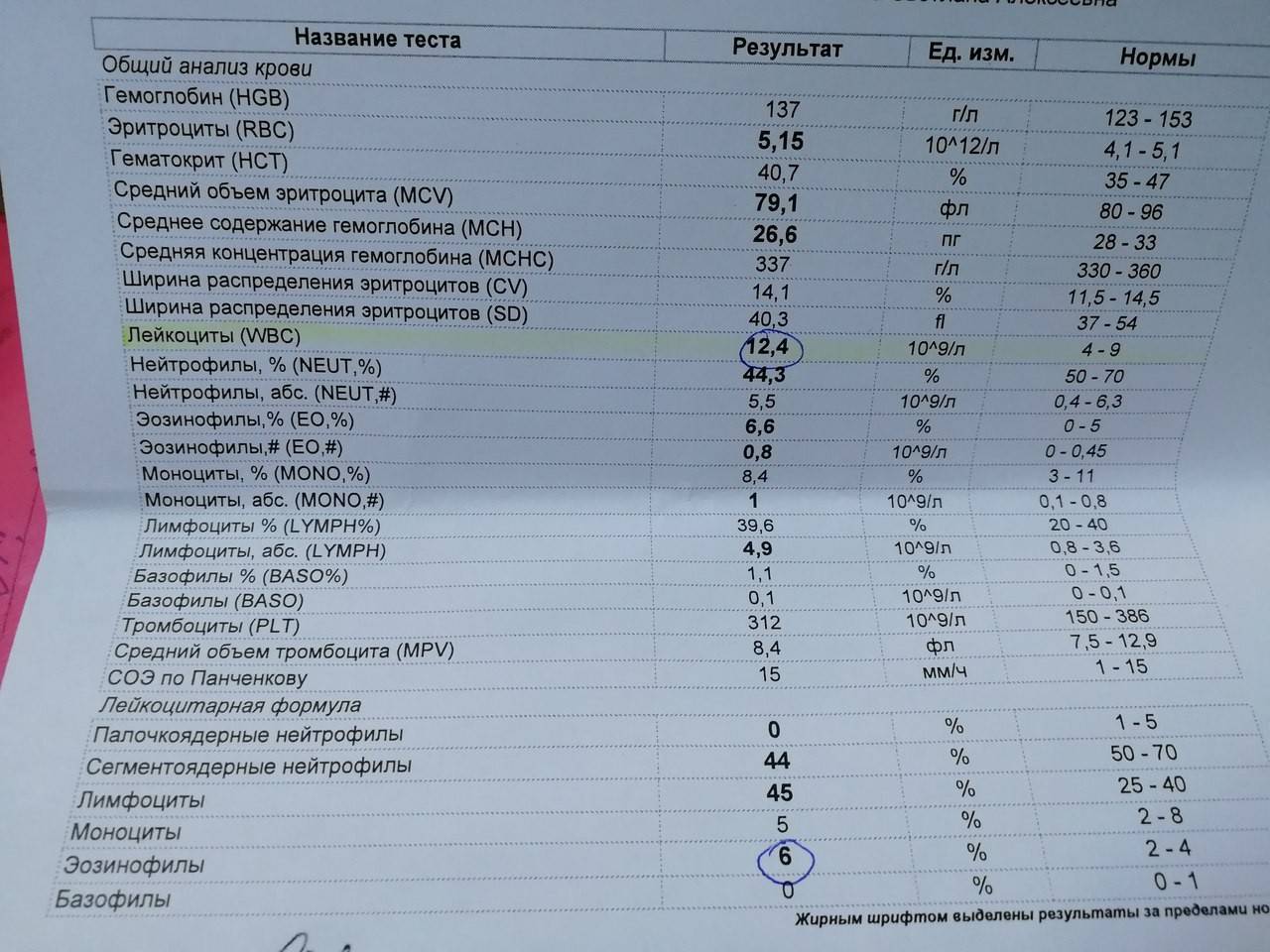
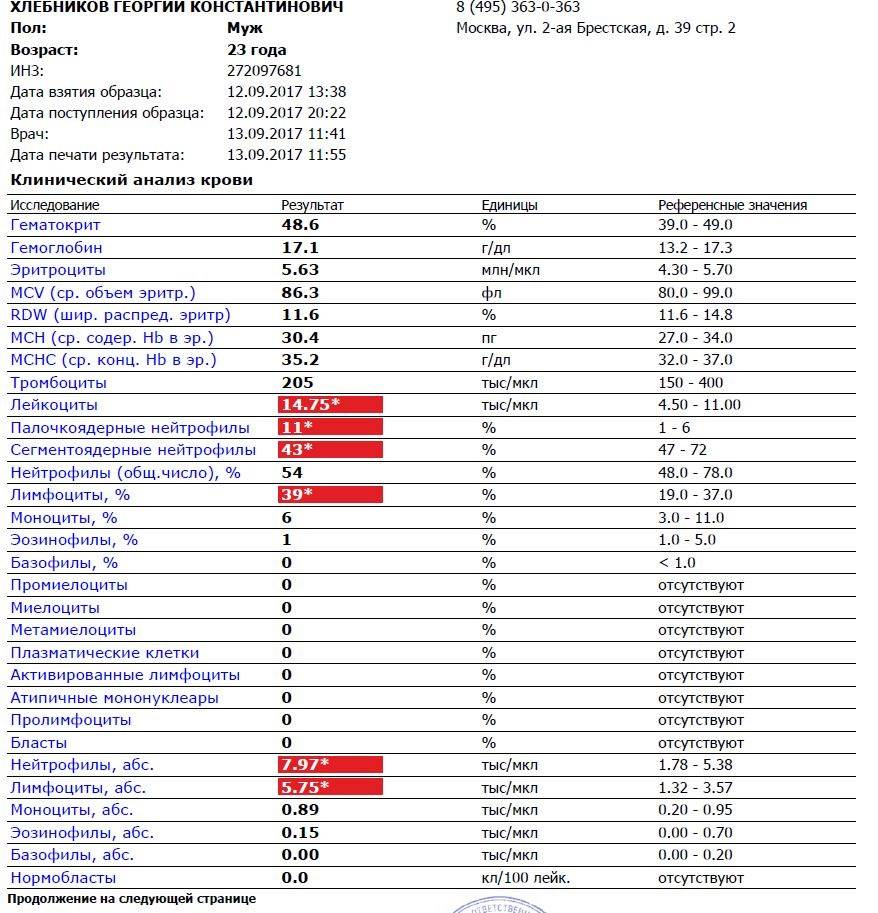
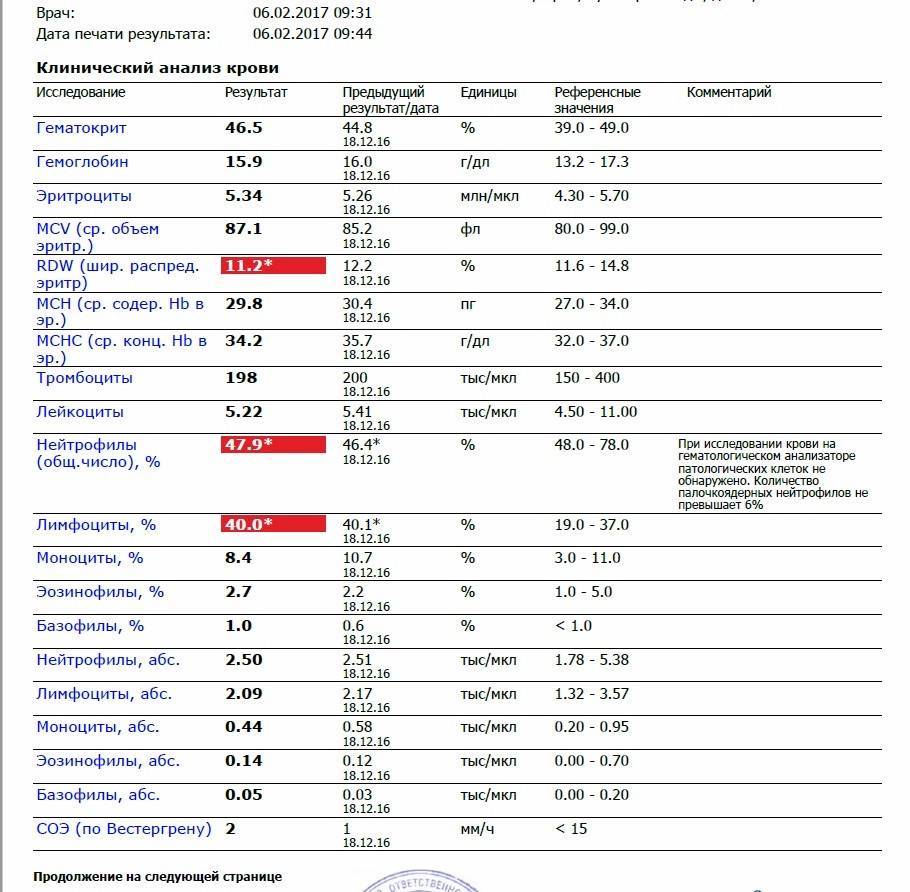
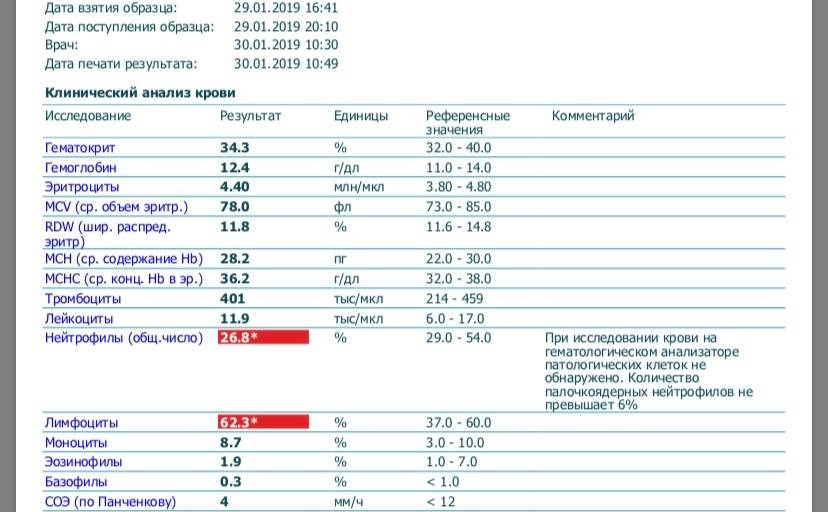
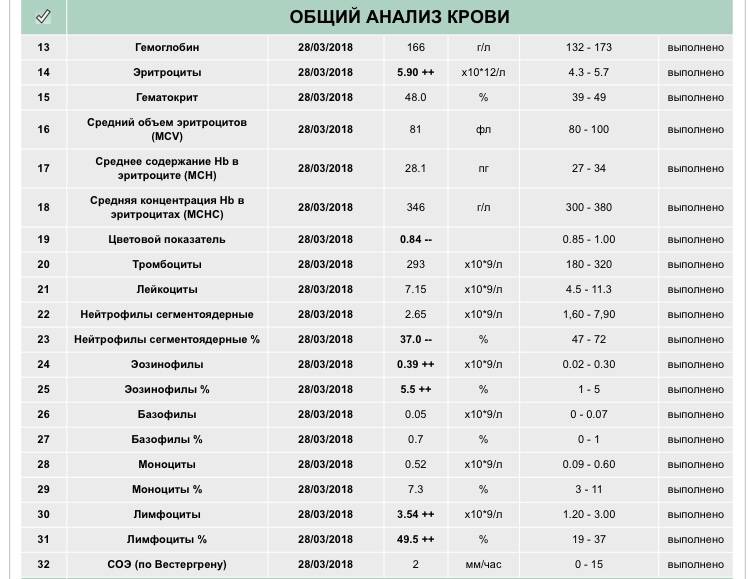
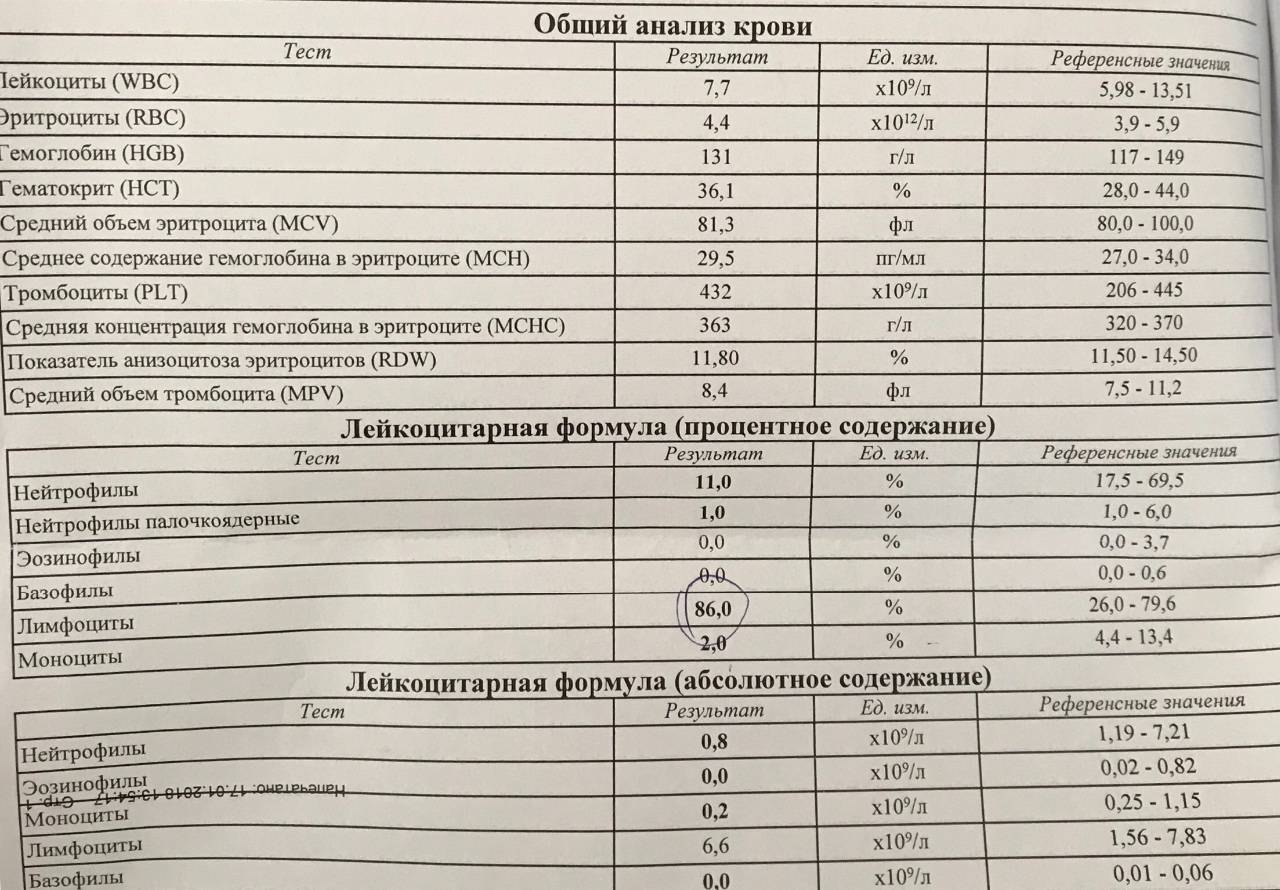
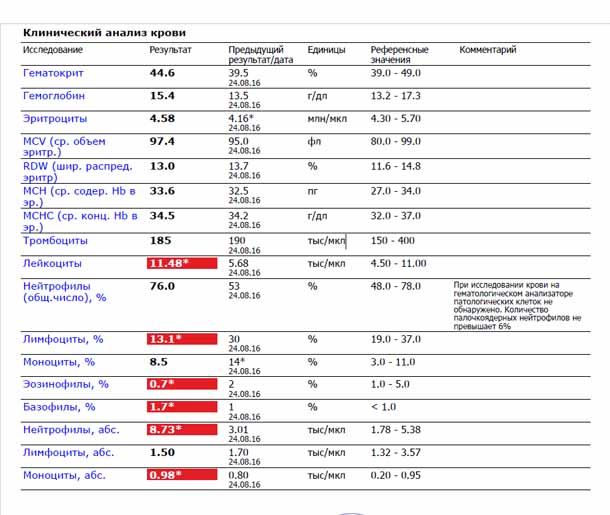
Основа диагностики нейтрофилеза — клинический анализ крови
Уровень нейтрофилов диагностируется на основе развёрнутого клинического анализа крови. Перед анализом на уровень нейтрофилов необходимо отказаться от пищи за 8 часов до изъятия крови, исключить физическое перенапряжение, алкогольные напитки и медикаменты.
Значения выше нормы свидетельствуют о наличии нейтрофилеза. Данную патологию разделяют на 3 стадии, в зависимости от уровня превышения нормы.
- Абсолютное количество нейтрофилов составляет до 10 * 109/л — воспаление умеренного характера, локализованное в одном очаге;
- Численность клеток диагностируется от 10 до 20 * 109/л — выраженный нейтрофилёз при более сильном воспалительном процессе, распространившимся далее одного очага;
- Уровень нейтрофилов в единице крови определяется от 20 до 60 * 109/л — тяжёлая стадия, свидетельствующая об обширном поражении организма в целом.
Если в бланке с результатами анализа указано только процентное соотношение, можно вычислить абсолютный показатель по формуле:
Относительный показатель * число лейкоцитов / 100.
Если показатель в процентах равен 68, а лейкоцитов всего 7 * 109/л, то 68 * 7 / 100 = 4,76.
Причины пониженного количества нейтрофилов у взрослого человека
Изменение уровня зрелых или незрелых нейтрофилов выявляют при расшифровке анализа крови. При этом сопоставляют и анализируют еще такие показатели, как моноциты лимфоциты. Резкое понижение палочкоядерных нейтрофилов у взрослого присутствует при следующих серьезных аномалиях, как:
- тромбоцитопения;
- метастазы в костном мозге;
- лейкоз;
- язвенные поражения желудка и двенадцатиперстной кишки;
- отравление;
- последствия лучевого лечения.

Длительный прием антибиотиков пенициллинового ряда, а также анальгезирующих средств на основе метамизола натрия способствует снижению уровня нейтрофилов. При низких показателях палочкоядерных и сегментоядерных клеток у беременной женщины существует угроза выкидыша. Установить точную причину снижения любых видов нейтрофилов может только доктор после дополнительного обследования.
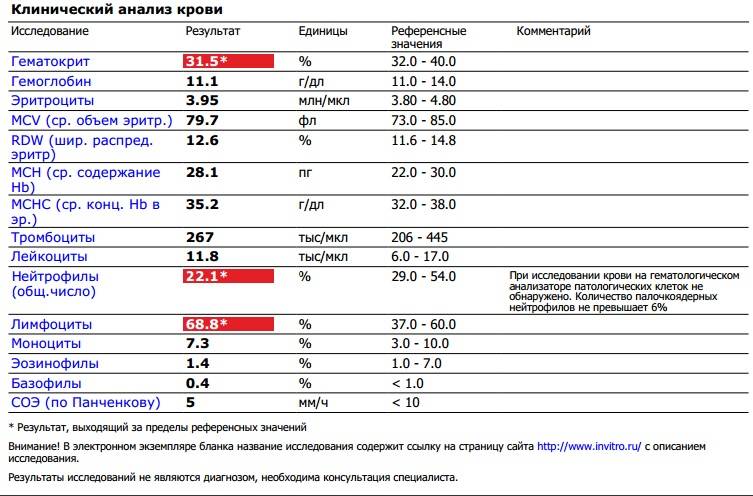
Сегментоядерные нейтрофилы понижены, а лимфоциты повышены
Если сегментоядерные нейтрофилы понижены, а лимфоциты повышены, причинами такого состояния могут быть:
- вирусные заболевания;
- ВИЧ;
- туберкулез;
- проблемы со щитовидной железой;
- лимфолейкоз;
- лимфосаркома.
Таким образом, можно сделать вывод: если повышены лимфоциты и понижены нейтрофилы, то в организме присутствует очаг инфекции, скорее всего вирусной. Однако результаты анализа крови нужно сопоставлять с клинической картиной.
Если какие-либо признаки заболеваний отсутствуют, возможно, речь идет о носительстве вируса. При понижении уровня гранулоцитов с одновременным повышением лимфоцитов требуется полное обследование, поскольку не исключены такие опасные патологии, как гепатиты, ВИЧ.
Подготовка к лабораторному исследованию
Исследования палочкоядерных нейтрофилов можно произвести в любой клинической лаборатории. Нейтрофилы вместе со своими разновидностями (палочкоядерные, сегментоядерные, юные) входят в общий анализ крови.
Анализ крови не требует специфичных способов подготовки пациента. Достаточно сдать капиллярную кровь ранним утром, желательно натощак.
Важно знать, что обильный приём пищи, усиленная физическая работа , приём медикаментозных средств, длительный тревожный психоэмоциональный фон являются провоцирующими факторами для увеличения количественного состава как лейкоцитов, так и разновидностей этих клеток
Лечение
Что касается курса терапевтических мероприятий, то здесь все будет зависеть от первопричинного фактора.
Лечение может основываться на следующих методах:
- прием медикаментов;
- диетическое питание;
- физиотерапевтические процедуры;
- операция;
- санаторно-курортное лечение.
Общей программы лечения нет, так как понижение или повышение количества клеток не является отдельным заболеванием, поэтому и нет специфических препаратов для устранения именно такого нарушения. Это же самое можно сказать и про народные средства терапии – такие методы могут быть включены в общий курс, но только в качестве дополнения или профилактики.
Контролировать количество нейтрофилов очень важно, так как от этого показателя, как и от других лейкоцитарных элементов, зависит функционирование иммунной системы, поэтому систематически необходимо проходить медицинский осмотр и сдавать анализы. https://www.youtube.com/embed/_vcgpLyRJOs
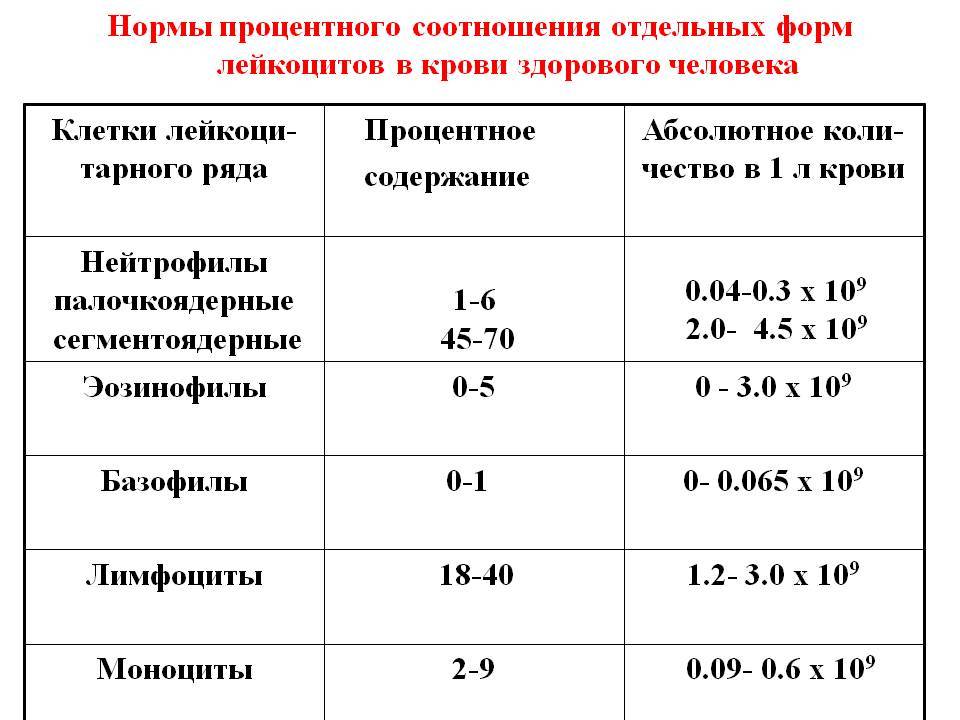
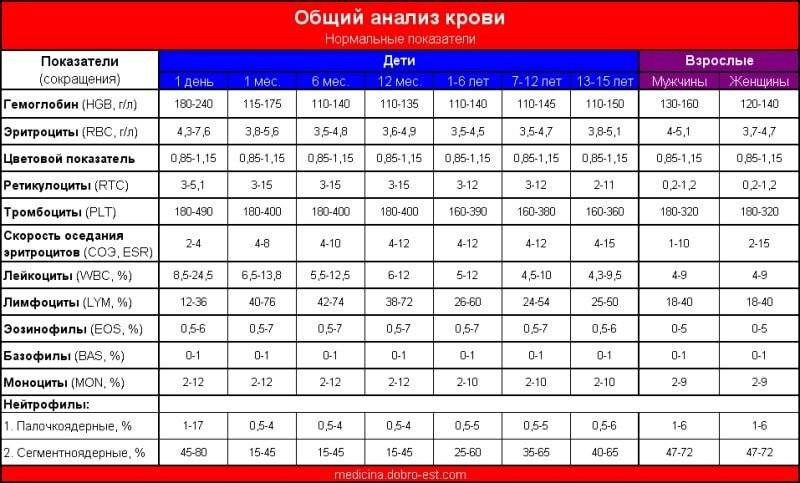
Нормы содержания палочкоядерных нейтрофилов
Палочкоядерные нейтрофилы – это незрелые, не до конца сформировавшиеся клетки крови. В отличие от сегментоядерных, они имеют сплошное, палочкообразное ядро, за что и получили такое название.
Их процент среди лейкоцитов значительный, но большую часть все-таки занимают зрелые нейтрофилы.
От количества палочкоядерных клеток зависит общее число нейтрофилов, а также работа иммунной системы и эффективность противостояния организма вредителям.
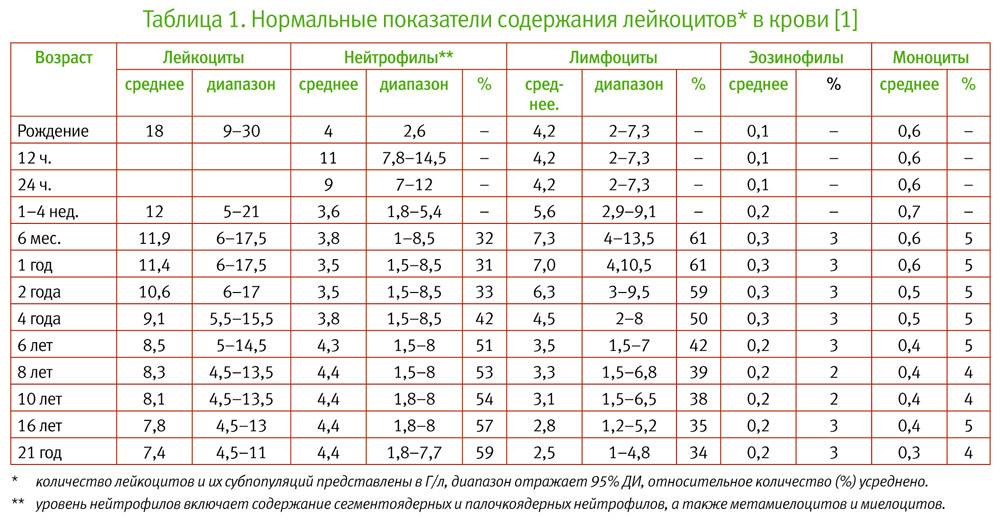
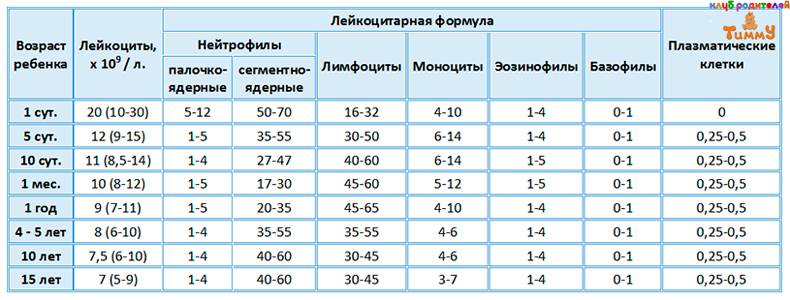
Концентрация нейтрофилов в организме зависит от возраста, пола человека и его образа жизни.
Имеют значение наследственные и физиологические особенности, которые могут повлиять на соотношение кровяных клеток.
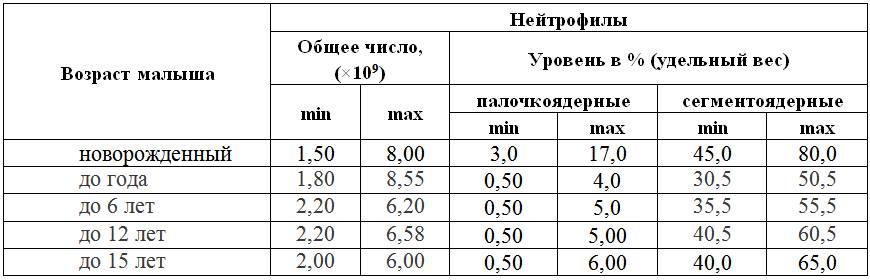
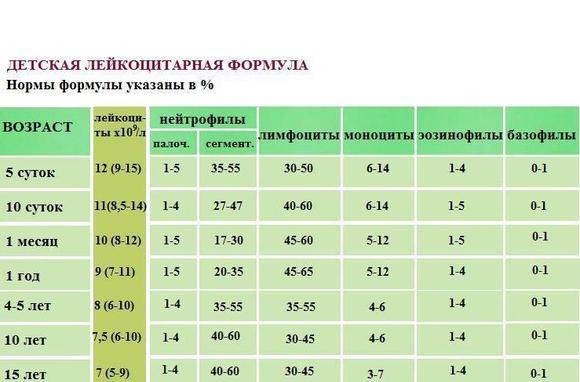
| Возраст ребенка | Процент лейкоцитов |
| От 0 до 1 месяца | 3 — 17 % |
| От 1 месяца до 2 лет | 0,5 — 4 % |
| От года до 13 лет | 0,7 — 5 % |
У взрослых количество нейтрофилов незрелого типа составляет в среднем от 1 % до 6 %.
У женщин, в связи с определенными физиологическими состояниями, беременностью, число палочкоядерных нейтрофилов может быть, как понижено, так и повышено.
Это не всегда будет отклонением от нормы, но большая разница в показателях требует лечения.
Для мужчин соотношение лейкоцитов и палочкоядерных нейтрофилов, в частности, более стабильно и меняется только во время воспалительного процесса или заболеваний.
Иногда у детей 2-3 лет количество нейтрофилов может быть резко понижено, а через некоторое время показатели приходят в норму.
Это не повод паниковать, так как подобные явления могут быть вызваны особенностями развития ребенка.
Но все же следует более тщательно наблюдать за составом крови у таких детей, потому что существует вероятность развития хронически пониженного уровня нейтрофилов.
Опасность низкого уровня нейтрофилов в крови
Опасность нейтропении — возможность присоединения инфекции
Когда иммунная система работает в оптимальном режиме, организм справляется с множеством патогенных частиц. Если количество защитных клеток уменьшается, болезнетворные организмы легко проникают, разрушая ткани различных органов. Уже на третий день наличия нейтропении возрастает риск инфекционных поражений.
Ротовая полость страдает от низкого уровня нейтрофилов одной из первых, так как в ней естественным образом циркулирует множество бактерий. Проявляется нейтропения заболеванием дёсен, горла, кожных покровов, наличием язв. Постепенно подключаются и другие органы, к тканям которых присоединяется инфекция.
Характерной чертой осложнений от нейтропении является размытость симптоматики. Это происходит из-за того, что малое число нейтрофилов не в состоянии разрушать вредоносные объекты, соответственно — воспалительный процесс отсутствует. Человек может не ощущать всей серьёзности патологических явлений. Поэтому необходимо периодически контролировать состояние своей крови, вылечивать до конца все заболевания только под присмотром врача, исключив любое самолечение.
Симптомы понижения
Если нейтрофилы понижены из-за развития вирусной или бактериальной инфекции, протозойного заболевания или патологии обмена веществ, образования опухоли, будет проявляться симптоматика болезни, которая стала причиной изменения анализов.
Нейтропения, наступившая из-за авитаминоза или физического переутомления, не проявляется никакими внешними клиническими признаками. Также, как и в случае с врожденной нейтропенией, на отклонение от нормы указывают только результаты анализов.

Если уменьшение уровня нейтрофильных клеток не достигло критического значения, значит, у организма хватает ресурсов для защиты. Другие лейкоциты способны выполнять защитные функции нейтрофилов, но борьба с инфекцией в таких условиях длится дольше.
Недостаток этих видов лейкоцитов может привести к неприятным последствиям для здоровья. При таком нарушении есть вероятность перехода заболевания в хроническую форму, т.к. нейтрофильных клеток в организме недостаточно для того, чтобы нейтрализовать очаг воспаления. Снижение иммунитета, характерное для состояния нейтропении, повышает риск заразиться инфекцией в людных местах и приводит к ускоренному распространению бактерий и вирусов в организме.
При тяжелой нейтропении, когда нейтрофильные клетки практически отсутствуют в крови, организм не реагирует на размножение патогенных микроорганизмов. При этом наблюдается быстрое нарастание специфической симптоматики болезни.
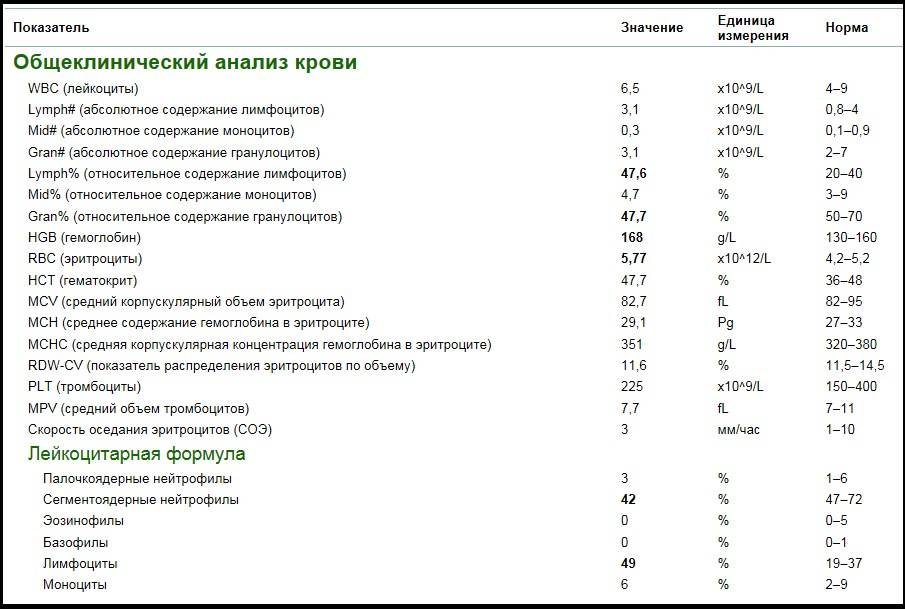
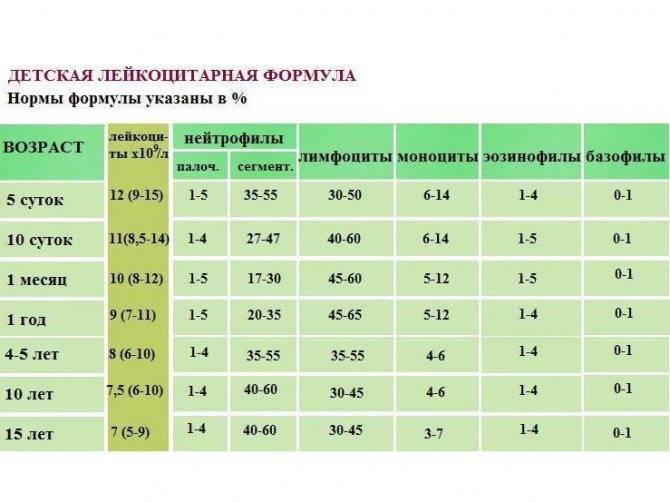
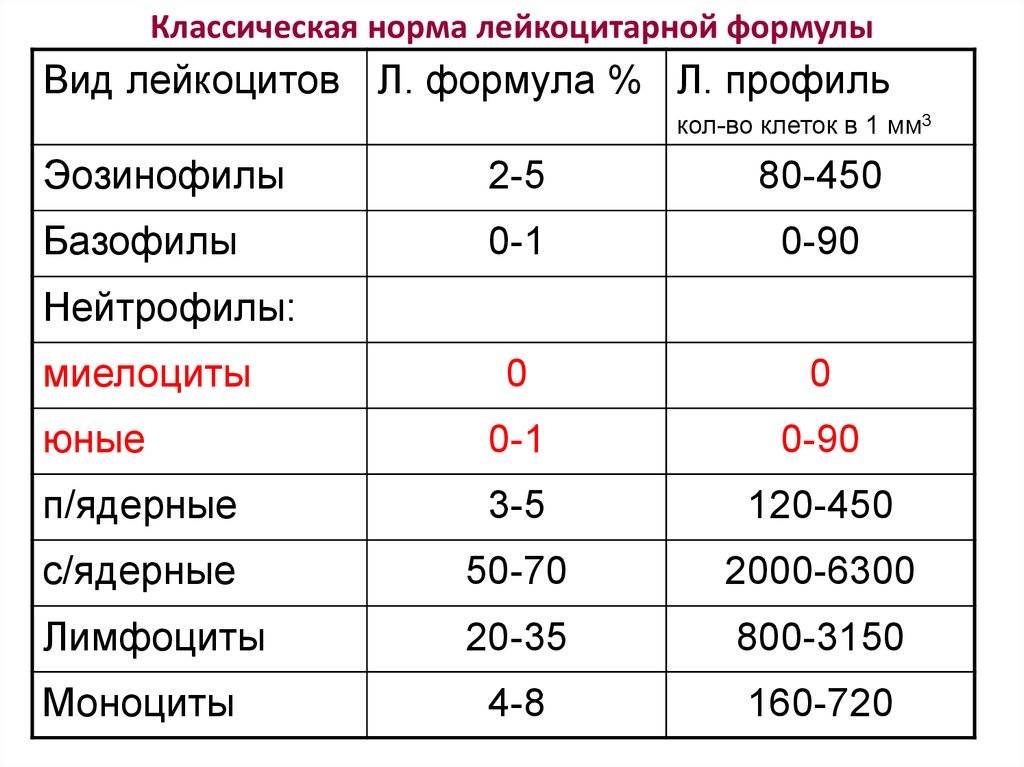
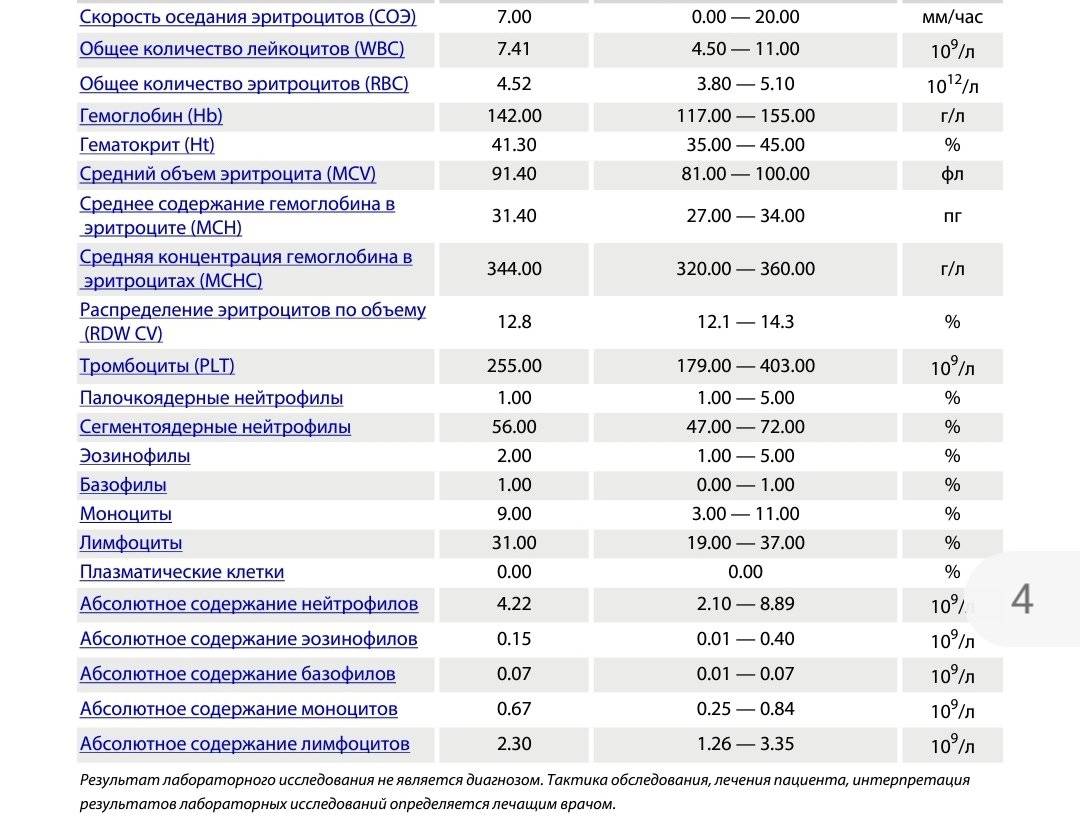
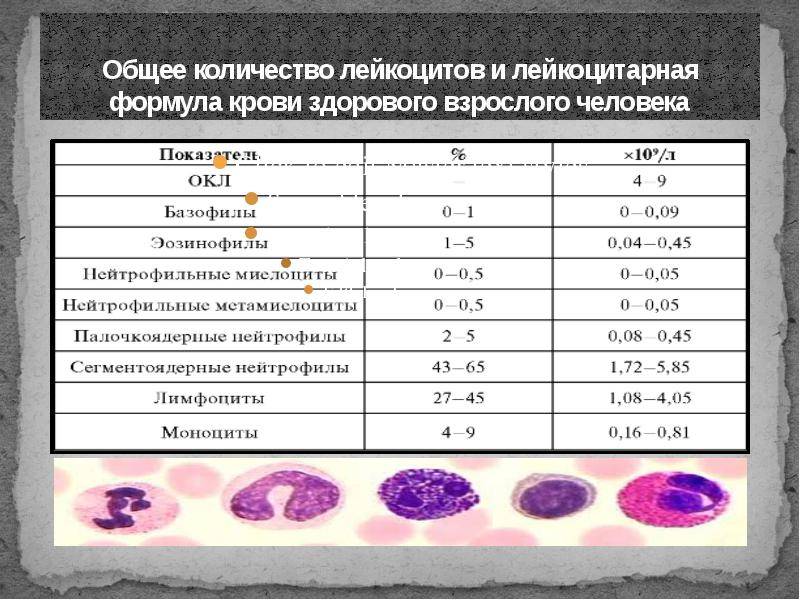
Лейкоцитарная формула: что это такое и ее нормы
Лейкоцитарная формула – это дифференциация лейкоцитов на 5 подклассов. Каждый подкласс ответственен за ту или иную функцию в организме
Проведение данного исследования имеет важное значение в дифференциальной диагностике воспалительно-инфекционных заболеваний, гематопатий, а также для мониторинга проводимого лечения (химиотерапии)
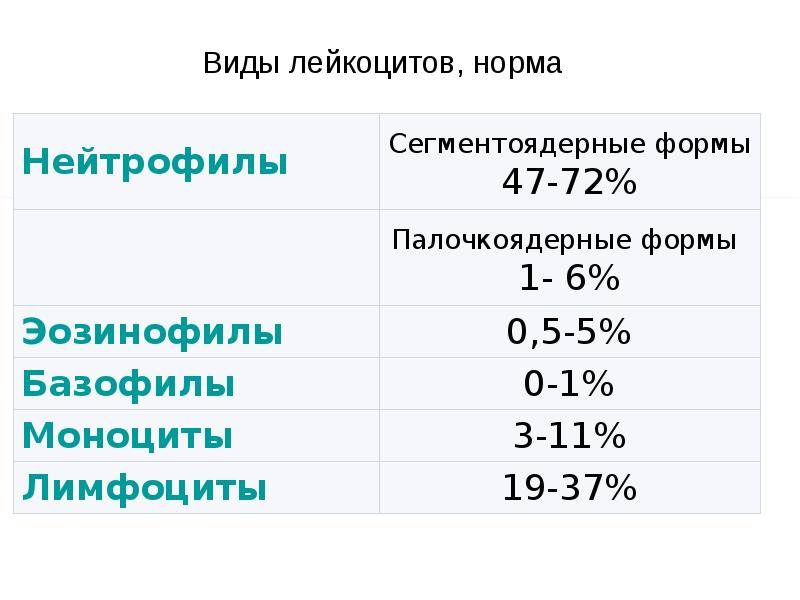
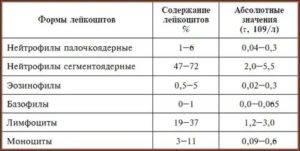
Таблица нормативов лейкоцитарной формулы у взрослых
| Показатели | Нейтрофилы палочкоядерные | Нейтрофилы сегментоядерные | Эозино-филы | Базо-филы | Лимфо-циты | Моно-циты |
| Нормативные значения | 1–6% | 47–72% | 1–5% | 0–1% | 18–37% | 3–11% |
Нейтрофилы (NEUT) – самый многочисленный класс лейкоцитов. Он обуславливает первичную защиту организма от инфекций (путем фагоцитоза).
Лейкемоидная реакция при туберкулезе может служить причиной повышенного уровня нейтрофилов
Причины повышения нейтрофилов:
- общий лейкоцитоз;
- хронический миелолейкоз;
- лейкемоидная реакция на фоне сепсиса, туберкулеза, злокачественных опухолей с метастазированием в костный мозг.
Состояния и/или заболевания, при которых показатель нейтрофилов понижен:
- вирусная инфекция;
- терапия цитостатиками;
- воздействие радиации;
- апластическая и В12-дефицитная анемия;
- агранулоцитоз.
Процент эозинофилов у здоровых людей в периферической крови незначительный. Но их количество увеличивается в тканях (в т. ч. и крови) при аллергических, паразитарных и опухолевых заболеваниях. Минимальный уровень данных клеток наблюдается в утренние часы. Максимальный – ближе к полуночи. При стрессах количество эозинофилов резко снижается.
Уровень эозинофилов повышен при следующих состояниях:
- аллергические реакции при сенной лихорадке, бронхиальной астме, атопическом дерматите;
- гельминтоз;
- скарлатина;
- синдром Вискотта – Олдрича;
- системные коллагенозы (ревматоидный артрит, узелковый периартериит);
- хронический миелолейкоз;
- лимфогранулематоз;
- применение сульфаниламидов, парааминосалициловой кислоты;
- эозинофильный эзофагит, гастрит, колит у новорожденных при прикорме коровьим молоком.
Базофилы содержат гранулы гистамина. Основная их функция – участие в реакции гиперчувствительности немедленного типа.
Уровень базофилов выше нормы может быть обусловлен аллергией
Повышение количества базофилов может быть следствием следующих состояний:
- аллергия;
- мегакариобластный лейкоз при синдроме Дауна;
- гематобластозы;
- системный мастоцитоз;
- базофильный лейкоз;
- состояние после спленэктомии;
- хроническая гемолитическая анемия;
- гипофункция щитовидной железы.
Повышение уровня базофилов в комплексе с повышением уровня эозинофилов или при их нормальном уровне свидетельствует о миелопролиферативном процессе.
Различают 3 популяции лимфоцитов: T, B и NK (натуральные киллеры). Каждая из популяций выполняет свою специфическую функцию.
Уровень лимфоцитов увеличивается при следующих состояниях:
- туберкулез;
- коклюш;
- хронический лимфолейкоз;
- хроническая лучевая болезнь;
- тиреотоксикоз;
- бронхиальная астма;
- лимфома.
Количество LYMP уменьшается при следующих патологиях:
- апластическая анемия;
- некоторые виды лейкоза;
- инфильтративный и милиарный туберкулез;
- терапия глюкокортикостероидами;
- системная красная волчанка;
- СПИД;
- саркоидоз.
Моноциты – наиболее крупные форменные элементы. Они мигрируют из крови в ткани, реагируя на хемотаксис. Моноциты продуцируют биологические активные вещества: энзимы, белки комплемента, факторы свертывания.
Повышенный уровень моноцитов может наблюдаться при краснухе
Уровень моноцитов увеличивается при следующих заболеваниях:
- туберкулез;
- сифилис;
- бруцеллез;
- краснуха;
- скарлатина;
- инфекционный паротит;
- мононуклеоз;
- лимфогранулематоз;
- инфекционный эндокардит.
При мононуклеозе в периферической крови присутствуют атипичные мононуклеары в количестве более 5%.
Клинический анализ крови имеет первостепенное значение в процессе постановки диагноза. С него начинается весь дальнейший диагностический комплекс (биохимическое исследование, инструментальная и специфическая диагностика).
Нейтрофилы
| Нейтрофилы разделены на два класса: сегментоядерные (зрелые формы) и палочкоядерные (незрелые формы). В зависимости от состояние иммунной системы их соотношение может изменяться. | ||||||||||||||||||||||||||||||||||
|
|
|||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||
Что такое сдвиг лейкоцитарной формулы влево и вправо?
|
Палочкоядерные нейтрофилы
Палочкоядерный нейтрофил является молодой незрелой клеткой. Она не способна выполнять полноценно все функции взрослой. Такие клетки выходят в кровеносное русло из костного мозга при появлении в организме инфекционных агентов. Там они находятся до девяти часов, а затем переходят в ткани. Могут осуществлять фагоцитоз, но менее активно, чем сегментоядерные тельца.
При большом количестве инородных агентов в крови, палочкоядерные клетки активно выбрасываются в кровеносное русло. Это обусловливает их увеличение периферической крови при инфекциях.
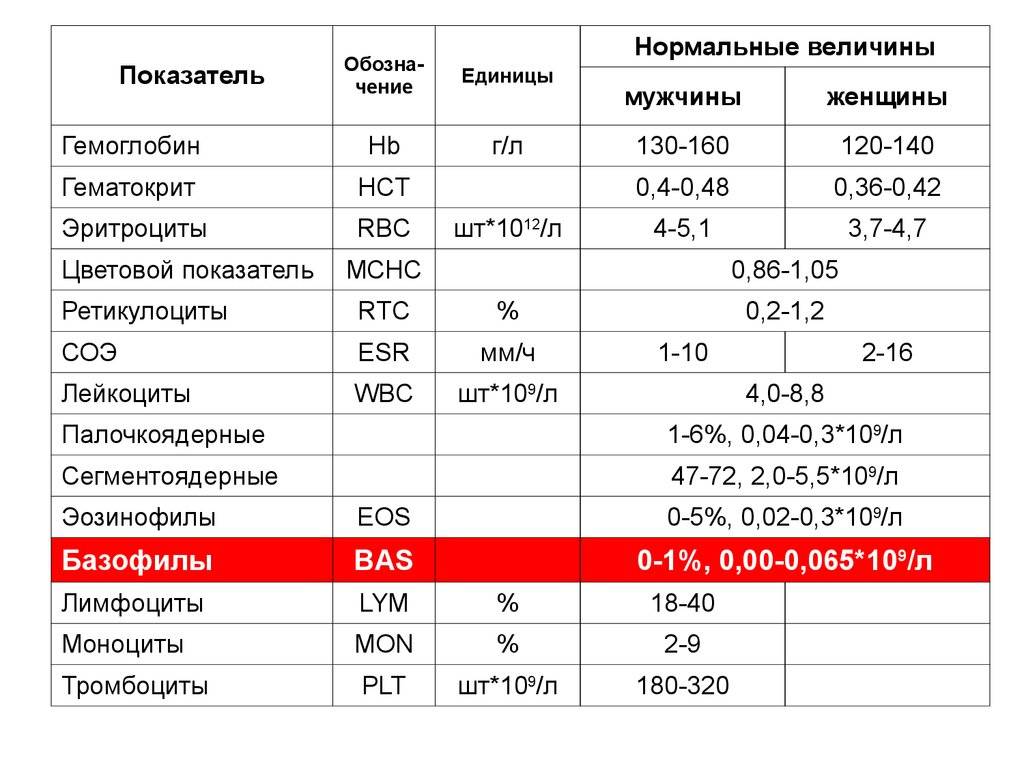
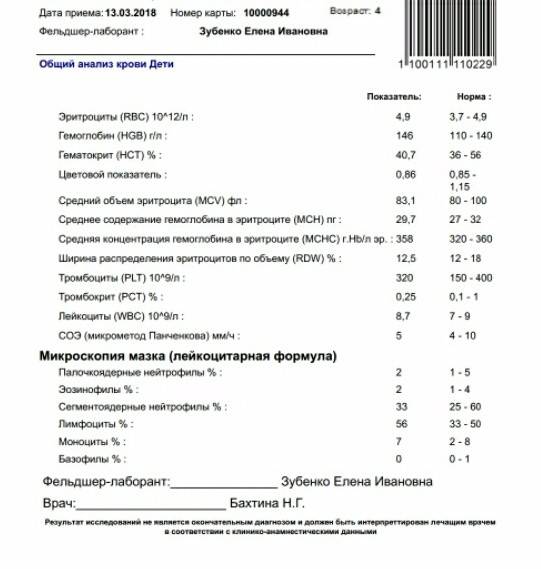
Норма по возрастам
Количество палочкоядерных клеток изменяется с возрастом.
Нормы данных клеток представлены в таблице.
|
Возраст человека |
Палочкоядерные гранулоциты |
|
дети до 1 года |
0,5—4% |
|
1—6 лет |
0,5—5% |
|
7—12 лет |
0,5—5% |
|
13—15 лет |
0,5—6% |
|
взрослые мужчины |
1—6% |
|
взрослые женщины |
1—6% |

Причины сдвигов
Палочкоядерные тельца повышаются еще задолго до того, как возникнут клинические проявления заболевания. Сначала увеличение их количества проходит бессимптомно. Позже появляются признаки воспаления.
Палочкоядерные нейтрофилы могут быть повышены по следующим причинам:
- заболевания органов дыхания;
- воспалительные патологии ЛОР-органов;
- ревматизм;
- декомпенсированный диабет (для него характерно появление нарушений в работе внутренних органов);
- доброкачественные и злокачественные опухоли (антигены опухолей воспринимаются как чужеродные агенты иммунной системы);
- анемии;
- травма с большими кровопотерей;
- инфаркты (повышение палочкоядерных клеток характерно в начале болезни);
- кожные болезни.
Повышение количества палочкоядерных телец характерно для некоторых физиологических состояний организма (беременность, стрессовые ситуации, прием большого количества жирной пищи, физической переутомление). Количество этих клеток может расти после проведенных хирургических операций и приема некоторых лекарственных средств.
Причины снижения эозинофильных и базофильных гранулоцитов
Когда результаты анализа крови показывают гранулоцитное понижение, понять, что это значит, без медицинского образования сложно. Необходимо знать, какие показатели анализа считаются нормой.
Количественные нормы гранулоцитных клеток в крови обозначают с помощью аббревиатуры GRA и указывают либо в процентах по отношению к общему количеству лейкоцитов (GRA %), либо в качестве абсолютного показателя (GRA #).
Соответственно, при расшифровке результатов анализа врачи ориентируются на такой показатель нормы — 1,2 – 6,8*10⁹ из расчета на литр крови или 47 – 72 GRA % от общего уровня лейкоцитов.
В результатах анализа указывается количество незрелых гранулоцитов. Нормальный уровень показателей таких клеток может колебаться от 1 – 5 процентов.
Если анализ показывает, что незрелые гранулоциты понижены, то это расценивается, как признак проблем с функциональностью иммунной системы.
Видео:
Для каждой разновидности гранулоцитов существуют свои показатели нормы, установленные медициной.
Пониженные гранулоциты нельзя расценивать как свидетельство какого-либо одного заболеваний. Диагноз может отличаться в зависимости от того, показатели какого из подвидов не соответствуют норме.
READ Установленная норма эритроцитов в крови у мужчин
Понижение уровня эозинофильных гранулоцитов (эозинопения) диагностируется при показателях, когда количество клеток составляет менее 5*10⁴/мл, что может свидетельствовать о:
- септическом состоянии;
- острой форме бактериальной инфекции;
- физической перегрузке;
- ожоговой болезни;
- анемии на фоне дефицита фолатов;
- побочном действии глюкокортикоидов;
- результате стрессовой ситуации;
- многочисленных травмах;
- гипопластическом малокровии;
- постхирургическом вмешательстве.
У детей понижение эозинофильных клеток считается признаком патологических процессов в кроветворной системе.
Базофилы считаются самыми крупными гранулоцитами, функциональность которых определяется наличием в их составе простагландинов, гистамина и серотонина, способностью вырабатывать гепарин, регулирующий свертываемость крови.
Даже при укусах пчел или ядовитых змей базофильные гранулоциты не только блокируют действие яда, но и выводят отравляющие вещества из организма.
Снижение уровня базофилов в крови (базопения) — явление не только редкое, но и сложно диагностируемое. Отклонением от нормы считается уменьшение показателей от 0,01*10⁹/л.
В большинстве случаев понижение уровня базофилов — это следствие недостаточной функциональности кроветворной системы.
Чаще всего базопения развивается на фоне таких патологий, как:
- пневмония;
- инфекции;
- патологии эндокринной системы — Базедова болезнь, гипертиреоз;
- синдром Кушинга.
Кроме того, базофилы понижаются в результате стрессовых ситуаций, после приема гормональных препаратов противовоспалительного действия, как следствие химиотерапии, у женщин — во время овуляции и в период беременности.
Функции сегментоядерных нейтрофилов
У каждой лейкоцитарной клетки своя роль в реакции иммунитета:
- Одни являются разведчиками.
- Вторые отвечают за память о нападении чужеродного объекта.
- Третьи «обучают» незрелые клетки защите.
Сегментоядерные образования отвечают за тактику атаки на раздражитель и борьбу с ним. Зрелые нейтрофилы разрушают патологические организмы в крови и тканях органов.
Благодаря особой способности передвигаться амебовидными движениями, сформировавшиеся элементы могут плавать в крови или двигаться к цели при помощи «ножек».
Сегментоядерный нейтрофил, достигая очага, обволакивает чужеродные клетки и уничтожает их. При этом сам нейтрофил погибает.
Нейтрофилы убивают бактерии.
Поэтому при бактериальной инфекции анализ крови покажет повышение нейтрофилов.
С вирусами элементы не могут справиться.
По числу сегментоядерных нейтрофилов и их концентрации в крови различают вид инфекции:
Что это такое и каковы их функции?
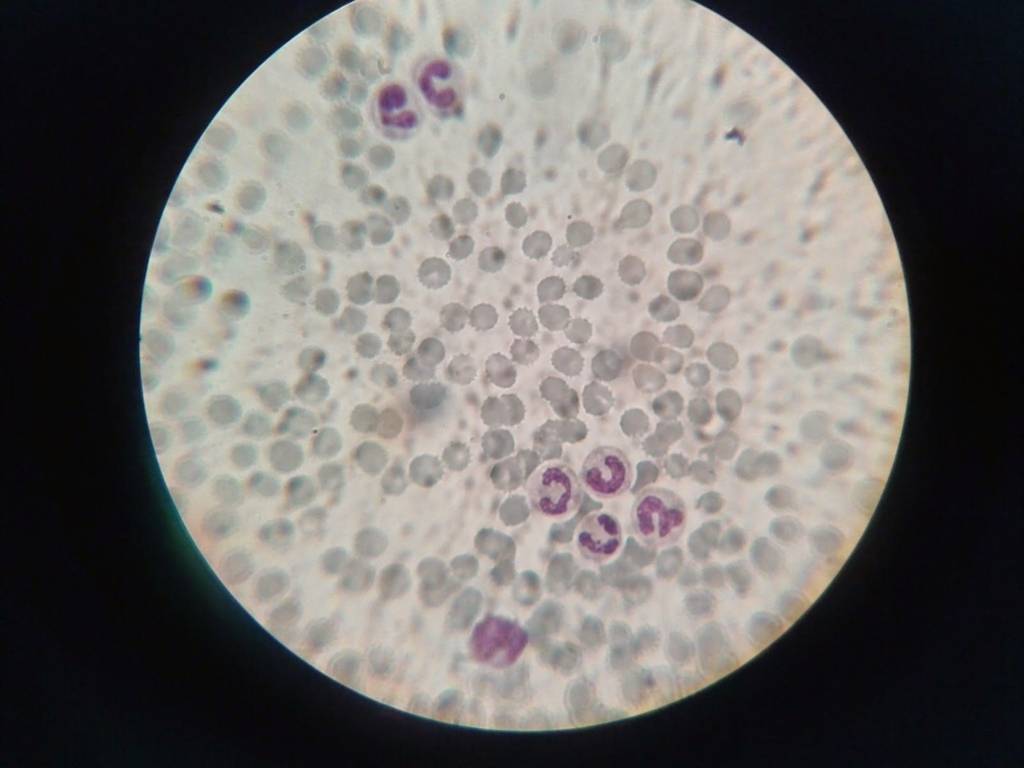 Палочкоядерные нейтрофилы являются предшественниками сегментоядерных клеток. Имеют закрученное или продолговатое целостное ядро. Молодые клеточные формы не обладают достаточным количеством ферментов, способных растворять бактерии. Они не способны проникать внутрь сосуда, ведут малоподвижный образ жизни в пределах кровяного русла.
Палочкоядерные нейтрофилы являются предшественниками сегментоядерных клеток. Имеют закрученное или продолговатое целостное ядро. Молодые клеточные формы не обладают достаточным количеством ферментов, способных растворять бактерии. Они не способны проникать внутрь сосуда, ведут малоподвижный образ жизни в пределах кровяного русла.
Палочкоядерные клетки после выброса в кровь могут находиться в организме от 5 до 48 часов. Функция нейтрофилов заключается в нейтрализации воспалительного процесса за счет разрушения бактерий, вирусов, грибков. Пораженные ткани размягчаются, образуется очаг с гноем. Кровяные тельца распадаются, как только уничтожают инфекцию.
Внимание! Повышенный уровень палочкоядерных нейтрофилов у взрослого человека говорит о наличии инфекционного процесса бактериальной природы или воспаления.
Доктор Комаровский об эозинофилах
Клинические анализы очень трудно поддаются родительской расшифровке. Особенно много вопросов возникает после получения результатов анализа крови. Его сдают не только при заболеваниях. Это распространенный метод оценки общего состояния ребенка.
Если с гемоглобином мамам и папам все более-менее понятно, то некоторые показатели анализа вызывают настоящую панику. Одним из таких малопонятных терминов являются эозинофилы. Что делать, если они повышены к ребенка в крови, рассказывает известный педиатр и автор книг о детском здоровье Евгений Комаровский.
Эозинофилы имеют более длинное научное название — эозинофильные гранулоциты или эозинофильные лейкоциты. Данные клетки крови относятся к лейкоцитам. Их задача — помогать организму реагировать на угрозы паразитарного, аллергического, опухолевого и воспалительного характера. Это отличает их от других собратьев-лейкоцитов, которые ориентированы в основном на борьбу с вирусами и бактериями.
Если в образце крови ребенка лаборант, после применения кислой среды, обнаруживает количество таких клеток, которое превышает возрастную норму, это называется эозинофилией. Если клеток оказывается меньше нужного количества, то речь идет об эозинопении.
- У новорожденных и детей до 2 недель в крови в норме содержится от 1 до 6% эозинофилов.
- У грудничков от 2 недель до года — от 1 до 5%.
- Между годом и 2 годами количество клеток в норме несколько подрастает и составляет 1-7% от общего количества клеток крови.
- У малышей от 2 до 5 лет — 1-6%.
- Начиная с 6 лет и до подросткового возраста нормой считается значение от 1 до 5%.
Если в ребенка эозинофилов больше нормы, причин на то может быть несколько:
- аллергия (пищевая, лекарственная, сезонная), аллергический ринит, бронхиальная астма, атопический дерматит. Часто значительно превышение уровня эозинофилов наблюдается у детей, которые страдают аллергией на лекарства — несколько видов антибиотиков, преднизолон, противотуберкулезные средства, а также аспирин;
- кожные заболевания;
- паразиты в организме (эозинофильный лейкоцитов становится больше в крови, если у ребенка есть аскаридоз, лямблиоз, описторхоз и ряд других недугов, вызванных паразитами);
- инфекции (скарлатина, корь, ветрянка, туберкулез и ряд других болезней в острой стадии сопровождаются повышением уровня эозинофилов в несколько раз);
- опухоли (особенно злокачественные);
- болезни кроветворения;
- заболевания легких.
При недостаточном уровне эозинофилов в крови у ребенка врач может заподозрить у него следующие проблемы:
- воспаление (самая начальная его стадия, когда других симптомов еще нет или они слабо выражены);
- гнойные инфекции;
- сильное эмоциональное потрясение, стресс;
- отравление тяжелыми металлами и другими ядовитыми химическими соединениями.
Если общее состояние ребенка не нарушено, у него ничего не болит, нет никаких жалоб и оснований предполагать у него болезнь, то ничего особенного родителям делать не нужно, утверждает Евгений Комаровский.
Незначительно превышение эозинофилов в крови у детей очень часто вызвано именно аллергической реакцией или наличием паразитов, о которых взрослые и не догадывались. Стоит дополнительно сделать анализ кала и посетить врача-аллерголога и инфекциониста.
Если патологий не выявится, можно жить спокойно с повышенными эозинофилами, а месяца через 4 переделать клинический анализ крови (для контроля). Дело в том, что не менее часто повышение этих клеток в крови возникает в период выздоровления от какого-то недуга, чаще всего бактериального. Время на выжидание потребуется и для того, чтобы при этой причине лейкоцитарная формула крови пришла в нормальное состояние.
Если повторный анализ спустя некоторое время снова покажет нарушение количества эозинофильных лейкоцитов, имеет смысл сдать кровь на содержание иммуноглобулина Е. Этот анализ поможет аллергологу понять, если ли предрасположенность к неадекватной реакции на какой-то аллерген. Рекомендуется повторное исследование флоры на предмет поиска паразитов.
Вы можете посмотреть видео ниже, где доктор Комаровский подробно расскажет о клиническом анализе крови у деток.
Показатели у взрослых и колебания числа палочек у детей
К 13-14 годам лейкоцитарная формула стабилизируется. В здоровом состоянии количество палочкоядерных нейтрофилов не превышает 6%.
Пол человека не влияет на лейкограмму. Если возникают отличия от нормы, требуется обращение к врачу для выяснения причин.
Соотношение видов лейкоцитов у детей с возрастом меняется из-за постепенного формирования иммунной системы. Сразу после рождения уровень палочкоядерных гранулоцитов повышен (2-16%) из-за примеси в кровяном русле ребенка остатков материнских клеток. Постепенно организм младенца вырабатывает собственные нейтрофилы, и показатель палочек падает (1-4%). Таким он останется у дошкольников.
Переход к обучению сопровождается расширением круга общения, дети чаще болеют, травмируются – из-за этого палочкоядерные повышены у ребенка (2-7%). В подростковом возрасте количество палочек нормализуется (в крови норма 1-6%).
Функции нейтрофилов
Как и другие клетки крови, нейтрофилы вырабатываются в костном мозге. (, ) Они составляют самую большую часть клеток крови, вырабатываемых костным мозгом. Они – наши “первые защитники”, играющие роль первой линии обороны от инфекционных организмов, проникающих в организм.
Нейтрофилы появляются первыми в очаге инфекции и воспаления. (, ) Они нападают на чужеродные организмы, “съедая их” с помощью процесса, называемого фагоцитозом, или поглощая в процессе, называемом эндоцитозом. Как только инородный организм оказывается внутри нейтрофила, его “атакуют” ферментами, которые приводят к разрушению врага. Нейтрофилы также помогают регулировать иммунный ответ в целом. ()
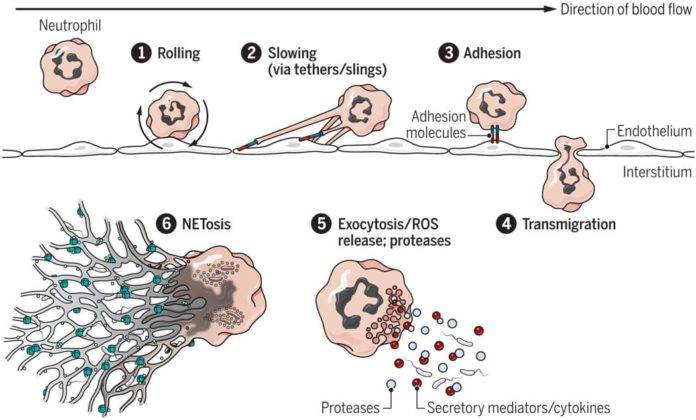 В ответ на инфекцию или воспаление циркулирующие нейтрофилы выводят поверхностные молекулы, облегчающие их взаимодействие с активированным эндотелием. Во время воспаления и инфекции нейтрофилы высвобождают медиаторы, которые способствуют формированию последующего иммунного ответа путем модуляции адаптивной функции иммунных клеток. (источник)
В ответ на инфекцию или воспаление циркулирующие нейтрофилы выводят поверхностные молекулы, облегчающие их взаимодействие с активированным эндотелием. Во время воспаления и инфекции нейтрофилы высвобождают медиаторы, которые способствуют формированию последующего иммунного ответа путем модуляции адаптивной функции иммунных клеток. (источник)
Быстрая реакция нейтрофилов на инфекцию делает их первой группой иммунных клеток, которые участвуют в иммунном ответе при заражении или травме. Они производят антимикробные вещества и протеазы (ферменты), которые помогают деградировать и убивать микробов. ()
Нейтрофилы также могут вырабатывать цитокины (CXCL2, CCL3 , IL-6, ФНО-альфа) для поддержания воспалительной реакции организма на инфекцию. (, )
После того как они заканчивают защищать наше тело против патогенов, некоторые нейтрофилы активируют макрофаги (большие белые клетки крови) для того, чтобы те помогли удалить разрушенных микробов и нейтрофилов из организма. Ограниченная продолжительность жизни нейтрофила помогает предотвратить дальнейшее повреждение тканей и избыточное воспаление. ()
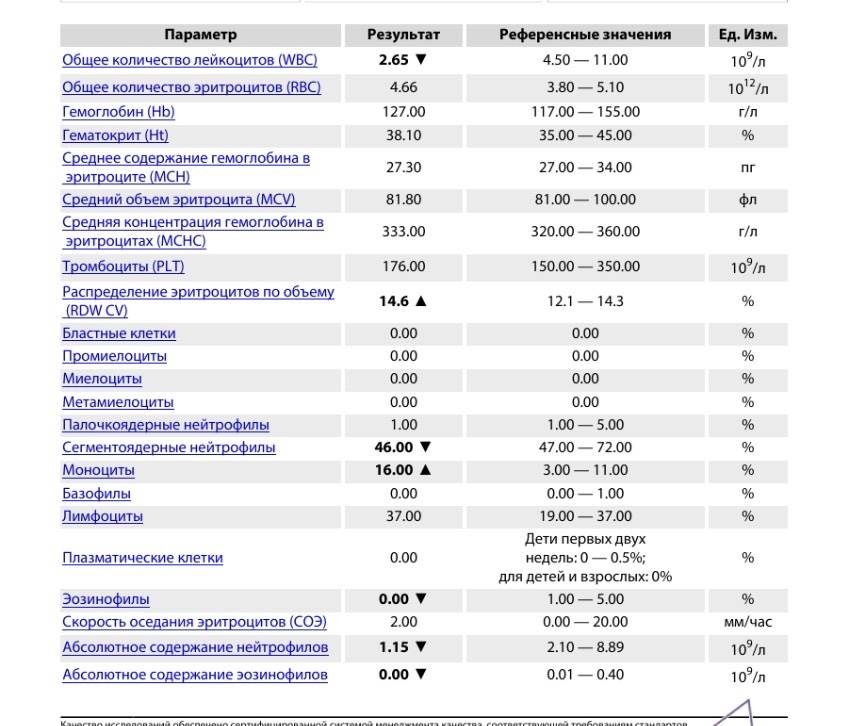
Как выявить пониженный уровень нейтрофилов
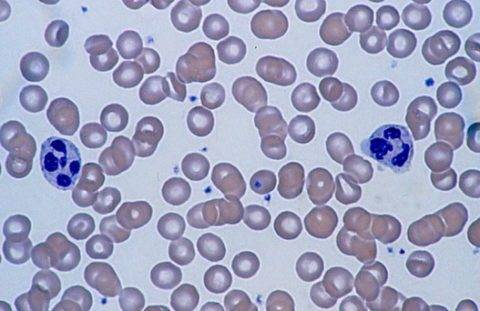
Нейтрофилы в мазке крови
Уровень нейтрофилов определяется при помощи развёрнутого клинического анализа крови. Особой подготовки не требуется, необходимо только воздержаться от приёма пищи, алкоголя, медицинских препаратов. При обнаружении нейтропении врач учитывает степень её тяжести.
Опасность нейтропении зависит от ее степени:
- Лёгкая — уровень нейтрофилов составляет от 1,0 до 1,5 * 109/л. Уровень иммунитета снижен.
- Умеренная — количество клеток от 0,5 до 1,0 * 109/л. Резко возрастает подверженность инфекциям.
- Тяжёлая — число нейтрофильных клеток падает ниже 0,5 *109/л. Происходят нарушения системы иммунитета с собственной флорой организма (полости рта, кишечника). В повреждённых тканях не происходит воспалительных процессов, так как иммунный ответ на патогенные организмы практически отсутствует.
Причины повышения уровня сегментоядерных нейтрофилов у детей
Как видим, у детей могут быть различные расхождения в количестве этих клеток в зависимости от возраста. Если у ребенка повышены сегментоядерные нейтрофилы, такое явление носит название «относительный нейтрофилез» (или «нейтрофильный лейкоцитоз»). Обычно оно сопровождается многими патологиями.

Основная причина повышения содержания в крови таких клеток — воспалительный процесс.
Вообще, изменения лейкоцитарной формулы у детей бывает от того, что эти клетки отвечают у ребенка не только за борьбу с инфекционными патологиями, но и за поддержания в нормальном состоянии нервной системы.
Если у ребенка незначительно повышено количество сегментоядерных нейтрофилов в крови, это может свидетельствовать о том, что инфекционный процесс в организме пребывает на начальной стадии. Как и в случае со взрослыми, такое превышение нормы бывает и от перегрузок (не только физических, но и эмоциональных), после обильной еды.
В то же время предельное повышение количества указанных элементов крови свидетельствует о ее заражении. И только врач может выбрать в подобных случаях адекватное лечение. Лечащий врач может направить ребенка на анализ при подозрении на такие патологии:
- бактериальные инфекции;
- воспалительные процессы в организме;
- «острый живот»;
- абсцессы.
Необходимо помнить о том, что при многих вирусных патологиях количество указанных форменных элементов крови, наоборот, понижено.
Причины понижения
Факторов сдвига лейкоцитарной формулы влево также немало.
- ВИЧ. Огромная проблема. Патологический процесс провоцирует угнетение всей иммунной системы. В данном случае даже на фоне реальной угрозы, поражения организма роста показателей не будет вообще. Напротив, они окажутся понижены. Необходима поддерживающая терапия.
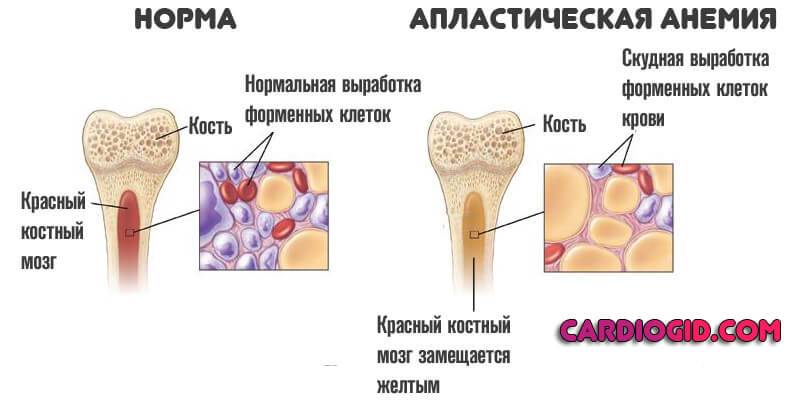
- Апластическая анемия. Сопровождается нарушением синтеза всех возможных форменных клеток крови. Лейкоциты разных типов здесь не исключение. Без специального лечения вероятны потенциально смертельные осложнения. Необходимо быстрее предпринимать действия.
- Тяжелые инфекционные процессы. В данном случае растет потребность в форменных клетках для активной борьбы. Организм может не успевать продуцировать новые, отсюда временное падение.
- Общая слабость всех систем. Нейтрофилы ниже нормы, если человек в недавнем прошлом перенес тяжелые заболевания или недополучает питательных веществ.
- Алкоголизм в анамнезе. То же самое касается любителей обильно выпить. Концентрация нейтрофилов меньше адекватных значений, поскольку синтез таковых подавляется продуктами распада этанола. Сказывается и общее истощение организма подобных людей.
- Гепатит. Воспалительный процесс со стороны печени. Имеет инфекционное, в частности вирусное происхождение.
- Сепсис. Генерализованное поражение организма.
- Лучевая болезнь.
- Интоксикации. При отравлении некоторыми ядами. Также подобным образом сказывается группа препаратов. Возможность такого побочного явления отражена в аннотациях к конкретным фармацевтическим средствам.
Все причины и механизмы развития нейтропении (малой концентрации нейтрофилов) описаны в этой статье.