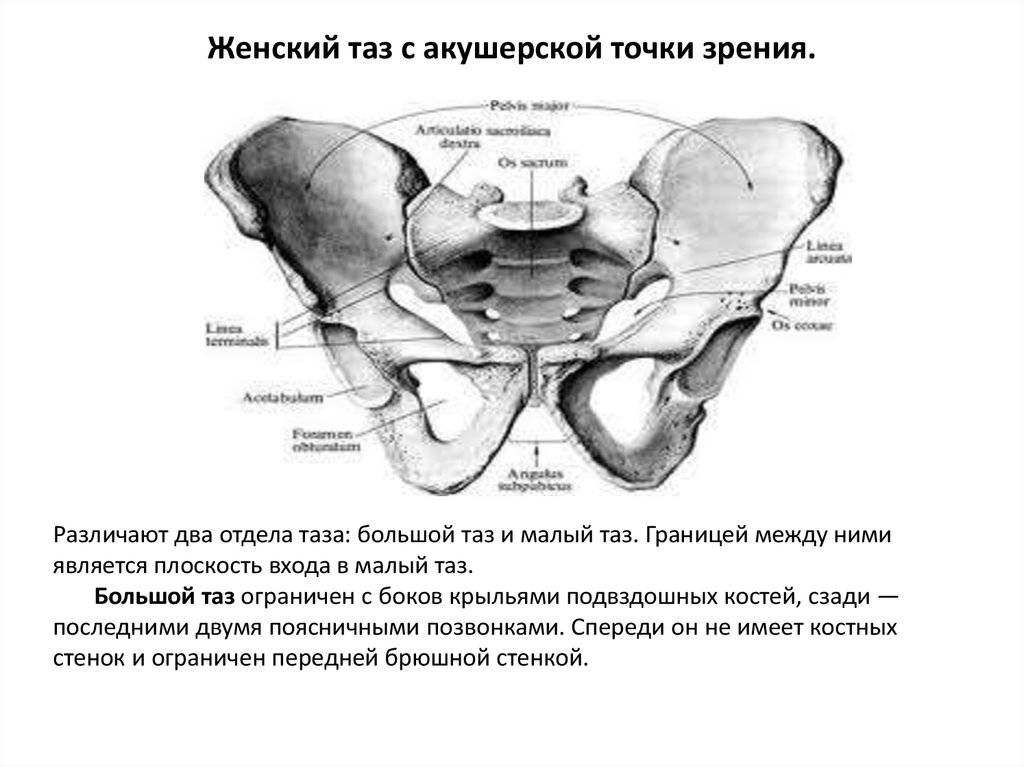
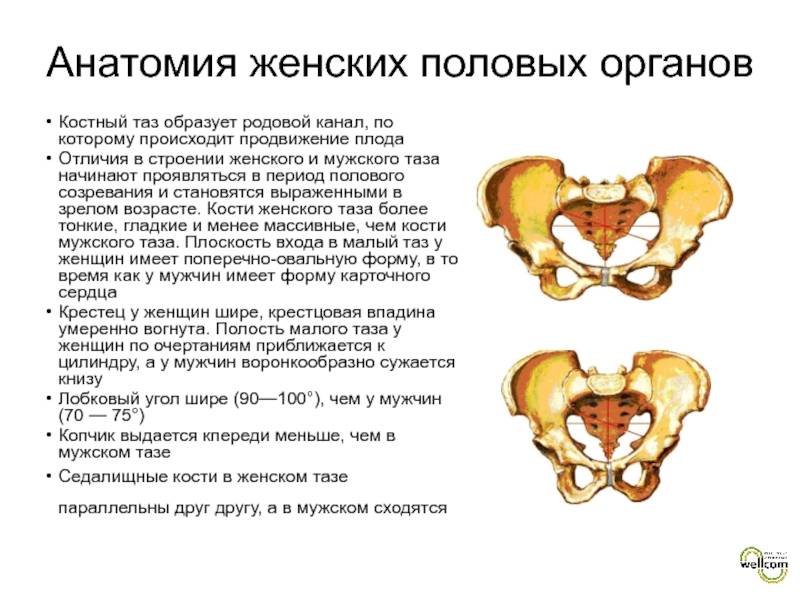
Диагностика
Оценка таза беременной женщины осуществляется в день постановки ее на учет в женскую консультацию. Для того чтобы выявить возможные варианты нарушения нормального строения таза, гинеколог должен провести следующие диагностические мероприятия:
- сбор анамнеза;
- объективное исследование пациентки, которое включает в себя антропометрию, осмотр, измерение тазовых размеров и, при необходимости, влагалищное исследование.
В особых случаях специалист может прибегнуть к дополнительным диагностическим методам, к которым относятся ультразвуковое исследование и рентгенопельвиометрия.
Кроме того, гинеколог может получить информацию, которая будет весьма полезна для ведения настоящей беременности – например, когда у женщины установился менструальный цикл, как протекали предыдущие роды, были они осложнены какими-либо патологиями, чем завершились и т. п.

Объективное исследование беременной женщины начинается с внешнего осмотра
Специалист обращает внимание на конституцию тела. Существует несколько условных критериев антропометрических особенностей пациентки, которые могут указать на вероятное сужение
Среди них:
- низкий рост (менее 160 см);
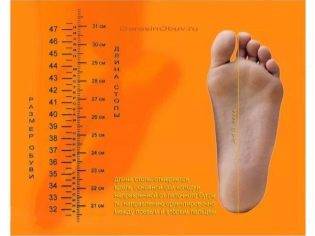
- маленький размер стопы (менее 36);
- указательный палец руки короче 8 см, а длина кисти меньше 16 см;
- окружность бедер менее 85 см;
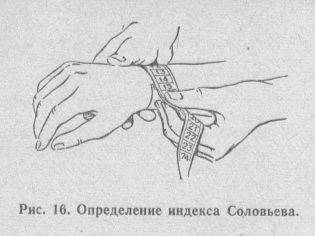
- индекс Соловьева – измеряется окружность запястья на уровне выделяющихся мыщелков предплечья. Оценивая этот показатель, специалист может судить о степени толщины кости. В норме индекс Соловьёва должен составлять 14,5-15см;
- внешние признаки гиперандрогении: чрезмерное оволосение тела, а также рост волос «по-мужскому типу», невыраженные бедра и талия, широкие плечи и шея, маленькая грудь и др.
Кроме того, гинекологом может быть произведен осмотр живота, форма которого также может указать на некоторые отклонения от нормы.
Решающую роль в установлении диагноза играет измерение основных его размеров с помощью специального прибора – тазомера. Он своей конструкцией напоминает циркуль с закругленными концами и применяется исключительно в акушерстве.
Рентгенопельвиометрия проводится по специальным показаниям на сроке не ранее 37 недель беременности. Также данное диагностическое исследование может проводиться в родах.
Рассчитать срок беременности
Рентгенопельвиометрия дает возможность определить морфологию тазовых стенок, форму входа, степень наклона тазовых стенок, особенности строения и расположения относительно друг друга седалищных костей, а также кривизну крестца. Кроме того, подобный метод инструментальной диагностики позволяет рассчитать все тазовые диаметры, выявить наличие новообразований, определить величину головки ребенка и ее пространственное положение.
С помощью ультразвукового исследования можно рассчитать величину истинной конъюгаты, положение и размер головки плода, а также характер ее вставки во вход.
Особенности родов
В большинстве случаев роды с анатомически узким тазом со средними размерами головки, хорошей ее способностью к конфигурации при энергичной к родовой деятельности протекают нормально. Однако имеют место некоторые осложнения, характерные для родов с узким тазом:
- Чаще происходит несвоевременное излитие околоплодных вод (преждевременное или раннее). В связи с узостью таза головка не вставляется в таз, а стоит высоко и подвижна над входом в малый таз, не происходит разделение вод на передние и задние — в норме их разделяет головка, прижавшаяся к костям таза, давление на плодный пузырь возрастает, он вскрывается. С током вод могут выпасть петли пуповины или конечности плода (ручка или ножка). Если мелкую часть плода не удается заправить за головку, то уменьшается объем узкого таза и создается дополнительное препятствие для изгнания плода. Выпавшая петля пуповины может прижаться головкой к стенке таза и привести к гибели плода от гипоксии (кислородной недостаточности). При выпадении пуповины роды заканчивают путем операции кесарева сечения.
- Чрезмерная подвижность матки, высоко стоящая головка предрасполагают к неправильному положению плода (поперечному, косому, тазовому предлежанию), неправильному вставлению головки (боковому), ее разгибанию с формированием разгибательных предлежаний плода (в норме головка согнута во время родов, первым рождается затылок, при разгибательных вставлениях головка разгибается, предлежит лобик или личико).
- Возникает первичная или вторичная слабость родовой деятельности, которым способствует несвоевременное излитие околоплодных вод, длительное высокое расположение головки, что излишне растягивает нижний сегмент матки, замедляет раскрытие шейки матки, затягивает роды, приводит к утомлению роженицы. У первородящих чаще возникает первичная слабость родовой деятельности, обусловленная необходимостью длительного преодоления препятствия суженного таза, а у повторнородящих перерастяжением мускулатуры матки, ее изменениями в предыдущих родах или абортами.
- Затяжное течение родов, длительный безводный промежуток могут привести к инфицированию матери и плода вследствие проникновения болезнетворной микрофлоры из влагалища в матку.
- Развивается внутриматочная гипоксия плода. Во время схватки или потуги головка плода подвергается сильной конфигурации (ее объем уменьшается за счет того, что кости головки заходят одна на другую в местах швов и родничков), что приводит к возбуждению центров нервной регуляции сердца плода, вызывая урежение сердечного ритма плода, превышающее по своей длительности маточное сокращение, и таким образом становится причиной гипоксии. Нередко гипоксия плода усугубляется нарушением маточно-плацентарного кровообращения, вызванного аномалиями сократительной деятельности матки (бурной родовой деятельностью, слабостью). Поэтому лечебные мероприятия оказываются кратковременными и неэффективными.
- Течение родов отличается большей длительностью, чем обычно.
- Происходит сдавление мягких тканей родовых путей между костями таза и головкой плода, вызванное длительным стоянием головки в одной плоскости таза. Кроме шейки матки и влагалища сдавливается мочевой пузырь и прямая кишка, что сопровождается нарушением кровообращения в них и отеком шейки матки, влагалища, мочевого пузыря, наружных половых органов.
- Резкое затруднение в прохождении головки, длительное стояние ее в одной плоскости таза вызывает болезненные, интенсивные, иногда судорожные схватки, которые могут привести к перерастяжению нижнего сегмента матки, что является симптомом угрожающего разрыва матки.
- При некоторых видах узкого таза головка плода отклоняется в сторону промежности в большей степени, чем при нормальном тазе, ткани промежности сильно растягиваются, и, если не рассечь промежность, происходит ее глубокий разрыв.
- Затяжное течение родов, утомление роженицы, длительный безводный промежуток могут стать причиной кровотечения в послеродовом и раннем послеродовом периоде из-за плохого сокращения матки. Это осложнение требует операции ручного вхождения в полость матки.
- Чаще возникают осложнения, угрожающие плоду. Гипоксия в родах может привести к рождению ребенка в состоянии асфиксии, нарушению мозгового кровообращения, встречаются черепно-спинальные травмы различной степени тяжести, что в дальнейшем требует наблюдения невропатологом и реабилитационных мероприятий.
Кровоснабжение и нервные сплетения
Органы малого таза имеют свое кровоснабжение и иннервацию, отходящую от позвоночника. Представлены нервы в виде сплетений, а также как отдельные нервы.
Наиболее важными в практике считаются крестцовый и копчиковый узлы. Некоторые нервы выходят из спинномозгового канала и проникают в полость таза, как самостоятельные.
Также около позвоночника находятся артерии и вены. Наиболее крупными являются отходящие от аорты общие подвздошные артерии. От них с каждой стороны ответвляются наружная, она идет на бедро, и внутренняя, которая кровоснабжает органы малого таза, подвздошные артерии. Отток крови осуществляется по одноименным венам в верхнюю полую вену.
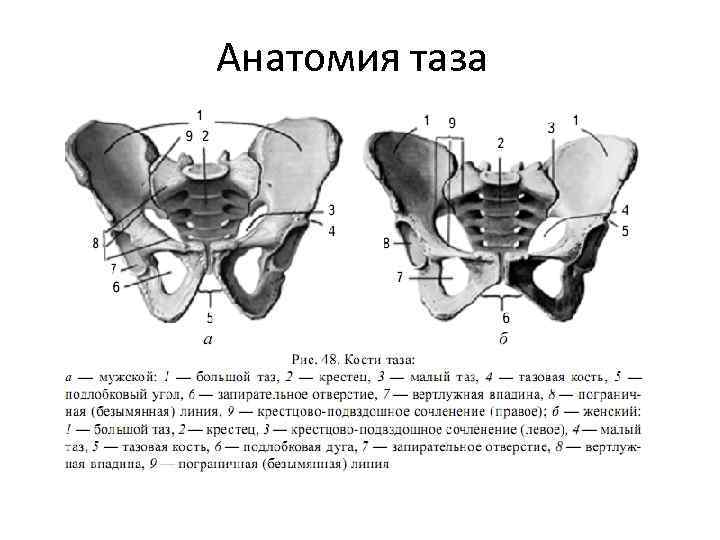
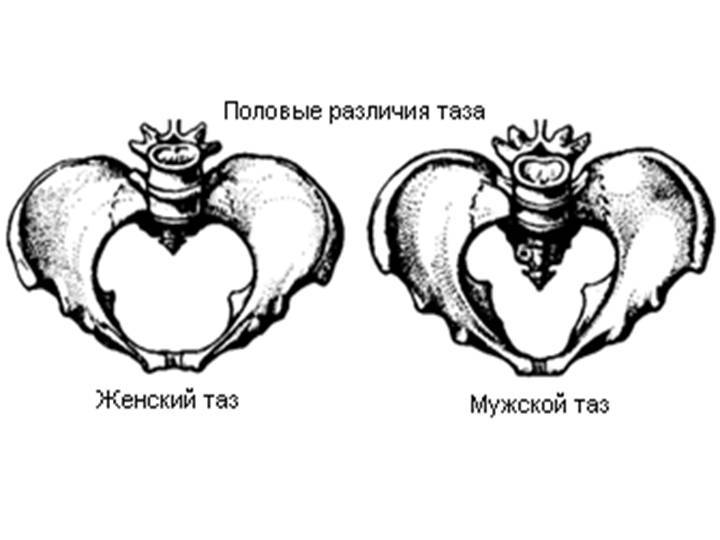
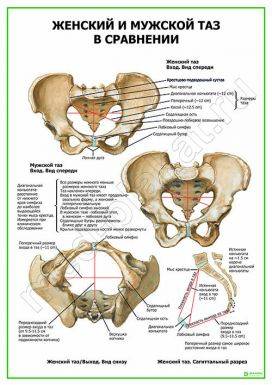
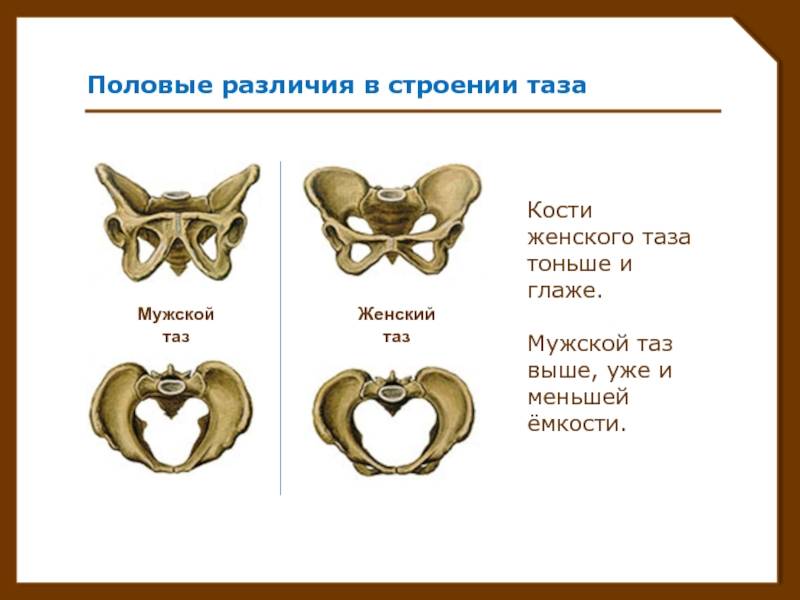
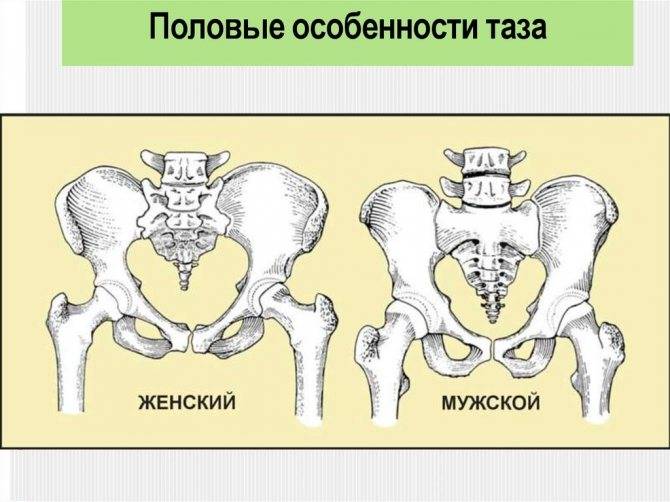
Анатомия таза очень сложна, помимо того, что он является вместилищем внутренних органов, он еще несет на себе нагрузку во время ходьбы и распределяет ее. Любое искривление костей таза у женщин может сказаться на успехе родов, способности выносить плод. У представителей обоих полов искривление, к примеру, после травмы, может стать причиной хромоты, болезненности или нарушения работы органов малого таза, установить причину помогает в таких случаях именно анатомия.
Знание каждой детали строения таза позволяет выставить диагноз, понять причину развития той или иной болезни. В некоторых случаях особенности строения используются для экспертизы с целью установления половой принадлежности. Сведения о строении таза требуются и во время исследования и чтения рентгеновских снимков.
Органы тазового пояса
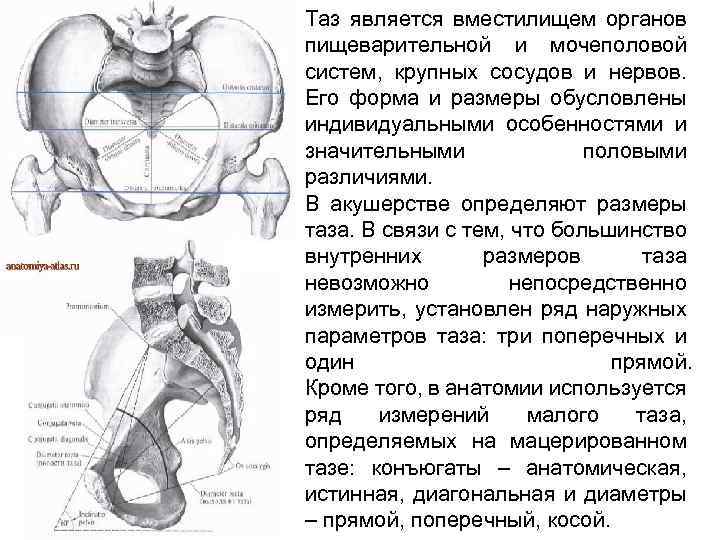
Обследование беременной женщины обязательно включает такую процедуру, как замеры тазовой области. Обычно указанная манипуляция проводится на первом же приеме. Это дает гинекологу возможность предварительно оценить размеры таза и родового канала.
На основании полученных результатов специалист подбирает тактику ведения беременности и родов, которые позволят сократить риск травм. Часто наличие у женщины чересчур узкого таза (а это встречается в 5-7 % случаев) становится препятствием к естественному родоразрешению.
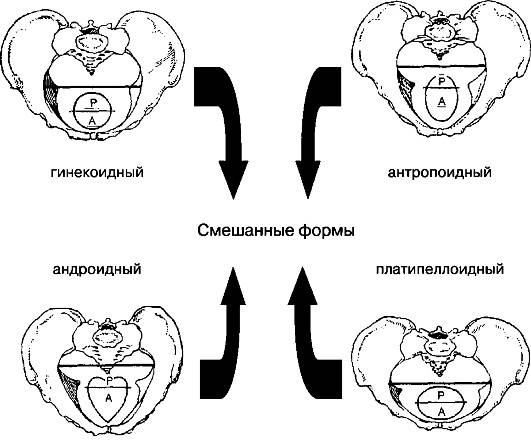
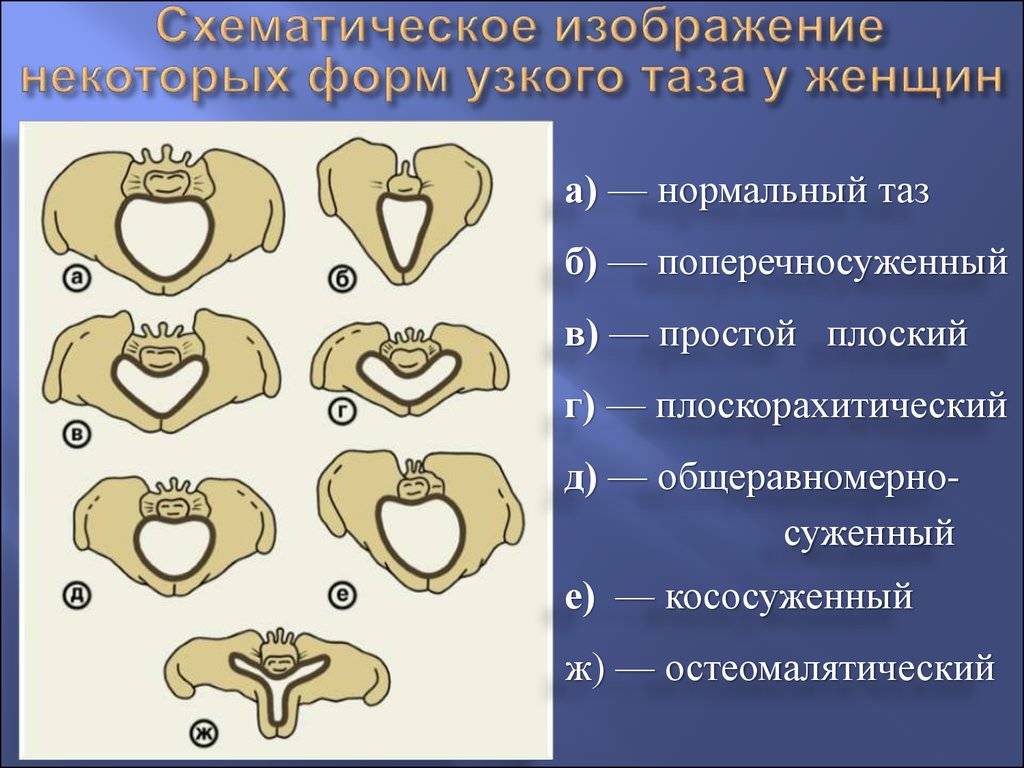
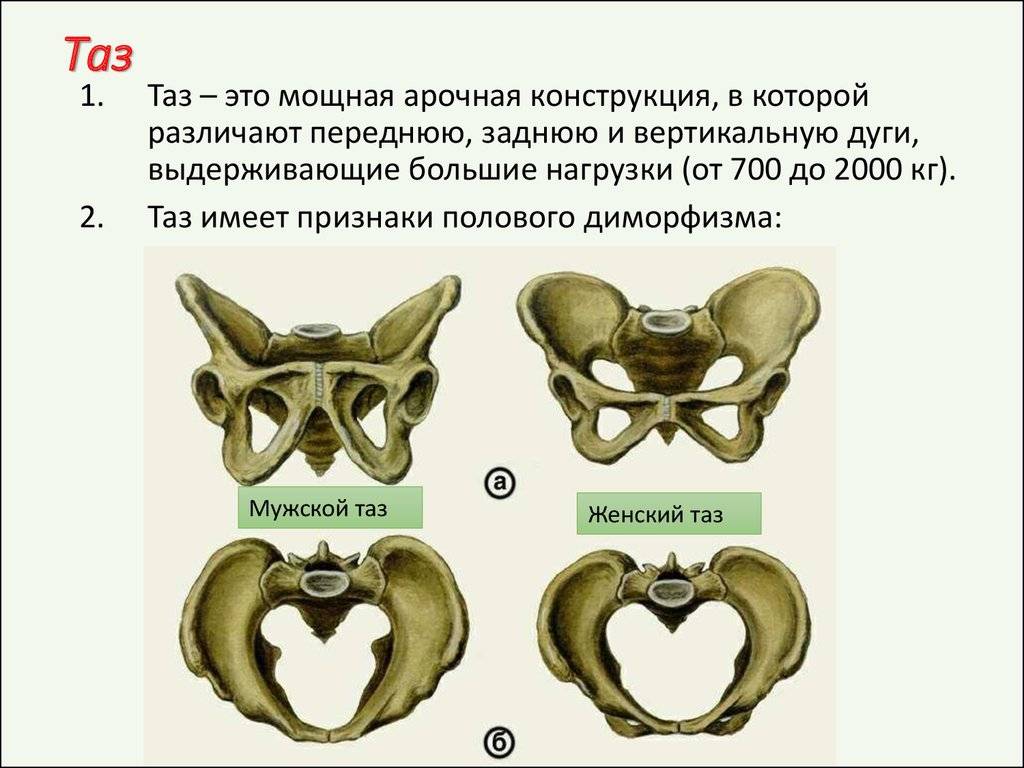
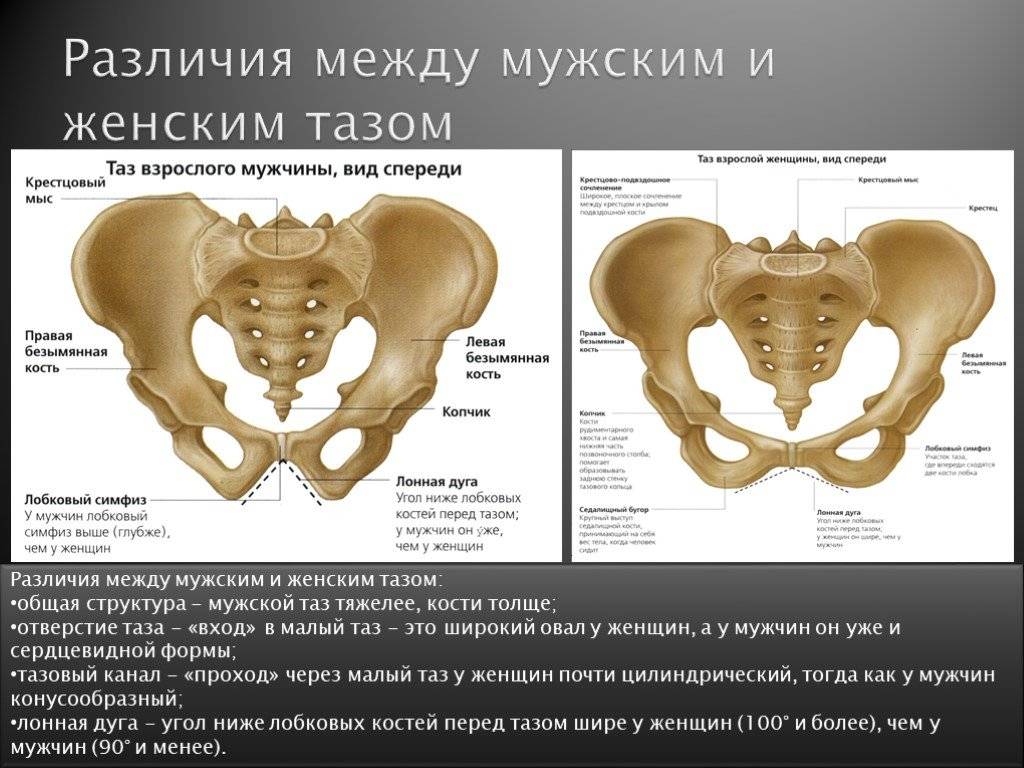
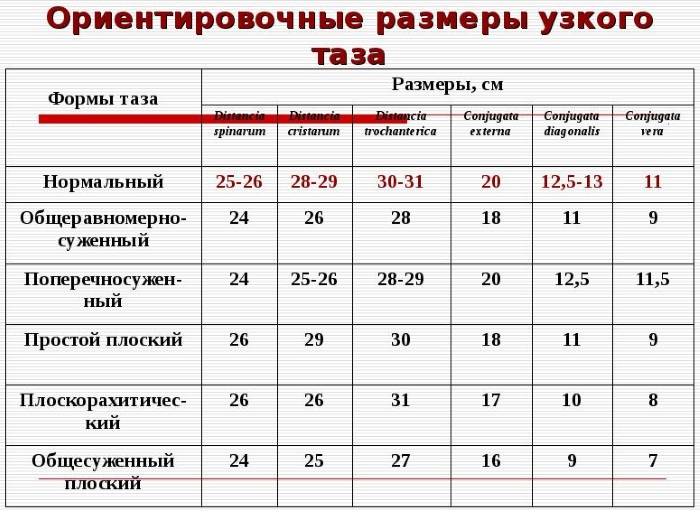
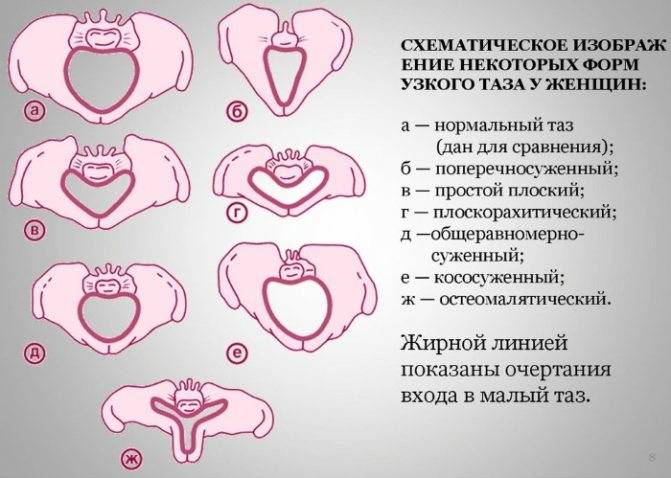
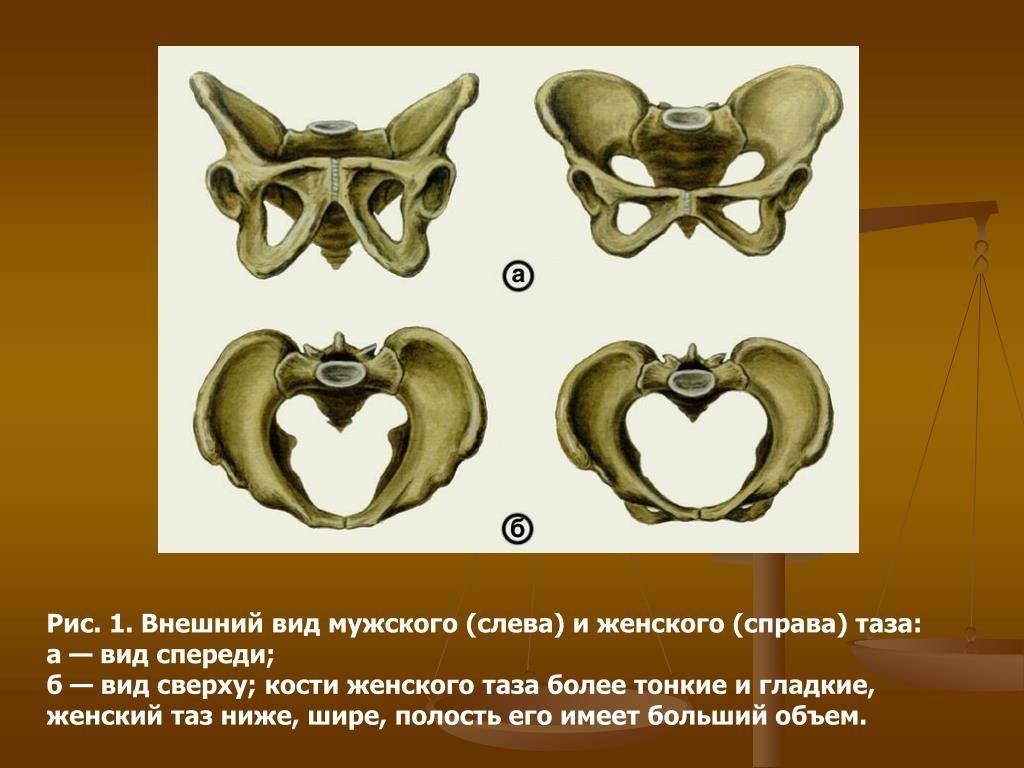
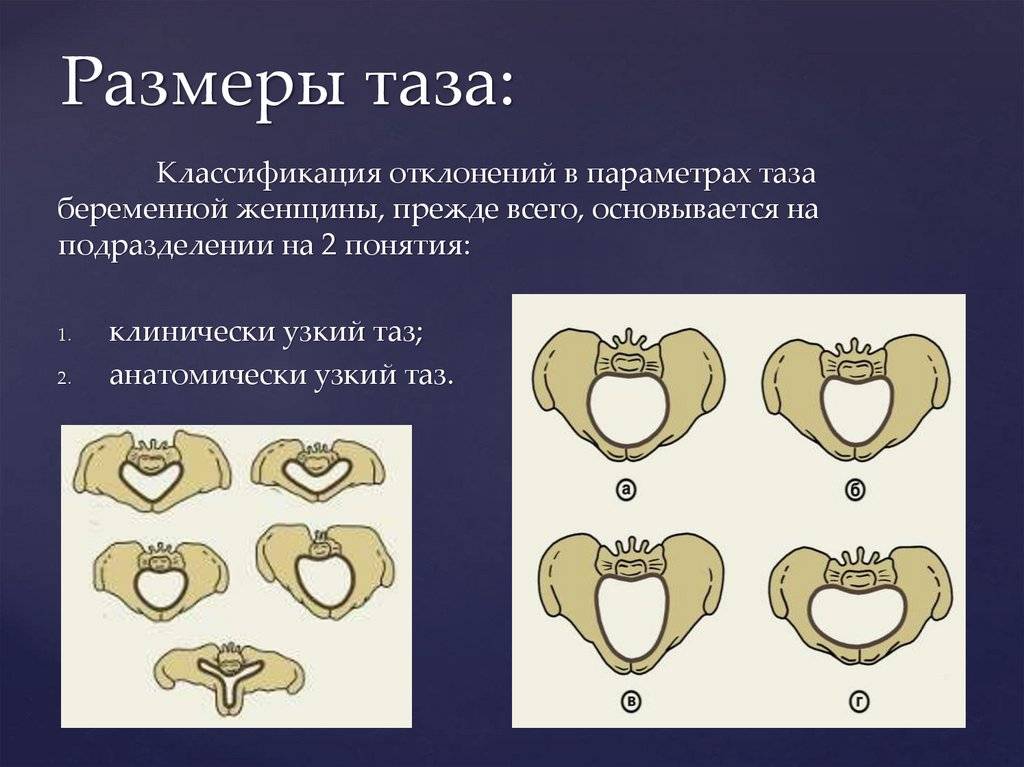
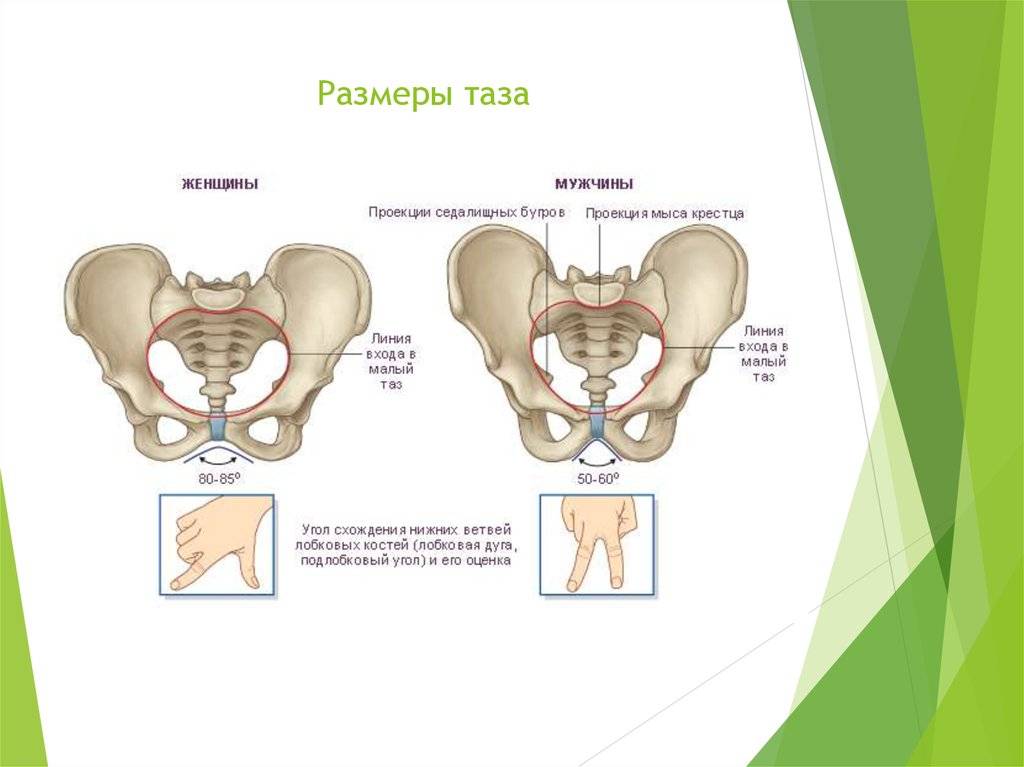
Классическая классификация размеров таза подразумевает деление на 3 типа:
- сбалансированный – у женщин линия плеча и бедер находится в одной плоскости, размеры таза соответствуют средним показателям (дистанции, конъюгата);
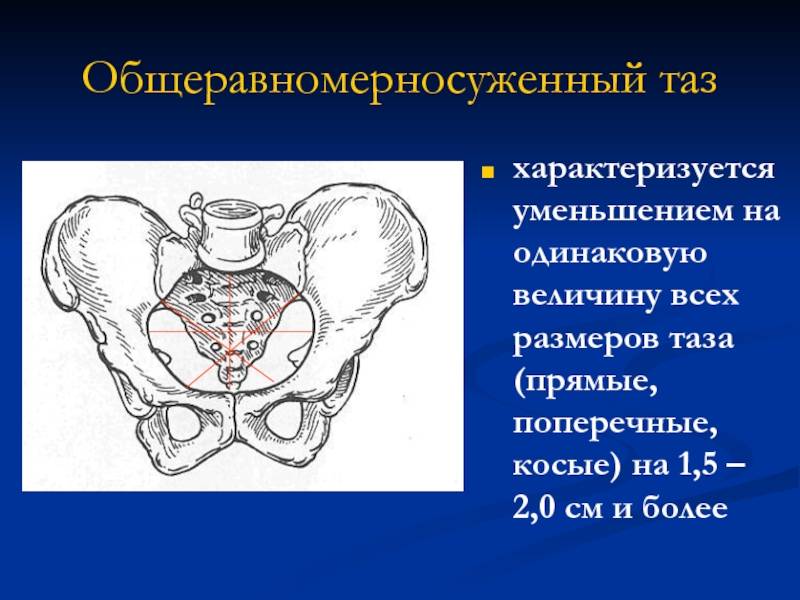
- узкий – плечи шире, чем кости таза, параметры меньше нормы (при этом существует несколько степеней сужения);
- широкий – размер таза больше нормы (от 1 см от верхней границы показателей).
Чаще всего врачи изучают особенности сужения костей, так как подобные параметры затрудняют процесс родоразрешения.
Какие возникают осложнения при узком тазе в родах?
Первый период
В период раскрытия маточного зева роды могут осложниться:
- слабостью родовых сил (10 – 38%);
- ранним излитием амниотической жидкости;
- выпадением пуповины/мелких частей малыша;
- кислородным голоданием плода.
Второй период
В периоде изгнания плода возможно развитие следующих осложнений:
- возникновение вторичной слабости родовых сил;
- внутриутробная гипоксия;
- угроза разрыва матки;
- родовая травма;
- некроз тканей родовых путей с формированием свищей;
- повреждение лонного сочленения;
- повреждение нервных тазовых сплетений.
Третий период
Последний период родов, а также ранний послеродовый период чреваты возникновением кровотечения, обусловленное длительным течением родов и безводным промежутком.
Ведение родов
Сегодня наиболее разумной тактикой проведения родов при описываемой патологии признана активно-выжидательная. Причем тактика проведения родов должна быть индивидуальной и учитывать не только результаты объективного исследования роженицы, степень сужения таза, но и прогноз для женщины и ребенка. В составляемый план родов должны входить следующие пункты:
- постельный режим во время схваток, что предупреждает раннее отхождение вод (положение женщины должно быть на том боку, к которому прилежит спинка плода);
- профилактика слабости родовых сил;
- предупреждение внутриутробного голодания плода;
- профилактика инфекционных осложнений;
- определение признаков клинического несоответствия;
- профилактические мероприятия последового и раннего послеродового кровотечения;
- проведение кесарева сечения (при наличии показаний) при живом плоде;
- плодоразрушающая операция в случае гибели плода.
В родах контролируют выделения из половых путей (слизистые, подтекание вод или кровянистые), состояние вульвы (отечность), мочеиспускание. В случае задержки мочеиспускания выполняется катетеризация мочевого пузыря, но следует помнить, что данный признак может свидетельствовать и о диспропорции тазовых размеров роженицы и головки малыша.
Самым распространенным осложнением родов при суженном тазе выступает преждевременное излитие вод. Если выявляется «незрелая» шейка, то выполняется оперативное родоразрешение. В случае «зрелой» шейки показано родовозбуждение (если предполагаемый вес плода не больше 3600 гр. и имеется 1 степень сужения).
В периоде схваток для профилактики их слабости создается энергетический фон, роженице своевременно предоставляется медикаментозный сон-отдых. В процессе расценивания эффективности родовой деятельности врач должен контролировать не только динамику раскрытия шейки матки, но и как продвигается головка по родовым путям.
Родостимуляция должна проводиться с осторожностью, а ее длительность не должна превышать 3 часа (если нет эффекта – проводится кесарево сечение). Кроме того, в первом периоде обязательно вводятся спазмолитики (каждые 4 часа), выполняется триада Николаева (профилактика гипоксии) и назначаются антибиотики при нарастающем безводном промежутке
Период изгнания осложняется развитием вторичной слабости, внутриутробной гипоксией малыша, а продолжительное стояние головки малыша в родовых путях провоцирует формирование свищей. Поэтому выполняется эпизиотомия и своевременно опорожняется мочевой пузырь.
Способы объективного исследования таза
 Чтобы определить тип и размеры таза, сначала используют визуальные методы оценки анатомии женщины:
Чтобы определить тип и размеры таза, сначала используют визуальные методы оценки анатомии женщины:
- Антропометрия. В этом случае критерием выступает оценка роста женщины. Если она ниже 145 см, таз будет суженным в 95-99% случаев. Но даже у высоких девушек встречается поперечносуженный тип.
- Изучение телосложения и походки. Если у человека слишком большой живот, то верхняя часть туловища смещается. Это необходимо для поддержания равновесия. При длительном нахождении в таком положении поясница прогибается, усиливается лордоз и увеличивается угол наклона тазовых костей.
- Определение типа живота. У первородящих женщин живот чаще бывает остроконечной формы, так как передняя брюшная стенка еще сохраняет упругость. Если роженица беременна во второй или третий раз, то живот чаще отвислый. Это связано с тем, что при узкой окружности костей головка ребенка на 8-9 месяце не вкладывается во вход внутреннего разреза таза. Маточное дно в этом случае расположено высоко и отклонено кпереди.
- Пальпация тазовой области. Врач ощупывает подвздошные кости, определяя их местоположение и контуры. С помощью этого метода рассчитывают кососмещенное строение (вертелы бедренных костей находятся на разных уровнях).
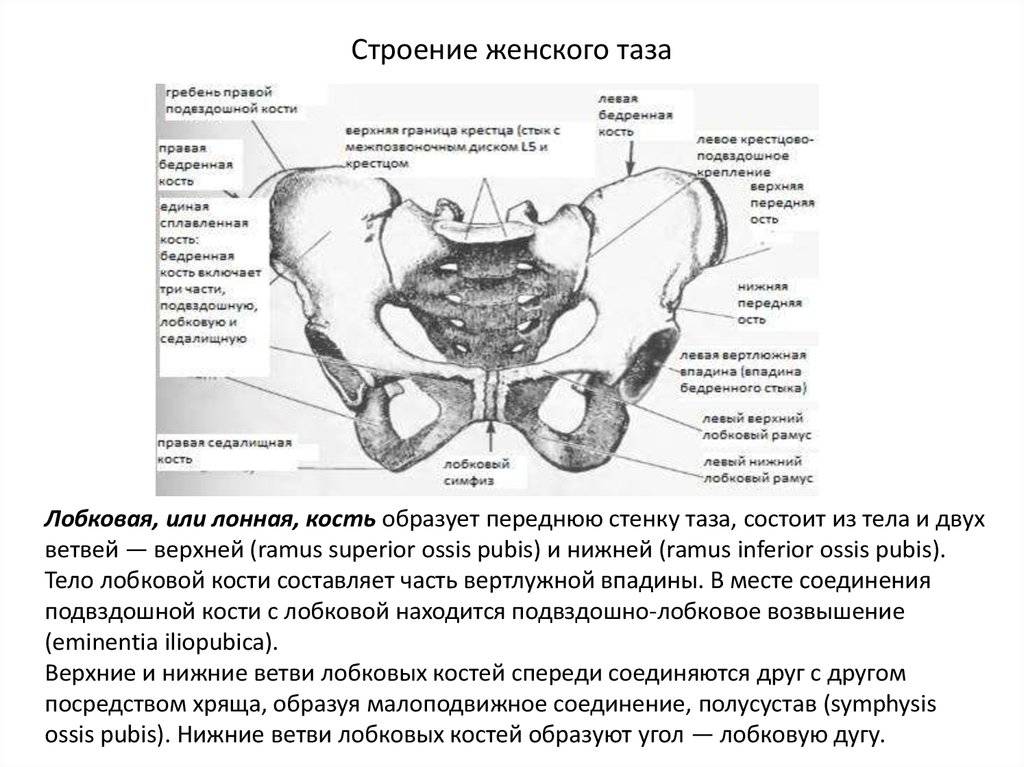
- Влагалищное обследование. Оценивается емкость и форма таза, а также состояние крестца, впадины. С помощью этого метода можно узнать диагональную конъюгату и размер лобкового симфиза.
Методы измерения размеров можно разделить на 2 типа – основные и дополнительные.
 К этому основному методу относят следующие параметры:
К этому основному методу относят следующие параметры:
- Размеры матки до рождения ребенка – необходимо для выяснения примерных параметров и веса плода.
- Лонный угол – в норме должен составлять 90 градусов для обеспечения свободного родоразрешения.
- Высота лонного сочленения.
- Размеры лонно-крестцового сочленения — от промежутка между 2 и 3 крестцовых позвонков до середины симфиза – в адекватных условиях расстояние равно 21,8 см.
- Индекс Соловьева – врач измеряет обхват запястья, помощью этого параметра можно оценить, толстые или тонкие кости у человека. У женщин нормальный показатель равен 14,5-15 см. Если запястье заметно шире – это признак толстых костей.
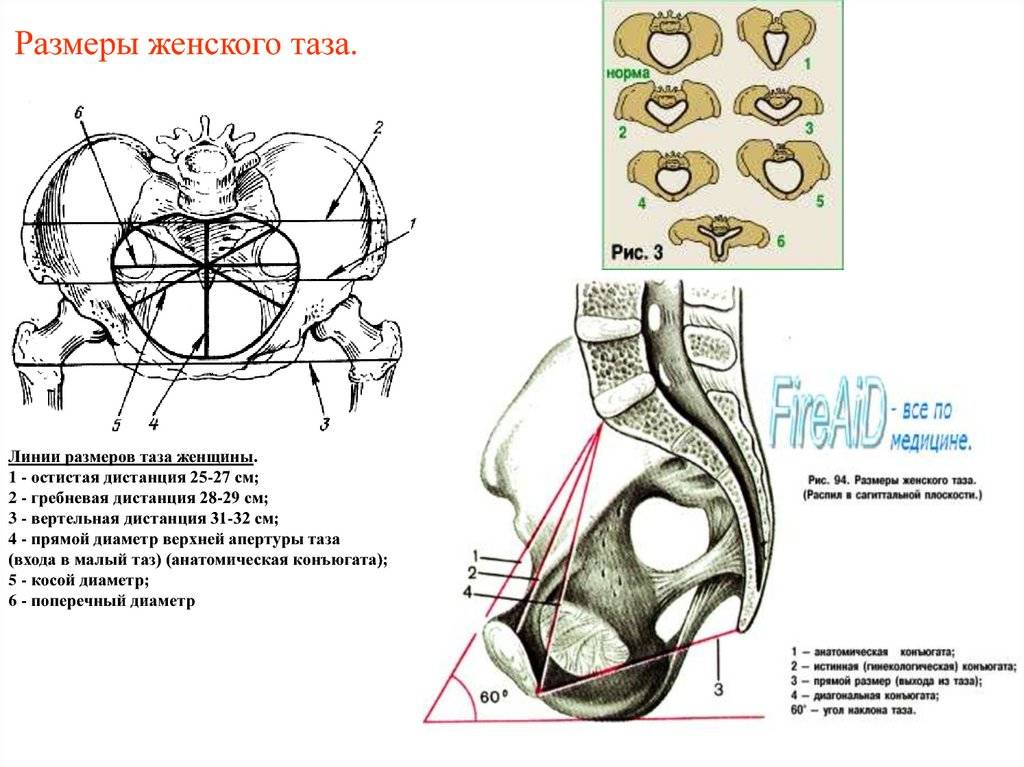
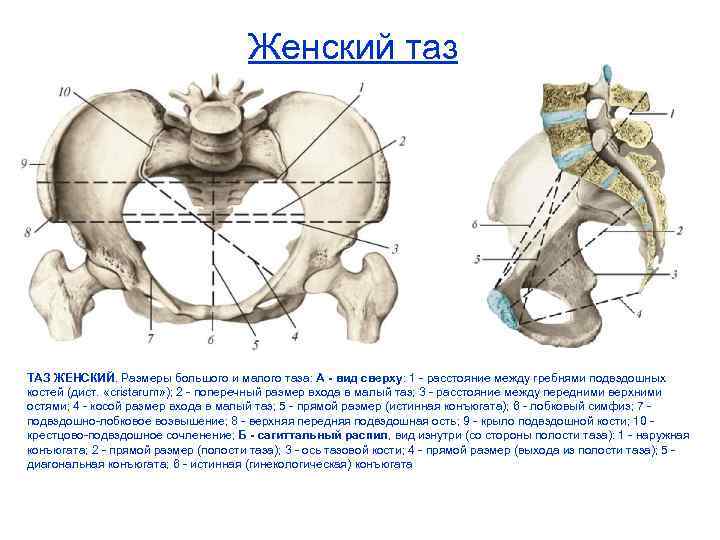
- Наружная конъюгата – от края лона до верхнего угла ромба Михаэлиса. В нормальных условиях параметр – не меньше 20 см.
- Ромб Михаэлиса – горизонтальный показатель равен 10 см, а вертикальный – 11 см. Если он асимметричный, это указывает на искривление таза или позвоночника.
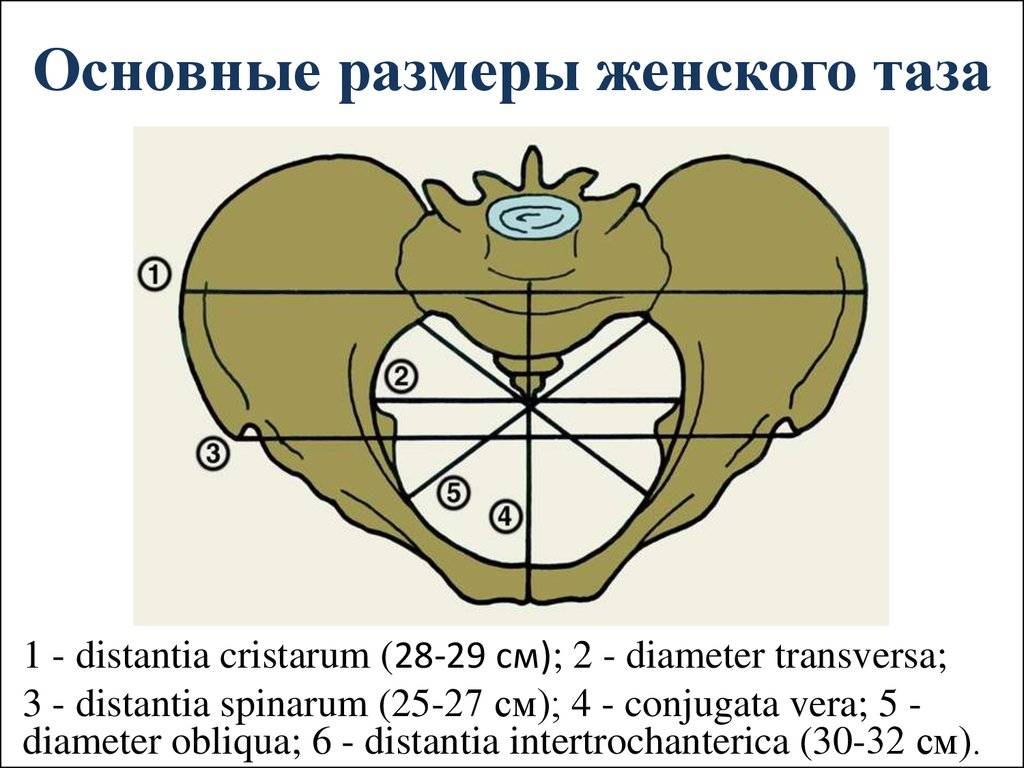
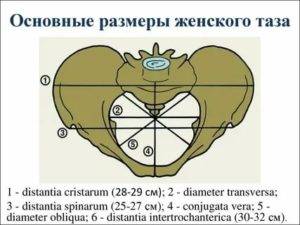
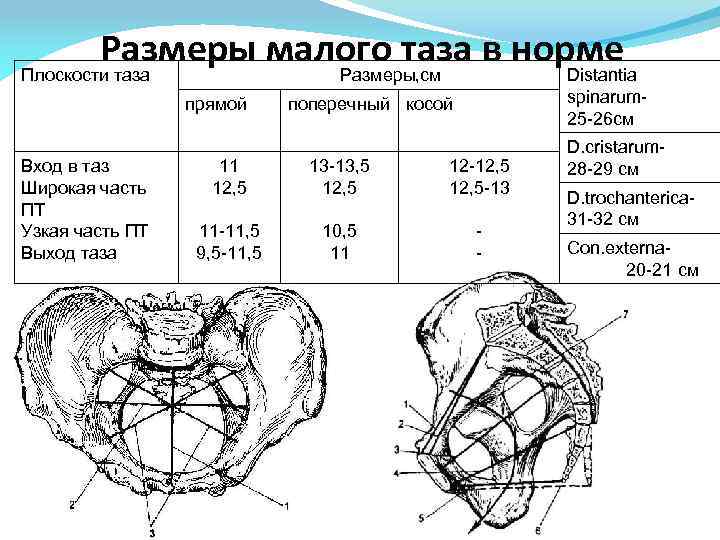
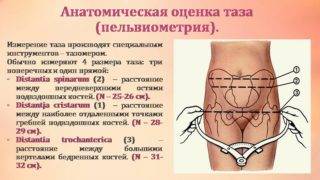
- Дистанция трехантерика – отрезок находится между вертелами бедренных костей и составляет 31-32 см.
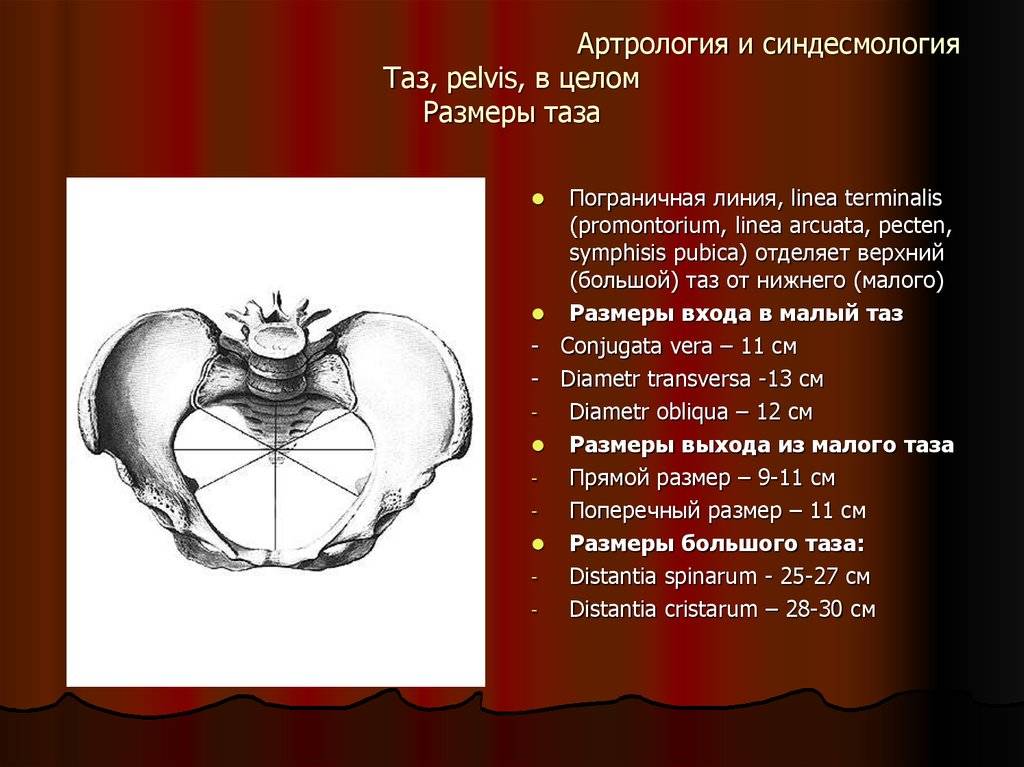
- Дистанция кристарум – отрезок расположен между дальними точками гребней подвздошных костей и составляет 28-29 см.
- Дистанция спинарум – определяется между передними выступами подвздошных костей и составляет 25-26 см.
Специальные методы обследования
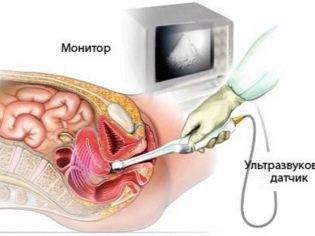
 К специальной диагностике относят инструментальное обследование. Первичный метод – УЗИ – используют для определения размеров головки плода у беременной женщины. Также с его помощью выясняют истинную конъюгату и особенности вставления головки плода в малый таз. УЗИ проводят, используя вагинальный датчик.
К специальной диагностике относят инструментальное обследование. Первичный метод – УЗИ – используют для определения размеров головки плода у беременной женщины. Также с его помощью выясняют истинную конъюгату и особенности вставления головки плода в малый таз. УЗИ проводят, используя вагинальный датчик.
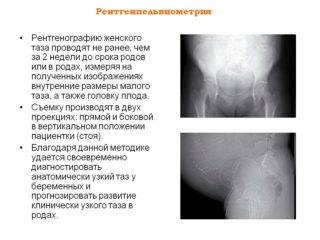
Рентгенопельвиометрия – способ оценки размеров таза, проводимый после 37 недели беременности. С помощью рентгенограммы можно выяснить строение стенок таза, а также особенности лонной дуги, кривизну крестца и положение седалищных костей. Рентген выявляет положение головки плода относительно плоскости таза. Также можно выяснить, есть ли у девушки переломы или опухоли в области этого пояса.
Применение тазомера
Акушерский инструмент – тазомер – используют для определения наружных размеров таза. После их сопоставления можно расшифровать некоторые значения внутренних параметров.
Тазомер состоит из 2 дуг, соединенных внизу круглой линейкой. На концах находятся металлические сферы, которые прикладывают к измеряемым областям. Настоящий инструмент для обследования анатомических параметров должен сопровождаться сертификатом соответствия качеству. С помощью аксессуара можно точно определить показатели тазовой области. Изогнутые дуги позволяют безопасно и надежно фиксировать инструмент на нужных точках.
Узкий таз — факторы риска для беременных
Неблагоприятные последствия из-за меньшего соотношения тазобедренных костей возможны не только на этапе родоразрешения, но и на поздних сроках беременности. Так, когда головка ребенка опускается ниже к малому тазу, матка, соответственно поднимается, это сковывает дыхательную деятельность организма, появляется значительная одышка.
Согласно статистике у беременных с узкими бедрами на много чаще диагностируется предлежание плода. Поэтому они относятся к группе требующей тщательного наблюдения со стороны медицинских специалистов, чтобы снизить вероятность появления осложнений при рождении малыша. Не редко наблюдается раннее излитие околоплодных вод, гипоксия и выпадение некоторых частей (пуповина, ручки, ножки) во время потуг.
Наиболее опасным считается перенашивание беременности, если диагностированы узкие бедра. Часто, врачами принимается решение о проведении планового кесарева сечения, для того, чтобы минимизировать риск возникновения тяжелых травм.
Что касается прогноза родов на основании рентгенологических данных при беременности, то следует отметить, что существующие методы рентгенографии таза роженицы и головки плода не дают возможности установить точные соотношения между тазом и головкой и определить ход механизма родов. Только рентгенологические данные для прогноза родов могут иметь значение лишь при резкой степени сужения таза и его деформации. Для установления прогноза родов, кроме размеров таза, играют роль размеры головки плода, характер родовой деятельности, способность головки к конфигурации.
Представляет интерес интерпретация данных рентгеноцефалопельвиметрии для оценки таза и прогноза родов. С этой целью предложено большое число методов.
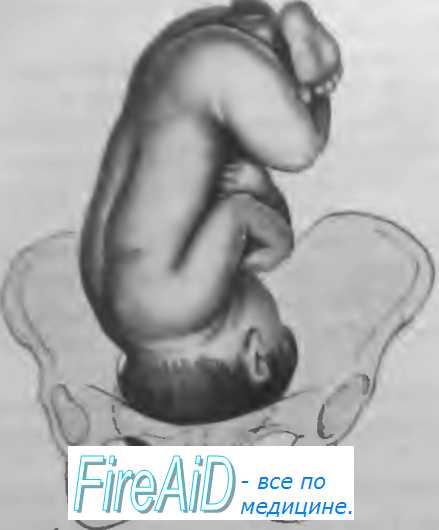
Соотношение головки плода и таза женщины.
За рубежом широкое распространение получил индекс W.F. Mengert и Ch. M. Steer (1983) — произведение от умножения поперечного диаметра входа на прямой диаметр (в сантиметрах). Представлены данные исследования у 935 женщин. Для входа этот индекс равен 145, для полости малого таза — 125. Эти показатели для простоты дальнейшей обработки материала были приняты соответственно за 100%. Индексы каждой пациентки были нанесены на диаграмму с абсциссой, отражающей индекс входа, и ординатой — индекс полости малого таза. Оказалось, что уровни индексов, равные 85% (от средней), являются критическими. Почти все пациентки с несоответствием в родах имели индекс менее 85%. Численные значения их составили: для входа — 123, для полости малого таза — 106.
W. Mobius (1957) считал возможным на основании проведенных на рентгенограммах таза измерений истинной конъюгаты и поперечного размера головки плода решать вопрос о соразмерности ее и таза матери. Наиболее благоприятным соотношением он считал преобладание истинной конъюгаты над большим поперечным размером головки на 15 мм для первородящих и на 10 мм у повторнородящих. При меньших соотношениях указанных размеров плода и таза матери детская смертность повышалась на 8,2%.
Нельзя полностью согласиться с мнением упомянутых авторов, которые только на основании индекса емкости таза, вычисленного по произведению или сумме величин прямого и поперечного размеров таза, по планиметрическому измерению площади входа в малый таз определяют прогноз родов. Они не учитывают форму малого таза и другие факторы, имеющие большое значение в процессе и исходе родов. W.F. Mengert (1954), J. Donald (1955) и др., широко используя рентгенопельвиметрию, при решении вопроса о родоразрешеннп совсем отказались от клинических методов измерения таза. Как показывает наш опыт по применению рентгенопельви-метрии для определения размеров таза и соразмерности головки плода и таза матери, на основании данных только рептгенопельвиметрии нельзя окончательно решать вопрос о ведении родов. Мы полностью разделяем мнение тех авторов, ко торые считают, что рентгенопельвиметрия является дополнительным методом уточнения размеров и формы таза и должна проводиться по показаниям.
Существует много методологических проблем, которые заставляют критически относиться к рентгенопельвиметрии как одному из диагностических методов в акушерстве (отсутствие единого подхода к интерпретации данных рентгенопельвиметрии отсутствие четких критериев, обусловливающих необходимость оперативного вмешательства и др.).
Органы, которые есть в тазу
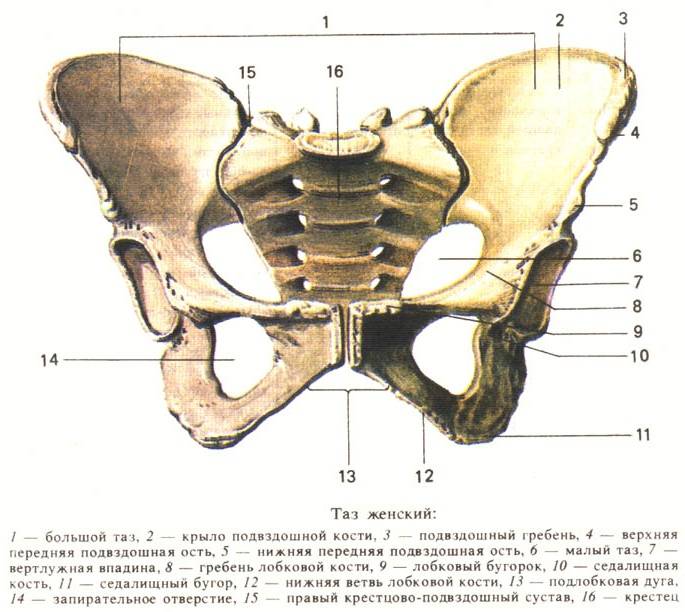
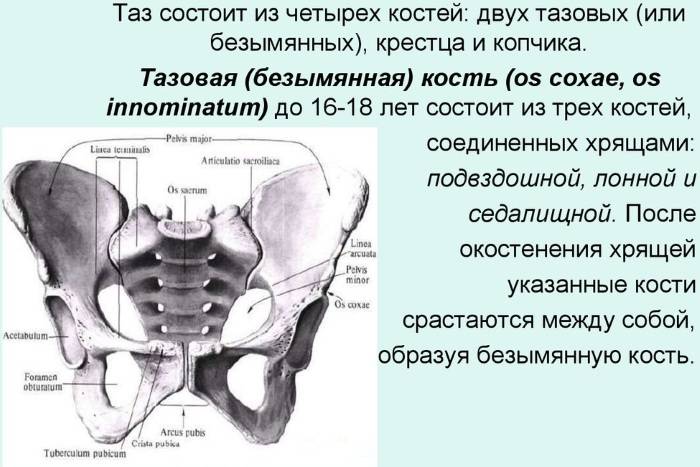
Строение этой части тела человека нельзя представить без тазовых органов.
В полости большого таза это петли кишечника, во время беременности тут располагается матка и находящийся в ней плод. Также в правой подвздошной области справа у человека находится аппендикс, хотя варианты его расположения могут быть различны.
У женщин и мужчин в полости малого таза есть некоторые особенности половых органов. Мочевой пузырь и мочеиспускательный канал есть у представителей обоих полов, как и прямая и часть толстой кишки. Возле позвоночника проходят сосуды, нервы, часть мышц суставов. Возле тазового отдела позвоночника расположены нервные сплетения и лимфатические узлы.
В малом тазу у мужчины находится простата, охватывающая мочеиспускательный канал, состоит она из мышц, рядом с ней расположены семенные пузырьки, а также семявыводящий канал.
Среди тазовых органов у женщины есть яичники, состоящие из мышц, маточные трубы, матка, ее шейка и влагалище. Причем, полость половых органов женщины сообщается с брюшной полостью, что чревато распространением инфекции. Пространство между органами занято клетчаткой. Около прямой кишки эта клетчатка в отдельных случаях воспаляется, вызывая парапроктит.
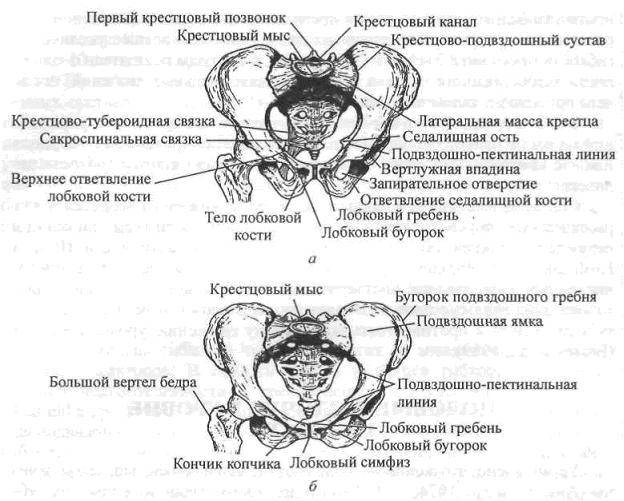
Связки таза:
- Подвздошно-поясничная связка – спускается от поперечного отростка L5 к заднему краю внутренней губы гребня подвздошной кости; укрепляет пояснично-крестцовый сустав.
- Латеральная пояснично-крестцовая связка.
- Крестцово-бугорная связка — соединяет крестец и седалищные бугры.
- Крестцово-остистая связка – от седалищной ости к латеральному краю крестца.
Крестцово-подвздошные
связки
- Вентральная/передняя крестцово-подвздошная связка – от передне-боковой поверхности крестца к ушковидной поверхности подвздошной кости.
- Дорсальная/задняя крестцово-подвздошная связка.
- Верхняя порция (короткая задняя крестцово-подвздошная связка) – от поперечных отростков двух первых крестцовых позвонков к подвздошной бугристости.
- Нижняя порция (длинная задняя крестцово-подвздошная связка) – от суставного отростка третьего крестцового позвонка к задней верхней подвздошной ости (ЗВПО).
- Межкостная крестцово-подвздошная связка — лежит глубоко к задней крестцово-подвздошной связке и проходит между подвздошной и крестцовой бугристостями.
Крестцово-копчиковые связки
- Вентральная/передняя крестцово-копчиковая связка – от передней поверхности крестца к передней части копчика; а затем продолжается в переднюю продольную связку позвоночника.
- Дорсальная крестцово-копчиковая связка.
- Глубокая порция – изнутри крестцового канала на уровне пятого крестцового сегмента к задней поверхности копчика; затем продолжается в заднюю продольную связку позвоночника.
- Поверхностная порция – от свободного края отверстия крестцового канала к задней поверхности копчика, соответствует желтой связке позвоночника.
- Латеральная крестцово-копчиковая связка – от нижнего латерального угла крестца к суставному отростку первого копчикового позвонка.
Связки лобкового симфиза
- Верхняя лобковая связка – расположена между лобковыми бугорками.
- Нижняя лобковая связка (или дугообразная лобковая связка) — натянута между нижней ветвью лобковой кости и вплетается в волокнисто-хрящевой диск лобкового симфиза.
- Передняя лобковая связка.
- Задняя лобковая связка, которая является фиброзной мембраной, сливающейся с надкостницей.
Париетальная фасция таза – связки
- У женщин: лобково-пузырные связки — соединяет
мочевой пузырь и лобковый симфиз. - У мужчин: лобково-простатическая связка –
соединяет мочевой пузырь и лобковый симфиз. - Прямокишечно-маточные
(plicae rectouterinae) складки – являются складками брюшины, а не
связками. - Маточно-крестцовые связки – прикрепляют верхнюю
часть влагалища, верхнюю частью шейки матки и верх самой матки к третьему
крестцовому позвонку. - Кардинальные связки (они же связки Макенродта) –
прикрепляют верх влагалища, шейку матки и саму матку к боковым стенкам таза. - Круглые связки – прикрепляют матку к лобку.
- Широкие связки – прикрепляют матку к средней
части подвздошной кости. - Связка мочевого протока – присоединяет мочевой
пузырь к пупку (образована из запустевших пупочных вен).
Поддерживающие связки пениса
- Связка, поддерживающая пенис – присоединяется к
передней части межлобкового диска и делится на две части, вплетаясь в белочную
оболочку полового члена. - Пращевидная связка полового члена – простирается
от нижней части белой линии живота, затем делится и охватывает половой член с
боковых сторон.
Париетальная фасция таза – выстилает внутреннюю поверхность
мышц тазового дна и стенок полости таза.
Висцеральная фасция таза –
выстилает каждый тазовый орган.
Париетальная и висцеральная фасции, утолщаясь, образуют сухожильную дугу,
которая проходит в непосредственной близости к внутренним органам, между лобком
и крестцом.
Эндопельвикальная фасция * — переплетение волокон гладких
мышц, связок, кровеносных сосудов и соединительно-тканных структур, которые
расположены между париетальной и висцеральной фасциями. В ряде случаев эта
ткань уплотняется, образуя волокнистые перегородки, которые разделяют и
поддерживают внутренние органы.
* Анатомы чаще используют для этой фасции другое название – субсерозная, тогда как хирурги предпочитают обозначать эту часть забрюшинной фасции как эндопельвикальную фасцию.
- Подчревный листок (уплотнение тазовой фасции) –
разграничивает залобковое пространство и крестцово-копчиковую область. Является
каналом для сосудов и нервов. - Поперечная шейная (кардинальная) связка – часть
подчревного листка; проходит от боковой стенки таза до шейки матки и влагалища.
В толще фасции проходит маточная артерия, функция фасции – пассивная поддержка
матки. - Пузырно-влагалищная перегородка.
- Прямокишечно-пузырная перегородка.
- Прямокишечно-вагинальная перегородка.
Вы здесь
Главная » Физиологическое акушерство » Размеры женского таза
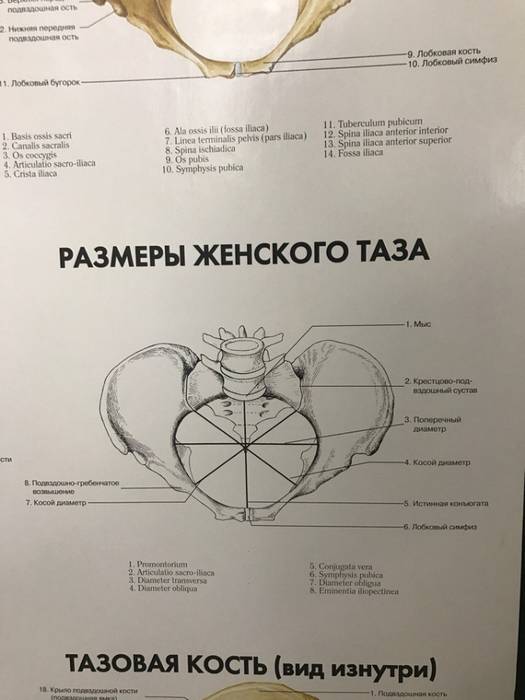
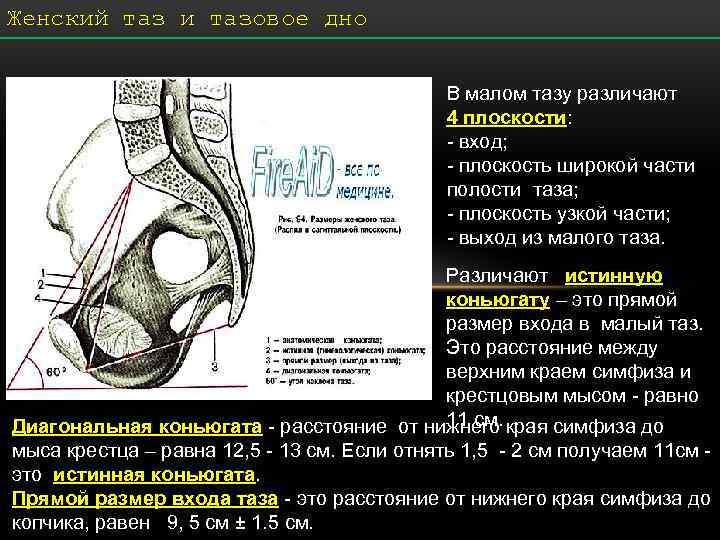
Плоскости малого таза и их размеры
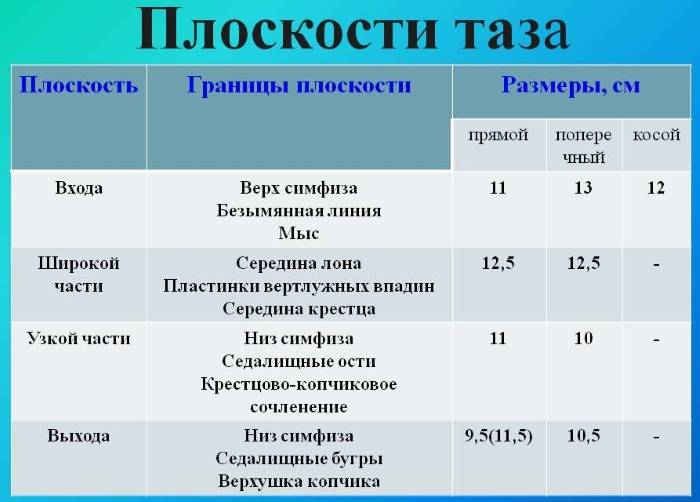
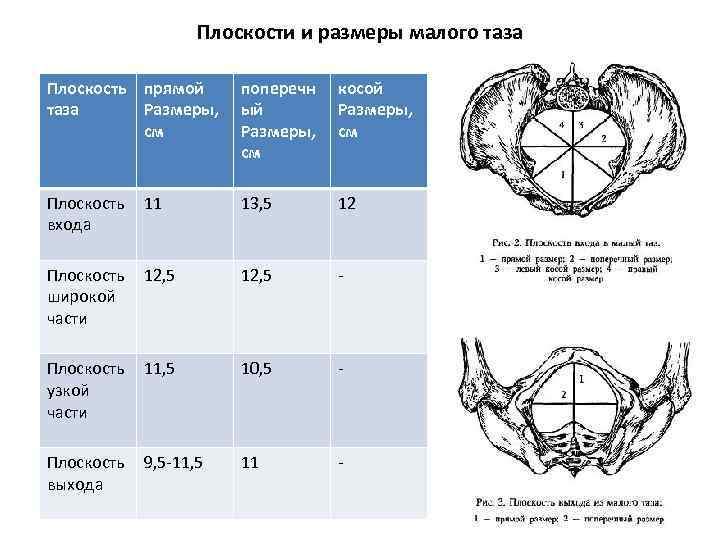
Различают четыре плоскости малого таза: входа, широкой и узкой частей и выхода.
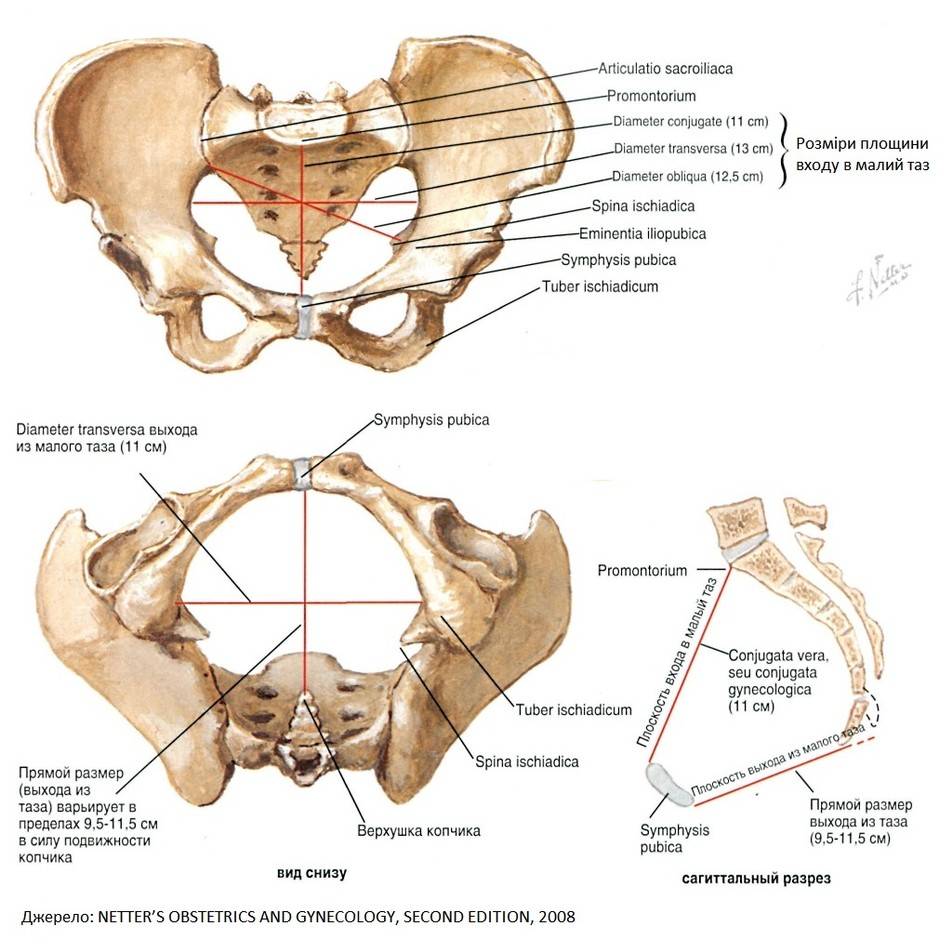
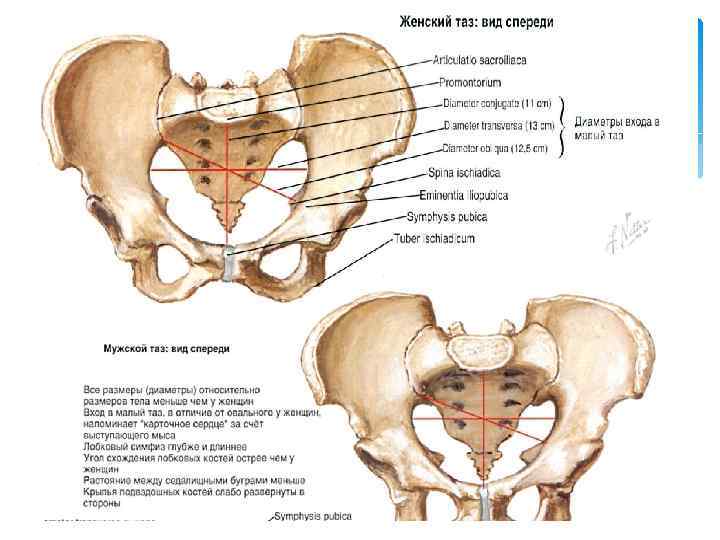
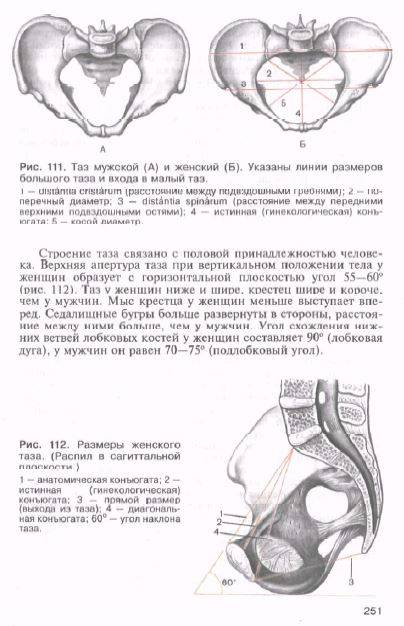
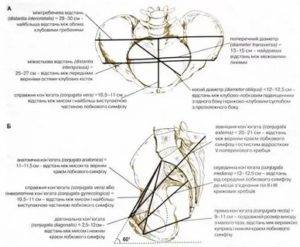
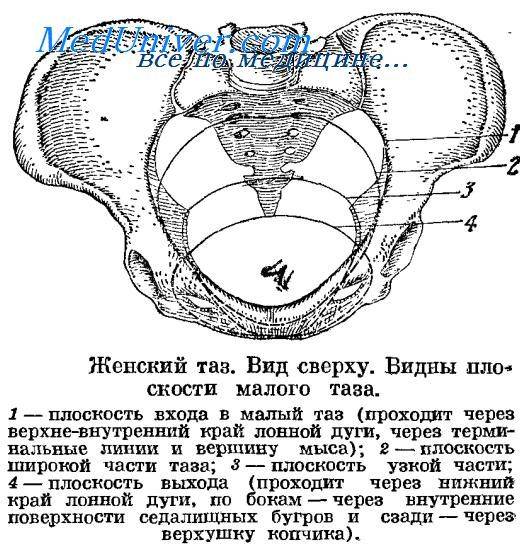
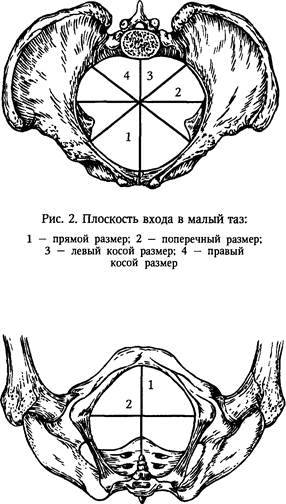
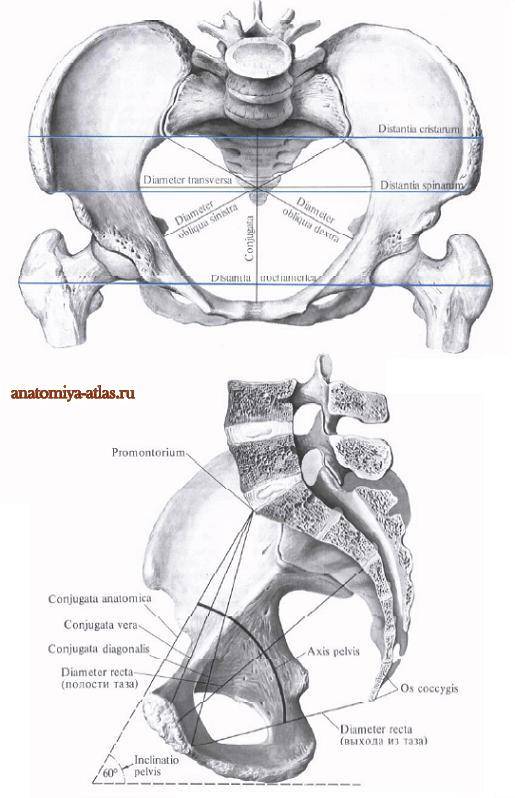
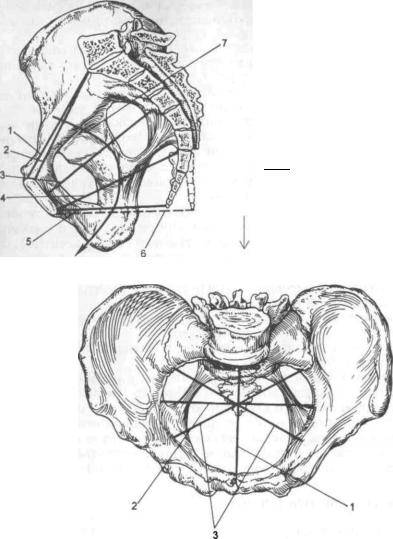
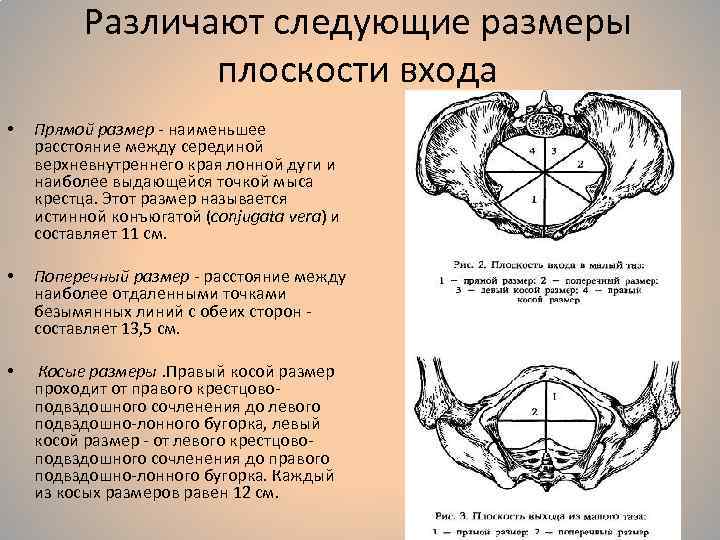
Плоскость входа в малый таз ограничена сзади мысом крестца, спереди — гребешками и сращением лобковых костей, с боков — дугообразными линиями подвздошных костей. В этой плоскости различают следующие размеры: прямой, поперечный и два косых (рис. 9, а).
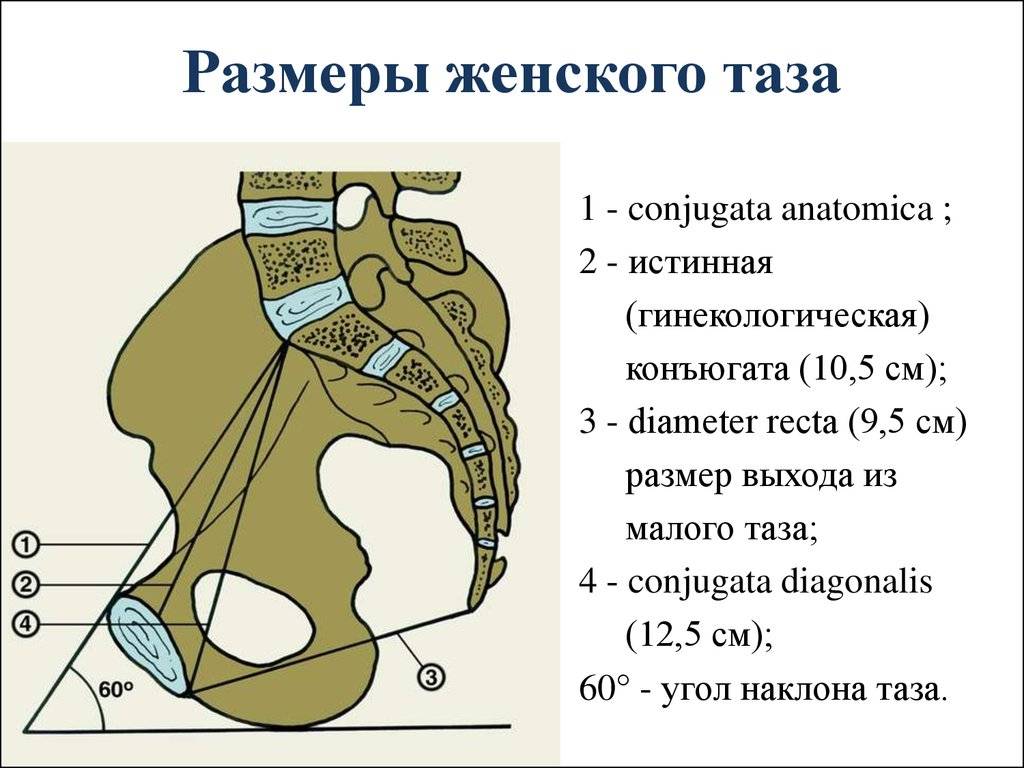
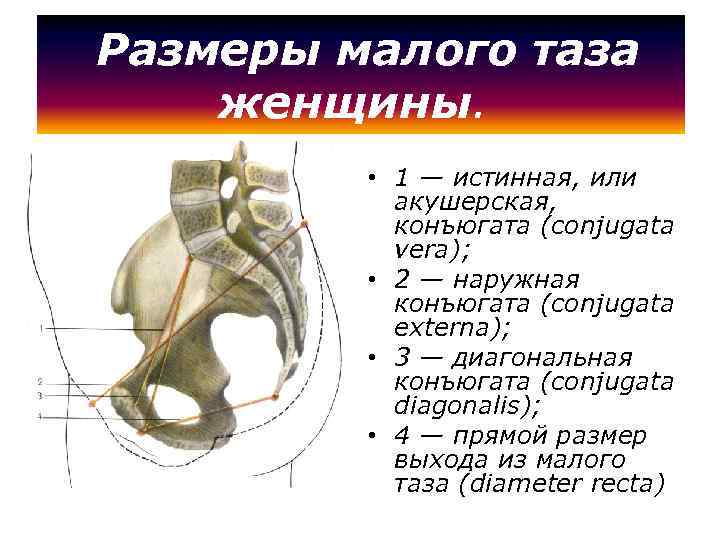
Прямой размер (рис. 10, 2) — расстояние от мыса крестца до наиболее выступающей точки внутренней поверхности лобкового сращения. Прямой размер входа в таз еще называют истинной, или акушерской, конъюгатой (conjugata vera). Он равен 11 см.
Поперечный размер — расстояние между самыми отдаленными точками дугообразных линий подвздошных костей. Он равен 13 см.
Косой размер (правый и левый) — расстояние от крестцово-подвздошного сустава (articulatio sacroiliaca) слева до лобкового возвышения справа (и наоборот). Он равен 12 см.
Плоскость широкой части полости малого таза ограничена сзади соединением II и III крестцовых позвонков, с боков — серединой вертлужных впадин, спереди — серединой внутренней поверхности лобкового сращения.
В плоскости широкой части полости таза различают два размера: прямой и поперечный.
Прямой размер — от соединения II и III крестцовых позвонков до середины внутренней поверхности лобкового сращения. Он равен 12,5 см.
Поперечный размер — между серединами вертлужных впадин, равен 12,5 см.
Плоскость узкой части малого таза ограничена спереди нижним краем лобкового сращения, сзади — крестцово-копчиковым соединением, с боков — остями седалищных костей. Различают два размера узкой части: прямой и поперечный.
Прямой размер — от крестцово-копчикового соединения до нижнего края лобкового сращения, равен 11 см.
Поперечный размер соединяет внутреннюю поверхность остей седалищных костей, равен 10,5 см.
Плоскость выхода из малого таза ограничена спереди нижним краем лобкового сращения, сзади — верхушкой копчика, с боков — внутренней поверхностью седалищных бугров. Размеры выхода из малого таза: прямой и поперечный (рис. 9, б).
Прямой размер — это расстояние от нижнего края лобкового сращения до верхушки копчика. Равен 9,5 см (в родах при рождении головы копчик отклоняется на 1,5—2 см кзади и прямой размер увеличивается до 11,5 см).
Поперечный размер — расстояние между внутренними поверхностями верхушек седалищных бугров, равен 11 см.
К обязательным измерениям таза в родах относится измерение наружных размеров большого таза, диагональной и истинной конъюгаты (рис. 11—15). Истинная конъюгата измеряется при помощи наружной и диагональной конъюгат: 20 см (наружная конъюгата) —9 см = 11 см (истинная конъюгата) или 13 см (диагональная конъюгата) —2 см = 11 см (истинная конъюгата).
Угол между горизонтальной плоскостью и плоскостью входа в малый таз называется углом наклонения таза. В норме он равен 55—60°. Проводная ось таза — линия, которая пересекает середину всех прямых размеров таза.
При необходимости в родах измеряют дополнительные размеры таза, ромб Михаэлиса и размеры плода. Ромб Михаэлиса располагается в области поясннчно-крестцовой впадины. Костные границы его: сверху — углубление между остистыми отростками V поясничного и I крестцового позвонков, снизу — верхушка крестца, с боков — задне-верхние ости подвздошных костей. В норме стороны ромба симметричны.
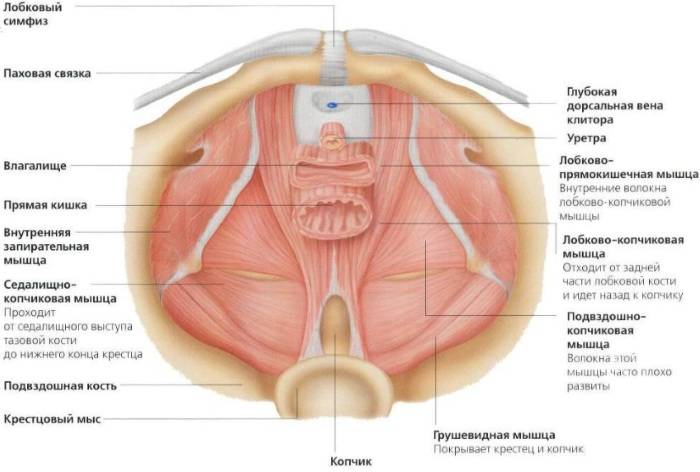
Мышцы тазового дна
- Тазовое дно
- Тазовая диафрагма
- Крестцово-копчиковое сплетение
Нижний (наружный) слой – урогенитальный треугольник
- Луковично-пещеристая мышца (луковично-губчатая
мышца промежности у мужчин). - Седалищно-пещеристая мышца.
- Поверхностная поперечная мышца промежности.
- Наружный сфинктер прямой кишки.
Средний слой – мочеполовая диафрагма
Мочеполовая диафрагма, или, как ее еще называют, треугольная связка, — это прочный слой мышц, который расположен между лобковым симфизом и седалищными буграми и занимает переднюю часть выхода таза. Мочеполовая диафрагма расположена кнаружи и книзу от тазовой диафрагмы.
- Сфинктер мочеиспускательного канала.
- Мышца-сжиматель мочевого пузыря.
- Уретровагинальный сфинктер.
- Глубокая поперечная мышца промежности.
- Промежностная мембрана.
Верхний (внутренний) слой – тазовая диафрагма
Диафрагма таза представляет собой широкий, но тонкий слой мышечной ткани,
который образует нижнюю границу брюшной и тазовой полости. Данный слой мышц и
фасций имеет воронкообразную форму и простирается от лонного сочленения к
копчику и по бокам таза.
- Мышца, поднимающая задний проход (лобково-копчиковая мышца, она же лобково- простатическая, лобково-влагалищная, лобково-анальная, лобково-ректальная, подвздошно-копчиковая).
- Копчиковая мышца.
- Грушевидная мышца.
- Внутренняя запирательная мышца.
- Сухожильная дуга мышцы, поднимающей задний проход.
- Сухожильная дуга тазовой фасции.
Сухожильный центр промежности — это фиброзно-мышечная структура, расположенная между наружными половыми органами и задним проходом. По бокам она крепится к нижним ветвям лобковых и седалищных костей с помощью глубокой поперечной мышцы промежности. Сухожильный центр не зря так называется: именно здесь пересекаются многие структуры промежности.