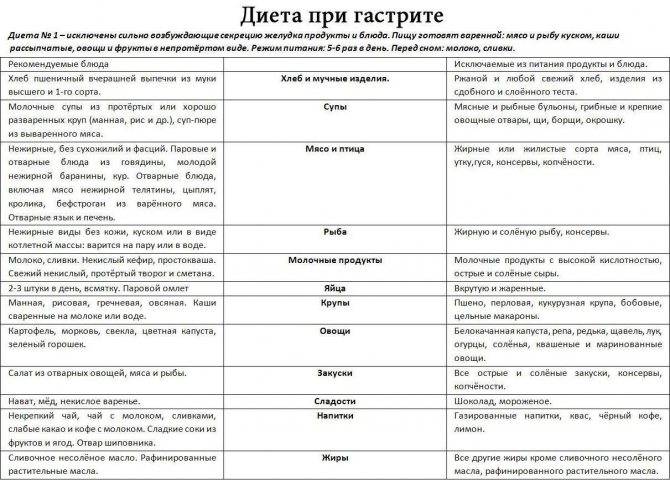
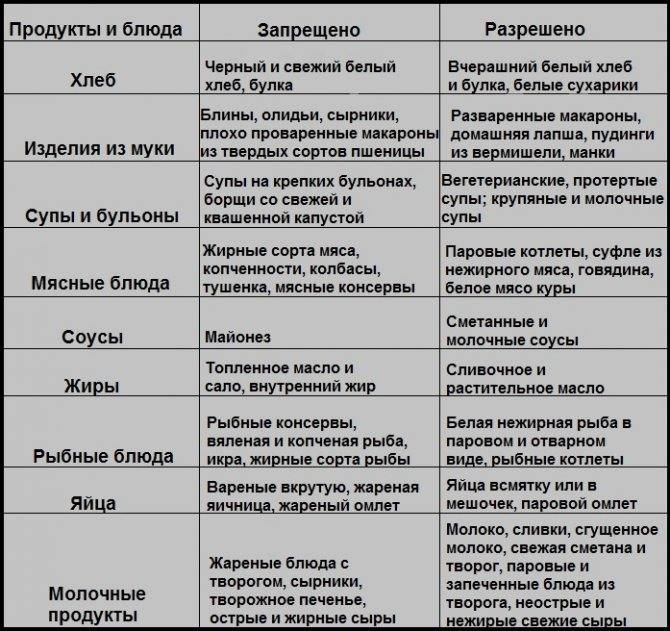
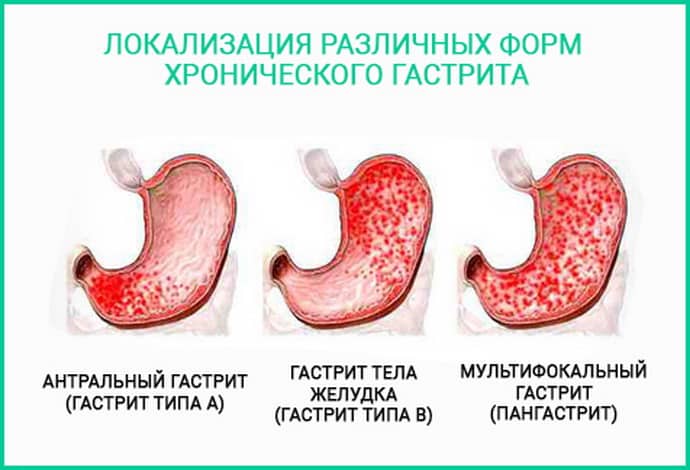
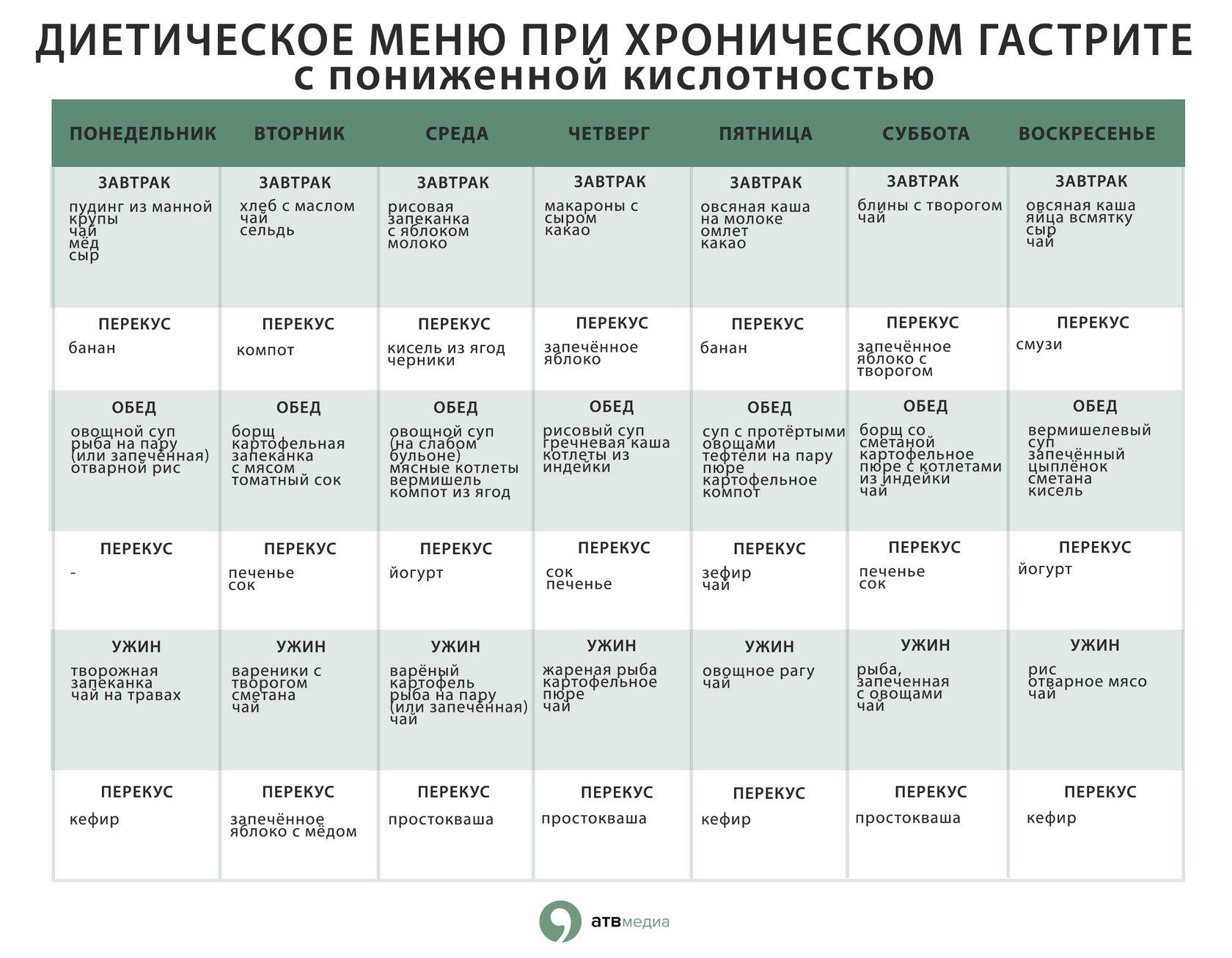
Особенности питания при эрозивном гастрите желудка
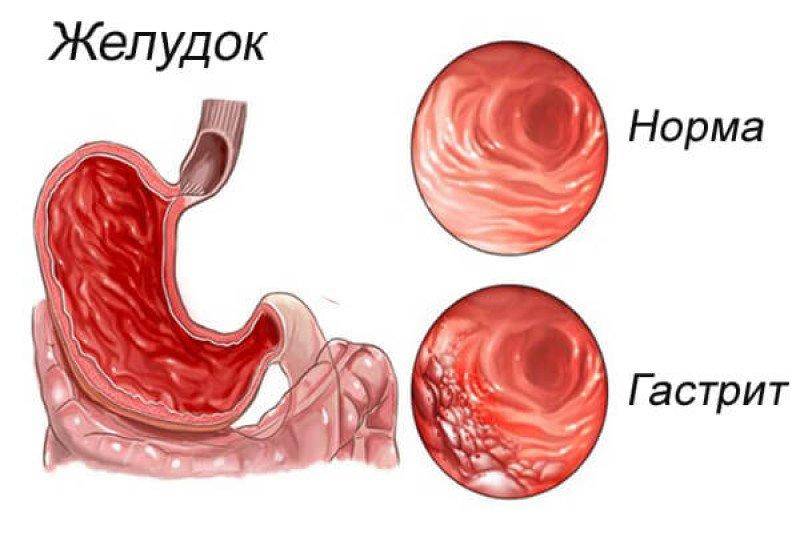
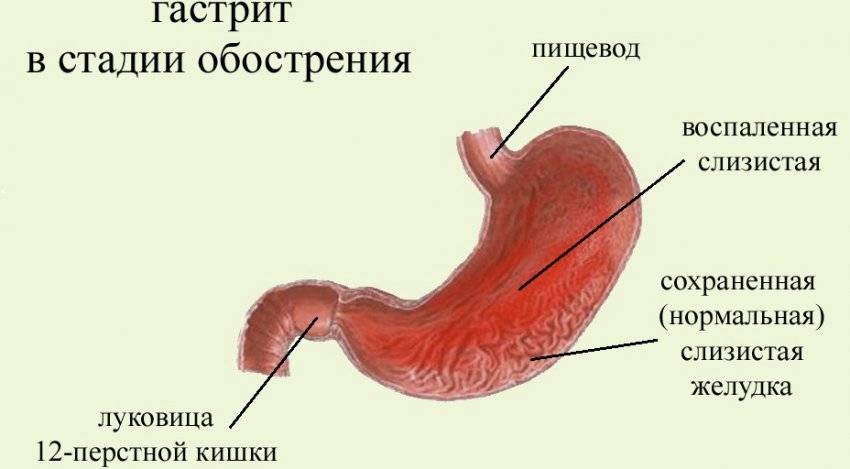
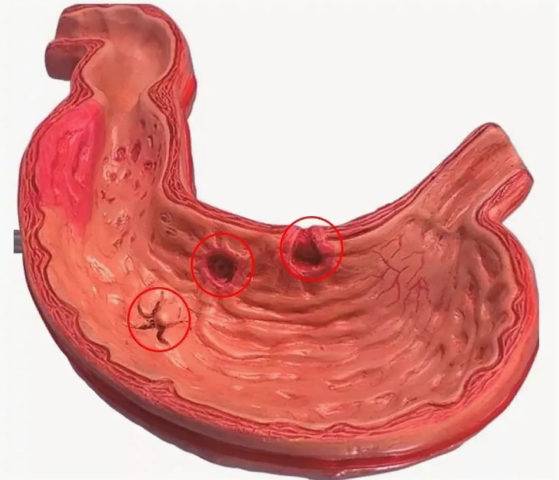
Эрозивный гастрит – воспаление слизистой оболочки желудка с образованием одиночных или множественных изъязвлений (эрозий). Может протекать в острой или хронической форме. От язвенной болезни желудка эрозивный гастрит отличается глубиной эрозий. Как правило, они не проникают во внутренние слои желудка и после лечения не образуют рубцов. Эрозии, по сути, являются открытыми ранами на внутренней оболочке желудка. Поэтому при попадании на них раздражающей пищи возникает воспаление, боль, кровоточивость. Кроме этого, клиническая картина при эрозивном гастрите заключается в нарушении стула, тошноте и рвоте, изжоге, метеоризме. Один из характерных симптомов при обострении гастрита – «голодные» боли в желудке.
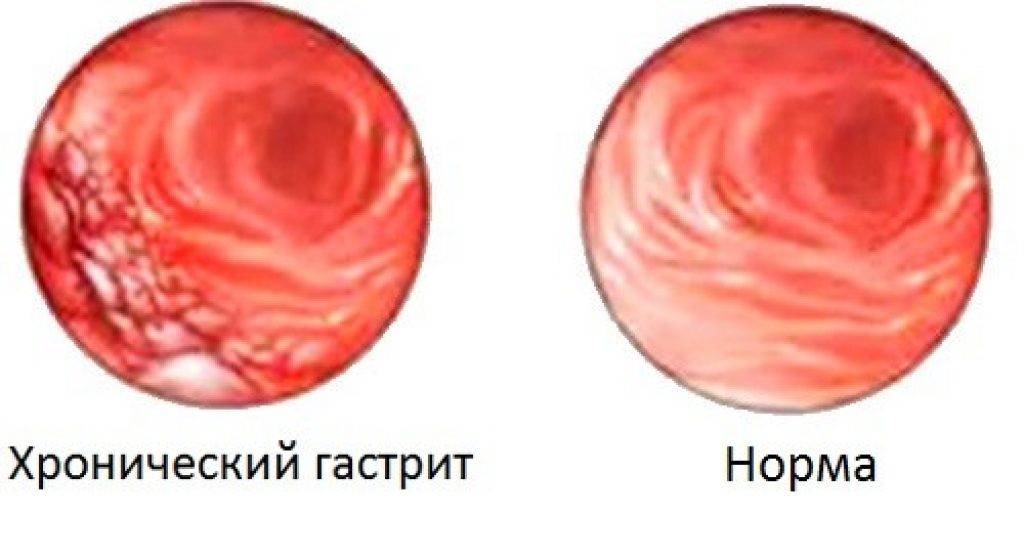
 Эрозивная форма гастрита
Эрозивная форма гастрита
Важно, чтобы лечение эрозивного гастрита было комплексным. Врач назначает препараты, помогающие остановить воспалительный процесс, снизить активное выделение желудочного сока, и антибиотики, если обнаружены бактерии Helicobacter pylori
Стоит отметить, что без лечебной диеты полноценная терапия невозможна.
К основным принципам питания при эрозивном гастрите относят:
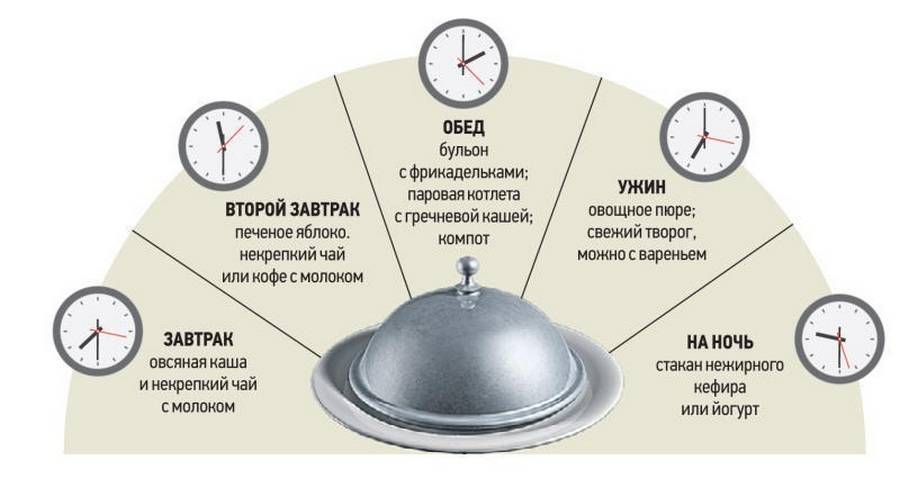
- дробные приемы пищи около 5-6 раз в день малыми объемами (200-250 г);
- исключают употребление пищи «на бегу» и всухомятку;
- пища должна проходить правильную термическую обработку – варку, тушение, запекание, приготовление на пару;
- блюда следует подавать в измельченном или протертом виде;
- рацион должен быть полноценным, сбалансированным по БЖУ;
- запрет на курение и употребление алкогольных напитков.
Чаще всего заболевание протекает на фоне повышенной или нормальной кислотности, поэтому при эрозивном гастрите назначают диетическое питание по Певзнеру – стол №1.
Внимание! Пища при эрозивном гастрите должна употребляться только в теплом виде. Горячая еда может спровоцировать кровотечение.
Диета при хроническом эрозивном гастрите
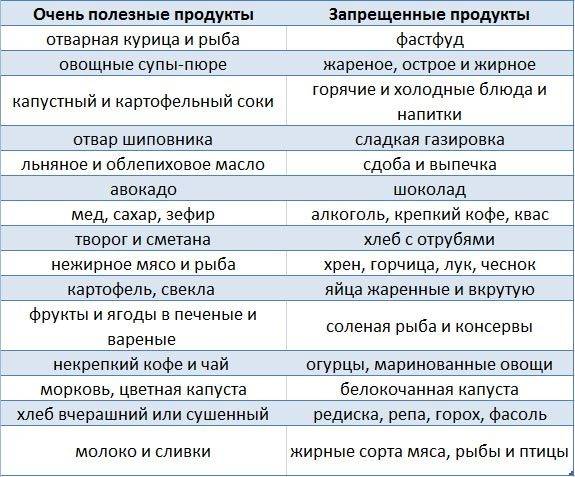
Диета после обострения эрозивного гастрита при переходе в хроническую форму не настолько строгая. Однако ряд ограничений останется навсегда. Это поможет избежать острой стадии заболевания. Продукты, употребление которых следует исключить полностью:
- жирные виды рыбы и мяса (свинина, баранина);
- копчености, соления и маринады;
- специи, приправы, соусы;
- сдоба;
- грибы;
- бобовые культуры;
- кофе, газированные напитки;
- некоторые виды сырых овощей (капуста, щавель, лук, чеснок, сладкий перец);
- кислые сорта ягод и фруктов в свежем виде;
- все жареные, жирные, острые блюда.
Питание во время диеты при эрозивном гастрите желудка не должно активизировать образование соляной кислоты, поэтому следует ограничить белковые продукты.
https://youtube.com/watch?v=CRMmZol91dU
 К питанию при обострении гастрита нужно отнестись внимательно
К питанию при обострении гастрита нужно отнестись внимательно
Предупреждение! Эрозивный гастрит в стадии ремиссии – это не полное выздоровление. Нужно понимать, что погрешности в питании могут усугубить патологию.
Диета при эрозивном гастрите в стадии обострения
Питание при обострении эрозивного гастрита должно быть направлено на оберегание слизистой оболочки желудка. Слишком холодная или горячая еда разрушает внутренние стенки воспаленного органа. Употребляемые напитки также должны быть теплыми. Во время диеты при эрозивной форме гастрита необходимо исключить искусственные добавки – красители, ароматизаторы, продукты питания с разнообразным составом. Кроме этого, раздражать слизистую оболочку желудка могут грубоволокнистые продукты с плотной кожурой, слишком зажаренные «до корочки» блюда.
Диета во время обострения эрозивного гастрита первые несколько дней исключает употребление травмирующей пищи. Она должна быть в жидком, протертом состоянии. Далее по мере стабилизации общего самочувствия пациента с эрозивной формой гастрита переводят на диету менее строгую – стол №1. Гастроэнтерологи уверяют, что постоянное употребление жидких продуктов не может ускорить процесс заживления
При эрозивном гастрите постепенно нужно переходить на полноценный рацион питания – осторожно включать в меню клетчатку, вчерашний черствый хлеб, отварные и тушеные овощи. Эти продукты питания активно стимулируют снятие воспаления, восстанавливают аппетит, препятствуют появлению запоров
Основные принципы диеты при остром эрозивном гастрите:
- дробное питание мелкими порциями;
- сбалансированный рацион по белкам, жирам и углеводам;
- пищу необходимо тщательно пережевывать, во время приема еды не торопиться;
- исключить прием пищи перед сном.
Под строгим запретом жареное, острое, соленое, грибы и копчености. Нельзя употреблять крепкий кофе, чай, газированные напитки, а также фаст-фуд.
Лечение
Лечение поджелудочной железы при обострении панкреатита:
- прием лекарственных препаратов;
- соблюдение диеты;
- профилактика повторного обострения.
Медикаменты и диета назначаются только врачом после обследования и с учетом сопутствующей патологии у пациента. Если препараты дают обезболивающий и противовоспалительный эффекты, устраняют неприятные симптомы болезни, то диета обеспечивает желез функциональный покой.
Средства из народной медицины можно принимать только вне обострения. В острый период они с большей вероятностью нанесут вред.
После купирования обострения панкреатита пациенту могут быть рекомендованы следующие мероприятия:
- Профилактика в санаторно-курортных учреждениях: Минеральных Водах, Кисловодске и Железноводске, Трускавеце (Украина), Карловых Варах (Чехия).
- Лечение заболеваний, косвенно влияющих на состояние поджелудочной железы (холецистит, гастродуоденит, желчнокаменная болезнь).
Медикаменты
Легкое и среднетяжелое течение обострение можно лечить в домашних условиях, после сдачи анализов и консультации с врачом. Пациенты с тяжелой формой болезни должны находиться в стационаре больницы.
Лекарственные препараты для лечения обострения хронического панкреатита:
- аналгетики и спазмолитики с целью обезболивания (Дюспаталин, Но-шпа, Бускопан);
- прокинетики для нормализации моторной функции ЖКТ, купирования тошноты и рвоты (домперидон, Церукал, Ондансетрон);
- антисекреторные средства с целью обеспечения функционального покоя поджелудочной железе, снижения кислотности желудочного сока (Омепразол, Рабепразол, Ранитидин, Алмагель А, Т);
- антибиотики используются только при наличии бактериальных осложнений;
- ингибиторы протеолиза (Гордокс) и аналоги соматостатина (Октреотид) обладают высокой эффективностью в отношении панкреатита, назначаются при тяжелом течении патологии.
Любые лекарственные препараты должны быть назначены врачом, поскольку он учитывает не только состояние больного, но и имеющиеся у него другие хронические заболевания, определят срок лечения.

Советуем ознакомиться:
- Дешевые аналоги Карсила;
- Боль от поджелудочной отдаёт в спину:
- Дренаж на ПЖ после операции.
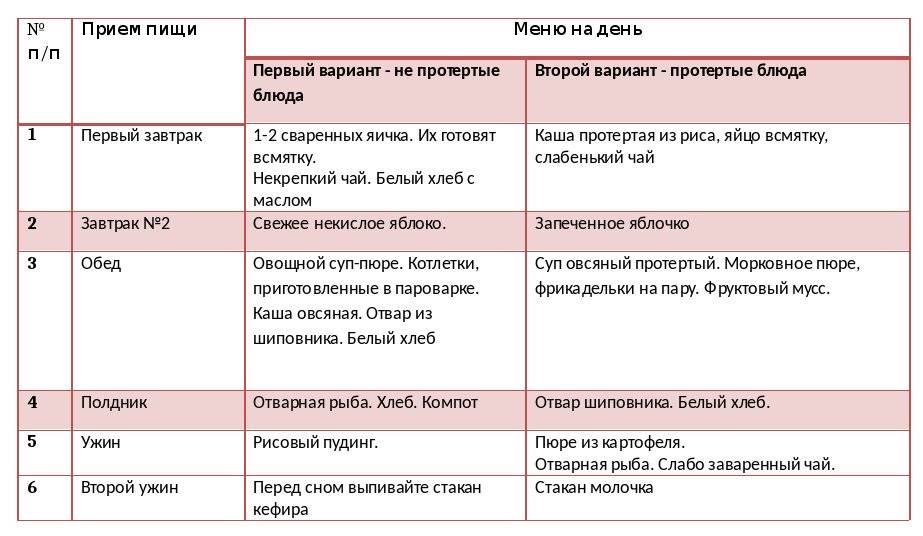
Режим питания
В диету входят:
- 2-3-дневное голодание: снижает активность выработки фермента, успокаивает железу. В желудок должно поступать только питьё: теплая негазированная вода, слабый чай, отвар шиповника, дополнительно вводят внутривенно или через желудочный зонд питательные вещества. Разрешено 1,5-2 литра питья в сутки — по 50 мл ежечасно или по 200 мл 6 раз за день. Разрешена щелочная вода («Нарзан», «Ессентуки-17», «Боржоми») — по глотку несколько раз в сутки. Воду исключают при приступах рвоты, тошноте.
- Дробное питание – малыми порциями до 7 раз протертой, жидкой пищей, богатой углеводами, которые слабее всего стимулируют поджелудочную железу. Показаны молочные овсяные супы и каши без масла, сахара, рисовый отвар, морковное, картофельное пюре, яблочный кисель без сахара, кисломолочные нежирные продукты. Размер порций должен составлять 2-3 столовых ложки.
- В течение следующих 14 дней порции постепенно увеличиваются до 200-300 грамм пищи. Еду готовят без соли, сахара, в жидком, протертом виде.
- Больной переводится на диету №5п. Она состоит из отварной, тушеной, запеченной пищи.

Лечение хронического панкреатита в стадии обострения должно сопровождаться исключением продуктов, вызывающих обильное выделение желудочного сока: солений, маринадов, специй, острого, жареного и жирного, а также крепких бульонов. Исключаются свинина, баранина, гусь и утка, все жиры, кроме легких растительных масел – кукурузного и оливкового.
Общая характеристика заболевания
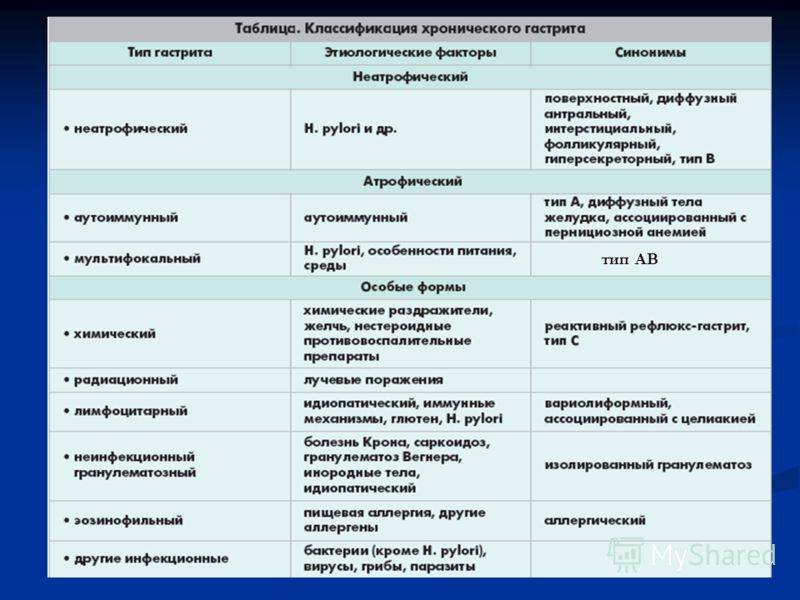
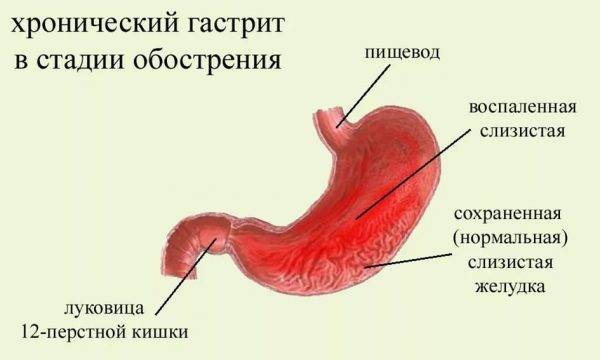
Для гастрита хронического типа характерно периодическое обострение. Но продолжительность ремиссии может иметь как кратковременный, так и довольно внушительный характер. Если после лечения первичного острого гастрита диагностируется рецидив с ухудшением состояния пациента, то уже говорят о хронической форме патологии. Гастрит, перешедший в такую стадию, вылечить окончательно довольно тяжело. Любая оплошность в питании, другие провоцирующие факторы могут дать толчок для начала воспаления слизистой желудка. При обострении гастрита пациенту не обойтись без специфического лечения. И уже от его успешности будет зависеть продолжительность и тип ремиссии:
- При полной ремиссии заболевание практически исчезает, и говорят об успешном лечении.
- При неполной форме ремиссии признаки обострения еще сохраняются, и при любом нарушении диеты острая форма способна активизироваться.
Период ремиссии при заболевании может достигать и пары месяцев, и нескольких лет. Но даже по истечении многих лет патологии больному будет полезно знать, что делать во время болевого приступа и какие лекарства при обострении лучше принимать до обращения к доктору.
Диагноз «хронический гастрит» ставится при выявлении воспаления после первичного его лечения
Лечение гастрита в стадии обострения медикаментозное и народное
При выборе медикаментозных схем лечения обострения хронического гастрита учитывается наличие инфекционного фактора, присутствие сопутствующих заболеваний и общее состояние пациента. Если при диагностике обнаружена бактерия Helicobacter Pylori, лечить заболевание начинают с приема антибиотиков. Обязательно проводится и стандартная терапия, направленная на снижение кислотности, при которой бактерия особенно активна.
Подбираются антибактериальные препараты широкого спектра действия, такие как Метронидазол или Амоксициллин. Может назначаться и Кларитромицин. Схема лечения выбирается доктором индивидуально и по результатам промежуточного контрольного теста на наличие бактерии может корректироваться. Дополняют антибактериальную терапию лекарствами, восстанавливающими флору кишечника.
При повышенной кислотности терапия гастрита обязательно включает:
прием антацидов, которые обволакивают желудок: такое действие препаратов помогает защитить слизистую от негативного влияния соляной кислоты и раздражающей пищи. На этом фоне ускоряется процесс регенерации, и уменьшаются болезненные ощущения. Чаще всего назначают пациентам с гастритом Маалокс или Альмагель;

- препаратов висмута, способных убирать воспаление и ускорять выздоровление: пациентам знакомо лекарство Де-Нол и его аналоги;
- назначение лекарств, блокирующих выработку соляной кислоты: прием таблеток Ранитидина, Омеза, Омепразола позволяет улучшить показатели кислотности и уменьшить негативное влияние сока на раздраженные стенки желудка.
Если у пациента кислотность понижена, не обойтись без лекарств, стимулирующих выработку желудочного сока. Также назначаются препараты с ферментами, улучшающие пищеварение типа Мотилиума, Церукала. Для устранения болезненной симптоматики медики рекомендуют во время приступов принимать Но-Шпу или другие спазмолитики. Но обычно уже спустя пару дней после начала лечения острая болезненная симптоматика перестает беспокоить пациента.
Лечение обострения гастрит народными способами:
- сок картофеля: свежий сок сырого картофеля очень эффективно регулирует уровень кислотности в желудке и саму выработку желудочного сока. Очистите несколько картофелин и отожмите из них сок. Половину стакана этого сока необходимо выпивать не позже, чем за час до еды. Если есть возможность, постарайтесь после приема сока немного полежать. Лечение должно длиться не менее недели;
- сок моркови :по точно такой же схеме рекомендуется принимать сок свежей моркови. Однако этот курс лечения должен длиться не более двух недель подряд. После этого, при необходимости, лечение можно повторить еще раз, но только после недельного перерыва;
- овсяные хлопья: замечательным способом вылечить любую форму гастрита являются овсяные хлопья. Причем рецепт лечения крайне прост – на ночь крупу замочите из расчета полтора стакана воды на половину стакана хлопьев. Утром воду слейте в эмалированную посуду, доведите до кипения, уменьшите огонь. Постоянно помешивая, добавьте одну столовую ложку муки или крахмала. Необходимо сварить своеобразный кисель, который нужно пить перед завтраком. Ну а завтрак, в свою очередь, должен состоять из каши, сваренной из этих самых овсяных хлопьев. Подобное лечение может длиться так долго, как это необходимо;
- яблоки: самые обыкновенные яблоки в состоянии справиться даже с самым запущенным гастритом. Рецепт лечения крайне прост – натрите на мелкой терке одно яблоко небольшого размера, вместе с кожурой. Получившуюся яблочную кашицу необходимо съесть сразу же. Лечение должно продолжаться две недели;
- облепиха: если у вас есть ягоды облепихи, вы можете попробовать следующий рецепт лечения гастрита. Вскипятите половину литра воды, добавьте туда три столовых ложки размятых ягод облепихи, уменьшите огонь и варите примерно 15 минут. Пить отвар необходимо по 200 грамм, два раза в сутки – утром натощак, вечером, не ранее, чем через час после приема пищи. Лечение должно продолжаться не менее десяти дней.
Роль спорта при лечении и профилактике гастрита
Все привыкли, что основными методами лечения этой болезни являются приём лекарств и соблюдение диеты. Хотя для нормальной работы желудка этого недостаточно. Большая роль в профилактике болезни отводится физкультуре и спорту.
Гастрит в стадии ремиссии никогда не являлся поводом для отмены привычных тренировок. Но заниматься ими можно только тогда, когда острая стадия болезни купирована. Причём занятия следует начинать с лечебной физкультуры, которая поможет решить следующие задачи:
- В брюшной полости для восстановительных процессов создаются благоприятные условия за счёт улучшения кровообращения;
- В слизистой желудка восстанавливается трофика;
- Занятие физическими упражнениями воздействует на нейрогуморальную регуляцию процессов пищеварения, а также на моторную и секреторную функции ЖКТ;
- Улучшается диафрагмальное дыхание.
При занятиях спортом в организме увеличиваются запасы энергии, происходит насыщение витаминами, кальцием, ферментными соединениями. А это ведёт к активизации окислительных процессов и восстановлению кислотного равновесия, что оказывает положительное влияние на работу желудка и, соответственно, купирование болезни.
Начинать эти занятия стоит только в стадии ремиссии. Если возникло обострение болезни, или она находится в острой фазе, все физические нагрузки следует прекратить.
Спортивный образ жизни и гастрит
 Несмотря на предостережения и слухи о вреде занятий спортом при гастрите, следует всё же отметить, что частота этого заболевания у спортсменов значительно ниже, чем у всех остальных. Ведь физические нагрузки при тренировках, проведённые в нормальном режиме и без фанатизма, положительно влияют на весь организм.
Несмотря на предостережения и слухи о вреде занятий спортом при гастрите, следует всё же отметить, что частота этого заболевания у спортсменов значительно ниже, чем у всех остальных. Ведь физические нагрузки при тренировках, проведённые в нормальном режиме и без фанатизма, положительно влияют на весь организм.
Во время выполнения любых физических упражнений органы брюшной полости подвергаются сотрясениям, благодаря чему происходит их массаж, и, соответственно, улучшается деятельность секреторных функций желудка. Поэтому при такой болезни, как гастрит, даже те, кто далёк от спорта, должны пересмотреть свой образ жизни и выделить полчаса в день на занятия физкультурой.
Продлить период ремиссии, а зачастую и полностью избавиться от этой болезни помогают такие виды, как спортивная ходьба, бег, плавание, катание на лыжах и коньках или на велосипеде. Можно порекомендовать также занятия йогой по вечерам у телевизора.
Противопоказания для занятий спортом
 Несмотря на положительную динамику болезни при физических нагрузках и спортивных тренировках, у них имеются и свои противопоказания. Следует полностью исключить силовые нагрузки на организм в тех случаях, когда:
Несмотря на положительную динамику болезни при физических нагрузках и спортивных тренировках, у них имеются и свои противопоказания. Следует полностью исключить силовые нагрузки на организм в тех случаях, когда:
- Обострение гастрита сопровождается рвотой или тошнотой;
- Имеет место ярко выраженный болевой синдром;
- Заболевание сопровождается стенозом.
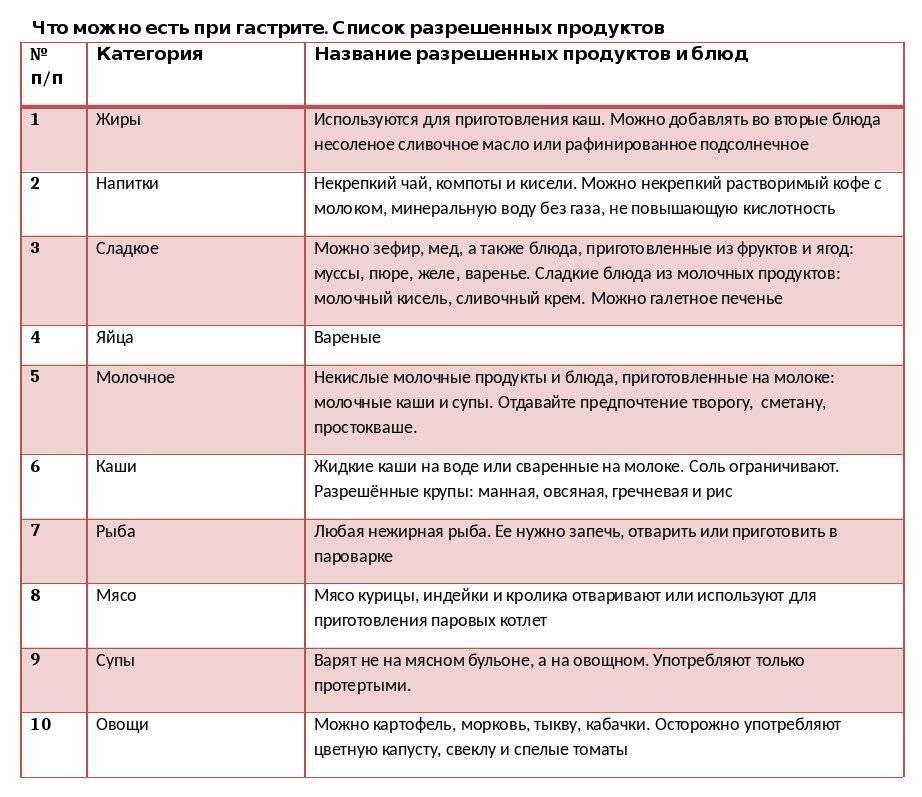
Разрешенные продукты
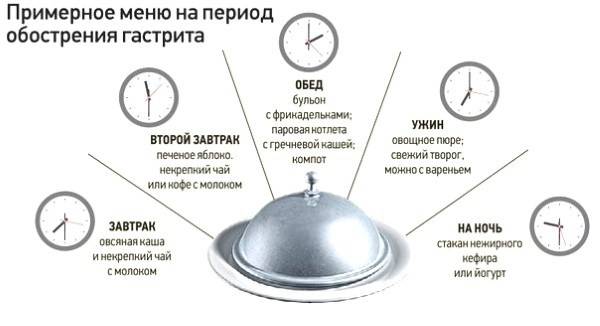
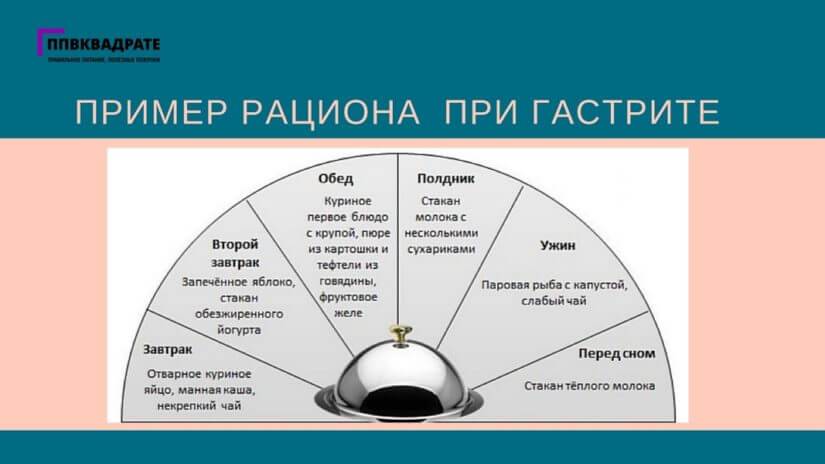
Питание при обострении гастрита желудка организуется в пределах Стола №1А и 1Б, сменяющих друг друга. Отличаются они степенью обработки продуктов. Стол №1А содержит слизистые супы и протертые каши, в нем отсутствуют любые овощи и хлеб. В Диету №1Б вводятся протертые супы, гомогенизированные консервы из овощей и фруктов. В остальном перечень продуктов совпадает.
Питание по Диете №1А назначается при выраженном обострении и на короткое время. Чаще применяется более расширенный и менее щадящий Стол №1Б, содержащий 100 г белков и жиров, 300 г углеводов. Он включает:
- Протертые супы из овсяной, манной, рисовой или гречневой круп, которые варят на овощных бульонах. Супы готовят с овощами и протирают. Наилучшим вариантом является употребление супов-пюре, в которые добавляют прокрученное вареное мясо. Для улучшения вкусовых качеств в обычные супы добавляют сливки, масло, яичную смесь.
- Подсушенный пшеничный хлеб и сухарики.
- Нежирное мясо и птицу. Из говядины, баранины, курицы, индейки и свинины готовят паровые блюда из фарша. Это могут быть котлеты, биточки, суфле, зразы, кнели.
- Блюда из рыбы (щука, хек, минтай, ледяная) в виде котлет, пюре, тефтелей. Мясные и рыбные блюда больному дают два раз в день.
- Каши: гречневую, овсяную, манную или рис. Крупы хорошо разваривают, протирают и добавляют масло.
- Консервы из овощей и фруктов, предназначенные для детского питания.
- Молоко, некислый творог (размятый с молоком), суфле из творога.
- Яйца (2 шт. в день), которые готовят всмятку или омлетом.
- Сливочное и растительное масло, которые добавляют в блюда.
- Ягоды в виде киселей, муссов, желе, печенные и тушеные яблоки. Их можно подавать с медом или сахаром.
- 1,5 л жидкости: фильтрованная вода, разбавленные соки, отвар отрубей, чай с молоком, морковный и тыквенный сок, настой шиповника.
| Белки, г | Жиры, г | Углеводы, г | Калории, ккал | |
| гречневая крупа (ядрица) | 12,6 | 3,3 | 62,1 | 313 |
| манная крупа | 10,3 | 1,0 | 73,3 | 328 |
| овсяные хлопья | 11,9 | 7,2 | 69,3 | 366 |
| рис белый | 6,7 | 0,7 | 78,9 | 344 |
| сухари из белого хлеба | 11,2 | 1,4 | 72,2 | 331 |
| варенье | 0,3 | 0,2 | 63,0 | 263 |
| желе | 2,7 | 0,0 | 17,9 | 79 |
| зефир | 0,8 | 0,0 | 78,5 | 304 |
| меренги | 2,6 | 20,8 | 60,5 | 440 |
| пастила | 0,5 | 0,0 | 80,8 | 310 |
| печенье мария | 8,7 | 8,8 | 70,9 | 400 |
| мед | 0,8 | 0,0 | 81,5 | 329 |
| сахар | 0,0 | 0,0 | 99,7 | 398 |
| соус молочный | 2,0 | 7,1 | 5,2 | 84 |
| молоко | 3,2 | 3,6 | 4,8 | 64 |
| сливки | 2,8 | 20,0 | 3,7 | 205 |
| творог | 17,2 | 5,0 | 1,8 | 121 |
| говядина вареная | 25,8 | 16,8 | 0,0 | 254 |
| телятина отварная | 30,7 | 0,9 | 0,0 | 131 |
| кролик | 21,0 | 8,0 | 0,0 | 156 |
| курица вареная | 25,2 | 7,4 | 0,0 | 170 |
| индейка | 19,2 | 0,7 | 0,0 | 84 |
| яйца куриные | 12,7 | 10,9 | 0,7 | 157 |
| масло сливочное | 0,5 | 82,5 | 0,8 | 748 |
| вода минеральная | 0,0 | 0,0 | 0,0 | — |
| сок | 0,3 | 0,1 | 9,2 | 40 |
| абрикосовый сок | 0,9 | 0,1 | 9,0 | 38 |
| кисель | 0,2 | 0,0 | 16,7 | 68 |
| морковный сок | 1,1 | 0,1 | 6,4 | 28 |
| тыквенный сок | 0,0 | 0,0 | 9,0 | 38 |
| шиповниковый сок | 0,1 | 0,0 | 17,6 | 70 |
| * данные указаны на 100 г продукта |
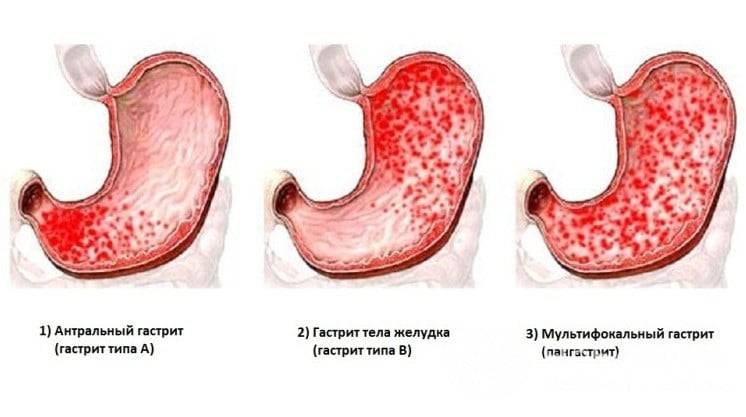
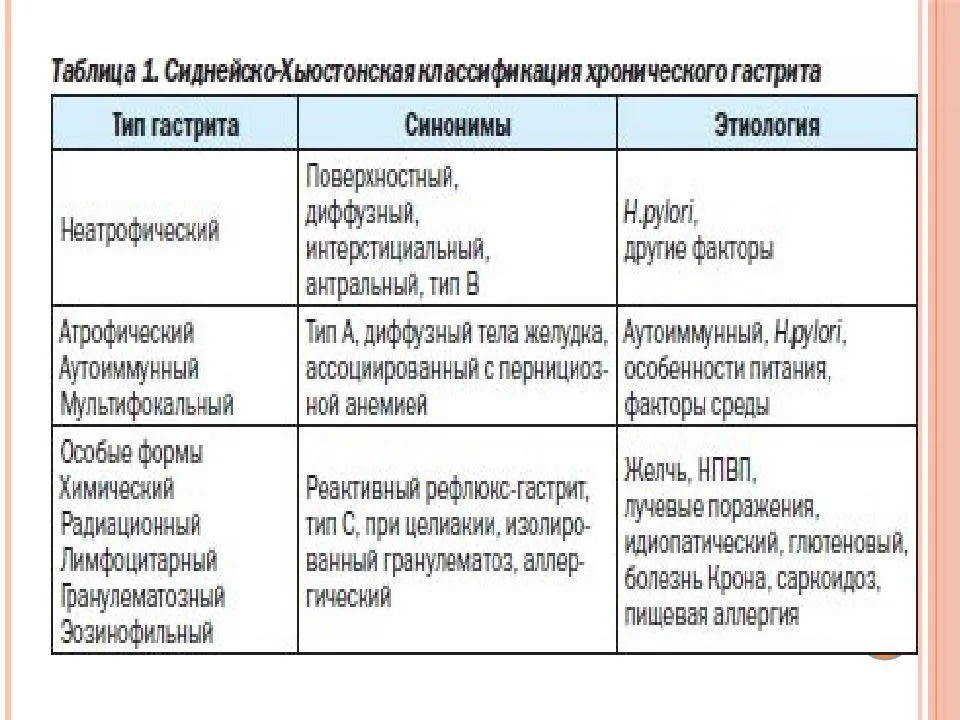
Питание при атрофическом гастрите
Больным с воспалением желудка необходимо отказаться от спиртосодержащих напитков. Алкоголь наоборот будет раздражать слизистую, и воспаление станет прогрессировать. В лечебную диету не входят однообразные продукты. Питание должно быть сбалансированным с применением фруктов, овощей, круп, рыбы и мяса.
Питание могут разделить в зависимости от протекания заболевания. В медицине выделяют:
- диета при обострении;
- диета при хронической форме гастрита;
- диета при очаговом атрофическом гастрите;
- диетическое питание при диффузном атрофическом гастрите;
- диета при гипертрофическом гастрите;
- правильное питание при антральном атрофическом гастрите.
В зависимости от концентрации желудочного сока назначают определённые продукты.
Особенности рациона при хронической форме
Когда у человека диагностируют атрофический гастрит в хронической форме, то обращают внимание на ткани желудка. Слизистая оболочка подвергается патологическим изменениям
Происходит истончение стенок, и выделяется небольшое количество желудочного сока. Лечащий врач при таком диагнозе назначает щадящую диету. Целью этого питания заключается в стимуляции восстановительных процессов повреждённых клеток.
Диета при хроническом атрофическом гастрите занимает важное место. Когда происходит обострение заболевания, то это зависит от употребляемой пищи
Процесс возникает при несоблюдении правильного питания. Тогда и медикаментозная терапия не способна справиться с болезнью.
Что можно есть при очаговой форме атрофического гастрита?
Если у пациента обнаружили очаговый гастрит, то происходит поражение участков желудка. Врач по показателям состояния слизистой назначит лечебную диету. Для предотвращения воспалительного процесса необходимо стимулировать выработку желудочного сока.
Чтобы диета приносила положительный эффект, перед приёмом пищи выпивают стакан минеральной воды. Для лечения очагового атрофического воспаления желудка потребуется каждый день употреблять овощные супы, диетическое мясо и рыбу. Эти блюда заменяет каша из разрешённых круп. В некоторых случаях останавливают свой выбор на овощах.
Болезнь в этой форме способна иметь повышенную кислотность соляной кислоты. Тогда назначают продукты, которые снижают выделяемый секрет. Овощи готовят в виде пюре. Употребляют макароны из мягких сортов пшеницы. Врачи разрешают, есть только бананы, яблоки красного цвета и груши.
Рекомендуемые продукты при диффузном заболевании
Диффузный гастрит отличается патологическим изменением в работе поджелудочной железы. Рекомендуют включать в рацион продукты, которые поддерживают выработку желудочного сока. Меню должно состоять из каш, диетических сортов мяса и рыбы, некоторые кисломолочные продукты, минеральной воды или отвара шиповника. Основной особенностью диффузного атрофического гастрита считается температурный режим продуктов и блюд.
Особенности диеты при атрофическом гастрите с пониженной кислотностью
Если заболевание диагностировано со сниженной секрецией, то рекомендуется принимать свежие соки из овощей. Напиток необходимо выпивать за 30 минут до приёма пищи. Это поможет настроить желудок на поступление еды. Подробнее о питании при пониженной кислотности читайте здесь.
Каждый день при заболевании потребуется включать в рацион каши, омлет, приготовленный на пару. Рекомендуется употреблять диетические виды мяса и рыбы. Овощи предварительно запекают или отваривают. Напитки подойдут приготовленные из ягод или фруктов.
Что можно употреблять при повышенной кислотности
В диету при атрофическом гастрите с повышенной кислотностью включают супы, которые снижают выработку желудочного сока. Это же правило действует на каши. Врачи рекомендуют исключать из рациона:
- лук;
- чеснок;
- цитрусовые фрукты;
- виноград;
- сдобу;
- ржаной свежий хлеб;
- жирные кисломолочные продукты.
Перечисленные компоненты способствуют увеличению выработки желудочного сока. Больному следует внимательно отнестись к этим продуктам.
Из чего состоит рацион при антральной форме заболевания
Когда возникает острый гастрит, то назначают диету, которая способствует уменьшению раздражения слизистой. Можно употреблять супы-пюре. Блюда подаются в полужидком виде и тщательно измельчённые. Из мяса и рыбы разрешается делать суфле.