Особенности у новорожденных
Болезнь диагностируется у новорожденных в родильном доме, когда ребенок находится под контролем врачей. Если ребенок заболел дома, то родители это заметят: малыш постоянно надрывно плачет, температура повышается и не падает, сильно кашляет. При такой симптоматике, нужно сразу показать ребенка врачу-педиатру или вызвать скорую помощь.
Врач расспрашивает родителей, осматривает маленького пациента. После делается рентгенологические обследование и проводится анализ крови. На основании полученных результатов устанавливается наличие или отсутствие болезни. Для постановки диагноза используются данные не только о количестве лейкоцитов и эритроцитов, имеет значение и с какой скоростью оседают эритроциты.
Распространенный признак пневмонии — учащенное дыхание, при диагностике его нельзя не заметить. Оно возникает из-за поражения воспалительным процессом тканей легких.
Если говорить о противопоказаниях, которые могут иметь методы диагностики, то рентген, ЭКГ и КТ опасности для здоровья ребенка не представляют, если выполняются не слишком часто. Направления на исследования может выдавать только врач, он знает допустимые дозы облучения.
Первым ребенка осматривает педиатр, он проводит первичную диагностику. Если есть необходимость, он дает направление к пульмонологу.
При диагностике детей есть свои особенности: маленький ребенок в силу своего возраста не может рассказать о своих ощущениях. Но опытные врачи справляются с такими трудностями.
Стандарты лечения по протоколу ВОЗ
Для каждого отдельно взятого пациента цель лечения и его тактика может существенно изменяться. Это зависит от возраста больного, сопутствующих заболеваний, наличия или отсутствия осложнений, а также причины возникновения пневмонии.
Цели
Терапевтические мероприятия преследуют следующие цели:
- уничтожение инфекции-возбудителя заболевания,
- снятие симптомов,
- устранение инфильтративных изменений в тканях легких,
- приведение в норму лабораторных показателей,
- устранение и дальнейшая профилактика осложнений.
Важно! Пневмонию рекомендовано лечить в стационаре под пристальным наблюдением медперсонала. Однако при легкой форме заболевания допустимо домашнее лечение
Тактика
Существует немедикаментозный и медикаментозный варианты лечения пневмонии у взрослых.
Немедикаментозная терапия:
- дыхательные упражнения в случае отделения мокроты в количестве более 30 мл в сутки,
- применение физиотерапевтических методик: дециметровые волны, электрофорез, магнитотерапия, электрические токи.
Медикаментозная терапия разделяется на антибактериальную и симптоматическую.
Антибактериальная терапия является главной задачей лечения и подразумевает прием антибиотиков:
- Амоксициллина,
- Азитромицина,
- Рокситромицина,
- Спирамицина,.
- других.
Также существует список альтернативных медикаментов, которые могут быть назначены для антибактериальной терапии пневмонии у взрослых, в него входят:
- Левофлоксацин,
- Цефтриаксон,
- Цефуроксим,
- Амикацин.
Длительность лечения каждым из препаратов определяется строго индивидуально, в среднем антибактериальная терапия длится от 1 до 2 недель.
Симптоматическая терапия включает в себя прием отхаркивающих препаратов:
- Бромгексина,
- Амброксола,
- Ацетилцистеина,
- Карбоцистеина.
Симптоматическое лечение длится не более 10 дней.
Справка! При высоком риске заражения пневмококковой инфекцией проводится вакцинация – это профилактическая мера против пневмонии.
Течение болезни может значительно затянуться, этому способствуют следующие факторы:
- тяжелая форма заболевания,
- возраст более 55 лет,
- алкогольная, наркотическая или табачная зависимость,
- индекс массы тела меньше 19,
- сопутствующие заболевания, приведшие к инвалидности,
- неэффективность лечения,
- вторичное заражение вирусом-возбудителем пневмонии.
При наличии хотя бы одного из вышеперечисленных условий лечение пневмонии должно проводиться только в стенах больничного отделения.
Реабилитационные меры после перенесенного воспаления легких:
- сбалансированное питание,
- соблюдение режима дня,
- выполнение специальных физических упражнений,
- отказ от курения,
- физиотерапию,
- рекреационную терапию (грязи, минеральные воды),
- устранение психических расстройств.
В зависимости от степени заболевания, через 2-4 недели от начала болезни проводится рентгенологический контроль состояния органов грудной клетки.
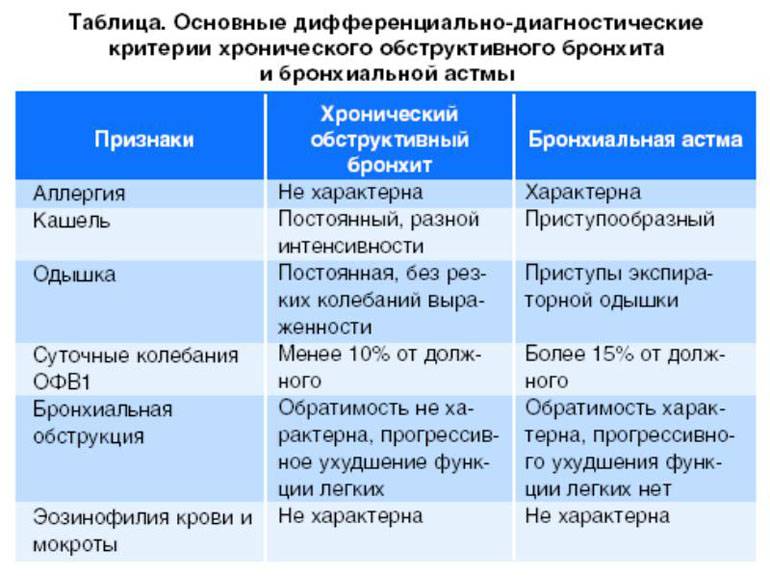
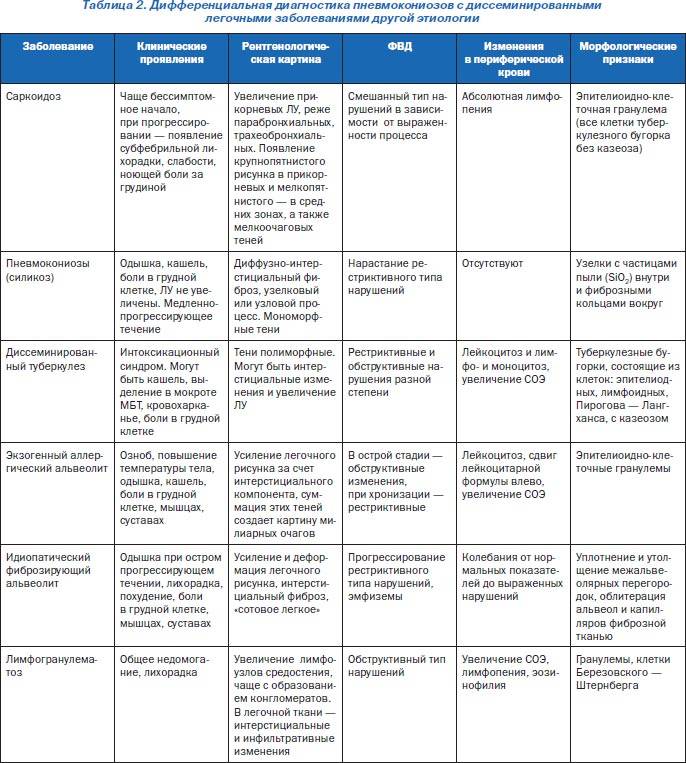
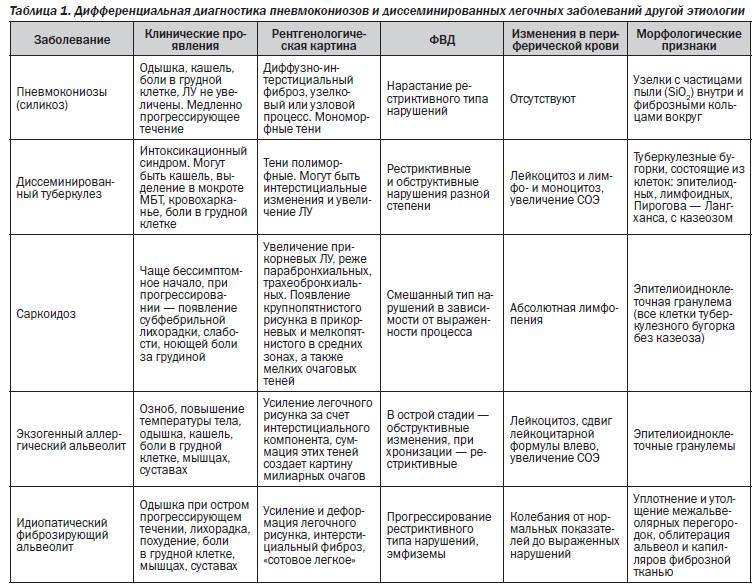
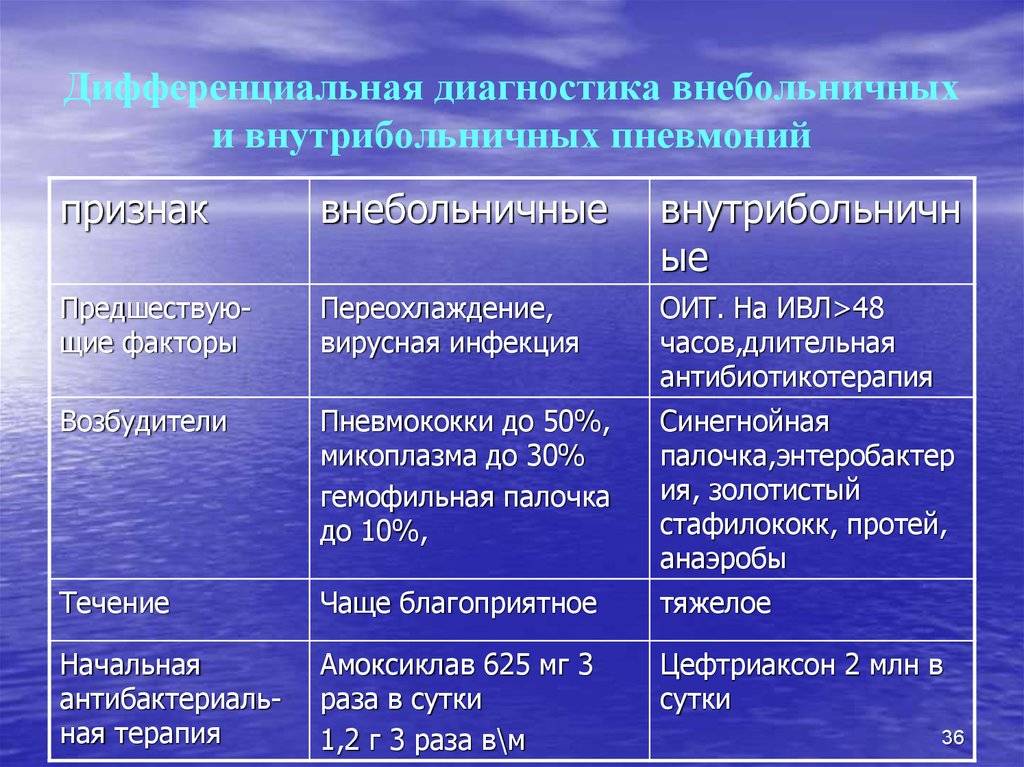
Дифференциальная диагностика
Дифференциальная диагностика пневмонии крайне важна, поскольку в отличие от бронхита ее необходимо совершенно по-иному лечить. Дифференциальный диагноз пневмонии должен складываться по симптомам больного и лабораторно-инструментальным критериям:
- Заболевание начинается, как правило, остро и сопровождается лихорадочным состояние (температура тела превышает 38°C).
- Появляется мокрота с гноем и примесями крови.
- Аускультация выявляет ранее отсутствующие, локальные укорачивания легочного звука при перкуссии.
- Наблюдается лейкоцитарная формула со сдвигом влево.
- Специалисты лучевой диагностики в ходе обследования укажут основной рентгенологический признак — скопление крови и клеток в определенном участке легкого, которое создают определенную картину затемнений.
Диагностика пневмонии — это задача не из простых. Кроме того, что это заболевание легко спутать с другими патологическими процессами, оно само может быть нескольких видов и иметь различную клиническую картину. Классификация воспаления легких у взрослых и педиатрических пациентов зависит от формы, этиологии, условий возникновения, характерных признаков, локализации и возможных осложнений.
По форме данную патологию делят на такие группы:
- внебольничная (домашняя) — встречается наиболее часто;
- воспалительно-инфекционный процесс, приобретаемый в условиях стационарного пребывания;
- пневмоцистная — наблюдается у пациентов с иммунодефицитом.
Большое значение в тактике лечения имеет выявление возбудителя, которым может оказаться один из таких патогенов:
- пневмококк;
- микоплазменные микроорганизмы;
- хламидии пневмонии;
- легионелла;
- палочка Пфейфера;
- золотистый стафилококк;
- палочка Фридлендера;
- неклеточные инфекционные агенты;
- патогенные грибы.
По клиническим признакам и локализации воспаления подразделяют на такие группы:
- очаговое (бронхопневмония) бывает с мелкими локализациями или сливное;
- долевая (нижнедолевая);
- двустороннее (поражаются оба легких).
Диагностике и лечению пневмонии должно уделяться серьезное внимание, поскольку данная болезнь без принятия соответствующих мер может закончиться смертельным исходом. Частота летальности у пациентов среднего возраста, которые не страдают серьезными соматическими заболеваниями, составляет не более 3%. А вот пневмония у пожилых людей, отягощенная хроническими заболеваниями, имеет плохой прогноз у каждого третьего пациента
А вот пневмония у пожилых людей, отягощенная хроническими заболеваниями, имеет плохой прогноз у каждого третьего пациента.
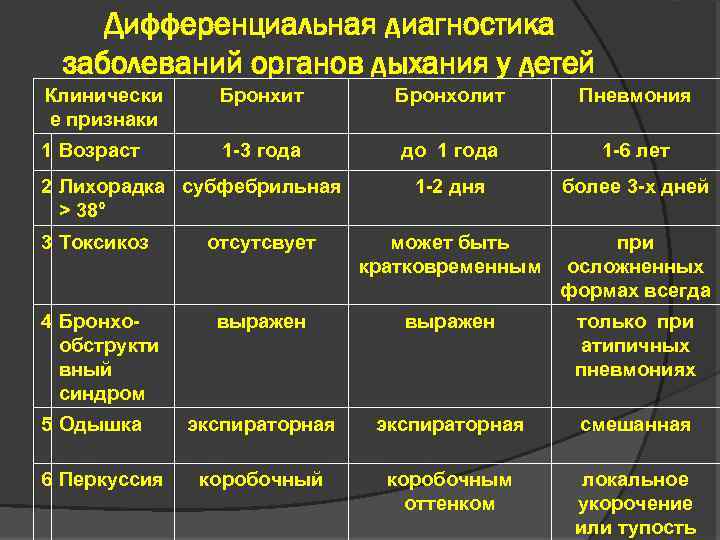
Варианты проведения диагностики пневмонии у детей
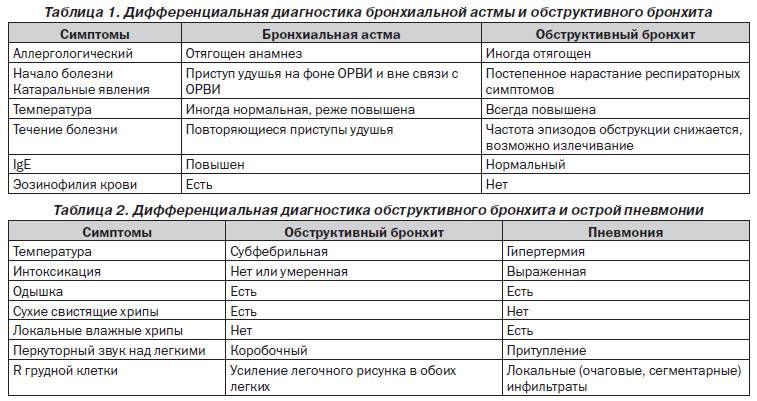
Диагностика пневмонии у детей опирается на внешние проявления болезни, а также данные лабораторных и аппаратных методов обследования. Поскольку пневмония имеет много общих признаков с другими болезнями, поражающими систему органов дыхания, ведущее место в распознавании болезни занимает дифференциальный диагноз.
Воспаление легких имеет чаще всего бактериальную этиологию, поэтому в диагностике большую роль играют и бактериологические методы исследования.
Общеклиническая диагностика пневмонии

При заболевании воспалением лёгких в первую очередь появляются жалобы на повышение температуры и кашель. Также возможны и другие симптомы, которые могут быть как признаками пневмонии, так и бронхитов, а также острых респираторных и вирусных заболеваний.
К такой симптоматике относятся:
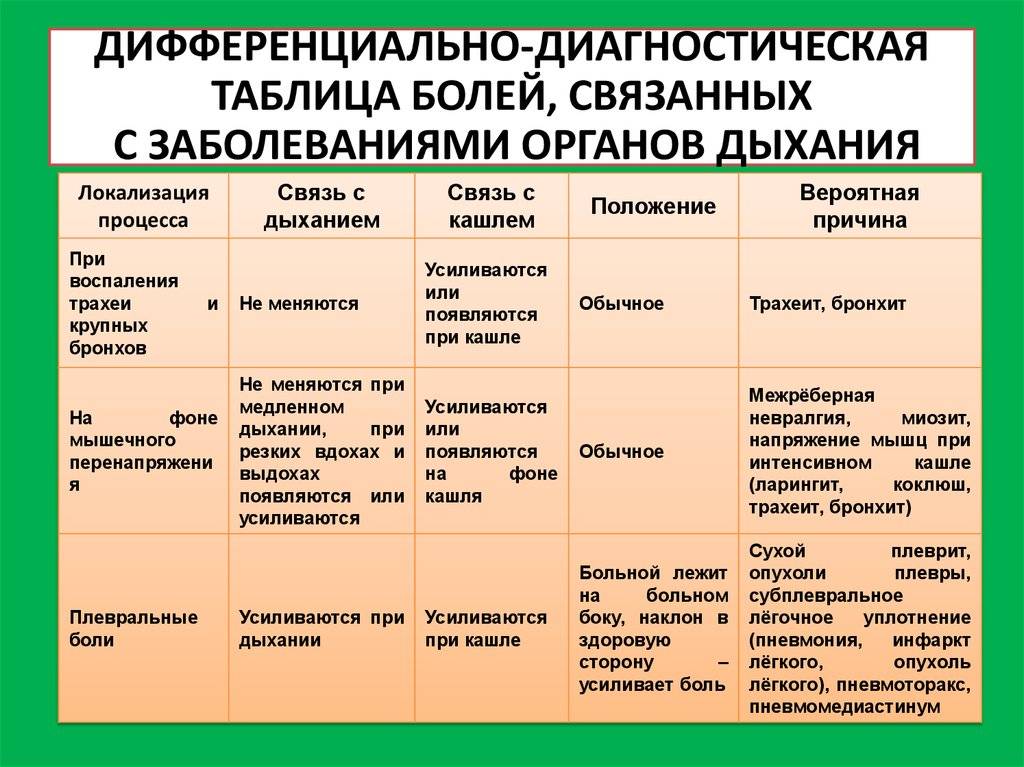
- боль в грудной клетке или в области лопаток;
- явления общей интоксикации организма;
- головные боли;
- слабость;
- повышенная потливость.
Также выключается глубокое дыхание – любая попытка сделать глубокий вдох приводит к приступу кашля. Почти постоянно держится одышка, даже при нормальных показателях температуры тела. Ребенок капризничает, может отказываться от еды.
Кожные покровы могут быть бледными. Иногда отмечается цианоз носогубного треугольника. Может значительно уменьшиться количество выделяемой мочи.
Клиническая картина также зависит от вида пневмонии. Очаговое, крупозное или сегментарное воспаление легких по своим симптомам будут иметь специфические отличия.
В первую очередь врач обращает внимание на температуру, которая при воспалении легких без соответствующего лечения держится выше 38 градусов от трех дней и дольше. Если у ребёнка бронхит, то температура чаще всего будет ниже 38 градусов. Если все же и были повышения до такой цифры и выше, то обычно в течение от одного до трех дней температура снижается до более низких цифр
При воспалении легких температура обычно слабо реагирует на жаропонижающие средства. Если все-таки и удается немного снизить температуру тела ребенка, то через короткое время она снова возрастает
Если все же и были повышения до такой цифры и выше, то обычно в течение от одного до трех дней температура снижается до более низких цифр. При воспалении легких температура обычно слабо реагирует на жаропонижающие средства. Если все-таки и удается немного снизить температуру тела ребенка, то через короткое время она снова возрастает.
Помимо повышения температуры, дифференциальная диагностика пневмонии проводится и по другим жалобам:
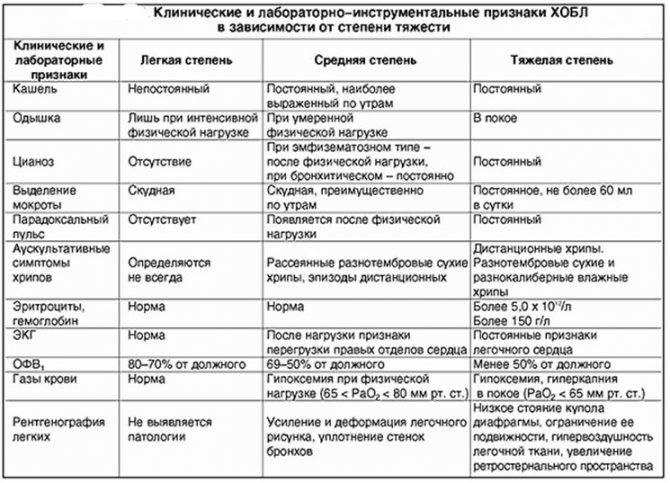
- Учащенное дыхание. Также может присутствовать и затруднение дыхания, сопровождающееся втягиванием мышц грудной клетки в межреберные промежутки при каждом вдохе. Изменения частоты дыхательных экскурсий зависят от тяжести воспалительного процесса, величины поражения легких и от возраста ребенка. Заподозрить воспалительный процесс в легких у детей разных возрастных групп можно при частоте дыхательных экскурсий от шестидесяти и выше у малышей до двух месяцев. От двух месяцев до года на пневмонию укажет частота дыхания свыше 50 в минуту. От одного года до четырех лет воспаление легких подозревается при сорока и больше дыхательных актов в минуту.
- При перкуссии укорачивается звук над легкими. Следует иметь в виду, что этот симптом может присутствовать только в половине случаев воспаления. Поэтому отсутствие этого признака еще не дает повода думать об отсутствии пневмонии.
- Выслушивание хрипов над легкими при аускультации. При пневмонии часто прослушиваются мелкопузырчатые хрипы. Также может присутствовать крепитация, ослабление дыхание. Но и отсутствие хрипов также не является показателем отсутствия воспалительных процессов в легких. Если хрипы при аускультации присутствуют, то они помогут при дифференциальном диагнозе. Так, двусторонние симметричные хрипы являются характерным признаком бронхита, в то время как хрипы, выслушиваемые с одной стороны, т.е. ассиметричные, подтверждают диагноз пневмонии.
- У старших детей на пневмонию указывает появление голосового дрожания и усиленная бронхофония.
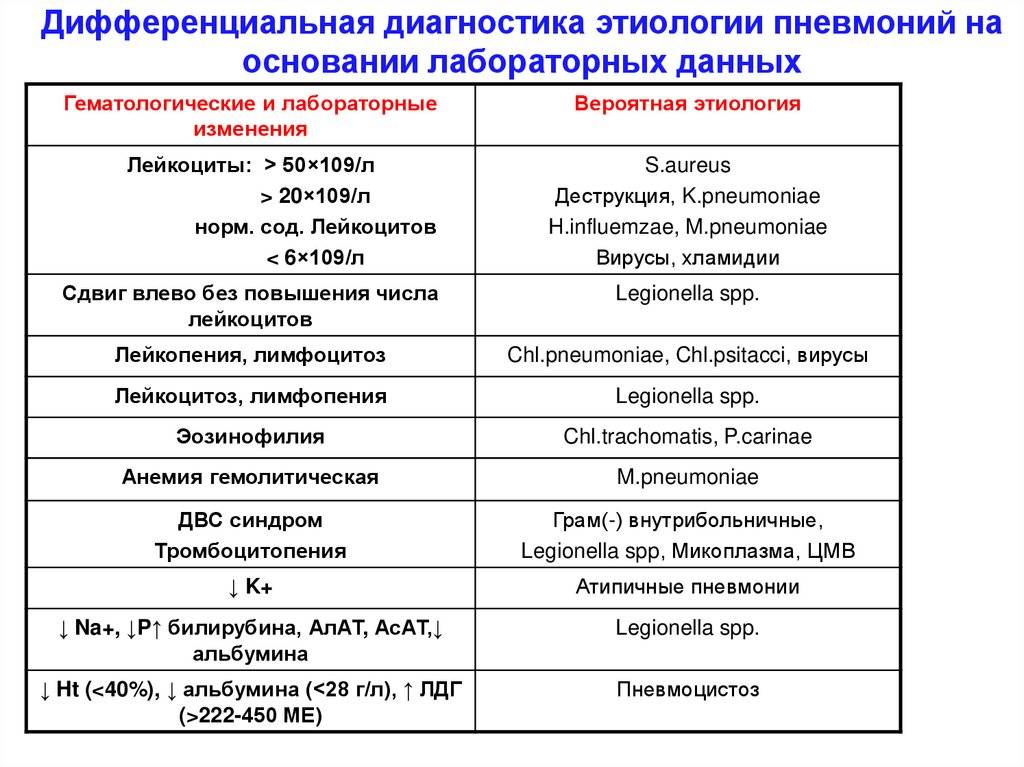
Лабораторная диагностика пневмонии
Анализ периферической крови необходимо проводить всем больным с подозрением на пневмонию. Лейкоцитоз более 10-12х109/л и палочкоядерный сдвиг более 10% указывают на высокую вероятность бактериальной пневмонии. При установленном диагнозе пневмонии лейкопению менее 3х109/л или лейкоцитоз более 25×109/л считают неблагоприятными прогностическими признаками.
Биохимический анализ крови и исследование кислотно-основного состояния крови — стандартные методы обследования детей и подростков с тяжёлой пневмонией. нуждающихся в госпитализации. Определяют активность печёночных ферментов, уровень креатинина и мочевины, электролитов.
Этиологический диагноз устанавливают главным образом при тяжёлых пневмониях. Выполняют посев крови, который даёт положительный результат в 10-40% случаев. Микробиологическое исследование мокроты в педиатрии не имеет широкого применения в связи с техническими трудностями забора мокроты в первые 7-10 лет жизни. Но в случаях проведения бронхоскопии микробиологическое исследование используют, материалом для него служат аспираты из носоглотки, трахеостомы и эндотрахеальной трубки. Кроме того, для выявления возбудителя проводят пункцию плевральной полости и посев пунктата плеврального содержимого.
Серологические методы исследования также используют с целью выяснения этиологии заболевания. Нарастание титров специфических антител в парных сыворотках, взятых в острый период и период реконвалесценции. может свидетельствовать о микоплазменной или хламидийной этиологии пневмонии. Достоверными методами также считают выявление антигенов методами латекс-агглютинации, встречного иммуноэлектрофореза, ИФА. ПЦР и др. Все эти методы, однако, требуют времени, не влияют на выбор тактики лечения и имеют только эпидемиологическую значимость.
Инструментальные методы диагностики пневмонии
«Золотой стандарт» диагностики пневмонии у детей — рентгенологическое исследование органов грудной клетки, которое считают высокоинформативным и специфичным методом диагностики (специфичность метода составляет 92%). При анализе рентгенограмм оценивают следующие показатели:
- размеры инфильтрации лёгких и её распространённость;
- наличие или отсутствие плеврального выпота;
- наличие или отсутствие деструкции лёгочной паренхимы.
Все эти данные помогают определить степень тяжести заболевания и правильно подобрать антибактериальную терапию. В последующем при отчётливой положительной динамике клинических проявлений внебольничной пневмонии нет необходимости в контрольной рентгенографии (при выписке из стационара или когда ребёнок лечится дома). Более целесообразно проводить контрольную рентгенографию не ранее чем через 4-5 нед от начала заболевания.
Рентгенографическое исследование в динамике в острый период заболевания проводят только при наличии прогрессирования симптомов поражения лёгких или при появлении признаков деструкции и/или вовлечения плевры в воспалительный процесс. В случаях осложнённого течения пневмонии проводят обязательный рентгенологический контроль перед выпиской больного из стационара.
При госпитальной пневмонии необходимо помнить, что если пневмония развивается за 48 ч до летального исхода, то рентгенографическое исследование может дать отрицательный результат. Такую рентгенонегативную пневмонию (когда рентгенография, проведённая за 5-48 ч до смерти пациента, не выявляла пневмонической инфильтрации в лёгких) наблюдают в 15-30% случаев. Диагноз устанавливают только клинически на основании выраженной дыхательной недостаточности, ослабленного дыхания; нередко может быть кратковременный подъём температуры.
Рентгенографическое исследование в динамике при госпитальной пневмонии в острый период заболевания проводят при прогрессировании симптомов поражения лёгких или при появлении признаков деструкции и/или вовлечения плевры в воспалительный процесс. При отчётливой положительной динамике клинических проявлений пневмонии контрольную рентгенографию проводят при выписке из стационара.
При оценке состояния госпитализированных ранее по поводу какой-либо патологии детей и детей с тяжёлой внебольничной пневмонией особое внимание нужно уделять состоянию и эффективности дыхательной функции, в частности показаниям пульсоксиметрии. При тяжёлой пневмонии и госпитальной пневмонии, особенно ВАП, необходим также мониторинг таких показателей, как частота дыхания, частота пульса, артериальное давление, кислотно-основное состояние, диурез, у детей первого полугодия жизни — масса тела. Компьютерную томографию (КТ) используют в случае необходимости при проведении дифференциальной диагностики, так как КТ обладает в 2 раза более высокой чувствительностью по сравнению с обзорной рентгенографией при выявлении очагов инфильтрации в нижней и верхней долях лёгких
Компьютерную томографию (КТ) используют в случае необходимости при проведении дифференциальной диагностики, так как КТ обладает в 2 раза более высокой чувствительностью по сравнению с обзорной рентгенографией при выявлении очагов инфильтрации в нижней и верхней долях лёгких.
Профилактика пневмонии
Специфической профилактики этого заболевания не существует. Чтобы снизить риск развития пневмонии до минимума, следует придерживаться следующих рекомендаций:
- не курить;
- вести активный образ жизни;
- достаточно отдыхать;
- своевременно устранять очаги инфекции любой локализации (хронический тонзиллит, кариес и др.);
- адекватно и своевременно лечить ОРВИ;
- не контактировать с лицами, больными пневмонией;
- в случае нарушений в системе иммунитета – периодически принимать иммуномодулирующие препараты (ИРС-19, Рибомунил, Иммунал и др.).
О диагностике пневмонии рассказывает программа «Школа доктора Комаровского»:
Пневмония и основные методы исследования
Опасная пневмония, методы исследования ее включают различную диагностику. Для определения этого коварного недуга существует целый комплекс диагностических алгоритмов, применяющихся в пульмонологии. Эти методы диагностики базируются на осмотре больного, результатах клинических данных и лабораторных анализах. Для достоверного и точного диагноза врач должен подтвердить наличие внутрилегочной патологии, выявить причины недуга и установить степень его тяжести с целью дальнейшего лечения.
Причины
Пневмония является острым инфекционно-воспалительным заболеванием легких. Пневмонии классифицируются на несколько форм, зависящих от их тяжести и длительности. По этиологии различают бактериальную, вирусную, микоплазменную, аллергическую и смешанную пневмонии. По патогенезу заболевание подразделяют на первичное и вторичное. Исходя из клинико-морфологических признаков, различают крупозную, интерстециональную, сегментарную и очаговую пневмонии. При постановке диагноза также учитываются следующие факторы:
- пути инфицирования пациента;
- внебольничное заболевание легких, в большинстве случаев как осложнение после ОРВИ;
- госпитальная пневмония — заболевание, которое проявилось у пациента после 72 часов с момента пребывания в больнице.
Возбудителями пневмонии могут быть различные вредные для человека микроорганизмы, такие как вирусы, бактерии, грибки, хламидии и микоплазмы. Возникновение вирусных инфекцией в большинстве случаев является фактором для появления заболевания.
Одним из наиболее распространенных возбудителей является пневмококк.
Однако предрасполагающими причинами появления коварного недуга может быть и воздействие всевозможных химических и физических факторов, таких как, например, прохождение через дыхательные пути токсических веществ, включая сигаретный дым. Возникновение вторичной пневмонии может быть спровоцировано хронической болезнью почек, заболеваний крови и лимфоузлов, а также органов дыхательной системы.
Развитие заболевания происходит в момент попадания инфекции в легкие, в основном через дыхательные пути. Вирусная инфекция поражает слизистую оболочку верхних дыхательных путей и убирает защитную барьерную ступень эпителия, попадая в легкие.

Диагностика
Методы исследования заболевания легких проходят с помощью лабораторной и лучевой диагностики. Методы исследования пневмонии в лабораторных условиях включают в себя:
- анализ крови на исследование лейкоцитоза, изменений в лейкоцитарной формуле (СОЭ);
- биохимический анализ крови на определение С-реактивного белка, уровня гликемии и проведение функциональных тестов печени и почек;
- мазок и посев мокроты — изучение микрофлоры и воспалительного процесса;
- исследование на наличие внутриклеточных возбудителей (микоплазм и хламидий).
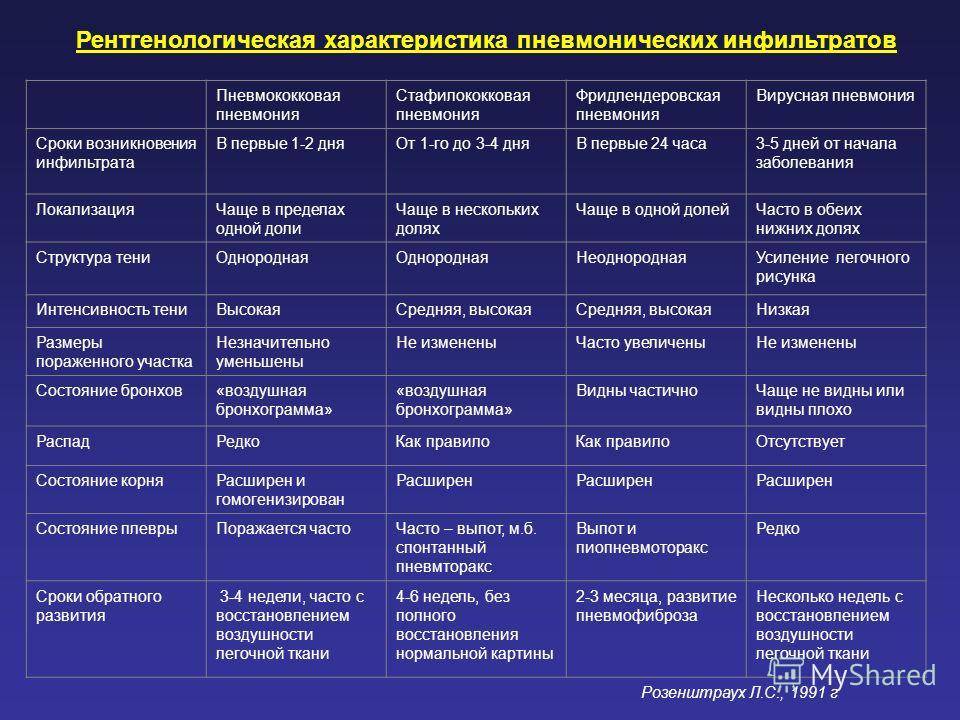
К методам лучевого исследования заболевания относятся такие способы:
- рентгеноскопия — визуальное определение изменений прозрачности легочного эпителия и выявления очагов уплотнений, жидкости или воздуха, а также возможной патологии;
- рентгенография — фиксирование изображения обнаруженных отклонений в органах легких;
- томография на компьютере — послойное рентгенологическое исследование легочной ткани;
- бронхография — исследование бронхиальной ткани;
- флюорография — рентгеновское исследование легких на флюорографе с целью массовой профилактической диагностики населения;
- ультразвуковая диагностика (УЗИ) — исследование состояния плевры при развитии плевритов.
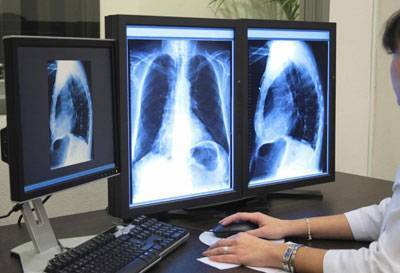
После проведения исследований врач может поставить диагноз внебольничной пневмонии при наличии следующих факторов:
- наличие рентгенологически подтвержденной пневмонической инфильтрации легочного эпителия с такими клиническими признаками как повышение температуры тела выше 38° и кашель с мокротой;
- наличие лейкоцитоза или палочкоядерного сдвига (от 10%) с учетом рентгенологически подтвержденной пневмонической инфильтрации легочного эпителия.
Для исключения новообразований при исследовании заболевания курильщикам старше 40 лет и пациентам в группе риска развития онкологических заболеваний необходимо пройти бронхоскопию. Для пациентов, страдающих сердечно-сосудистыми заболеваниями, нужно провести ЭКГ и пройти консультацию у врача-кардиолога.
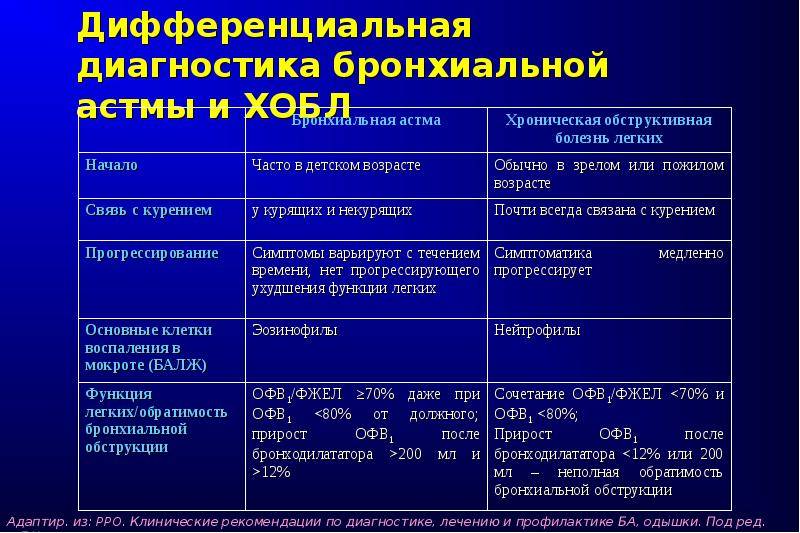
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Важно отличать пневмонию от туберкулёзного инфильтрата, рака лёгкого, инфаркта лёгких, эозинофильного инфильтрата
• Важен тщательный сбор анамнеза: характерен длительный контакт с бактериовыделителями — семейный или профессиональный. Фтизиатрическая настороженность важна при обследовании больных, получающих системные ГК.
• Инфильтративный туберкулёз лёгких чаще локализуется в SI, SII, SVI (реже SXI) сегментах лёгких, при полисегментарном поражении быстро осложняется деструкцией. Для туберкулёза характерно наличие очагов-отсевов. Многократное исследование мокроты и промывных вод бронхов позволяет обнаружить микобактерии туберкулёза
В дифференциально-диагностическом плане важно проводить эмпирическую терапию пневмонии без использования противотуберкулёзных препаратов широкого спектра действия (рифампицин, стрептомицин, канамицин, амикацин, циклосерин, фторхинолоны)
• Периферический рак лёгкого долгое время остаётся бессимптомным и нередко выявляется при рентгенологическом исследовании, не связанном с подозрением на опухолевый процесс органов дыхания. Прорастание опухоли в плевру сопровождается выраженным болевым синдромом. Прорастание опухоли в бронх сопровождается кашлем, появлением мокроты и кровохарканьем. Наиболее часто периферический рак лёгкого локализуется в передних сегментах верхних долей. В рентгенологической картине рака лёгкого выделяют такие характерные признаки, как «лучистость» контура, увеличение тени на динамических снимках. Опухолевый процесс с прогрессированием даёт метастазы — дочерние опухоли в лёгкие или другие органы. В свою очередь, опухоли лёгких сами могут быть метастатическими.
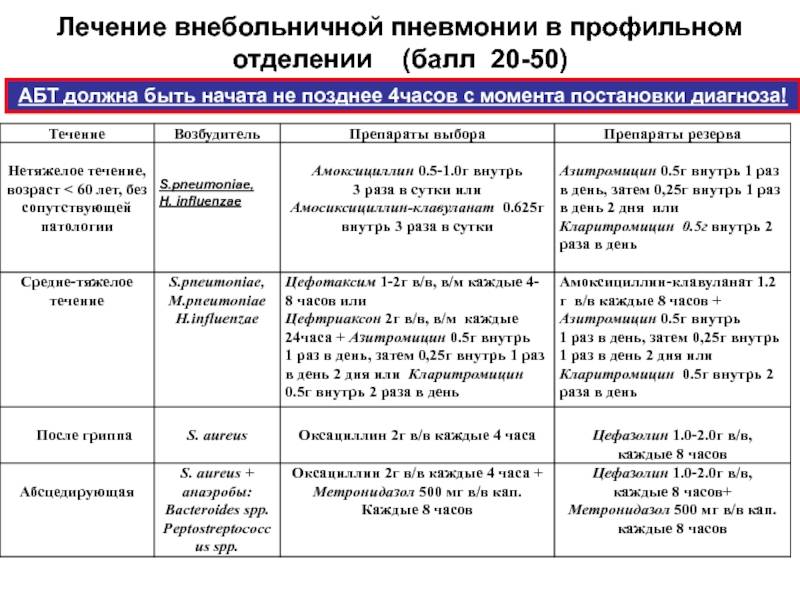
Лечение пневмонии
Основа лечения пневмонии – воздействие на причину. Это антимикробная или противовирусная терапия в комбинации с антибиотиками.
Лечение может проводиться амбулаторно только при легком течении у взрослых, в остальных случаях рекомендуется госпитализация в стационар.
Лечение включает в себя:
- режим и диету,
- применение антибиотиков,
- применение патогенетических препаратов (отхаркивающие, противоаллергические, противовоспалительные),
- борьба с токсикозом,
- симптоматические препараты – жаропонижающие, обезболивающие, седативные,
- физиотерапия в периоде выздоровления и реабилитации,
- санаторно-курортное долечивание.
Антибактериальная терапия должна проводится полным курсом (не менее 7-10 дней), при отсутствии достаточного ответа в течение первых трех дней лечения рекомендуется смена антибиотика.
Основные группы антибактериальных препаратов применяемых при пневмонии:
- защищенные пенициллины (аугментин, амоксиклав),
- макролиды (фромилид, сумамед, вильпрафен),
- т.н. «новые» фторхинолоны (таваник, авелокс),
- цефалоспорины (цефтриаксон).
Для борьбы с лихорадкой используется парацетамол или ибупрофен.
Для лечения кашля и улучшения отхождения мокроты – муколитики (АЦЦ, лазолван, комбинированные средства коделак-бронхо с чабрецом, асорил, джосет). Эффективны дренирующие дыхательные упражнения, массаж грудной клетки, ингаляции через небулайзер муколитиков.
Физиотерапевтическое лечение: применяется УВЧ, СМВ-терапия, воздействие переменным магнитным полем, сверхвысокочастотным электромагнитным полем, лечебная физкультура, массаж грудной клетки.