Лечение простого лишая (сухой стрептодермии) у детей
Стрептодермия у детей (фото представляет данную разновидность) может протекать без больших гнойных поражений. Здесь на детском теле формируются пятна, которые затягиваются несколькими слоями чешуи и сопровождаются легким зудом.
Разрастаясь на поверхности, воспалительные очаги образуют различные фигуры. Наиболее распространенным местом появления сухой стрептококковой инфекции являются области ушей, щек, ягодиц, спины и конечностей.
Основные принципы терапии:
- Изолировать больного ребенка от общества.
- Избегать попадания воды на очаги поражений для предупреждения вероятности распространения сыпи на остальные участки тела.
- Необходимо ежедневно обрабатывать сыпь каким-либо антисептическим раствором, затем следует наносить антибактериальную мазь.
- Основополагающим фактором при лечении сухой стрептококковой инфекции является применение медикаментов, основанных на антибиотиках.
- В процессе выздоровления для улучшения эпителия рекомендовано применять Бепантен или Декспантен.
- Системная терапия базируется на использовании антигистаминных средств для снятия проявлений зуда и предотвращения аллергических проявлений на коже.
- Прием препаратов, усиливающих защитные характеристики организма.
- Употребление минерально-витаминных комплексов.
- Продолжительность лечебного курса составляет 7-10 дней. После лечения остаются пятна, которые исчезают сами по себе в течении 1-3 месяцев.
- Хорошо восстанавливают кожный покров ультрафиолетовые лучи (умеренные солнечные ванны или физиотерапия).
Любая разновидность стрептодермии у детей является серьезным заболеванием, с достаточно болезненными симптомами и кожными поражениями, как представлено на фото. Здесь необходима своевременная диагностика и правильно подобранная терапия. При возникновении первых признаков болезни следует вызывать врача, ведь стрептококки обладают стойкостью, и бороться с ними нелегко.
Оформление статьи: Лозинский Олег
Причины

Возбудителями заболевания являются микроорганизмы из семейства стрептококков. Это типичные представители условно-патогенной микрофлоры организма. Если иммунная система ребёнка функционирует без сбоев, целостность слизистых и кожных покровов не нарушается, активное развитие этого микроорганизма не наблюдается. Но как только один из провоцирующих факторов проявляется, заражения не избежать.
Врачи называют следующие основные причины стрептодермии:
- несоблюдение правил гигиены: долго не смываемая грязь на теле;
- проблемы с кровообращением;
- жаркий / холодный климат;
- перепады температур;
- контакты с источниками заражения: родители должны знать, как передаётся стрептодермия, — через предметы гигиены, игрушки, тесный телесный контакт, пыль, укусы насекомых;
- микротравмы на теле: порезы, царапины, ссадины;
- нарушенный обмен веществ;
- некоторые заболевания;
- низкий иммунитет;
- стресс;
- интоксикация;
- ожоги.
Данные причины возникновения заболевания обычно срабатывают летом (разносчиками инфекции становятся насекомые) или зимой (иммунитет детей ослабляется).
Сомневаетесь, заразна ли стрептодермия? Убедиться в этом легко: чаще всего она развивается в организованном коллективе — вспышки эпидемии диагностируются в детских садах, школах, секциях. Ребёнок, заболевший стрептодермией, является источником инфекции и способен заразить любого, кто тесно с ним контактирует
Поэтому необходимо соблюдать все меры предосторожности
Но сначала важно понять, что это именно данная болезнь и суметь отличить её от множества других кожных патологий
Лечение
Если пиодермия выявлена в качестве самостоятельного заболевания, основой терапии становятся антибактериальные препараты. Какие именно средства назначат конкретному ребенку, будет понятно после получения результатов анализа на бакпосев и чувствительность микроба к антибиотикам. Если пиодермия стала осложнением другой болезни, например, чесотки, то лечение начинают с терапии основного первичного заболевания, пиодермией занимаясь параллельно.
Стафилококки и стрептококки так давно окружают людей, что уже успели выработать определенный «иммунитет» к большинству существующих антибиотиков. Свой вклад в резистентность микробов внесли и сами люди, бесконтрольно и по любому поводу принимая антибиотики. Сейчас человечество получило то, что получило — устойчивые бактерии, бороться с которыми непросто. Именно поэтому проводится анализ, определяющий, к какому веществу из существующих, микроб покажет наименьшую сопротивляемость.
При неопасной форме пиодермии антибиотики могут быть назначены в форме мази для местного использования. Прием антимикробных препаратов внутрь показан только при разлитой форме заболевания. При этом одновременно показано использование мази. Острая пиодермия в домашних условиях лечится по назначенной схеме около 7 суток. Хроническая — дольше, до двух недель.
Если у ребенка тяжелая пиодермия, образуются язвы на коже, ему будет показано лечение в стационаре, особенно это актуально для грудничка и детей до трех лет. Одновременно с лечением антибиотиками, таким пациентам желательно получать внутривенно препараты, улучшающие циркуляцию крови, например, «», «Трентал». Чтобы снизить нагрузку на детскую печень, может быть назначен один из препаратов-гепатопротекторов, например «Эссенциале». Всем детям с пиодермией рекомендован прием витаминов группы В, особенно В6 и В 12, а также поливитаминные комплексы по возрасту, которые содержат необходимые микроэлементы.
Хроническая пиодермия с глубоким протеканием порой требует применения мазей на основе глкокортикостероидов. В стадии обострения ребенку вводят «» в лечебных возрастных дозах в течение трех суток, после чего дозировку препарата постепенно уменьшают до полного прекращения. Специфическое лечение заключается в применении стрептококковых и стафилококковых вакцин. Наружные обработки ребенку следует проводить 2-4 раза в день. Следует помнить, что средства на основе спирта против микробов неэффективны, а потому не стоит прижигать нарывы и гнойнички спиртосодержащими жидкостями.
Лучше всего проводить первичную обработку с применением раствора фурацилина, 1% раствора , 1% раствор диоксидина или 2% раствор хлоргексидина. Если имеются язвенные корки, то их отмачивают и бережно снимают перед наложением мази. Против стрептококков и стафилококков очень эффективны анилиновые красители — зеленка, «».

Тяжелые пиодермии — фурункулы, карбункулы — порой нуждаются в хирургическом лечении. Врач под местной анестезией вскрывает гнойники, вычищает полости. После этого лечение проходит по вышеуказанной схеме, с применением антибиотиков (системно и наружно), антисептиков, витаминов. После выздоровления желательно сводить ребенка на курс облучения ультрафиолетовыми лучами. При хронической пиодермии — такое курсы нужны не реже 2 раз в год.
Клиника и симптомы.
После того, как стрептококк попадает в организм ребёнка, клиническая картина начинает проявляться только спустя неделю — именно столько длится инкубационный период заболевания.
Все симптомы стрептодермии дерматологи делят на две группы — основные (специфические, характерные именно для такого заражения) и дополнительные (проявляются практически при любых детских болезнях).
Основные симптомы:
- образование покраснений на различных участках тела;
- чуть позже на их месте вскакивают пузыри, внутри которых видна желтоватая жидкость;
- через 2 дня они увеличиваются в размере;
- затем лопаются;
- после этого образуется эрозия с неровными краями;
- она в течение суток подсыхает до жёлтой корочки;
- последняя в скором времени сама отпадает;
- всё это время кожа ребёнка нестерпимо чешется;
- если давать ему расчёсывать поражённые места, выздоровление затягивается, так как он таким образом распространяет возбудителя по всему телу;
- многие родители беспокоятся, как долго проходит стрептодермия у ребёнка: весь этот процесс длится от 3 дней до недели, но только при соблюдении всех врачебных рекомендаций.
Дополнительные симптомы:
- повышение температуры;
- увеличение лимфоузлов;
- рвота и тошнота;
- общее недомогание: вялость, плохое самочувствие, отсутствие аппетита, слабость, нарушения сна.
Так как для их лечения используются разные средства, самостоятельно («на глаз»), ставить диагноз нельзя. Тем более, что это одно из самых коварных заболеваний, которое очень многолико — об этом можно судить по всевозможным формах заражения стрептококками.
Дополнительная информация. Пузырьки, которые изначально появляются на коже ребёнка, больного стрептодермией, называются импетиго. Затем на их месте появляются эрозии — язвочки с мокнущей поверхностью.
Распространённые симптомы:
- повышенная до 38 °С температура;
- плохое самочувствие;
- головные боли;
- слабость;
- мышечная и суставная боли;
- рвота, тошнота;
- воспалённые лимфоузлы;
- странные новообразования на коже;
- жжение или зуд.
Что происходит с кожей:
- появления пигментации на месте уже перенесённой стрептодермии;
- пузыри с мутной жижей внутри;
- язвочки;
- покраснения либо сыпь.
Длительность заболевания полностью зависит от тяжести и формы поражения. В среднем, в домашних условиях оно протекает от 4 до 14 дней.
Факторы и причины появления кожной инфекции
Провокатором стрептодермии у детей выступает стрептококковый агент. Эта микробная инфекция способна спровоцировать и ангину, и рожистое воспаление, но чаще всего прогрессирует в виде стрептодермии. Причины возникновения и факторы, способствующие активному прогрессированию микробного агента, берут начало в иммунных сбоях детского организма.
Стрептококки обнаруживаются в микрофлоре любого человека, но проявляется инфекция при снижении иммунитета
Кроме этого, факторами, предрасполагающими к появлению недуга, считаются:
- ранки и микротрещины в околоротовой области, на слизистых оболочках у малыша;
- прогрессирующие опрелости на коже, пеленочный дерматит;
- нарушение иммунного ответа на фоне перенесенной вирусной инфекции;
- длительное бесконтрольное лечение антибиотиками и противовирусными препаратами, угнетающими естественный иммунитет;
- перенесенные операции, мокнущие швы, рубцы, пораженные больничным стрептококком.
Симптомы стрептодермии у детей часто проявляются на фоне психосоматических факторов, таких как стресс, нервное перенапряжение, переутомление. Таковыми выступают:
- адаптация малыша к условиям детского сада;
- напряженная психоэмоциональная обстановка в семье;
- адаптация к школьному социуму;
- смена места жительства, коллектива, окружения;
- отлучение от родителей.

Детские психологи утверждают, что частой причиной иммунных сбоев у детей являются психотравмы
Правильное понимание того, что такое стрептодермия у детей, какие факторы влияют на её прогрессирование, поможет уберечь маленького человечка от инфицирования.
Народные средства при стрептодермии
Как начинается, причины, виды, симптомы, фото и лечение препаратами, все это позади, теперь пришла пора народной медицины.
- Ребенку в год можно начать лечение с заживления язв и ран. В этом поможет справиться грецкий орех, нужно взять листья дерева или перегородки с плодов, залить кипящей водой и дать постоять пару часов. Этим настоем нужно делать примочки по 15 минут несколько раз в день.
- В домашних условиях лечить стрептодермию у детей рекомендую отваром из коры дуба. Измельченную кору можно добыть самому, а можно купить в аптеке. Делаем крутой отвар и кипятим его минут 30. Охлажденным лекарством протирать пораженные участки на лице, ногах и руках до 4 раз в день.
- Отвар из череды и шалфея тоже облегчат симптомы этой болезни.
Лечение стрептодермии у детей — Комаровский
Как быстро получится, вылечить стрептодермию у ребенка зависит только от вас. Еще раз рекомендую ознакомиться с фото, внимательно рассмотреть, как выглядит стрептодермия на ногах, лице и руках, закрепить информацию как стрептококк начинается у детей, как ее лечить у ребенка, в чем заключается лечение в домашних условиях, как передается, заразна ли она и какие мази можно использовать.
Берегите своих детей. С вами была Нина Кузьменко. Делитесь информацией, нажимайте на кнопки социальных сетей.
Симптомы и признаки стрептодермии
Основными проявлениями заболевания становятся:
- появление на поверхности кожи небольших пузырьков, наполненных прозрачной, но быстро мутнеющей жидкостью – чаще всего высыпания локализуются на лице, спине, конечностях, нижней части туловища;
- кожный зуд (часто возникает нестерпимое жжение);
- пигментация кожи на месте «старых» очагов заболевания;
- общее недомогание – нарушение самочувствия, вялость, слабость, отсутствие аппетита.
При попадании в организм стрептококка типичная клиническая картины стрептодермии у детей развивается только через 7 дней после инфицирования – при этом заболевании, как и при любой стрептококковой инфекции, существует инкубационный период, и только после его завершения на коже появляются фликтены. Эти специфические высыпания на коже – пузыри плоской формы, окруженные венчиком гиперемированной кожи, являются отличительным признаком стрептодермии.
Второй фактор: повреждение кожи
Пока кожа и слизистые оболочки выполняют свои барьерные функции, стрептококки не доставляют человеку никаких проблем, однако, при любом повреждении кожа может утратить свои защитные свойства, и пораженный участок станет входными воротами инфекции. В этом случае и развивается стрептодермия.
- Это происходит обычно при ранках, порезах, ссадинах, укусах насекомых, расчесах при аллергических и воспалительных заболеваниях (атопическом дерматите у детей, аллергическом дерматит), при появлении сыпи (например, при крапивнице или ветрянке).
- Иногда поражается кожа, внешне казавшаяся неповрежденной, однако в этом случае имеют место микротравмы, не заметные глазу, либо небольшое местное воспаление, на которое можно было не обратить внимания.
Попадая на поврежденный участок кожи стрептококки, до этого чаще всего мирно существовавшие на коже или в носоглотке и не вызывавшие заболеваний, активизируются, начинают быстро размножаться и вызывают воспаление, склонное к упорному длительному течению.
Как быстро вылечить женщин при беременности
 Нужно ли лечить стрептодермию у беременных? Есть мнение, что не стоит, болезнь пройдет сама за пару недель. Но при этом нельзя игнорировать тот факт, что существует риск инфицирования плода.
Нужно ли лечить стрептодермию у беременных? Есть мнение, что не стоит, болезнь пройдет сама за пару недель. Но при этом нельзя игнорировать тот факт, что существует риск инфицирования плода.
Поэтому терапия стрептодермии нужна, но только щадящая и абсолютно безопасная для самой женщины и ее будущего ребенка.
Доктор должен подобрать подходящие антисептики и антибактериальные средства в виде кремов и мазей. В среднем курс лечения занимает от 7 до 10 дней.
Если местная терапия оказалась не эффективной, назначаются антибиотики. Это могут быть таблетки или инъекции. Наиболее безопасными считаются препараты из пенициллиновой группы.
Кроме приема назначенных медикаментов, беременным нужно придерживаться простых, но важных рекомендаций:
- Принимать душ в период лечения запрещено.
- Следует обязательно мыть руки после того, как нанесли антибактериальное средство на пораженные области.
- Нельзя сдирать корочки, покрывающие язвы, они отпадут сами.
- Места локализации поражений можно накрывать стерильными повязками.
Осложнения

Если болезнь не была вовремя диагностирована и перешла в запущенную или хроническую форму, возможны серьёзные осложнения для здоровья:
- поражение внутренних органов;
- аллергический дерматит;
- развитие аутоиммунных заболеваний;
- микробные экземы;
- абсцесс тканей (их омертвение);
- рубцы и шрамы после гнойников;
- гнойный лимфаденит / лимфангиит;
- сепсис;
- рожа;
- гломерулонефрит.
Каждое из этих заболеваний очень опасно и требует длительного курса лечения. Они могут иметь самые нежелательные последствия для здоровья ребёнка в будущем. Чтобы он никогда не сталкивался с такими кожными проблемами, лучше изначально позаботиться о его профилактике — и не переживать по этому поводу.
Лечение заболевания дома
Цель лечения — не дать возбудителю распространяться дальше и остановить воспаление и зуд, а так же уничтожение патогенной микрофлоры.
условиях нужно проводить поэтапно:
- Процедуру прокалывания пузырей стоит выполнять в стерильных условиях. Перед данной манипуляцией место прокола обработать зелёнкой.
- Далее применяют препараты, оказывающие подсушивающее действие на раны кожи.
- После прокола – повреждённый участок кожи закрыть, чтобы не дать стрептококку снова попасть в организм и повторно вызвать заболевание. Исключить контакт с водой.
Необходимо строго придерживаться следующих правил:
- Если заболевание находится в остром периоде, ребенка ни мыть, ни обтирать полотенцем нельзя (так как поражённые места можно повредить, а инфекцию разнести далее по организму).
- Если детей беспокоит зуд, нужно внимательно следить, чтобы они не чесали места поражения. При необходимости – антигистаминные ЛС.
- На весь период лечения у больного должно быть свои вещи для гигиены, а так же постельное бельё. Когда будет производиться их смена, необходимо обрабатывать вещи дез. растворами.
Также, чтобы убрать воспаление и зуд, народная медицина рекомендует протирать кожу отваром из ромашки или календулы. Выше перечисленные правила – максимум, который Вы можете дать своему ребёнку.
Лечение
Лечить стрептодермию у ребенка нужно сразу после обнаружения первых признаков. Во время терапии можно прибегать к народной медицине, но чаще всего не удается обойтись без антибактериальных препаратов.
Медикаменты для внутреннего применения при стрептодермии у детей
Быстро вылечить стрептодермию у ребенка удастся с помощью системных антибиотиков. Применяются лекарства из группы макролидов или пенициллинов.
Препараты для лечения стрептодермии у детей:
- антибиотики – Амоксиклав, Сумамед;
- пробиотики (обязательно совместно с антибиотиками) – Лактиале, Бифидумбактерин;
- антигистаминные препараты (для уменьшения зуда) – Супрастин;
- иммуномодуляторы – Иммунофан;
- витамины – Мультитабс.
Лечение детей-аллергиков обязательно проводится с использованием антигистаминных средств.
Медикаменты для наружного применения при стрептодермии у детей
Если заболевание протекает в легкой форме, то можно обойтись антибактериальными мазями и антисептическими растворами. Обработку поврежденных участков у детей нужно проводить до 4–5 раз в день. Применяются такие местные антисептики – Хлоргексидин, Мирамистин, Фукорцин, Фурацилин, перекись водорода, зеленка, салициловый спирт.
Антибактериальные мази при стрептодермии у детей могут применяться следующие:
- Левомеколь.
- Тетрациклиновая.
- Эритромициновая.
- Линкомициновая.
- Синтомициновая.
При сильном зуде не обойтись без антигистаминных средств, например, геля Фенистил.
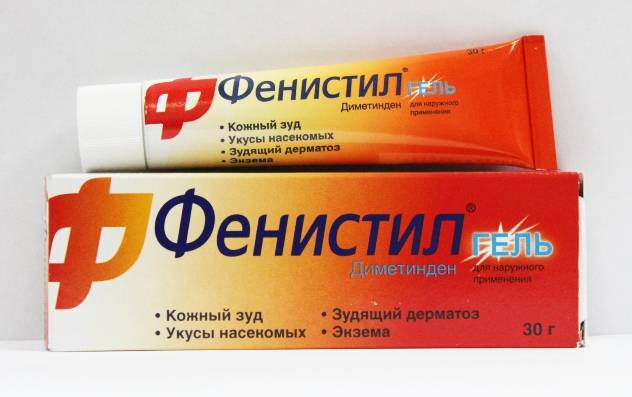
Стрептодермия на голове у детей лечится так же, как и на теле. Мытье волос проводится с использованием отвара ромашки.
Если местная и системная антибактериальная терапия неэффективна, то прибегают к использованию стероидных гормонов. Применяются Тридерм, Лоринден, Акридерм.
Народные средства при стрептодермии у детей
Лечение стрептодермии у детей в домашних условиях стоит проводить после одобрения дерматологом. Применяются отвары лекарственных трав, обладающие подсущивающим и антисептическим действием. Подходит ромашка, календула, кора дуба, череда.
Особенности лечения стрептодермии у детей до года
Лечение грудничков проводится в стационаре. Кроме медикаментозной терапии, назначаются физиотерапевтические процедуры:
- УФО;
- УВЧ;
- лазерная терапия.
Лечение стрептодермии у детей
Чаще всего локализуется стрептодермия у детей на лице и на других незащищенных одеждой участках (руках, шее), а при отсутствии адекватного и своевременного лечения может распространиться на другие участки кожи. В отличии от взрослых, большинство распространенных форм заболевания у детей часто сопровождаются нарушением общего состояния, в том числе и повышением температуры в вечернее время, а также полиаденитом и изменениями в периферической крови (лейкоцитоз, повышение СОЭ, нейтрофилез).
Симптомы стрептодермии у детей принципиально от симптоматики взрослых не отличаются. Можно лишь отметить, что у детей значительно чаще встречается сухая стрептодермия, которая является разновидностью стрептококкового импетиго. Сухая стрептодермия у детей (простой лишай) часто развивается при частом посещении плавательного бассейна, что обусловлено сдвигом рН кожи в вправо (в щелочную среду). Поражения начинается на коже лица (вокруг рта, область нижней челюсти, щеки), туловища, разгибательных поверхностях конечностей. Вначале заболевание выглядит как розово-красное пятно, покрытое множеством тонких белесоватых чешуек, увеличивающихся постепенно за счет периферического роста. Дети жалуются на сухость кожи и небольшой зуд в очагах поражения. После разрешении процесса остаются депигментированные пятна.
Еще одной разновидностью стрептококкового импетиго является папулезное сифилоподобное импетиго, которое возникает у детей преимущественно на первых годах жизни. Как начинается стрептодермия у детей (фото ниже).
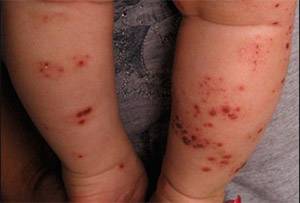
По симптоматике часто напоминает мокнущие эрозивные сифилитические папулы. Преимущественная локализация — на коже ягодиц, голеней, бедер. Эта форма чаще возникает при недостаточном гигиеническом уходе и характеризуется появлением различной величины эритематозных пятен, на поверхности которых формируются папулы с четкими границами розовато-красного цвета или с синюшным оттенком. В дальнейшем на поверхности папул возникают фликтены, на месте которых после вскрытия образуются эрозии.
Препараты для лечения стрептодермии у детей в домашних условиях аналогичны препаратам у взрослых, особенно лекарственные средства для местной терапии. То есть, можно использовать практически все растворы анилиновых красителей и вышеописанные мази. Часто родителей интересует вопрос: чем лечить стрептодермию в носу у ребенка и конкретно чем мазать слизистую носа? Лечение стрептодермии на слизистых, в том числе и носа, принципиально не отличается и могут использоваться аналогичные препараты в том числе и мазь/крем/гель для наружного применения, содержащие антибиотики, если их применение у детей не запрещено или не ограничено возрастом ребенка. Кроме препаратов, описанных в лечении взрослых можно рекомендовать такие препараты для наружного употребления как Ретапамулин и Моноциклин, безопасность применения которых у детей одобрено FDA. Препараты для системной терапии детям назначаются с учетом показаний/противопоказаний для детей, а также с учетом возраста (веса) ребенка.
Как говорит Е. Комаровский о лечении стрептодермии у детей (см
форум), важно не дать стрептодермии распространиться на другие участки кожи. По его мнению, важно не забывать об особенностях детской кожи, особенно чувствительной коже младенца
Поэтому стоит отказаться от использования высококонцентрированных анилиновых красителей на спирту, поскольку они могут вызвать ожог, а использовать для обработки кожи слабый раствор марганцовки.
При локализации процесса на волосистом участке головы для снятия корочек/обработки ранок можно использовать салициловый вазелин. Для заживления ран рекомендуются антисептическая Фукарцин мазь или мази, содержащие антибиотики – Тироуз гель, Тетрациклиновая/Эритромициновая мази.
Назначение гормональных мазей допускается лишь в случаях запущенной стрептодермии. При назначении системной антибиотикотерапии доктор Комаровский рекомендует одновременно назначать пробиотики, детские поливитамины, препараты, укрепляющие иммунитет. При своевременном обращении и адекватном и адекватном лечении заболевание у детей проходит через 4-7 дней без существенных осложнений. Запущенная стрептодермия лечится в стационаре.
Почему возникает заболевание и пути его передачи
По Международной классификации болезней 10 пересмотра (МКБ-10) стрептодермии присвоен код – L08. В данный раздел включена пиодермия с кодом L08.1 и уточненные инфекционные поражения – L08.8.
Причина возникновения стрептодермии у детей – попадание в организм и ведение жизнедеятельности в данной среде болезнетворного микроорганизма – стрептококка.
Таковой может закрепиться на кожном покрове, попав туда из следующих источников:
- предметы быта: из игрушек, полотенец, посуды и др.;
- от болеющего человека или от здорового, который является носителем инфекции;
- от болеющего такими патологиями, как: ангина, фарингит, скарлатина, трахеобронхит.
Заболевание имеет эпидемический характер. Дети, посещающие детские сады, школы, секции, могут заболевать, подхватив инфекцию от другого ребенка. Длительность инкубационного периода – от 2 до 10 дней.
Исходя из источника передачи инфекции, выделяют пути передачи заболевания:
- контактный: во время непосредственного контакта кожного покрова болеющего человека с эпидермисом здорового (во время игр, поцелуя или др.);
- контактно-бытовой: во время передачи от больного здоровому человеку какого-либо предмета – игрушки, полотенца, посуды и др.;
- воздушно-капельный: во время чихания или кашля, при попадании зараженной слюны на поврежденную кожу здорового человека.
Чем мазать и лечить стрептодермию
Как лечить стрептодермию у детей, если об этом мало что известно. Все просто, лечение нужно начинать после появления первых признаков и симптомов, оно выполняется по схеме.
- В первую очередь не мочите, и подвергайте влаге участки с болячками. Влажность отлично размножит прыщи и волдыри.
- Подсушивание болячек облегчит симптомы и быстрее вылечит экземы стрептодермии.
- Никак не обойтись без антибиотика. В этом случае нужен грамотный подход, ведь существуют специальные детские антибиотики.
- Необходимо применять антибактериальную мазь от стрептококка.
- И не забываем про комплекс витамин для укрепления иммунитета.
Для дополнения вы можете изучить отзывы родителей, чьи дети были заражены этой инфекцией, их можно отыскать на форуме.
Стрептодермия, фото, лечение, симптомы у детей – эти слова вас не должны пугать, вы должны четко знать, как передается этот стрептококк и как поступить, когда поблизости нет доктора.
- Стрептодермия на лице у ребенка часто путается с другими болезнями, герпесом, заедами или аллергией.
- Стрептодермия на руках у ребенка напоминает загнившие заусеницы, только такое ошибочное мнение может привести к осложнениям.
- Стрептодермия у детей на голове распознается сложно, волосяной покров мешает первоначальному определению и выявлению симптомов на раннем сроке.
- Стрептодермия на глазу у ребенка требует особого лечения, впрочем, как в горле и носе. Не все лекарственные препараты от стрептодермии можно использовать на слизистых оболочках.
Симптомы
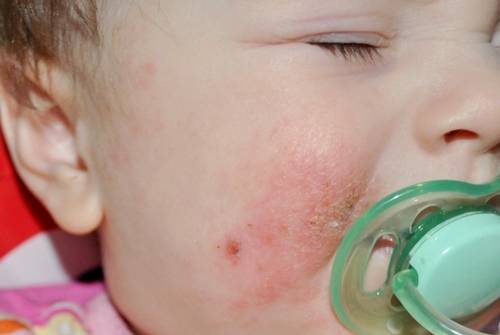
После того, как стрептококк попадает в организм ребёнка, клиническая картина начинает проявляться только спустя неделю — именно столько длится инкубационный период заболевания.
Все симптомы стрептодермии дерматологи делят на две группы — основные (специфические, характерные именно для такого заражения) и дополнительные (проявляются практически при любых детских болезнях).
Основные симптомы:
- образование покраснений на различных участках тела;
- чуть позже на их месте вскакивают пузыри, внутри которых видна желтоватая жидкость;
- через 2 дня они увеличиваются в размере;
- затем лопаются;
- после этого образуется эрозия с неровными краями;
- она в течение суток подсыхает до жёлтой корочки;
- последняя в скором времени сама отпадает;
- всё это время кожа ребёнка нестерпимо чешется;
- если давать ему расчёсывать поражённые места, выздоровление затягивается, так как он таким образом распространяет возбудителя по всему телу;
- многие родители беспокоятся, как долго проходит стрептодермия у ребёнка: весь этот процесс длится от 3 дней до недели, но только при соблюдении всех врачебных рекомендаций.
Дополнительные симптомы:
- повышение температуры;
- увеличение лимфоузлов;
- рвота и тошнота;
- общее недомогание: вялость, плохое самочувствие, отсутствие аппетита, слабость, нарушения сна.
Людям, не имеющим медицинское образование (в том числе большинству родителей), очень легко спутать признаки стрептодермии с симптомами других кожных заболеваний — крапивницей, отрубевидным лишаем, экземой, атопическим дерматитом, пиодермиями.
Так как для их лечения используются разные средства, самостоятельно («на глаз»), ставить диагноз нельзя. Тем более, что это одно из самых коварных заболеваний, которое очень многолико — об этом можно судить по всевозможным формах заражения стрептококками.
Причины
Пиодермия может развиться первично на совершенно здоровой коже, а также стать осложнением какого-либо кожного недуга, сопровождаемого таким симптомом, как зуд. Ребенок при зудящем заболевании (например, при дерматите или чесотке) расчесывает кожу, нарушая ее целостность. Образовавшаяся ранка является прекрасной средой для размножения кокков. Пиодермия обычно поражает кожные покровы, на которых имеются царапины, порезы, ссадины или другие поражения — ожоги, обмороженные участки. Бактерии — стафилококки, стрептококки и другие представители этого семейства, попадая на раневую поверхность, достаточно быстро начинают размножаться, вызывая нагноение.
Иногда стартовым механизмом, который делает кожу уязвимой для кокков, является нарушение температурного режима — если малыш перегрелся и вспотел или замерз, переохладился, то местный иммунитет ослабевает, и патогенные бактерии довольно быстро начинают «хозяйничать» в порах и волосяных фолликулах. Слабость местного кожного иммунитета способна вызывать и некоторые поражения центральной нервной системы, заболевания обмена веществ, патологии внутренних органов.
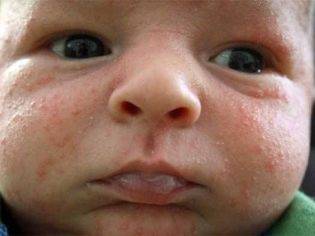
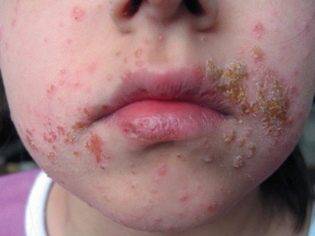
Достаточно редко, но и такое случается, что у ребенка имеется повышенная индивидуальная чувствительность к гноеродным бактериям. У него появление гнойничков всегда сопровождается еще и признаками аллергической реакции, а само гнойнички достаточно большие. Все причины, которые могут вызывать пиодермию, в медицине принято делить на эндогенные (внутренние) и экзогенные (внешние). Другие внутренние причины, помимо перечисленных выше, можно обозначить так:
- врожденные заболевания, связанные с иммунодефицитом;
- слабость иммунитета после перенесенной болезни;
- состояние гиповитаминоза (дефицита важных для развития ребенка витаминов).

Внешние факторы, которые способствуют размножению болезнетворных кокков, таковы:
- повреждения целостности кожи;
- несоблюдение гигиенических правил, недостаточный уход за ;
- достаточно тесный контакт с больным бактериальной инфекцией человеком, пользование общими игрушками, вещами, посудой, постельным бельем (пиодермия заразна! );
- контакт с человеком, который не болен на данный момент, но является носителем (тот, что недавно переболел бактериальной инфекцией, иногда — скрытый носитель);
- психологические травмы, состояние сильного или затяжного стресса, переутомление ребенка;
- недостаточное питание, неправильно составленный рацион, богатый углеводами и жирами.

Мытье рук с мылом, ежедневные водные процедуры, конечно, снижают риск заболеть пиодермией, но не исключают его. А потому нередко в благополучной семье, где ребенок ухожен и окружен заботой, сталкиваются с таким неприятным бактериальным заражением.

Стадии заболевания
Выделяют 3 стадии заболевания:
- Буллезная (пузырная). Начальная стадия характеризуется высыпанием пузырьков с гноем в очаге поражения. Сначала появляется красное пятно, а уже через сутки образуется фликтена (пузырь). С течением времени количество пузырьков увеличивается. Размер пузырьков может быть самый различный.
- Небуллезная. Кожа на этой стадии глубоко поражена, пузыри плохо заживают. Образуются язвы — стрептококковая эктима. Вскоре они начинают усыхать.
- Стадия хронического течения. Развивается при запущенном или неправильном лечении. Характеризуется эпизодическими мокнущими высыпаниями.
