Причины
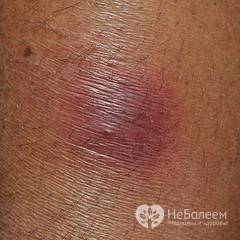
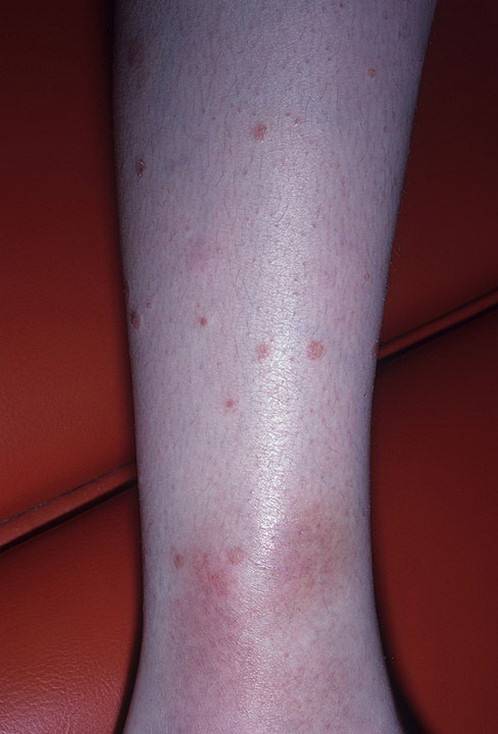
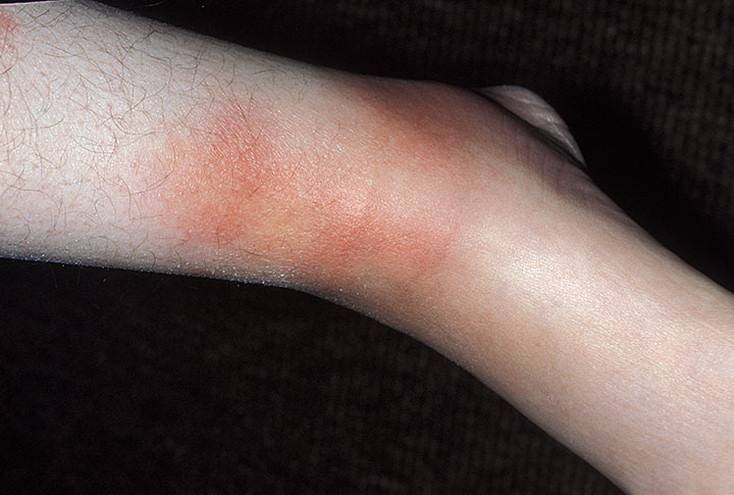
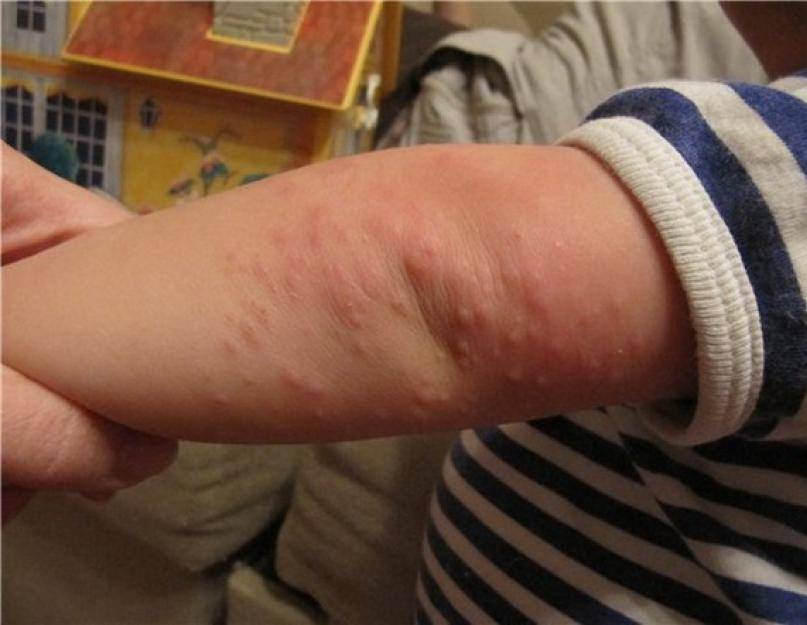
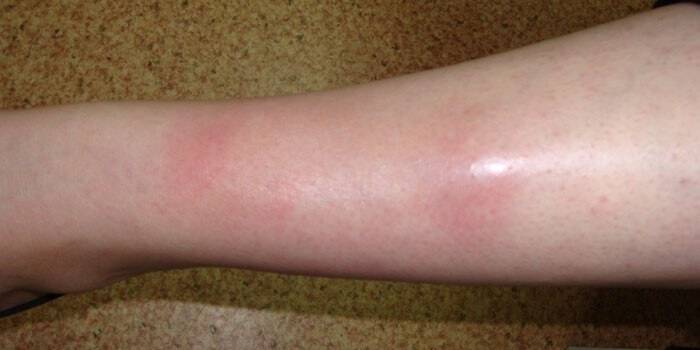
Инфекционный дерматоз начинается после укуса насекомого, переносящего возбудителя боррелиоза. Скорость распространения высокая, границы поражения кожи расширяются быстро, в связи с чем эритема и названа мигрирующей. Клещ с боррелиозом встречается на всех континентах, риск заболевания повышен летом.
Часть боррелия остается в месте укуса, остальное разносится лимфой и кровотоком по тканям и органам, оседая в лимфатических узлах. Мигрирующая эритема появляется на коже в течение первых суток.
Сам участок поражения образуется из-за расширения сосудов и повышения давления в капиллярах. Плазма крови переходит в слой эпидермиса, следом за ней – лимфоциты, которые должны ликвидировать оставшихся возбудителей. Так появляется красное пятно с окружностью.
В месте изначального повреждения покраснение исчезает, а по окружности эритема растет из-за увеличения количества лимфоцитов и клеток дермы. Так от центра и расширяется диаметр эритемы.
Диагностика
Эритема кожи может быть диагностирована на основе визуального осмотра. Его проводит дерматолог. Некоторые формы болезни напоминают экзему, крапивницу и другие заболевания, поэтому для дифференцированной диагностики может потребоваться консультация терапевта, ревматолога. Также назначают консультацию пульмонолога, если у пациента диагностирован саркоидоз, фтизиатра – при туберкулезе. Обязательная часть диагностики – флюорография или рентгенография.
Дополнительно проводятся клинические исследования: общий анализ мочи и крови, расширенные исследования крови. Они позволяют выявить воспалительные процессы в организме, диагностировать аутоимунные болезни или опухоли.
Пациенту могут назначить аллергопробы, если есть подозрение на аллергию. Еще один метод диагностики – это соскобы пораженных участков, изучение содержимого волдырей или пузырьков.
Дополнительно проводят такие исследования:
- ревмопробы – при подозрении на узловатую эритему;
- посев из носоглотки – позволяет обнаружить патогенную микрофлору;
- бактериологический посев кала;
- реовазографию нижних конечностей – это исследование позволяет установить степень проходимости и оценить состояние кровеносных сосудов;
- фаринго- и риноскопию для определения наличия смежных инфекций.
Как лечить узловатую эритему?
Метод лечения узловатой эритемы будет сильно зависеть от формы заболевания, стадии развития и сопутствующих патологий. В особо тяжелых случаях врачами может быть назначены госпитализация или строгий постельный режим. В периоды обострений больным рекомендуется свести передвижения к минимуму, ограничившись лишь небольшими гимнастическими упражнениями для улучшения кровообращения
Также большое внимание уделяется режиму питания (из рациона полностью исключается острые, жареные, сильно соленые блюда, цитрусовые, кофе, чай и шоколад)
Даже после исчезновения клинических проявлений заболевания больным рекомендуют придерживаться профилактических мер как минимум в течение года. По возможности избегать длительных пеших прогулок, ушибов, переохлаждений и нервных срывов. Для улучшения кровообращения и укрепления стенок сосудов врачи могут назначить поддерживающие лечение. Хорошие отзывы получили серные и углекислые ванны.
Лечение узловатой эритемы
При наличии выраженной картины заболевания необходимо соблюдение постельного режима в течение недели, что позволяет уменьшить отечность нижних конечностей и интенсивность болезненных ощущений. При этом рекомендуется придать ногам возвышенное положение, а при выраженной симптоматике — использовать эластичные чулки или бинтование эластичными бинтами.
Медикаментозная терапия
- При умеренно выраженных и легких формах узловатой эритемы лечение начинается с применения препаратов из класса НПВС (нестероидные противовоспалительные средства) — Ибупрофен, Парацетамол, Индометацин, Ортофен, Диклофенак, Нимесулид и др. Их принимают в течение 3-4 недель.
- Атибиотики, антибактериальные и вирусостатические средства. При возможности желательно беременным женщинам в первом триместре для лечения узловатой эритемы их не назначать. Наиболее безопасными для плода являются антибиотики пенициллиновой группы (Ампициллин и Оксациллин), цефалоспорины (Цефализин, Цефтриаксон, Цефокситим) и макролиды (Азитромицин, Эритромицин). Но лучше их и другие антибактериальные средства применять во втором триместре, а во второй половине беременности спектр используемых антибиотиков может быть расширен.
- Аминохинолиновые препараты Делагил или Плаквенил, обладающие противовоспалительным, антиагрегантным, противомикробным, антиоксидантным и другими эффектами. Их назначение беременным женщинам нежелательно.
- Йодсодержащие препараты (раствор йодистого калия) и заменители йода, способствующие выделению тучными клетками гепарина, который подавляет реакции гиперчувствительности замедленного типа, уменьшает тромбообразование и улучшает микроциркуляцию.
- Короткие курсы подкожного введения Гепарина или Фраксипарина (лучше) — при тяжелом течении.
- Антиаллергические препараты (Фексофенадин, Лоратидин).
- Ангиопротекторы, расширяющие мелкие сосуды и повышающие их тонус, уменьшающие отечность и проницаемость их стенок, улучшающие реологические свойства крови и микроциркуляцию (Пентоксифиллин, Курантил, Вазонит, Т рентал и др.).
- Витамины “C” и ”E”.
- Глюкокортикоидные средства (Преднизолон, Метипред, Дексаметазон, Дипроспан) — показаны при узловатой эритеме, связанной с саркоидозом, при наличии интенсивного воспалительного процесса и в случае недостаточной эффективности проводимого лечения. Они назначаются в невысоких дозах даже на любом сроке беременности.
- Плазмаферез или гемосорбция — при упорном и затяжном течении.
Местная терапия
Местное лечение узловатой эритемы осуществляется аппликациями с раствором Димексина или с раствором Ихтиола, гелем Димексина в сочетании с Гепарином, кремом с индовазином в сочетании с мазью или кремом с кортикостероидами — Белодерм, содержащий бетаметазон, Белогент (бетаметазон с гентамицином), Белосалик (бетаметазон с салициловой кислотой).
После купирования острых проявлений воспалительного процесса возможно использование физиотерапевтических процедур в виде аппликаций озокерита, фонофореза с жидкой мазью (линимент), содержащей дибунол, с гепарином, с лидазой или гидрокортизоном. Применяются также индуктотермия, магнитотерапия, токи ультравысокой частоты, лечение лазером и др.
Единые стандарты и схемы лечения узловатой эритемы не разработаны. Основными препаратами являются антибиотики. В то же время, их применение может способствовать переходу острого процесса в хронический. Это объясняется отсутствием влияния антибактериальных средств и антибиотиков на вирусы и даже на штаммы бактерий. На современном этапе лечение как идиопатической, так и вторичной формы узловатой эритемы, к сожалению, направлено преимущественно на снижении степени выраженности локальных воспалительных процессов и уменьшение длительности течения заболевания.
Узловатая эритема имеет благоприятный прогноз – значительная часть случаев заболевания заканчивается регрессией. Выздоровление наступает через 3-4 недели от момента появления первых образований на коже. В том случае, если узловатая эритема является вторичной, выздоровление происходит через 6-7 недель
Важно при появлении первых признаков патологии обращаться к врачу, а не заниматься самолечением. Вовремя проведенная диагностика и грамотно составленный план терапии – это залог скоро выздоровления
Клиника, диагностика и лечение узловатой эритемы в тематическом видео:
Течение и основные симптомы болезни
Если рассматривать патологию по характеру её протекания, и по степени давности воспалительного процесса, существует несколько форм её течения:
- острая;
- подострая, или мигрирующая;
- хроническая.
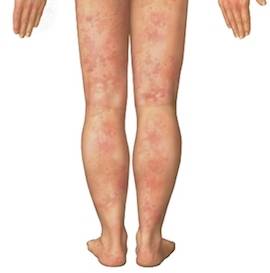
В первом случае болезнь имеет выражено острое начало. На голенях быстро формируются ярко-красные болезненные узлы, ткани вокруг которых становятся отёчными. Состояние сопровождается подъёмом температуры тела до 38-39 градусов, головной болью, слабостью. До того, как у больного начинается оформление узлов, у него может присутствовать вирусная инфекция, стрептококковый фарингит или тонзиллит. При таком течении уже через 5-7 дней узлы исчезают бесследно, не оставляя ран и язв. Вероятность рецидива очень низкая. Негативные последствия, в большинстве случаев, не формируются, и болезнь проходит без осложнений.
При мигрирующем течении клинические проявления аналогичны острой форме, но при этом у человека менее выражена воспалительная составляющая. Дополнительно к общей картине могут появиться мелкие узелки единичного характера, часто асимметричного расположения. Присутствует периферическое увеличение и рост узлов, их разрешение в зоне центра. Если болезнь в течение 2-3 месяцев не проходит, вероятно, она протекает именно в мигрирующей форме.
Рецидивирующее течение обычно наблюдается у женщин в среднем и пожилом возрасте, особенно если у больной присутствуют аллергические реакции, сосудистые патологии, воспалительные и инфекционные процессы, опухолевые болезни. Обострения приходятся на весенний и осенние месяцы. Узлы проявляются на передне-задних частях голени, достигают размеров грецкого ореха, они болезненны при пальпации и сопровождаются отёчностью голеней и стоп. Рецидив может длиться до нескольких месяцев, а на фоне рассасывания более старых узлов в это время формируются новые.
Развитию первоначальных, вполне характерных симптомов узловой эритемы может предшествовать продромальный период – он длится от 1 до 3 недель, протекает в виде лихорадочного состояния, при котором наблюдаются артралгии и повышенная утомляемость.
Сначала появляется сыпь – резко и внезапно. Острое появление сопровождается подъёмом температуры до 39 градусов, кашлем, чувством тошноты с последующей рвотой, головной болью и болями в животе, послаблением стула. Локализация сыпи – на голенях, в зоне лодыжек и коленных суставов. Если высыпания появились на бёдрах, на лице, шее, на руках, значит, эритема имеет общее распространение.
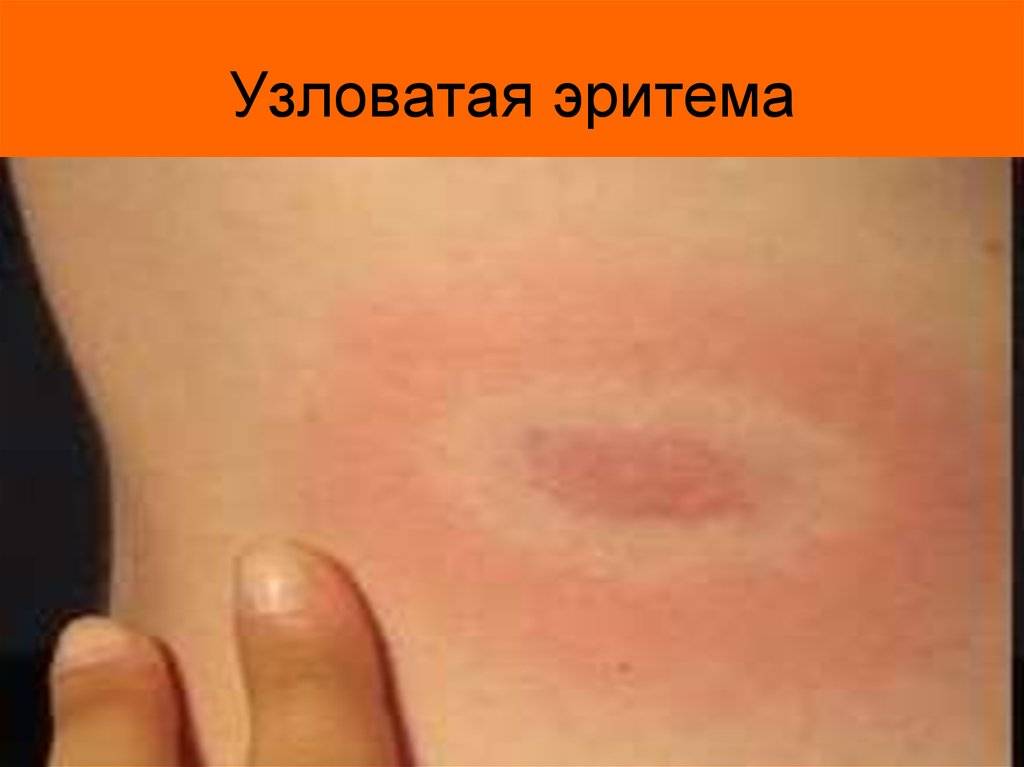
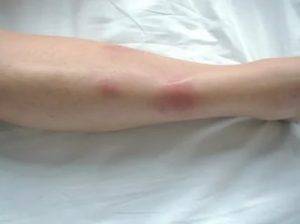
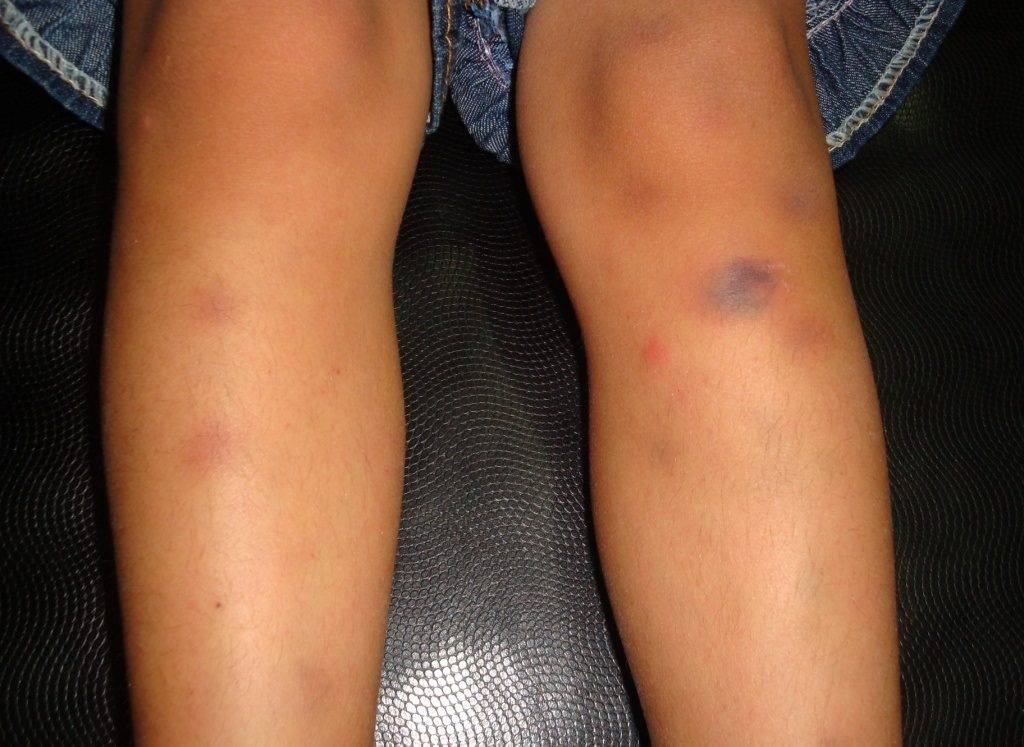
Сыпь представляет собой мягкие и тёплые на ощупь узлы, которые могут достигать до 5 сантиметров в диаметре при тяжёлой форме течения. Сначала они имеют яркий красный окрас, немного возвышаются над кожей, из-за чего она приобретает бугристый вид, как будто на ней формируются фурункулы. Через несколько дней бугры становятся плоскими, их расцветка меняется до пурпурно-красного или багрово-красного оттенка. Далее место узла становится похожим на глубокий синяк с желтоватым или зеленоватым окрасом. Именно такое изменение цвета поражённого места позволяет провести дифференциальную диагностику на поздних стадиях развития болезни.
Из-за того, что ткани вокруг узлов приобретают сильную отёчность, установить чёткие границы узла достаточно сложно, зато поражённые хорошо ощущают болезненность при пальпации, а также спонтанно появляющийся болевой синдром.
Каждый из узлов существует около недели, иногда до двух недель, после чего начинает медленно исчезать. При этом ткани не подвергаются развитию атрофии, в них не формируются рубцы. Появление язв для мест заживления узлов также не характерно.
Если речь идёт о подостром или рецидивирующем типе заболевания, новые узлы формируются ещё в течение 3-6 недель, иногда дольше. Некоторые узлы могут “жить” по несколько месяцев, и наблюдаться вместе с более свежими высыпаниями.
Сопутствующие проявления:
- субфебрильная температура;
- общая слабость и недомогание;
- нарушения аппетита;
- миалгии.
В 50% случаев присутствуют артралгии и артриты, при этом поражаются чаще всего крупные суставы – голеностопный, лучезапястный и коленный. Развитие деформаций не наблюдается.
У детей заболевание протекает быстрее, лихорадка наблюдается менее чем у половины маленьких пациентов.
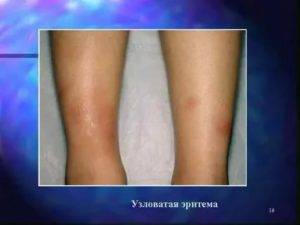
Симптомы узловатой эритемы
- Острую.
- Мигрирующую.
- Хроническую.
Острая узловатая эритема
Является классическим типом, но не самым частым вариантом течения, развитию которого, как правило, предшествует острое инфекционное заболевание (ангина, ОРВИ и др.).
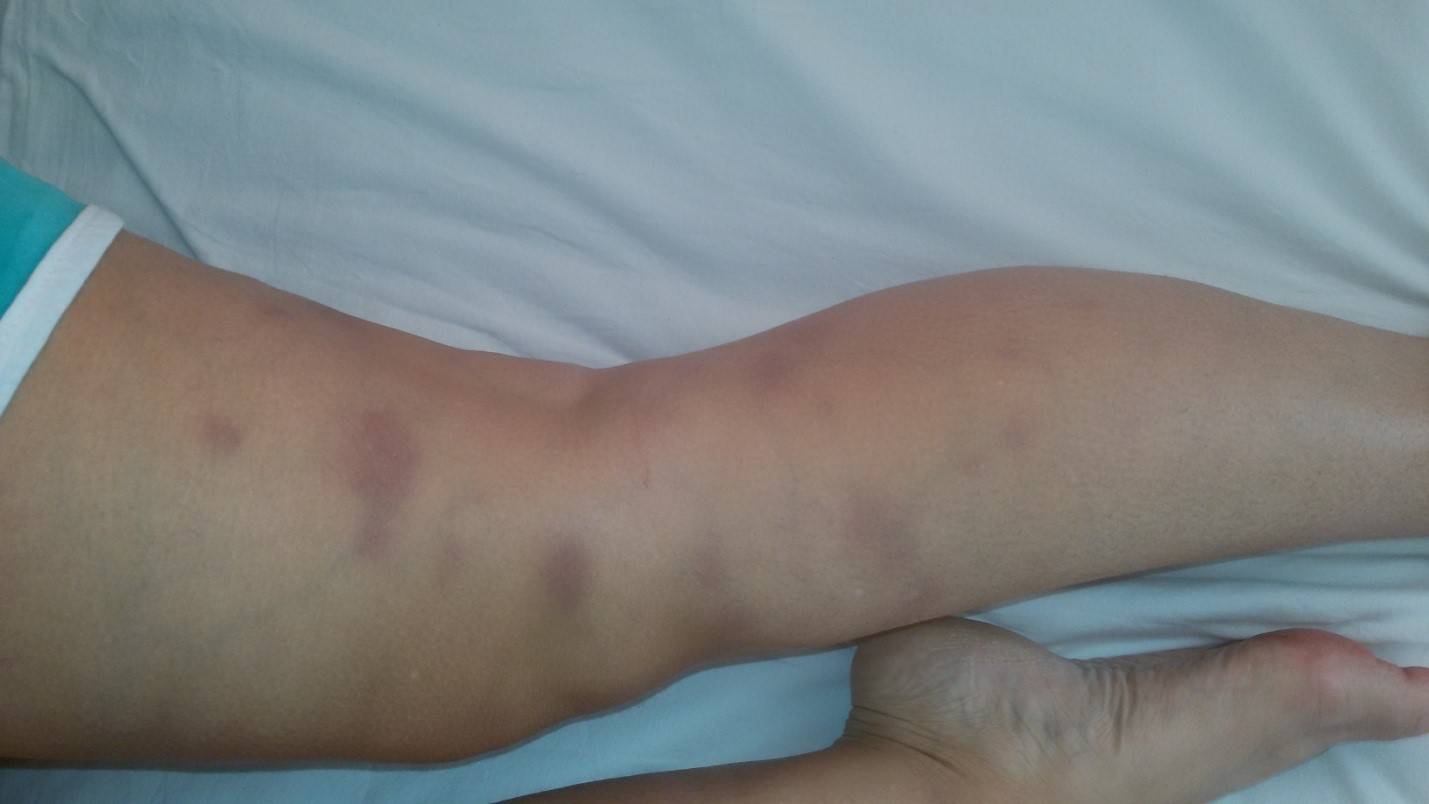
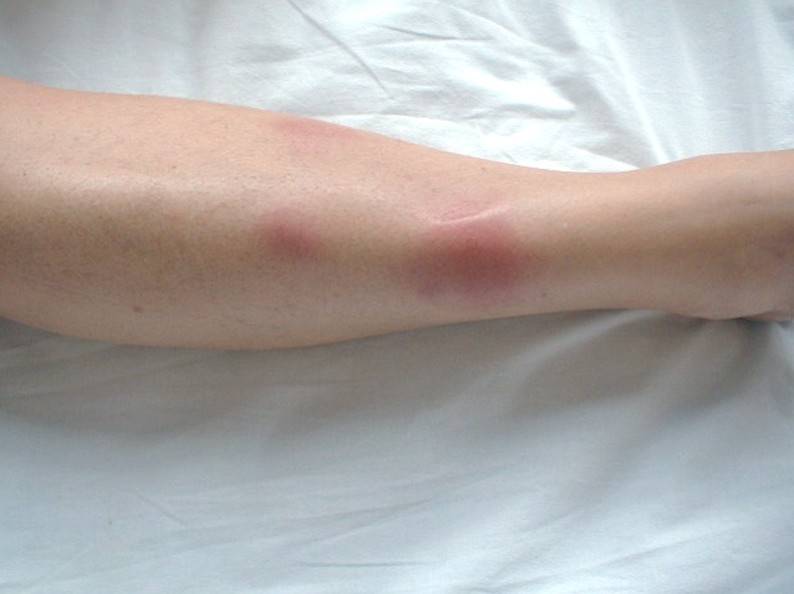
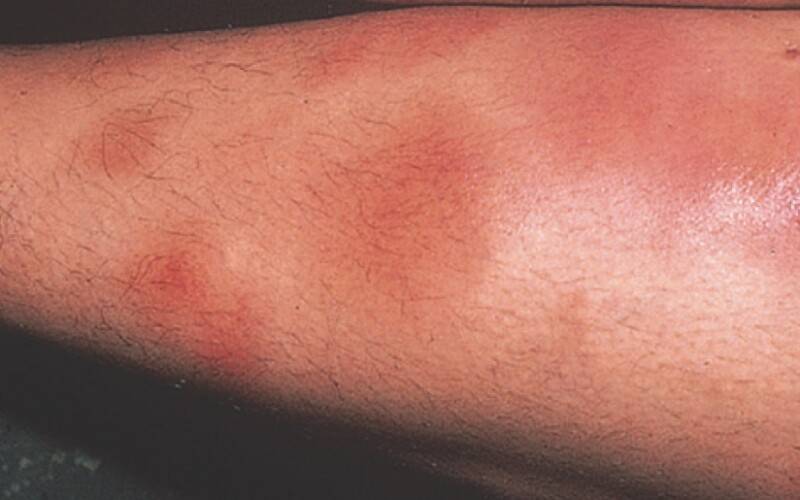
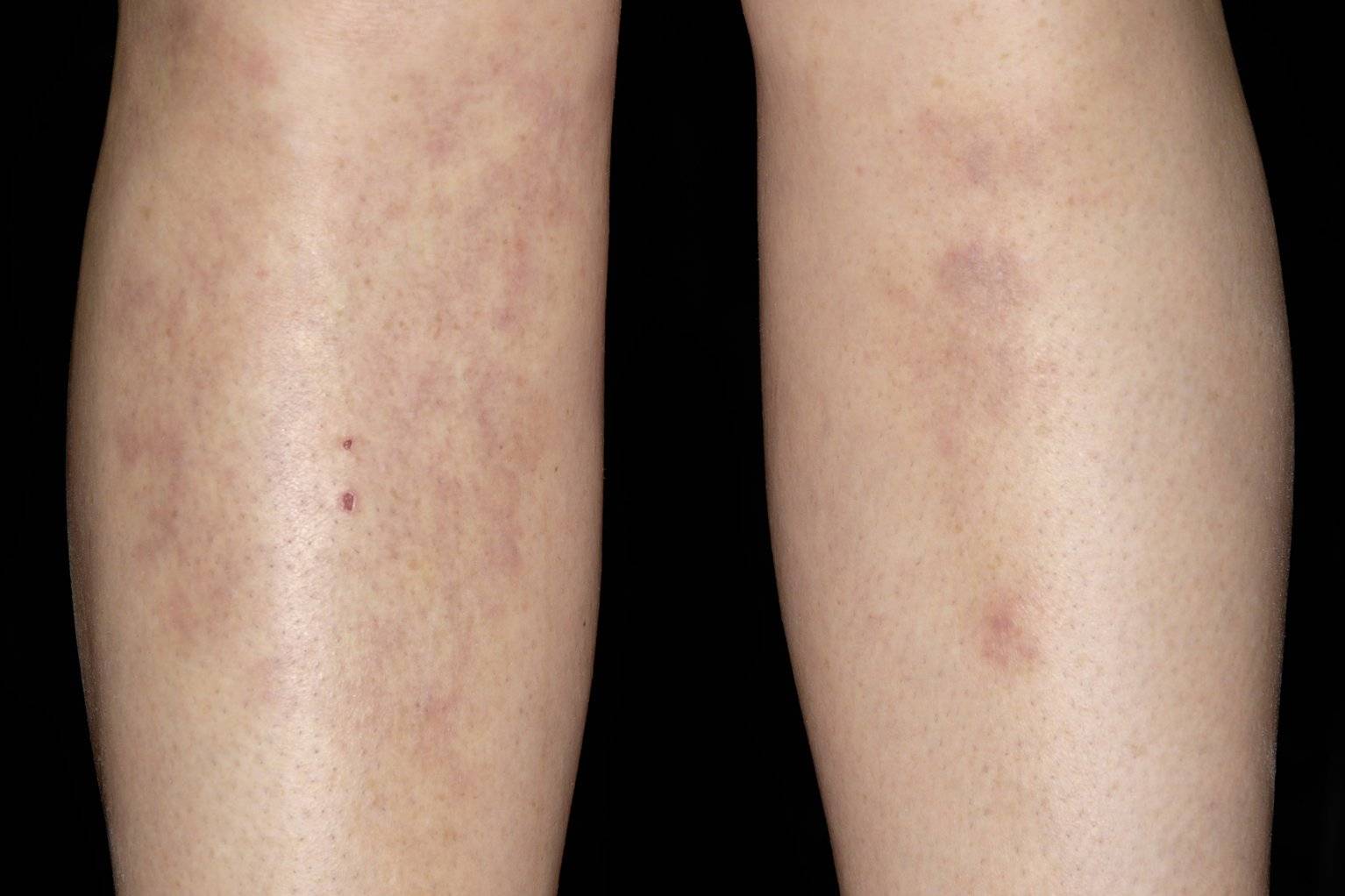
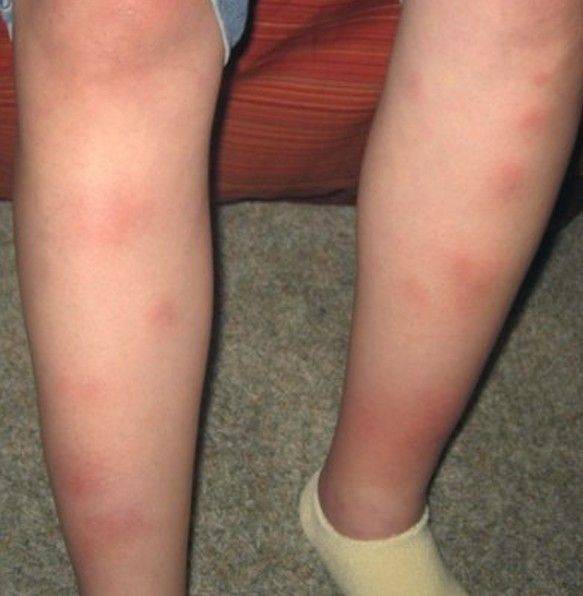
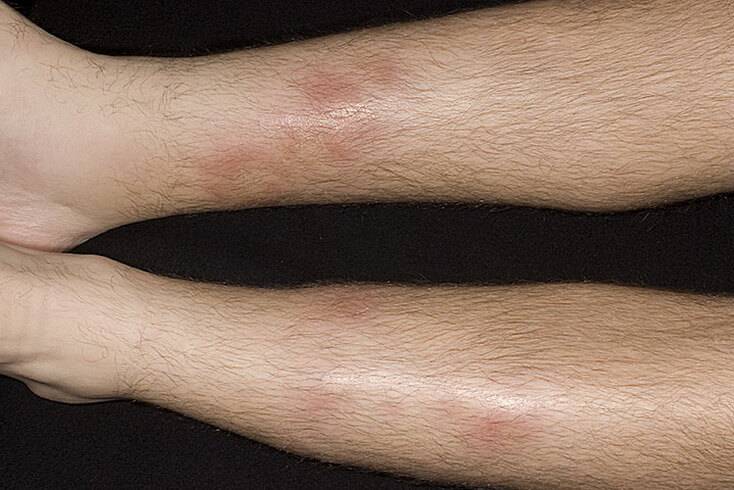
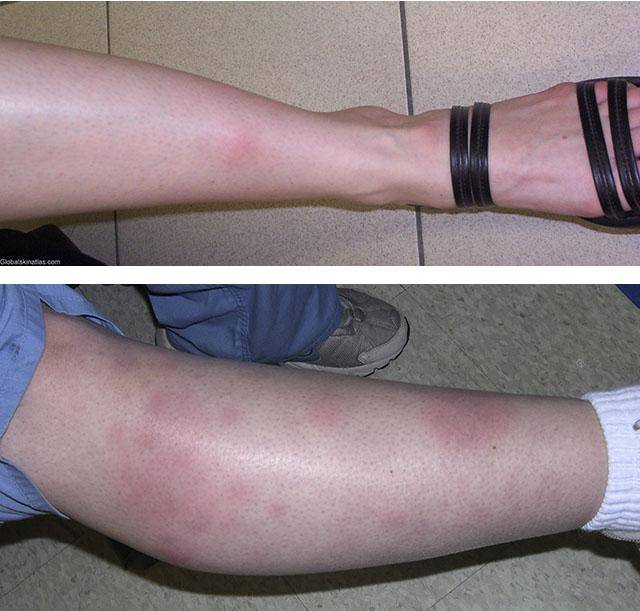
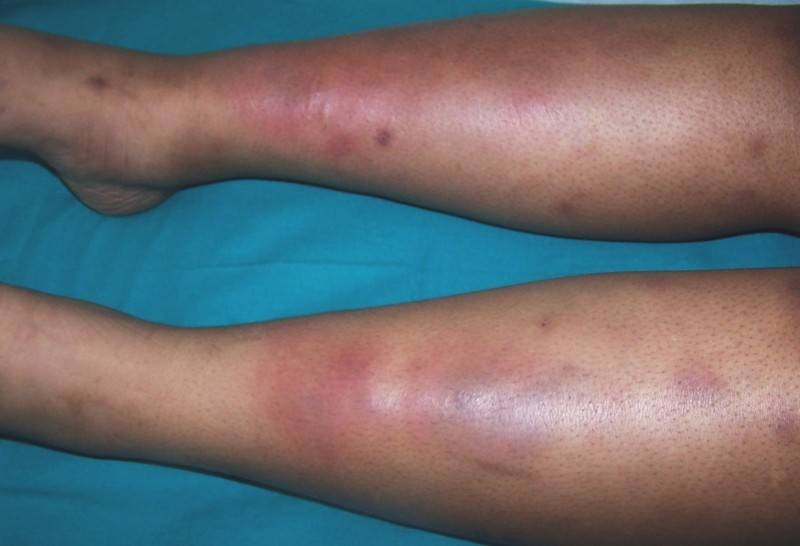
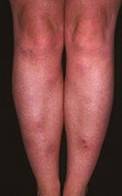
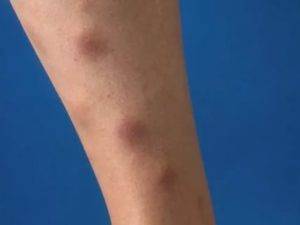
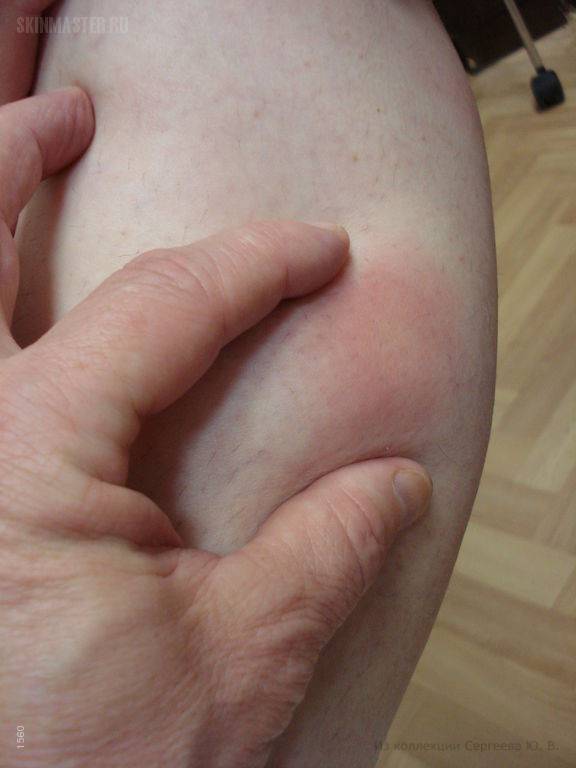
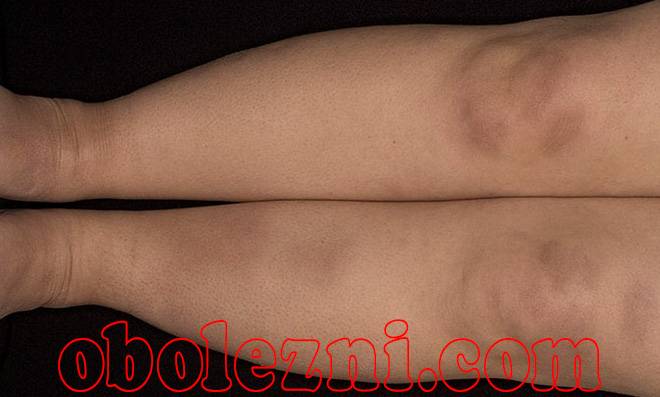
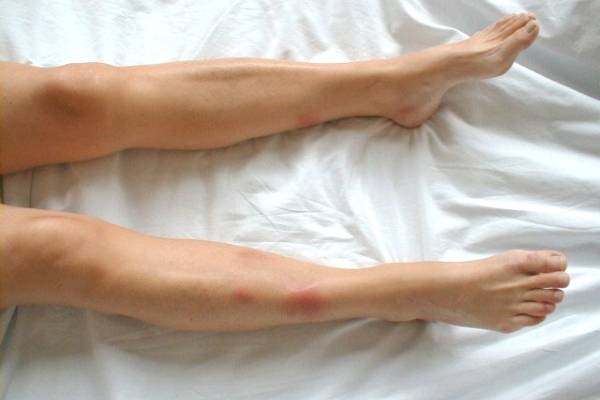
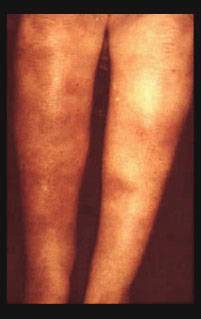
Острая узловатая эритема характерна внезапным появлением на ногах в области передней и боковой поверхности голеней (иногда — бедер) типичных множественных элементов в виде подкожных узлов диаметром от 5 до 60 мм и больше, которые могут сливаться друг с другом, образуя красные бляшки, и никогда не сопровождаются зудом. Возникновению высыпаний сопутствует боль разной интенсивности, как в покое, так и при их прощупывании.
Узлы имеют плотную консистенцию и нечеткие очертания (из-за отечности тканей), незначительно возвышаются над окружающей здоровой кожной поверхностью. Они быстро увеличиваются до определенных размеров, после чего их рост прекращается. Расположенная над ними кожа — гладкая и красная. Регресс гранулем может происходить самостоятельно в течение 3 (при легких случаях) или 6 (в более тяжелых случаях) недель.
Их обратное развитие никогда не сопровождается формированием язв и атрофических или гипертрофических рубцов. Узлы исчезают бесследно, но иногда на их месте временно могут сохраняться шелушение эпидермиса или/и гиперпигментация.
Эритэматозные очаги располагаются обычно симметрично, но изредка — на одной из сторон, или представлены одиночными узлами. Крайне редко гранулемы появляются на руках, шее и на лице, где они могут сливаться между собой, формируя эритематозные (красные) бляшки, а иногда и обширные, сливающиеся между собой, повреждения.
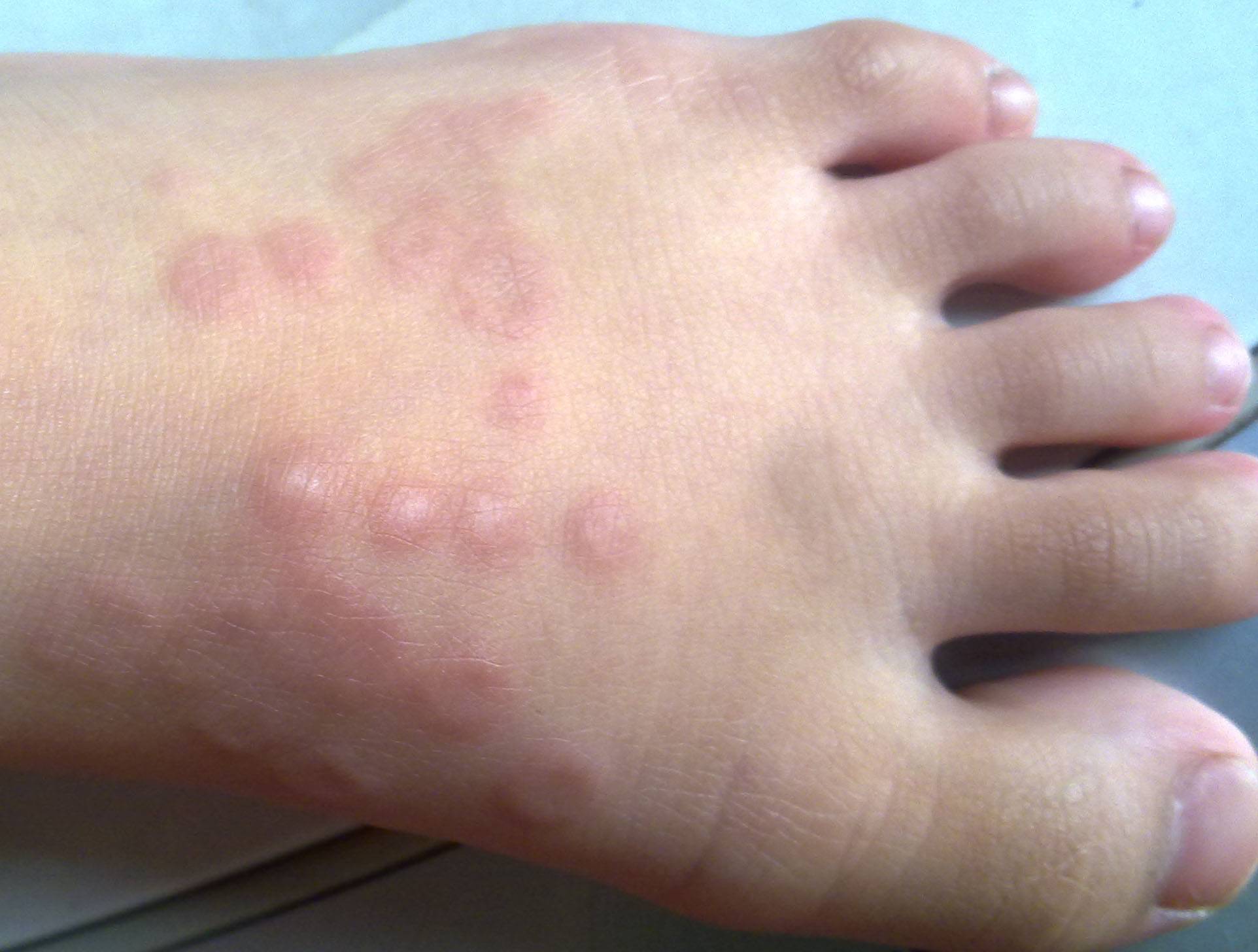
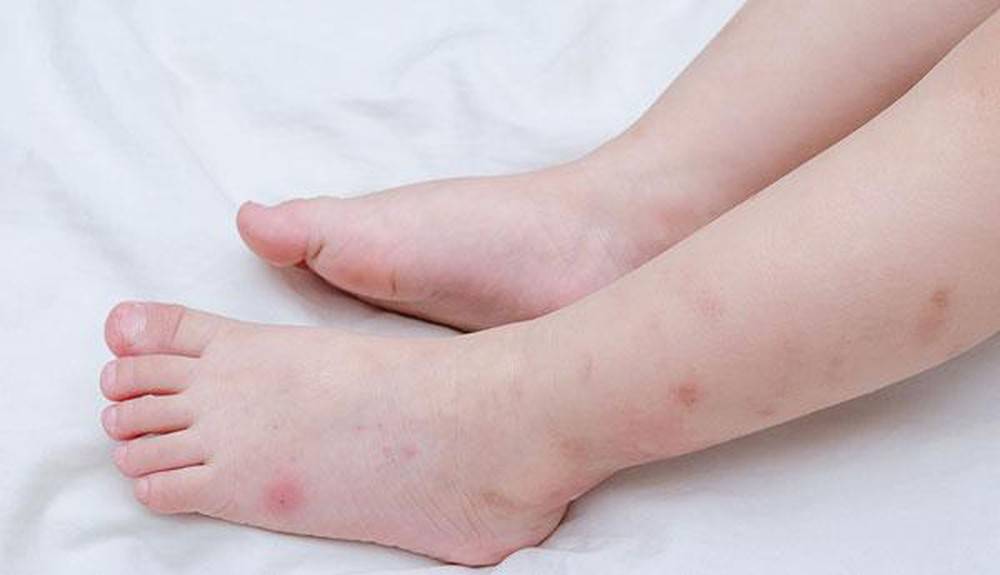
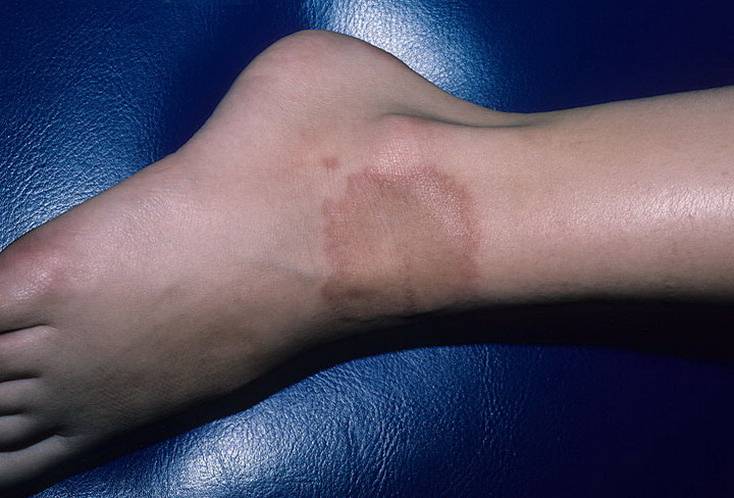
Локализация процесса на ладонной и подошвенной (плантарной) поверхностях обычно односторонняя и чаще встречается у детей, очень редко — у взрослых. Плантарную локализацию узловатой эритемы необходимо отличать от так называемой плантарной травматической крапивницы, имеющей вид участков покраснения кожи на подошвах. Последняя возникает у детей в результате значительных физических нагрузок. Динамическое наблюдение позволяет легко отличить узловатую эритему от плантарной, при которой покраснение исчезает в течение от нескольких часов до 1 суток.
Часто начало острой формы нодозной эритемы сопровождается высокой температурой тела (до 39°) и субъективной симптоматикой — слабостью, недомоганием, головной болью, болями в животе, тошнотой, болезненностью в суставах и мышцах. У 32% больных отмечаются симптомы воспалительного процесса в суставах — внутрисуставной выпот, наличие в области сустава гиперемии кожи и отечности тканей.
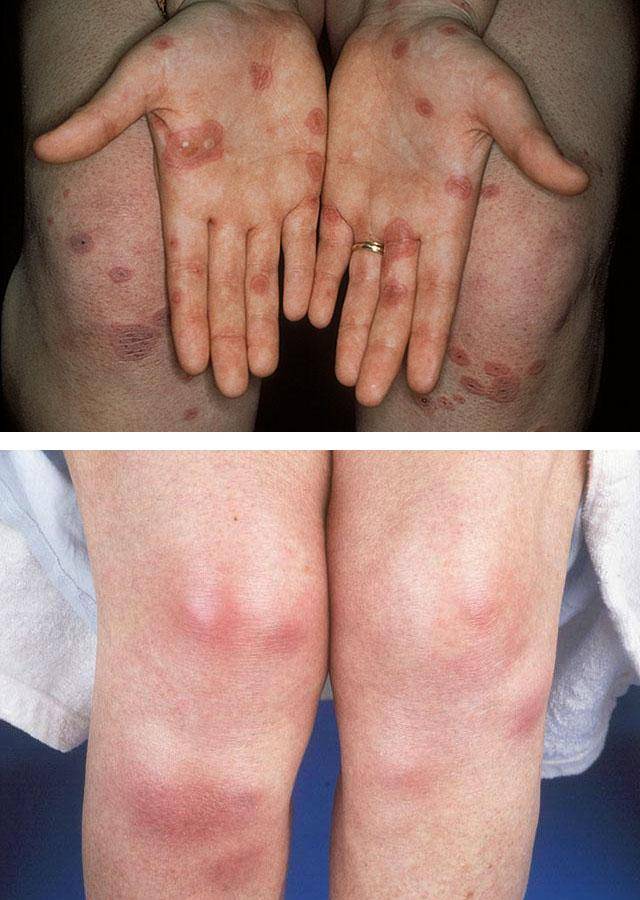
1. Плантарная локализация; 2. Локализация эритематозных узлов на ногах
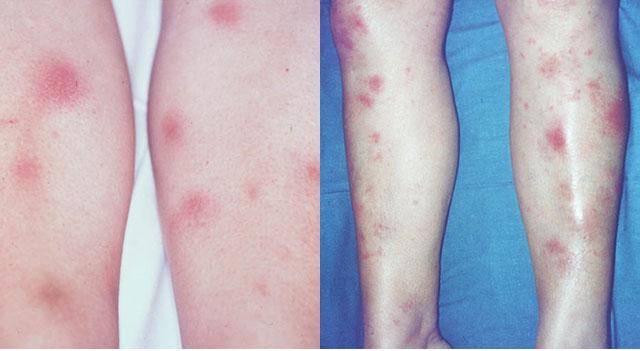
Острая форма заболевания
Мигрирующая форма
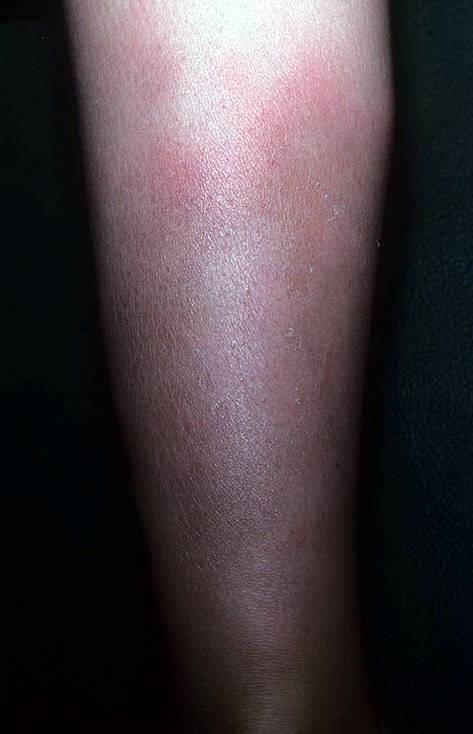
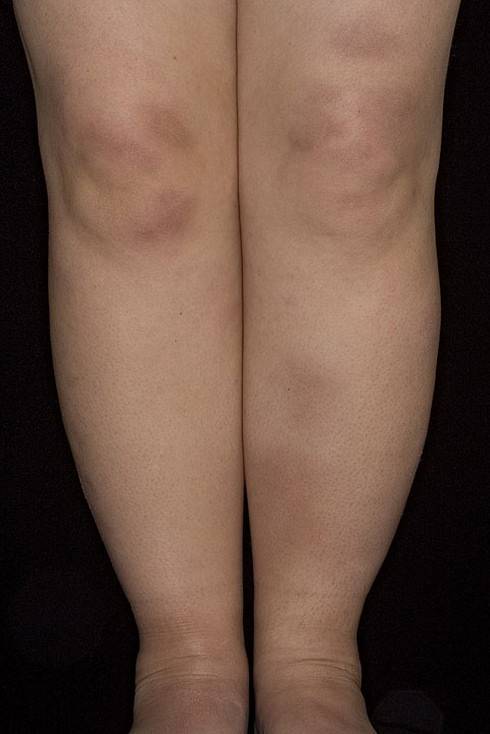
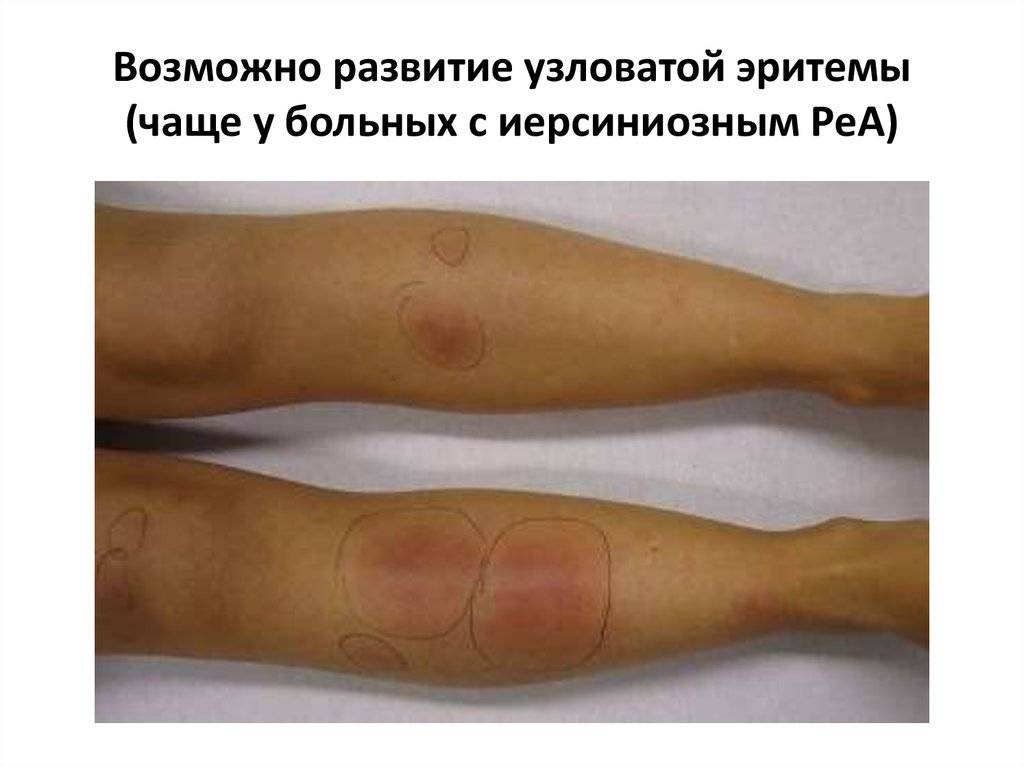
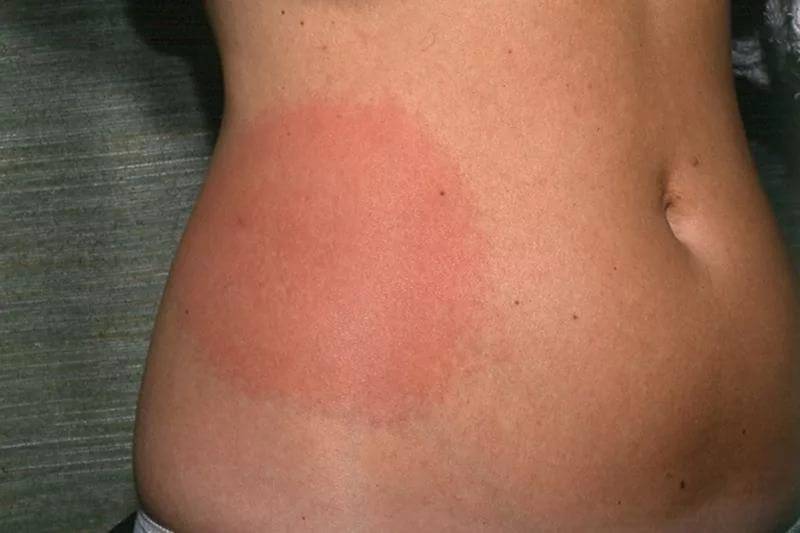
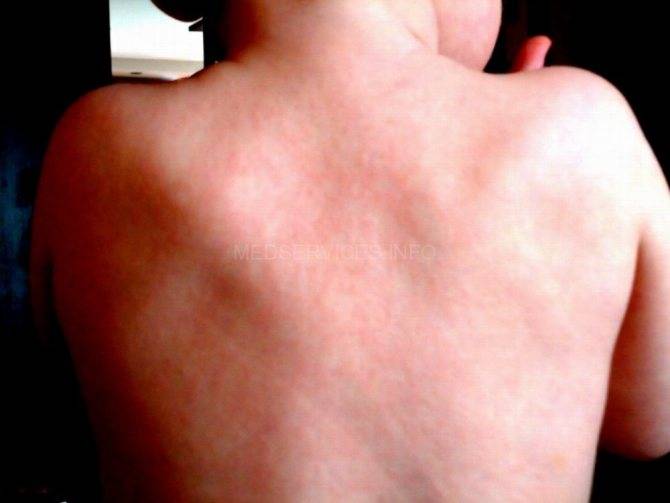
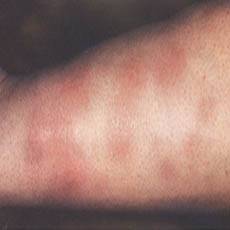
Мигрирующая узловатая эритема протекает с аналогичными, описанными выше, симптомами, но имеет ассиметричный характер и меньшую выраженность воспалительного компонента. Начинается заболевание с возникновения в типичной области (переднебоковая поверхность голени) одного плоского узла тестоватой консистенции и цианотичной (синюшной) окраски.
Узел быстро растет за счет периферических зон и трансформируется в бляшку с запавшей и бледной центральной частью. Периферические отделы ее окружены валиком насыщенного окраса. Основной узел могут сопровождать единичные мелкие узлы. Последние нередко располагаются на обеих голенях. Возможна и общая симптоматика — невысокая температура, болезненность в суставах, слабость и недомогание. Длительность течения мигрирующей узловатой эритемы составляет от нескольких недель до месяцев.
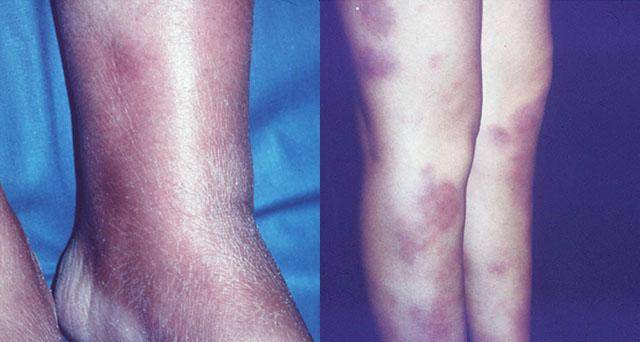
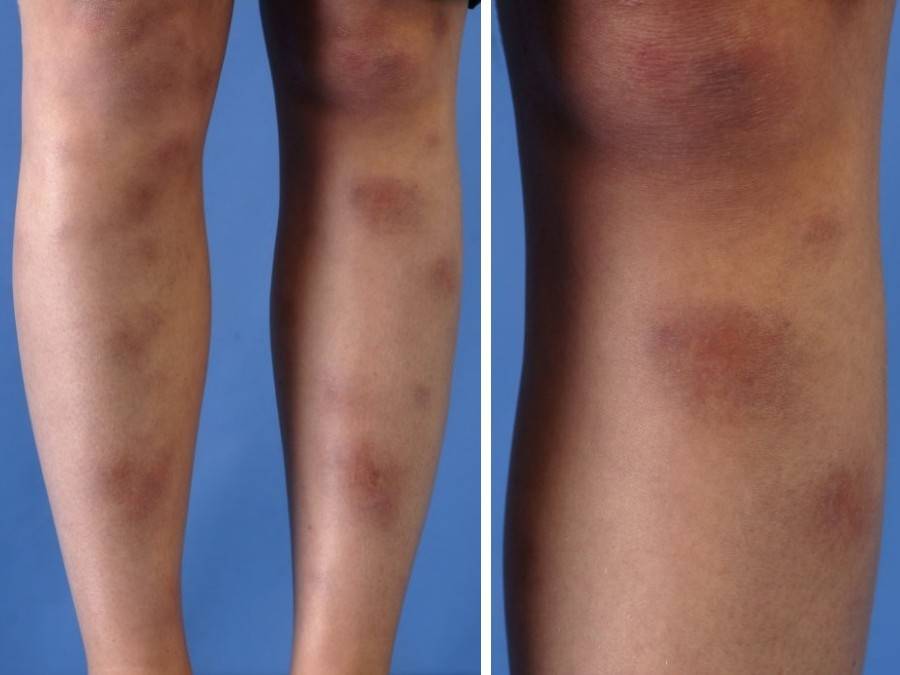
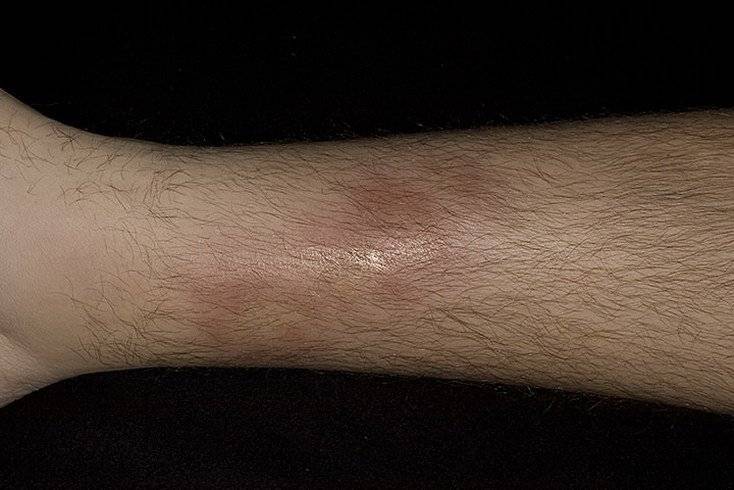
Поздняя стадия поражения узловатой эритемой
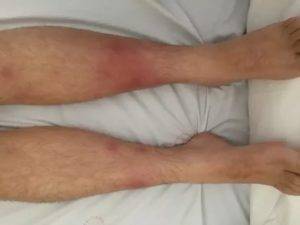
Хроническая форма
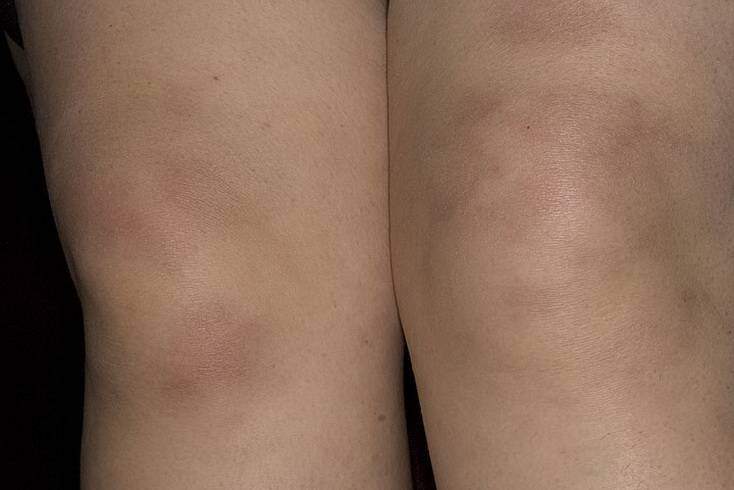
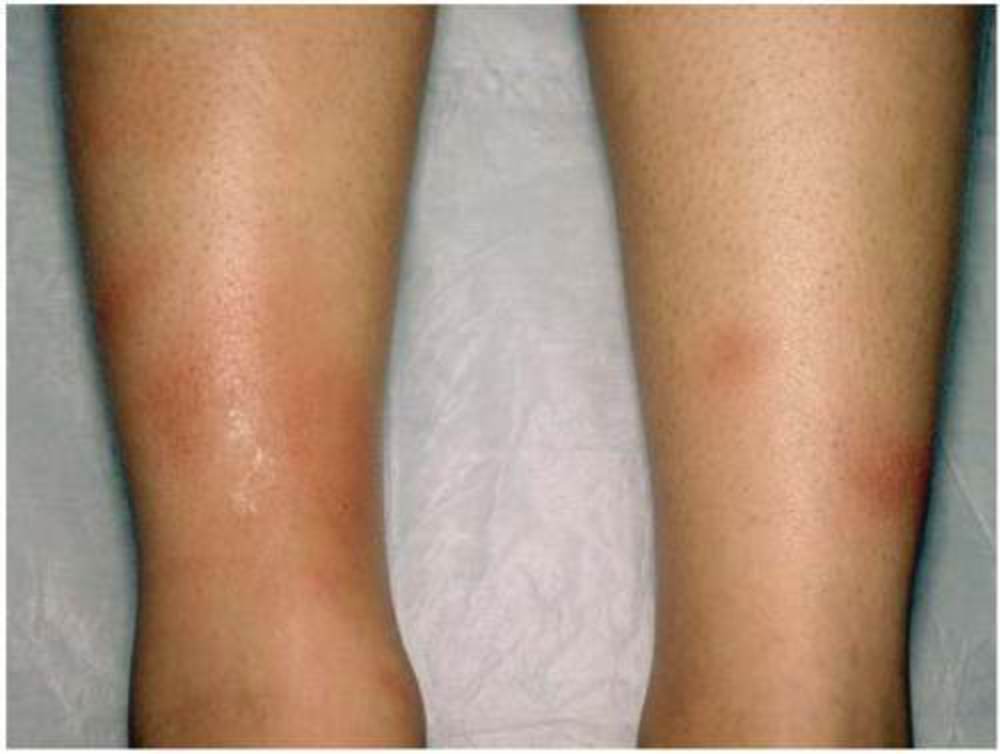
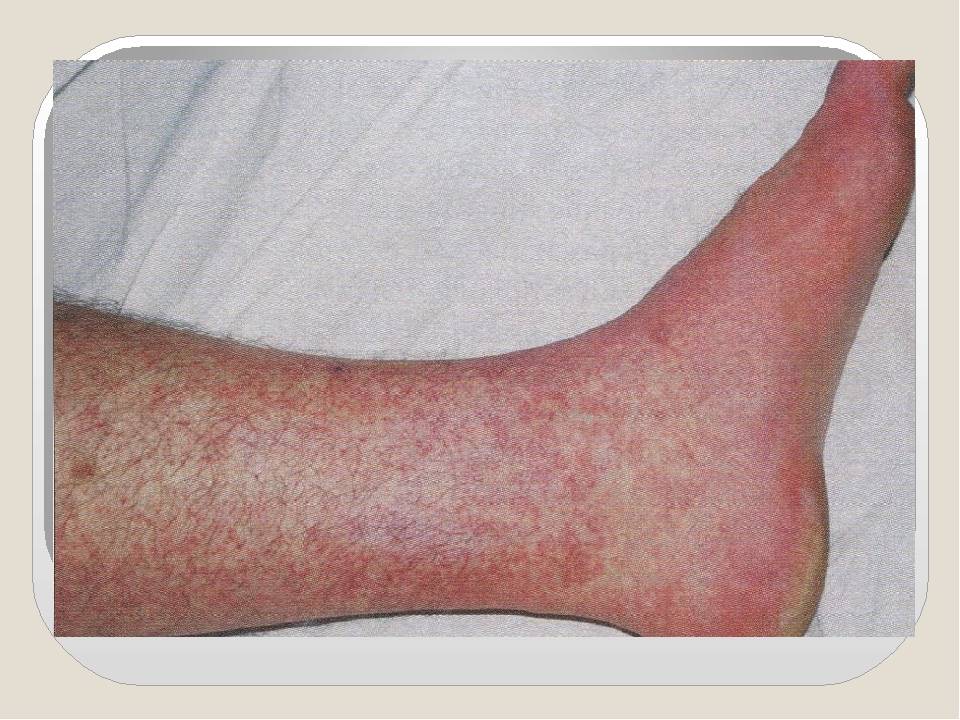
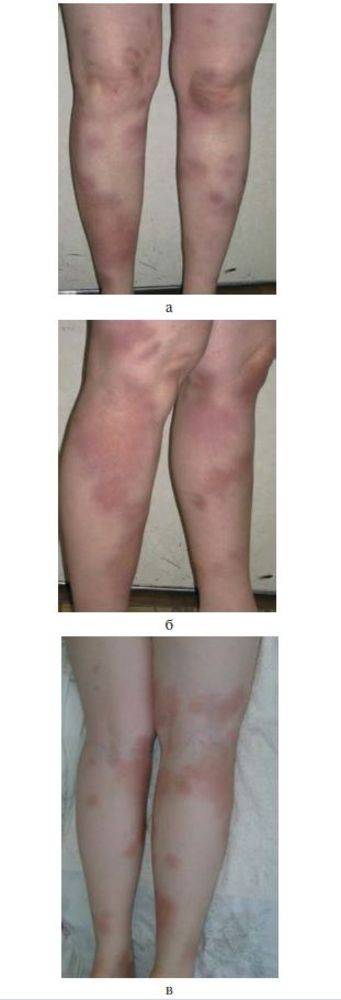
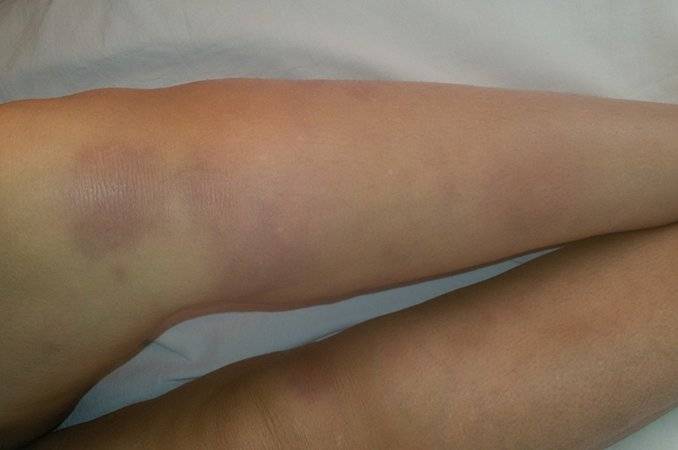
Хроническая форма узловатой эритемы развивается у женщин в среднем и пожилом возрастах, чаще на фоне сердечнососудистой (хроническая сердечная недостаточность, облитерирующий атеросклероз и варикозная болезнь нижних конечностей), аллергической, инфекционно-воспалительной (аднексит и др.) или опухолевой патологии, например, миомы матки.
Эта форма узловатой эритемы отличается длительным упорным течением. Она протекает с рецидивами, возникающими в весенний и осенний периоды и продолжающимися по несколько месяцев, во время которых происходит обратное развитие одних узлов и возникновение новых.
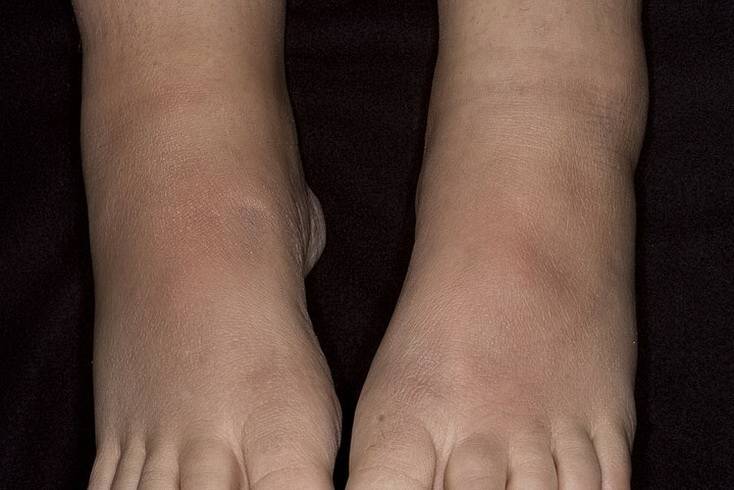
Узлов несколько, они плотные, имеют диаметр 40 мм, синюшно-розовую окраску, локализуются на переднебоковой поверхности голени, сопровождаются невыраженной болезненностью и умеренной непостоянной отечностью голени и/или стопы. На начальном этапе их появления окраска кожи может не изменяться, а сами гранулемы определяются только при пальпации. Общая симптоматика может быть слабо выраженной или отсутствовать.
Причины появления узловатой эритемы
В зависимости от этиологического фактора заболевание определяют как:
- Первичное, или идиопатическое, если основное патологическое состояние или причинный фактор не выявлен. Число таких случаев составляет от 37 до 60%.
- Вторичное — при установлении основного заболевания или фактора, которые могут считаться причиной.
К предрасполагающим факторам относят переохлаждение, сезонность, наличие хронических заболеваний, злокачественных или доброкачественных новообразований, венозной или/и лимфатической недостаточности сосудов нижних конечностей, лекарственные препараты, обменные нарушения и многие другие.
Этиология узловатой эритемы разнообразна. Чаще всего это:
- бактериальная инфекция (туберкулез, туляремия, бруцеллез, возбудители лихорадки, сальмонеллез, менингококки);
- вирусные заболевания (гепатит B, C, ВИЧ-инфекция, корь, ветряная оспа, мононуклеоз, «болезнь доярок», герпес вирус);
- грибковые поражения кожи и слизистых оболочек (споротрихоз, аспергиллез);
- простейшие (аскариды, молодые формы ленточных червей, токсоплазмоз, амебы);
- влияние лекарственных препаратов (противовоспалительные, антибиотики, вакцины, сульфаниламиды, средства контрацепции);
- аутоиммунный ответ (болезни Шегрена, Бехчета, неспецифический язвенный колит, болезнь Крона, ревматоидный артрит);
- гормональный фон (у беременных, на фоне приема контрацептивов);
- онкологические заболевания (рак поджелудочной железы, острая форма миелолейкоза).
У детей предрасполагающим фактором развития узловатой эритемы зачастую становится стрептококковая инфекция верхнего отдела дыхательных путей.
У взрослых, развитию септического панникулита, в 25-44% случаев, способствуют хронические заболевания, такие как: саркоидоз, воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит), различные формы инфекционных заболеваний, ревматическое поражение органов и систем.
Дополнительными факторами возникновения узловатой эритемы могут быть: сезонность, застойные венозные нарушения в нижних конечностях, переохлаждение. Исходя из вышеперечисленного, узловая эритема проявляется чаще как вторичное заболевание, на фоне основного.
В настоящее время, лидирующим основным заболеванием, вызывающим септический панникулит у взрослых, является саркоидоз. Частота встречаемости в различных регионах – 11-65%.
На фоне саркоидоза, узелковая эритема имеет ряд особенностей:
- быстрое нарастание отеков нижних конечностей (предшественник появления узелков);
- локализация очага не на передней поверхности бедер и голеней, а на заднебоковой стороне;
- крупные размеры, диаметром не менее 2 см;
- высокая склонность к слиянию узелков в бляшки;
- выраженные расстройства в бронхолегочной системе: одышка, кашель, боли в грудной клетке.
При онкологическом заболевании, узловатая эритема характеризуется особой стойкостью к терапии и часто переходит из острой стадии в хроническую форму, с последующими рецидивами.
Септический панникулит, на фоне приема пероральных контрацептивов, антибиотиков и сульфаниламидов, возникает спустя 10-15 дней от начала приема препарата. Собирая информацию о пациенте, следует уделять этому повышенное внимание.
Стрептодермия и эритематозные изменения кожи на фоне аутоимунного заболевания (болезнь Крона, неспецифический язвенный колит) возникает в моменты обострения основного заболевания. Только в 1/5 всех случаев, УЭ протекает независимо от обострений.
На фоне туберкулезного процесса, узловатая эритема локализуется на задней поверхности голеней, в области икроножных мышц. Узелки образуются медленно, часто изъязвляются и оставляют после себя рубцовые изменения, что неспецифично для эритемы. Частота встречаемости – 2%.
Лечение узловатой эритемы
При впервые возникшей узловатой эритеме возможно самостоятельное использование нестероидных противовоспалительных препаратов для облегчения симптомов. Также рекомендовано держать ноги в приподнятом положении (по возможности), использовать эластические бинты и чулки. Так же для лечения узловатой эритемы можно использовать компрессы. Обычно высыпания остаются красными и болезненными в течение до 10 дней. При повторном возникновении высыпаний необходимо обратиться к врачу для уточнения причины узловатой эритемы и подбора адекватного лечения.
В тяжёлых случаях, при повторных эпизодах высыпаний, наличии сопутствующих симптомов (повышенной температуры, болей в суставах и др.) могут в качестве лечения назначать глюкокортикоиды (гормональные препараты).
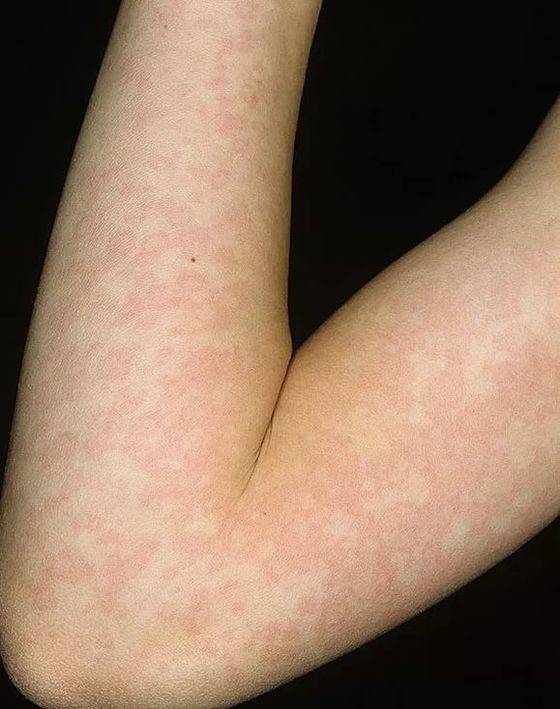
Эритематозная сыпь: симптомы
Заболевания может протекать в хронической и острой форме. В остром состоянии повышается температура, чувствуется общее ухудшение самочувствия и недомогание. Хроническая форма характерна долгим периодом, а также миграцией высыпания на разных участках.
Самая распространенная эритематозная сыпь – это узловатая. Она появляется на коленях, голенях и реже на лице и шее. Красные узелки очень болезненны при пальпации и меняют оттенок от бледно желтого до бурого и фиолетового. У большинства заболевших людей присутствует воспаление суставов. У детей симптомы протекают намного тяжелее, и заболевания длится до семи недель. Симптомы могут исчезать и снова появляться. Возникают болезненные узлы до полутора сантиметров и больше.
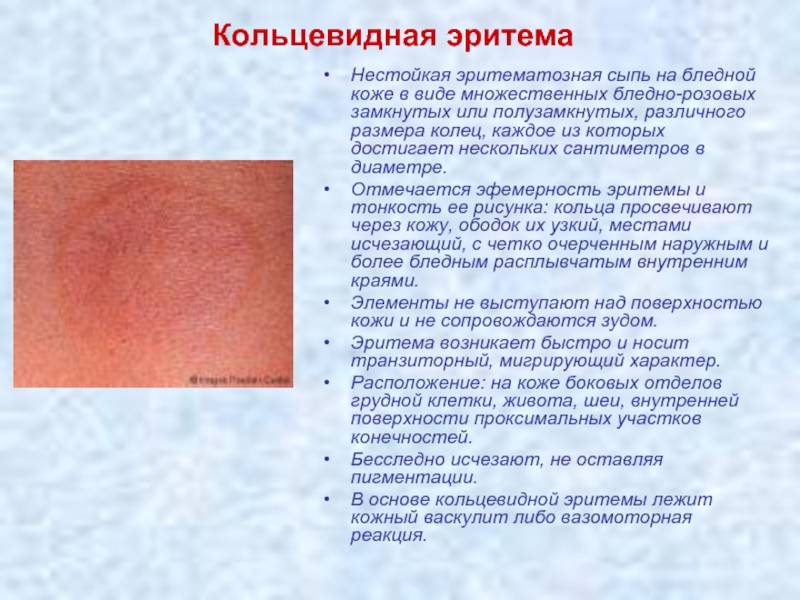
При кольцевидной эритеме пятна шелушатся и зудят. Они похожи на кольца размером до восьми сантиметров.
Для мигрирующей эритематозной сыпи характерно отсутствие шелушения и долгие сроки заболевания – до двух месяцев.
Токсическая эритема протекает без повышения температуры у грудничков и проходит самостоятельно. Она появляется у 30 % новорожденных, родившихся своевременно. Большой или маленьких вес ребенка не является причиной заболевания.
Ладонно-подошвенная эритема является врожденной, когда на этих участках диффузные или пятнистые покраснения. От внешних факторов и от перемены конечностей краснота изменяется. Основным проявлением считается расширение кровеносных сосудов.
При солнечной эритеме ощущается зуд, покраснение кожи в виде пузырьков, которые в последствие начинают шелушиться.
Эритематозная сыпь инфекционного характера является одной из самых тяжелых. Пятна сливаются в большие очаги воспаления, и человека знобит.
Многоморфную экссудативную эритему отличает самое тяжелое состояние. Повышается температура, ломит все тело, высыпания в виде пузырей сильно чешутся. Язвами покрыта слизистая рта, неба и языка. Человеку больно глотать и говорить.
К каким докторам обращаться, если у Вас инфекционная эритема
- Дерматолог
- Ревматолог
Диагностика эритемы основывается на клинической картине и анамнезе заболевания. Дополнительные исследования применяются с уточняющей целью.
Дифференцируют узловатую эритему с такими болезнями.
Лихорадочный узловатый панникулит Крисчена-Вебера. Характеризуется наличием единичных или множественных, несколько болезненных узлов в подкожной клетчатке, часто расположенных несимметрично на голенях, бедрах, руках, туловище. Сначала узлы плотные, впоследствии более мягкие, кожа над ними сначала несколько гиперемирована, а в более поздней стадии — не изменена. Узлы появляются приступообразно с промежутками в несколько дней или месяцев и рассасываются, оставляя блюдцевидное западение на коже с гипер- или депигментацией. Не нагнаивается. Начало подострое с лихорадкой, нарушением общего состояния, болью в суставах, при рецидивах общее состояние может не нарушаться. Продолжительность болезни годы и десятки лет. Чаще болеют женщины 30-40 лет. Аналогичные изменения могут возникать в забрюшинной, околопочечной клетчатке, сальнике, что указывает на системный характер поражения жировой клетчатки. Гистологически обнаруживают псевдоксантомные клетки.
Подострый мигрирующий узловатый гиподермит Вилянов-пиноли. Болеют чаще женщины, сыпь возникает часто после ангины, гриппа. Асимметрично на передней поверхности голени появляется глубокий узловатый инфильтрат величиной с ладонь, незначительно болезненный при пальпации, с четкими контурами и хроническим течением. Гистологически отличается от узловатой эритемы тем, что поражаются не большие сосуды, а капилляры подкожной клетчатки. Узловатый гиподермит иногда может развиваться как реакция на туберкулезную инфекцию.
Дифференциальный диагноз инфекционной эритемы устанавливается с краснухой, корью, скарлатиной, внезапной экзантемой, энтеровирусными инфекциями. Диагностика преимущественно клиническая, а прямая иммунофлуоресценция позволяет обнаружить в сыворотке антигены парвовируса В9.
Патологическая эритема
Патологическую эритему провоцируют следующие причины:
- инфекции;
- кожные патологии;
- заболевания внутренних органов (болезнь Крона, саркоидоз легких);
- беременность;
- аллергии на антибиотики, НПВС, оральные контрацептивы, антидепрессанты, противосудорожные препараты;
- болезни соединительной ткани аутоиммунного характера;
- физиотерапия;
- воздействие солнечных лучей.
Патологическая эритема может вызываться не одним фактором, а несколькими. Чаще ее выявляют у людей с наследственной предрасположенностью к болезни, в возрасте 20-30 лет. Заболеваемость у мужчин и женщин одинакова.