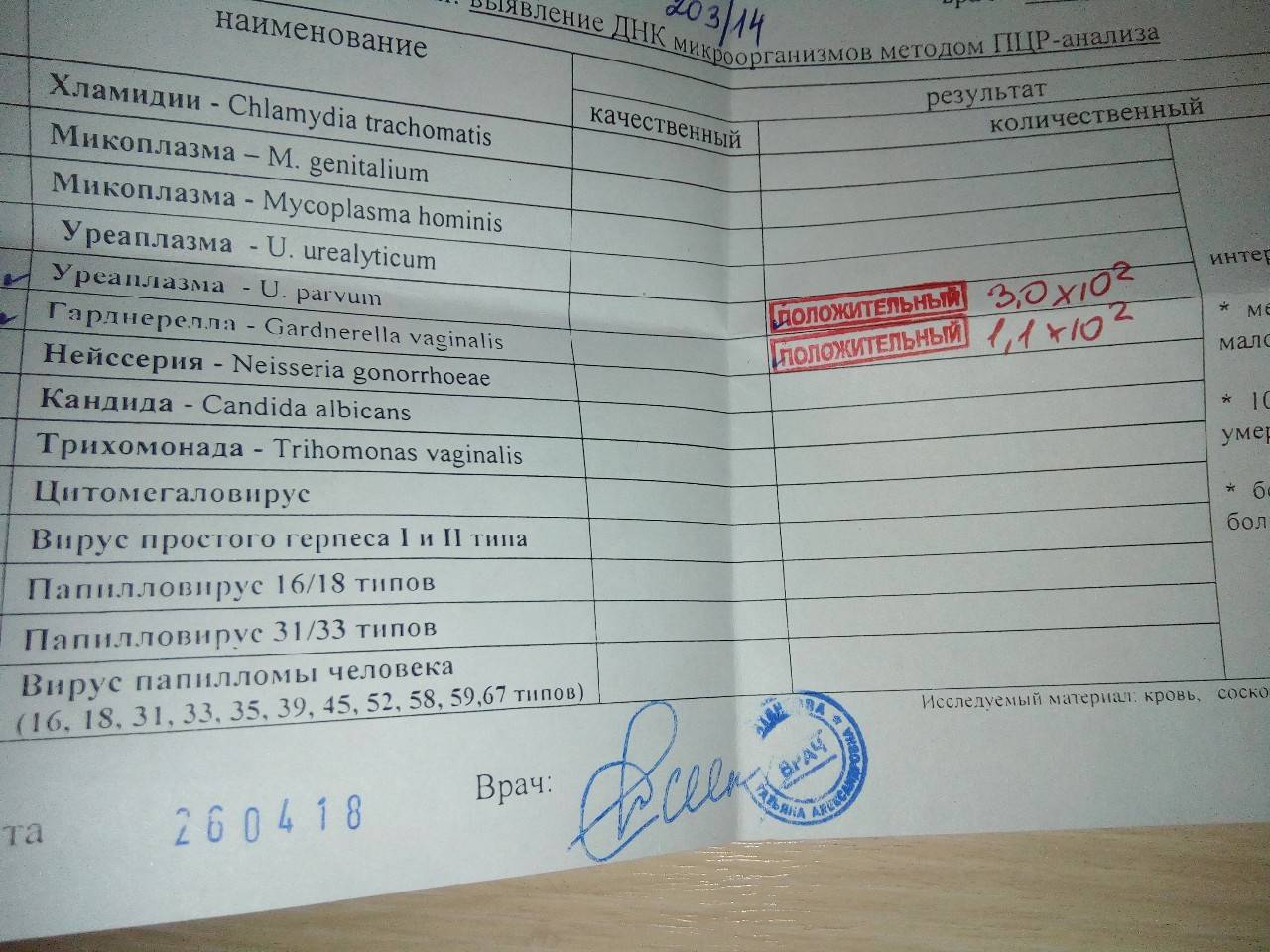
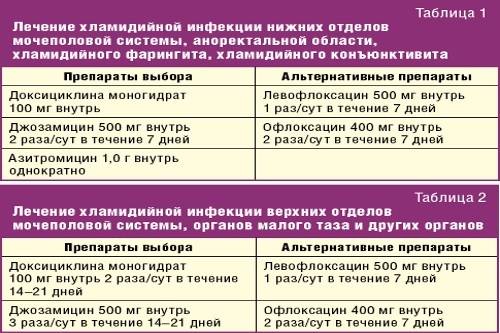
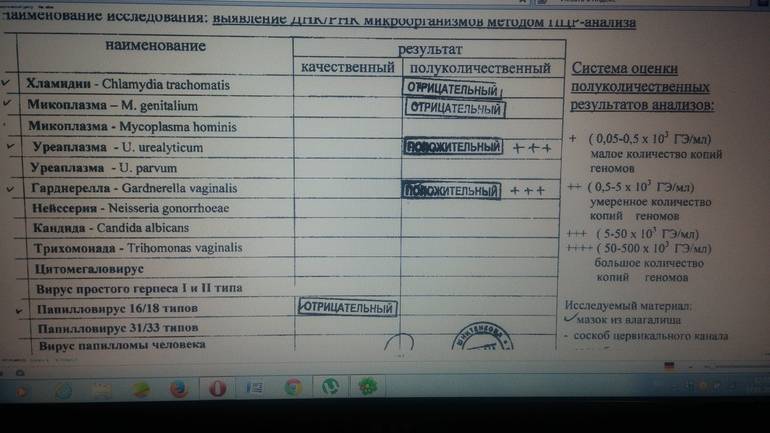
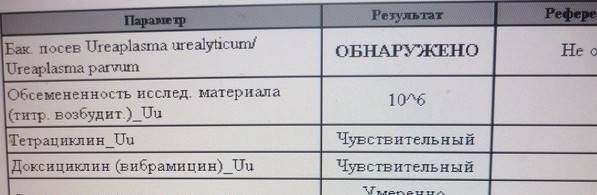
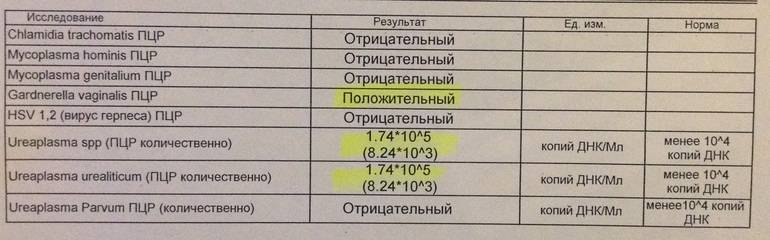
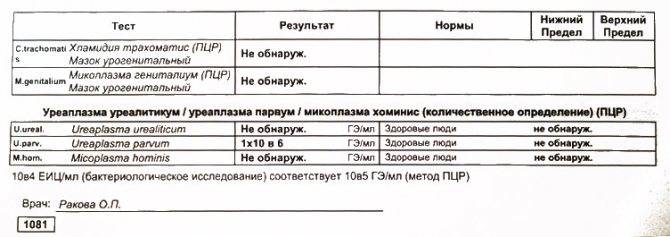
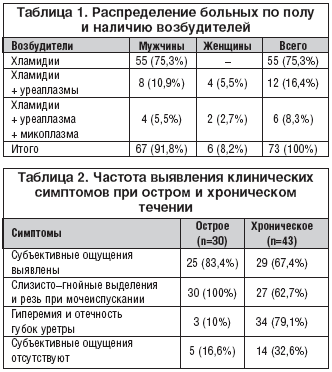
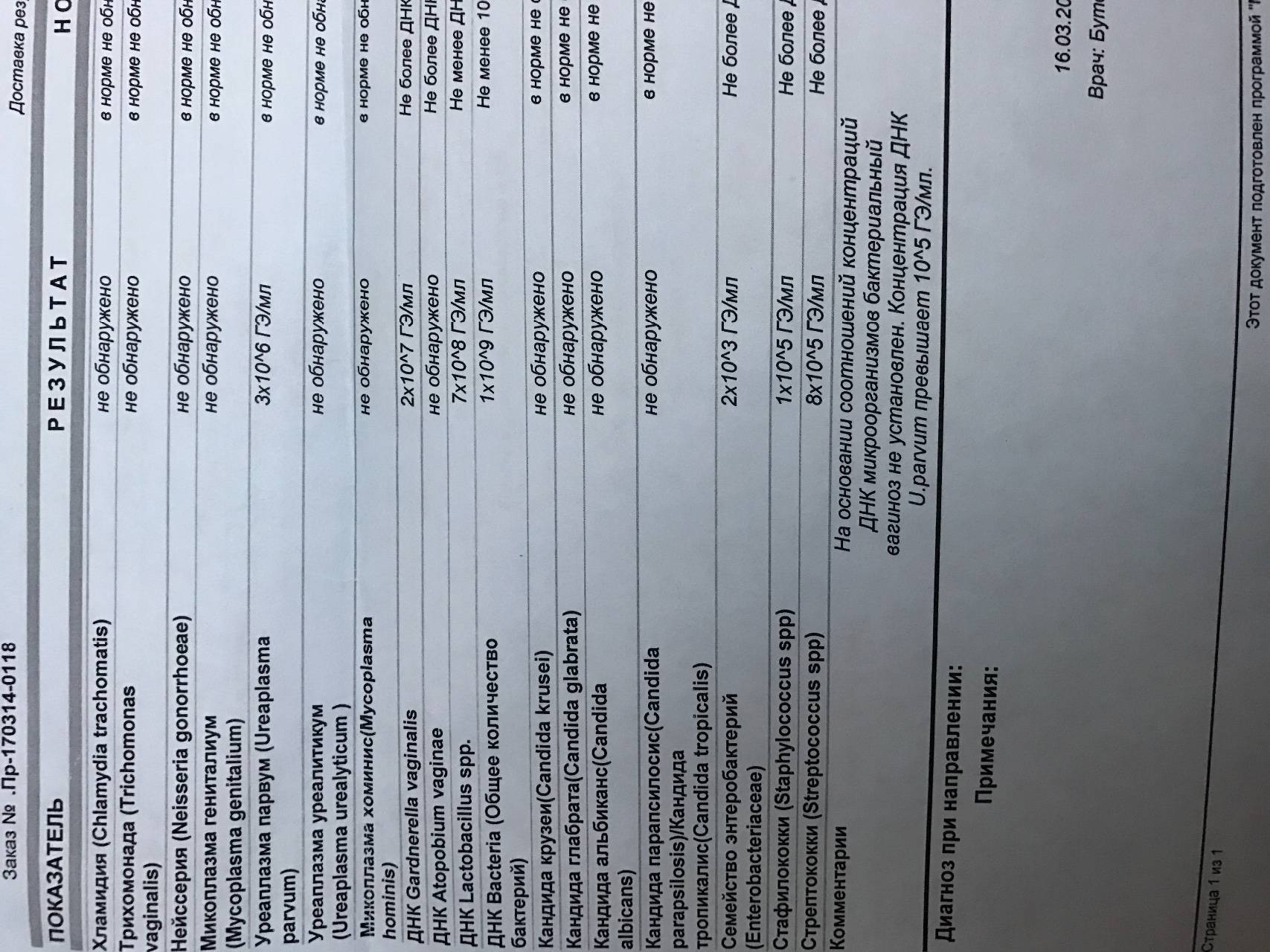
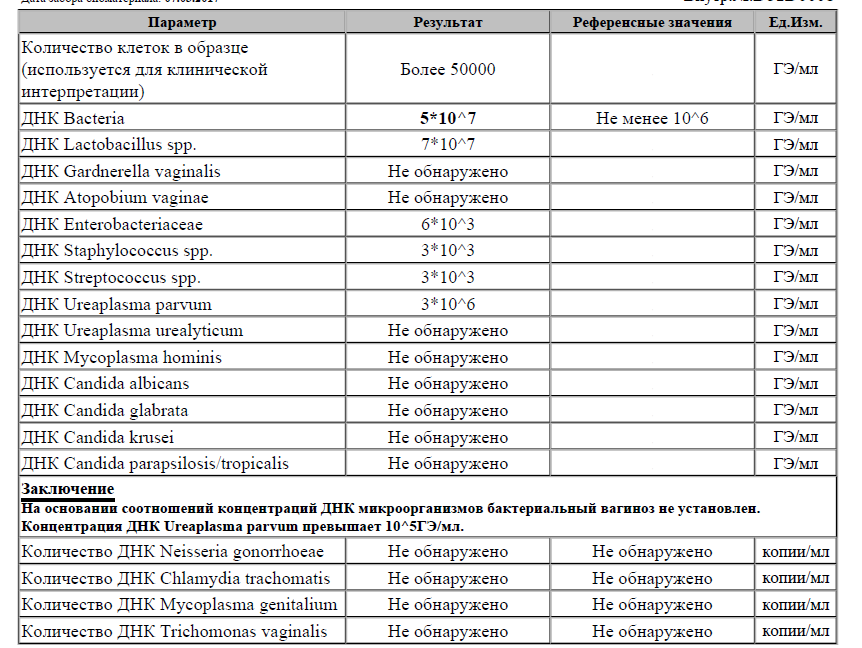
Диагностика уреаплазмоза
В стандартное обследование женщин поиск какого-либо вида уреаплазмы не входит по причине условной-патогенности микроорганизма. Однако в ряде случаев необходимо проведение диагностики:
- наличие воспалительного процесса мочеполовой системы (цистит, цервицит, уретрит, вагинит);
- признаки инфекционного заражения половых путей при исключении хламидиоза, трихомониаза, микоплазмоза, гонореи;
- привычное невынашивание беременности или бесплодие неясной этиологии.
Поиск уреаплазмы не является рутинным при подозрении на наличие мочеполовой инфекции (предполагаемой по жалобам пациентки или исходя из результата мазка на чистоту). Приступать к диагностике следует только при исключении всех иных, явных патогенов.Оптимальным методом поиска уреаплазмы принято считать бактериологический посев содержимого уретры, заднего свода влагалища и цервикального канала.
В случаях, когда не имеет значение количество уреаплазмы (к примеру, после исключения всех причин привычного невынашивания беременности даже при единичном количестве условного патогена будет назначена терапия), рекомендовано проведение ПЦР.
Записаться на приём к гинекологу
- сочетание типичных жалоб и внешних проявлений воспаления;
- имеющийся в прошлом любой случай невынашивания беременности (выкидыш, преждевременные роды);
- любой факт перинатальной потери (гибель эмбриона, плода или новорожденного);
- бесплодный брак;
- прегравидарная подготовка.
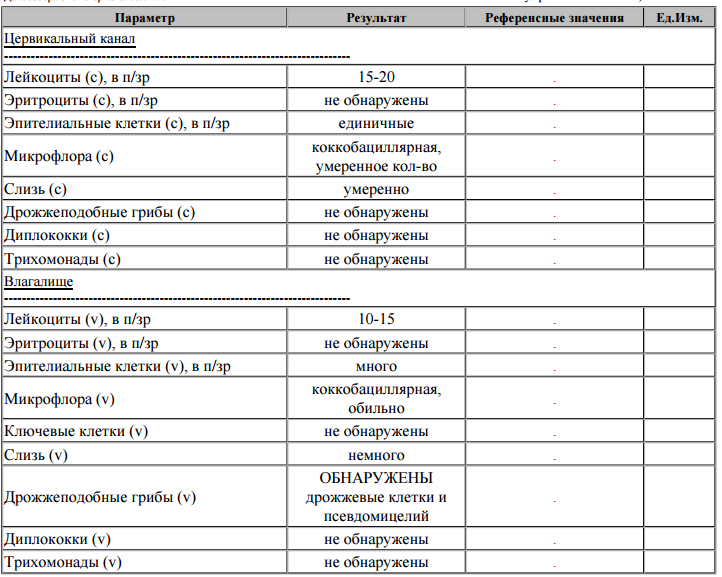
На первом этапе обследования врач на основе общеклинических анализов мочи, крови и вагинальных белей может предположить наличие воспаления. Микроскопия уретро-вагинального мазка покажет следующие признаки инфекции:
- увеличение количества лейкоцитов;
- типичные изменения клеток влагалищного и уретрального эпителия;
- наличие микробов, передающихся при половом контакте;
- нарушение общего микробного равновесия.
Точная диагностика предполагает использование следующих методов:
- ПЦР-исследование с целью обнаружения специфических маркеров конкретных микроорганизмов;
- бактериальный посев на уреаплазмоз.
Методики, основанные на выявлении антител в крови (ИФА, ПИФ), для диагностики уреаплазменной инфекции не применяются.

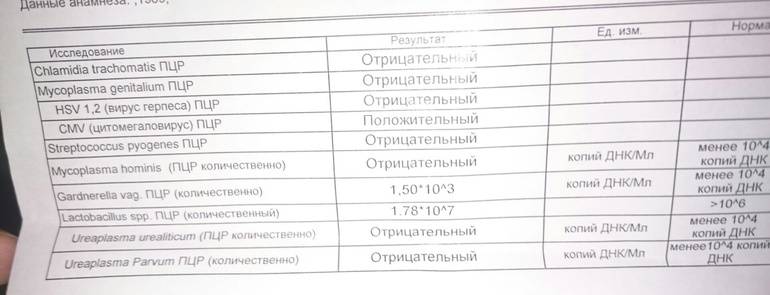
Основной метод диагностики уреаплазмоза – это исследование материала, взятого из влагалища и уретры, методом ПЦР. Кроме того, для подтверждения диагноза и выбора препаратов для лечения инфекции проводят посевы вагинальных и уретральных соскобов.
Диагноз «Уреаплазмоз» врач может поставить только в том случае, если в половых или мочевыделительных органах пациентки присутствует воспалительный процесс, а из возможных возбудителей удалось выделить только уреаплазму.
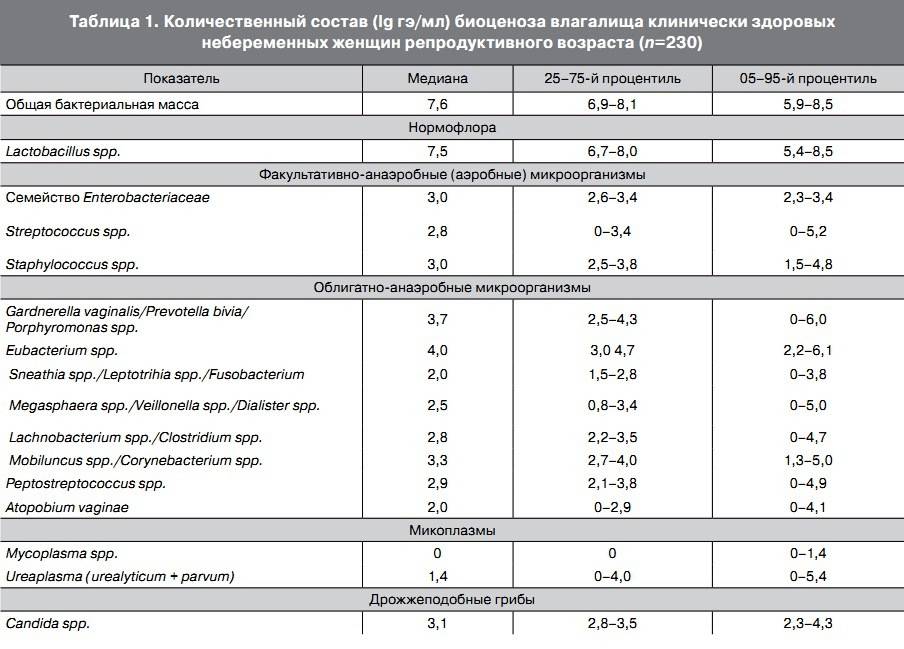
1. Культуральная диагностика – наиболее информативный метод исследования. Оценивается не только наличие уреаплазмы, но и ее количественные показатели. При титре менее 10*4 КОЕ пациентка считается носителем уреаплазм и лечения чаще всего не требует. Титр более 10*4 КОЕ требует назначения лекарственной терапии.
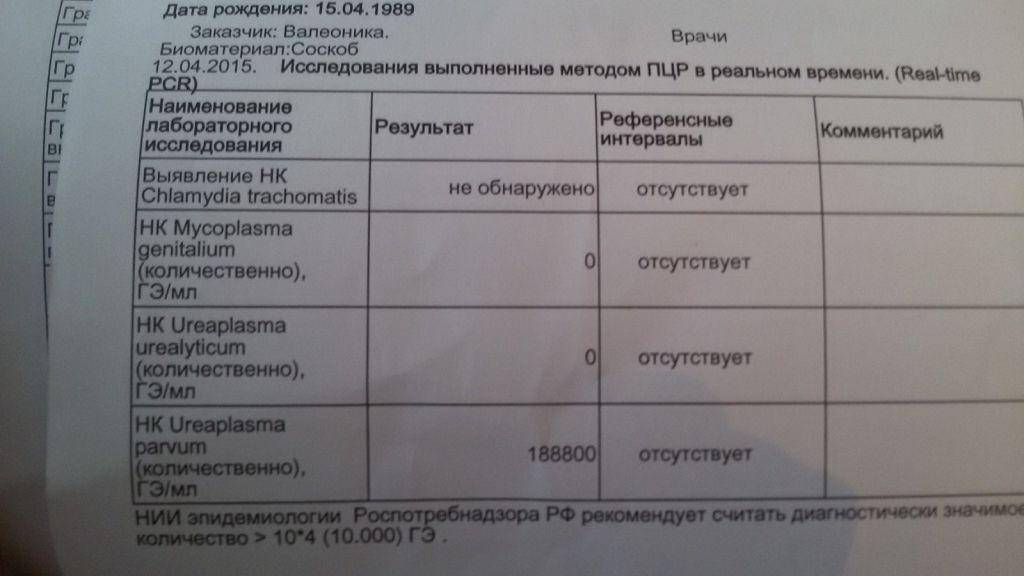
2. ПЦР (полимеразная цепная реакция, позволяющая выявить ДНК возбудителя). Очень быстрый метод, на его проведение необходимо 5 часов. Если ПЦР показывает наличие уреаплазмы в организме больного, это значит, что имеет смысл продолжать проведение диагностики. Отрицательный результат ПЦР почти на 100% означает отсутствие уреаплазмы в организме человека.
3. Серологический метод (выявление антител) направлен на выявление антител к антигенам (характерным структурам) уреаплазм. В основном применяется при определении причин бесплодия, выкидыша, воспалительных заболеваний в послеродовом периоде по оценке выработки различных иммунноглобулинов.
4. Кроме перечисленных методов, в диагностике уреаплазмоза иногда используют метод прямой иммунофлюоресценции (ПИФ) и иммунофлюоресцентный анализ (ИФА). Они довольно широко распространены из-за относительно невысокой стоимости и простоты исполнения, но точность их невелика (около 50-70%).
Симптомы и признаки
Уреаплазма уреалитикум и уреаплазма парвум примерно одинаково ведут себя в организме человека в то время, пока их активность не вступила в патогенную стадию. Они никак себя не проявляют, предположительно, под действием собственной микрофлоры организма и его защитного иммунитета. Угнетение положительных микроорганизмов с помощью медикаментозных препаратов, любые факторы, влияющие на иммунную систему, любые изменения гормонального фона могут привести к активизации инфекции и вступлению ее в активную фазу. С наступлением активизации микроорганизма начинают проявляться негативные признаки ее усиленной жизнедеятельности, которые и у мужчин, и у женщин, протекают примерно одинаково. Наблюдения и отзывы пациентов свидетельствуют о схожести симптомов, а отсутствие лечения приводит к развитию патологий в мочеполовой, репродуктивной системе.
Присутствие активизировавшегося процесса можно определить по:
небольшим и не очень значительным прозрачным или полупрозрачным выделениям из влагалища (мочеполовых органов), на которые не всегда обращается внимание;
жжению (нарушению) процесса мочеиспускания;
слабости, ломоте в суставах, ощущению общего недомогания;
боли внизу живота, которая у мужчин может локализоваться в мошонке или промежности;
лихорадочному состоянию, сопровождающемуся снижением полового влечения;
развитию воспалительных процессов в мочеполовой системе и репродуктивных органов, часто приводящему к самым негативным последствиям.
Уреаплазма у женщин нередко сопряжена с другой мочеполовой инфекцией, и вполне вероятно, что именно присутствие парного бактериального поражения провоцирует активизацию Ureaplazma. Симптомы нередко принимаются за другое заболевание, и лечение осуществляется народными средствами, которые до определенной степени нивелируют симптоматику, но не подавляют возбудителя. Отсюда и частое развитие негативных последствий, от кольпита, уретрита и цервицита до неоплазии шейки матки.
Лечение

Лечение уреаплазмоза включает в себя прием антибактериальных и других, небезопасных для здоровья развивающегося малыша лекарственных средств, поэтому на ранних сроках беременности за течением данной инфекции просто наблюдают.
По мнению клиницистов, лечение патологии целесообразно только тогда, когда у пациентки присутствуют клинические признаки воспалительных процессов, а также в том случае, если обнаруженные в анализах микроорганизмы превышают норму. Врачи не ориентируются лишь на единичные случаи последствий болезни, и при обнаружении в анализах единичных штампов либо при отсутствии жалоб терапия не назначается.
Самым главным условием лечения является воздержание от интимных отношений (даже с методами контрацепции). Во избежание рецидивов лечиться от инфекции должны оба партнера.
Уничтожить патогенные микроорганизмы можно только с помощью антибактериальной терапии. Для полного излечения нужно пройти курс приема, соблюдая все рекомендации врача. Как правило, такая терапия применяется только после того, как все системы и внутренние органы малыша правильно сформированы (20-22 недели беременности).
Среди препаратов, которые чаще всего назначают при уреаплазмозе, самыми распространенными являются Виферон, Вильпрафен, Эритромицин и др.
Также специалист выпишет различные сопутствующие лечению лекарства, к примеру, средства от дисбактериоза для восстановления микрофлоры влагалища и кишечника, а также общеукрепляющие витаминные комплексы.
 Лечение уреаплазмоза можно начинать во втором триместре беременности. Проведение терапии в первом триместре нецелесообразно, поскольку вред от антибактериальной терапии будет намного больше, чем от наличия инфекции уреаплазмы в организме.
Лечение уреаплазмоза можно начинать во втором триместре беременности. Проведение терапии в первом триместре нецелесообразно, поскольку вред от антибактериальной терапии будет намного больше, чем от наличия инфекции уреаплазмы в организме.
После длительного лечения женщине нужно сдать повторные анализы на наличие уреаплазмоза и провести комплексную диагностику плода: допплерометрию, УЗИ, в 3 триместре – КТГ.
Состояние здоровья каждой женщины в период беременности требует индивидуального подхода, поэтому адекватное лечение может назначить только специалист исходя из конкретного случая. Если по какой-либо причине данная патология не была вылечена во время беременности, новорожденного необходимо обследовать в обязательном порядке, так как последствия инфицирования бывают очень тяжелыми. Лечение малышу назначается в соответствии с результатами анализов и обследования.
Уреаплазмоз при беременности – лечение
Лечение уреаплазмоза во время беременности имеет свои особенности. Выбор алгоритма терапевтического воздействия зависит от срока гестации, этапа заболевания и выраженности клинической картины. Зачастую медики придерживаются выжидательной тактики. Связано это с необходимостью применения антибактериальных препаратов, которые противопоказаны при вынашивании малыша. При этом терапия направлена на:
- облегчение самочувствия беременной;
- локализацию воспалительного процесса;
- исключение риска инфицирования плода.
Можно ли лечить уреаплазмоз во время беременности?
Если при беременности обнаружили уреаплазмоз, не стоит впадать в панику – часто заболевание проходит без осложнений и рисков. Важным является срок. Так при развитии нарушения в начале беременности, врачи назначают динамическое наблюдение. Периодические мазки из уретры, влагалища помогают оценить картину. При этом женщина сама должна следить за своим состоянием и при появлении признаков, сообщить врачу.
Из-за негативного воздействия большинства антибактериальных препаратов на младенца, антибиотики (главное лекарственное средство в борьбе с уреаплазмозом) не назначают. Такую терапию начинают не раннее 20-22 недели. К этому времени органы и системы плода сформированы, поэтому риск влияния лекарств на данные процессы исключен. Однако каждый случай индивидуален, и если польза для матери превышает ожидаемые риски для плода, антибиотики применяют и на малых сроках.
Чем лечат уреаплазмоз при беременности?
Выявленная уреаплазма у беременных подлежит обязательной терапии. Связано это с возможностью негативного влияния на процессы внутриутробного развития и риском инфицирования младенца при родоразрешении. Лечение должно быть комплексным. Подбор лекарственных средств, дозировок, частоты и продолжительности приема осуществляет врач. Среди используемых лекарственных средств;
- антибиотики;
- противовоспалительные;
- обезболивающие.
Лечение уреаплазмы при беременности – препараты
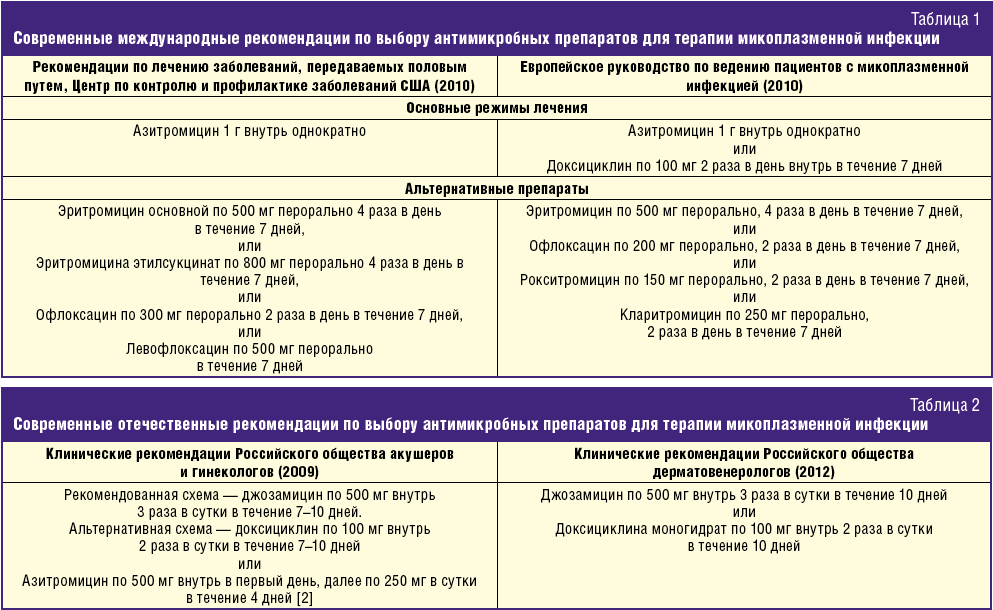
Лечение уреаплазмы у беременных не обходится без использования антибактериальных препаратов. Назначаются они строго индивидуально, в соответствии со сроком гестации. При этом врач указывает дозировку, частоту и продолжительность использования лекарства. Среди разрешенных антибиотиков для беременных необходимо отметить:
- Эритромицин;
- Джозамицин;
- Макропен;
- Доксициклин.
Лечат уреаплазмоз при текущей беременности антибиотиками не меньше 10 дней. По прошествии данного времени, врачи проводят повторное, контрольное исследование (мазки из уретры и влагалища). При необходимости меняют препарат, используют комбинированный вариант лечения, назначая сразу несколько антибактериальных средств. В отдельных случаях продлевают курс до 14 дней. При лечении беременная полностью должна соблюдать рекомендации врача, чтобы избежать осложнений.
Уреаплазма при беременности – лечение народными средствами
Уреаплазма у беременных женщин требует комплексного подхода в терапии. В качестве дополнительных средств, облегчающих течение заболевания, нередко используют народные рецепты. Среди эффективных необходимо выделить:
- В равных частях смешивают ромашку, солодку, ольховые шишки, левзею и измельчают. Берут 1 ложку столовую смеси, заливают 200 мл кипятка, настаивают 8 часов. Выпивают за день, поделив на 3 части.
- Березовые почки, кровохлебка, корень левзеи, череда, тысячелистник, багульник смешивают по 1 столовой ложке. Полученная смесь, в количестве 2 ложек столовых, заливается 1 л кипятка, настаивается ночь. Утром отцеживается и принимается на протяжении дня вместо питья.
Анализы на уреаплазму
Первоначально врач собирает биоматериал для анализа: мазок с канала шейки матки или со стенки влагалища. По результатам лабораторного исследования, при обнаружении патогенного микроорганизма, специалист назначает больному дополнительное обследование.
Независимо от показаний, данные анализы проводят женщинам перед планируемым хирургическим вмешательством в области малого таза, пациенткам после аборта, перенёсшим выкидыш, а также болеющим бесплодием.
- за 2 или 3 часа до процедуры следует воздерживаться от мочеиспускания;
- все гигиенические процессы производятся за день до анализа. Использование мыла исключается;
- за 2 дня до посещения процедурного кабинета следует избегать половых контактов;
- проведение соскоба разрешено лишь спустя 7 дней после лечения вагинальными таблетками по курсу;
- до начала процедуры не разрешается ставить вагинальные свечи и проводить спринцевание.
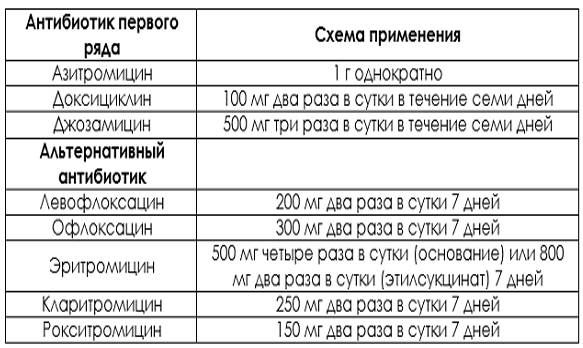
Какие препараты используются?
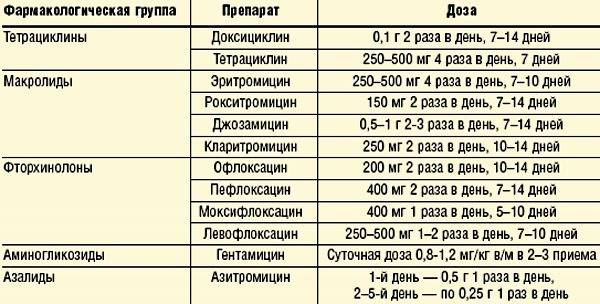
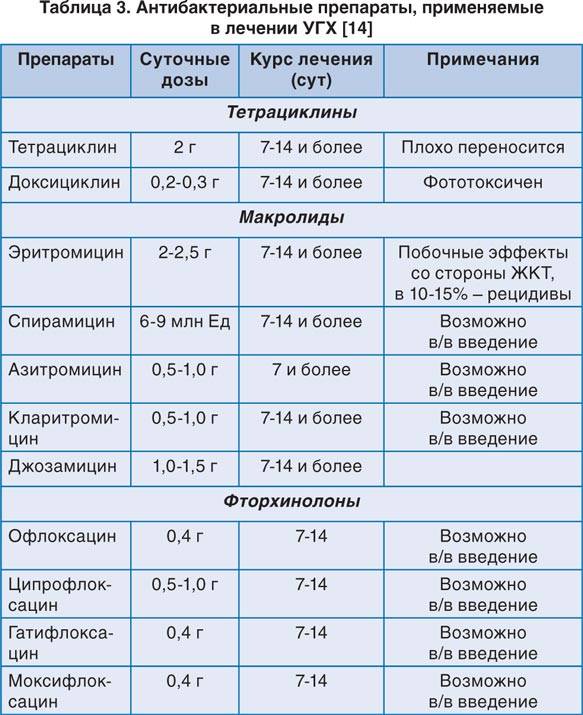
Основными медикаментами, которые помогают избавиться от уреаплазмы, являются антибиотики. Обычно с этой целью могут прописать лекарства из трех групп.
-
Макролиды – очень эффективные и достаточно безопасные антибиотики. Некоторые из них даже можно назначать беременным, например, эритромицин. К этой линии медикаментов относятся также кларитромицин, азитромицин, джозамицин и т. п.
Группа макролидов
-
Тетрациклины хорошо помогают устранить уреаплазму. Самым распространенным антибиотиком этого ряда является доксициклин. Он не оказывает сильного влияния на кишечную микрофлору. Но из-за тератогенного эффекта это вещество недопустимо в период вынашивания ребенка.
Тетрациклины
-
Уреаплазмы также чувствительны к фторхинолонам. Обычно предпочтение отдают офлоксацину. Прием будущими мамами нежелателен.
ОфлоксацинПоказать на странице Открыть в полном размере
Чаще в комплексе с другими препаратами, например, с доксициклином прописывают аминогликозиды. Самым эффективным при уреаплазменной инфекции считается гентамицин.
В некоторых случаях назначают и линкозамиды, например, линкомицин.
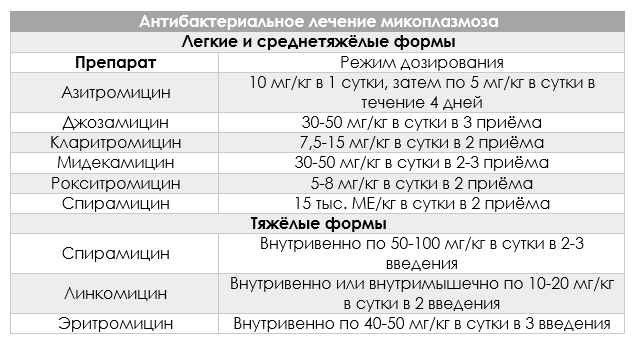
Терапия антибиотиками может длиться от недели до 14 дней, в сложных случаях ее продляют. Нередко назначают чередование нескольких противоуреаплазменных лекарств
| Название действующего вещества | Способ применения при уреаплазмозе |
|---|---|
|
Эритромицин («Эомицин», «Синэрит», «Эрик» и т. д.) |
Назначают до 2 г в сутки, разделенные на 4 приема. Грудное вскармливание и беременность не являются противопоказаниями. |
|
Кларитромицин («Клацид», «Кларилид», «Лекоклар») |
Обычно выписывают двукратный прием за сутки по 0,25 г. Не стоит применять в период беременности. С лактацией совместим. |
|
Мидекамицин («Макропен») |
Суточная доза составляет 1,2 г. Ее разделяют на 3 приема. Препарат разрешен беременным и кормящим. |
|
Доксициклин («Юнидокс солютаб») |
Обычно назначают суточную дозу в 0,2 г, которую нужно принять однократно в первый день, а в дальнейшем разделить на два приема с разницей в 12 часов. Противопоказан не только беременным, но и при грудном вскармливании. |
|
Тетрациклин |
Назначают редко. Его схема приема наименее удобна, так как нужно четырежды в сутки принимать по 0,5 г препарата. |
|
Офлоксацин («Таривид», «Офло», «Заноцин») |
Необходимо принимать по 0,2 г дважды в сутки. Совместим с кормлением грудью. |
|
Гентамицин |
Этот препарат вводят парентерально раз в 8 часов по 0,04 г. Курс лечения составляет 5 дней. Возможно применение в период беременности, безопасен при естественном вскармливании. |
На время лечения нужно отказаться от половых контактов, приема алкоголя
Важно также соблюдать диету, чтобы не способствовать дополнительной нагрузке на ЖКТ
В качестве поддерживающей терапии могут быть назначены:
-
поливитамины;
Поливитамины
-
пробиотики для восстановления кишечной микрофлоры;
Препарат является пробиотиком, который имеет в составе специально подготовленные колонии микроорганизмов
-
средства, повышающие иммунитет.
Лекарства, повышающие иммунитет
Однако не все врачи считают это нужным. Среди сторонников необходимости коррекции иммунного ответа большой популярностью пользуется такой препарат, как «Иммуномакс», который применяется в виде инъекций раз в сутки в течение 6 дней. По наблюдениям, такая терапия снижает риск рецидива почти в 90% случаев.
Важно! Самостоятельное лечение недопустимо. Эффективных домашних рецептов не существует
Диагностирование
Заподозрить наличие у пациента описываемой инфекции и назначить дополнительные анализы может инфекционист или гинеколог, педиатр-неонатолог или уролог.
При отсутствии выраженных симптомов болезни показаниями к проведению специальных исследований является следующие моменты:
- Беспорядочная половая жизнь.
- Бесплодие.
- Наличие в гинекологическом анамнезе женщины внематочной или замершей беременности, невынашивания, патологий плода.
- Воспаления мочевыделительной системы.
Потребуется пройти дополнительные обследования и перед плановыми оперативными манипуляциями.
Современная медицина располагает несколькими способами определения наличия (отсутствия) колоний патогенов в организме человека.
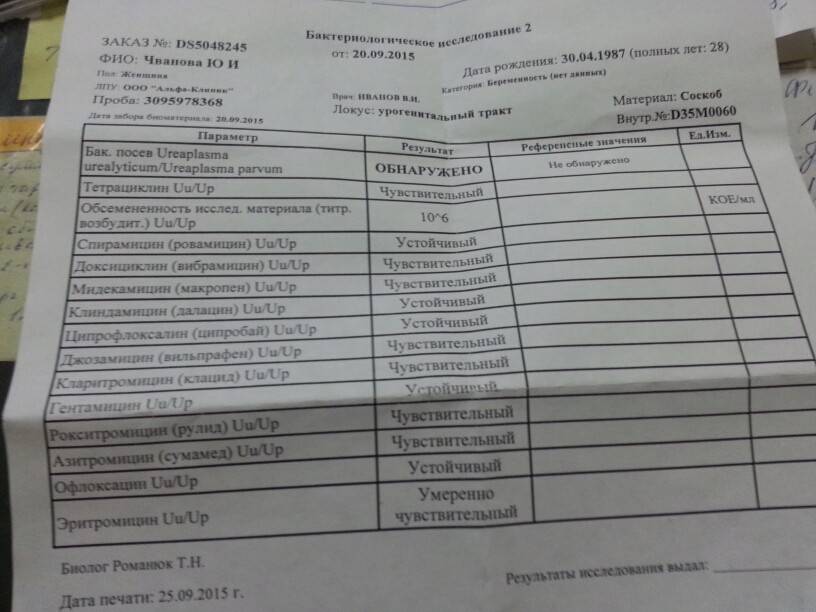
Бактериологический посев
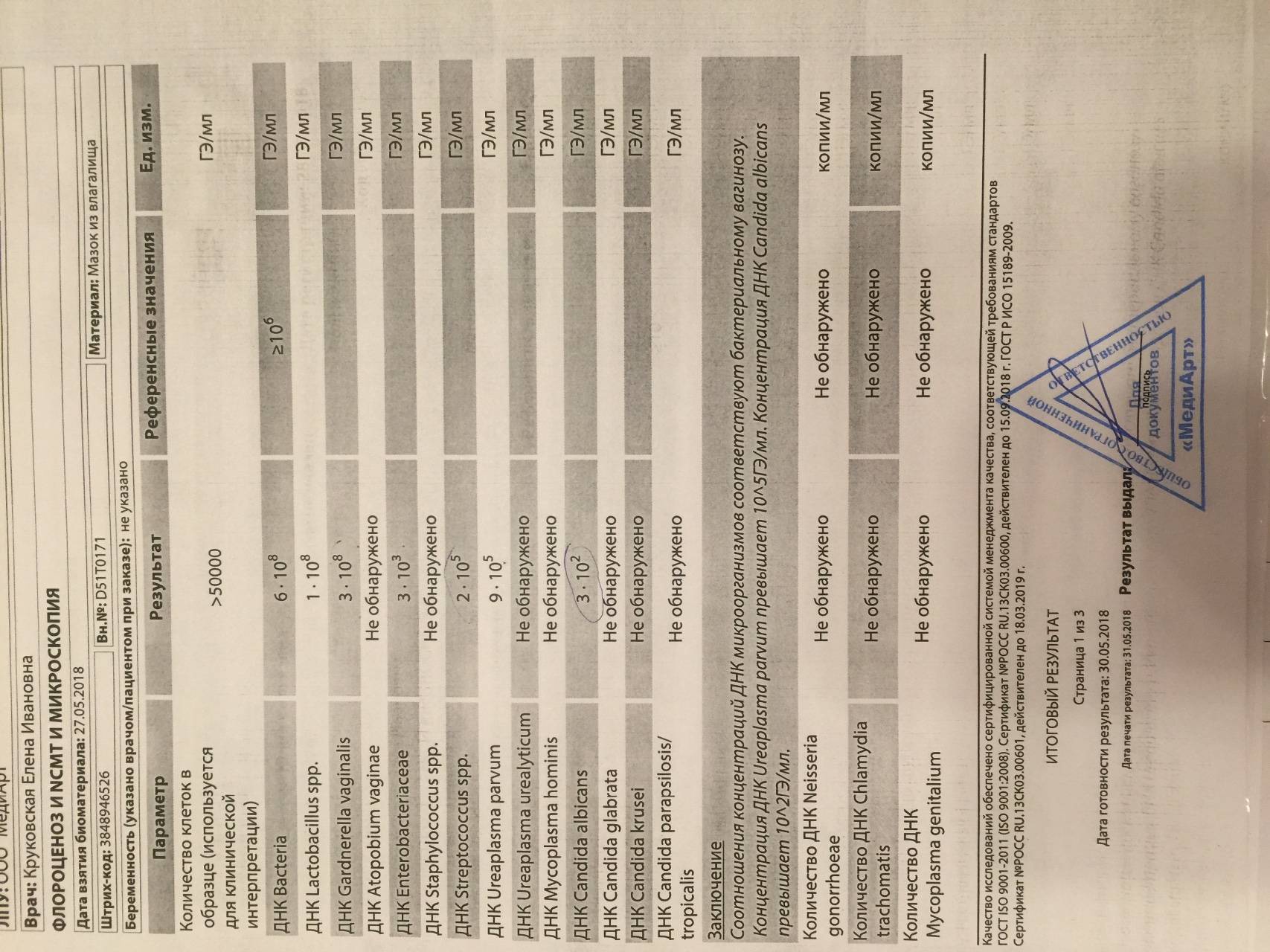
Рассматриваемый культуральный метод исследования проводится чаще остальных. Материалом для проведения бакпосева является мазок, который берется из мочеполового канала либо из канала шейки матки.
Для культивирования патогенов образец помещается в особую емкость с питательной средой — чашку Петри. Если уреаплазмы в мазке присутствуют, то они будут образовывать колонии.
Для получения результатов, свидетельствующих о наличии или отсутствии вредоносных микроорганизмов в анализе, потребуется от 4 до 8 дней.
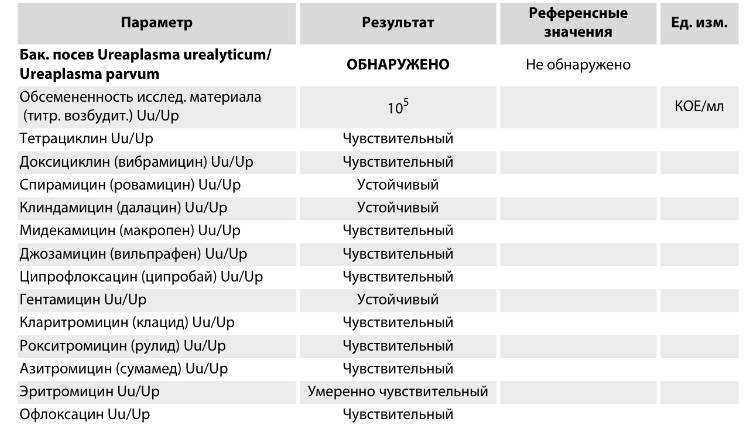
Дополнительно с определением присутствия микроорганизмов бакпосев позволяет выявить их чувствительность к антибиотикам.
Иммуноферментный анализ
Проведение ИФА (или серологического анализа) позволяет выявить наличие в организме пациента антител к инфекции. Исследуемый образец — кровь больного; длительность диагностирования материала — 24 часа. Многие специалисты считают результаты ИФА неточными, поскольку при сбоях в иммунитете антитила к уреаплазме могут не вырабатываться.
Большой процент вероятности постановки неправильного диагноза и объясняет непопулярность рассматриваемого метода. Его результаты, как правило, расцениваются в качестве ориентира для дальнейшего исследования состояния организма больного.
При отсутствии заболевания в графе бланка с указанием титра (количества антител) будет добавлено слово «норма». Поскольку специалисты разных медучреждений считают нормой у женщин разную степень наличия уреаплазм (подробнее об этом ниже), то цифра при прохождении обследования в нескольких больницах может быть неодинаковой.
ПЦР
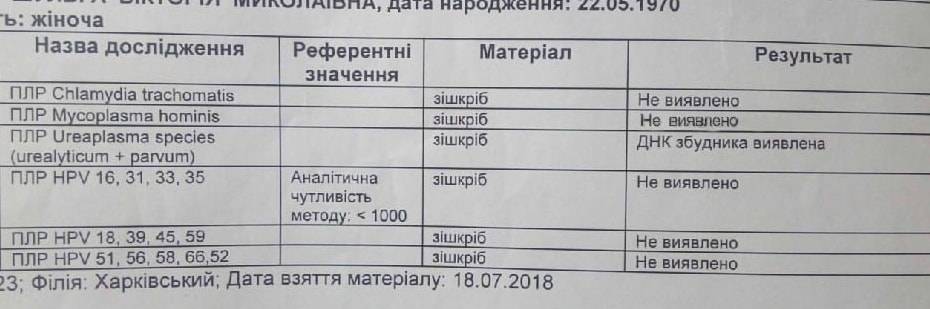
Полимеразную цепную реакцию относят к высокоточным методам количественного определения отклонений от показателей нормы Ureaplasma spp., проводимым в кратчайший период времени (за 4 часа). Материал для исследования — выделения из половых органов, урина.
Недостатком ПЦР считается невозможность выявления активности патогена. Кроме того, анализ может быть:
- ложноотрицательным (при проведении антибиотикотерапии незадолго до сдачи образца);
- ложноположительным (в случае загрязнения исследуемого материала).
Метод ПЦР позволяет определить, какой тип уреаплазмы СПП является возбудителем заболевания — Parvum или Urealyticum.
Для уточнения диагноза лечащий врач может назначить комплексное проведение исследований (например, ПЦР и бакпосев). Такой подход позволит исключить и человеческий фактор, влияющий на результат диагностики (неправильную транспортировку материалов, некачественную подготовку пациента к сдаче анализа).
Правила подготовки к забору анализов
В целях получения максимально точных результатов анализов пациенту следует соблюдать несколько важных рекомендаций:
- Ужин накануне назначенной даты забора материалов должен быть диетическим.
- В день сдачи крови завтракать либо пить кофе (чай) нельзя.
- Время сбора урины на анализ — утреннее первое мочеиспускание.
- Перед сдачей мазка необходимо воздерживаться от сексуальных связей в течение 48 часов. При менструации, как правило, соскоб и мазок не берут. За 72 часа до посещения гинеколога не применяют вагинальные таблетки, контрацептивы-суппозитории и противозачаточные средства в форме линимента; за 8-10 часов — не проводят гигиену половых органов.
Чтобы результат мазка или соскоба содержали достоверную информацию, пациентка должна сдавать анализ в середине менструального цикла.
Уреаплазма при беременности: лечение, симптомы и последствия
Во время беременности организм женщины становится очень уязвим и восприимчив к разным инфекциям и болезням. На этом фоне возможен и рост патогенных бактерий, в том числе и уреаплазмы.
Ослабленный иммунитет – это главная причина, по которой появляется уреаплазма у женщин. Последствия заболевания могут быть самые разные – от выкидышей на ранних сроках до преждевременных родов и патологий плода на поздних.
Заражается инфекцией малыш через плаценту или во время родов, когда проходит по родовым путям матери. В результате у него могут развиться такие инфекции, как конъюнктивит, пиелонефрит, менингит, пневмония, сепсис.
Поэтому женщинам, которые планируют беременность, необходимо ещё до её наступления пройти все обследования и сдать плановые анализы. Если же рост уреаплазмы был обнаружен только во время беременности, не стоит тут же паниковать. Существуют эффективные методы лечения, которые можно применять во втором и третьем триместре. Терапия включает курс антибиотиков, а их лучше принимать не раньше 18-20 недели, когда все органы крохи уже сформировались.
Стоит помнить, что нелечение инфекции куда серьёзней отразится на малыше, чем антибиотикотерапия. Конечно, во время беременности стоит воздерживаться от любых медикаментов, но в случае с уреаплазмой лекарства – это меньшее из двух зол.
Каждая будущая мама должна знать, какой вред наносит уреаплазма во время беременности. Последствия и осложнения заболевания должны насторожить семейную пару и стать предлогом для радикального решения проблемы. Ранняя диагностика и лечение уберегут ребёнка от страшных недугов.
Итак, симптомы болезни во время беременности:
- Болезненное мочеиспускание.
- Жжение и зуд в области промежности.
- Выделения, боль внизу живота.
- Повышенная температура тела, общая слабость организма.
Следует помнить, что уреаплазмоз может протекать в организме и без малейших симптомов. Поэтому не нужно пренебрегать анализами на всех сроках беременности, а также следует вовремя посещать своего акушера-гинеколога.
Симптомы уреаплазменной инфекции при беременности
Инкубационный период уреаплазмоза составляет 4 недели. Затем болезнь проявляет себя — появляются выделения и боль во время мочеиспускания. Если заражена ротовая полость, симптомы уреаплазмоза повторяют основные симптомы ангины — боль при глотании и слабость.
Наиболее яркими симптомами являются:
- бесцветные выделения;
- жжение и дискомфорт во время мочеиспускания;
- несильная тянущая боль в животе;
- систематические резкие повышения температуры.
Уреаплазма и микоплазма может стать причиной развития уретрита — воспаления мочеиспускательного канала. После того как уретрит проходит, микоплазма принимает хроническую форму и может никак себя не выдавать. Бактерия ослабляет иммунитет, способствуя развитию пиелонофрита, кольпита и других заболеваний.
Стоит отметить, что уреаплазмоз более ярко проявляет себя у мужчин — женщины зачастую не замечают никаких симптомов и не понимают что недуг опасен. Но отсутствие симптомов ещё не значит, что заболевание несерьёзное.
Признаки уреаплазмоза неспецифичны, их невозможно отличить от симптомов других мочеполовых инфекций без лабораторного обследования. В начале беременности женщины легко могут принять небольшие выделения и боли за нормальные проявления гормональной перестройки. Каждый организм индивидуален, реагирует по-своему, но есть и общие симптомы:
- выделения (от скудных до обильных) бесцветные, не имеют запаха;
- неприятное жжение сопутствует опорожнению мочевого пузыря;
- если присутствуют половые контакты, их могут сопровождать непривычные ощущения: от лёгкого дискомфорта до выраженных болей, выделений с кровью;
- при быстро прогрессирующем воспалении или заражении органов малого таза наблюдается повышение температуры до 38 °C.
Если причина заболевания только уреаплазма, то симптомов может не быть вовсе или, внезапно появившись, они проходят за несколько дней. При этом возбудитель никуда не исчезает, продолжая пребывать в организме скрыто, но при первой же возможности даст о себе знать.
- мочевой пузырь — все признаки цистита;
- мочеточники и почки — потемнение мочи со следами крови;
- шейка матки — при беременности заражение проявится влагалищными выделениями и ноющими болями;
- маточные трубы и яичники — опоясывающие боли от низа живота до поясницы.
Уреаплазмы могут обитать в половых путях и обнаруживаться только при тщательном обследовании женщины, не давая никакой клинической картины. Но беременность сопровождается физиологическим иммунодефицитом, поэтому в этот период чаще всего и происходит активации инфекции с возникновением клиники уреаплазмоза. Нередко обнаруживаются:
- кольпит (воспаление во влагалище);
- цервицит (поражение канала шейки матки);
- уретрит (воспаление в уретре);
- цистит (инфекция в мочевом пузыре).
Основные симптомы следующие.
- Изменение характера выделений из половых путей. Увеличивается их количество, изменяется цвет (становится беловатый или же сероватый). Параллельно появляется неприятный рыбный запах.
- Частые эпизоды обострения цистита и уретрита. Появляются тянущие боли внизу живота, рези и боли при мочеиспускании, частые позывы в туалет.
Причины
Как происходит инфицирование? Причин, по которым может развиться недуг, существует немало. Заражение может произойти половым и вертикальным путем. Самый частый способ инфицирования – половой путь. Более чем 20% зараженных людей вовсе не ощущают никаких проявлений патологии, они являются носителями. Если организм работает слаженно, иммунная система крепкая и держит под контролем популяцию пагубной микрофлоры — о наличии заболевания человек может даже не подозревать.
Неблагоприятные условия, в частности снижение защитных сил организма может спровоцировать активацию и дальнейшее размножение патогенной флоры. Возникновению патологии в большей степени подвержены молодые люди, которые не пользуются барьерными средствами защиты.
Что относительно вертикального пути инфицирования (от матери к плоду), то этот способ возможен благодаря тому, что любимым местом обитания микрофлоры является слизистая половых органов, чрез которые проходит ребенок.
Уреаплазмоз относят к числу патологий, передающихся половым путем. Зачастую недуг протекает как хроническая инфекция. Появление симптоматики возможно при понижении защитных сил организма из-за переохлаждений, стрессов, хронических заболеваний, хирургических вмешательств, беременности.
У мужчин уреаплазмы поражают уретру, мочевой пузырь, простату и яички, у женщин – матку, придатки и влагалище.
Виды уреаплазмы
Согласно медицинским исследованиям существует около четырнадцати серологических видов уреаплазмы. Самыми опасными из них являются лишь три: Urealiticum, Parvum, Species.
Микробы парвум – это небольшие организмы, которые немного крупнее обыкновенных вирусов. Обитает данная микрофлора зачастую на гениталиях человека.
Парвум провоцируют расщепление мочевины, и способствуют производству аммиака. Значительное количество подобных микроорганизмов, а вернее их активация провоцирует развитие воспалительного процесса. Более того, уреаплазма парвум может провоцировать образование конкрементов в мочевыводящей системе.
Уреаплазма уреалитикум — совокупность микробов с недостаточно сформированной мембраной клетки. Опасность микрофлоры заключается в ее способности внедряться в клетки крови и семенной жидкости, разрушать их изнутри. Этот вид микроорганизмов может спровоцировать бесплодие.
Уреаплазма специес является частью нормальной микрофлоры. Развитие уреаплазмоза провоцируется снижением иммунитета и иными факторами. В таком случае происходит активация микрофлоры, провоцирующей развитие воспаления. Опасность микроорганизмов заключается в способности проникать в структуры сперматозоидов и разрушать их.
Симптомы
Инкубационный период уреаплазмоза – от нескольких дней до 2-3 месяцев, после чего у женщин появляются скудные выделения слизистого характера, которые быстро исчезают самостоятельно. Но это не означает, что возбудитель покинул организм – при малейшем снижении иммунитета он начнет прогрессировать.
Опасность заболевания кроется в отсутствии специфических признаков – симптомы могут быть вариантом нормы, или спутником других патологий. Основной признак – бесцветные выделения слизистого характера, которым многие женщины не придают особого значения.
Иногда заболевание сопровождается болью в нижнем отделе живота, жжением и резями во время опорожнения мочевого канала, неприятными ощущениями вовремя полового акта. Иногда признаки заболевания бывают похожими на проявление молочницы или пиелонефрита.
При скоплении уреаплазмы во влагалище у женщины развивается кольпит, для которого характерны светлые выделения со слизью. Если инфекция поднимается выше – может развиться эндометрит. При заражении мочевого пузыря развивается цистит. При инфицировании после орального секса уреаплазма проявляется в виде симптомов ангины.

Обнаружить уреаплазму парвум можно только после полного клинического обследования.
Можно ли забеременеть при уреаплазме? Патология никак не влияет на способность к зачатию. Но лучше пройти полный лечебный и восстановительный курс, а потом приступать к попыткам зачать ребенка. Беременность после лечения уреаплазмы проходит нормально, но возможно обострение заболевания.
Уреаплазмоз и беременность
Если вы планируете завести ребенка, то до зачатия лучше всего обоим партнерам провериться на наличие уреаплазмы. Как вы уже поняли, для обычной женщины, в некоторых случаях, эта инфекция грозит многими нехорошими вещами, а для беременной — это вообще катастрофа. Мало того, что уреаплазмоз лечат сильными антибиотиками, так еще у беременной женщины возможно сильное увеличениеколичества уреаплазм в организме, закрыть глаза, на которые нельзя. Не лечение уреаплазмоза может привести к преждевременным родам, а иногда и к выкидышу. Восстановление после родов будет проходить дольше, сложнее. А сам ребенок, проходя по родовым путям, обязательно подхватит от мамы эту гадость, и родится инфицированным.
Эти все страшилки мы здесь рассказали для того, чтобы вы подошли к процедуре зачатия со всей строгостью и ответственностью. Ведь легче вылечиться обоим партнерам до того, как в женщине появиться новая жизнь, чем пичкаться таблетками, находясь в интересном положении, подрывая здоровье, итак уже захваченное таким стрессом, как беременность.