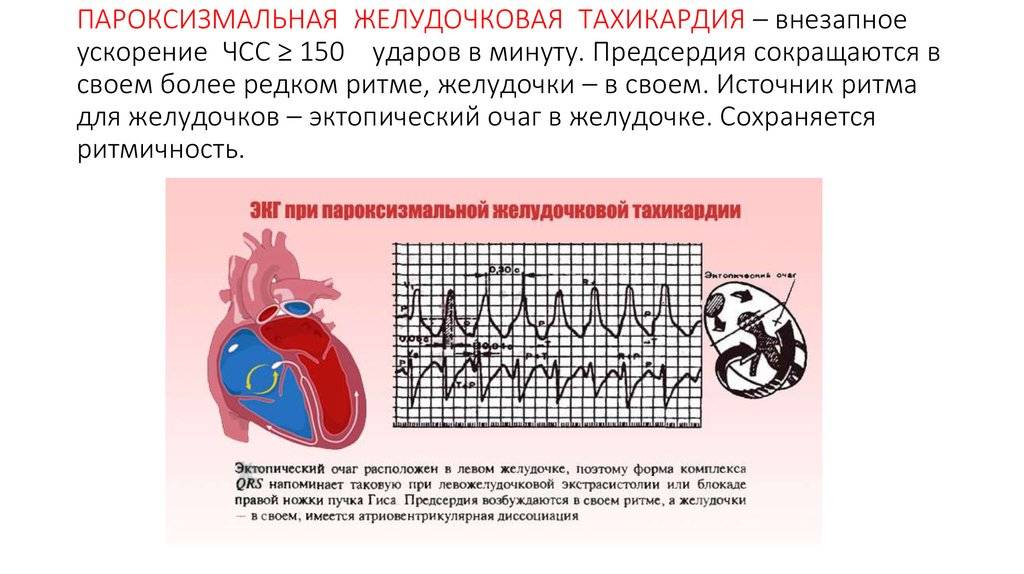
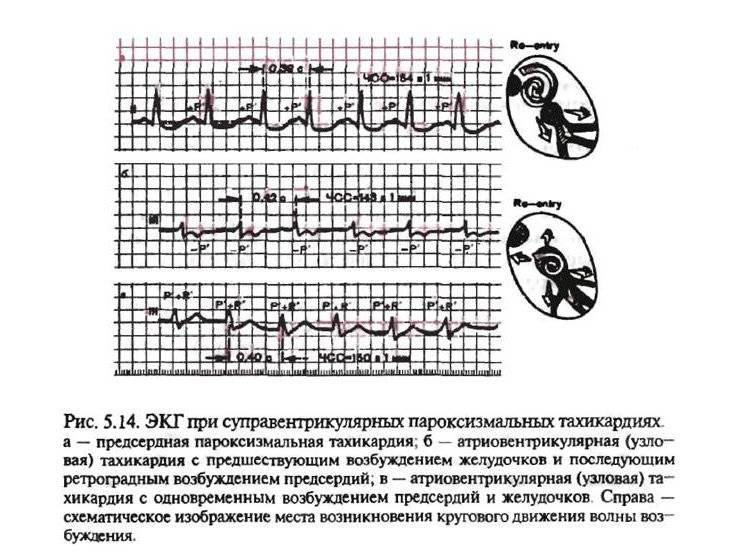
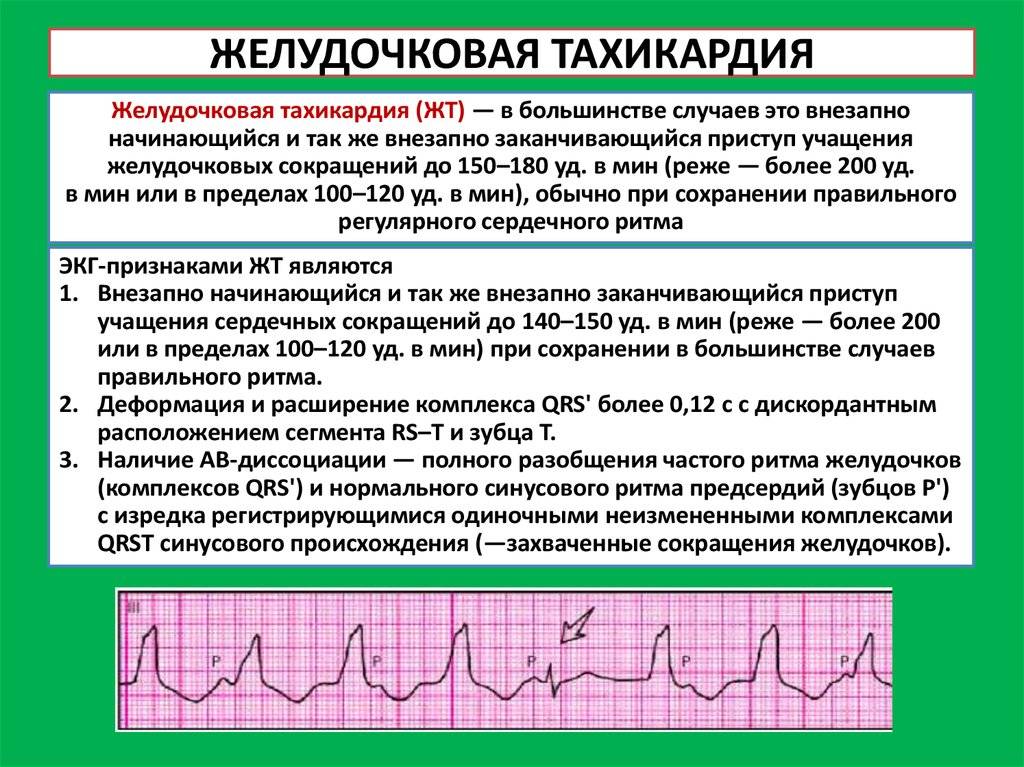
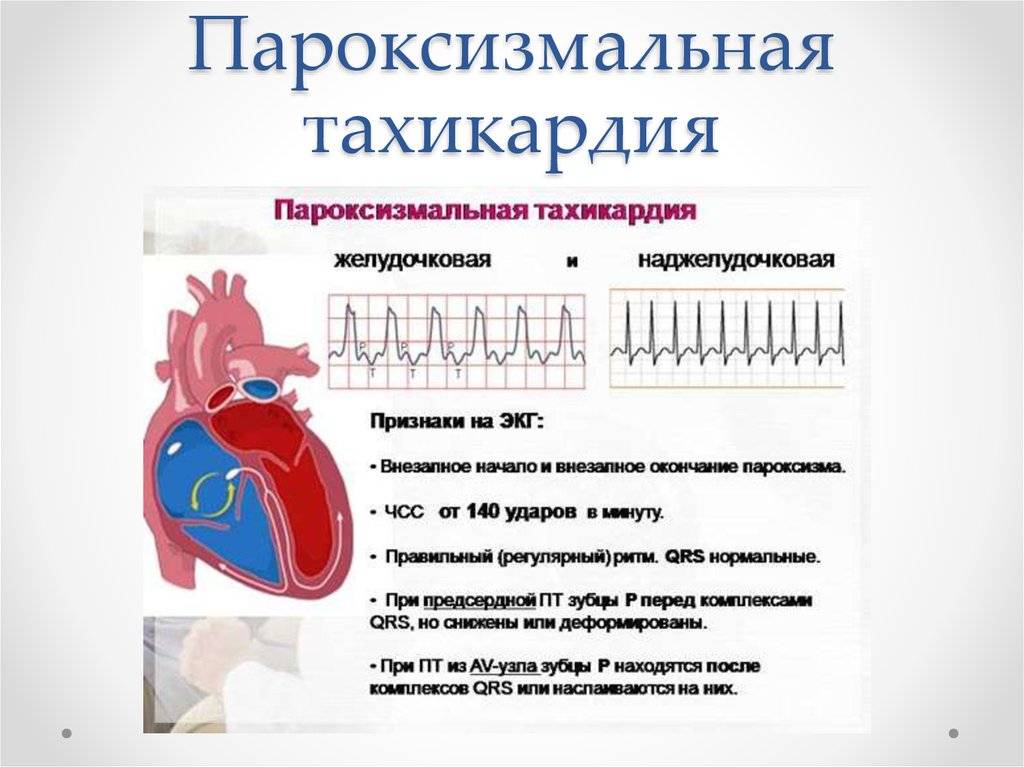
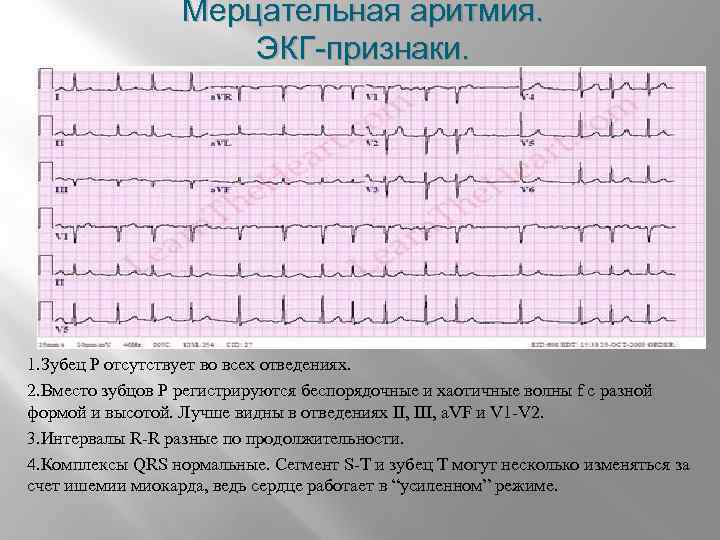
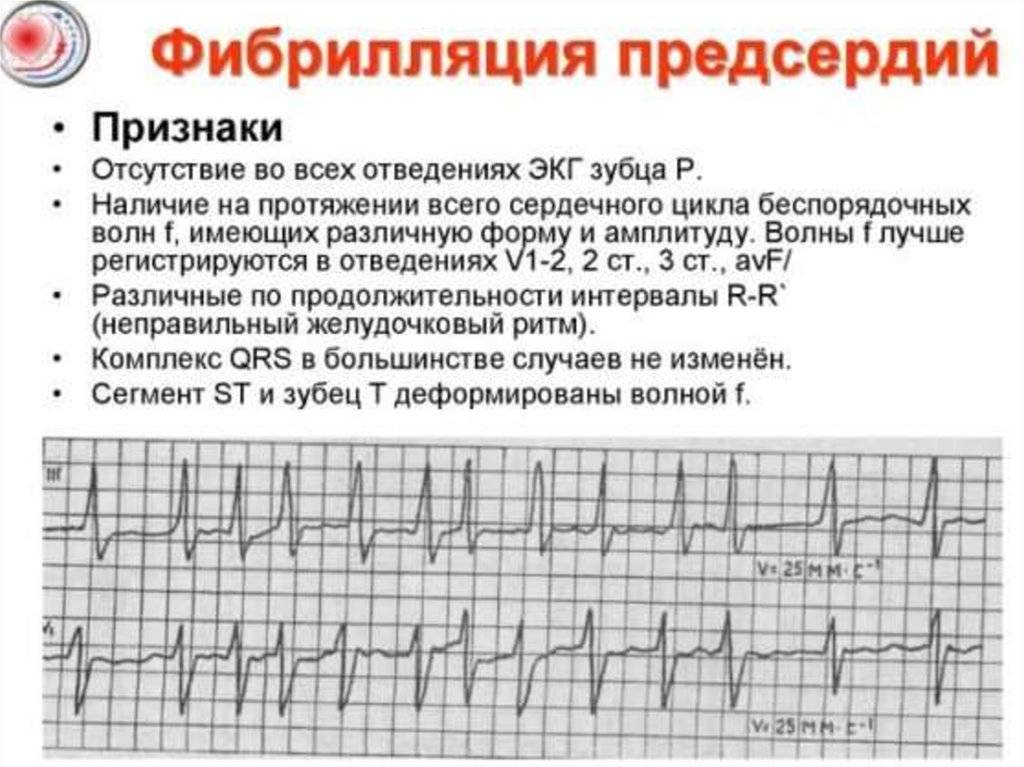
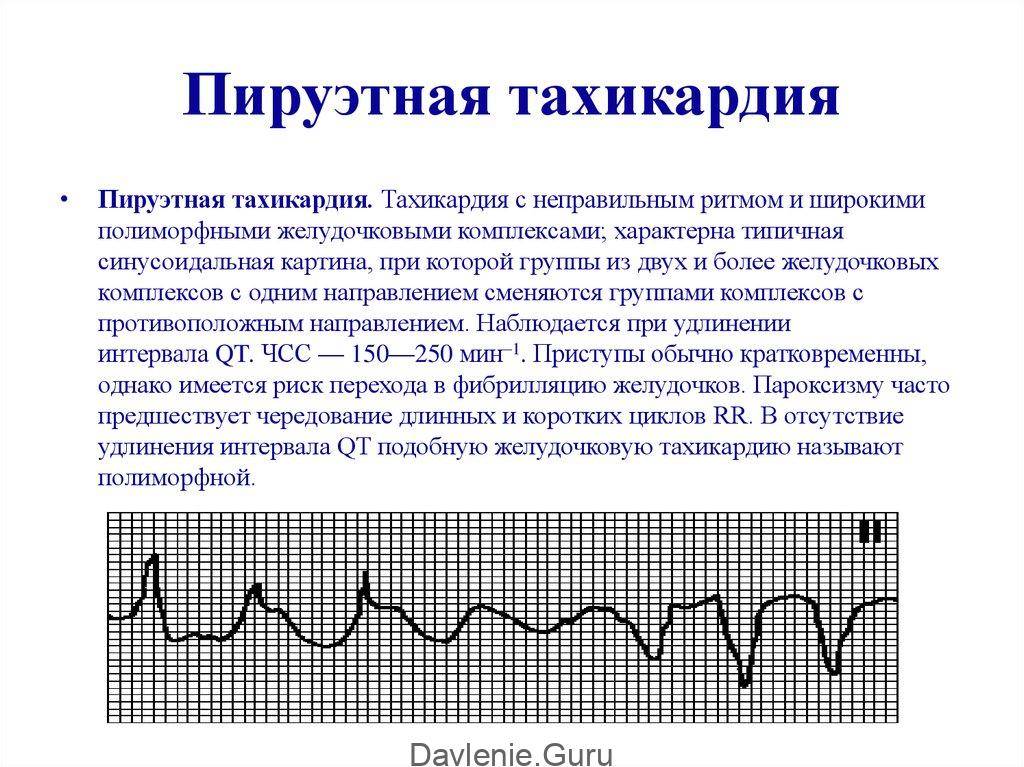
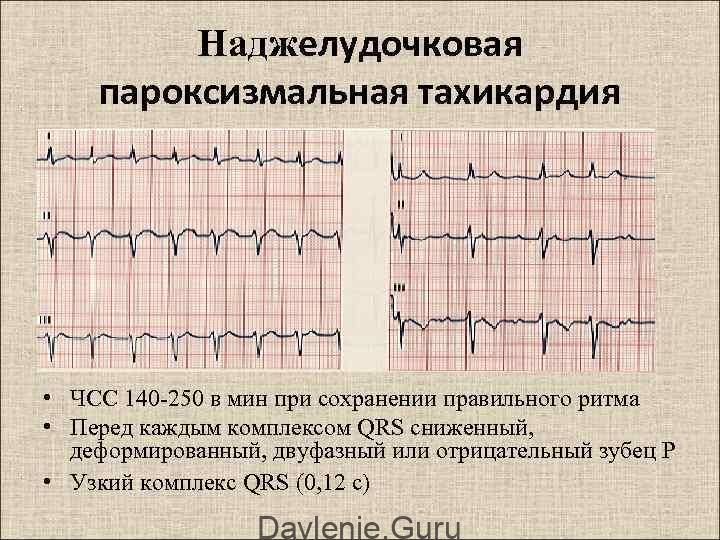
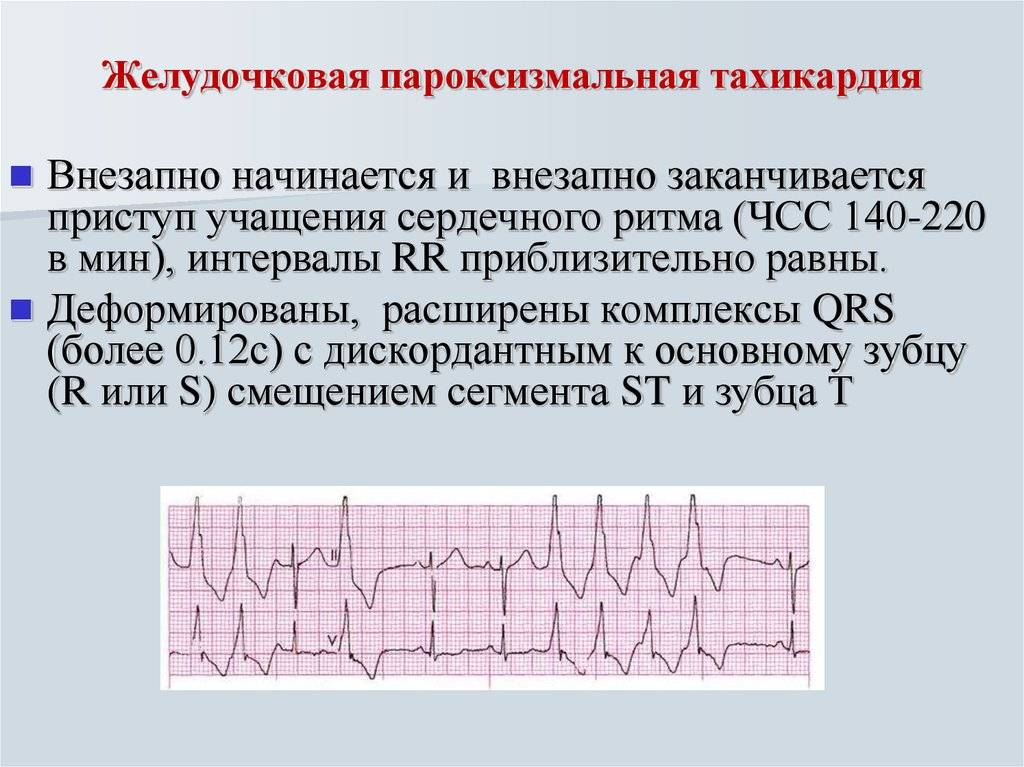
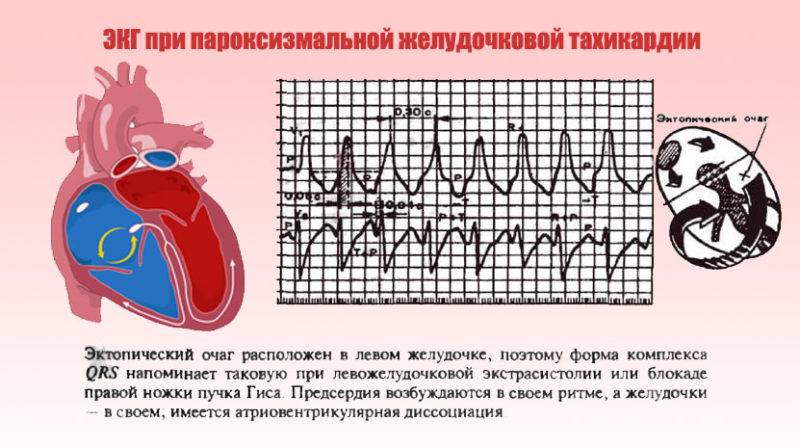
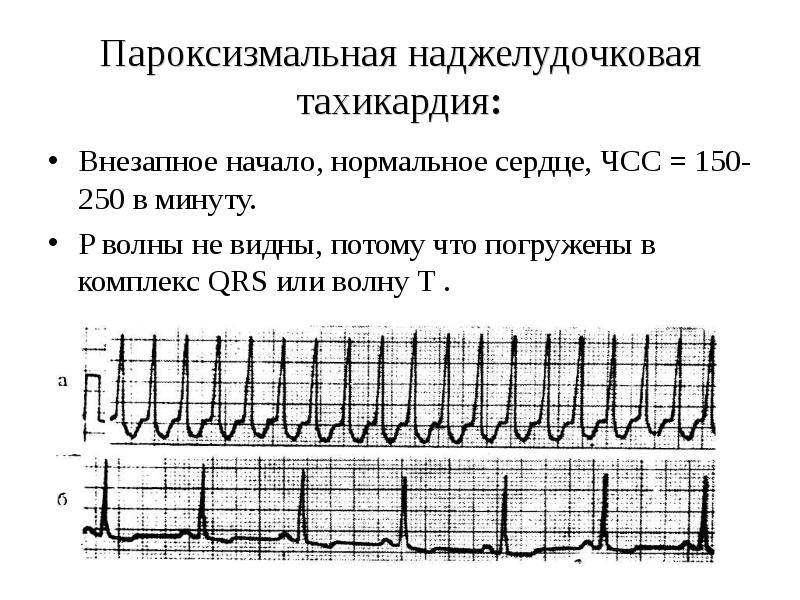
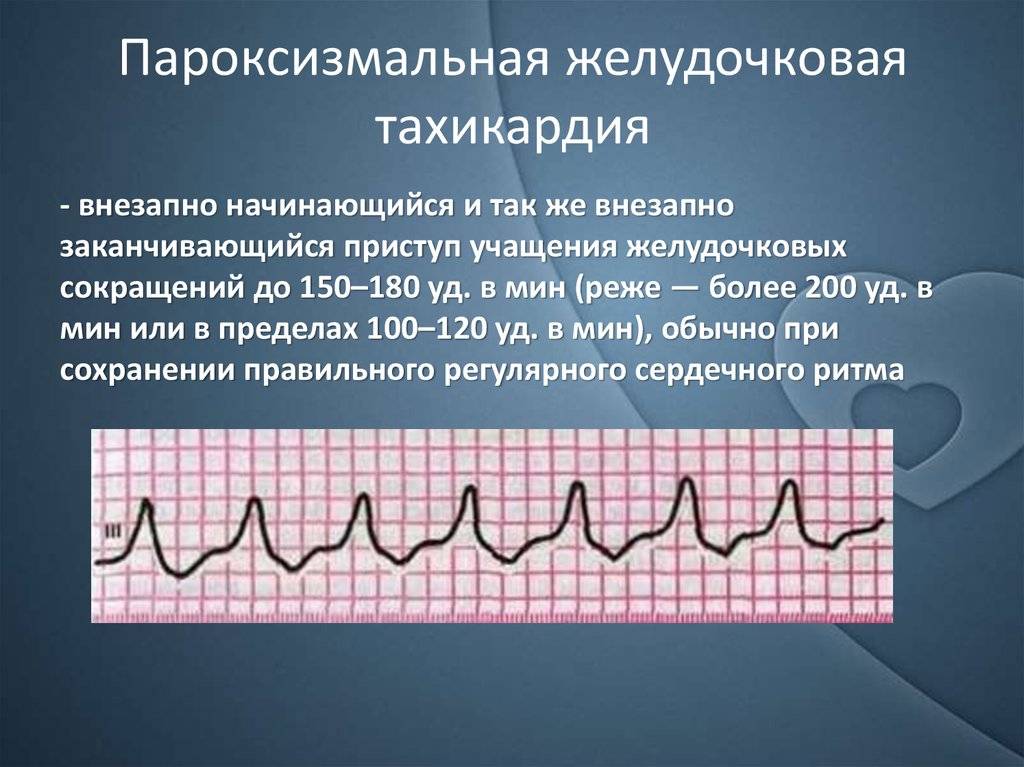
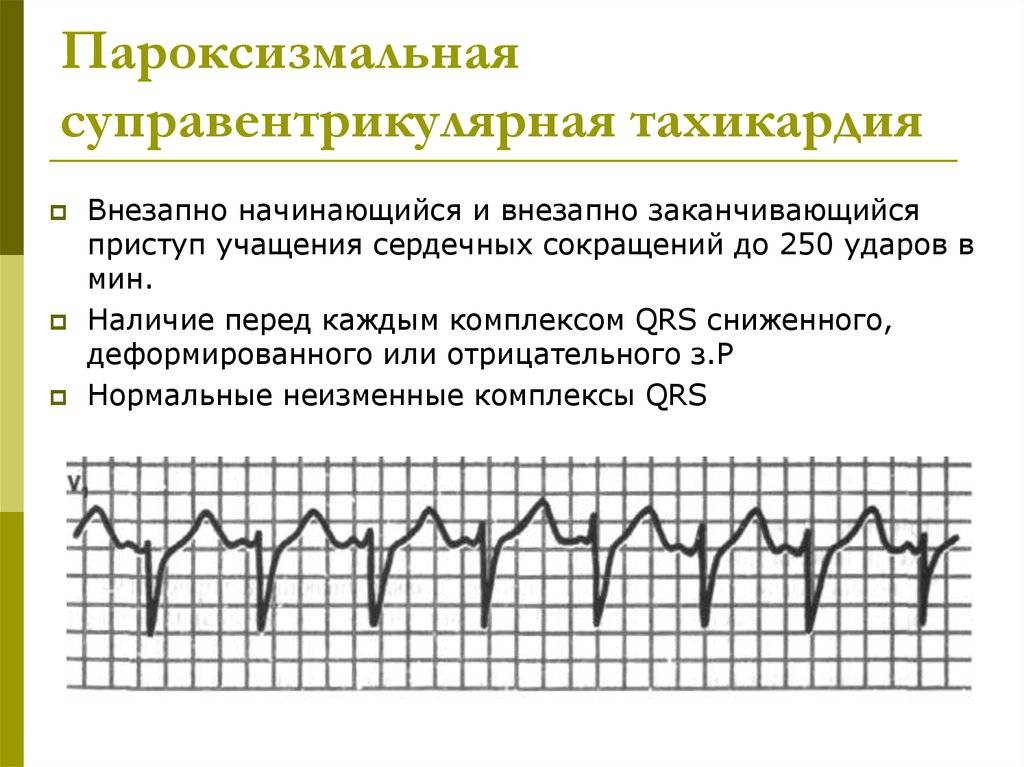
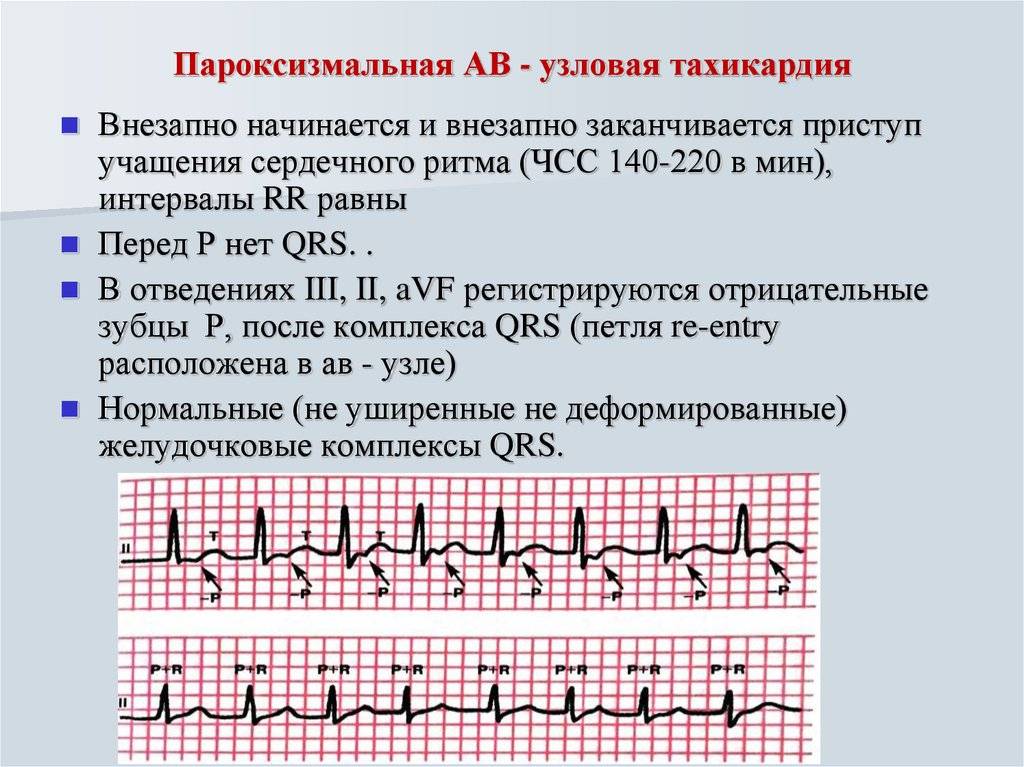
Как лечить тахикардию?
При возникновении приступа важно правильно оказать первую помощь. Лечение назначать должен кардиолог: он знает, что такое тахикардия и как с ней бороться в каждом конкретном случае
Первая помощь:
Человек должен успокоиться и занять удобное положение (присесть или прилечь).
Важно обеспечить приток свежего воздуха. Для этого открывают окна в помещении, где находится человек, и расстегивают воротник или ослабляют его одежду.
Страдающему тахикардией необходимо умыться холодной водой, а затем подушечками пальцев 4 секунды надавливать на глазные яблоки.
Нужно выполнить массаж мизинцев рук.. После того как удалось нормализовать учащенное сердцебиение, что делать дальше, подробно объяснит кардиолог
Он лучше кого-либо знает, что такое тахикардия. Назначая лечение, доктор учтет общее состояние пациента, его возраст и тип нарушения. При терапии прописываться могут медикаментозные и народные средства. В особо тяжелых случаях рекомендовано хирургическое вмешательство
После того как удалось нормализовать учащенное сердцебиение, что делать дальше, подробно объяснит кардиолог. Он лучше кого-либо знает, что такое тахикардия. Назначая лечение, доктор учтет общее состояние пациента, его возраст и тип нарушения. При терапии прописываться могут медикаментозные и народные средства. В особо тяжелых случаях рекомендовано хирургическое вмешательство.
Лекарства от тахикардии
При терапии могут применяться разные группы медикаментозных средств. Одна из них – седативные лекарства. К ним относятся следующие виды препаратов:
- синтетические – Адаптол и Афобазол;
- растительные (Корвалол, Деприм);
- комбинированные, например, Персен.
К тому же при терапии могут применяться антитромбические препараты:
- Аспирин;
- Ксарелто;
- Варфарин;
- Эликвис.

Нередко прописываются таблетки от тахикардии, содержащие минеральный комплекс. Самыми полезными для сердца считаются следующие элементы:
- селен – нормализует работу клеток и укрепляет иммунитет;
- магний – защищает от тромбообразования;
- калий – сопровождает электроимпульс в миокарде;
- кальций – отвечает за сократительную функцию;
- фосфор – проводит нервные импульсы.
Самые безопасные таблетки от тахикардии и сердцебиения при правильном применении редко провоцируют развитие побочных эффектов
Очень важно, чтобы такие препараты учитывали тип нарушения. В противном случае они не только не помогут, а, что еще хуже, нанесут серьезный вред
По этой причине назначения делать должен доктор. Он знает, что же такое тахикардия и как с ней бороться. Так, при гипертоническом типе нарушения прописывают Энап или Диротон. Если тахикардия сопровождается гипотонией, справиться с ней помогут Феназепам или Грандаксин.
Лечение тахикардии народными средствами
Данный метод терапии является вспомогательным. Он используется одновременно с медикаментозным лечением. При приступе тахикардии сами по себе народные средства малоэффективны. Нельзя ими заменять медикаментозную терапию, иначе увеличится вероятность развития осложнений. Лечение тахикардии народными средствами в домашних условиях должно проводиться под наблюдением кардиолога.
Рецепт домашнего лекарства
Ингредиенты:
- темный мед – 100 г;
- лимоны – 2 плода;
- миндаль – щепотку;
- настойка боярышника и валерианы – по 5 мл;
- семена камфорного дерева – 5 г.
Приготовление, применение
- Выдавленный из цитрусовых сок соединяют с другими ингредиентами.
- Все тщательно перемешивают и отправляют емкость с содержимым на несколько дней в прохладное притемненное место.
- Употребляют снадобье трижды в день. Утром натощак по чайной ложке, а в обед и вечером перед едой – по столовой ложке.
Тахикардия – лечение настоем боярышника
Ингредиенты:
- сухие цветы боярышника – 1 десертная ложка;
- вода – 200 мл.
Приготовление, применение
- Сырье запаривают горячей водой.
- Емкость накрывают крышкой и оставляют чай настаиваться на 20-25 минут.
- Принимают снадобье перед едой по 70 мл трижды в день.
Хирургическое лечение тахикардии
Если медикаментозная терапия малоэффективна, прибегают к оперативному вмешательству. Чтобы предупредить дальнейшее увеличение ЧСС, проводят разрушение патологических очагов одним из следующих способов:
- лазерным;
- химическим;
- механическим;
- электрическим;
- криогенным.
Доступ к сердечной мышце при этом осуществляется через диагностические и лечебные катетеры. Основная цель такого вмешательства – удаление патологических участков. В некоторых же случаях проводится имплантация кардиостимулятора. Устанавливаться может электрокардиостимулятор либо кардиовертер-дефибриллятор: такая операция выполняется на открытом сердце.
https://youtube.com/watch?v=0RuMF3iIvLM
Пароксизмальная тахикардия у детей
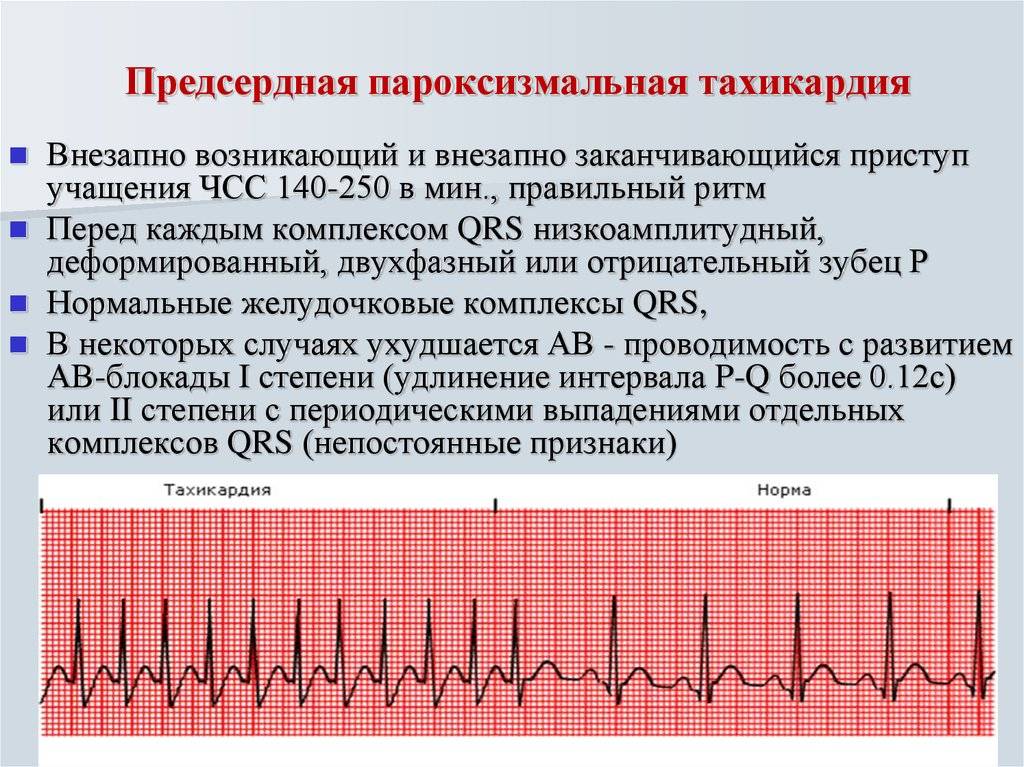
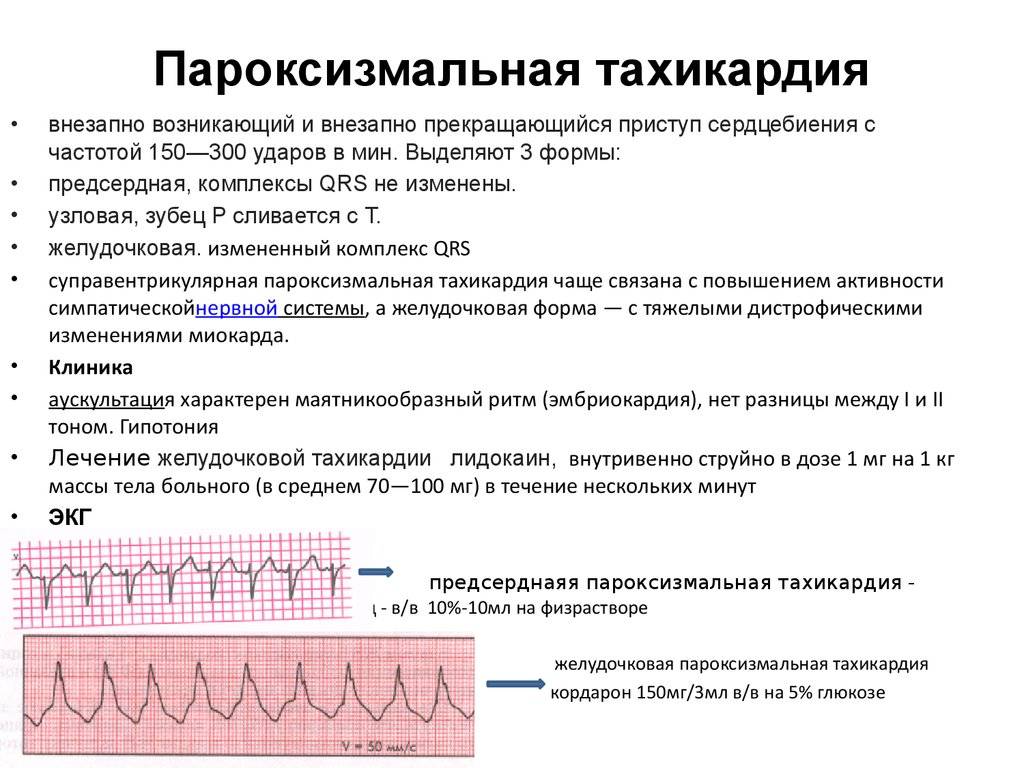
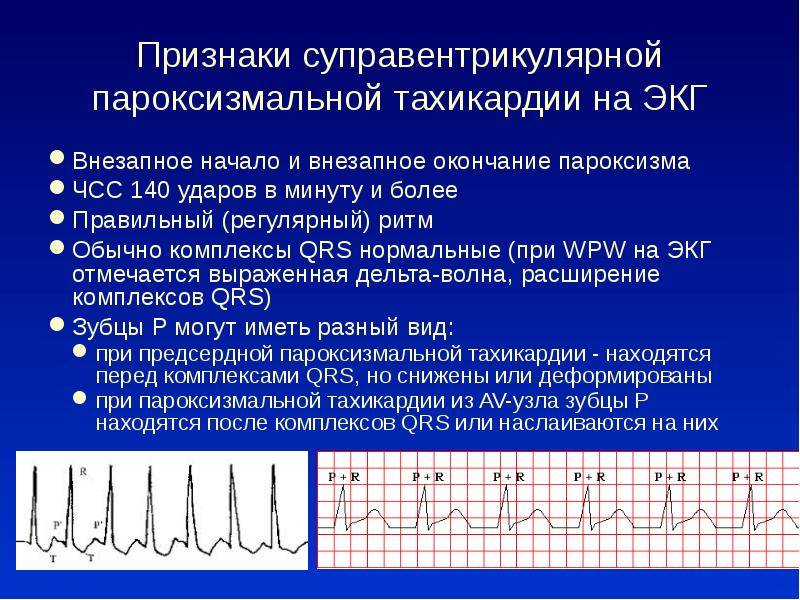
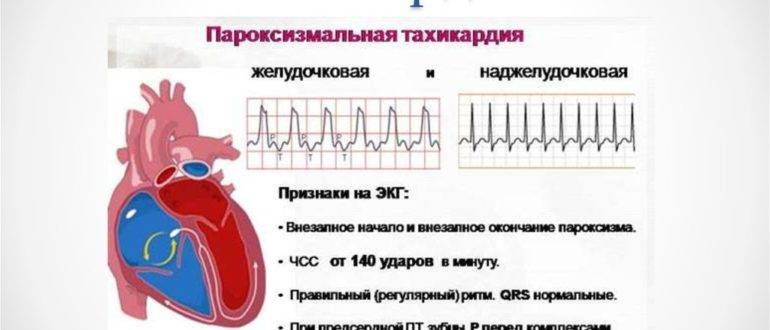
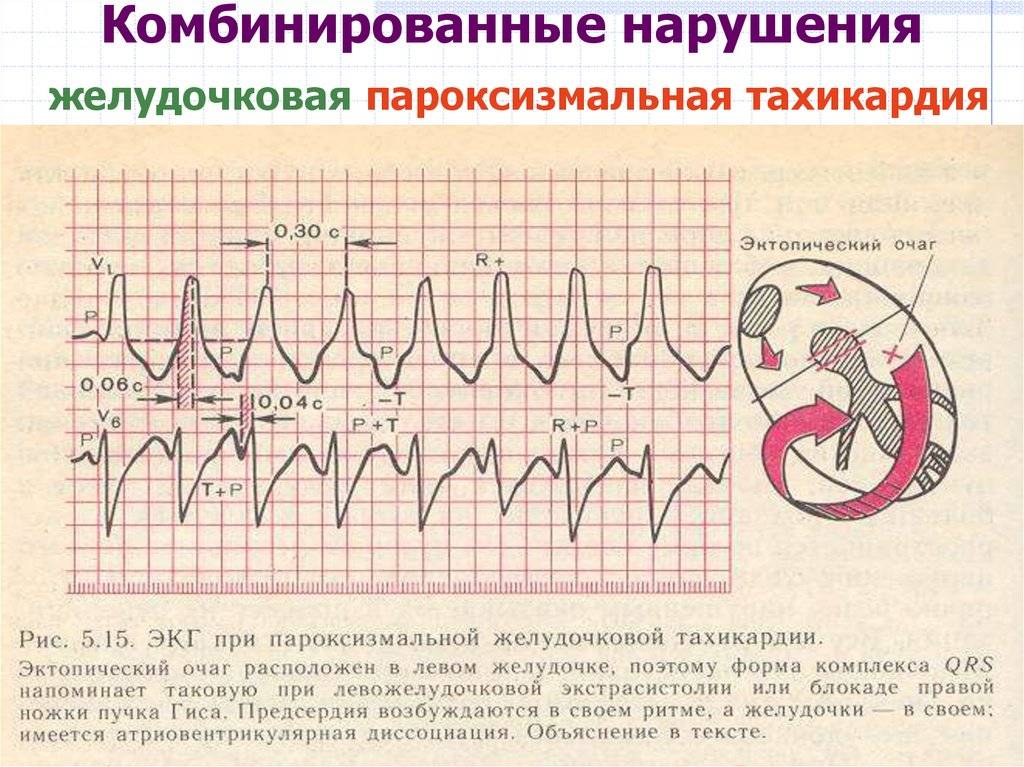
Пароксизмальная тахикардия у детей это приступ внезапного учащения сердечного ритма более 200 ударов в минуту у младших детей и более 150-160 ударов в минуту у старших. Длительность этого приступа может быть от несколько минут до несколько часов. Приступ имеет специфические проявления на ЭКГ. Характерно внезапное начало и внезапное прекращение приступа.
Интересно почитать charset=»UTF-8″ src=»https://z1440.takru.com/in.php? >
Выделяют формы пароксизмальной тахикардии:
- Наджелудочковую (суправентрикулярную);
- Желудочковую (вентрикулярную).
Их различают по ЭКГ. При наджелудочковой тахикардии зубец Р связан с комплексом QRS, при желудочковой определяют предсердно-желудочковую диссоциацию.
Наджелудочковая тахикардия.
В большинстве случаев имеет функциональный характер.
Причинами могут быть:
- Неврозы на фоне поражения ЦНС;
- Гипертензионно-гидроцефальный синдром,
- Вегето-сосудистая дистония с симпатико-адреналовыми кризами;
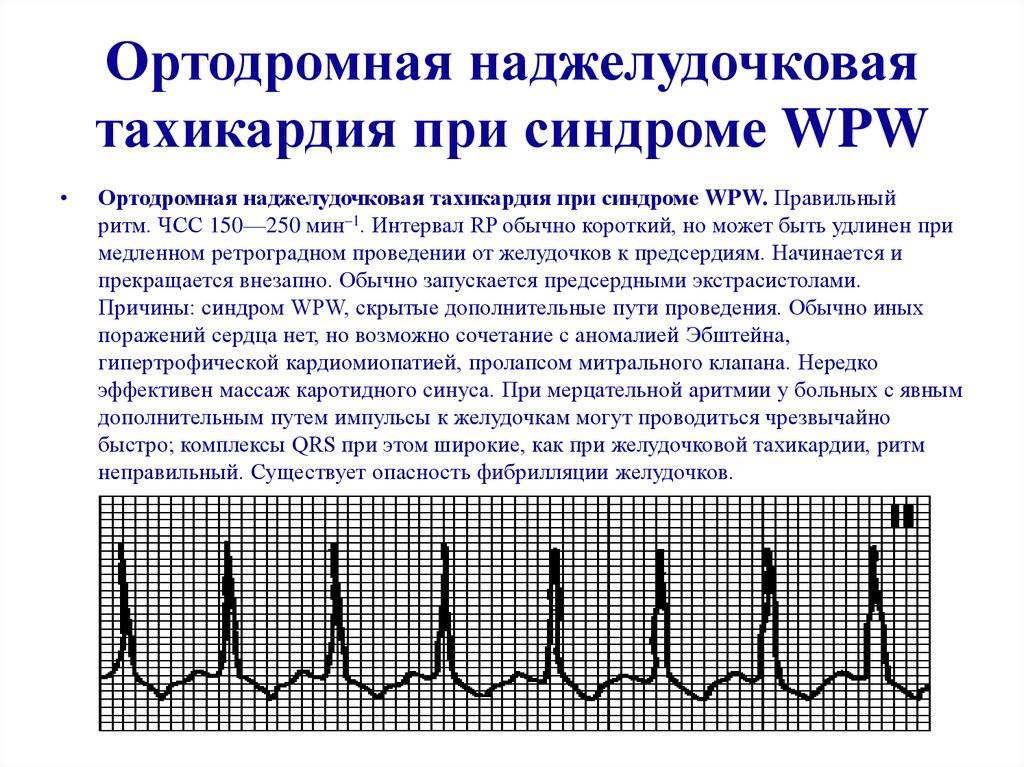
- Синдром WPW (когда имеются дополнительные пути проведения);
- Органические поражения сердца (кардиомиопатии, миокардит, пороки сердца).
Клинически характерно:
Приступ начинается внезапно, ощущается сильное сердцебиение, головокружение, нехватка воздуха, слабость, страх смерти. Отмечаются бледность кожи, полиурия, повышенное потоотделение, тошнота. Тоны сердца хлопающие, громкие, частоту сердцебиений невозможно посчитать, набухают шейные вены. При затянувшемся приступе может развиться сердечная недостаточность (гипотония, одышка, снижение диуреза).
Параклинические критерии.
На ЭКГ – при предсердной форме регистрируется ряд последовательных предсердных экстрасистол (не менее 4-6 с частотой более чем 160 за минуту). Зубец P разнообразной формы (+,-) или не определяется. Комплекс QRS не измененный. Может сопутствовать преходящая не полная AV-блокада I-II степени. Наиболее информативным для диагностики есть чреспищеводное электрофизиологическое исследование проводящей системы сердца и суточное ХМ (Холтеровское мониторирование).
Лечение.
Выполняют последовательно рефлекторные мероприятия, которые стимулируют блуждающий нерв.
Детям старше 3-4 лет проводят:
- Пробу Вальсальвы (поднатуживаться при закрытом носе на протяжении 10 секунд);
- Массаж в области сонной артерии (каротидного синуса) на протяжении 5-10 секунд справа, а потом слева;
У детей старше 7 лет дополнительно используют приемы:
- Нажатие на корень языка шпателем;
- Медленное, глубокое глотание;
- Обтирание холодной водой.
Пробу Ашнера (надавливание пальцами на глазные яблоки) у детей не применяют, из-за возможности развития отслойки сетчатки.
- Седативные средства: корвалол, валокардин, валериана (1 капля на год жизни);
- Аспаркам по 1/3 – 1 табл. в зависимости от возраста.
При отсутствии эффекта от рефлекторных приемов и седативных средств — применяют антиаритмические препараты в такой последовательности:
- Верапамил 0,25% в/в медленно (без растворения) под контролем АД и ЧСС в дозе: до 1-го года -0,4-0,8 мл, 1-5 лет -0,8-1,2 мл, 6-10 лет – 1,2-1,5 мл, 11-15 лет -1,5-2,0 мл. Верапамил противопоказан при суправентрикулярной форме пароксизмальной тахикардии с аберрантными желудочковыми комплексами, у детей до года (развитие тяжелой гипотонии), при синдроме WPW. Препарат не назначают вместе с хинидином и бета-адреноблокаторами;
- АТФ 1% раствор в/в струйно, быстро в дозе 0,5-1,0 мл дошкольникам и 1,0 – детям школьного возраста;
- Аймалин (гилуритмал) 2,5% в/в медленно на 10,0-20,0 мл 0,9% раствора NaCl в дозе 1 мг/кг;
- Дигоксин 0,025% в/в или в/м. Доза насыщения 0,03-0,05 мг/кг. Темп насыщения – 3 дня. Поддерживающая доза – 1/5 — 1/6 дозы насыщения. Дигоксин противопоказан при суправентрикулярной форме пароксизмальной тахикардии с аберрантными желудочковыми комплексами;
- Если нет эффекта от проводимой терапии Амиодарон 5% раствор в/в очень медленно на 10,0-20,0 мл 5% раствора глюкозы в дозе 5 мг/кг;
- Если нет эффекта – проводится чреспищеводная электрокардиостимуляция или электроимпульсная терапия.
Диагностика
Заподозрить пароксизмальную тахикардию можно по внезапному ухудшению самочувствия с последующим резким восстановлением нормального состояния организма. В этот момент можно определить увеличение частоты сердечных сокращений.
Наджелудочковую (суправентрикулярную) и желудочковую пароксизмальную тахикардию можно отличить самостоятельно по двум симптомам. Желудочковая форма имеет ЧСС, не превышающую 180 ударов в минуту. При наджелудочковой наблюдается сердцебиение на уровне 220-250 ударов. В первом случае вагусные пробы, изменяющие тонус блуждающего нерва неэффективны. Наджелудочковая тахикардия же таким способом может полностью купироваться.
Примерная схема обследования такова:
- Оценка жалоб и сбор анамнеза жизни больного. Помогают объективизировать симптоматику, выбрать дальнейший вектор диагностики.
- Измерение артериального давления, частоты сердечных сокращений.
- Выслушать тона (обычно они разной громкости, хаотичны, либо правильные, но глухие).
- Физикальная методика. Прощупывание периферического пульса. Обычно он слабый.
- Электрокардиография (ЭКГ). С нагрузочными пробами (поможет велоэргометрия). Отличается значительными отклонениями от нормы. Проводится несколько раз. Пароксизм желудочковой тахикардии или иной локализации следует «ловить» в стационаре.
- Холтеровское мониторирование. Для оценки состояния ЧСС в привычных условиях, в рамках стандартной физической активности.
- КТ кардиальных структур.
- Ангиография.
- Коронарография.
- ЧПЭКГ.
- Эхокардиография. Ультразвуковая методика.
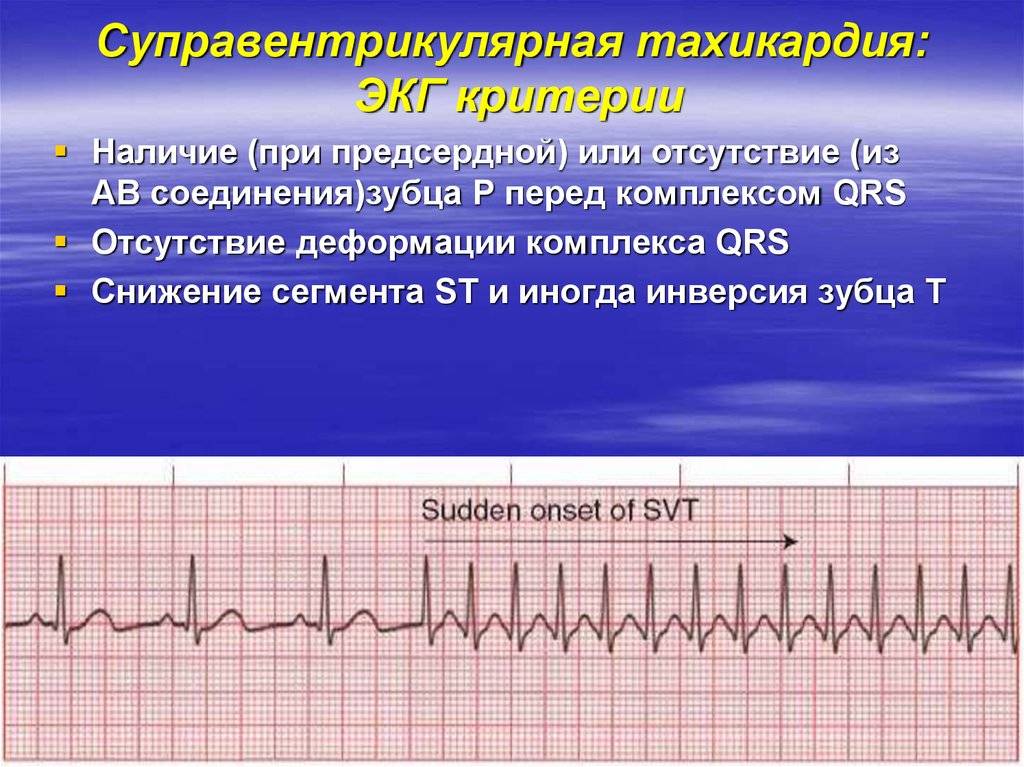
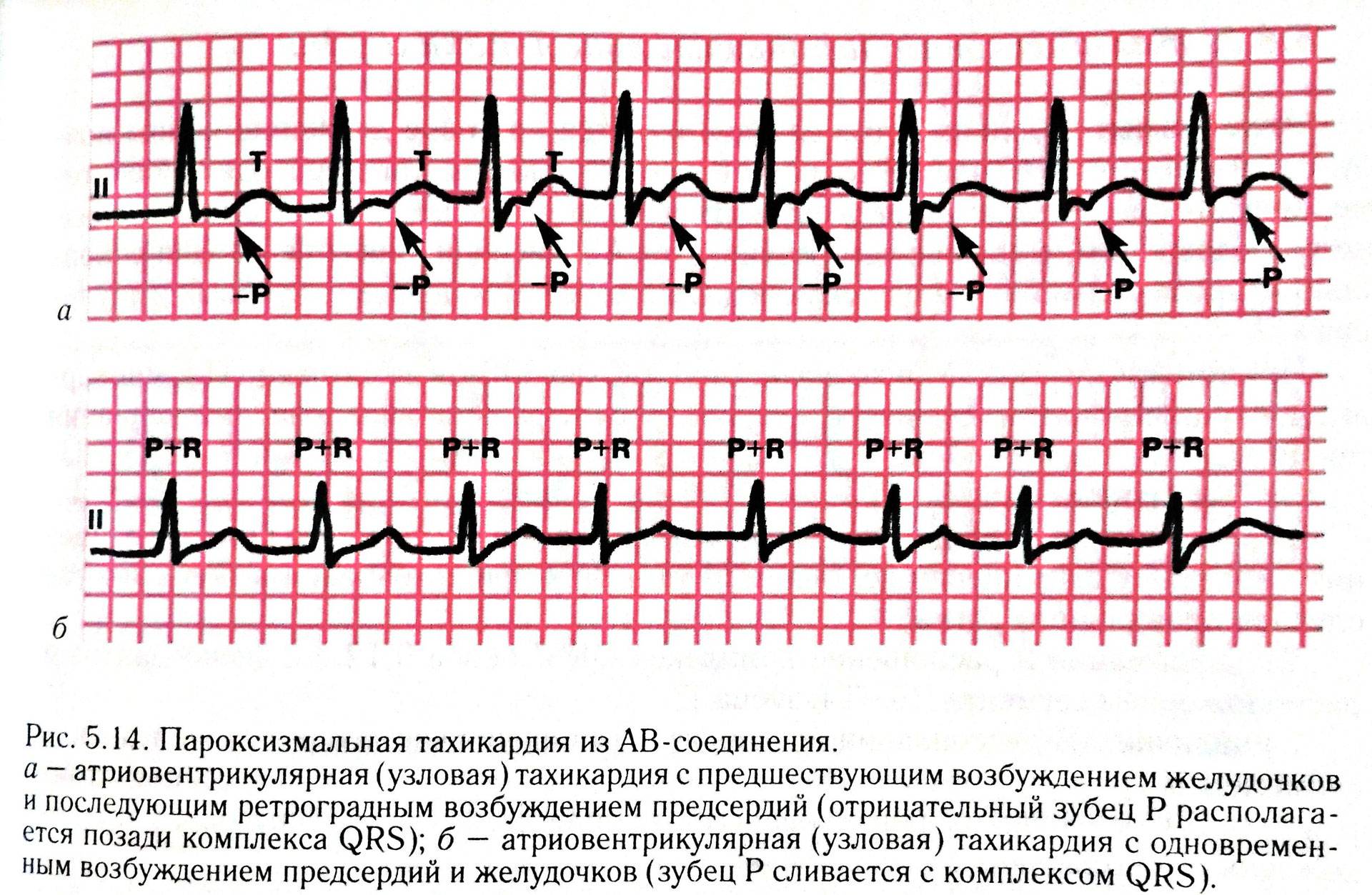
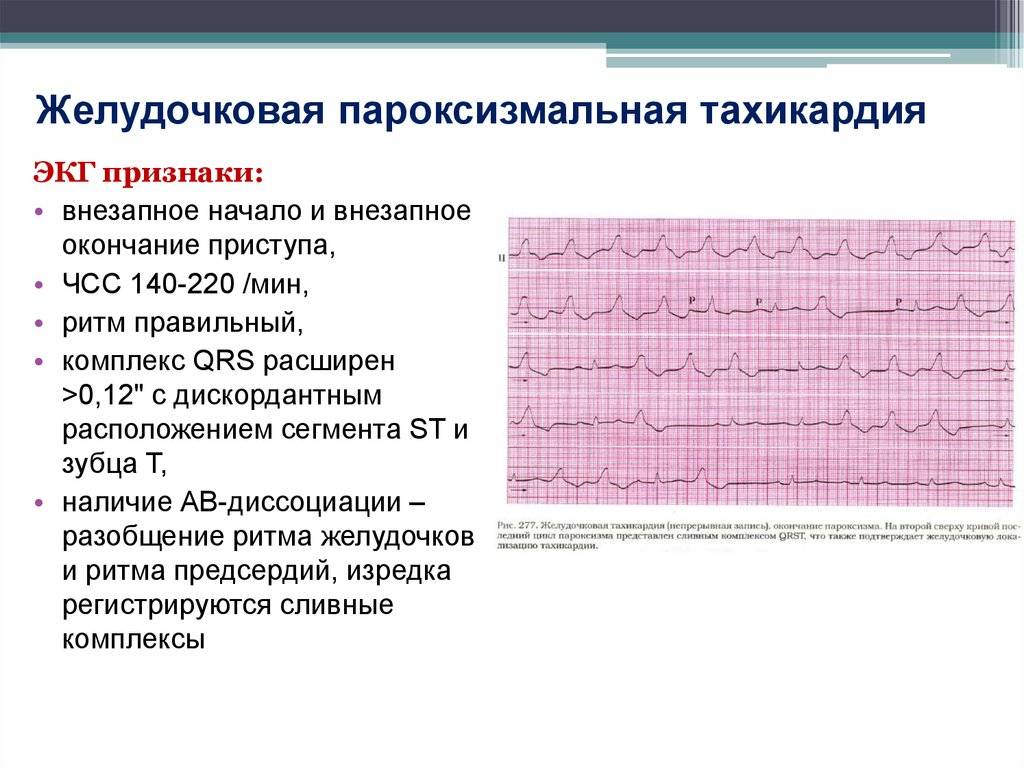
Пароксизмальное учащение сердцебиения определяется на ЭКГ изменением полярности и формы предсердного зубца P. Изменяется его расположение относительно QRS-комплекса.
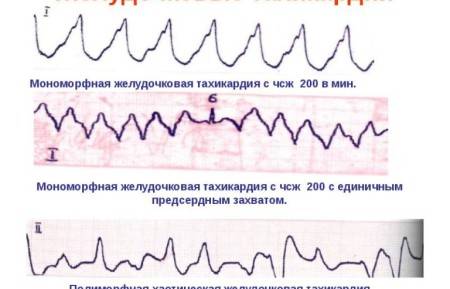
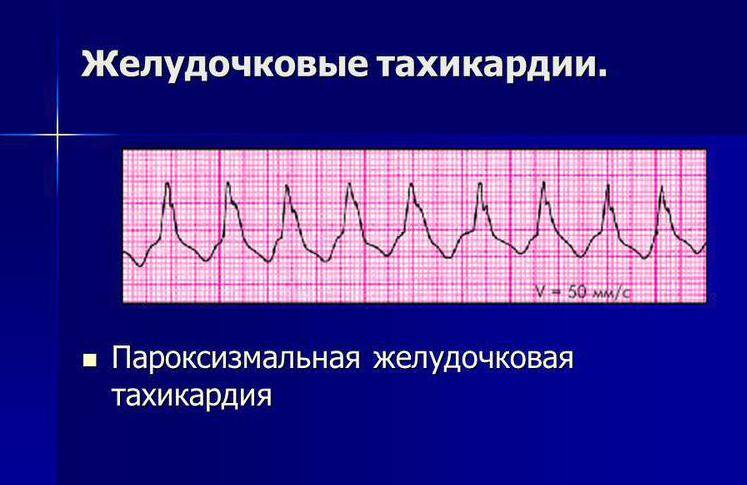
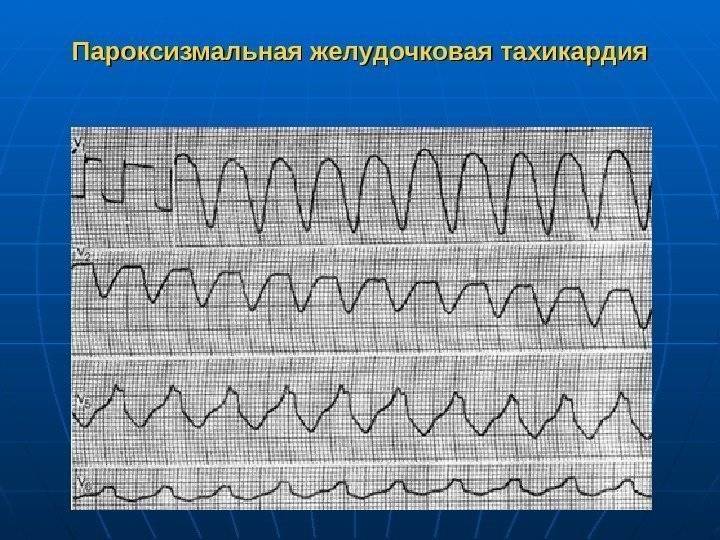
При предсердной форме (наджелудочковая) зубец P расположен типично перед QRS. Если патологический источник находится в атриовентрикулярном (АВ) узле (наджелудочковая), то зубец P является отрицательным и может наслаиваться либо находиться позади желудочкового QRS-комплекса. При желудочковой тахикардии на ЭКГ определяются расширенные деформированные QRS. Они очень похожи на желудочковые экстрасистолы. Зубец P при этом может оставаться неизмененным.
Нередко в момент снятия электрокардиограммы не происходит приступа пароксизмальной тахикардии. В таком случае эффективно холтеровское мониторирование, которое позволяет зарегистрировать даже короткие, субъективно не ощущаемые эпизоды учащенного сердцебиения.
В редких случаях специалисты прибегают к снятию эндокардиальной ЭКГ. Для этого внутрь сердца специальным образом вводят электрод. С целью исключения органической или врожденной сердечной патологии проводят МРТ (магнитно-резонансную томографию) сердца и УЗИ.
Особенности терапии
Лечение наджелудочковых тахикардий преследует две основные цели – купирование пароксизма наджелудочковой тахикардии и предупреждение возникновения последующих пароксизмов.
Показания к госпитализации
Возникновение пароксизма наджелудочковой тахикардии, сопровождающегося потерей сознания, нарушениями гемодинамики, симптомами ишемии миокарда. Госпитализация нужна также в случае проведения внутрисердечного электрофизиологического исследования для решения о проведении хирургического лечения или радиочастотной аблации (РЧА).
Немедикаментозное лечение
Какие-либо специфические диетические рекомендации в отношении пациентов с наджелудочковыми тахикардиями отсутствуют. Однако, если пароксизмы наджелудочковой тахикардии возникают на фоне употребления алкоголя, чая, кофе или курения, эти факторы рекомендуют исключить или существенно ограничить. То же самое применимо к физическим нагрузкам. Если последние провоцируют пароксизмы наджелудочковой тахикардии, следует избегать чрезмерных физических усилий и интенсивных занятий спортом.
Медикаментозное лечение
В большинстве случаев лечение наджелудочковой тахикардии направлено на основное заболевание. Так, при синусовой тахикардии необходима коррекция анемии, тиреотоксикоза, сердечной или дыхательной недостаточности. Кроме того, показана отмена или снижение дозы препаратов, вызывающих тахикардию (бета-адреномиметики, холинолитики, эуфиллин). В том случае, когда синусовая тахикардия возникает вследствие панических атак или невротических расстройств, нужны консультация психиатра и назначение соответствующей психотропной терапии.
Назначение препаратов, урежающих синусовый ритм, без коррекции основной патологии может ухудшить состояние пациента (например, при анемии). При предсердной тахикардии, обусловленной передозировкой сердечных гликозидов, показана их отмена. При упорном характере синусовой тахикардии (например, при тиреотоксикозе или в случае непароксизмальной синусовой тахикардии) показано назначение бета-адреноблокаторов, недигидропиридиновых антагонистов кальция (верапамила и дилтиазема) или селективного ингибитора тока синусового узла ивабрадина.
При тахикардиях, связанных с передозировкой сердечных гликозидов, показаны назначение постельного режима (для уменьшения симпатической стимуляции), коррекция электролитных нарушений, назначение дифенилгидантоина. В большинстве случаев наджелудочковых тахикардии лечение можно разделить на две части — купирование пароксизма наджелудочковой тахикардии и предупреждение их дальнейшего возникновения.
Купирование пароксизма наджелудочковой тахикардии следует начинать с проведения вагусных проб. Кроме того, методике проведения этих проб стоит обучить пациента. В случае выраженных расстройств гемодинамики или коронарного кровотока следует немедленно провести электрическую кардиоверсию или купировать пароксизм с помощью чреспищеводной стимуляции сердца, если наджелудочковая тахикардия носит реципрокный характер.
Проведение чреспищеводной стимуляции сердца можно рекомендовать в качестве метода выбора при условии доступности необходимого оборудования (электрод, кардиостимулятор) и достаточном навыке врача в проведении этой процедуры. При неэффективности вагусных проб следует попытаться купировать пароксизм с помощью внутривенного введения препаратов.
Эффективны ли народные методы лечения
В интернете можно найти самые разнообразные рецепты народной медицины для лечения любых видов аритмий, в том числе и НЖТ. Однако стоит знать, что на сегодняшний день не получено достоверных данных о какой-либо эффективности нетрадиционных методов терапии. Более того, многие травы обладают фармакологической несовместимостью с антиаритмическими препаратами, т. е. при совместном применении может снизиться эффективность или, наоборот, увеличиться вероятность побочных эффектов лекарства. Поэтому использование методов народной медицины может быть не только бесполезно, но еще и вредно.
В своей практике я часто встречаю пациентов, которые не доверяют традиционным методам лечения. Их сложно простимулировать к приему жизненно необходимых лекарств. В таких случаях я прибегаю к уловкам, разрешив им употреблять желаемые народные средства (оговоренные со мной, естественно), но только в комплексе с нужными таблетками.
Тахикардия – причины
У здоровых людей приступ может провоцироваться такими факторами:
- физическими нагрузками;
- стрессом;
- сменой положения тела;
- потреблением крепкого кофе;
- гормональными колебаниями;
- употреблением алкоголя или большого количества глюкозы;
- возрастными особенностями (для деток до семи лет такое состояние – физиологическая норма).
Разобраться в том, что такое тахикардия, помогут факторы, провоцирующие патологическую форму нарушения. Чаще учащенное сердцебиение причины возникновения имеет следующие:
- обезвоживание организма;
- анемия;
- неврозы;
- тепловой или солнечный удар;
- гипертиреоз;
- болевой синдром;
- лихорадка;
- опухоли надпочечников;
- низкий показатель сахара в крови;
- острая кровопотеря.
Учащенное сердцебиение при нормальном давлении
Такое ускорение пульса зачастую провоцируется физиологическими проблемами. Почему возникает тахикардия при нормальном давлении:
- перекус наспех;
- чрезмерный стресс;
- усталость;
- недосыпание;
- пребывание в задымленном или слишком душном помещении.
Учащенное сердцебиение при пониженном давлении
Увеличение ЧСС на фоне гипотонии служит признаком серьезных патологий или протекающих в организме нарушений. Например, приступ тахикардии наступает при таких заболеваниях сердечно-сосудистых систем:
- перикардите;
- атеросклерозе;
- эмболии.

Еще почему возникает приступ тахикардии при гипотонии:
- тепловой удар;
- сахарный диабет;
- анафилактический шок;
- обезвоживание организма;
- сильное кровотечение;
- недополучение организмом питательных элементов;
- беременность;
- злоупотребление спиртными напитками.
Спровоцировать ускорении ЧСС могут такие лекарственные средства:
- диуретики;
- антидепрессанты;
- медикаменты с гипотензивным действием;
- антагонисты кальция.
Учащенное сердцебиение при повышенном давлении
Увеличение ЧСС наблюдается при таких состояниях:
- гипертиреоз;
- гипертонический криз;
- избыточный вес;
- опухоль в надпочечниках;
- лейкемия.

Причины учащенного сердцебиения могут не иметь никакого отношения к патологическим состояниям. Ускорение ЧСС нередко провоцируется такими факторами:
- употребление слишком жирной или острой пищи;
- интенсивная физическая нагрузка;
- переутомление;
- потребление крепкого кофе или чая.
Тахикардия сердца – симптомы

Сопутствующие признаки зависят от типа нарушения. Чаще увеличение частоты сердечных сокращений протекает с такими симптомами:
- головокружение;
- одышка;
- «мушки» в глазах;
- нехватка кислорода;
- давление на глаза;
- боль в груди;
- ощущение, будто сердце выскакивает;
- обморок.
Медикаментозное лечение пароксизмальной тахикардии
Существует определенный алгоритм действий, предшествующий лечению пароксизмальной тахикардии.
- Оценивается особенность течения болезни.
- Определяется форма пароксизмальной тахикардии.
- Устанавливается длительность протекания заболевания.
- Изучается характер имеющихся осложнений.

Госпитализация больного с пароксизмальной тахикардией проводится только в тех случаях, когда наблюдается прогрессирование клиники недостаточности сердца. Зачастую это встречается при осложненном течении узловой и суправентрикулярной форме пароксизмальной тахикардии. Если определяется желудочковая пароксизмальная тахикардия, тогда госпитализация проводится в обязательном порядке. Также существует плановая госпитализация, которая применяется в случае частых приступов, то есть более чем два раза в месяц. Планово больные поступают на лечение в межприступный период.
Купирование приступа пароксизмальной тахикардии
Проводится на этапе доврачебной помощи. Для оказания неотложной помощи используют следующие способы:
- Больной усаживается и открывается форточка или дверь для доступа свежего воздуха.
- При наличии сердечных болей принимается нитроглицерин.
- Проводятся вагусные пробы, представляющие собой натуживание, вызов рвотного рефлекса, приложение к лицу холодного полотенца, выполнение проб Ашнера, Вальсальвы, Чермака-Геринга.
Вагусные пробы помогают стимулировать блуждающий нерв, который в свою очередь замедляет сердечный ритм. Выполняются до момента нормализации ритма. На всегда помогают, но являются доступными как самим больным, так и их родным.

Бригадой скорой помощи в сложных случаях выполняется электрическая кардиоверсия с использованием низких разрядов в 50 и 75 Дж. Для обезболивания может применяться седуксен. Наличие реципрокной пароксизмальной тахикардии является показанием к проведению чреспищеводной стимуляции сердца.
Медикаментозное купирование пароксизма проводится с учетом формы аритмии. При нарушениях ритма с узкожелудочковыми комплексами внутривенно вводится прокаинамид, аденозин фосфат. Также может использоваться в таблетках верапамил, атенолол. Желудочковые и суправентрикулярные пароксизмы эффективно устраняются амиодароном, прокаинамидом.
Долговременное лечение пароксизмальной тахикардии
Заключается в назначении противорецидивной терапии, которая состоит из сердечных гликозидов и антиаритмических препаратов.
- Сердечные гликозиды — целанид, дигоксин. Должны использоваться только по назначению врача, поскольку могут вызвать остановку сердца.
- Антиаритмические средства — этацизин, кордарон, верапамил. Вызывают различные побочные эффекты, поэтому применяются в случае наличия гемодинамических нарушений на фоне пароксизмов.
При наджелудочковой (суправентрикулярной) ПТ назначаются различные антиаритмические средства, но самыми эффективными являются верапамил и АТФ — восстанавливают синусовый ритм у большинства пациентов. Также в лечении данной формы пароксизмальной тахикардии используют новокаинамид (положительно воздействует на 50% пациентов) и кордарон (результативен в 80% случаев).
Предрасположенность больного к развитию мерцательной аритмии является показанием к назначению бета-блокаторов. Их использование может способствовать уменьшению дозировки антиаритмиков.
Желудочковая ПТ лечится сначала лидокаином и после назначается новокаинамид с кордароном. В некоторых случаях не удается точно установить место нахождения эктопического очага, тогда после лидокаина назначается АТФ и далее новокаинамид с кордароном.
Варианты наджелудочковой тахикардии
Синусовая тахикардия
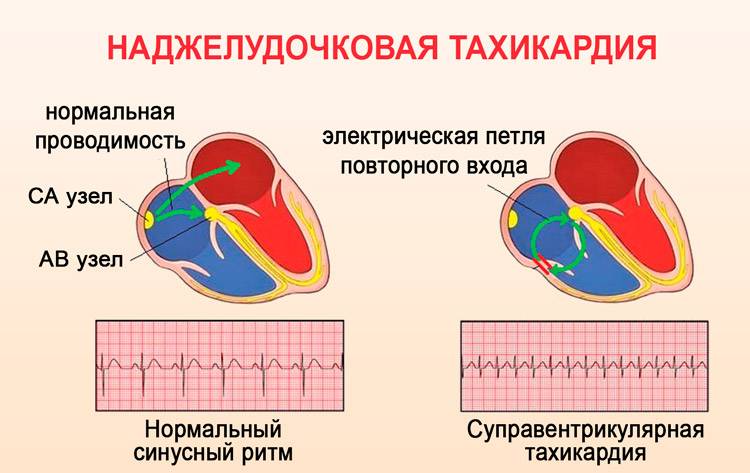
Наджелудочковая тахикардия может развиваться при:
- Ускоренной выработке импульсов из синусового узла. В ситуации, когда синоатриальный узел генерирует импульсы с частотой 90 ударов и более в минуту, сокращения сердца будут правильными, ритмичными, но учащенными. Такая тахикардия называется синусовой. Наиболее часто ЧСС при синусовой тахикардии в пределах 90-160 ударов в мин.
- Угнетении или прекращении работы синусового узла. В ситуации, когда работа СА-узла нарушается или прекращается, активизируются клетки, атипичные, в здоровом сердце неактивные, которые берут на себя роль генератора импульсов. Эти «самозванцы» называются эктопическими клетками, они вырабатывают большое количество импульсов, заставляющие предсердия сокращаться с ускоренной частотой. Ритм, который они вырабатывают, называется предсердным. А тахикардия — предсердной.
- Нарушении работы атриовентрикулярного соединения. Могут возникать ситуации, когда работа центра автоматизма 1 порядка не нарушена, но возникают проблемы на другом уровне. АВ-соединение начинает генерировать повышенное количество импульсов. Тахикардия из АВ-соединения встречается довольно редко, но имеет место быть, и так же как и два вышеописанных варианта, относится к наджелудочковой.
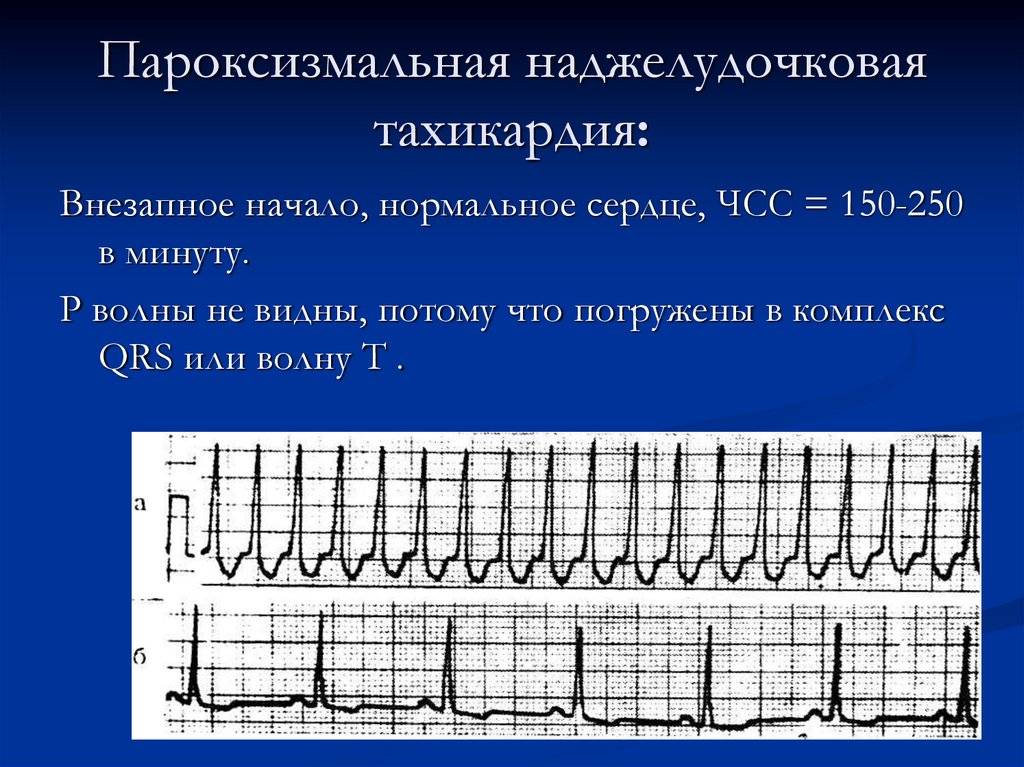
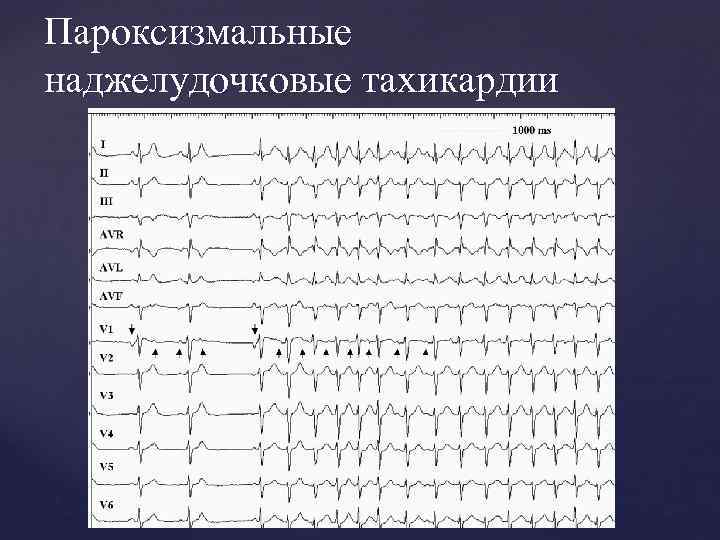
Пароксизмальная наджелудочковая тахикардия
Суправентрикулярная тахикардия может быть:
- Пароксизмальной — если приступ учащенного сердцебиения возникает внезапно и прекращается также внезапно. При пароксизмальной тахикардии ЧСС в среднем 140-250 в минуту. Если пароксизм наджелудочковой тахикардии длится более 30 секунд, то ее называют устойчивой. Если пароксизмально ускоренный ритм длится менее 30 секунд — неустойчивым.
- Хронической — учащенное сердцебиение, не имеющее четкого начала или окончания, оно сопровождает пациента длительное время, иногда годами. Если высокая ЧСС иногда прерывается эпизодами нормального ритма, она называется возвратной. Если не прерывается — постоянной.
Симптомы наджелудочковой тахикардии
Приступ тахикардии, продолжающийся до нескольких часов, характеризуется быстрым и ровным сердцебиением. Заболеванию подвержены лица любой возрастной группы, однако чаще патология диагностируется в детском или подростковом периоде.
Как правило, симптомы наджелудочковой тахикардии отмечаются внезапно. К ним относят:
- ускорение сократительной активности сердца;
- болевой синдром (сдавленность) области шеи либо грудной клетки;
- головокружение;
- обмороки;
- чувство тревоги, панические атаки.
Продолжительные во времени приступы вызывают признаки сердечно-сосудистой недостаточности: отеки, бледно-синюшные участки кожи на лице, руках либо ногах, проблемы с осуществлением вдоха. Понижение артериального давления – еще один признак тахикардии. Лица с низким давлением в свою очередь наиболее повержены появлению данной аритмии. Это обусловлено тем, что организм гипотоника пытается нормализовать кровоприток к органам за счет увеличения числа сердечных сокращений.
Достаточно часто заболевание развивается бессимптомно. Но даже эпизодические приступы оказывают негативное действие на весь организм, что связано с недостаточным поступлением крови в органы из-за неэффективной ее прокачки сердечной мышцей.
Опасность появляется только при сопутствующих сердечных заболеваниях. В виду внезапности появления приступов, качество жизни пациента существенно снижается. Больной находится в постоянном напряжении, не зная, когда случится очередное ухудшение состояния и насколько тяжелым оно будет.
Пароксизмальная наджелудочковая тахикардия
Под пароксизмальной тахикардией понимают неожиданное повышение частоты сократительной деятельности сердца (150-300 ударов за минуту), отмечающееся в верхних отделах. Приступы связывают с нарушением циркулирования импульса либо появлением в сердечной мышце зон, провоцирующих тахикардию. Как правило, патологии чаще подвержены молодые люди. Причем внезапное недомогание способно исчезнуть самостоятельно спустя несколько секунд или дней.
Пароксизмальная наджелудочковая тахикардия может иметь следующую симптоматику:
- спонтанное, резкое учащение сердцебиение, которое проходит само;
- дискомфортные ощущения в области сердца;
- быстрая утомляемость, слабость;
- появление отдышки;
- состояние беспричинного беспокойства;
- признаки тошноты;
- кружится голова, возможны обмороки;
- частые позывы к мочеиспусканию.
Выделяют сердечные и внесердечные причины болезни. Среди сердечных факторов:
- пороки/особенности врожденного характера (появляются в процессе внутриутробного развития);
- проблемы снижения сократительной активности (сердечная недостаточность);
- приобретенные пороки (изменения строения) сердца;
- наличие в анамнезе воспаления (миокардит) или нарушения структуры и функций (кардиомиопатия) сердечной мышцы.
Не связанные с сердечной деятельностью, заболевания:
- патологии эндокринного типа;
- эмболия легких;
- болезни бронхолегочного характера;
- расстройства вегетативной нервной системы.
Патология пароксизмального вида может быть спровоцирована рядом негативных привычек, а именно:
- воздействие стресса;
- злоупотребление табаком и алкогольными напитками;
- чрезмерное физическое нагружение;
- употребление кофеина.
Пароксизм наджелудочковой тахикардии
Пароксизм наджелудочковой тахикардии формируется в случае расположения очага патологии в зоне предсердий либо атриовентрикулярного соединения. Причем приступы аритмии случаются не регулярно, а только под воздействием раздражающих факторов.
Пароксизм реализуется по двум механизмам:
- обнаружение центра возбуждения в тканях предсердия. Импульсный ритм в синусовом узле ниже, поэтому нормальная сократительная активность замещается патологической;
- имеются проблемы, связанные с изменением строения проводящей системы. Наличие дополнительных путей для прохождения нервного возбуждающего импульса, формируя Re-entry – явная причина пароксизма тахикардии.
Причинами патологического состояния является:
- активизация нервной возбудимости в результате испуга, стресса;
- сверхчувствительность рецепторов сердечной мышцы к группе катехоламинов;
- наличие пороков сердца;
- нарушения врожденного вида со строением проводящих путей;
- органические дисфункции (инфекция, дистрофия, ишемия);
- изменения из-за токсического поражения лекарствами, алкоголем и др. веществами.
Симптомы пароксизмальной тахикардии
Пароксизмальная тахикардия возникает периодически в виде внезапных приступов. Сердце начинает биться сильнее и чаще, однако интервалы между ударами сохраняются равными, то есть сердцебиение остается ритмичным. Если удары сердца кажутся аритмичными, возможно произошло другое нарушение ритма — мерцательная аритмия или фибрилляция предсердий.
Во время приступа пароксизмальной тахикардии возможно появление дополнительных признаков:
- боль в груди;
- головокружение;
- предобморочное состояние;
- ощущение нехватки воздуха (одышка);
- резкая слабость.
В редких случаях возможен обморок из-за резкого снижения кровяного давления.
Приступ (пароксизм) тахикардии продолжается несколько секунд или минут. В очень редких случаях симптомы сохраняются на протяжении нескольких часов или дольше. Приступы учащенного сердцебиения могут повторяться по несколько раз в день или 1-2 раза в год. Заболевание редко представляет угрозу для жизни, однако при появлении симптомов следует сразу же обратиться к врачу.
Что такое тахикардия и чем она опасна?
Разобраться в том, что это за нарушение, поможет термин, используемый для его идентификации. Так, с древнегреческого языка “ταχύς” переводится как «быстрый», а “καρδία” – «сердце». Другими словами, речь идет о патологическом увеличении ЧСС. В норме данный показатель варьируется в промежутке 60-90 ударов за минуту. Следует заметить, что это значение усредненное. На ЧСС влияют такие факторы:
- возраст пациента;
- слаженность работы сердечной системы;
- гормональный уровень;
- эмоциональное состояние.
Знание этого помогает разобраться в том, что такое тахикардия сердца. Если говорить простым языком, то патологическое состояние возникает, когда сердечная мышца сокращается более 100 раз в минуту. У здоровых людей подобное нарушение возникает, например, при стрессовых ситуациях. Такое состояние носит временный характер: как только прекращается воздействие провоцирующего фактора, ЧСС приходит в норму.
Классификация тахикардии
Выделяют несколько разновидностей нарушения. С учетом причин-провокаторов встречаются такие виды тахикардии:
- Физиологическая – состояние, которое может диагностироваться у лиц, не имеющих проблем со здоровьем. В этом случае тахикардия –ответ организма на испуг, нервное перевозбуждение и интенсивные физические нагрузки.
- Патологическая – нарушение, возникающее на фоне болезней сердечно-сосудистой системы и других внутренних органов. Такая форма считается опасной, поскольку при интенсивном колебании сердечной мышцы желудочки не поспевают за этим ритмом: они не могут наполниться кровью в достаточном объеме. В результате уменьшается сердечный выброс: в сосудах меньше циркулирует крови, а органы и ткани не получают ценные вещества и кислород. Из-за всего этого развивается гипоксия.
С учетом источника, генерализирующего электрические импульсы, различают такие типы тахикардии:
- Синусовая – состояние, при котором интенсивность сокращений постепенно нарастает до 120, а в некоторых случаях и до 220 ударов в минуту. При замедлении нарушается кровоснабжение тканей. Такое состояние сопровождается головокружением, судорогами, охлаждением конечностей и даже потерей сознания.
- Наджелудочковая тахикардия – стремительное увеличение сокращений сердца до 190 ударов в минуту. Это состояние сопровождается болезненностью в области груди, одышкой и головокружением. Данное нарушение может вызвать внезапную смерть.
- Пароксизмальная тахикардия – состояние, для которого характерно усиление частоты сокращения до 100-250 ударов. Все это сопровождается затруднением дыхания, дрожью и головокружением. Такой приступ может длится от нескольких секунд до суток.
- Желудочковая тахикардия – нарушение, при котором ЧСС достигает 220 ударов. В момент приступа пациенты жалуются на сдавливание в области груди и головокружение. Данное нарушение опасно тем, что может спровоцировать остановку кровообращения и закончиться смертью.
Чем опасна тахикардия?
Подобное нарушение может спровоцировать развитие патологий сердечно-сосудистой системы. Чаще учащенное сердцебиение приводит к следующим осложнениям:
- инфаркт миокарда;
- отечность легких;
- астения;
- кардиогенный шок;
- тромбоэмболия;
- потеря сознания;
- смерть.