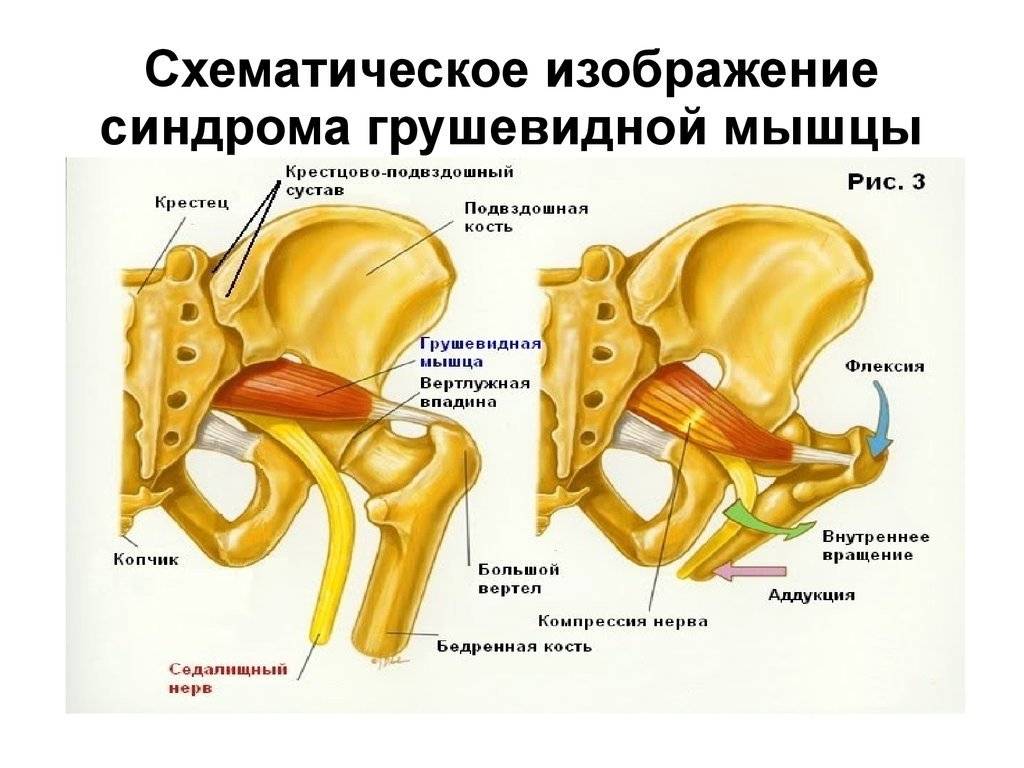
Характерные симптомы
Синдром никогда не протекает скрыто. Он заявляет о себе сразу, не давая покоя пациенту.
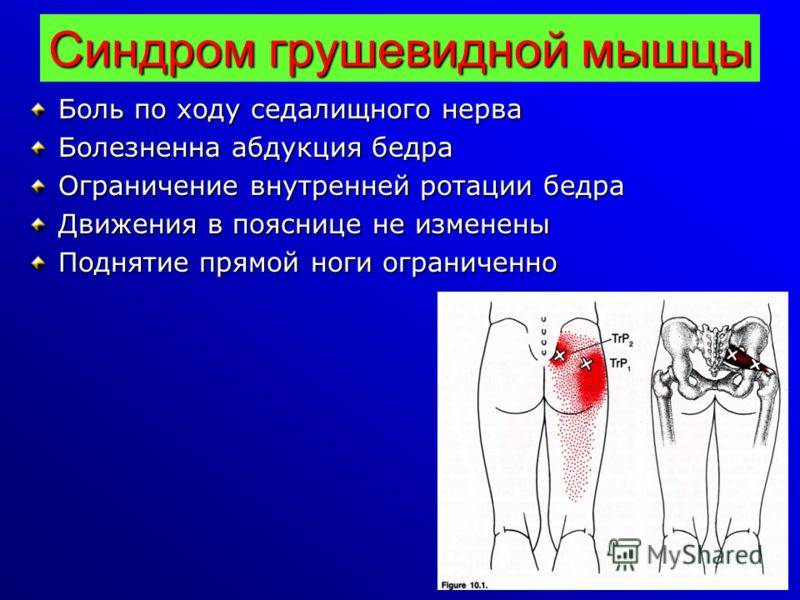
Главный симптом – резкая боль в области таза, утихающая в положении сидя или лежа при разведении ног, усиливающаяся при закидывании нога за ногу, вставании. Характер боли – тупой, ноющий, иногда простреливающий, дергающий. Проявляется характерная метеозависимость: при смене погоды боль усиливается. Часто нарастание болевых ощущений происходит в теплом помещении в ночное время суток.
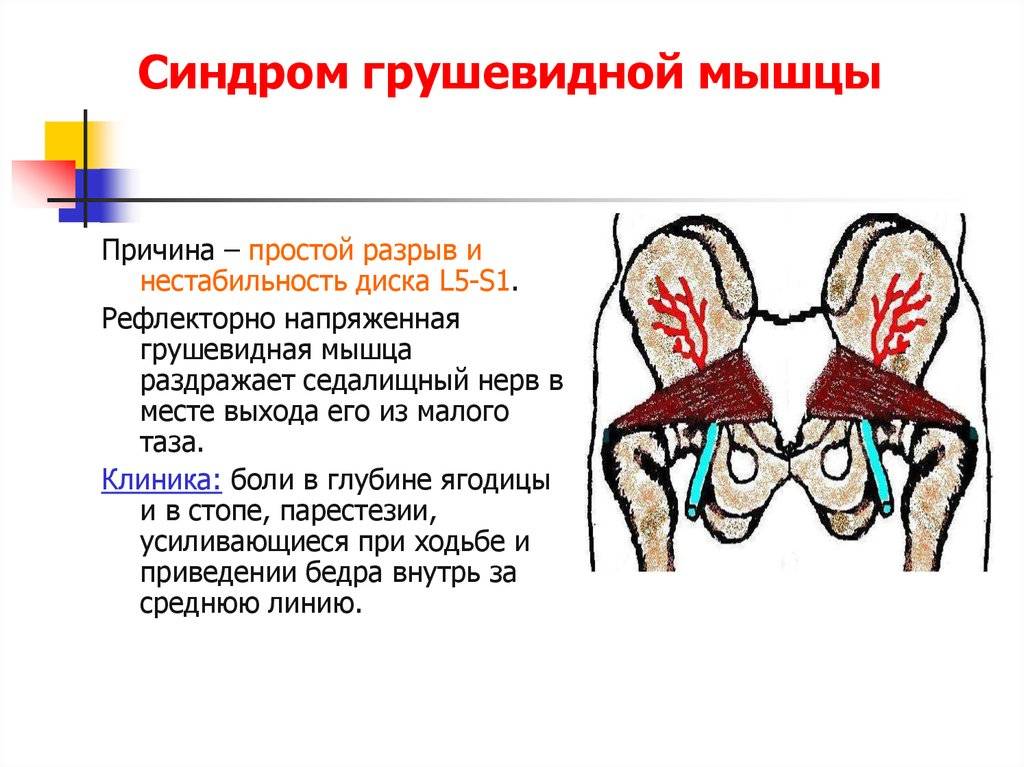
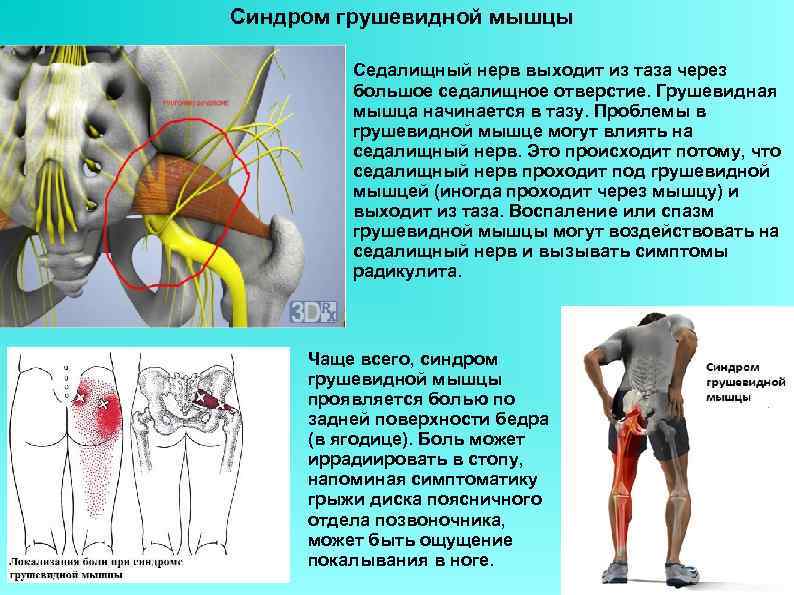
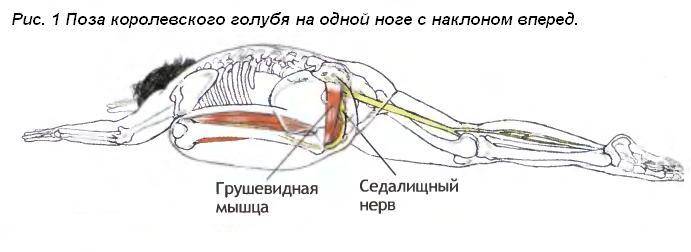
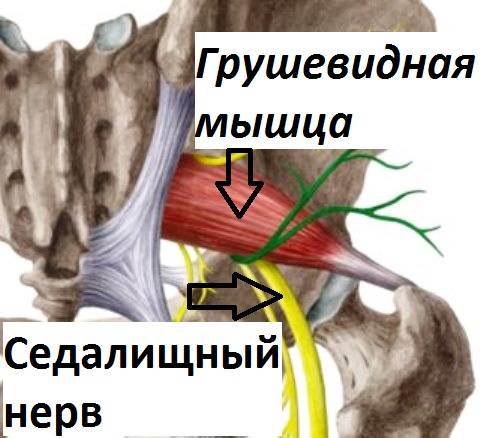
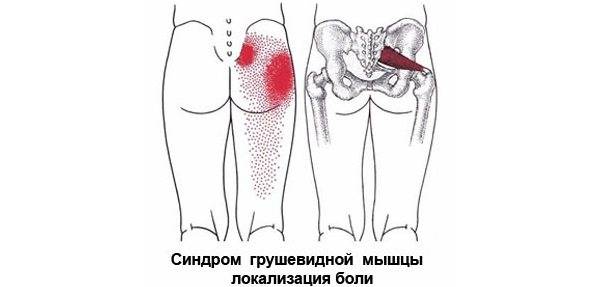
Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Мышечная и нервная ткани в области таза испытывают недостаток кровоснабжения. При ишемии седалищного нерва возникают давящие боли с ознобом, жжением, чувством сильного онемения. Тепло, перемена погоды, стрессовые ситуации, ощупывание голени вызывают усиление боли.
Сдавление сосудов, в том числе нижней ягодичной артерии, вызывает бледность кожи, спазмы, хромоту. В спокойном положении боль обычно проходит. Больному тяжело идти, ему необходимо расслабить конечность (сесть или лечь), чтобы он смог потом встать и передвигаться.
Признаки и симптомы воспаления грушевидной мышцы
Первые признаки воспаления грушевидной мышцы проявляются в виде небольшой скованности движений ногой в отношении её наружной ротации. Стоит попытаться повернуть бедро кнаружи, сразу же ощутите, что что-то препятствует этому. Следующий клинический симптом воспаления грушевидной мышцы тазобедренного сустава – боль. Она возникает при ходьбе. Пока нога ставится прямо на всю ступню, никаких неприятных ощущений не возникает. Ка только нога ставится таким образом, что максимальный вес распределяется на её наружный край, сразу же возникает прострел в области ягодицы от крестца до тазобедренного сустава.
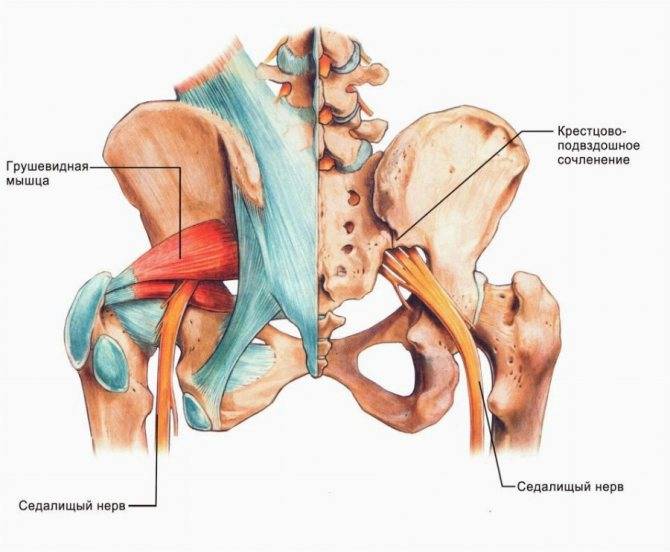
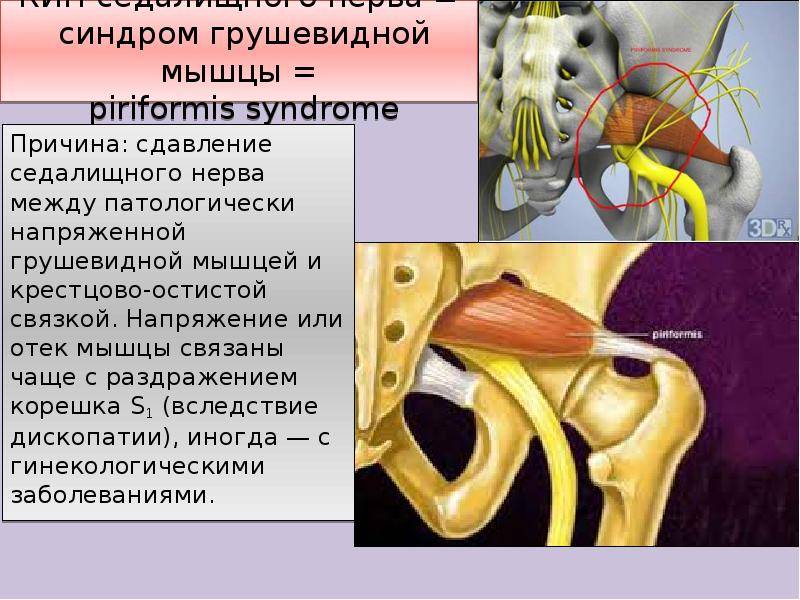
При длительном течении патологии развиваются неврологические симптомы воспаления грушевидной мышцы. Они связаны с тем, что внутри туннеля в толще мышцы проходит седалищный нерв. Он отвечает за иннервацию нижней конечности. Поэтому при воспалении, когда на него начинает оказываться серьезное компрессионное воздействие, то появляются следующие клинические признаки:
- ощущение ползающих мурашек по задней и боковой поверхности бедра;
- распространение острой боли в виде прострелов от крестца до пятки;
- снижение мышечной силы, ощущение, что мышцы ноги не слушаются;
- снижение кожной болевой чувствительности;
- угасание сухожильных рефлексов;
- постоянное ощущение онемения и парестезии.
Если своевременно не предпринять меры для проведения эффективного и адекватного лечения, то может начаться атрофия мышечного волокна нижних конечностей. Это связано с тем, что нарушается иннервация, седалищный нерв не может в полной мере обеспечивать работоспособность кровеносного русла.
Проблемы с кровоснабжением могут проявляться в виде бледности и холода кожных покровов. Снижена пульсация в определённых точках. Наблюдается снижение мышечной массы нижней конечности. При ходьбе возникает синдром перемежающей хромоты. При длительном течении воспаления грушевидной мышцы у пациентов развивается тромбофлебит, варикозное расширение вен нижних конечностей, появляются трофические язвы голени.
При появлении подобных клинических признаков следует как можно быстрее обратиться на прием к неврологу. Это специалист проведет полноценную дифференциальную диагностику и назначит эффективное лечение. Самостоятельно можно оказать себе только первую помощью. Для постановки диагноза потребуется провести целый ряд дополнительных обследований: рентгенографические снимки пояснично-крестцового отдела позвоночника и тазобедренного сустава, МРТ, УЗИ и т.д.
Диагностические мероприятия
Поставить диагноз можно только после исключения сходных болезней. Это могут быть:
- остеохондроз;
- облитерирующий атеросклероз и эндартериит;
- межпозвоночная грыжа;
- воспаление пояснично-крестцового сплетения;
- поражение седалищного нерва из-за обменных нарушений, интоксикаций;
- корешковый синдром (сдавление нервного корешка при выходе из спинного мозга).
Для постановки диагноза назначают консультацию невролога, травматолога, вертебролога, иногда уролога и гинеколога. Проводят КТ, рентгенологическое обследование, МРТ, УЗИ, электромиографию.
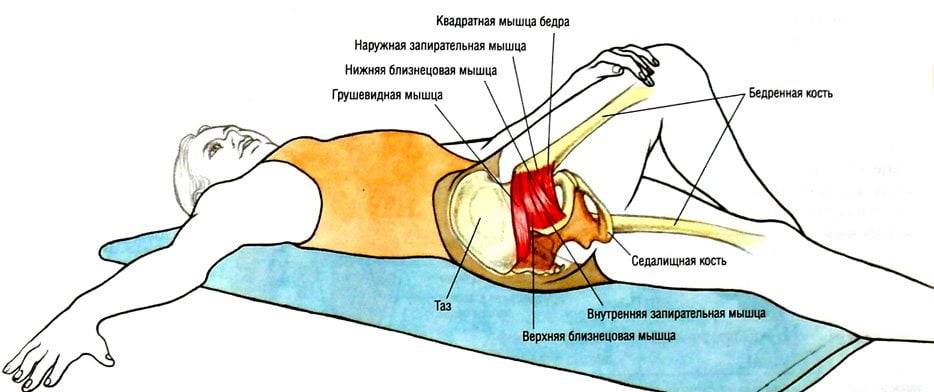
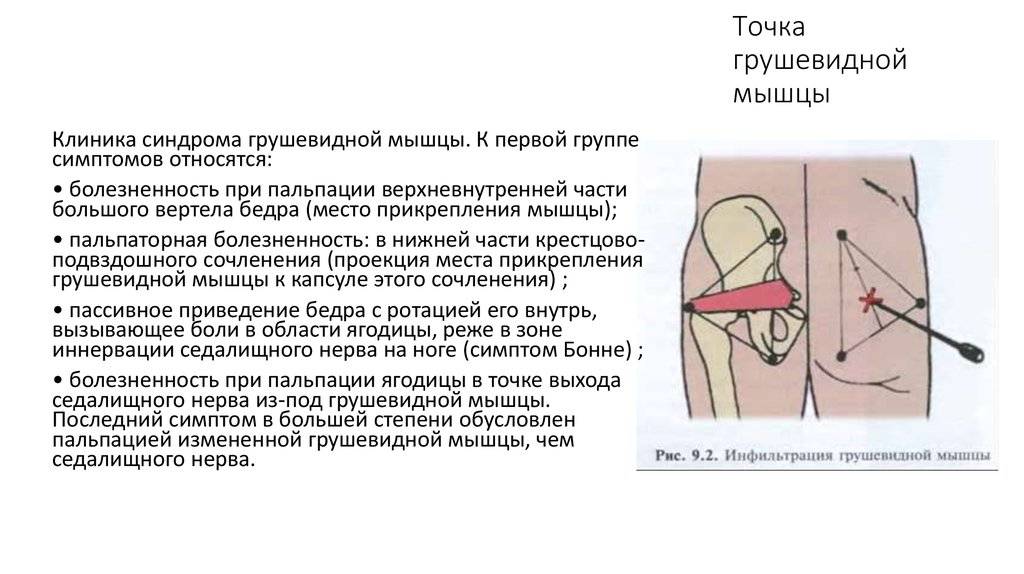
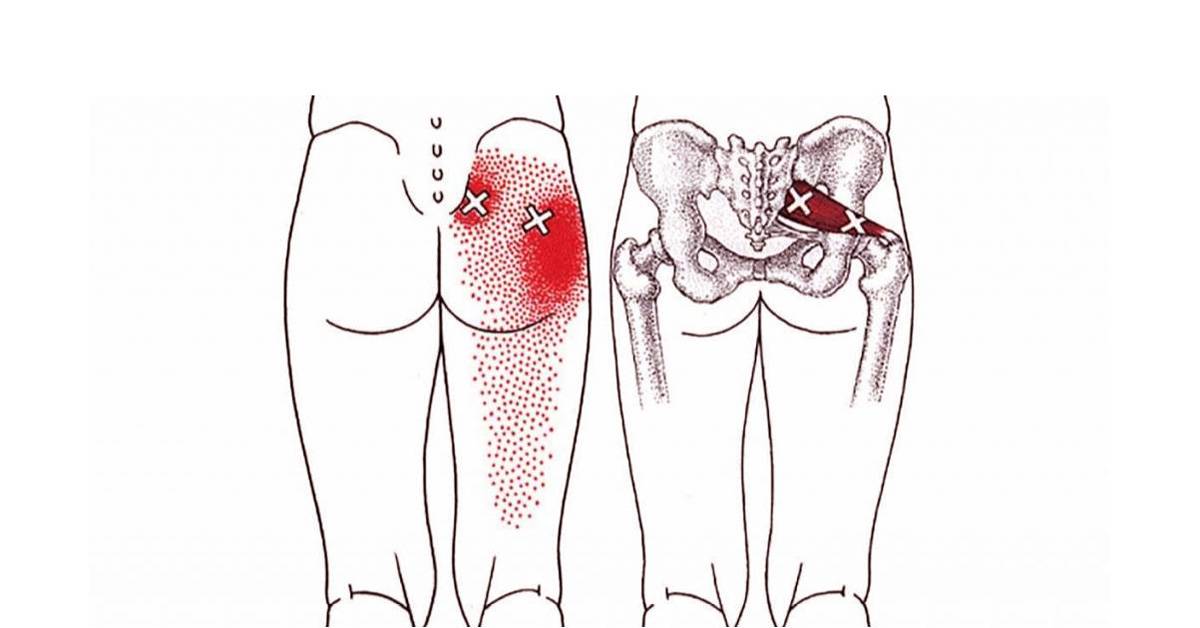
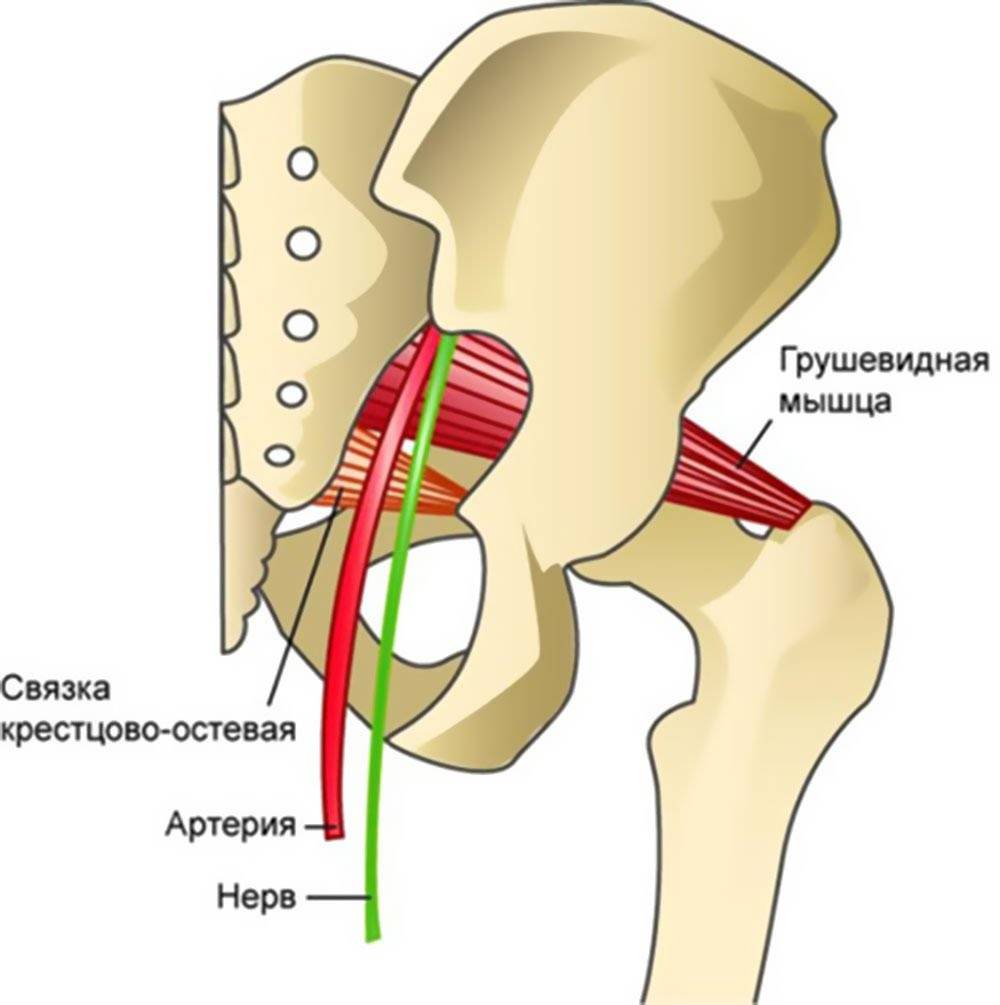
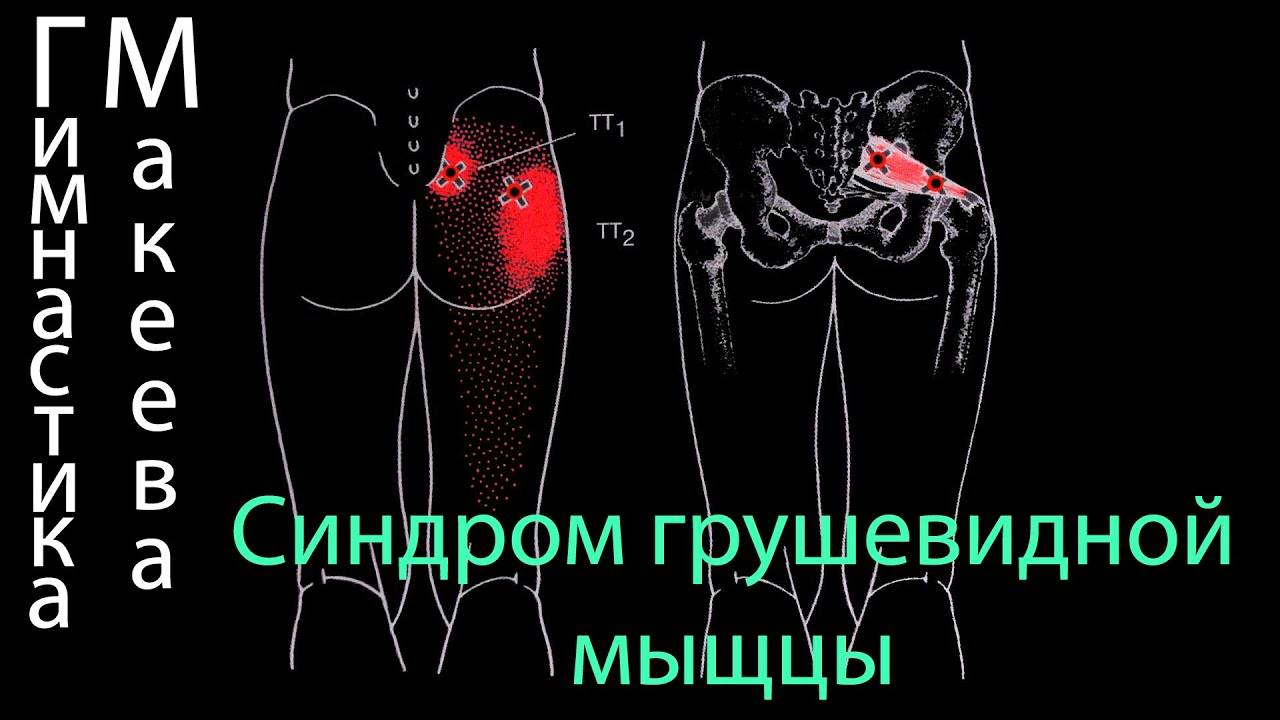
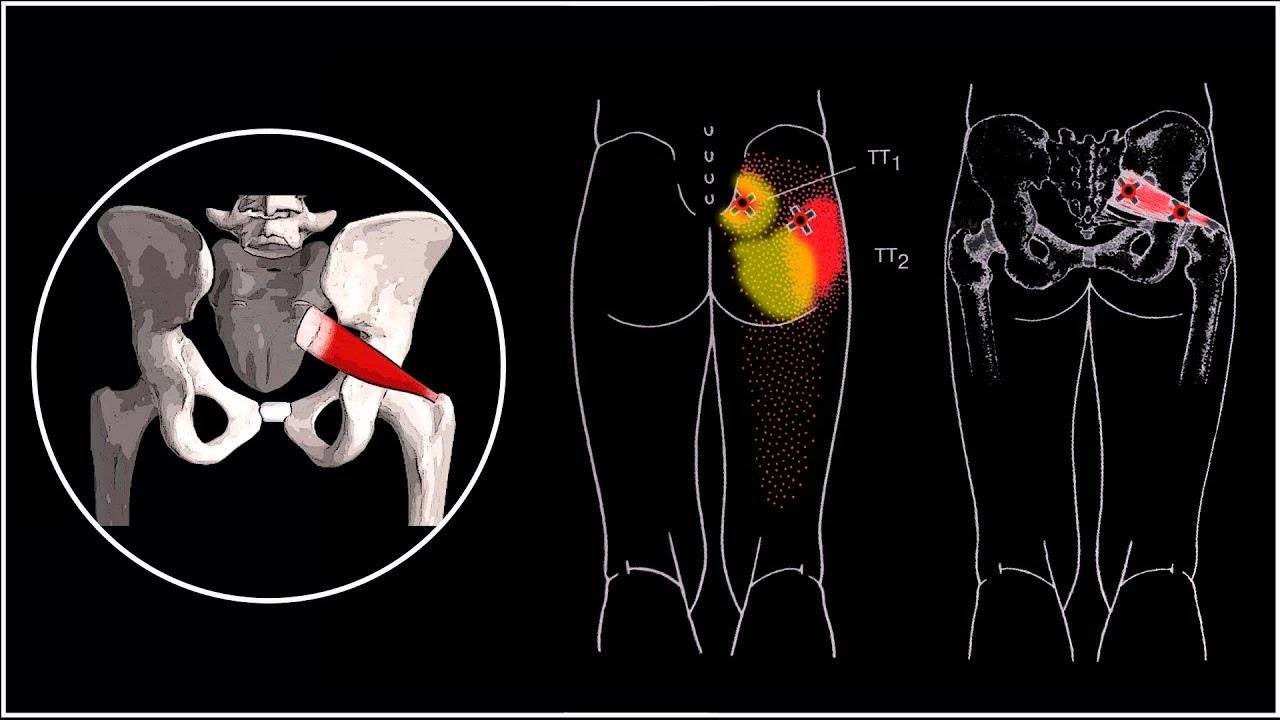
При пальпации мышцы выявляют триггерные зоны – точки повышенной чувствительности. В расслабленном состоянии в глубине ягодицы можно прощупать плотный болезненный тяж на месте грушевидной мышцы.
Определяют положительные симптомы:
- Гроссмана. При постукивании по остистым отросткам поясничного и крестцового отделов позвоночника мышцы ягодичной области сокращаются.
- Виленкина. При постукивании по задней поверхности ноги боль появляется в грушевидной мышце.
- Постукивание по ягодичной области ведёт к появлению боли по задней поверхности ноги.
- Пальпация большого вертела бедренной кости болезненна.
- Бонне-Бобровниковой. Врач приводит бедро больного к центру и поворачивает его внутрь – возникает или усиливается боль.
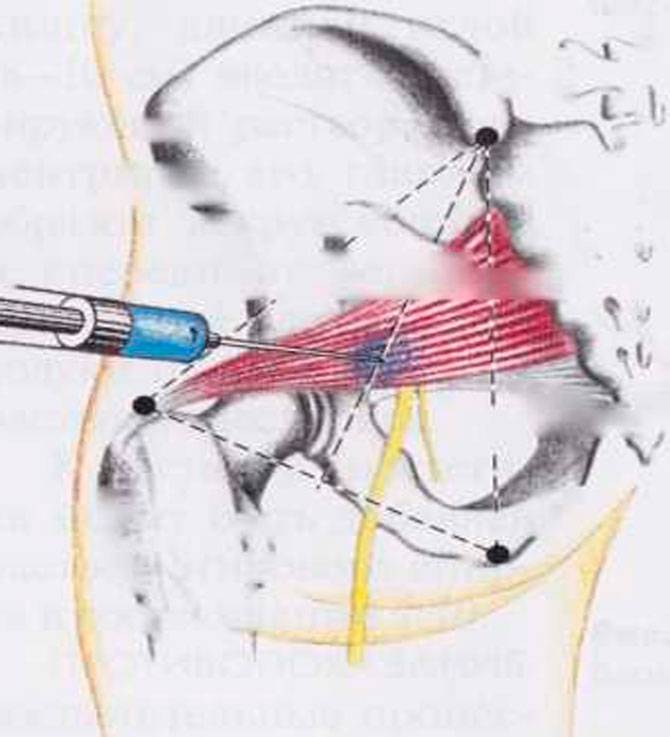
Положительный тест с новокаином подтверждает диагноз. Проводят инъекцию обезболивающего в область грушевидной мышцы, после чего следует исчезновение или значительное уменьшение всех симптомов.
Лечение в домашних условиях
Лавровый лист, а также можжевельник (в измельченном состоянии) смешиваются в пропорции 1:6. После чего, в полученную смесь добавляется 12 частей масла сливочного или же животного жира (предварительно растопленного). Получается мазь, которая прекрасно снимает воспаление и обладает уникальным обезболивающим эффектом.
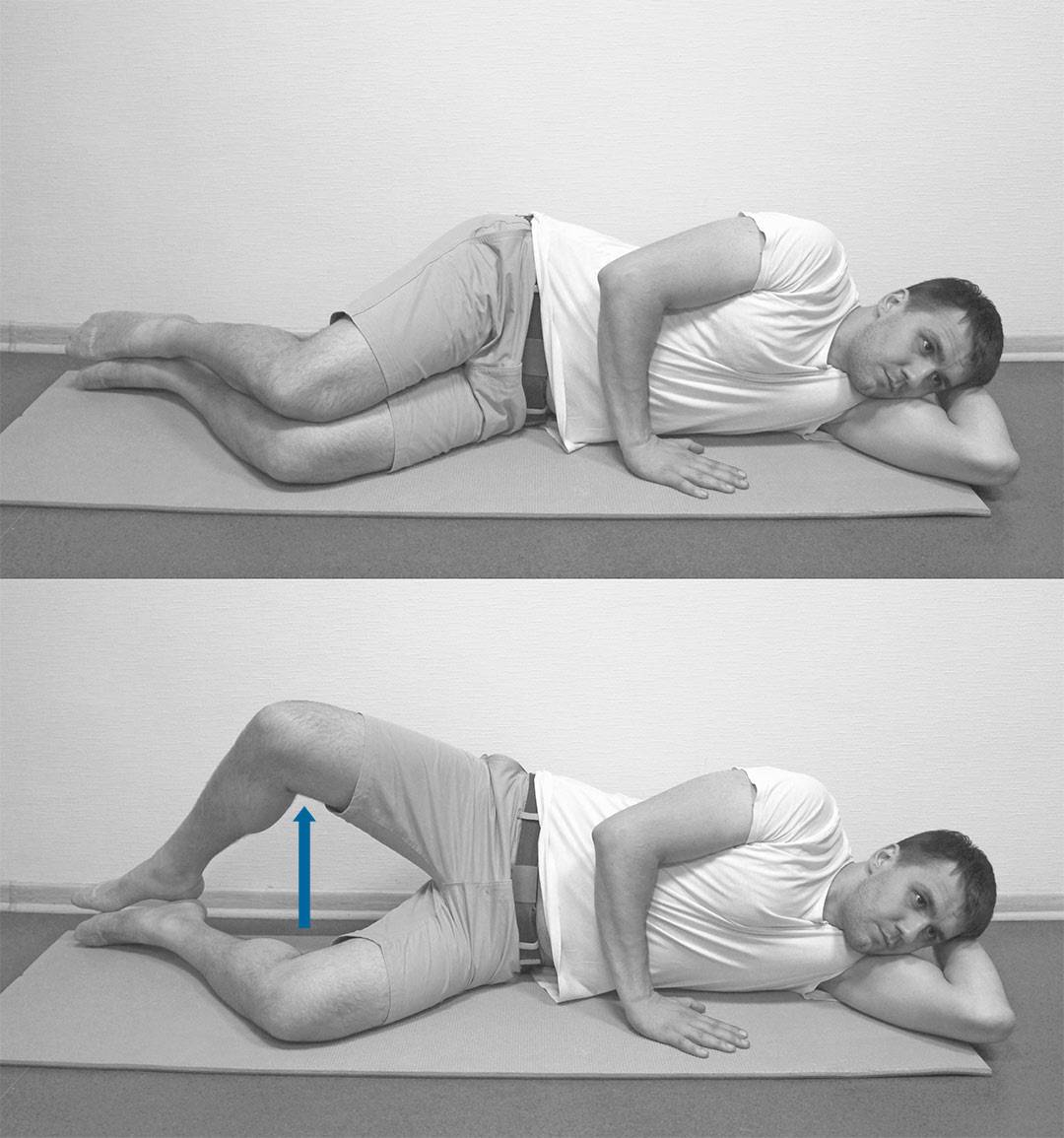
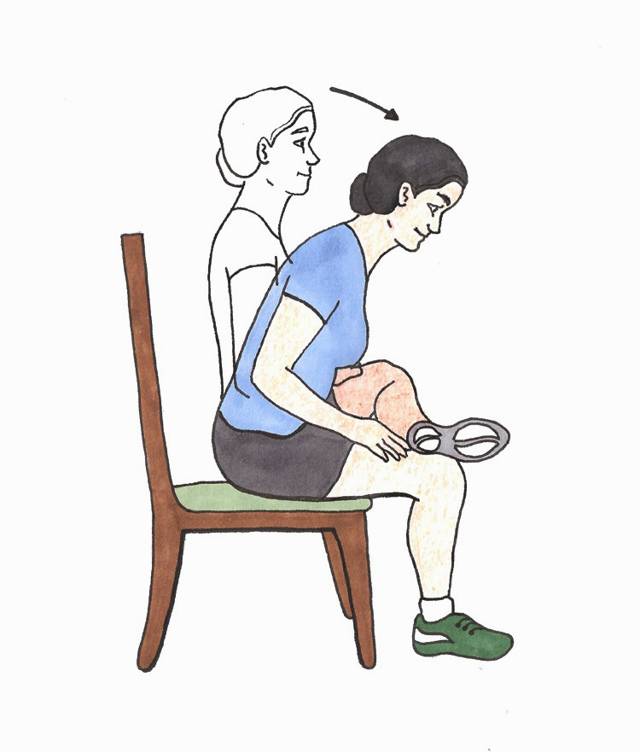
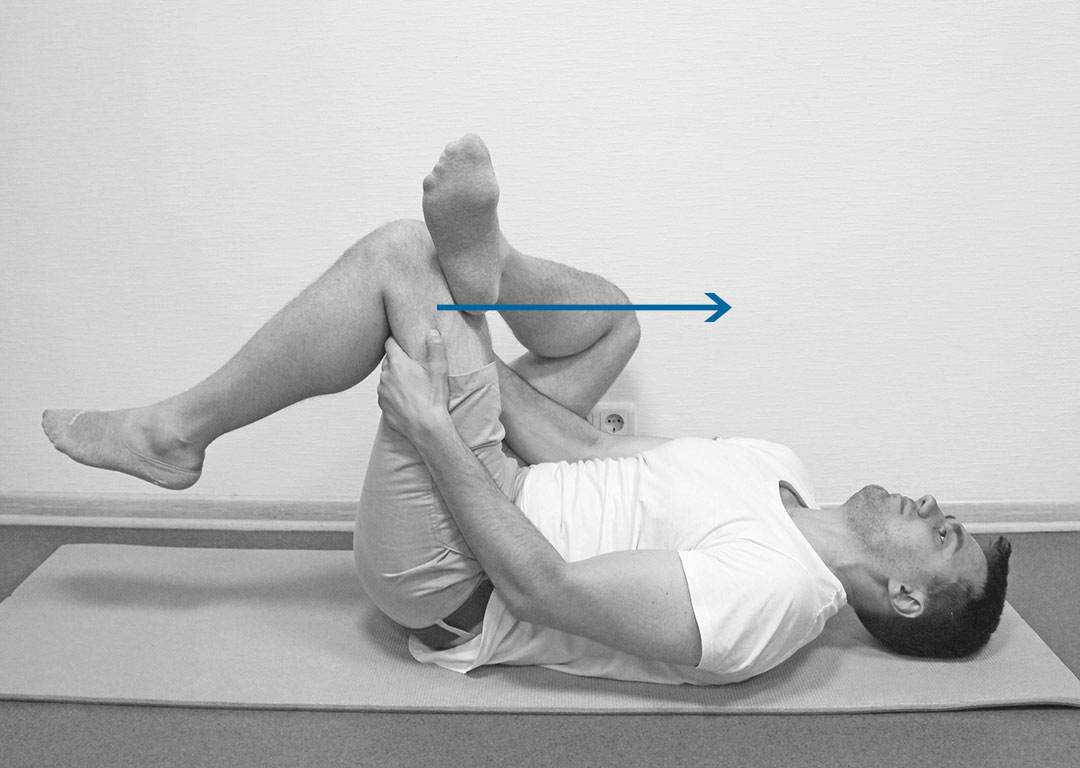
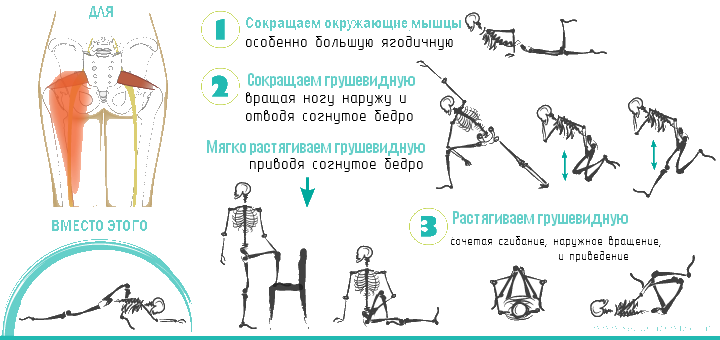
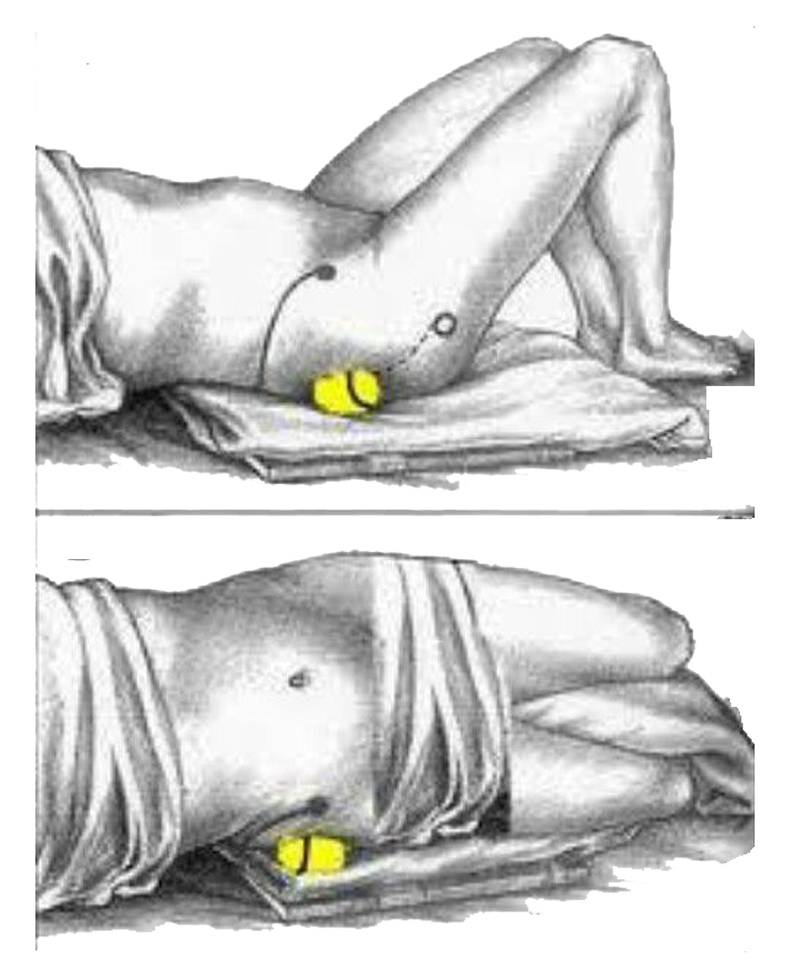
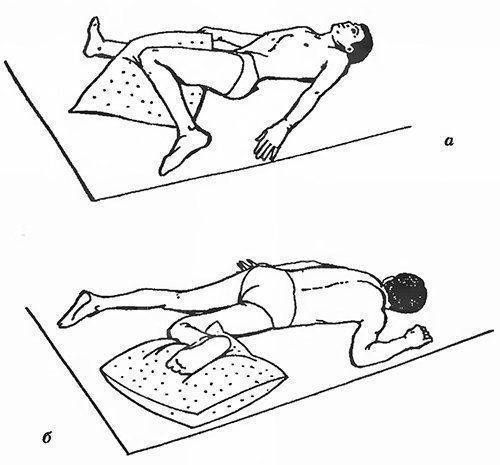
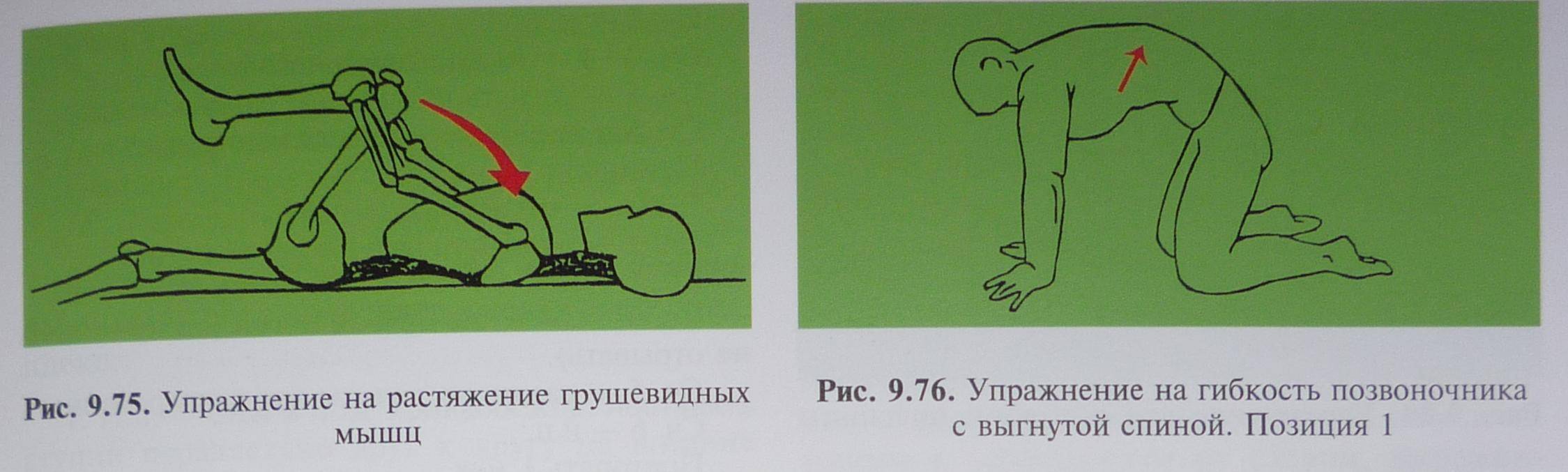
Прекрасно помогают расслабляющие упражнения:
- Нужно занять положение лежа, наполовину согнуть ноги. Можно для лучшей фиксации опереться ногами (стопами) в стену. В таком положении следует плавно разводить, и не менее медленно сводить колени.
- Приняв такое же положение следует соединять и покачивать колени. Ступни широко разводятся, но колени при этом должны быть согнутыми.
Признаки и симптомы недуга
- тупая ноющая или острая боль в ягодицах;
- онемение или покалывание, возникают в ягодицах;
- боль, онемение и покалывание, распространяющиеся по длине всего седалищного нерва и по всей поверхности задней части бедра и голени, иногда доходящая до стоп;
- локализация болевых ощущений в пояснице, паху, половой промежности или прямой кишке при дефекации;

- половые расстройства (вплоть до импотенции) и другие расстройства в аногенитальной области;
- усиление боли при сдавливании грушевидной мышцы – длительная сидячая поза, особенно когда ноги сильно согнуты в тазобедренном суставе, ходьба, бег, езда на велосипеде с узким седлом, полуприседь на корточках);
- затихание боли в положении сидя с разведенными ногами или лежа.
Лечение
Синдром грушевидной мышцы требует комплексного лечения. В тех случаях, когда развитию болезни способствовали другие патологии, в первую очередь терапия направляется на устранение основного заболевания. Если не получается устранить негативный фактор полностью, необходимо постараться минимизировать его воздействие на организм. При первичной форме СГМ терапия направляется на купирование болевого синдрома и воспалительных реакций в пораженной мышце.
И в первом, и во втором случае пациенту требуется полный покой. Нужно снизить уровень физической активности к минимуму. Допускаются только легкие пешие прогулки, плавание, небыстрая езда на велосипеде.
Медикаментозная терапия
Синдром грушевидной мышцы проявляется болями, жжением, онемением и прочими неприятными симптомами, которые ухудшают общее состояния больного. Поэтому лечение СГМ в большей степени направлено на купирование признаков болезни, а только потом на нормализацию местного метаболизма, улучшение кровообращение и снятие мышечного напряжения.
Как правило, медикаментозное лечение СГМ включает в себя прием:
- Нестероидных противовоспалительных препаратов. Они обеспечивают купирование воспалительных реакций и уменьшение болевого синдрома. К ним относятся Кетопрофен, Мовалис, Вольтарен, Ибупрофен, Диклофенак.
- Спазмолитических средств. Способствуют снятию спазмов, тем самым уменьшая боль. Среди таких препаратов часто назначаемыми являются Но-шпа, Папаверин.
- Миорелаксанты. Действие лекарственных средств из данной фармакологической группы направлено на устранение мышечного гипертонуса, что обеспечивает снятие спазмов, уменьшение боли, нормализацию кровообращения и питания тканей. К таким препарат относятся Сирдалуд, Мидокалм.
- Сосудистые средства. Укрепляет стенки сосудов, устраняют застои, улучшают кровообращение. Такие свойства позволяют возобновить поступление питательных веществ к тканям и ускорить их регенерацию. Среди таких средств находятся Кавинтон, Актовегин, Трентал.
- Анальгетики. Способствуют снятию болевого синдрома. При СГМ чаще всего назначают Баралгин, Максиган.
- Антидепрессанты. Их действие направлено на нормализацию психоэмоционального состояния пациента. Прием антидепрессантов снижает воздействие стресса на организм и предотвращает усиление болевого синдрома. К таким препаратам относятся Имипрамин, Прозак.
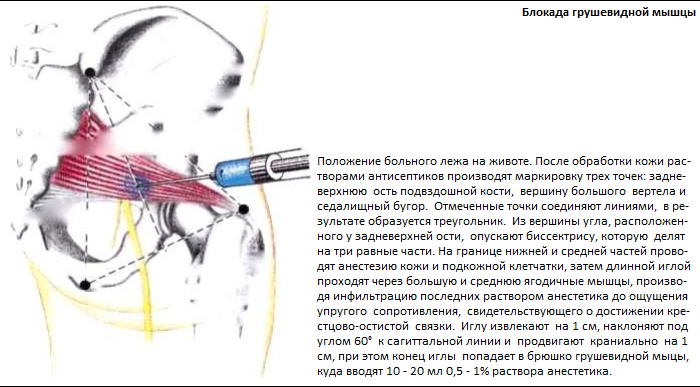
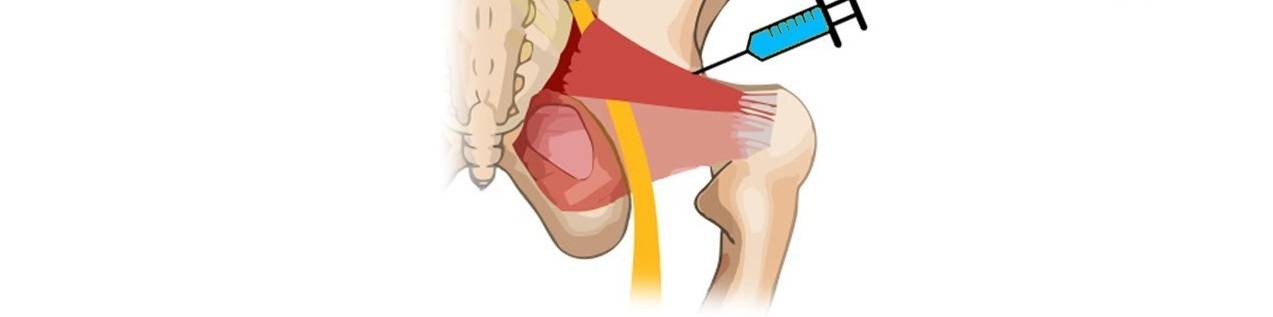
Если пероральное применение НПВС, анальгетиков и спазмолитиков не дает результата, для купирования болевого синдрома используют новокаиновые или лидокаиновые блокады. Иногда для постановки блокад применяют глюкокортикостероиды. Но если причиной развития СГМ являются дегенеративно-дистрофические заболевание, применение данных средств противопоказано, так как глюкокортикостероиды усиливают процесс разрушения суставов и костей.
Еще один метод купирования болевого синдрома — введение в грушевидную мышцу ботокса, вызывающего мышечный паралич, в результате чего боль исчезает. Но такой эффект сохраняется недолго. Через 1-2 месяца ее повторяют.
Физиотерапия
Для усиления медикаментозного лечения синдрома грушевидной мышцы применяется физиотерапия. Она также оказывает обезболивающий и противовоспалительный эффект, но, одновременно с этим, обеспечивает усиление действия использующихся препаратов.
При СГМ чаще всего применяются:
- УВЧ;
- электрофорез;
- парафиновые аппликации;
- ультразвуковое воздействие.
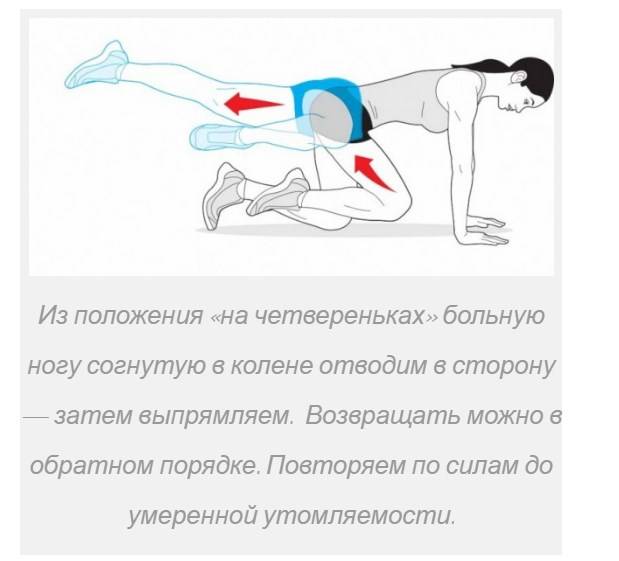
ЛФК
При СГМ лечебная гимнастика обеспечивает снятие мышечного напряжения и высвобождение защемленного нерва. Занятия проводятся под строгим врачебным контролем. Они не только ускоряют процесс выздоровления, но и способствуют профилактике рецидива болезни.
Кинезотейпирование
Методика заключается в наложении фиксирующих лент на область пораженных мышц. Благодаря этому снимается мышечное напряжение, улучшается местное кровообращение, снижается болевой синдром. И, несмотря на то, что происходит плотная фиксация пораженной зоны, подвижность больного все равно сохраняется.
Синдром грушевидной мышцы — опасное состояние. Отсутствие своевременной терапии приводит к серьезным осложнениям, вплоть до инвалидности. Поэтому при возникновении первичных признаков СГМ необходимо сразу же записаться на прием к врачу.
Видео: Синдром грушевидной мышцы — что это такое?
https://spina.guru/bolezni/sindrom-grushevidnoy-myshcy
https://nogostop.ru/taz/lecenie-grusevidnoj-myscy.html
https://lumbago.ru/sindromy/sindrom-grushevidnoy-myshtsy.php
https://sindrom.info/grushevidnoj-myshcy/
https://healthperfect.ru/sindrom-grushevidnoy-myshtsy-simptomy-i-lechenie.html
Лекарства для лечения холестаза (от застоя желчи)
Эффективные желчегонные препараты при застое желчи могут иметь разные составы и механизмы своего действия. Правильный подбор такого лекарства при застое желчи в желчном пузыре возможен только с помощью квалифицированного врача, поскольку медицинской науке известен широкий спектр желчегонных средств. Так чем лечить застой желчи?
Вне зависимости от вида таких препаратов, при их приёме следует соблюдать определенные правила:
- вне зависимости от лекарственной формы препарата, их следует принимать не менее, чем за один час перед едой; если это капсулы или таблетки от застоя желчи в желчном пузыре, то их следует запивать водой без газа;
- суточная доза распределяется на два, три или четыре приёма (количество приемов зависит от того, какое количество приемов пищи в день привычно для пациента);
- есть после применения таких лекарств обязательно, поскольку если больной после приёма лекарства останется голоден, повышается риск возникновения диареи или тошноты;
- приём желчегонных лекарственных средств осуществляется в течение длительного периода времени (от 21-го дня до двух месяцев, в зависимости от рекомендаций в инструкции);
- после окончания курса приёма такого препарата обязательно следует делать перерыв сроком от одного до двух месяцев; после этого (если есть такая необходимость) лечение можно повторить, но не чаще двух, трех или четырех курсов терапии в год;
- при лечении холестаза у ребенка следует внимательно следить за возрастными ограничениями применения того или иного лекарственного средства, так как для детей многие лекарства противопоказаны.

Лекарственные препараты- холеретики
К таким лекарствам относятся средства, стимулирующие выработку желчи в печени. В зависимости от состава конкретного препарата, механизм их действия может быть следующим:
| № | Полезная информация |
|---|---|
| 1 | так называемые истинные холеретики: основа их состава – желчные виды кислот, содержащихся в веществах растительного или животного происхождения; основой для таких средств могут служить |
- натуральная желчь;
- ткани печени животных;
- ткани слизистой оболочки их кишечника;
- ткани их поджелудочной железы и так далее.
Как правило, одновременно с приемом препаратов этой группы используются экстракты различных лекарственных трав.
Наиболее известными истинными холеретиками являются:
- Аллохол;
- Лиобил;
- Холензим;
- Хологон.
синтетические холеретики: основа их состава – химические соединения, полученные с помощью органического синтеза; кроме желчегонного, они также обладают антибактериальным, спазмолитическим и антибактериальным и противовоспалительным эффектами; такие средства оказывают положительное влияние на процесс пищеварения, помогают устранить симптомы метеоризма, а также оказывают подавляющее действие на процессы брожения в кишечнике.
Наиболее популярные синтетические холеретики:
- Осалмид;
- Никодин;
- Циквалон.
разного рода лекарственные растения и травы от застоя желчи, обладающие выраженным холеретическим эффектом: вызывают разжижение желчи в желчном пузыре, стимулируют её выработку и оказывают другое благотворное воздействие на работу печени.
Наибольшее распространение получили препараты, основу которых составляют лекарственные травы, при застое желчи доказавшие свою эффективность:
- Инсадол (на основе экстракта кукурузных рылец);
- Хофитол (артишок полевой);
- Холосас (шиповник);
- Фламин (бессмертник);
- Берберис-Гоммакорд (барбарис);
- Фебихол (куркума).
Растительные препараты комплексного действия:
- Травохол;
- Холагол;
- Уролесан.
Лекарственные средства – холекинетики
Если причины холестаза связаны с нарушением моторики пузыря и его протоков, то применяются лекарственные средства этой группы. Действие таких лекарств значительно повышает тонус такого органа, как желчный пузырь, а на желчевыводящие протоки оказывает расслабляющее действие, что в комплексе ускорят выделение желчи.
К ним относятся:
- Манит;
- Сорбит;
- Магнезия,
- Фламин;
- Ксилит;
- Холосас.
Препараты группы гидрохолеретиков
Эти эффективные желчегонные средства при застое желчи повышают её выделяемое количество за счет снижения её вязкости. Применение таких лекарств приводит к увеличению в желчи количества воды, что позволяет быстрее выводить её в двенадцатиперстную кишку, и она меньше застаивается.
В основном это – различные виды лечебных минеральных вод:
- Поляна Квасова;
- Ессентуки;
- Боржоми.
Лекарства – холеспазмолитики
К этой группе лекарств относятся различные по своему фармакологическому действию препараты, однако их принимают с одной целью – устранение в желчном пузыре спазмов и расширение желчных путей. Оба этих эффекта ускоряют выведение желчи. Кроме того, такие средства принимают для того, чтобы купировать болевой синдром.
Холеноспазмолитики классифицируются таким образом:
синтетические препараты:
- Мебеверин;
- Папаверин;
- Эуфиллин;
- Но-шпа.
лекарства – холинолитики:
- Бесалол;
- Баллалгин;
- Платифиллин.
растительные холеноспазмолитики – настойки таких лекарственных трав, как:
- арника;
- мелисса;
- зверобой;
- девясил;
- валериана.
Аллохол является одним из самых популярных средств для борьбы с этим недугом. В него входят:
- активированный уголь;
- сухая желчь,
- измельченная крапива;
- чесночный порошок.
Сочетание таких компонентов является наиболее удачным для эффективного очищения желчного пузыря. Аллохол также помогает улучшить функционирование всей пищеварительной системы в целом.
Это эффективное желчегонное средство, которое отличается своей недорогой стоимостью и доступностью, часто прописывают при застойных процессах, именуемых холестазом. Прием этого лекарства, как правило, осуществляется по одной – две таблетки не менее трех раз в сутки. Длительность лечения – обычно один месяц. Наиболее распространенная схема приёма этого препарата такова:
- в первый день курса – по одной таблетке трижды в сутки;
- второй – пятый день – по две таблетки трижды в сутки;
- шестой и седьмой – три таблетки три раза в день;
- восьмой – десятый – по две таблетки три раза в сутки;
- одиннадцатый – по одной таблетке три раза в день.
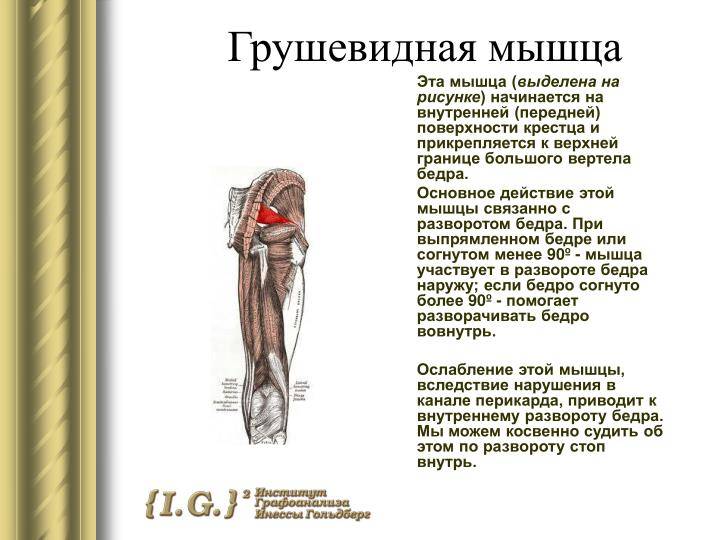
Причины воспаления грушевидной мышцы
Все причины воспаления грушевидной мышцы условно подразделяются на первичные и вторичные. Воспалительный процесс может быть спровоцирован действием следующих факторов:
- воздействие холодного воздуха или плаванье в холодной воде без предварительной подготовки;
- неправильная организация сидячего рабочего места, в результате чего нарушается алгоритм распределения нагрузки от веса тела на седалищные кости;
- воспаление и инфекции в окружающих тканях;
- нарушение правил и техники постановки внутримышечной инъекции в ягодичной области (асептика, антисептика, выбор квадранта и глубины введения иглы);
- травматическое воздействие (ушиб, растяжение сухожилий, связок и фасциальных оболочек, образование гематомы внутри мышцы);
- чрезмерная силовая нагрузка при проведении тренировки, во время бега, прыжков и т.д.;
- ассиметричная нагрузка на другие мышцы тазовой группы, в результате чего происходит техническое перенапряжение и спазм системы капиллярного кровоснабжения;
- компрессионное давление со стороны неправильно подобранной одежды.
Также существуют вторичные факторы риска, при которых высока вероятность развития воспаления грушевидной мышцы с компрессией седалищного нерва и развитием острого болевого синдрома. К ним можно отнести следующие патологии:
- травмы костных и мягких тканей в области крестца и подвздошных костей, на фоне которых может образоваться гематома или рубцовая деформация, смещающая грушевидную мышцу;
- дегенеративные дистрофические изменения в межпозвоночных дисках, приводящие к развитию остеохондроза пояснично-крестцового отдела позвоночника и его осложнений (межпозвоночная протрузия, экструзия, грыжа и т.д.);
- опухоли позвоночника и окружающих его тканей, тазобедренного сустава, миомы и т.д.;
- перекос костей таза, их скручивание относительно центральной оси;
- синдром короткой нижней конечности;
- дисплазия хрящевой ткани тазобедренного сустава и развитие деформирующего остеоартроза (коксартроза);
- оссифицирующий миозит (отличается образованием отложения солей кальция в толще мышечной ткани, что провоцирует постоянное воспаление);
- инфекции и хронические заболевания органов малого таза (аднексит, эндометриоз, миома матки, воспаление фаллопиевых труб у женщин, простатит, аденома предстательной железы у мужчин, острый и хронический цистит и т.д.);
- поражение корешковых нервов и пояснично-крестцового нервного сплетения на фоне дегенеративных заболеваний позвоночного столба;
- деформирующий остеоартроз межпозвоночных фасеточных и унковертебральных суставов;
- искривление позвоночного столба и нарушение осанки;
- разрушение других крупных суставов нижних конечностей;
- туберкулез спинного мозга;
- сужение спинномозгового канала.
Часто потенциальную причину развития воспаления обнаружить не удается. В этом случае необходимо исключать системные патологии хрящевой и соединительной ткани. Клинически замечено, что подобное заболевание часто диагностируется у людей с системной красной волчанкой, склеродермией, ревматизмом, подагрой, болезнью Бехтерева и т.д.
Обследование
Рентгенологические исследования имеют ограниченное применение для
диагностики СГМ. Данный тип исследований используется для исключения других
патологических состояний; с этой целью используются КТ и МРТ.
Электромиография (ЭМГ) также может быть полезна для дифференциальной
диагностики других возможных патологий, таких как грыжа межпозвонкового диска. Ущемление
спинномозгового нерва приведет к изменениям на ЭМГ мышц, ближайших к
грушевидной мышце. Однако, у пациентов с СГМ результаты ЭМГ будут нормальными
для мышц, ближайших к грушевидной мышце, и изменёнными для мышц, расположенных
дистально по отношению к ней. Электромиографические исследования, включающие
активные маневры, такие как тест FAIR (тест на
сгибание, приведение и внутреннюю ротацию), могут иметь большую специфичность и
чувствительность, чем другие доступные тесты для диагностики СГМ.
Электрофизиологическое тестирование и блокады играют важную роль, когда диагноз является неопределенным. Инъекции анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как диагностическим, так и терапевтическим целям.
Осмотр
У пациентов с СГМ может наблюдаться атрофия ягодичных мышц, а также укорочение конечности на пораженной стороне. В хронических случаях мышечная атрофия наблюдается и в других мышцах пораженной конечности.
Пальпация
Пациент сообщает о повышенной чувствительности во время пальпации
большой седалищной вырезки, области крестцово-подвздошного сочленения или над
брюшком грушевидной мышцы
Спазм грушевидной мышцы можно обнаружить при осторожной
глубокой пальпации
При глубокой пальпации в ягодичной области могут возникать болезненность или резкая боль, сопровождающаяся спазмом и онемением.
Симптом Пейса
Положительный симптом Пейса заключается в том, что у пациента наблюдается боль и слабость при отведении и внутренней ротации через сопротивление в положении сидя. Положительный симптом Пейса встречается у 46,5% пациентов с СГМ.
Тест подъема прямой ноги
Пациент сообщает о боли в ягодице и по задней поверхности бедра во время пассивного поднятия прямой ноги, выполняемого исследователем.
Симптом Фрейберга
Включает боль и слабость при пассивном принудительном внутреннем вращении бедра в положении лежа на спине. Считается, что боль является результатом пассивного растяжения грушевидной мышцы и давления на седалищный нерв в области крестцово-остистой связки. Результат положительный у 56,2% пациентов.
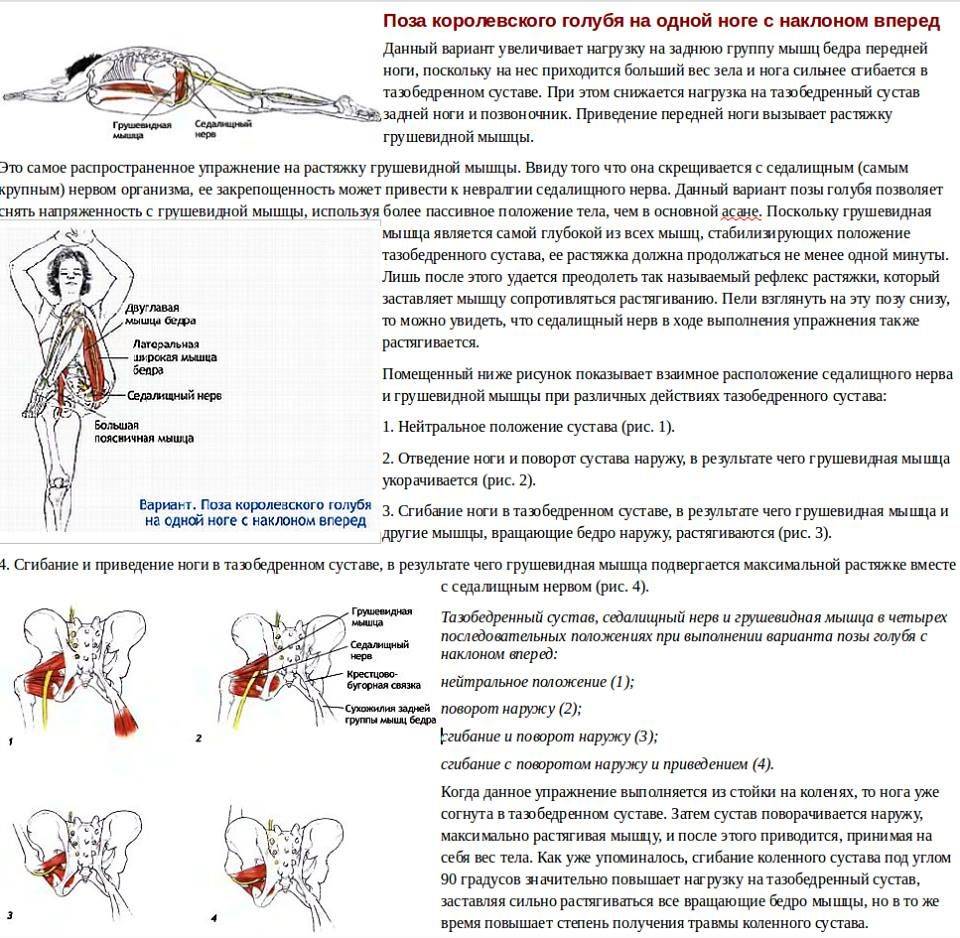
Боль при сгибании, приведении и внутренней ротации бедра.
Маневр Битти
Это активный тест, который включает в себя подъем согнутой ноги с пораженной стороны, в то время как пациент лежит на здоровой стороне. Отведение вызывает глубокую боль в ягодице у пациентов с СГМ, а также боль в пояснице и ноге у пациентов с поражением поясничного межпозвонкового диска.
Тест Хьюза
Наружная ротация пораженной нижней конечности, следующая за максимальной внутренней ротацией, также может быть болезненна у пациентов с СГМ.
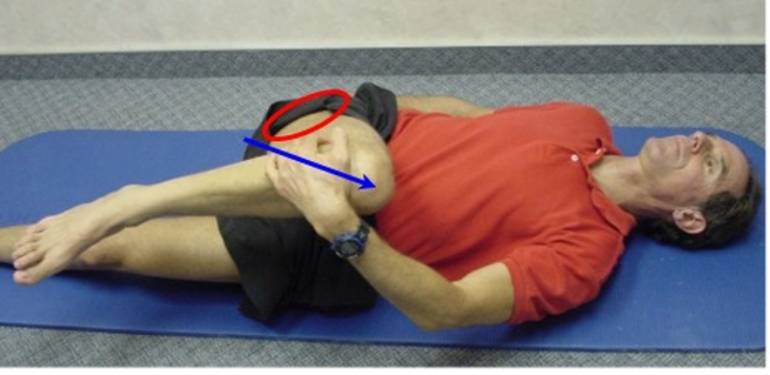
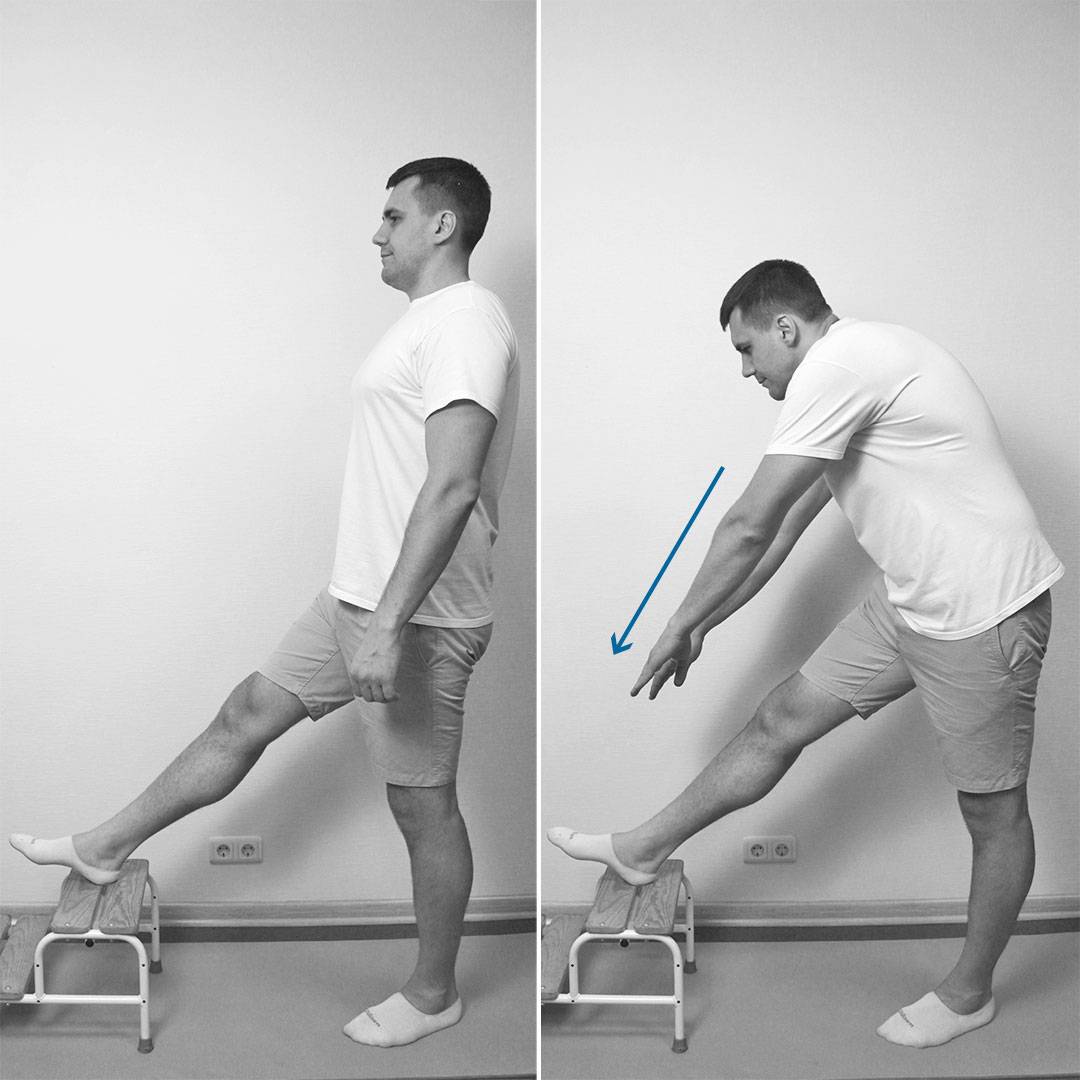
Тест на отведение бедра
Тест на отведение бедра
Пациент лежит на боку с согнутой нижней ногой, чтобы обеспечить стабильность
тела, а верхняя нога выпрямлена по линии туловища. Терапевт стоит перед
пациентом на уровне ступней и наблюдает (без использования рук), как пациент по
его просьбе медленно поднимает ногу.
В норме отведение бедра должно составлять 45°. При этом может происходить сгибание бедра (что указывает на укорочение напрягателя широкой фасции бедра) и/или вращение ноги наружу (что указывает на укорочение грушевидной мышцы), и/или «подтягивание» бедра в начале движения (что указывает на гиперактивность квадратной мышцы бедра и, следовательно, косвенно, ее укорочение).