Причины рассеянного склероза
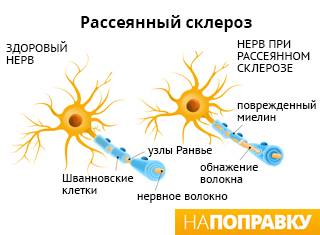
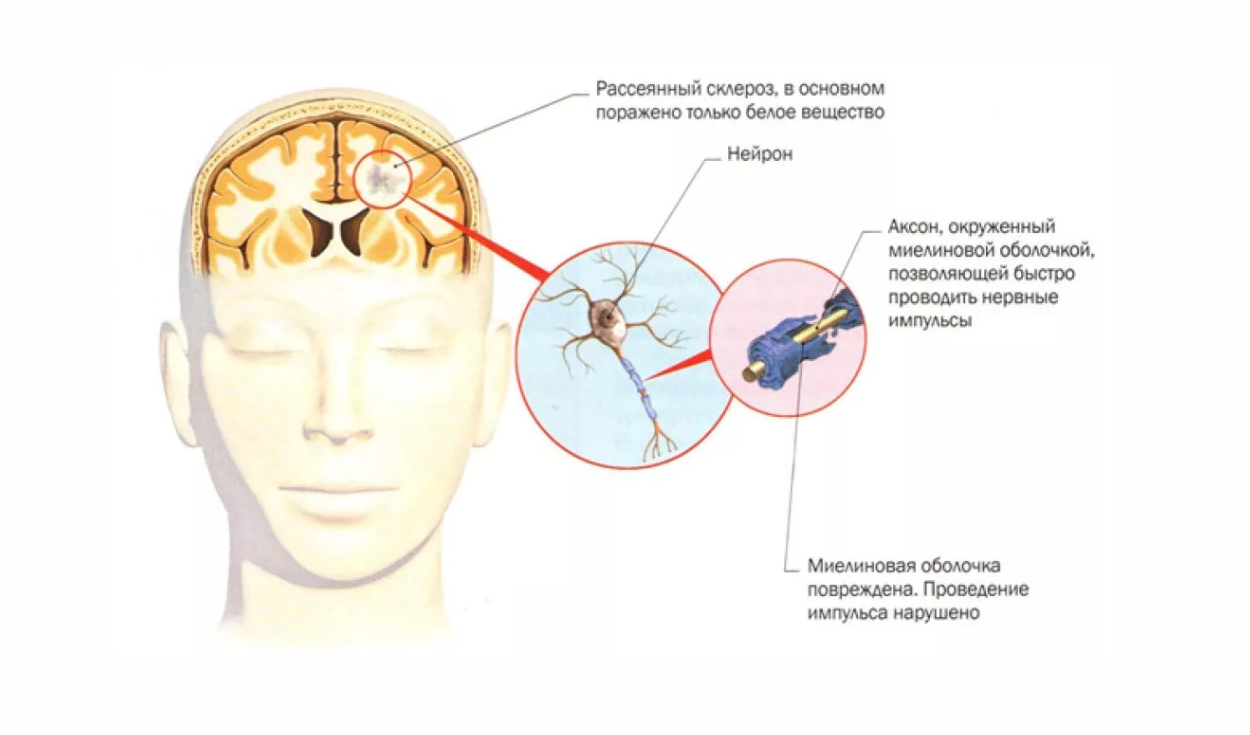
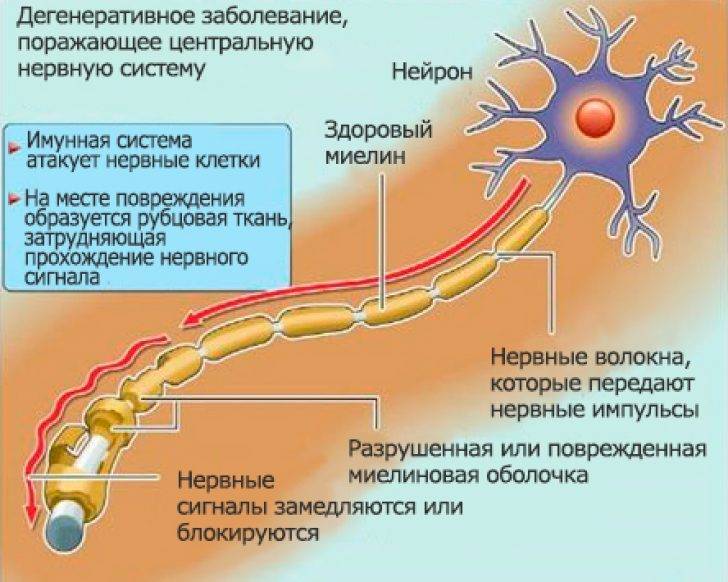
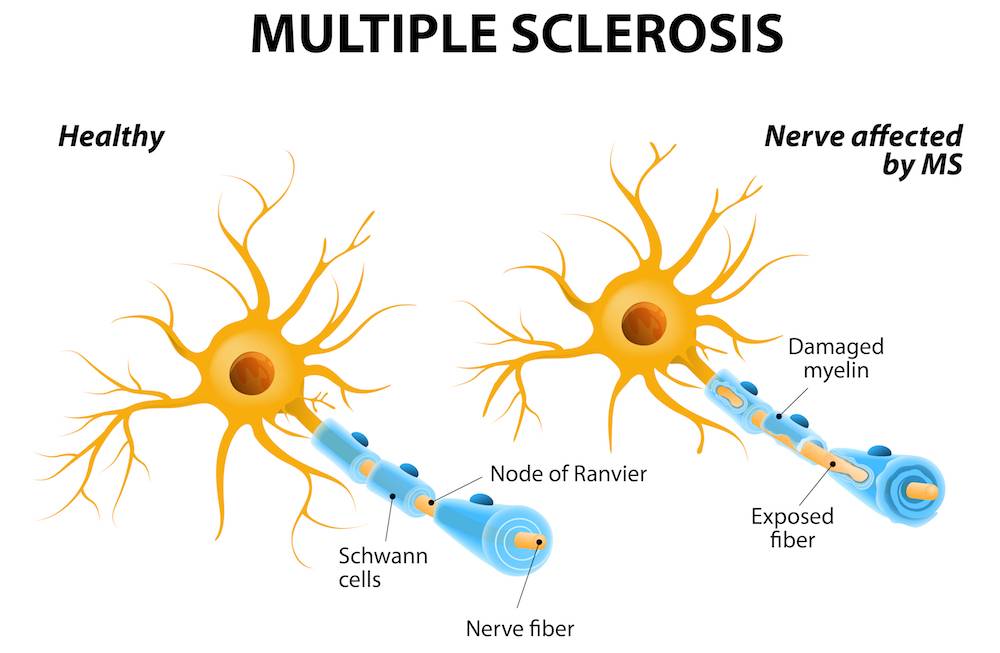
Рассеянный склероз — это аутоиммунное заболевание. Это означает, что иммунная система принимает миелин за чужеродное вещество и атакует его. Происходит воспаление небольших участков миелина (они называются бляшки или очаги поражения), видных на МРТ (магнитно-резонансных томограммах). Этот процесс нарушает или полностью блокирует передачу сигналов по нервным волокнам, замедляет и искажает их. А головному мозгу приходится посылать сигналы по другим волокнам.
После воспаления остаются рубцы (глиальные шрамы) на защитной миелиновой оболочке — это называется склерозом. Постепенно миелиновый слой разрушается. Это называется демиелинизацией, что может привести к повреждению самого нервного волокна.
Существует множество теорий, которые пытаются объяснить, почему иммунная система разрушает миелин, однако ответ пока не найден. Большинство экспертов сходятся во мнении, что причиной болезни является комбинированное влияние генетики и факторов окружающей среды. Другими словами, рассеянный склероз отчасти обусловлен генами, унаследованными от родителей, и отчасти внешними факторами, которые могут спровоцировать заболевание.
Передается ли рассеянный склероз по наследству?
Отдельного гена, вызывающего рассеянный склероз нет. Это заболевание не наследуется напрямую, хотя исследования свидетельствуют о том, что у родственников человека с рассеянным склерозом риск болезни повышен. Ученые также установили, что если один из близнецов заболел рассеянным склерозом, то второй может столкнуться с заболеванием в одном случае из четырех. Вероятность, что брат, сестра или ребенок больного рассеянным склерозом также заболеет, составляет менее 1:30.
Возможно, что вероятность заболевания повышает определенная комбинация генов, и исследования в этой области продолжаются, но генетические теории не могут объяснить разнообразности заболевания в разных странах мира.
Факторы риска рассеянного склероза
Как показывают исследования, чаще всего рассеянный склероз встречается в странах, удаленных от экватора. Например, это относительно распространенное заболевание в Великобритании, США и скандинавских странах, но редко встречается в Малайзии и Эквадоре. Возможно, это связано с тем, что люди, живущие далеко от экватора, получают меньше солнечного света и, следовательно, меньше витамина D. Некоторые исследования отмечают, что прием витамина D может снизить риск заболевания, однако доказательств этому нет.
Курение — это еще один фактор, который, как кажется, повышает вероятность заболевания. Причина этого неясна, но есть теория, что химические вещества в сигаретном дыме влияют на иммунную систему.
Лабораторная и аппаратная диагностика
Диагностика рассеянного склероза на ранней стадии с помощью современных технологий обусловлена возможностью обнаружения мельчайших патологических очагов. Анализы при РС также помогают установить настоящую природу заболевания. Для их проведения берут биологические жидкости организма человека. Использование прогрессивных методов исследования нужно для подтверждения текущего диагноза и исключений других заболеваний.
Общий анализ крови
К неспецифическому исследованию, выполняемому всем поступившим пациентам, относится общий анализ крови. При рассеянном склерозе этот метод малоинформативен, однако, позволяет исключить инфекционные, онкологические и другие патологии, схожие по характеру симптоматического развития.
Поясничная пункция и ликвородиагностика
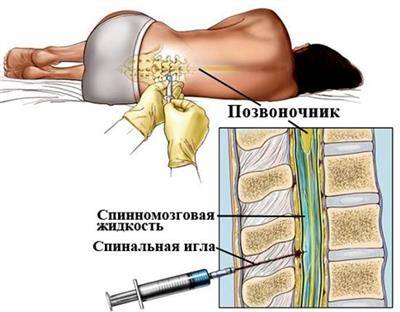
Исследование непременно выполняется при подозрении на рассеянный склероз. Анализу должна предшествовать психологическая подготовка больного, так как многие боятся, что в ходе манипуляции будет поврежден спинной мозг. При проведении люмбальной пункции из спинномозгового канала забирается немного ликвора. Уже на этапе забора доктор может провести дифференциальную диагностику, определяя давление в спинном мозге.
В период обострения в анализе может увеличиваться количество лимфоцитов, повышаться белок, но этого мало для диагностики. Когда рассеянный склероз не активен, они исчезают. Гораздо информативнее путем электрофореза выделить олигоклональные иммуноглобулины класса G. Обнаружение этой белковой фракции указывает на аутоаллергический процесс и агрессию собственных иммунных клеток к миелину. Анализ помогает, как диагностировать рассеянный склероз, так и исключить прочие заболевания.
Высокоточный метод выявления рассеянного склероза
МРТ превосходит другие анализы при рассеянном склерозе по информативности, являясь «золотым» стандартом диагностики. При проведении аппаратного исследования можно определить расширение полости мозговых желудочков и атрофию коры.
Чтобы получить качественный снимок, при проведении МРТ используют парамагнитную контрастную жидкость. В участках подвергшихся разрушению миелина накопление специального вещества происходит активнее. Высокоточный способ позволяет увидеть мельчайшие дефекты в белом веществе нервной ткани. Диагноз при проведении МРТ устанавливается при обнаружении не менее 4 участков демиелинизации размером более 3 мм, из которых хотя бы один должен располагаться около мозговых желудочков (перивентрикулярно).
Протонная магнитно-резонансная спектроскопия
Ценность ПМРС заключается в способности определить в реальном времени метаболическую активность ткани. У больного РС концентрация маркера N-ацетиласпартата в пораженном участке снижается на 60-80%. При сочетании метода с МРТ можно исследовать функционально-морфологическое состояние нервного вещества и развития рассеянного склероза.
Суперпозиционное электромагнитное сканирование
Новейшее диагностическое устройство дает возможность объективно вычислить активность ферментов нервной ткани. При рассеянном склерозе можно оценить суммарную и очаговую потерю миелина. Также СПЭМС позволяет установить состояние ионного обмена в тканях и активность нейромедиаторов. Для определения функциональности пораженной ткани и определения тяжести демиелинизации метод весьма ценный, однако, для окончательной постановки диагноза его недостаточно.
Определение электрической активности мозга
Метод основан на исследовании сигналов разной модальности из центральных нервных структур с помощью электроэнцефалографа. При рассеянном склерозе определяют такие вызванные потенциалы:
- Слуховые
- Зрительные
- Соматосенсорные
Исследование позволяет установить состояние нервных волокон, степень их повреждения. С помощью метода можно следить за восстановлением больного во время лечения и оценивать эффективность назначенных медикаментов.
Диагностика рассеянного склероза
Если у вас неожиданно появились признаки, схожие с симптомами рассеянного склероза, обратитесь к неврологу. Будьте готовы к тому, что поиск возможной причины может занять время. Диагностика рассеянного склероза усложняется отсутствием одного определенного лабораторного анализа, который мог бы подтвердить заболевание. Симптомы, схожие с рассеянным склерозом, есть и у ряда других расстройств, поэтому неврологу может потребоваться исключить сначала их.
Также постановка диагноза может быть невозможна, если у вас был всего один «приступ» симптомов, похожих на рассеянный склероз. Как правило, диагноз можно с уверенностью поставить как минимум при двух отдельных доказанных приступах
Поэтому врач большое внимание уделяет беседе, в ходе которой нужно рассказать о всех нарушениях здоровья за последнее время, тревожных признаках и симптомах
После беседы невролог проведет неврологический осмотр. Врач проследит за движениями ваших глаз, координацией рук и ног, проверит чувство равновесия, речь, рефлексы. Для подтверждения или исключения диагноза врач назначит дополнительные исследования.
Дополнительные исследования при рассеянном склерозе
Магнитно-резонансная томография (МРТ) — основной метод, который позволяет выявить повреждения миелина или участки рубцевания в центральной нервной системе. По результатам МРТ можно подтвердить диагноз в девяти случаях из десяти. Эта процедура безболезненна и обычно длится 10–30 минут. Типичный аппарат для МРТ представляет собой большую трубу. При работе машина издает громкие звуки, и, находясь в ней, вы можете испытать приступ клаустрофобии. Заранее предупредите врача, если боитесь закрытых пространств.
Метод вызванных потенциалов — это исследование, при котором вам на голову крепятся маленькие электроды. Они измеряют реакцию мозга на увиденное и услышанное. Эта процедура безболезненна и показывает, насколько быстро ваш мозг реагирует на полученные сообщения.
Люмбальная пункция (спинномозговая или поясничная пункция) обычно нужна только в тех случаях, если другие исследования не дали однозначного ответа. В ходе манипуляции берется образец вашей спинномозговой жидкости (которая окружает головной и спинной мозг) с помощью иглы, которая вводится в область позвоночника. Исследование проводится под местным обезболивающим, вы будете в сознании, но ничего не почувствуете. Образец проверяется на наличие антител. Их присутствие означает, что ваша иммунная система борется с заболеванием центральной нервной системы.
Анализы крови обычно проводятся для того, чтобы исключить другие причины симптомов, например, авитаминоз (нехватку витаминов). Также может потребоваться анализ на антитела, например, для того, чтобы исключить очень похожее на рассеянный склероз заболевание, которое называется оптикомиелит.
Диагностика различных типов рассеянного склероза
Во время обследования невролог должен определить тип заболевания, однако зачастую этого не удается сделать сразу, так как симптомы рассеянного склероза сильно различаются и появляются непредсказуемо.
Считается, что рассеянный склероз можно считать рецидивирующе-ремиттирующим, если:
- были два обострения симптомов с промежутком времени более 30 дней между ними;
- было одно обострение, и через три месяца на МРТ видны новые очаги повреждения или рубцевания миелина.
Диагностика вторично-прогрессирующего рассеянного склероза возможна в следующих случаях:
- в прошлом бывали обострения симптомов;
- в последние полгода вы постепенно теряете трудоспособность, вне зависимости от наличия или отсутствия обострений.
Рассеянный склероз никогда не начинается со стадии вторично-прогрессирующего, однако иногда он может диагностироваться сразу на этой стадии, если в прошлом у человека были необъясненные характерные симптомы.
У вас может быть первично-прогрессирующий рассеянный склероз, если в прошлом не случалось обострения симптомов и:
- в течение последнего года вы постепенно теряете трудоспособность;
- на МРТ видны очаги повреждения или рубцевания миелина;
- люмбальная пункция показала наличие антител в спинномозговой жидкости.
Причины возникновения недуга
Ученые продолжают исследовать причины возникновения рассеянного склероза, так как это ключ к успешному лечению. Основной версией на сегодня является аутоиммунный процесс, из-за которого организм атакует сам себя. Причин развития склероза большое количество:
- систематическое воздействие токсичных веществ;
- радиационное излучение;
- влияние солнечного света на организм;
- психическое расстройство и эмоциональное напряжение;
- аллергическая реакция на различные продукты;
- полученные травмы;
- последствия хирургических операций.
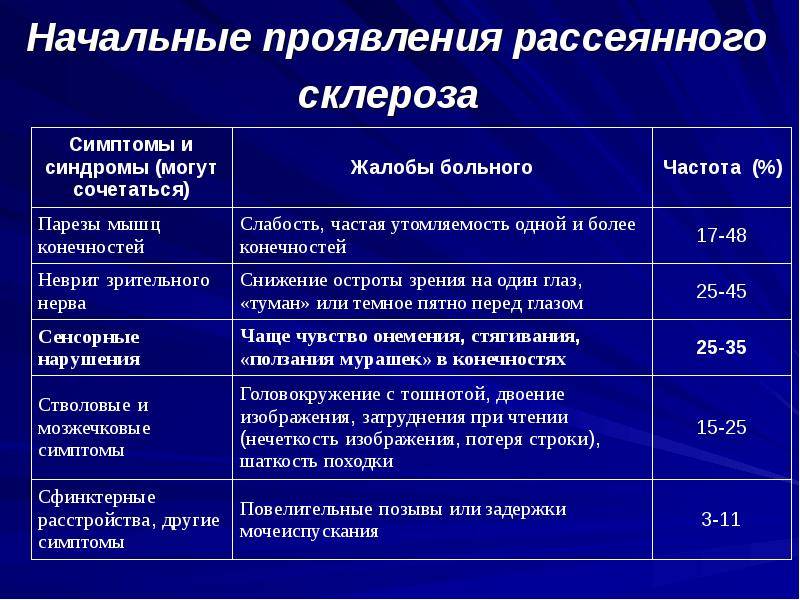
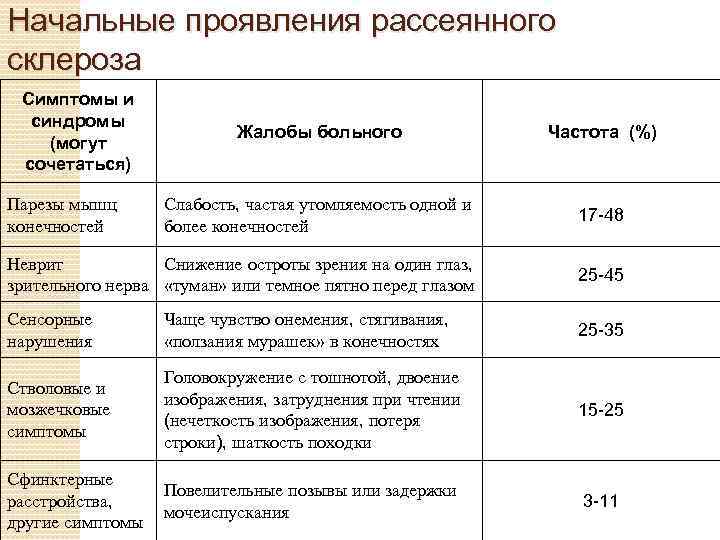
Симптомы на ранней стадии проявляются в слабовыраженной форме, а обострения происходят с различной периодичностью: через день, месяц или год. Каждое новое обострение может протекать намного тяжелее предыдущего, это стоит учитывать.
Зачастую первые признаки возникновения недуга игнорируются больным, это приведет к непоправимым последствиям. Часто рассеянный склероз проявляет себя только одним симптомом, например, ухудшением зрения. Пациент обращается к окулисту, который не в состоянии определить точный диагноз – неврологическое расстройство, это под силу только врачу-неврологу. В результате теряется драгоценное время и прогноз ухудшается.
Чем раньше будет продиагностирован рассеянный склероз, тем больше вероятность устойчивой ремиссии. Не откралывайте визит к врачу!
Клиника
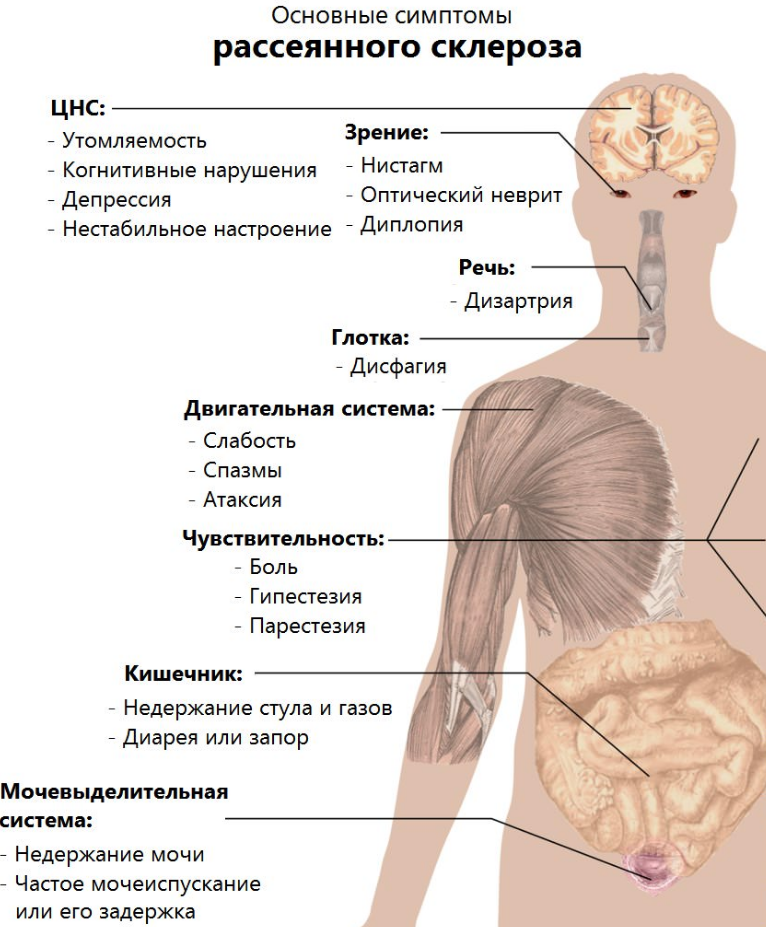
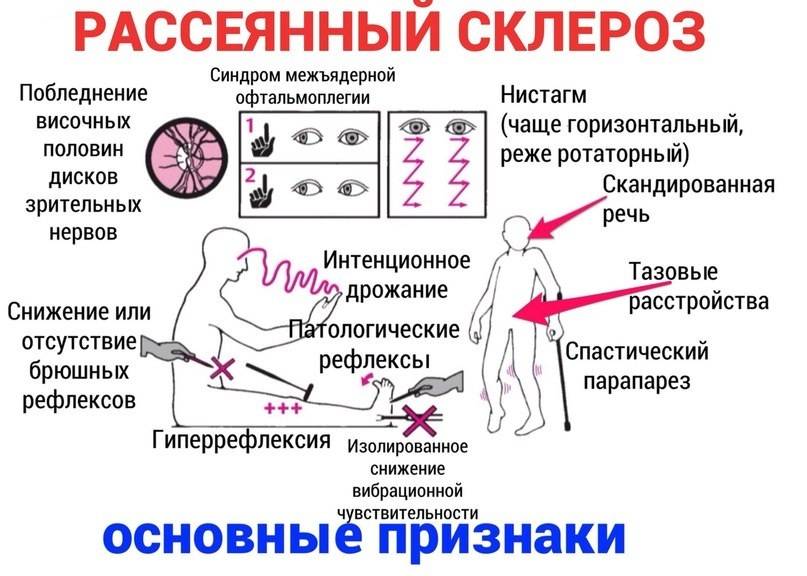
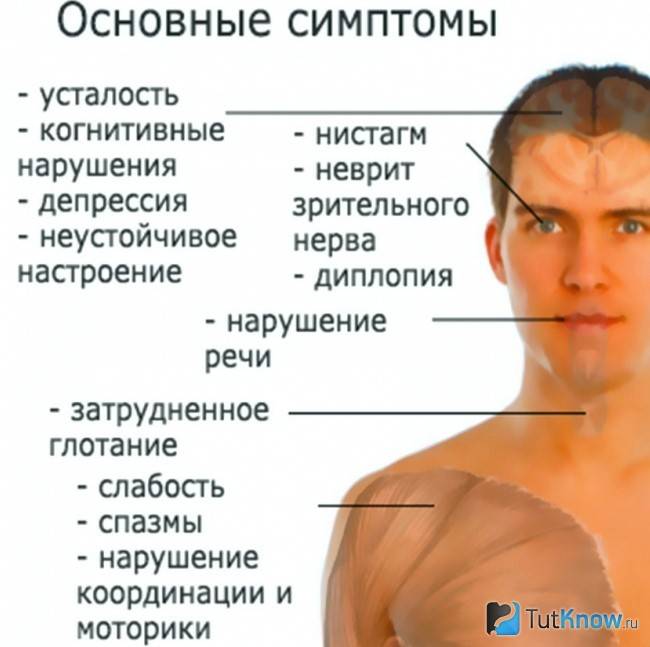
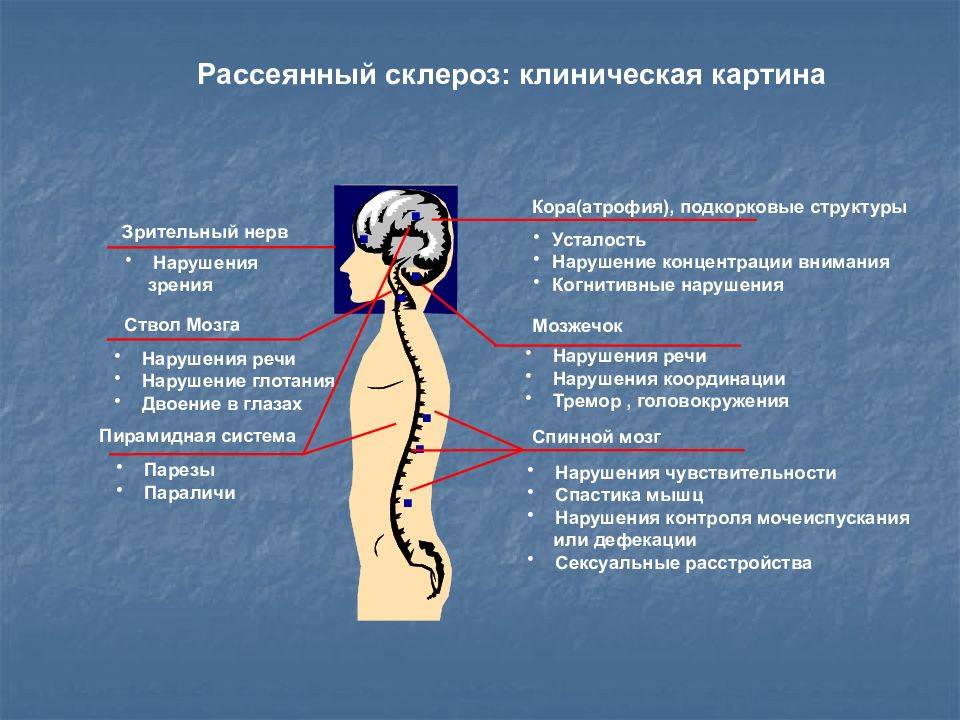
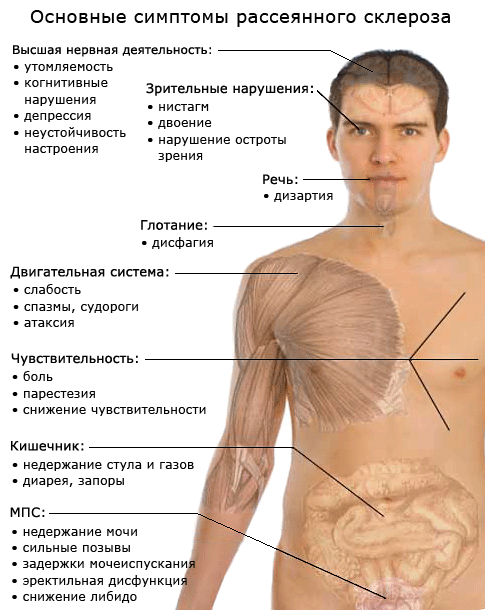
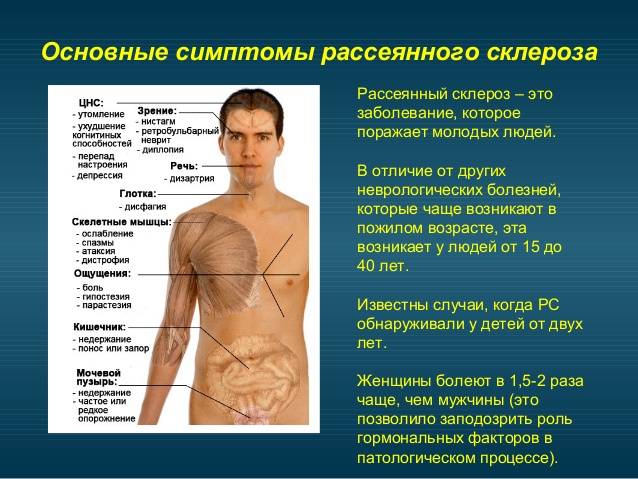
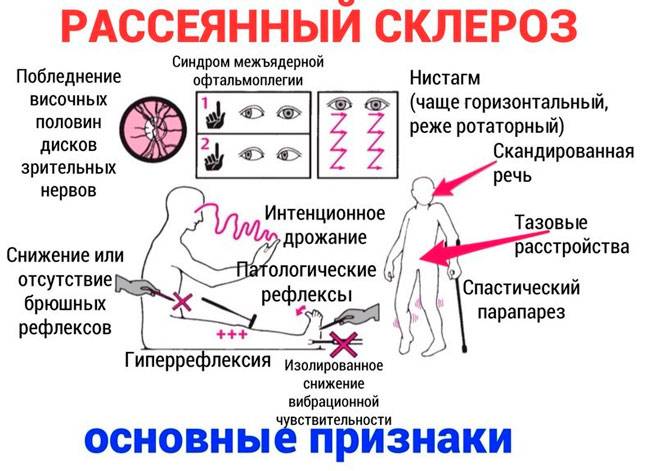
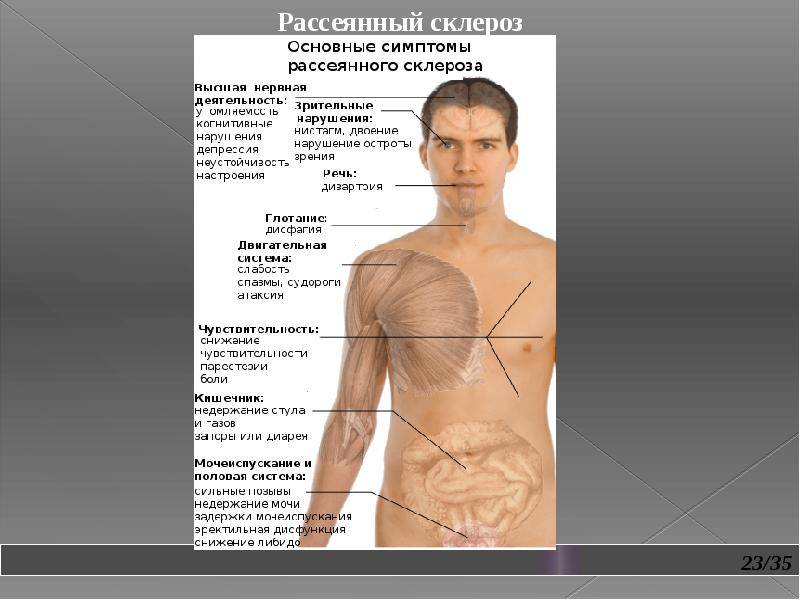
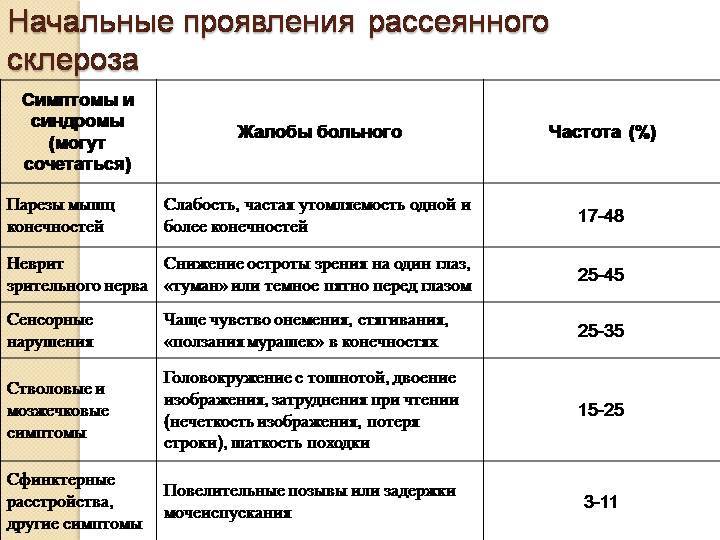
Заболевание прогрессирует постепенно. Симптомы поражения появляются тогда, когда практически 50% нервных волокон вовлечены в патологический процесс. Первые признаки рассеянного склероза могут включать следующие нарушения:
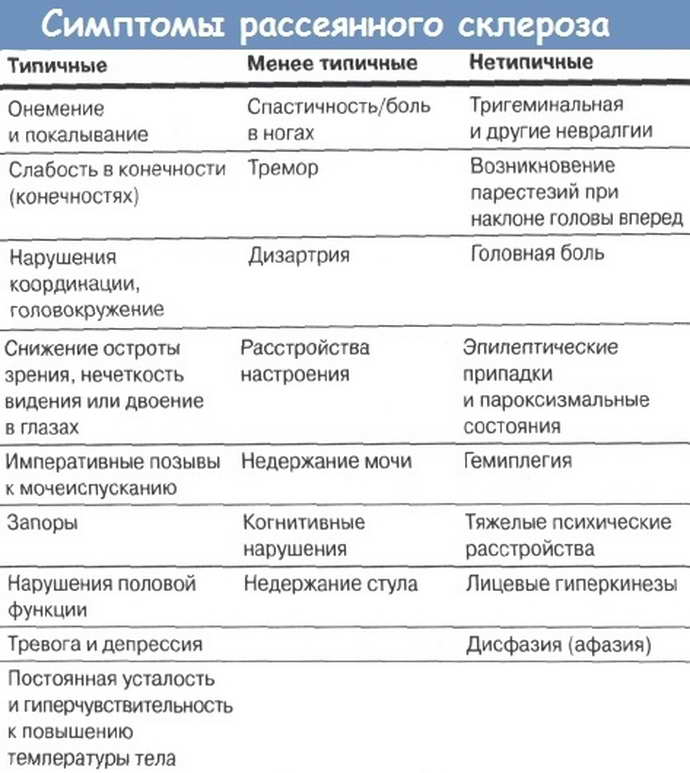
- онемение или покалывание, одностороннюю периодическую слабость конечностей;
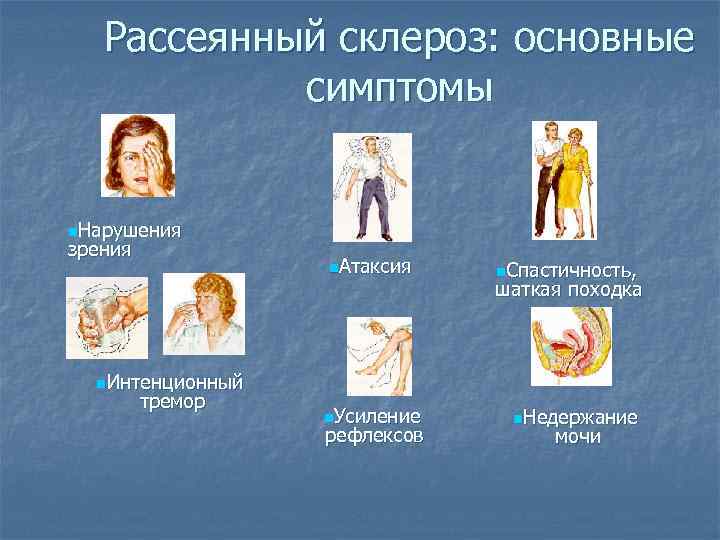
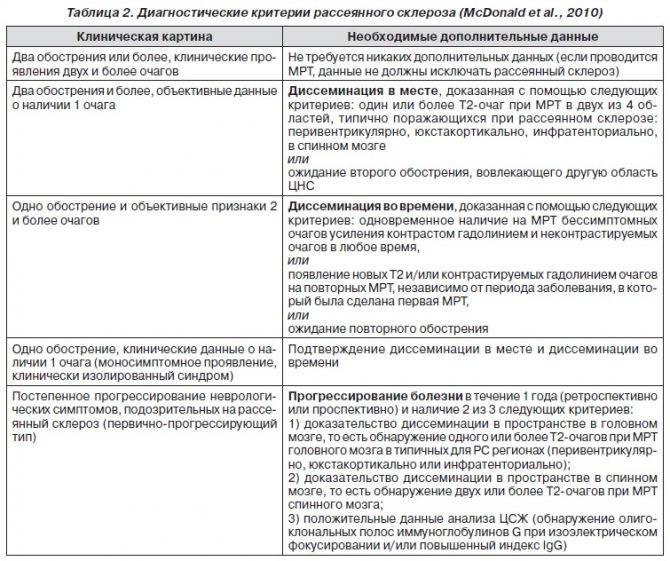
- ухудшение зрения или переходную слепоту, глазодвигательные нарушения в форме косоглазия, диплопии, нистагма;
- тазовые нарушения, которые регистрируются практически у половины больных; возможна никтурия, недостаточное опорожнение мочевого пузыря, недержание мочи и внезапные позывы;
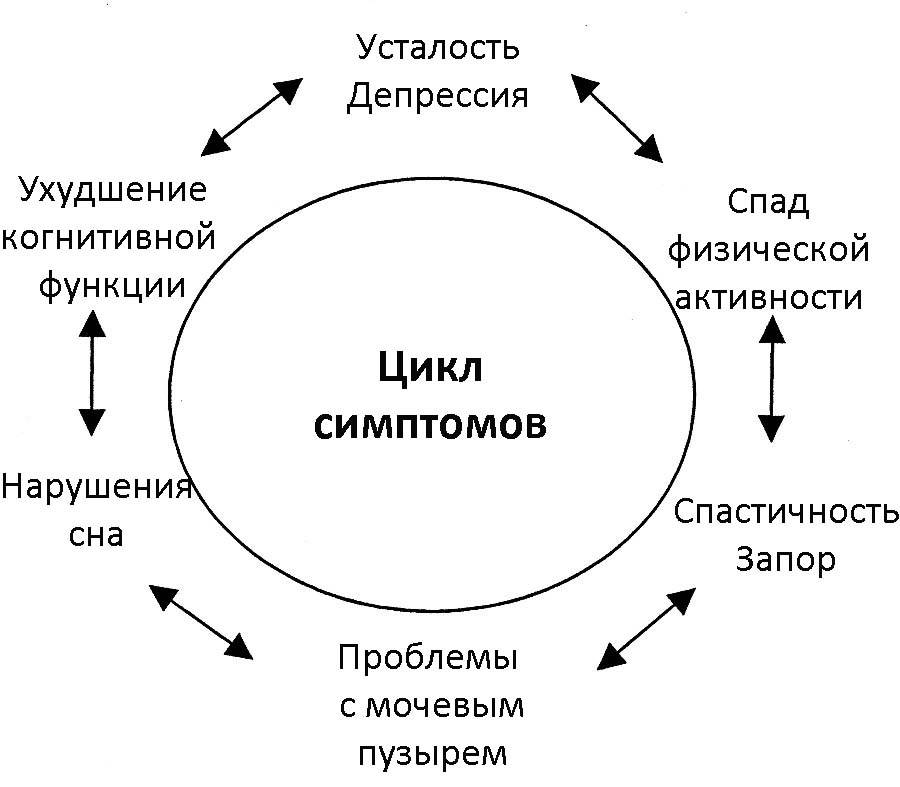
- хроническую усталость.

Начальная стадия болезни также может проявляться воспалением лицевого нерва, атаксией, снижением АД и головокружением. При прогрессировании поражения нервных волокон проявления болезни включают следующее:
- Изменения чувствительности в форме зуда, жжения, онемения или покалывания. Подобные ощущения сначала локализуются в дистальных отделах, но постепенно распространяются на всю конечность. Как правило, регистрируют одностороннее поражение. Со временем больному становится сложно сделать любые движения.
- Изменения зрения в виде снижения его остроты, нарушения восприятия цветов, диплопии.
- Тремор конечностей вследствие непроизвольных сокращений мышц.
- Головная боль.
- Нарушение глотания.
- Нарушение речи (она скованная и невнятная).
- Нарушение ходьбы из-за тремора, головокружения и мышечной слабости или онемения стоп.
- Повышенная чувствительность к теплу (перегрев тела ведет к усилению симптоматики, поэтому больным следует избегать длительного пребывания на пляже, в сауне и т.д.).
- Хроническая усталость, которая наиболее ярко выражена во второй половине дня. Наблюдается сонливость, чрезмерная вялость и эмоциональное истощение.
- Изменения в сексуальной сфере, которые проявляются снижением либидо, нарушением эрекции и выделения спермы у мужчин. У женщин может снижаться чувствительность в области гениталий и наблюдаться боль во время полового акта.
- Ухудшение ночного сна.
- Изменения со стороны ВНС, которые включают слабость мышц, артериальную гипотонию и аритмии, гипергидроз ступней.
- Плохое настроение (в виде депрессии или повышенной тревожности).
- Дисфункция мочеиспускания и дефекации.
В отдельных клинических случаях регистрируются особые симптомы рассеянного склероза. Среди них следует назвать пароксизмальные приступы атаксии, дизартрии, судорог, парастезий и миоклоний. Пациент во время приступов остается в сознании, а на электроэнцефалографии отсутствует судорожная активность (специфический признак, который позволяет дифференцировать пароксизмы на фоне рассеянного склероза и приступы эпилептической природы). Также могут развиваться острые психозы. У 2 – 10% больных обнаруживают острый поперечный миелит. Для определения его природы и исключения постинфекционного или поствакцинального повреждения белого вещества больным делают МРТ.
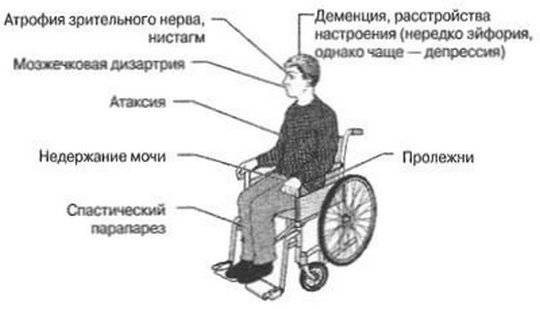
На поздних стадиях болезни у пациентов регистрируют дыхательные нарушения. Меняется глубина и ритм дыхания, наблюдается одышка, затруднение при кашле, нехватка воздуха и продолжительная икота. Подобные проявления связаны со слабостью мышц, которые участвуют в дыхательном цикле и обеспечивают нормальный вдох-выдох. Кроме этого, изменения дыхания могут определяться препаратами, которые используются для симптоматического лечения (например, при приеме миорелаксантов, транквилизаторов, некоторых анальгетиков).
В случае тяжелого протекания склероза регистрируются сложные пневмонии, инвалидизация и массивные пролежни в результате обездвиживания больного, нарушения дыхательной функции и сердечной деятельности, которые могут привести к летальному исходу. Как видно из представленной выше информации, клиническое протекание рассеянного склероза – полиморфное. Это значительно затрудняет диагностику и возможность своевременного проведения терапии.
Подробная классификация
Классификация рассеянного склероза по характеру течения
-
-
Ремиттирующий – ему присущи постоянные рецидивы, которые сопровождаются ухудшением общего состояния больного человека и усилением симптомов. После поражения клеток в органах, их функции восстанавливаются либо частично, либо не восстанавливаются вовсе. Длительность рецидива – до нескольких недель. Основные симптомы:
- боль и покалывание в глазах;
- проблемы с мочевым пузырем и кишечником;
- нарушение половой функции;
- туманность мышления;
- нарушения в работе опорно-двигательного аппарата.
-
Первично-прогрессирующий (первичный, первично-прогредиентный) – для него характерна постепенная потеря трудоспособности. Явных рецидивов и ремиссий не наблюдается. Данный прогредиентный тип течения заболевания в основном развивается у мужчин после 40 лет. Симптомы:
- нарушение равновесия, неустойчивость при ходьбе;
- боль в мышцах.
-
Вторично-прогрессирующий (вторично-прогредиентный) – эта стадия течения схожа с ремитирующим видом, однако при ней прогноз перехода в прогрессирующую форму неизбежен (может пройти как несколько месяцев после начала болезни, так и десятилетия).
СПРАВКА! Симптомы проявляются в виде ухудшения общего состояния больного, но рецидивы не наступают. -
Прогрессирующе-ремиттирующий (прогредиентно-рецидивирующий) – наименее распространенная форма недуга. Для этого вида характерна утрата трудоспособности, после которой наступает временное улучшение общего состояния. Картину дополняют постоянные рецидивы, которые чередуются с ремиссиями. Симптомы:
- потеря чувствительности тела;
- нарушения в речевом аппарате.
-
Стадии
-
Острая или ранняя стадия (первые две недели обострения). Симптомы:
- расстройство опорно-двигательного аппарата: онемение и частичный паралич нижних конечностей;
- нарушение тазовых функций: проблемное мочеиспускание, диарея или запор;
- нистагм.
- Подострая (последующие 2 месяца после обострения, прогрессирование хроническое). Симптомы аналогичны острой стадии, однако общее состояние стабильно – нет ни улучшений, ни ухудшений.
- Последняя стадия — стабилизация (нет ухудшения состояния на протяжении 3 месяцев). Нормализация зрения (частичная или полная), восстановление чувствительности кожи.
Подробнее о формах и стадиях рассеянного склероза можно узнать из этого видео:
 Watch this video on YouTube
Watch this video on YouTube
Атипичные формы
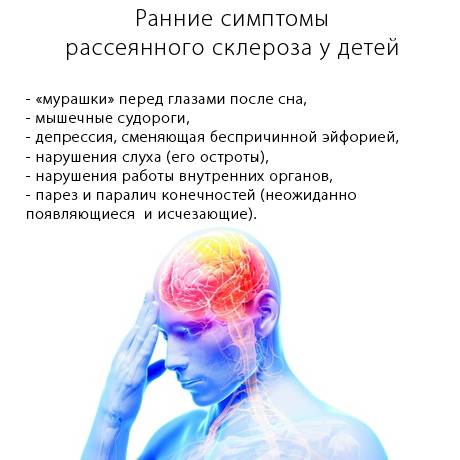
Рассеянный склероз с ранним дебютом у детей и молодых людей (до 16 лет) – развитие заболевания постепенное
В большинстве случаев недуг провоцируется переохлаждением ребенка, при котором развиваются респираторные и вирусные инфекции.Симптомы:расстройство зрения;
слабость в конечностях;
недержание мочи;
тремор пальцев рук;
онемение конечностей.
ВНИМАНИЕ! После первых симптомов может наблюдаться период ремиссии, однако поражение нервных волокон продолжается.
С поздним началом (после 45 лет) – заболеванию в этой форме сильнее подвержены мужчины, чем женщины. Симптомы:дизартрия;
когнитивные расстройства;
атаксия.
Злокачественная – появление метастаз, которые стремительно поражают окружающие ткани.Исход во многих случаях летальный, шансов на хотя бы частичное выздоровление мало.
Доброкачественная – недуг начинается с частых приступов, однако с течением времени периоды ремиссии становятся длительнее
Миелиновая оболочка нервных волокон успевает частично восстановиться и проявления исчезают. Данная форма характеризуется сравнительно мягким течением, она не приводит к инвалидности, и заболевание считается почти полностью излечимым.
Можно ли вылечить рассеянный склероз?
Множественные очаги поражения нервных волокон нельзя полностью излечить, они могут привести к инвалидности после многих лет течения болезни. Без лечения заболевшего ждут ограничение двигательной активности, появление пролежней с тяжелым сепсисом и неоднократные пневмонии. Нарушение сердечной деятельности и дыхания могут вызвать даже смерть.
Вопрос «излечим ли рассеянный склероз?» – это главное, что интересуют людей с таким диагнозом и их близких. Полное исцеление после проведенной терапии не наступает, недуг считается неизлечимым. Лечение носит симптоматический характер, направленный на улучшение качества и продолжительности жизни.
При помощи лекарственной терапии возможно достичь устойчивой ремиссии рассеянного склероза. Поэтому отказ от медикаментов крайне не рекомендуется.
Ученые всего мира ежегодно проводятся всё новые и новые исследования рассеянного склероза, в которых пациенты могут принять участие. Изобретаются новые лекарства, которые лучше переносятся больными и вызывают меньше побочных эффектов.
|
Терапия |
Используемые препараты и их действие |
|---|---|
|
Противовирусные средства |
Медики предполагают, что патология нервных волокон – это заболевание, вызванное вирусом. Длительный – до 2-х лет — прием бетаферона уменьшает количество обострений, снижает площадь воспалений. Аналогичное действие имеет реаферон-А. Применяют в терапии такие индукторы интеферонов: продигиозан, дипиридамол, пропер-мил, зимозан, средства против воспалительных процессов. Из поджелудочной железы крупных рогатых животных добывают фермент рибонуклеаза, который тормозит распространение РНК-вирусов. Иммуномодулирующий препарат дибазол назначают микродозами в периодических приемах 5-10 дней. |
|
Гормональная терапия |
Больным рассеянным склерозом назначают прием гормонов глюкокортикоидов по индивидуальной схеме. 24 аминокислоты кортикотропина содержит его аналог синактен-депо. Прием гормональных препаратов может вызвать осложнения: увеличение уровня сахара в крови, отеки, желудочные кровотечения, гирсутизм, катаракта, расстройство вегето-сосудистой системы. |
|
Препараты для улучшения кровотока |
Препараты улучшают микроциркуляцию крови, коронарный и мозговой кровоток – никотиновая кислота, ксантинола никотинад, циннаризин, кавитон, курантил, фитин. |
|
Дополнительные методы |
Назначают дополнительно ноотропил, глютаминовую кислоту, актовегин для улучшения кровообращения в мозгу, солкосерил для оптимизации обмена веществ и регенерации тканей, церебролизин. Эффективно применяют переливание плазмы при обострениях, десенсибилизирующую терапию. При необходимости назначают противоотечные и мочегонные средства. |
Лекарство, дающее полное исцеление, ученые еще не разработали. Перечисленные методы терапевтического воздействия эффективны для течения болезни без осложнений и дают возможность больным жить полноценной жизнью. Для профилактики обострений полезны легкие спортивные нагрузки и курортно-санаторное лечение. Новейшие разработки по пересадке стволовых клеток в борьбе с множественным склерозом дают надежду многим больным, но эта процедура очень сложная, дорогая и подходит не всем.
Характерная черта недуга у женщин и мужчин – это самопроизвольная ремиссия. Она затрудняет понимание, отступает ли болезнь сама или в результате проведенного лечения. Течение и симптомы множественного склероза у женщин не включают нарушение менструального цикла и фертильности. Беременность может наступить у молодых женщин даже при наличии заболевания. Прогноз благоприятного протекания беременности и родов зависит от текущего состояния иммунитета женщины. Сам по себе рассеянный склероз не является противопоказанием для вынашивания ребенка.
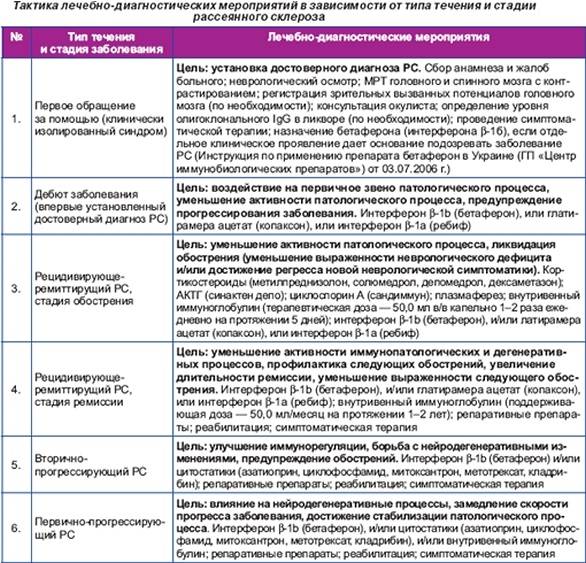
Типы течения рассеянного склероза
Принято выделять четыре основных типа течения РС .
Рецидивирующее-ремиттирующий тип течения
Рецидивирующее-ремиттирующий рассеянный склероз характеризуется наличием ясно определяемых обострений с полным восстановлением или с последствиями и резидуальным дефицитом, периоды между обострениями характеризуются отсутствием прогрессирования заболевания. Это наиболее частый вариант рассеянного склероза, на него приходится от 80 до 90% всех случаев заболевания.
Вторично-прогрессирующий тип течения
Вторично-прогрессирующий рассеянный склероз характеризуется наступлением после начального рецидивирующее-ремиттирующего течения прогрессированием, сопровождающимся или не сопровождающимся время от времени возникающими обострениями, минорными ремиссими или периодами плато. Период от начала заболевания до наступления стадии прогрессирования варьирует и может составлять в среднем от 9 до 20 лет и более.
Первично-прогрессирующий тип течения
Первично-прогрессирующий рассеянный склероз характеризуется прогрессированием с начала заболевания, возможны время от времени возникающие периоды плато или временные минорные улучшения. На эту более редкую форму приходится до 10% всех случаев заболевания.
Прогрессирующе-рецидивирующий тип течения
Прогрессирующе-рецидивирующий рассеянный склероз характеризуется прогрессированием с начала заболевания, с ясными острыми обострениями, с полным восстановлением или без него, периоды между обострениями характеризуются продолжающимся прогрессированием. Такое течение отмечают у незначительной части пациентов с первично-прогрессирующим заболеванием.
При этом под обострением рассеянного склероза подразумевают развитие новой или усиление уже имевшейся неврологической симптоматики, типичной для острого воспалительного демиелинизирующего поражения ЦНС, продолжительностью не менее 24 часов, при отсутствии лихорадки или инфекционного процесса. Симптомы обострения рассеянного склероза могут быть как постоянными, так и пароксизмальными (множество эпизодов пароксизмальных расстройств в течение не менее 24 часов). Критерии обострения рассеянного склероза по шкале EDSS обычно включают повышение оценки на 1 балл по меньшей мере в 2 функциональных системах или на 2 балла в 1 функциональной системе или повышение оценки EDSS не менее чем на 0,5 балла. Два обострения рассеянного склероза считаются раздельными, если временной интервал между завершением первого и развитием второго обострения составляет не менее 30 дней. Под прогрессированием заболевания обычно понимают постепенное нарастание степени неврологических расстройств в течение 1 года и более.
Наряду с перечисленными признанными большинством исследователей вариантов течения иногда выделяют ещё несколько дополнительных. Например, доброкачественное течение рассеянного склероза с развитием минимальных неврологических симптомов на протяжении 10 и более лет, транзиторно-прогрессирующее течение (рисунок).
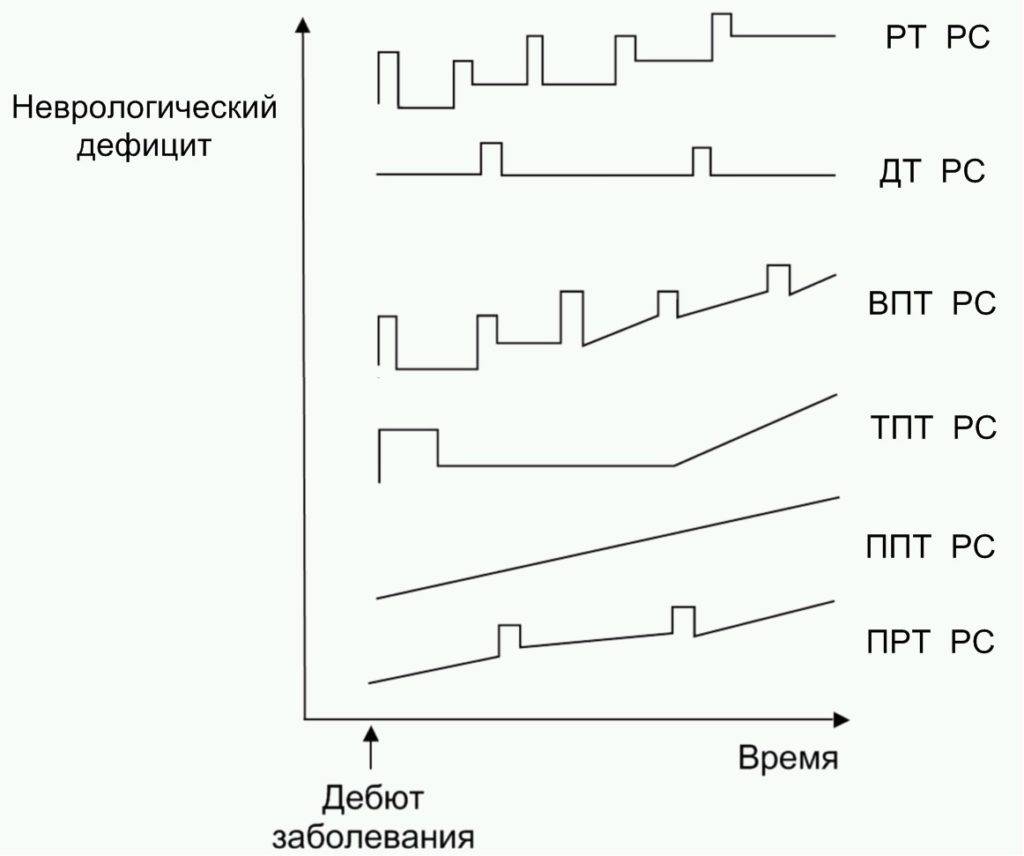
Рисунок. Типы течения рассеянного склероза (РС). «Классические»: РР РС — рецидивирующее-ремитирующее течение рассеянного склероза; ВПТ РС — вторично-прогрессирующее течение рассеянного склероза; ППТ РС — первично-прогрессирующее течение рассеянного склероза; ПРТ РС — прогрессирующе-рецидивирующее течение рассеянного склероза. Дополнительные: ДТ РС — доброкачественное течение рассеянного склероза; ТПТ РС — транзиторно-прогрессирующее течение рассеянного склероза. Адаптировано из .
В последние годы в связи с необходимостью более адекватно отражать современное понимание патогенеза рассеянного склероза, а также с целью широкого распространения термина КИС и необходимостью учитывать не только клиническую, но и МРТ активность заболевания, классические типы течения были пересмотрены и в 2013 г. Определение новых фенотипов течения и их соотношение с традиционными представлено на рисунке .
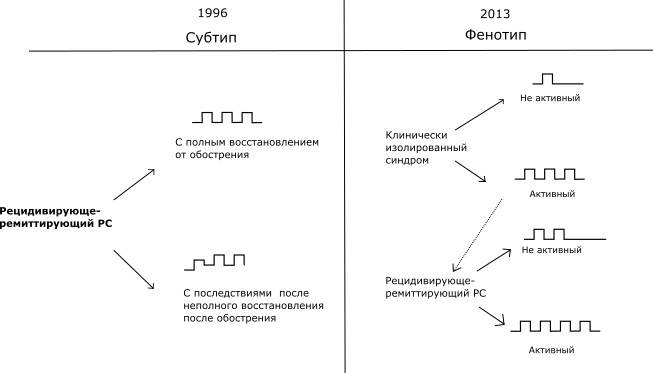
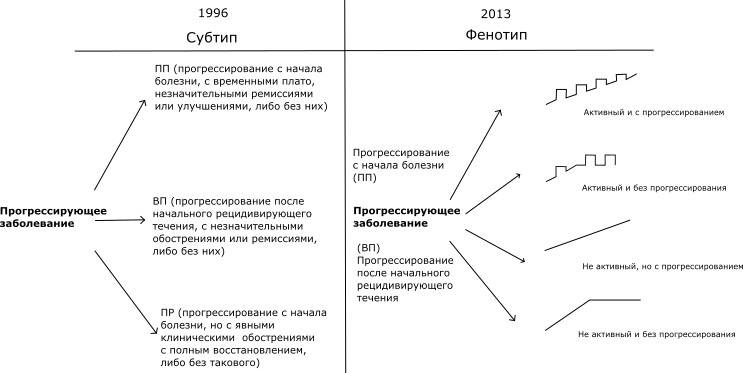
Рисунок. Новые определения типов течения рассеянного склероза. Сохраняется разделение типа течения на рецидивирующе-ремиттирующее и прогрессирующее. Определения рецидивов и прогрессирования не изменились, однако дополнительно введен фенотип КИС и дескриптор «активности» под которой подразумевают наличие либо клинических обострений, либо контрастируемых, новых или явно увеличенных Т2 очагов на МРТ, которую проводят не реже, чем 1 раз в год. (очевидно, что активный КИС переходит в фенотип рецидивирующе-ремиттирующего течения РС). Адаптировано из публикации Lublin F.D., Reingold S.C., Cohen J.A. et al., 2014.
Патологическая анатомия
Рассеянный склероз головного и спинного мозга представляет хроническое заболевание, характеризующееся развитием в ЦНС более или менее крупных, многочисленных, резко ограниченных, плотных склеротических бляшек сероватого или красновато-серого цвета. Лишь в редких случаях подобные бляшки бывают только в головном или только в спинном мозгу; гораздо чаще встречается одновременное поражение обоих отделов нервной системы. Бляшки развиваются преимущественно в тех местах ЦНС, где уже при нормальных условиях имеется обильное количество нейроглии (например, задние столбы спинного мозга). Нейроглия в области склеротических бляшек подвергается очень сильному разрастанию. В головном мозгу поражаются как полушария (кора, лучистый венец, особенно в области верхней стенки боковых желудочков, узлы большого мозга и мозговые ножки), так и мозжечок. Варолиев мост, продолговатый мозг и мозолистое тело, серое и белое вещество подвергаются изменению в одинаковой мере. Бляшки отнюдь не помещаются только на поверхности, как это может казаться при простом осмотре; напротив, при разрезе можно убедиться, что они проникают вглубь и имеют нередко довольно твердую консистенцию. В спинном мозгу бляшки, имеющие большей частью серо-красноватый цвет, бывают рассеяны диффузно, не придерживаясь анатомических границ отдельных столбов, причем они расположены преимущественно в белом веществе, хотя иногда поражается также и серое вещество. Подобные же бляшки могут встречаться также местами в некоторых черепных нервах (особенно в зрительном, обонятельном и тройничном) и в некоторых корешках спинномозговых нервов.
Изменения зрительного нерва при множественном склерозе занимают как бы середину между первичной табетической атрофией и изменением зрительного нерва после перерыва его проводимости, с одной стороны, и настоящей интерстициальной невритической атрофией, с другой стороны. В бляшках головного и спинного мозга тоже замечается, наряду с уменьшением или полным исчезновением нервных элементов, обильное разрастание нейроглии. Лежащие среди разросшихся волокон нейроглии ганглиозные клетки большей частью не изменены. В очень свежих бляшках замечается вначале припухание ядросодержащих узловых точек нейроглии; стенки сосудов покрыты эмигрировавшими белыми кровяными тельцами, которые постепенно проникают в окружающую ткань; превращение нейроглии в волокнистую соединительную ткань сопровождается гибелью нервных элементов; миелиновые влагалища разрушаются, и появляются в большом числе зернистые клетки.