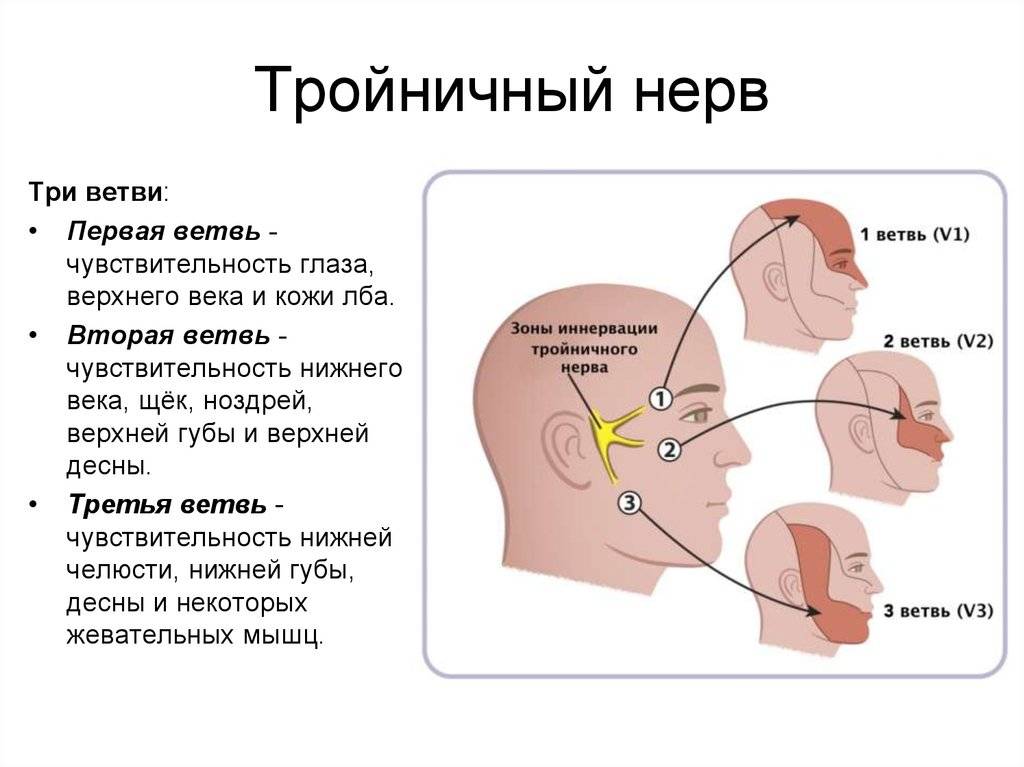
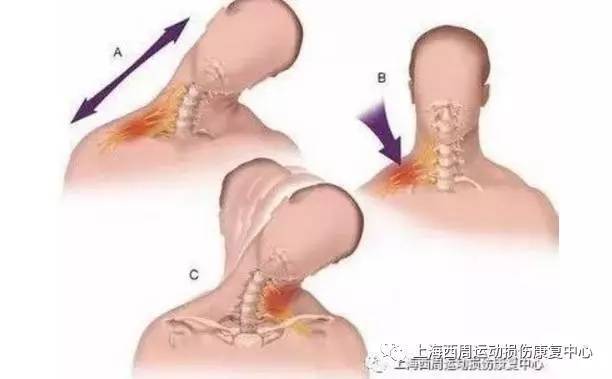
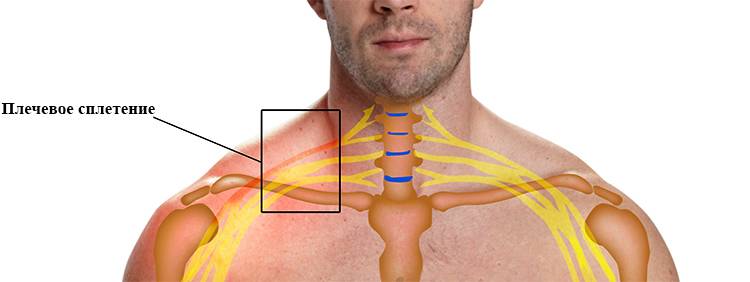
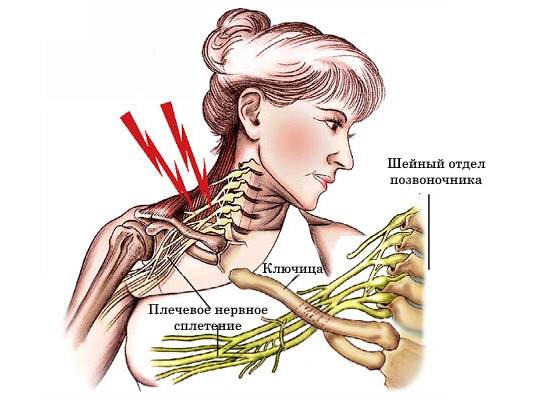
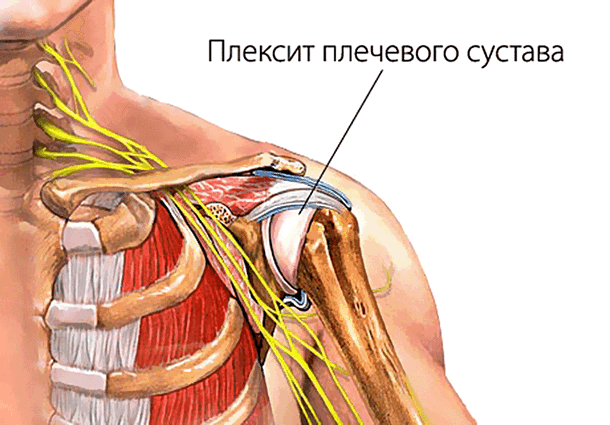
Чем поможет специалист?
Лечением неврита плеча занимается ортопед, травматолог, невропатолог. Лечение данного заболевания только комплексное, состоящие из средств направленных на устранение причины, снятие симптомов и на реабилитацию. Чем поможет специалист:
- Детальный осмотр не только пораженной области, но и всего организма. Тщательный опрос с выяснением причин и обстоятельств, которые могли привести к плекситу
- Инструментальные методы исследования: рентгенография плеча, УЗИ плечевого сустава, КТ, МРТ, электронейромиография (позволяет оценить состояние мышц, их способность к сокращению и нервные окончания).
- Лабораторные методы диагностики: ОАК, ОАМ, биохимические показатели, ИФА. Данный метод имеет ценность лишь при специфических процессах (подагра, сахарный диабет, вирусное поражение)
- После установки причины подбирается индивидуальный курс лечения, состоящий из обезболивающих средств: НПВС, новокаиновые блокады, смесь из анальгина, димедрола и новокаина; из средств, обладающих успокоительным эффектом, предпочтительнее лекарства растительного происхождения – пустырник, валерьянка, настойка пиона, из препаратов, улучшающих питание нервных волокон, – комплексы витаминов, в частности групп В. Применяются массаж после снятия обострения, иглоукалывание, физиопроцедуры, комплекс лечебной физкультуры. Хирургическое вмешательство неизбежно при новообразованиях, сложных переломах, аневризмах подключичной артерии.
- После проведения курса лечения и выздоровления, назначается курс реабилитации. Он состоит из санаторно-курортного лечения, лечебной гимнастики, массажа, водных процедур. Все это направленно на восстановление работоспособности, укрепление мышц и на разработку суставов. В дальнейшем разрабатывается план мер профилактики неврита плечевого нерва.
Лечение плексита очень кропотливый труд, требующий много времени, стараний, усилий и слаженной работы врача и пациента. Самолечение недопустимо. Если вы обнаружили симптомы плексита, незамедлительно обратитесь к специалисту. Берегите себя и свое здоровье!
{SOURCE}
Диагностирование
Поставить предварительный диагноз неврит либо невралгия плечевого сплетения специалист уже может на основе опроса больного и осмотра, во время которого определяются жалобы, функциональные возможности руки и состояние рефлексов.
Для подтверждения диагноза, а также для определения локализации и тяжести повреждения обычно применяются такие аппаратные методики обследования:
- Рентгенография.
- КТ, МРТ.
- Электронейромиография.
- Пункция спинного мозга.
Применяются различные методы диагностики
Полученные результаты обследования позволяют с точностью выявить все характеристики патологического процесса и назначить наиболее подходящую терапевтическую схему.
Общая характеристика
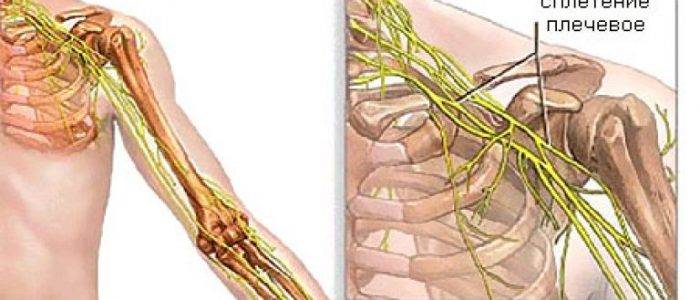
Неврит – это острый воспалительный процесс, затрагивающий нервные волокна. Плечевое нервное сплетение имеет сложное строение. Оно управляет движениями руки и обеспечивает чувствительность кожи. Патология может затронуть как отдельные нервы, так и все сплетение. При этом может возникнуть как частичная потеря чувствительности, онемение, так и полное обездвиживание руки. Различные проявления патологии зависят от локализации воспалительного процесса и причины его появления.
К сильным болевым ощущениям присоединяется нарушение мелкой моторики, снижение чувствительности, трудности в движении плечом. У пациента может подняться температура, возникает общая слабость, тошнота, снижение иммунитета. Состояние ухудшается за несколько дней, но при своевременном лечении за 2 недели от патологии можно избавиться.
Иногда воспаление вызывается возрастными изменениями, гормональными сбоями или повышенными нагрузками на сустав. В этом случае симптомы могут нарастать постепенно
Сначала пациент ощущает слабые мышечные спазмы, на которые редко кто обращает внимание. Потом появляются боли, усиливающиеся при движении
Возникают трудности со сгибанием руки в локте, отведением ее назад, удерживанием в руке мелких предметов. Чувствуется онемение кожи, ощущение мурашек или покалывания.
Обычно при своевременном начале лечения от поражения нервного сплетения удается избавиться за 2-3 недели. Еще какое-то время требуется для восстановления функций руки. Чаще всего уже через несколько месяцев пациент не вспоминает о болезни. Но в запущенных случаях возможна полная потеря чувствительности руки или даже атрофия мышц, что приводит к инвалидности.
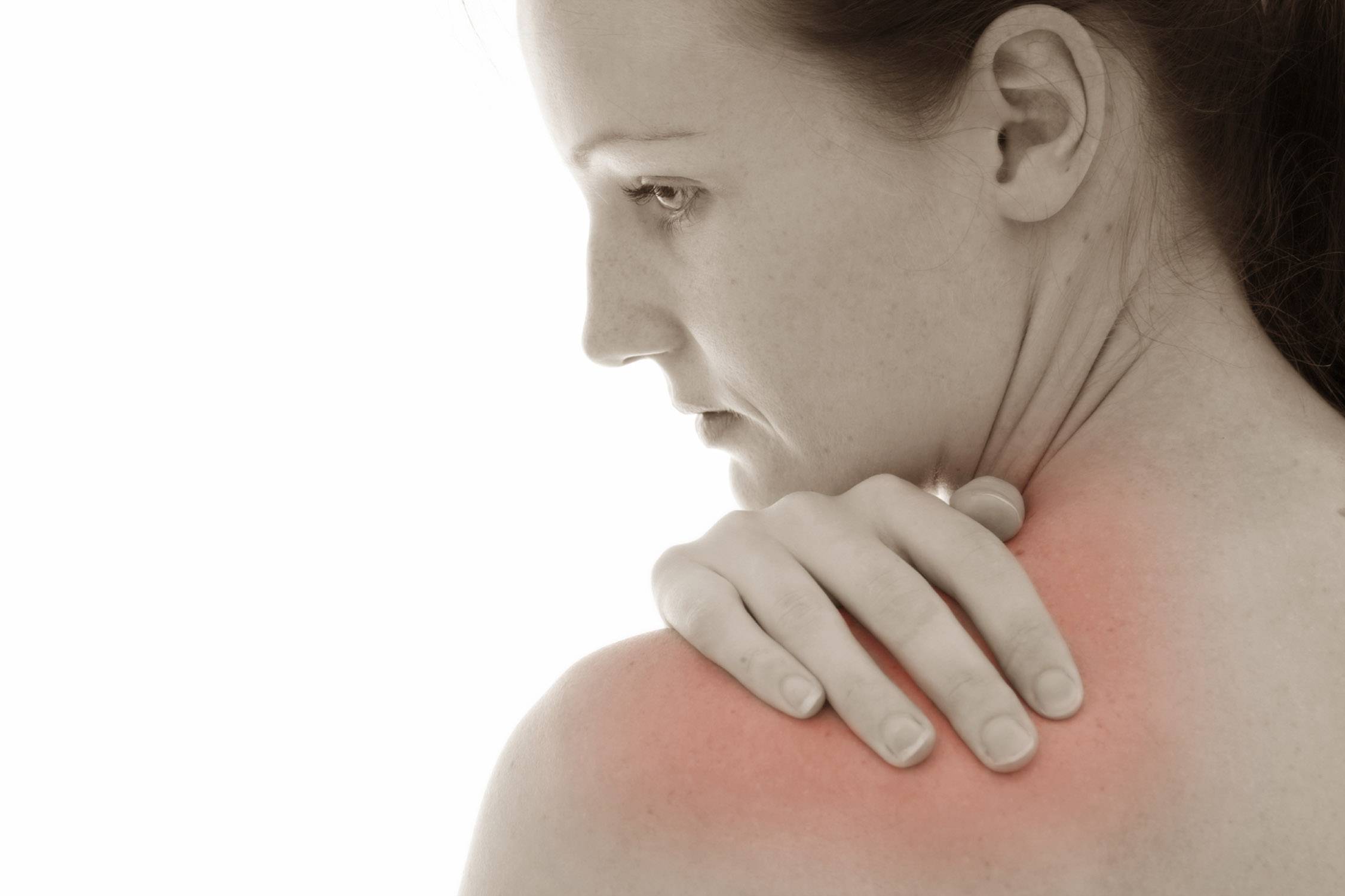
 Воспаление нервов приводит к сильным болям и обездвиженности руки
Воспаление нервов приводит к сильным болям и обездвиженности руки
Народная медицина
В качестве вспомогательной терапии для снятия боли и воспаления применяются народные методы. Они могут ускорить выздоровление и облегчить состояние пациента, но только при использовании их в составе комплексного лечения. Чаще всего применяются различные компрессы, растирки и домашние мази.
- Когда врач разрешит тепловые процедуры, прогревать область плеча можно мешочком с нагретой солью.
- Для компресса можно использовать смесь настойки прополиса с оливковым маслом.
- Эффективно натирать плечо соком хрена или черной редьки. Хорошо снимает боль также пихтовое масло.
- Рекомендуется принимать теплые ванны с отварами трав. Для процедуры хорошо использовать шалфей, ромашку, кору дуба, листья грецкого ореха.
 Лечебная гимнастика поможет повысить тонус мышц и восстановить подвижность сустава
Лечебная гимнастика поможет повысить тонус мышц и восстановить подвижность сустава
Симптомы неврита
Симптоматика данного заболевания зависит от места локализации воспаления. Периферичные нервы состоят из различных нервных волокон: чувствительные, двигательные и вегетативные. Однако есть общие симптомы неврита, характерные для всех его видов:
- Нарушение чувствительности – она может снизиться или вообще отсутствовать в месте локализации. Возможно онемение или покалывание.
- Нарушение двигательной активности – это полное (паралич) ил частичное (парез) ограничение движения в определенных мышцах, их атрофия или снижение рефлексов.
- Вегетативные нарушения – отеки, синюшность кожи, выпадение волос на ней, сухость, повышенное потовыделение, появление язв и пр.
В основном симптоматика зависит от места локализации воспаления.
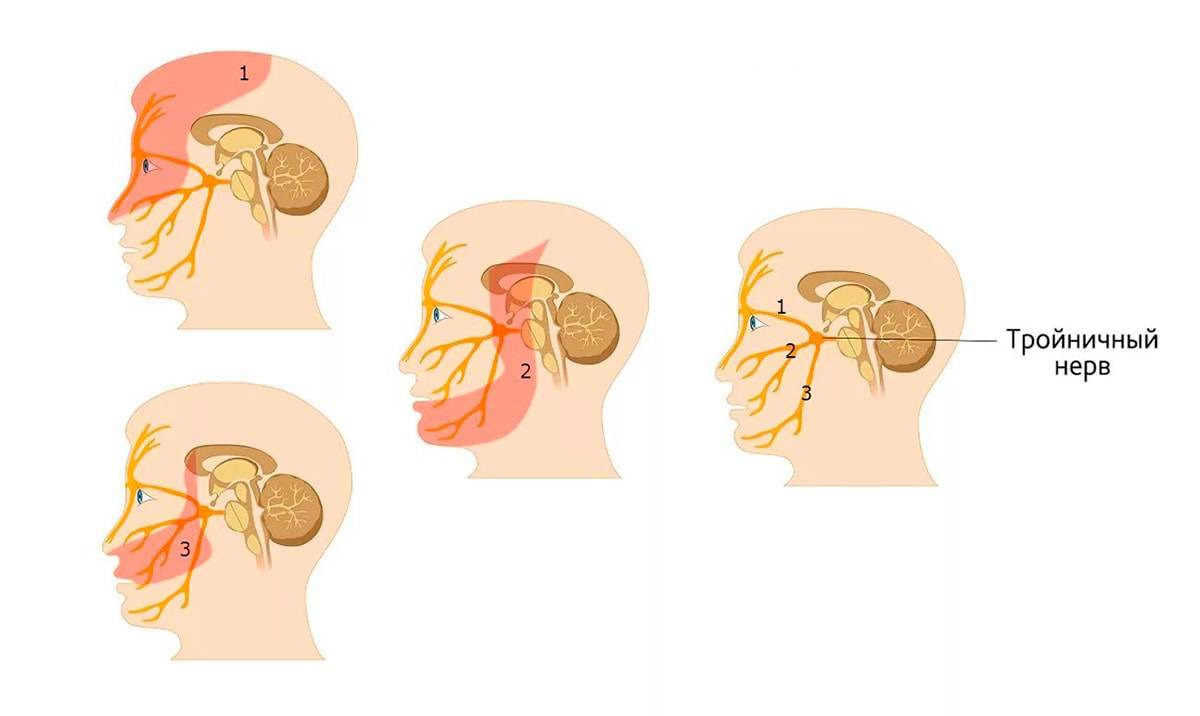
Неврит зрительного нерва
Характеризуется стремительным развитием неврита, при котором происходит ухудшение зрения на одном или двух глазах, а также боль при движении.
Неврит зрительного нерва
Кроме того больного может беспокоить:
- сложность при движении глазным яблоком, чувство скованности;
- сужение поля зрения;
- боязнь яркого света, снижение его восприятия;
- головные боли;
- головокружение, тошнота;
- повышение температуры.
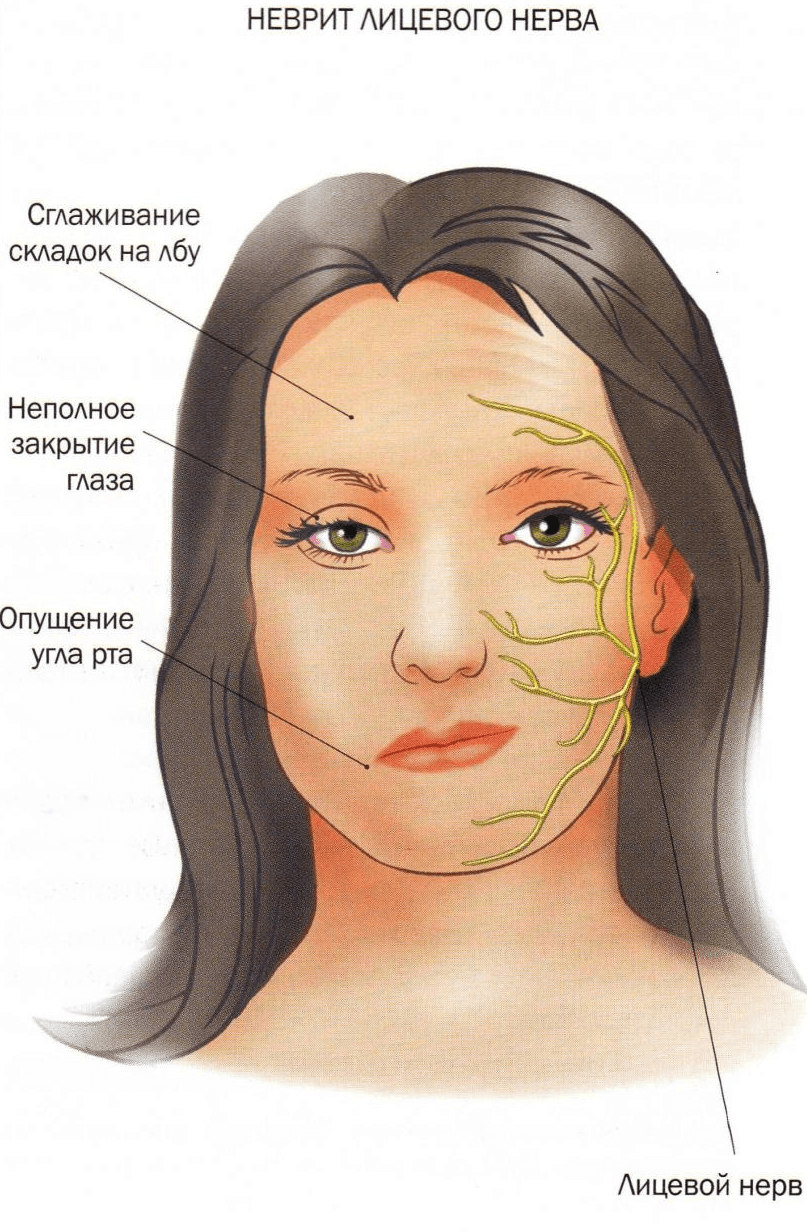
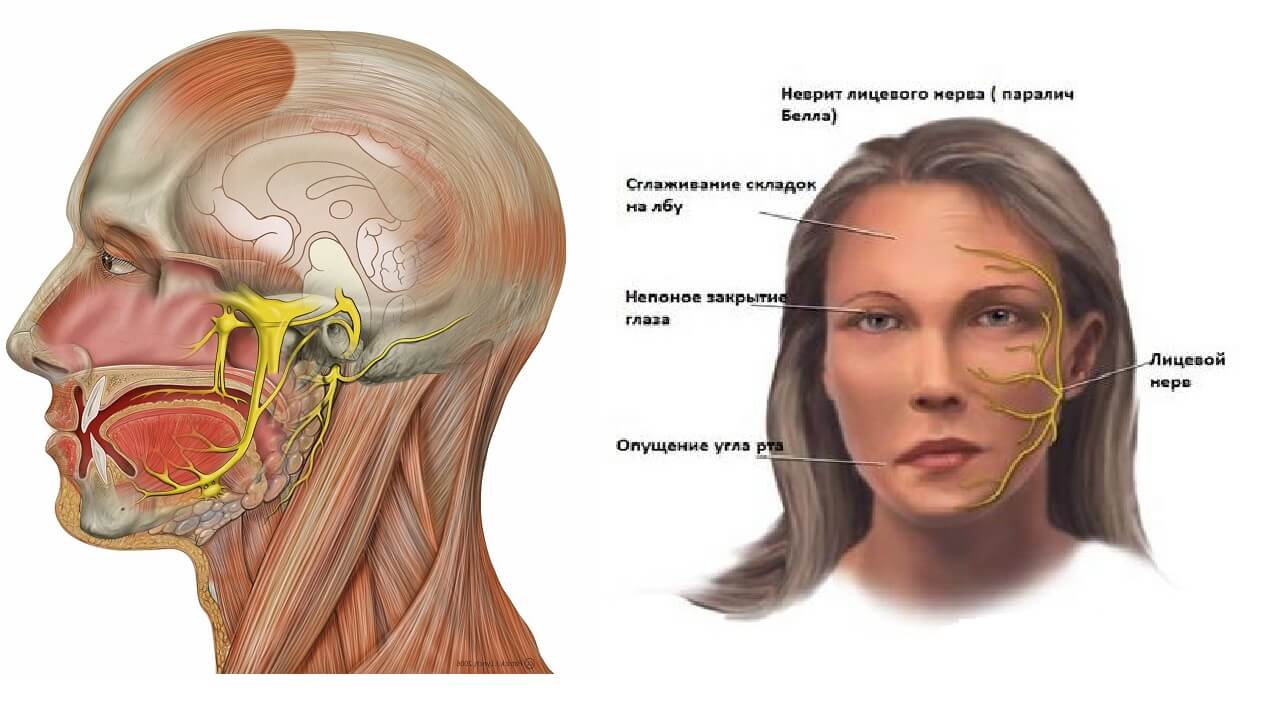
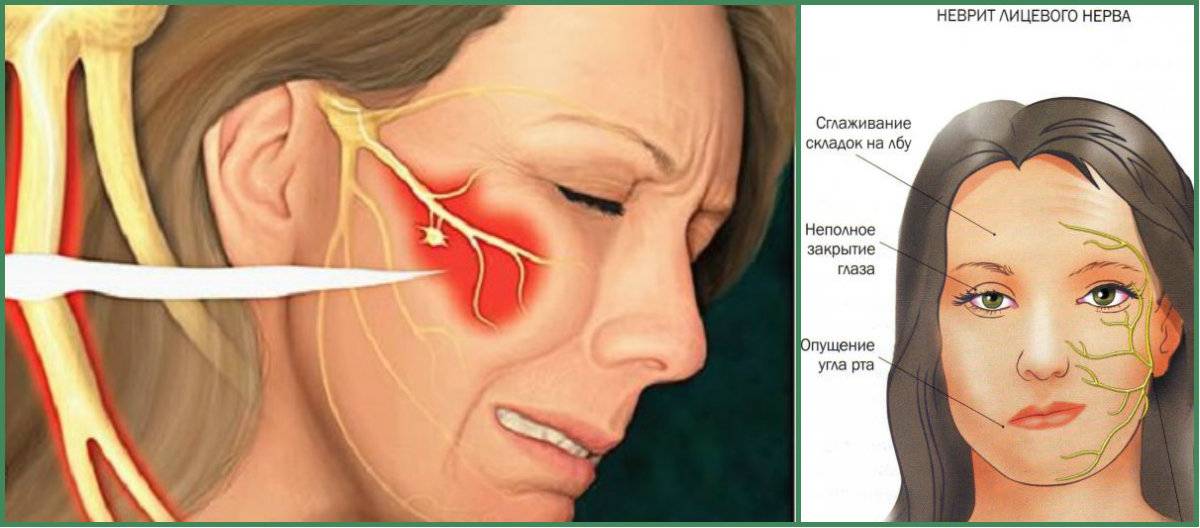
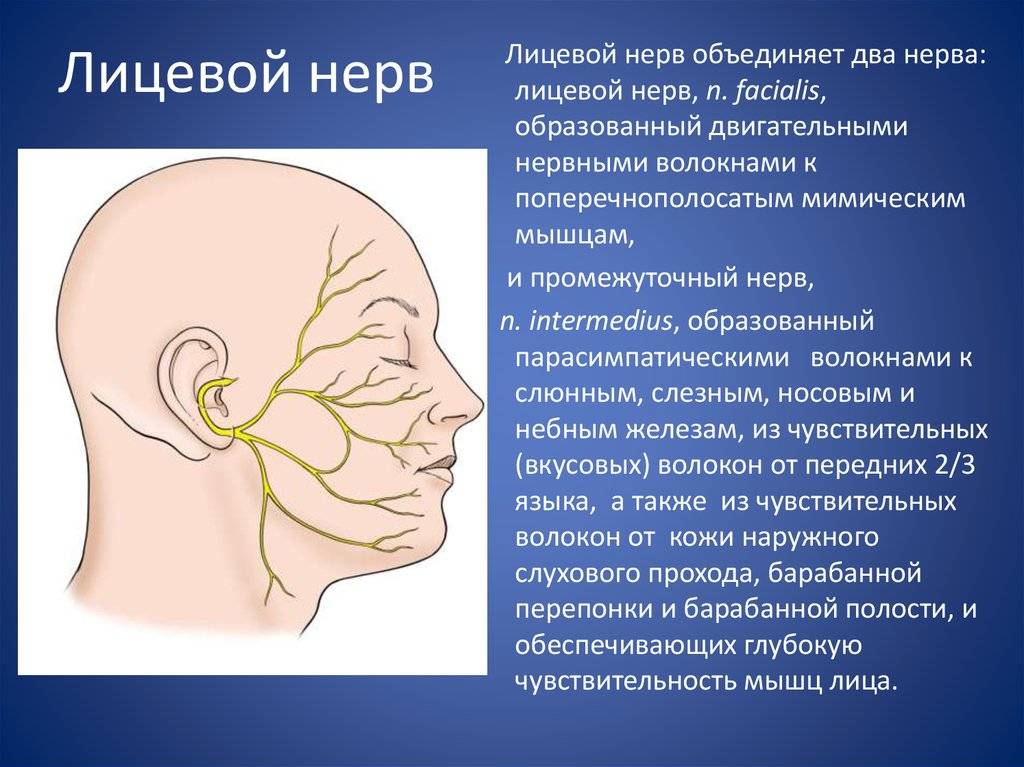
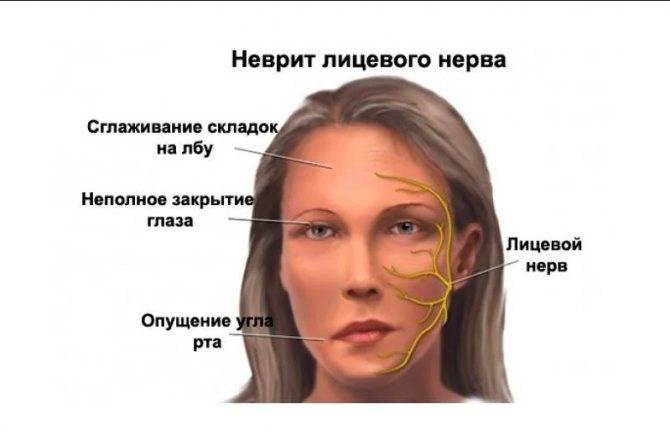
Лицевой неврит
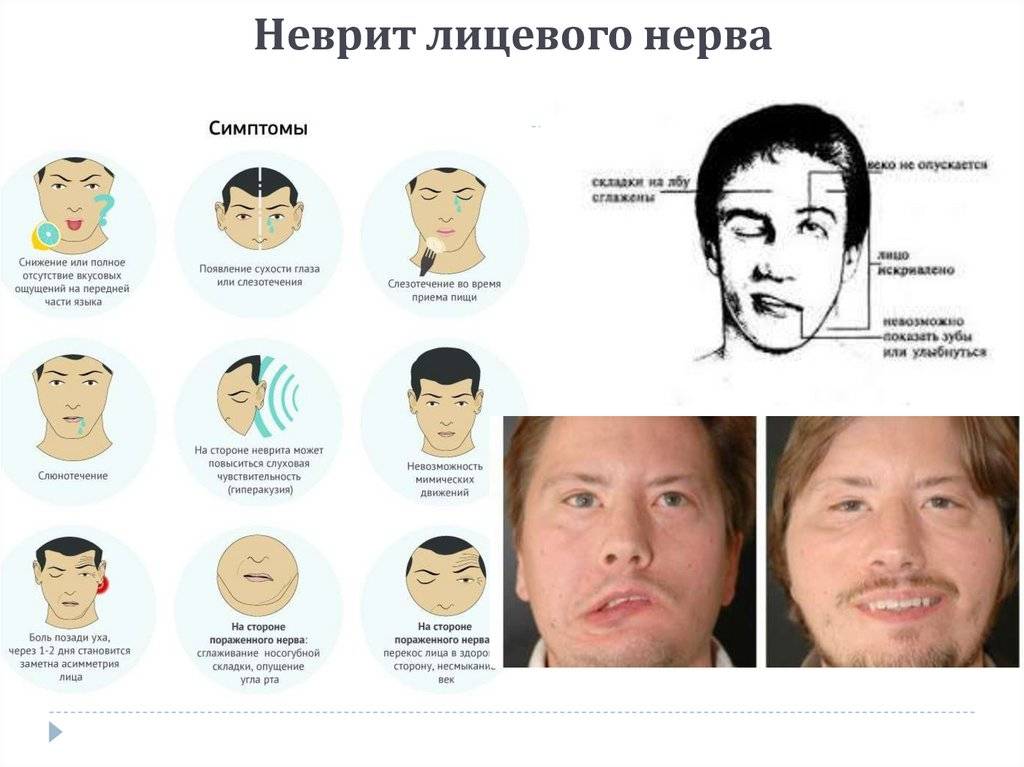
Неврит лицевого нерва
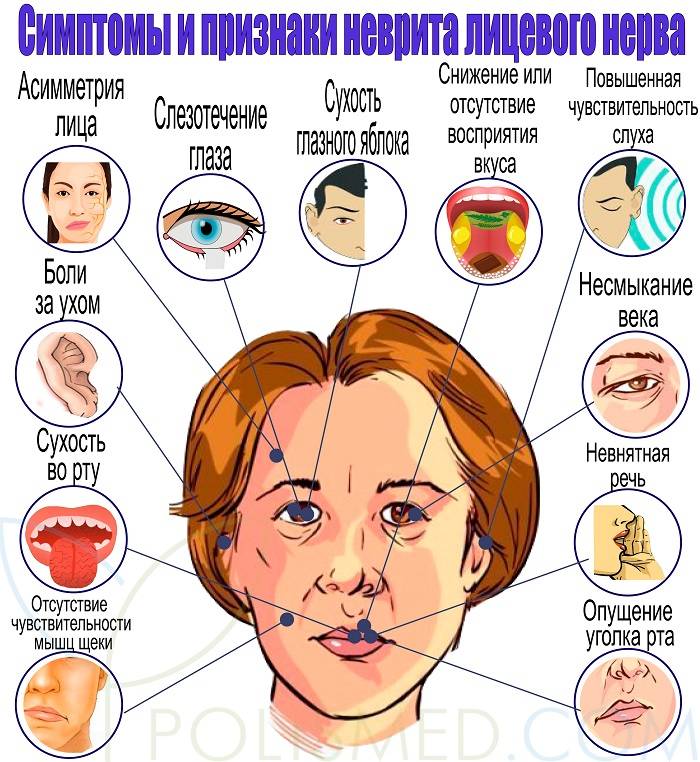
Неврит данного вида начинается и протекает остро. Основными симптомами являются:
- боль за ухом, которая отдает в затылок, лицо, а через несколько дней, в глазное яблоко. Причиной тому является отек нерва;
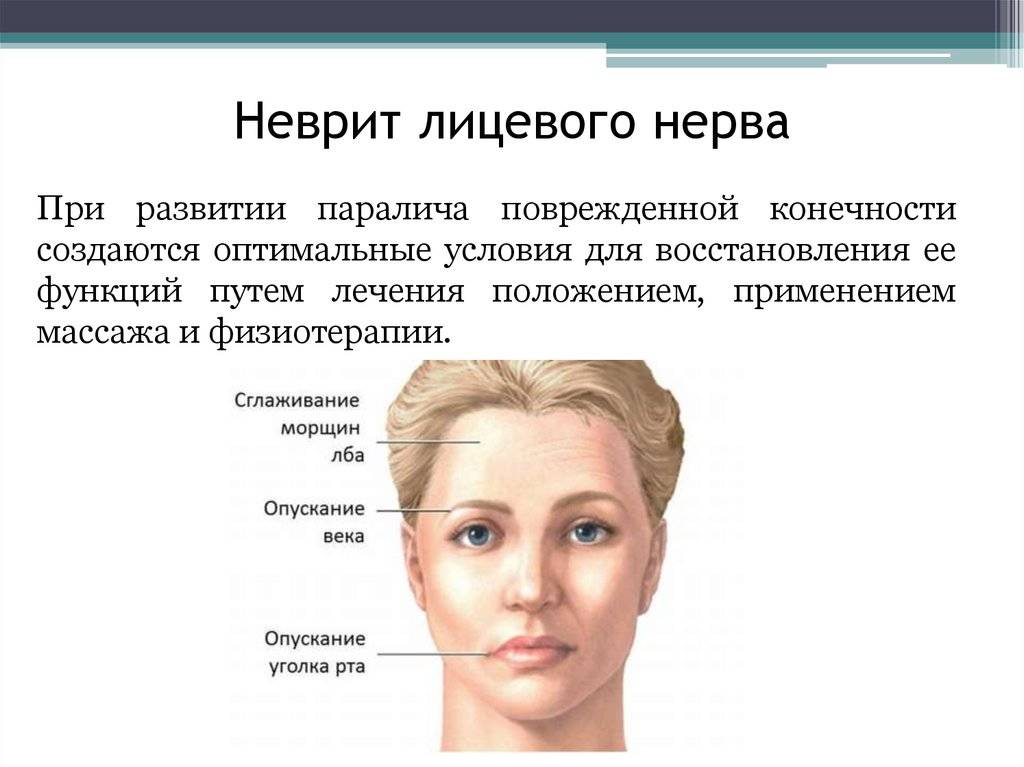
- асимметричность лица. Это приводит к опущению уголка рта, появлению складок на лбу. Причиной тому служит невозможность мозга управлять мышцами лица на одной стороне;
- невозможность закрыть один глаз. Даже при попытке зажмуриться, глаз не закрывается;
- опущение уголка рта. Причиной является невозможность лицевого нерва управлять мышцами рта;
- сухость во рту, ощущение постоянной жажды или обильное слюновыделение;
- сложности в произношении. Речь становится невнятной, возникают проблемы с произношением некоторых звуков;
- сухость глаз. Причиной является недостаточное количество слез, широко открытые глаза и редкое моргание. Иногда возможно наоборот, сильное слезотечение;
- нарушение вкусовых ощущений с одной стороны. Это случается из-за воспаления промежуточного нерва, который передает в мозг вкусовые сигналы;
- нарушение слуха. Характеризуется перепадами слуховых ощущений, когда с одной стороны они более громкие, чем с другой, или, наоборот.
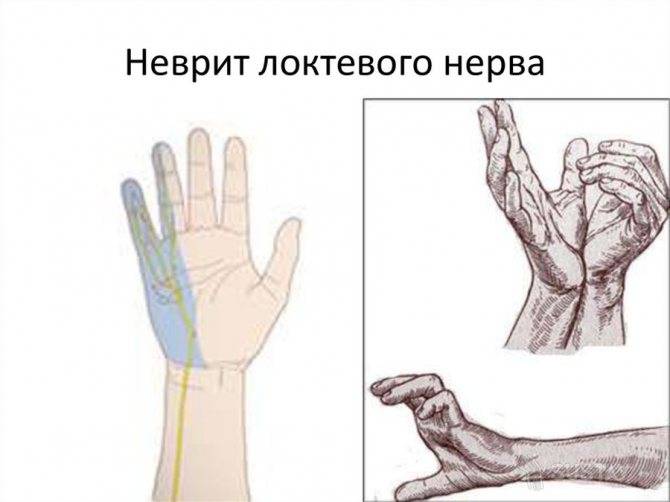
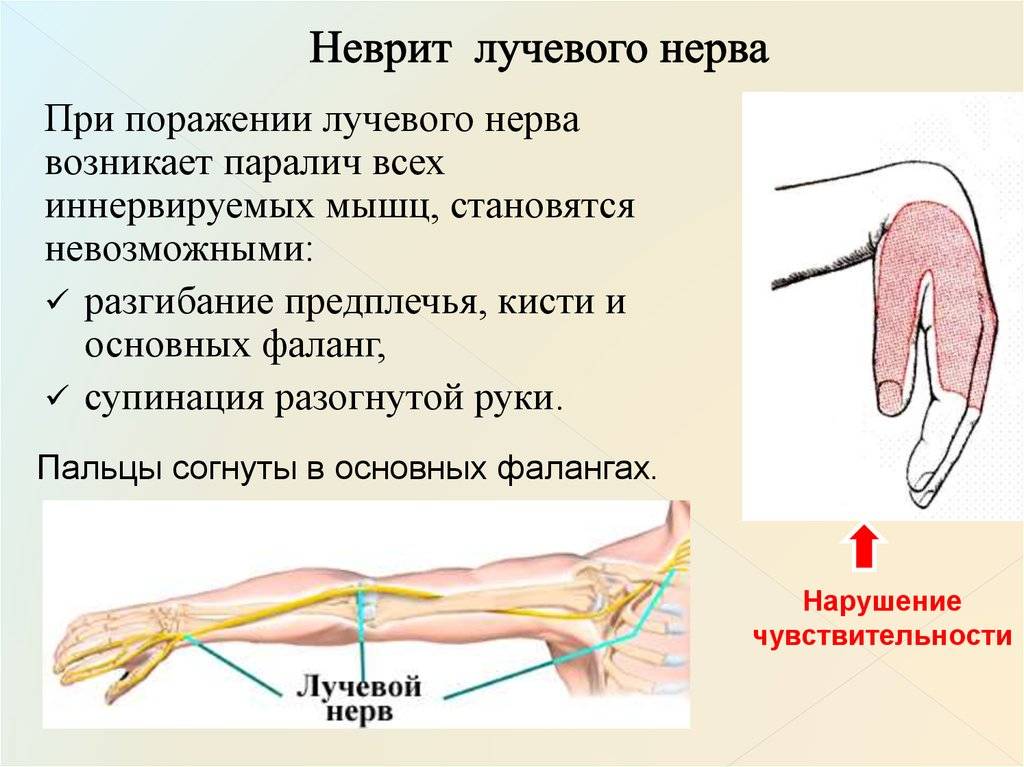
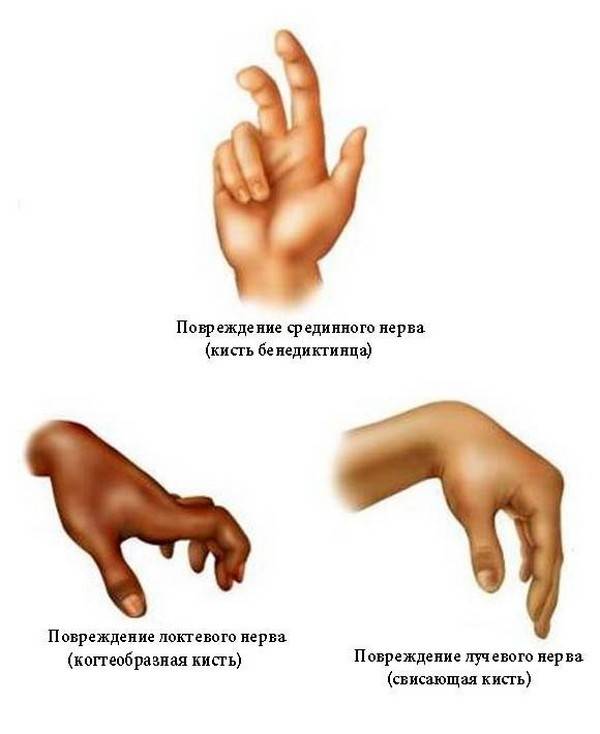
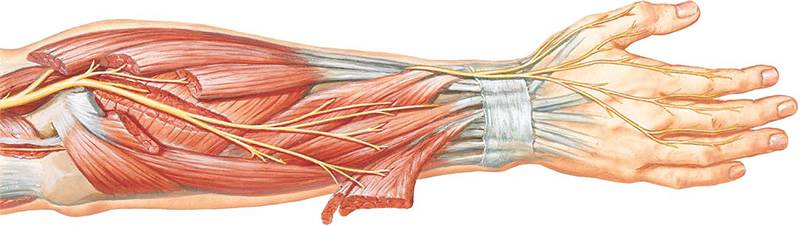
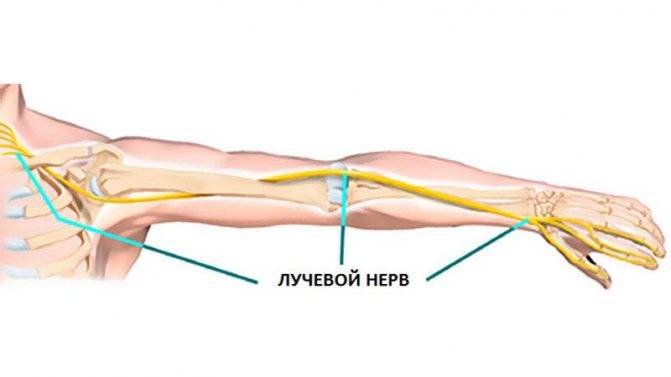
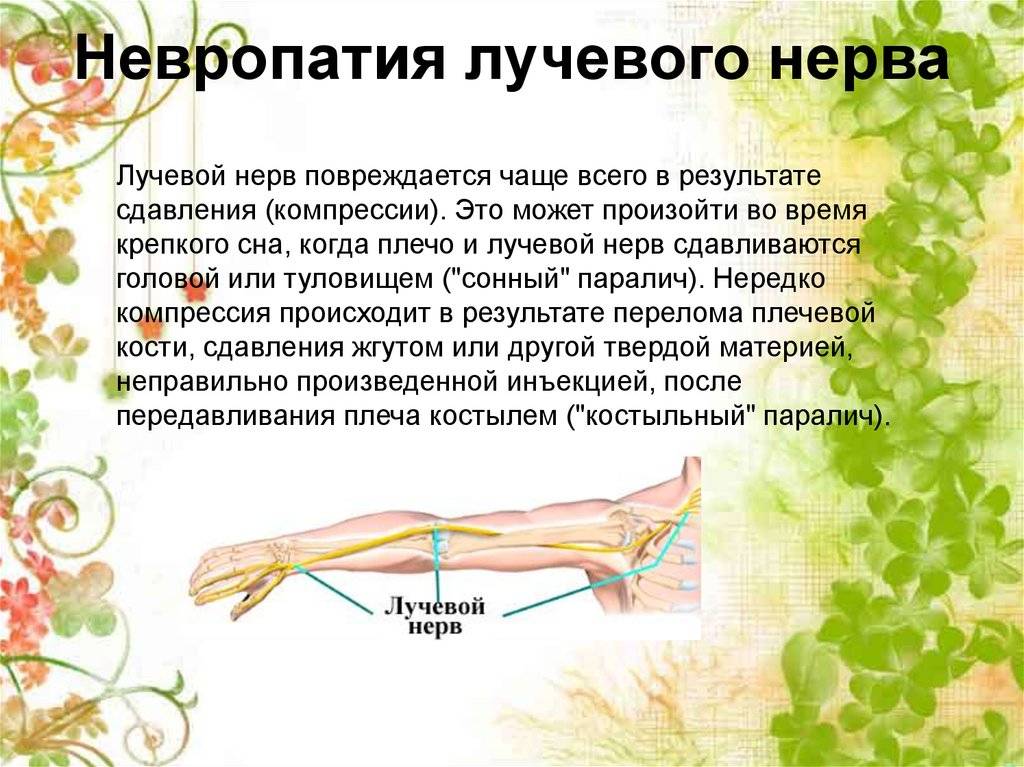
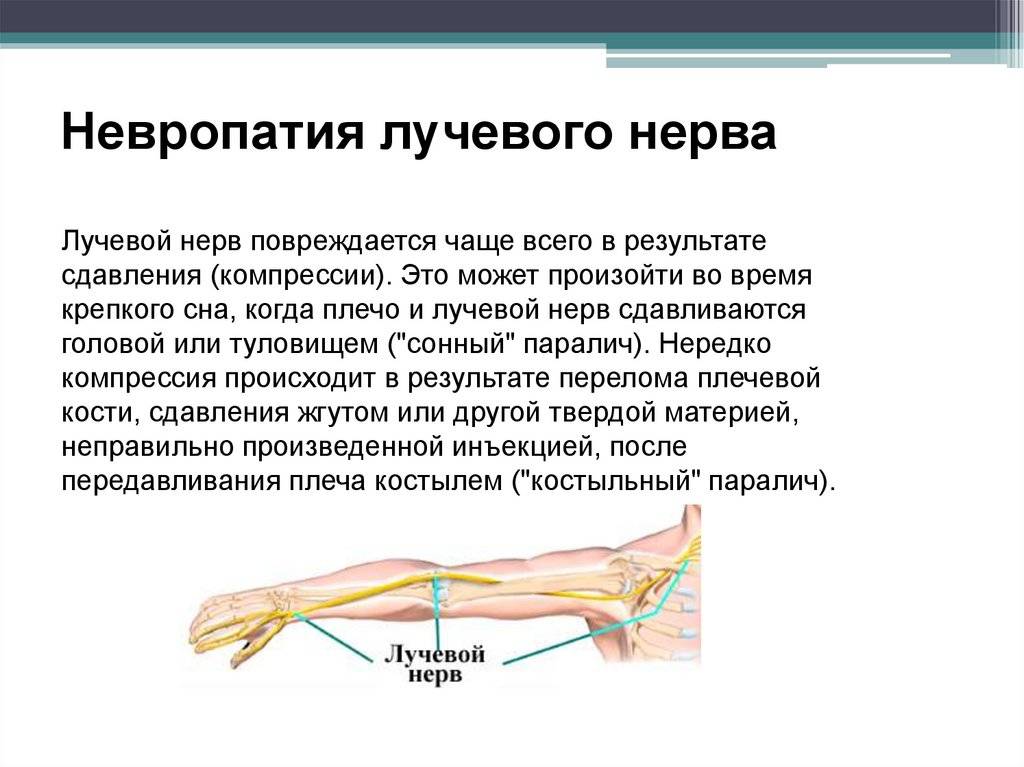
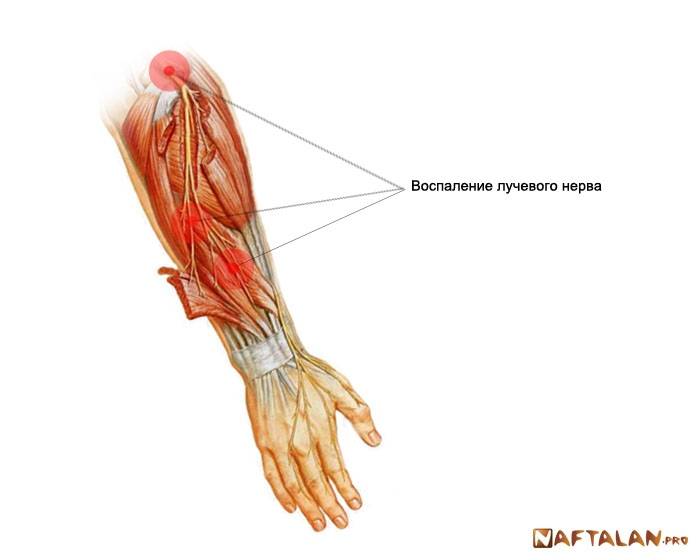
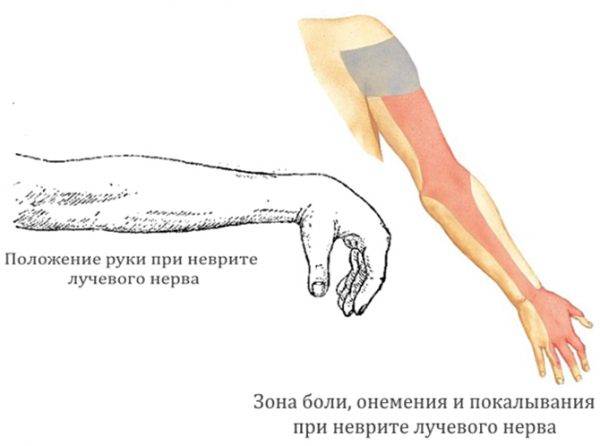
Лучевой нерв
При поражении данного вида нерва характерны следующие симптомы:
- полная или частичная потеря чувствительности;
- невозможность полностью разогнуть конечность или шевелить ей;
- невозможность шевелить указательным и средним пальцем;
- нарушение сгибательной и разгибательной функции конечности.
Малый берцовый нерв
Неврит в данном случае поражает нижние конечности, из-за чего появляется синдром «свисающей стопы», т.е., невозможно сгибать и разгибать стопу и пальцы.
Симптомы
К основным симптомам относятся:
- сильная боль в стопе;
- опереться на пятку невозможно;
- меняется походка;
- искривляется стопа;
- пальцы зажимаются внутрь;
- мышцы атрофируются;
- на месте воспаления возможно покраснение;
- повышение температуры;
- визуально конечность становится более тонкой.
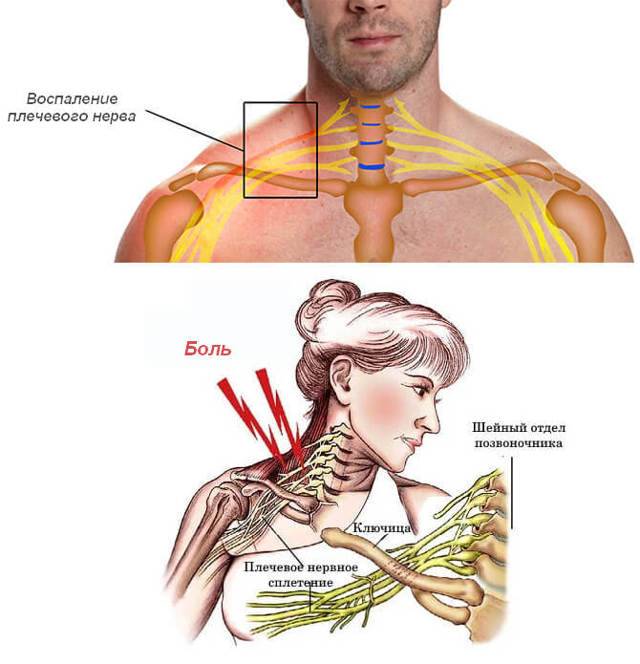
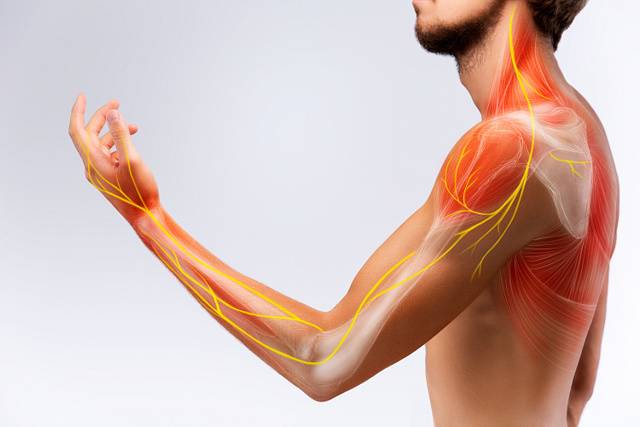
Плечевой нерв
Вначале течения заболевания появляются спазмы мышц (подергивания, подрагивания). Затем прибавляется отек воспаленных мышц, боль, которая постепенно распространяется на всю руку. Если неврит не лечить, то боль может переместиться на плечо и грудную клетку, в таком случае потребуется новокаиновая блокада. Также больного беспокоит чувство онемения, частичная потеря чувствительности.
Неврит слухового нерва
У больного снижается острота слуха, которая может проявляться в виде:
- снижения восприятия любых звуков;
- неразборчивости речи;
- шума в ушах.
Возможна общая слабость, боль, головокружение, повышение температуры, неприятные ощущения в ушах. Необходимо немедленное лечение неврита слухового нерва, иначе можно потерять слух.
В данном случае поражается солнечное сплетение, которое может иметь воспалительный или дегенеративный характер. Характерными симптомами является сильная боль в области живота, иногда кишечника, тошнота, диарея, рвота. Возможно повышение температуры, давления, тахикардия и др.
Способы лечения
Опытный специалист назначит лечение, которое поможет предотвратить осложнения. Лечебные мероприятия направлены на устранение причины защемления нерва. Дополнительно врач назначает ряд мероприятий, которые способствуют выздоровлению пациента:
- Болеутоляющие и противовоспалительные средства. На начальном этапе используют Пенталгин, Ибупрофен, Мелоксикам, Саридон или Нимисулид. Они намного эффективнее справляются с болевым синдромом и отечностью, чем Диклофенак. Применять мази с анальгетиками разрешается после снятия отечности (Фастум гель, Бом-Бенге, Бен-гей), а также Випросал, Финалгон, Капсикам и Апизартрон. В стадии обострения место обезболивают уколом новокаина (новокаиновая блокада).
- Мочегонные препараты. Необходимы для уменьшения отечности тканей на начальном этапе. Предотвратить потерю калия способен препарат Верошпирон. Его применяют в сочетании с мочегонными средствами.
- Миорелаксанты. Назначают в острый период заболевания Мидокалм, Индометацин.
- Иглорефлексотерапия. Процедуру проводит специалист, воздействуя на специальные точки стерильными иглами. Иглоукалывание стимулирует естественные процессы восстановления.
- Антидепрессанты и снотворные таблетки. Они помогут снять напряжение и нормализовать внутреннее состояние.
- Физиопроцедуры. Проводят лечение озокеритом, парафином, магнитом, грязелечение, ванны с растворенным газом радоном, морские купания (талассотерапия). Больным показан электрофорез.
Инфекционный фактор патологии устраняют с помощью антибактериальных средств. Показаны больному витамины группы B, которые помогают нервной ткани восстановиться. Чтобы ускорить выздоровление, необходимо выполнять лечебные упражнения и делать массаж.
При лечении неврита плечевого сплетения используют комплексную терапию. Она подразумевает следующее:
- Устранение болезненных ощущений с помощью приема нестероидных противовоспалительных медикаментов. К ним относятся анальгетические препараты и средства, содержащие в своем составе ибупрофен (например, Некст, Диклофенак, Нурофен, Ибуклин, Кетанов, Солпадеин). Данные препараты в виде таблеток оказывают хороший обезболивающий эффект при слабых болях или болях, обладающих средней интенсивностью.
- Прием анальгетических препаратов сочетают с использованием медикаментов местного назначения. Это могут быть мази и гели, имеющие согревающий и противовоспалительный эффект (Капсикам, Випросал, Финалгон и др.). Если болевой синдром интенсивный и его не получается купировать при помощи таких средств, используют новокаиновую блокаду.
- Прием легких седативных препаратов. Они необходимы пациенту потому, что на фоне физической боли страдает и психоэмоциональное здоровье человека. К таким препаратам могут относиться настойки валерианы, пустырника, боярышника, пиона, эвкалипта и др.
- Введение внутримышечных инъекций с витаминами группы B. Они нужны для стимуляции процессов внутриклеточного обмена. Инъекции можно делать самому в домашних условиях или вызывать медсестру.
- Выполнение массажа. Такая процедура позволяет снизить отечность и интенсивность болевых ощущений.
- Проведение физиотерапевтических процедур. К ним относится электрофорез, иглоукалывание, ультразвуковая и лазерная терапия. Такие процедуры оказывают восстановительный и обезболивающий эффект на участки поврежденного нерва, что, в свою очередь, ускоряет процесс выздоровления.
- ЛФК (лечебная физкультура). Она нужна для того, чтобы укрепить поврежденный связочный и мышечный аппарат, а также ускорить восстановление двигательной активности сустава. Комплекс необходимых упражнений назначает только врач исходя из общего самочувствия пациента. Изначально больной выполняет ЛФК под присмотром в амбулаторных условиях, но по мере натренированности он может делать лечебную физкультуру уже и самостоятельно дома.
Это могут быть всевозможные растирания на основе лекарственных трав или пчелиного яда и горчицы.
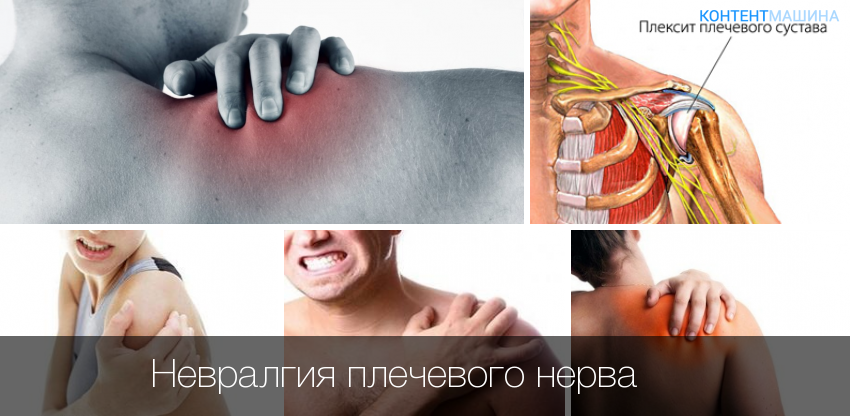
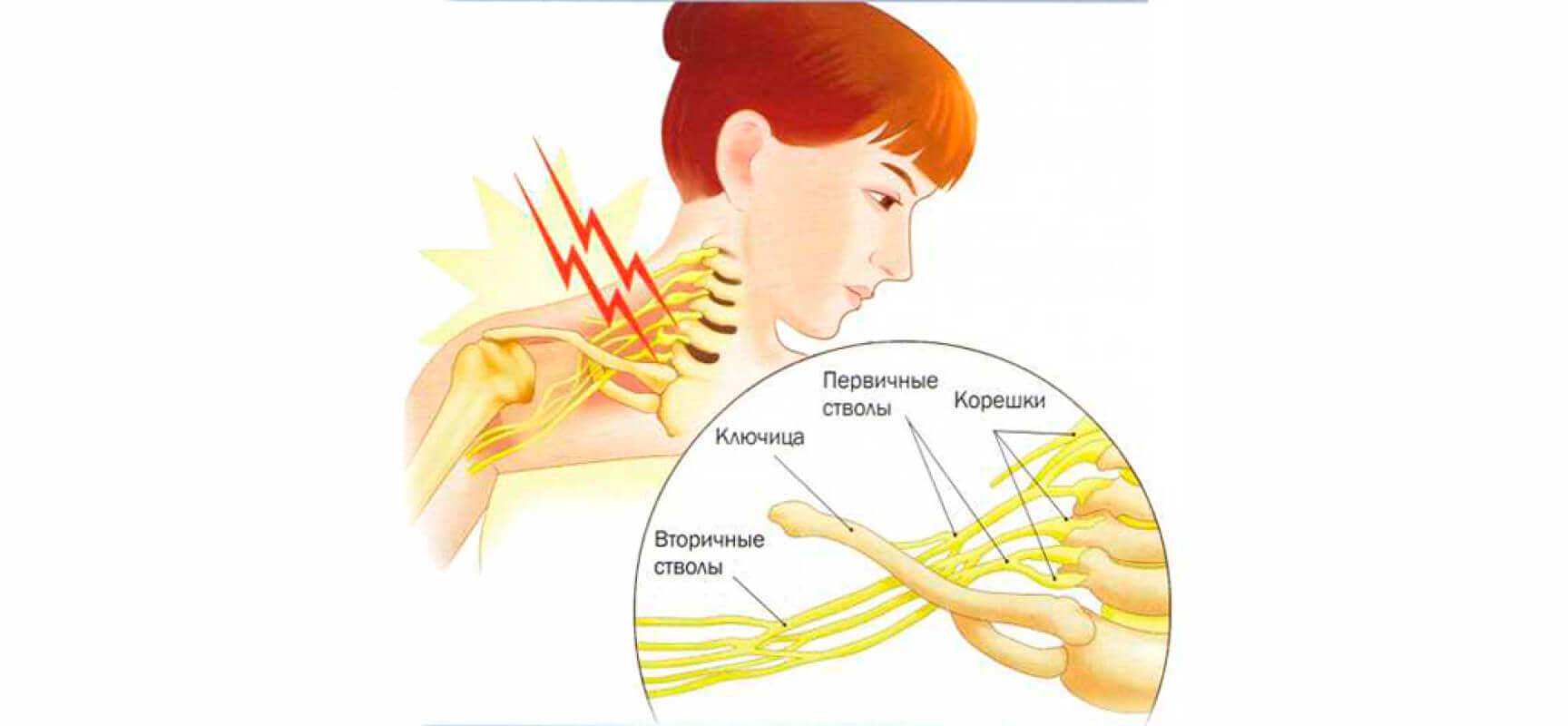
Что такое невралгия плечевого нерва
Невралгия плечевого сустава представляет собой периодические приступы болей различного характера и силы. Болевой синдром при невралгии связан воспалительным процессом в области, которая прилегает к данной части тела – в нашем случае к плечу. В результате изменений в близлежащих тканях происходит сдавливание (компрессия) нерва. Как правило, нерв защемляется воспалившимися связками, межпозвоночными дисками, отечными мышечными тканями, возникшими опухолями. Многое определяется причинами, вызвавшими невралгию, а также тем, имеются ли у больного какие-либо сопутствующие заболевания.

Симптомы
В отличие от болезней, которые могут протекать на первой стадии практически бессимптомно, на этот недуг не обратить внимания невозможно. Главная примета невралгии плечевого нерва – сильная боль в плечевом суставе. Она может длиться от нескольких минут до нескольких часов, доставляя человеку мучения. Боль может носить разный характер: ноющая, тупая или резкая, острая. Локализация боли бывает также разной – как непосредственно в плечевом суставе или рядом с ним, так и в руке от локтя до больного плеча.
У пациентов могут наблюдаться сопутствующие симптомы: снижение подвижности сустава, его скованность, невозможность совершать свободные движения рукой, резкая боль при попытке дотронуться или, наоборот, уменьшение чувствительности. Это может сопровождаться повышенным потоотделением, покраснением или побледнением кожи вокруг сустава, дрожанием или подергиванием мышц.
В запущенных, вовремя не пролеченных случаях промежутки между приступами болевого синдрома сокращаются, сама боль становится длительнее и сильнее, вплоть до того, что рука болит постоянно. В таких случаях появляется риск признаков нечувствительности, омертвения, паралича плеча и конечности. Выражаются они в легком покалывании (так называемых «мурашках») в конечности в то время, когда боль отсутствует, нечувствительности к раздражителям, слабости и онемении.

Причины
Невралгия может появиться из-за сильного переохлаждения сустава, слишком большой физической нагрузки на прилегающие к плечам мышцы. Часто страдает плечо со стороны, с которой расположена основная рабочая рука – например, правша поднял тяжесть правой рукой и получил защемление нерва в правом плечевом суставе. Согласно статистике, правый плечевой сустав поражается чаще, чем левый.
 Неполноценное питание, перенесенные тяжелые либо частые простудные заболевания, систематическое употребление алкоголя и наркотических веществ – все эти факторы, ослабляя организм, способны ускорить развитие невралгии, усугубив ее тяжесть. Отягчающим фактором может выступать перенесенный стресс, провоцируя психосоматические реакции.
Неполноценное питание, перенесенные тяжелые либо частые простудные заболевания, систематическое употребление алкоголя и наркотических веществ – все эти факторы, ослабляя организм, способны ускорить развитие невралгии, усугубив ее тяжесть. Отягчающим фактором может выступать перенесенный стресс, провоцируя психосоматические реакции.
Невралгия может развиться в результате инфекции, травмы в области ключицы – растяжения, вывиха, сильного ушиба, перелома. Прямое влияние на развитие данного недуга способны оказать остеохондроз шейного или грудного отделов позвоночника, нарушенный обмен веществ, болезни пищеварительного тракта, сахарный диабет, заболевания сердца и сосудов, наличие опухолей, грыж. Кроме физического сдавливания нерва, причиной становится недостаточное снабжение нервных тканей кислородом и питательными веществами.
Лечение неврита, рекомендованное врачами
Медики советуют применять комплексную терапию:
- При первых симптомах воспаления назначают прием следующих медицинских препаратов:Мочегонные (диуретики) — фуросемид, лазикс. Выводят жидкость из тканей, что способствует снятию отека. Это помогает избежать передавливания сосудов и нервов, уменьшает болевые ощущения.Глюкокортикостероиды – синтетические лекарственные препараты (аналоги эндогенных гормонов, продуцируемых корой надпочечников), которые оказывают противовоспалительное, десенсибилизирующее, иммунодепрессивное, противошоковое и антитоксическое действия. Примеры — преднизалон, гидрокортизон.Нестероидные противовоспалительные препараты — снимают воспаление нервных волокон (нурофен, нимесил), тем самым помогая уменьшить боль.Стеродные противовоспалительные средства – глюкокортикоиды — Активизируют выделение особого вещества (нейромедиатора) которое улучшает проведение импульсов по нервным волокнам. (Дексаметазон, Преднизолон).Сосудорасширяющие лекарства (спазмолитики) — расслабляют мускулатуру, способствуют расширению артерий.Нейротропные средства — улучшают работу нервных клеток, приводя в норму их минеральный обмен. Оказывают анальгезирующее (обезболивающее) действие. Уменьшают нервный тик и непроизвольные сокращения мышц.Антихолинэстеразные средства — улучшают проведение сигнала по нервам в мышцы, повышают их тонус. Нормализуют работу слезных и слюнных желез.Витамины группы В (нейромультивит, неуробекс) — улучшают работу нервной системы.
- При выраженном болевом синдроме следует использовать анальгетики. Лекарства должен назначать врач.
- В случае вторичного неврита первоначальной задачей является лечение основного заболевания, которое стало причиной развития неврита.
- На протяжении первого этапа лечения необходимо обеспечить покой пораженным мышцам.
Широко применяется физиотерапевтическое тепло, УВЧ, парафинотерапия или озокеритовые аппликации. - На второй неделе, медицина рекомендует сделать курс массаж и физические упражнения, причем медленно увеличивая нагрузку.
- Также полезно применять ультразвуковые волны, фонофорез гормонами и электонейростимуляцию.
- Хирургическое вмешательство назначают, если улучшения от лечения другими средствами не наблюдается в течение 8-10 месяцев. Обычно операция необходима, если лицевой нерв сдавливается в фаллопиевом канале или разорван из-за травмы. Если болезнь осложнилась контрактурой мышц лица (стягивание, потеря их эластичности), прибегают к пластической хирургии.
Советы врача-невролога высшей категории Ж.И. Копыловой.
Неврит лицевого нерва чаще всего развивается у женщин после 40 лет.
Причиной может быть переохлаждение, воспаление уха (отит), компрессия – сдавливание корешка лицевого нерва веной или артерией, поражение лицевой мускулатуры.
Излечить лицевой неврит удается обычно через 3 недели активного лечения.
Назначают витамины группы В, сосудорасширяющие и мочегонные средства + калий.
На 5-6 день болезни неврит можно греть, полезно сухое тепло в виде нагретых мешочков с крупой, солью, льняным семенем или горячего вареного яйца, которое катают по ходу нерва. Применять это средство до облегчения состояния.
Как происходит диагностика проблемы?
Диагностикой патологии и последующим лечением занимается невролог. Сначала он собирает анамнез и фиксирует жалобы больного в его истории болезни.
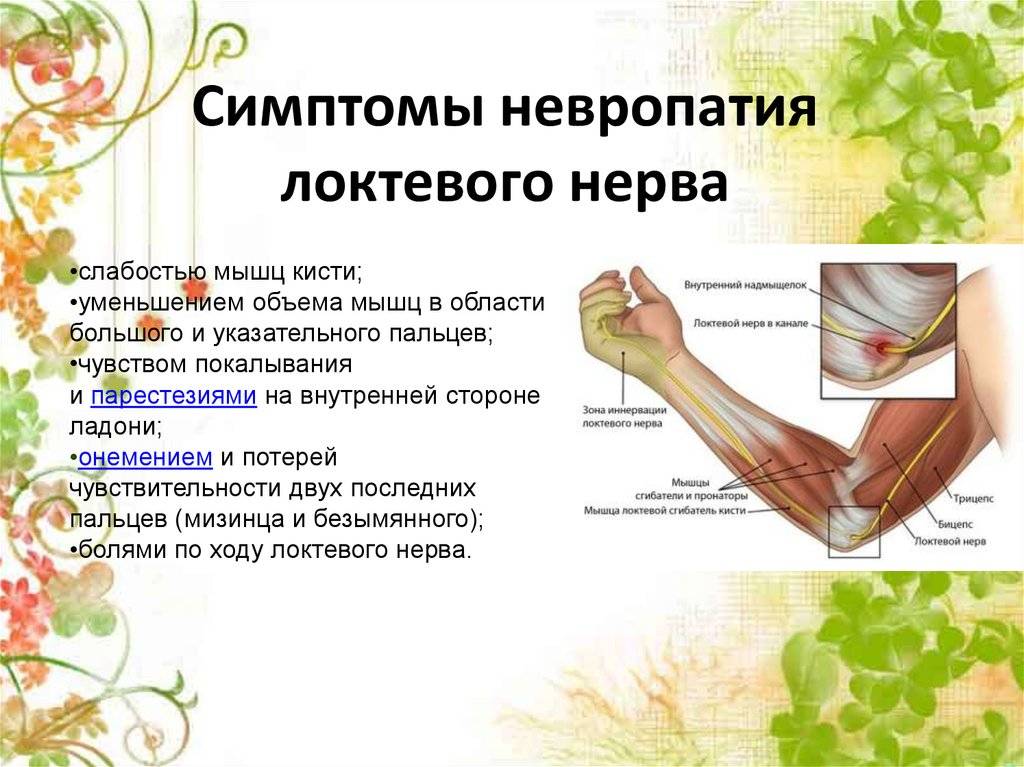
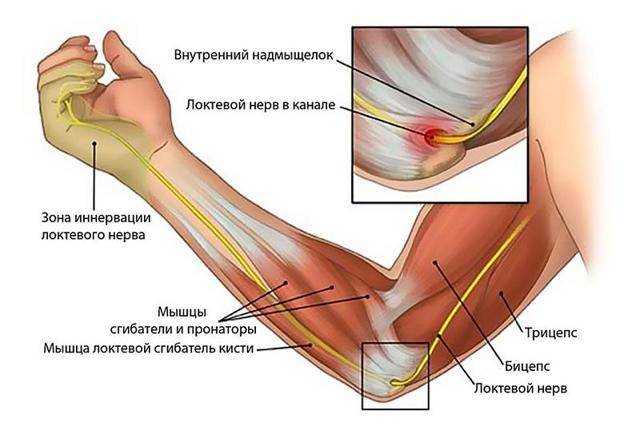
Врач выявляет проблему и ставит предварительный диагноз неврит срединного нерва в ходе физикального осмотра пораженной руки.
В процессе обследования невролог просит пациента выполнить ряд контрольных упражнений:
- Сжать руку в кулак. Срединный нерв иннервирует мышцы-сгибатели I-III пальцы. При его поражении они не согнутся.
- Поцарапать ногтем II пальца поверхность стола. Концевые фаланги при неврите не работают, поэтому даже при лежащей на кисти у больного выполнить упражнение не получится.
- Вращать или противопоставить I палец. При неврите не получается его оттопырить.
- Дотронуться подушечкой большого пальца мизинца.
- Подержать бумагу согнутым большим и указательным пальцем.
Благодаря проведенному тесту врач определяет наличие двигательных расстройств. Они возникают из-за паралича скелетной мускулатуры — срединный нерв отвечает за передачу нервных импульсов от мозга к мышцам.
По двигательным нейронам нервного волокна передается информация о том, какое движение необходимо совершить. При неврите эта связь нарушается, что приводит к параличу.
При поражении чувствительных нейронов срединного нерва наблюдается онемение. Невролог может проверить степень восприимчивости кожи с помощью прикосновений, щипков или стерильной иглы шприца.
Если причиной неврита является туннельный синдром, то у пациента наблюдается симптом Тинеля. В этом случае во время пальпации или постукивании по месту защемления нерва присутствует острая боль.
Чтобы выявить причину развития неврита, пациенту необходимо пройти ряд лабораторных и инструментальных обследований:
- Сдать кровь на анализ. Лабораторные тесты покажут наличие инфекции по числу лейкоцитов. При воспалительном процессе их число увеличивается.
- Гормональные исследования, проверка уровня сахара. Причиной развития неврита может служить нарушение работы эндокринной системы.
- Сделать рентген. Процедура проводится при травмах: переломах или вывихах.
- Пройти МРТ, КТ, УЗИ. Магнитно-резонансная томография помогает выявить наличие аномального отростка плечевой кости, злокачественных опухолей. МРТ определяет область защемления нерва. С помощью процедуры с введением контраста можно оценить состояние кровеносных сосудов, питающих срединный нерв. Аналогичную информацию можно получить с помощью КТ и исследования ультразвуком.
- Электронейромиография. Благодаря данной процедуре можно оценить состояние мышц, степенью проводимости нервных импульсов по срединному нерву к скелетной мускулатуре.
От каких болезней следует отличать?
Клиническая картина некоторых заболеваний схожа с симптомами неврита срединного нерва. Чтобы поставить верный диагноз, необходимо проведение дифференциальной диагностики:
- Плечевой плексит. При данном заболевании также появляется онемение и нарушение двигательной активности. Но в отличие от неврита срединного нерва плечевой плексит поражает не только кисть и предплечье, но и плечо. Для уточнения диагноза проводят УЗИ, МРТ и КТ. Исследования помогают точно определить область поражения нервов.
- Вертеброгенные синдромы: остеохондроз, шейный спондилез, грыжи межпозвоночных дисков. Из-за защемления кровеносных сосудов в области шеи рука прекращает получать питательные соединения и кислород. В результате наблюдается вялость, цианоз, паралич или онемение конечности. В то же время неврит срединного нерва поражает только область предплечья и 1-3 пальцы. Кроме того, при вертеброгенных синдромах больной жалуется на затруднение при поворотах головы.
- Спондилоартроза. Боль при спондилоартрозе может иррадиировать в руку. При этом пациент может свободно двигать пальцами и кистью. Больной успешно проходит неврологические тесты, что исключает возможность развития неврита.
- Шейно-плечевой радикулит. При воспалении корешков спинномозговых нервов наблюдается боль по ходу пораженных нервов. Появляется жжение, боль, онемение в области головы, шеи и верхней конечности. В данном случае для уточнения диагноза необходимо проведение МРТ, УЗИ. Более точные результаты покажет электронейромиография.
Лечение плечевой невралгии
В большинстве случаев, если нет тяжелых сопутствующих заболеваний, лечение плексита плечевого сустава осуществляется в домашних условиях. При явно выраженном болевом синдроме и существенном снижении подвижности конечностей больному дается лист нетрудоспособности. Человеку необходимо соблюдать покой, исключить переохлаждение, волнение и контакт с химическими активными веществами. Питание должно быть полноценным, алкоголь нужно исключить. Рекомендуется постоянное ношение поддерживающей повязки.
Лечение невралгии плечевого сустава проводится такими методами:
- Медикаментозным. Сразу проводятся новокаиновые блокады и прием анальгетиков, чтобы снизить силу болевого синдрома. Одновременно прописываются противовоспалительные и антивирусные препараты. Назначаются лекарства, восстанавливающие нервную проводимость. Для общего укрепления организма рекомендуется пройти курс витаминов. При двигательных дисфункциях прописываются антихолинэстеразные средства.
- Физиотерапия. Это лечение проводится на всех этапах заболевания. Пациенту назначаются ультравысокочастотное излучение, импульсные токи, индуктофорез, лазеротерапия, грязевые аппликации, бальнеотерапия и криотерапия.
- Лечебная физкультура. Занятия лечебной физкультурой позволяют поддерживать подвижность сустава, избежать застойных явлений и некроза. Движения выполняются в медленном темпе с небольшой амплитудой. При малейших признаках боли нагрузка снижается. Хорошие результаты дает гимнастика и плавание.
- Мануальная терапия. Массаж улучшает обмен веществ в поврежденных тканях, восстанавливает чувствительность нервных окончаний. Мануальная терапия назначается только после снятия болевого синдрома. Механическое воздействие восстанавливает тонус мышц, предотвращая их дальнейшее уменьшение.
- Нетрадиционные. Успешно лечить поражение нервов в суставах можно с помощью иглоукалывания и гомеопатии. Отличный лечебный эффект дает прикладывание к конечности аптечных пиявок. Выделяя в кровь антикоагулянт, пиявки предотвращают образование тромбов, устраняют сгустки и улучшают кровоснабжение поврежденных тканей.
- По согласование с лечащим врачом допускается использование методов народной медицины. Народные рецепты не являются самостоятельным методом лечения. Они используются только в комплексе с приемом медикаментов, физиотерапией и ЛФК. Больному назначаются ванны, компрессы, отвары из меда, прополиса и лекарственных растений.
- Хирургическое вмешательство. Оно проводится в крайних случаях. Операция назначается при обнаружении в суставной сумке злокачественных новообразований. Объем удаляемой ткани определяется индивидуально в каждом конкретном случае.
Как правило, если диагностика была проведена правильно, а лечение начато своевременно, прогноз на выздоровление благоприятный. Подвижность конечности возвращается полностью или частично. Игнорирование врачебной помощью приводит к параличу и инвалидности.