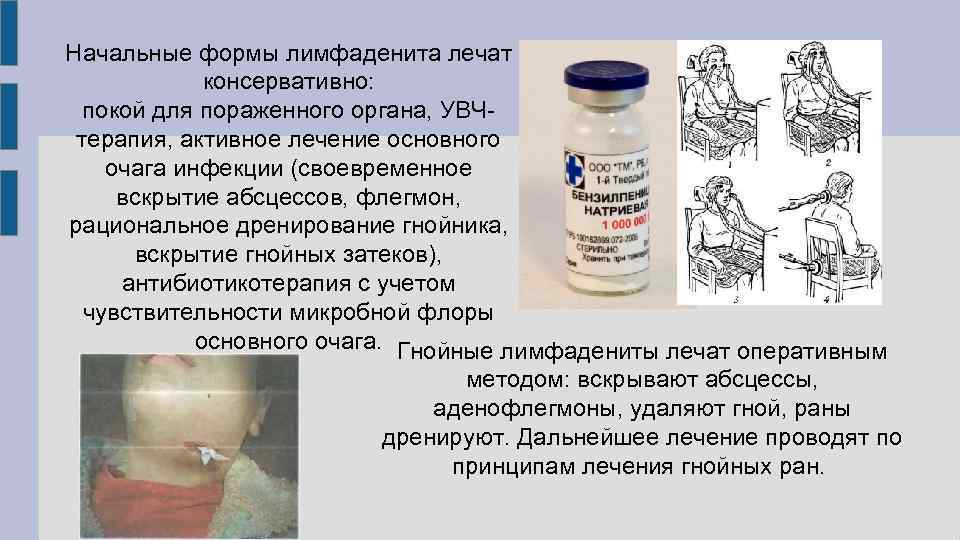
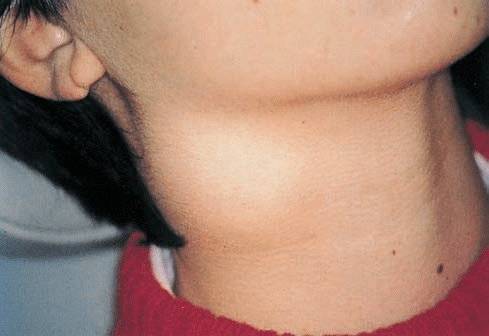
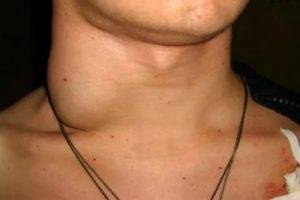
Антибиотики при лимфадените: список, правила приема

Антибиотики при лимфадените – распространенная практика лечения, однако переходить к ней можно только после полного сбора анамнеза заболевания.
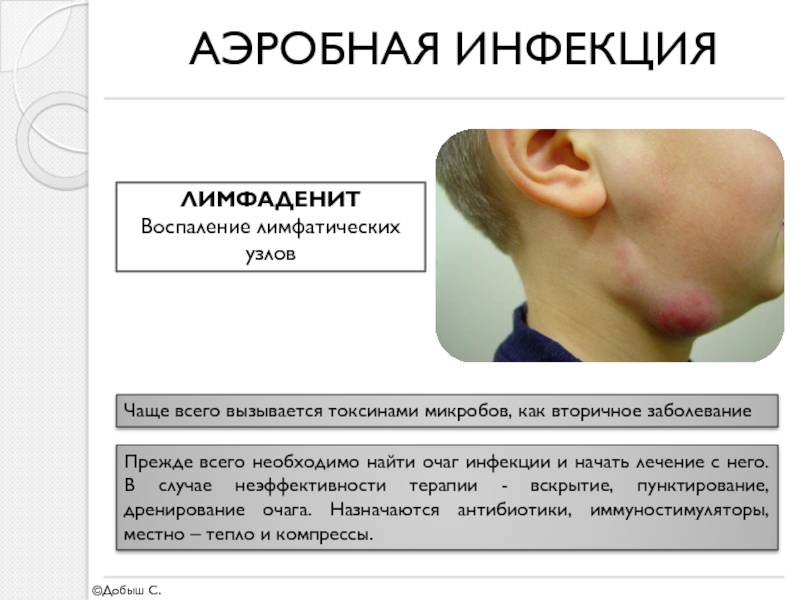
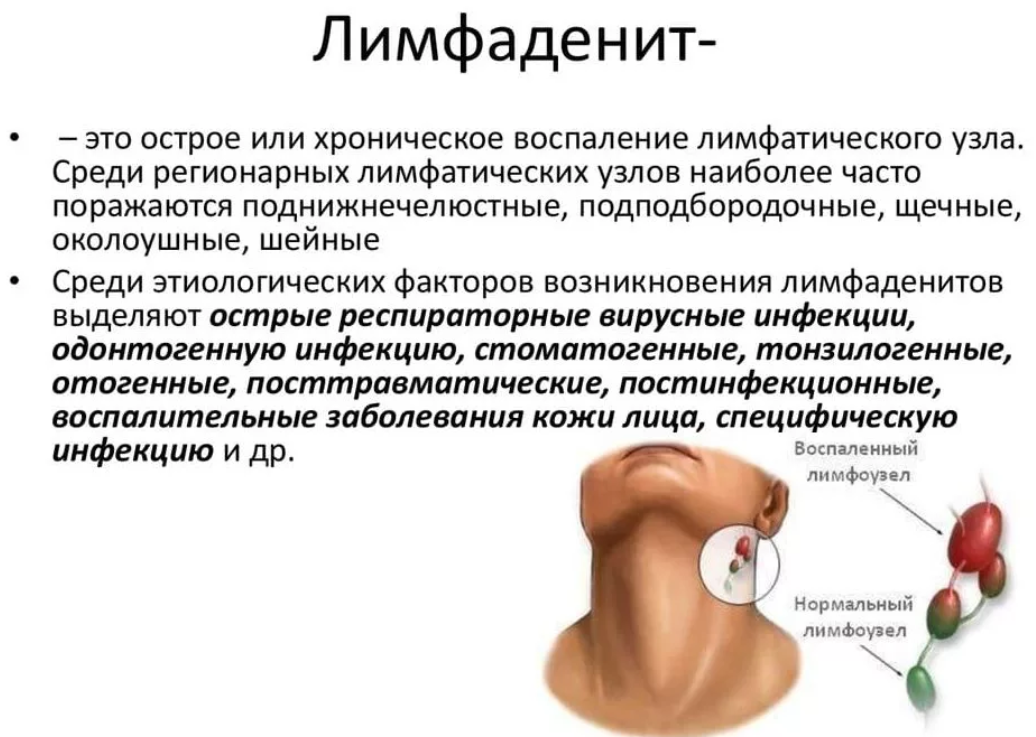
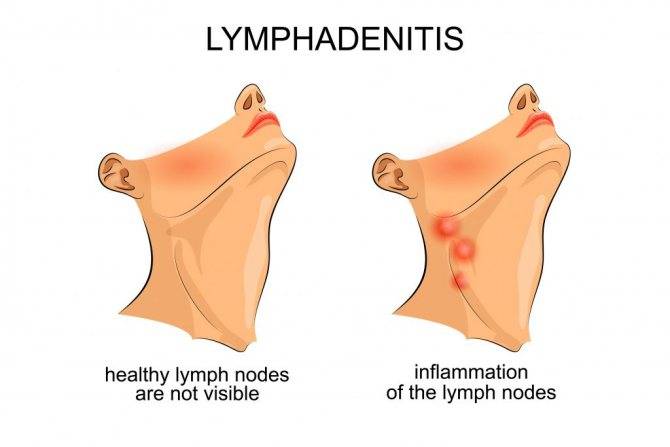
Лимфаденит представляет собой воспаление лимфатических узлов в качестве осложнения других заболеваний. Неспецифический вид диагноза требует антибактериальной терапии по специальной схеме, назначенной врачом.
Если врач прописал принимать антибиотики для лечения лимфаденита, важно соблюдать правила приема препаратов, чтобы не нанести вреда здоровью, а терапию сделать эффективной:
Необходимо сочетать антибактериальные лекарства и пробиотики с интервалом в 2 часа. Это позволит сгладить негативное влияние основного медикамента на организм
Курс терапии пробиотиками должен быть в 3 раза продолжительнее приема антибиотиков.
Предварительно важно сдать анализы на определение типа возбудителя и его чувствительности к лечению антибактериальными препаратами. Не все антибиотики эффективны для любого типа инфекции.
Назначать препарат и схему приема с точной дозировкой имеет право только врач
Отступление от установленных доктором правил может быть опасным для здоровья пациента.
Лечение лимфаденита антибиотиками составляет не менее 14 дней. Прерывать курс терапии не следует, в противном случае она не будет иметь никакого эффекта.
К сожалению, не всегда практикуется предварительное исследование пациента на наличие аллергии на лекарственные средства. При возможности такой анализ позволит выявить источник потенциальной угрозы и назначить правильное лечение.
Выбор препаратов
Назначать антибиотики от лимфаденита можно только при условии точного определения возбудителя. В противном случае, пациент подтверждается неоправданному риску. Практикуется назначение препаратов различных групп, в зависимости от места очага поражения и типа инфекции.
Аминогликозиды
Существует три поколения лекарственных средств группы, препараты отличаются широким спектром действия и большим числом негативных эффектов для организма. При этом не всасываются желудком и кишечником при условии перорального приема. Через тканевые барьеры способны проникать хуже, чем представители остальных групп.
Такой антибиотик при лимфадените будет наиболее эффективен против флоры грамнегативного характера. Среди побочных эффектов аминогликозидов – негативное влияние на нервную систему, слух, аппарат вестибулярного типа и органы дыхания.
Представители группы:
- Канамицин;
- Стрептомицин;
- Амикацин.
Средняя дозировка средства зависит от характера воспалительного процесса. Прием препарата осуществляется до 3-х раз в сутки, либо в день однократно. Дозировка для детей и пожилых людей уменьшается, относительно стандартного количества.
Фторхинолоны
Группа имеет влияние на любые виды инфекций, включая полирезистентные и устойчивые к другим препаратам. Для лечения лимфаденита практикуется использование 2-х поколений фторхинолонов:
- Первое поколение, распространенный представитель – кислота налидиксовая.
- Второе поколение – Ципрофлоксацин, Офлоксацин, Норфлоксацин, Ломефлоксацин и другие. Эффективны против микроорганизмов грамотрицательного типа.
Среди побочных эффектов фторхинолов – частые аллергии и судороги, возможные поражения желудка и кишечника.
Дозировка определяется врачом, в зависимости от степени инфицирования и индивидуальных особенностей пациента. Практикуется прием антибиотиков группы фторхинолов каждые 12 часов.
Линкозамиды
Медикаментозные средства этой группы эффективны при флоре грамположительного характера и анаэробах, не образующих споры. Отличаются сильным побочным эффектом в виде диареи, которая в результате приема возникает у 6 пациентов из 10. Практикуется парентеральное введение препаратов.
Распространенные представители линкозамидов для лечения лимфаденита:
- Линкомицин;
- Климицин;
- Нелорен;
- Клиндамицин.
Для взрослых разовая дозировка препаратов составляет от 300 до 500 мг.
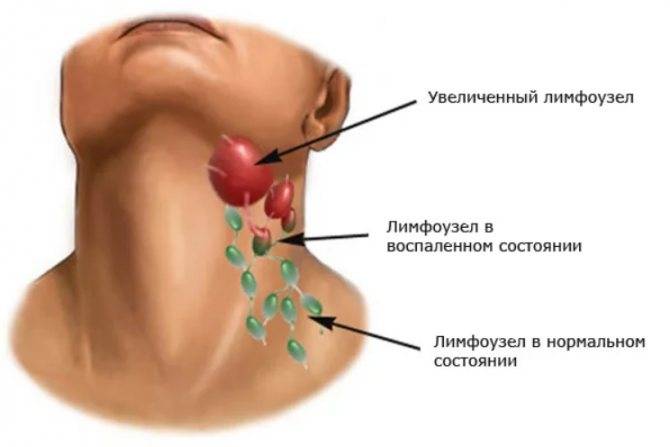
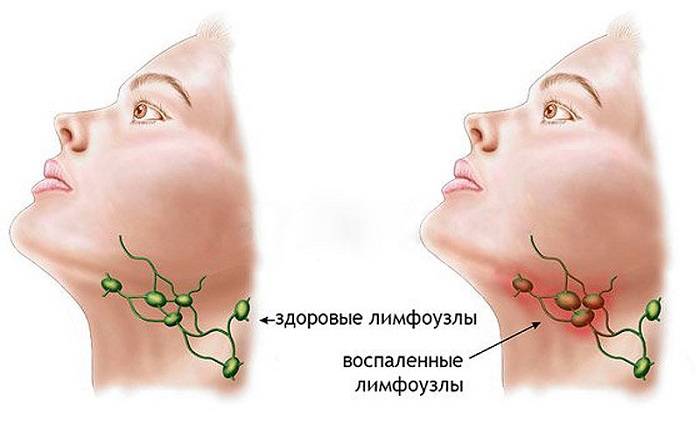
Что делать, если набух лимфоузел?
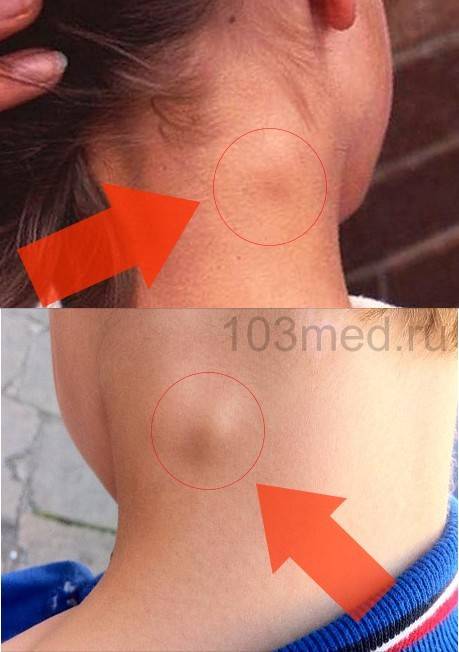
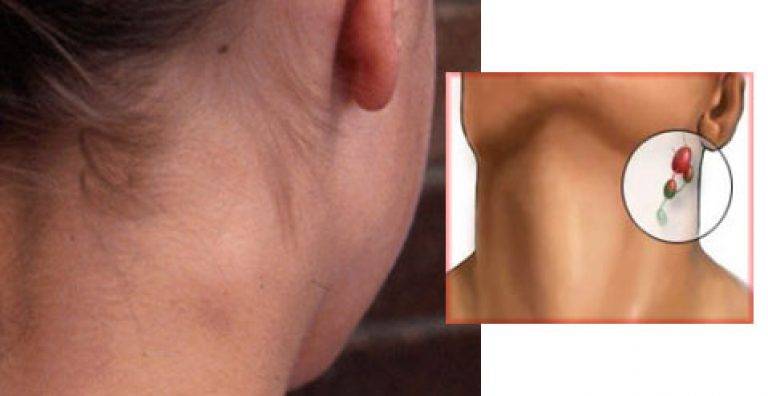
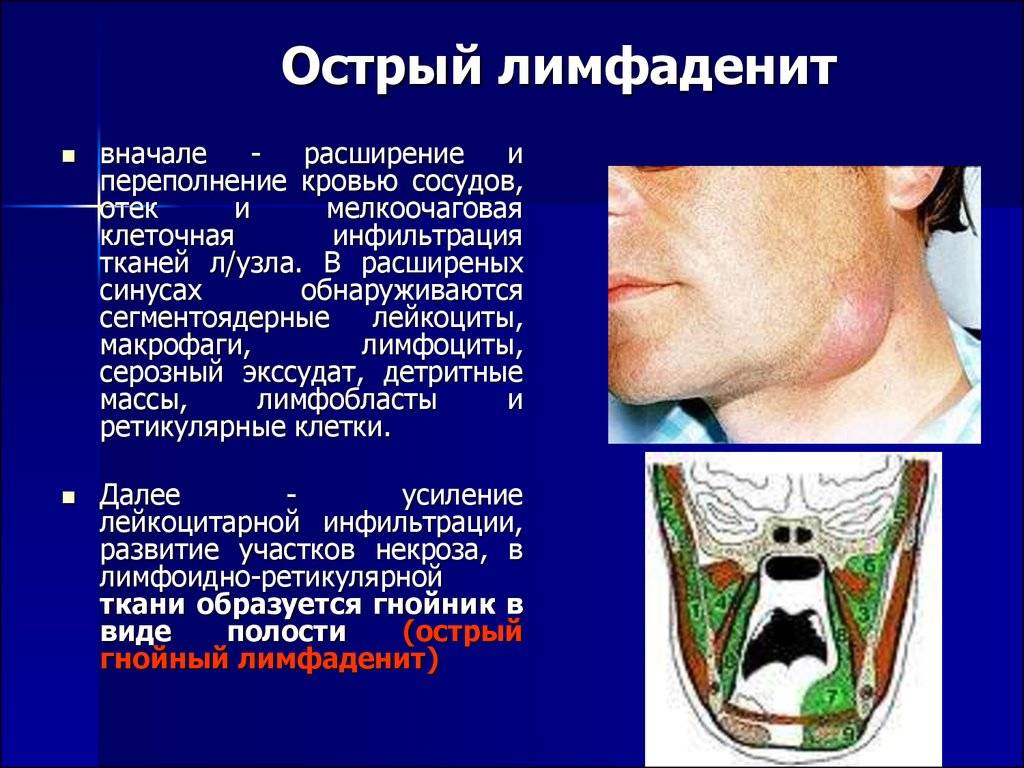
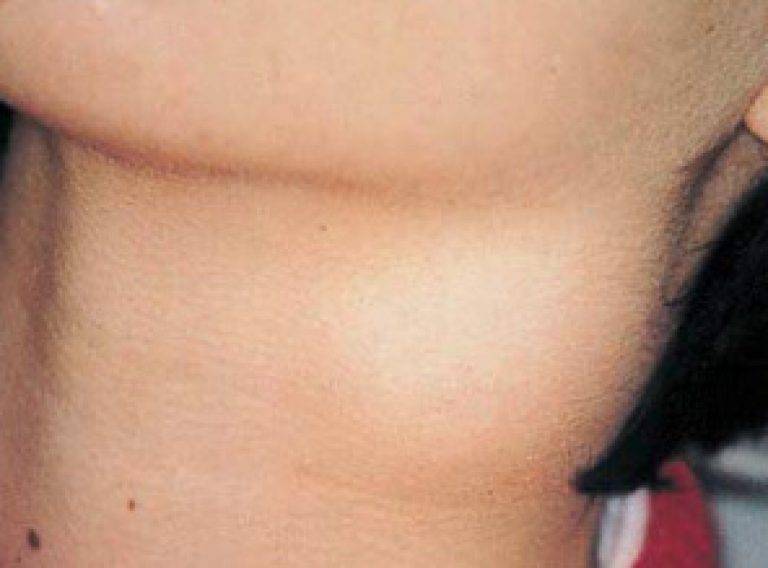
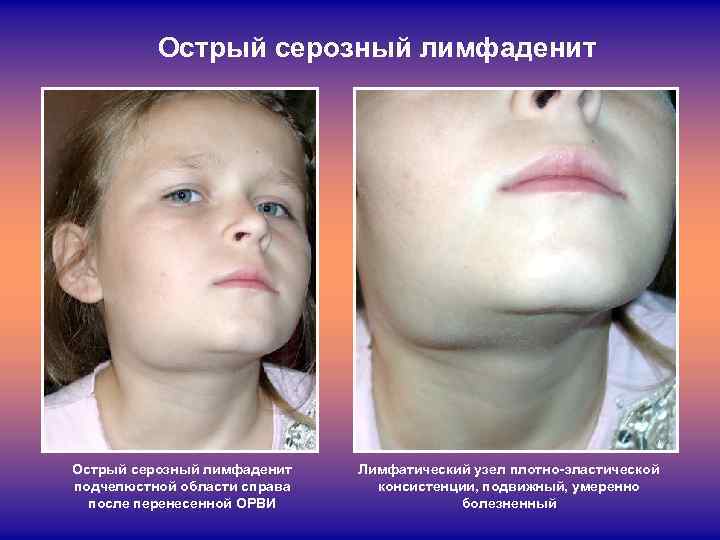
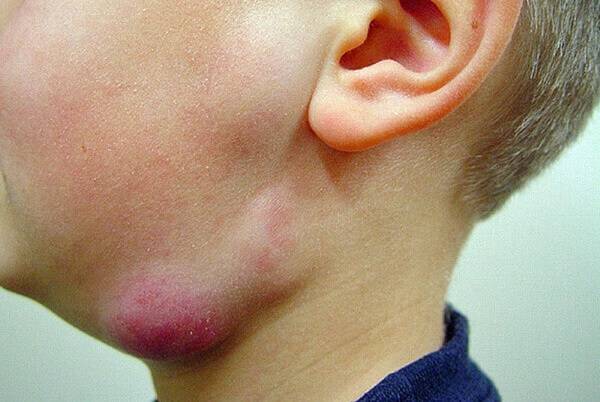
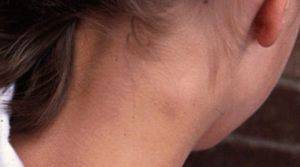
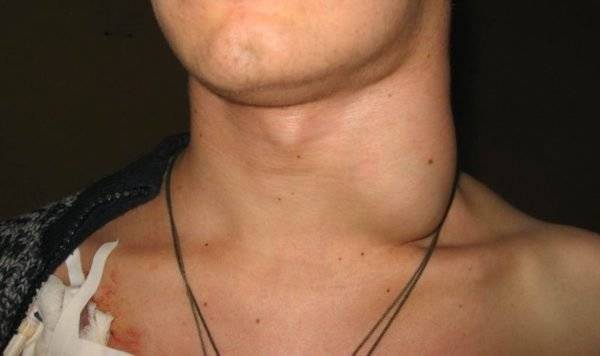
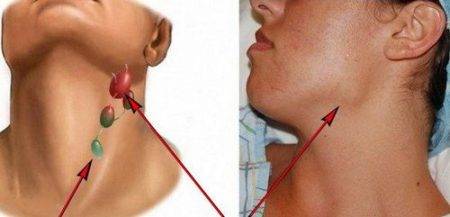
Распознать увеличение лимфоузлов не сложно. Они становятся больше, и при прощупывании достигают размеров грецкого ореха. При этом возникает боль во время глотания и пальпации. Железы становятся плотными наощупь. Если они мягкие — подозревают нагноение. Наблюдается покраснение в проблемной зоне, общее недомогание в виде вялости, апатии, сонливости, повышения температуры тела.
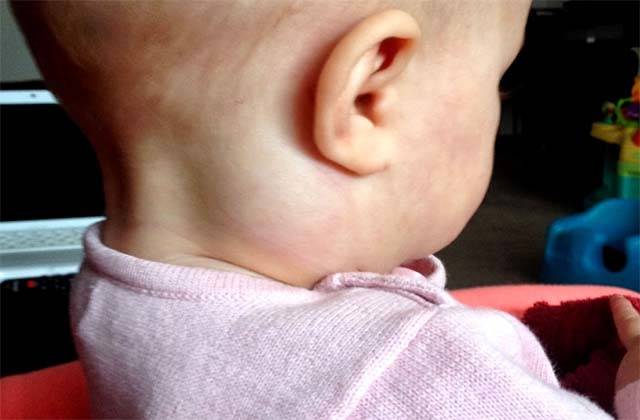
Если лимфаденит развивается у ребёнка, он сопровождается капризностью, нарушением сна, отказом от еды, отёком шеи. Может повышаться температура тела, возникать боль при глотании. Зачастую у 1-3 летних детей такое состояние свидетельствует о начале скарлатины, краснухи, ОРЗ. При первых подозрениях на набухание лимфатических желёз следует:
-
осмотреть область шеи, где чувствуется воспаление;
- исследовать увеличенный узел на болезненность (если он не болит, то это говорит о нарушении работы иммунной системы).
Если ощущается дискомфорт при надавливании на больную сторону, узел неподвижный, бугристый, необходимо пройти диагностику в больнице. Дополнительно следует осмотреть горло на наличие ангины, а также ротовую полость при подозрении на кариес или стоматит. У здоровой ротовой полости слизистая оболочка без налёта, чистая, а зубы белые, без повреждений и чёрных точек.
Другие антибиотики
При борьбе с лимфаденитом могут подбираться различные антибактериальные препараты, за счет которых удается купировать воспаление. Преимущественно при борьбе с патологией назначаются следующие медикаменты:
- Цефтриаксон – это синтетический антибиотик, введение которого нарушение жизненно важных процессов в клетках бактерий и заканчивается их гибелью. Цефтриаксон необходимо вводить 1 раз в стуки, и продолжительность терапии составляет не менее 7 суток.
- Клиндамицин эффективен в устранении заболевания тем, что его активные вещества оказывают угнетающее действие на процессы, протекающие в структурных клетках возбудителей. Это препятствует их дальнейшему размножению и вызывает гибель. Принимать такое антибактериальное средство необходимо внутрь после приема пищи на протяжении не менее 10 суток.
- Бензилпенициллин — это препарат группы пенициллинов и применяется для борьбы со специфическим лимфаденитом. Присутствие в нем активного действующего вещества подавляет дальнейший рост патогенных микроорганизмов и провоцирует их гибель. Бензилпенициллин вводится внутривенно или внутримышечно, а курс терапии определяется тяжестью болезни и индивидуальными особенностями организма.
Лимфаденит считается опасным недугом, который требует обязательного лечения. Для этой цели применяются антибиотики различных групп, но подбирать их должен только врач. Необходимо понимать, почему появляется такая патология и почему необходим прием сильнодействующих лекарственных средств.
Антибиотики при лимфадените – распространенная практика лечения, однако переходить к ней можно только после полного сбора анамнеза заболевания.
Лимфаденит представляет собой воспаление лимфатических узлов в качестве осложнения других заболеваний. Неспецифический вид диагноза требует антибактериальной терапии по специальной схеме, назначенной врачом.
Лечение антибиотиками одонтогенного лимфаденита и воспаления лимфоузлов на шее
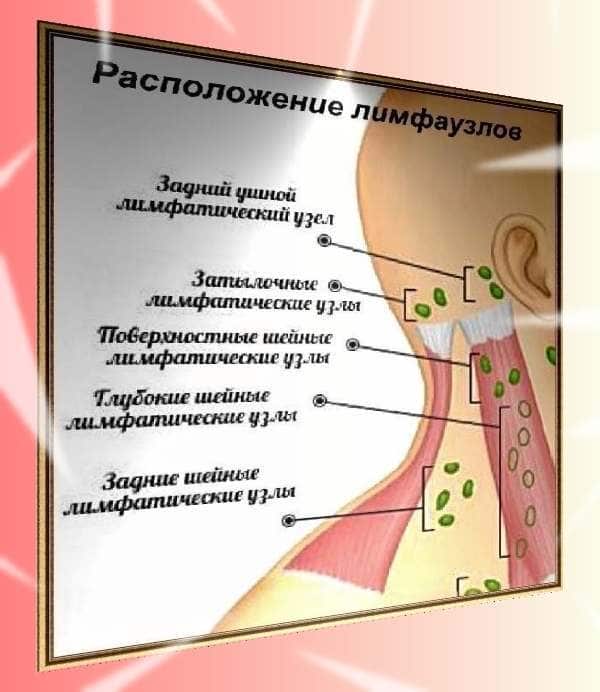
Одонтогенный лимфаденит – воспаление лимфатических узлов, связанное с воспалительными процессами челюстно-лицевого аппарата. Чаще всего он затрагивает шейные и подчелюстные лимфоузлы.
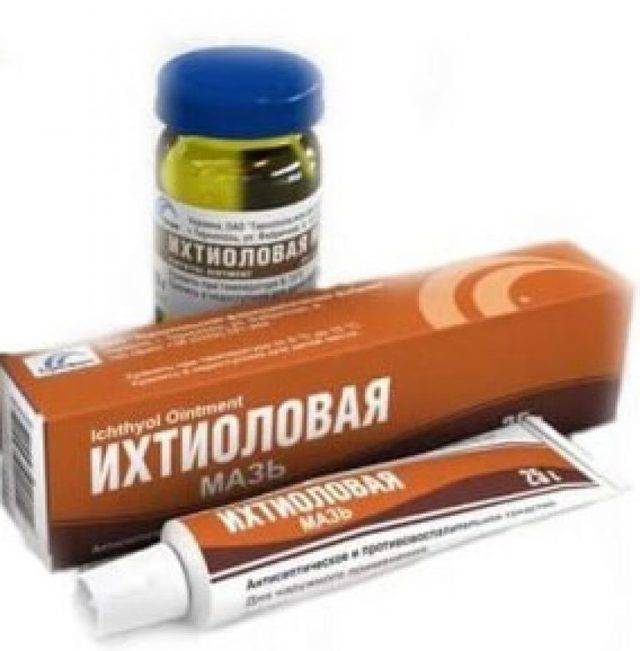
Если воспалился лимфоузел, антибиотик в процессе лечения скорее всего понадобится. А в качестве препаратов местного применения чаще всего используют ихтиоловую и гепариновую мазь.
Лечение такой разновидности лимфаденита происходит одновременно с устранением причины воспаления. Ею может быть сильно разрушенный кариесом зуб или неправильное стоматологическое вмешательство. Что же касается применения антибиотиков, чаще всего в этом случае используют препараты фторхинолонов и линкозамидов.
Фторхинолоны
Этот класс препаратов существенно отличается от других средств, поскольку воздействует даже на устойчивые и полирезистентные возбудители. В современной практике принято выделять четыре поколения хинолонов, фторированными являются три последних.
Лекарственные комбинации
Перед применением фторхинолонов следует внимательно ознакомиться с определенными нюансами.
- Не рекомендуется принимать хинолоны одновременно с антацидами и препаратами, содержащими магний, цинк, железо или висмут.
- При совместном применении фторхинолонов и препаратов нитроимидазола, а также метилксантинов увеличивается риск возникновения нефротоксического эффекта.
- Необходимо избегать комбинаций с продуктами нитрофурана.
- В связи с повышенным риском разрыва сухожилий, не рекомендуется одновременно принимать фторированные хинолоны и глюкокортикоидов.
- В процессе приема препаратов, ощелачивающих мочу, и фторхинолонов, существенно повышается вероятность возникновения кристаллурии.
Дозировки
Доза применения определяется в зависимости от того, насколько сильная инфекция. Немаловажным фактором в составлении дозировки в период лечения является возраст (ребенок или же взрослый) и вес пациента. В большинстве случаев, прием фторхинолонов происходит каждые 12 часов.
Линкозамиды
Группа антибиотиков узкого спектра действия, направленных преимущественно на грамположительные кокки и анаэробные возбудители, не образующие спор. Возможна резистентность к макролидам. К числу представителей относятся препараты линкомицин и клиндамицин.
Дозировки
Составление дозировок для лечения этими средствами напрямую зависит от веса, возраста и состояния пациента. Препараты данной группы принимают примерно каждые шесть-восемь часов.
Антибиотики при воспалении лимфоузлов, применяемые в случаях, не требующих оперативного вмешательства
Аминогликозиды
Применение этих препаратов обусловлено их широким спектром активности против грамотрицательной и грамположительной флоры, микобактерий, некоторых простейших и синегнойной палочки.
Антибиотики первого (Канамицин, Стрептомицин) и третьего (Амикацин) поколения также эффективны при специфическом туберкулёзном лимфадените (подчелюстном, шейном, паховом, подмышечном).
Не применяются при высевании пневмококков и зеленящих стрептококков.
Амикацин является препаратом резерва для лечения синегнойной инфекции.
Особенности применения
- Обладают выраженным усилением активности при одновременном назначении с ампициллином или бензилпенициллином.
- Практически не усваиваются при пероральном употреблении (не всасываются в желудочно-кишечном тракте).
- По сравнению с бета-лактамными препаратами и фторхинолонами хуже проникают через тканевые барьеры.
- Не влияют на внутриклеточные микроорганизмы.
- Не применяется у беременных, проникает через плаценту, накапливается в тканях плода, обладает эмбриотоксическим влиянием.
Побочное действие
Ототоксический эффект связан со способностью аминогдикозидов вызывать дегенеративные изменения нервных окончаний внутреннего уха. Нарушения слуха являются необратимыми.
Поскольку антибиотики данного ряда выводятся с мочой в неизменённом виде, накапливаются в эпителиальных клетках почечных канальцев, возможен нефротоксический эффект.
Наиболее токсичны гентамицин, амикацин, канамицин.
К редким побочным эффектам относят:
- нервно-мышечная блокада, вплоть до появления паралича дыхания;
- флебиты.
Контроль функции почек проводится до начала терапии аминогликозидами и далее, каждые три дня.
Максимальный курс лечения 14 дней. Исключением является туберкулез (терапия длится до двух месяцев).
Взаимодействие с другими препаратами
Во время применения терапии аминогликозидами не применяют:
- ототоксичные препараты (фуросемид, полимиксин);
- цефалоспорины первого поколения, ванкомицин, ацикловир (усиливается нефротоксический эффект)
- миорелаксанты (паралич дыхания).
Дозировки
Препараты применяются внутримышечно либо внутривенно. У пожилых людей суточная дозировка уменьшается, в связи с возрастным снижаем скорости клубочковой фильтрации.
Новорожденные дети получают большую дозировку, в следствии увеличенного объёма распределения.
| Название препарата | Взрослые | Дети |
| Амикацин | 500 мг каждые 8-12 часов. Не более 1,5 г в сутки. | По 5-7,5 мг/кг каждые 8-12 часов. |
| Гентамицин | 3-5 мг/кг в 2 введения. | 2,4-3,2 мг/кг за два введения. У новорождённых доза может быть увеличена до 5 мг/кг/сут. |
| Нетилмицин | По 0,5-1 мг/ку каждые 8 часов. | По 1 мг/кг каждые 8-12 часов. |
| Тобрамицин | 3-5 мг/кг за два введения. | |
| Стрептомицин | 15 мг/кг за 2 введения. Не более 2 г в сутки. |
Лечение беременных женщин и детей
Особое внимание стоит обратить в том случае, если лимфатический узел воспалился у беременной женщины. Женщинам в таком положении разрешено принимать лекарственные препараты только в крайних случаях и под строгим контролем врачей
Принимать препараты для снятия симптомов в домашних условиях категорически запрещено. Особенно это касается методов народной медицины. Неизвестно, как-то или иное средство отразится на здоровье будущего ребенка. Чаще всего, врач во время визита пациентки назначит Флемоксин Солютаб. Пить его нужно на протяжении 5 суток.
У маленьких детей антибиотики используются только при гнойной форме патологии. Распространенными препаратами для детей являются Сумамед и Амоксиклав
Если у ребенка есть заболевания печени или почек, то лекарственные препараты назначаются с особой осторожностью. В области лимфатического узла можно нарисовать йодную сетку
Это будет способствовать прогреванию воспаленной области.
Какие антибиотики назначают детям?
Инфекции дыхательных путей являются одними из наиболее частых причин возникновения лимфаденита и обращения к педиатру. Большинство инфекций, которые сопровождаются лимфаденитом, вызваны респираторными вирусами. Антибиотики слишком часто неоправданно назначают детям с респираторными инфекциями.
Из-за неправильного применения препаратов у детей может возникать боль в животе, тошнота, рвота, диарея. В очень редких случаях возникают тяжелые осложнения – энтероколит, острая печеночная недостаточность или тяжелые кожные реакции, приводящие к мультиформной эритеме.
Неправильное использование антибиотиков создает дополнительные проблемы. Повышенное и неконтролируемое использование антибиотиков связано с риском развития антибиотикорезистентных штаммов.
Антибиотики абсолютно необходимы в следующих случаях:
- Бактериальная пневмония.
- Менингит.
- Инфекции мочевыводящих путей.
- Гнойный тонзиллит.
При инфекциях дыхательных путей рекомендуется выжидательная терапия. При простуде родители должны сначала наблюдать за своим ребенком в течение 48 часов и не использовать антибиотики, поскольку от 80 до 90% всех инфекций проходят спонтанно. Если у ребенка сохраняется лихорадка, необходимо обратиться к врачу.
При острой инфекции среднего уха лечение зависит от возраста пациента. Если маленькому пациенту еще не исполнилось 6 месяцев, ему следует немедленно назначить антибиотик, потому что риск серьезных инфекций и более поздних рецидивов в этом возрасте выше. У детей от полугода до 2 лет лечение не всегда необходимо. Ребенку старше 2 лет также лечение требуется не во всех случаях.
Амоксициллин
Амоксициллин представляет собой антибиотик широкого спектра действия, относящийся к классу пенициллинов. Он является наиболее широко распространенным и используется для лечения инфекций дыхательных путей у детей – тонзиллитов, инфекции уха, носа и горла, болезни Лайма, воспаления костей и отравления крови. Он также назначается в профилактических целях перед оперативным вмешательством.
Амоксициллин является очень хорошо переносимым антибиотиком. Он доступен в разных дозировках – 250, 500, 750 или 1000 миллиграмм. Врач указывает дозировку в зависимости от заболевания, возраста и веса ребенка. Лекарство рекомендуется принимать во время еды. Детям рекомендуется соблюдать тщательную гигиену полости рта, иначе лекарство может вызвать пожелтение зубов.
Цефуроксим
Цефуроксим является альтернативой Амоксициллину и поэтому считается препаратом второй линии лечения. Цефуроксим эффективен в отношении стрептококков, пневмококков, стафилококков, которые часто являются основной причиной воспаления в полости рта и горла. Также препарат применяется при дыхательных инфекциях, таких как хронический бронхит или пневмония, инфекции уха, горла и носа. Также он применяется при инфекции почек и мочевых путей.
Цефуроксим лучше переносится, чем Амоксициллин. 10 из 1000 детей могут испытывать головокружение, суставную опухоль, флебит, пневмонию или головную боль. Кожные реакции, гепатит или желтуха возникают редко. У 10 из 10 000 детей развиваются галлюцинации, нервозность и беспокойство.
Лечение
Основное лечение направлено на устранение первичного заболевания. Для снятия припухлостей врач может назначить Дельтасон или Преднизолон
Важно помнить, что категорически запрещается использовать при лимфадените согревающие компрессы и мази. Высокая температура способствует распространению инфекции и воспаления на окружающие ткани, включая головной мозг
При острых формах неспецифического лимфаденита применяются консервативные методы:
- прием антибиотиков – цефалоспаринов, пенициллинов, макролидов;
- антигистаминные препараты;
- местное лечение сухим теплом, применение компрессов с мазью Вишневского, УВЧ;
- общеукрепляющие средства, витамины – глюконат кальция, аскорутин, иммуномодуляторы.
 Укрепление сосудов, снижение проницаемости и ломкости капилляров предотвращает воспаление и отечность
Укрепление сосудов, снижение проницаемости и ломкости капилляров предотвращает воспаление и отечность
Если эффект от лечения неудовлетворительный или лимфаденит перешел в гнойную стадию, требуется госпитализация. В стационаре проводят вскрытие абсцесса с последующим дренированием и санацией гнойного очага. При некротическом лимфадените выполняется тщательное выскабливание полости пораженного узла, а в некоторых случаях и его полное удаление. После операции проводится комплексная реабилитация, включающая противовоспалительную и противоинтоксикационную терапию. Лечение туберкулезного лимфаденита является прерогативой специализированных учреждений.
Чтобы установить причину, по которой инфекция не поддается стандартному лечению, выполняют аспирацию лимфоузла тонкой иглой. Содержимое исследуется на кислотостойкие, аэробные и анаэробные бактерии и микозы.
При хронической форме лимфаденита назначаются:
- проба Манту;
- серологические тесты на токсоплазмоз, бартонеллез;
- анализы на вирус иммунодефицита, Эйнштейна-Барра, цитомегаловирус;
- рентген грудной клетки.
Если точный диагноз после проведения всех тестов установить не удается, выполняют биопсию узла с отправкой взятого материала на гистологическое исследование. Наличие казиозных гранулем может указывать на то, что имеет место болезнь кошачьих царапин. Особенно это актуально в случае контакта заболевшего ребенка с котом.
В случае неудачного контакта с котенком или кошкой, которая оцарапала или укусила ребенка, поражаются шейные и подмышечные лимфоузлы. При этом не имеет значения, какая часть тела пострадала от кошачьих когтей. Несмотря на достаточно болезненные, увеличенные и покрасневшие припухлости, лечения не требуется, и все проходит само собой.

Болезнь кошачьих царапин известна со времен фараонов, но лишь в конце 20-го века выяснилось, что виновником заражения выступает бактерия Бартонелла Хенсели из семейства хламидий
Применение антибактериальных препаратов на ход болезни не влияет. Следует отметить, что полное выздоровление может наступить не скоро, иногда болезнь затягивается до 10-12 месяцев. В некоторых случаях, когда лимфатический узел доставляет сильный дискомфорт и стремится к прорыву, возможно небольшое хирургическое вмешательство в виде прокола.
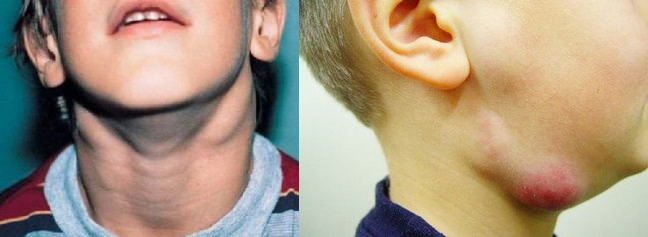
Злокачественный шейный лимфаденит
Среди общего количества онкологических заболеваний у детей и подростков злокачественные формы лимфаденита занимают третье место. Что вызывает данную патологию, пока остается невыясненным, однако существует предположение о негативном влиянии вируса Эйнштейна-Барра. Раковые клетки, появившиеся в лимфоидной ткани, распространяются на соседние лимфоузлы, которые воспаляются, увеличиваются и краснеют.
Наиболее распространена так называемая лимфома Ходжкина, которая может протекать по-разному, но в большинстве случаев она успешно лечится.
Симптомы заболевания:
Еще прочитать:Причины шейной лимфаденопатии
- лимфатические узлы на шее плотные и безболезненные, могут увеличиваться до достаточно крупных размеров, подвижность на ранних стадиях не нарушена;
- печень и селезенка увеличены;
- повышенная потливость, особенно в ночное время;
- снижение веса без видимых причин;
- лихорадка (озноб или жар);
- частые простуды и инфекции.
Лимфома Ходжкина может иметь осложненное течение, при котором пациенты испытывают тяжесть в груди, затрудненное дыхание и нарушение функции почек.
Лечение лимфомы Ходжкина зависит от стадии, которую определяют по количеству пораженных лимфоузлов и их расположению возле диафрагмы. Некоторые симптомы появляются на определенном этапе, и это также учитывается. Например, общие признаки – повышение температуры тела, потливость и похудание – на ранних стадиях не встречаются.
Терапевтические мероприятия включают проведение курсов лучевой и химиотерапии. В каждом случае схема подбирается индивидуально. При наступлении рецидива используют более мощные препараты и стволовые клетки. Процент выздоровления после одного курса химиотерапии – 60% от общего числа заболевших детей.
 Ходжкинская и неходжкинская лимфома может возникать у детей любого возраста
Ходжкинская и неходжкинская лимфома может возникать у детей любого возраста
Другая разновидность лимфомы – неходжкинская, которая подразделяется на несколько типов. У детей наиболее часто встречается лимфома Беркитта, лимфообластная и крупноклеточная. При лимфоме Беркитта реакции в основном со стороны кишечника – запоры, поносы, боли в животе, вздутие, непроходимость и кровотечения из прямой кишки.
Для лимфообластной лимфомы характерны следующие признаки:
- одышка и боль в груди;
- трудности при глотании;
- увеличенные лимфоузлы на шее и подмышками;
- поражение головного и спинного мозга.
Крупноклеточная лимфома сочетает в себе все признаки лимфомы Беркитта и лимфообластной, исключая головной и спинной мозг, которые остаются без изменений.
Диагностику лимфом проводят с помощью пункционной биопсии из проколов пораженных лимфоузлов и опухолей. Для определения стадии заболевания назначают рентген, МРТ, пункцию костного мозга.
Основной метод лечения – химиотерапия. Даже в случае одного очага она обязательно проводится перед операцией. На поздних стадиях химиотерапевтических курсов может быть несколько, их проводят поэтапно. Так как между сеансами делаются перерывы, длительность лечения может составить около двух лет.
Причиной лимфаденопатии может стать практически любая опухоль, так как злокачественные образования имеют свойство распространяться через лимфатическую систему. Именно поэтому увеличенные узлы на шее у ребенка в течение продолжительного времени требуют обязательной консультации у врача и обследования.
Какими антибиотиками проводят эмпирическое лечение лимфаденита?
Антимикробная терапия при воспалении лимфоузлов разделяется на:
- общую антибиотикопрофилактику перед хирургическим лечением;
- специфическое лечение основного заболевания.
Общая терапия
Прикрытие антибиотиками при гнойном воспалении лимфоузлов проводят для предупреждения септических осложнений и дальнейшего рецидива воспалительного процесса.
Используются препараты с максимально широким спектром действия против гноеродной флоры.
| Название препарата | Доза | Длительность применения | |
| взрослые | дети | ||
| ЦефазолинВысокоэффективен против стафило- и стрептококков. Не действует на синегнойную палочку. | 1 г | 50 мг/кг | Однократно за час до хирургического вмешательства. При обширной инфильтрации (флегмона) и большом объёме операции дополнительно вводят 0,5-1 г во время вмешательства+ каждые 6 часов в течение суток. |
|
Комбинация Цефуроксима и Метронидазола Спектр действия при совместном применении охватывает грамположительную и грамотрицательную флору, анаэробов и простейших. Не эффективно против синегнойки. |
Цефуроксим-1,5-2,5 г Метронидазол-500 мг |
Цефуроксим— 30 мг/кг Метронидазол— 20-30 мг/кг |
Вводится внутривенно за 1 час до операции. Возможно повторное введение через 6 и 12 часов. |
|
Ванкомицин Действует на стафило-, стрепто-, энтерококки. Клостридии, устойчивые к пенициллину пневмококки. |
1 г | 10-15 мг/кг | Вводится однократно за 2 часа до операции. Минимальная продолжительность введения 1 час (внутривенно капельно). Скорость введения должна быть не более 10 г/мин. |
Возможные причины увеличения узлов на шее
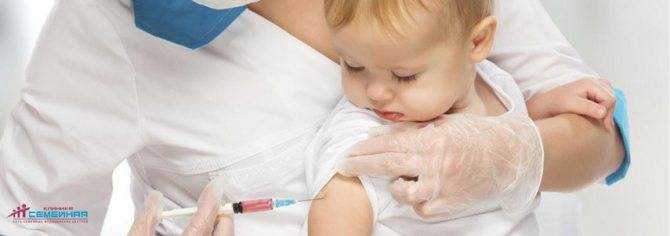
У маленьких детей лимфаденит может быть последствием прививки
Причины заболевания легко устанавливаются врачами после изучения анализов пациента и инструментальных обследований. В подавляющем большинстве случаев обнаруживаются инфекции, аллергены или предшествующее воздействие холодом.
Если у ребенка воспалился лимфоузел на шее, причины могут быть и в другом:
- воздействие загрязненного воздуха;
- новые прививки;
- чрезмерное употребление жесткой пищи, травмирующей глоточные узлы;
- воспаление в деснах;
- прорезывание зубов у малышей до 1 года;
- острые аутоиммунные и злокачественные, эндокринные заболевания.
Инфекции, поражающие лимфатическую систему
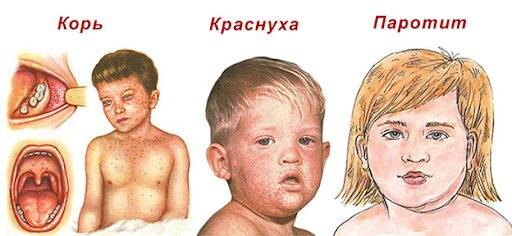
Причины лимфаденита у детей
Дети подвержены следующим болезням, передающимся воздушно-капельным путем:
- Тонзиллит. Воспалительное заболевание, вызванное стрептококком и другими возбудителями. Поражает миндалины, протекает в острой или хронической форме. Часто возникает боль в горле.
- Ангина. Гнойное или обычное вирусное или инфекционное заболевание, при котором сильно болит горло. Возможно повышение температуры.
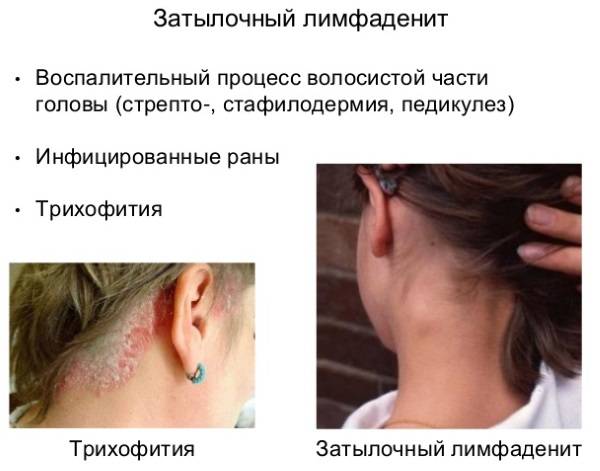
- Краснуха. Возбуждает патологию вирус. Сопровождается сыпью, воспалением в носоглотке, высокой температурой и увеличенными затылочными лимфоузлами.
- Свинка. Паротит чаще поражает мальчиков и сопровождается увеличением подчелюстных узлов.
Отдельно можно упомянуть простудные инфекции. Они провоцируют увеличение глоточных, подбородочных, поднижнечелюстных узлов. Даже при отсутствии инфекции простуда возникает от переохлаждений.
Прочие инфекции и болезни

Причиной лимфаденита может быть врожденный недостаток йода — гипотиреоз
Одним из самых опасных заболеваний, вызывающих воспаление шейных узлов, называют мононуклеоз. Он вызывается вирусом Эпштейн-Барра, на фоне которого формируется острая ангина. Увеличиваются в том числе грудные и брюшные узлы, диагностируется генерализованная лимфаденопатия. В процесс вовлекаются внутренние органы.
Еще одна патология – фелиноз, или болезнь кошачьей царапины. Возникает при повреждении кожи рядом с узлом, из-за которого в организм проникают бактерии бартонеллы.
У некоторых пациентов увеличение лимфоузлов наблюдается на фоне следующих болезней:
- тиреоидит, или воспаление щитовидной железы, при котором возникает усталость, проблемы с весом;
- болезнь Хашимото, или аутоиммунный тиреоидит, вызванный неясными факторами;
- тиреотоксикоз, при котором происходит чрезмерное поглощение йода;
- опухоль языка, глотки, гортани и других органов шеи;
- аутоиммунные нарушения прочего характера.
Причины лимфаденита шеи
Чаще всего острый лимфаденит вызван следующими причинами:
- Инфекционные заболевания различного генеза (вирусные, бактериальные или грибковые). Сюда можно отнести все группы ОРВИ и ОРЗ, заболевания ЛОР-органов (тонзиллит, фарингит, ринит, синусит, гайморит, отит и др.), стоматологические нарушения инфекционно-воспалительного характера (стоматит, пародонтоз, кариес, периодонтит и т.д.), корь, желтуха, скарлатина, менингит, туберкулез, кожные заболевания. Некоторые заболевания, передающиеся половым путем (например, сифилис), могут вызывать не только лимфаденит шейный, но и паховый.
- В отдельную группу следует выделить такие заболевания, как ВИЧ и СПИД, так как их непосредственным проявлением является увеличение лимфоузлов, зачастую одновременно в нескольких местах (шея, подмышки, пах).
- Аутоиммунные заболевания, такие как системная красная волчанка, ревматоидный артрит, аутоиммунный тиреоидит и др.
- Установка различных имплантов (силиконовые, металлические, пластмассовые и др.). Иммунная система воспринимает имплант как чужеродный объект и может начать его отторгать.
- Патологии щитовидной железы.
- Онкологические заболевания. Причем сюда относится как онкология самой лимфатической системы, так и других органов.
- Иные причины:
- снижение иммунитета на фоне сезонного авитаминоза и простуд, стресса, хронических заболеваний;
- сквозняки. В этом случае лимфаденит будет являться самостоятельным заболеванием, когда лимфоузлы просто продувает от открытого окна или кондиционера;
- аллергические реакции;
- злоупотребление алкоголем.
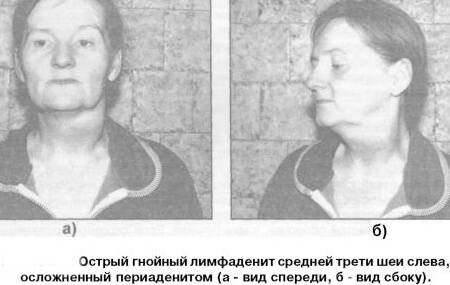
Лечение шейного лимфаденита
Лечение лимфаденита базируется, прежде всего, на устранении причины, его вызвавшей (только если лимфаденит не является самостоятельным заболеванием). Для этого назначают различные препараты (медикаментозное лечение) и физиотерапию. Также могут быть использованы рецепты народной медицины.
Препараты
Медикаментозные средства подбираются только лечащим врачом в индивидуальном порядке. В большинстве случаев назначают:
- Антибиотики для устранения бактериальных инфекций. Антибиотики в настоящее время бывают различных групп и спектра действия, поэтому для правильного подбора препарата необходимо выяснить, какой именно возбудитель вызвал заболевание. Чаще всего врач назначает антибиотики комплексного действия, так как патоген может быть не один.
- Противовирусные средства могут применяться как самостоятельно, так и одновременно с антибактериальными. Наиболее популярные противовирусные средства – Кагоцел, Ингавирин, Арбидол, Оциллококцинум.
- Противогрибковые средства нужны тогда, когда грибок появился первично или после антибиотикотерапии. Например, грибок рода Кандида является нормальным представителем микрофлоры горла, но после антибактериальных препаратов его количество может увеличиться. Поэтому назначают Флюконазол или Нистатин.
- Препараты для коррекции иммунитета (иммуномодуляторы и иммуностимуляторы) могут быть назначены лечащим врачом детям, в случае тяжелого течения заболевания, при онкологических болезнях, при хронитизации патологий ЛОР-органов и во многих других случаях. Наиболее эффективные препараты этой группы: Циклоферон, Виферон, Иммунал, экстракт эхинацеи, Интерферон, Ликопид.
- При аллергических проявлениях лимфаденита назначают антигистаминные средства (Супрастин, Тавегил, Кларитин и др.).
- Терапия заболеваний щитовидной железы довольно специфическая, и если лимфаденит является следствием патологий щитовидки, то лечение и выбор средств будет зависеть от конкретного заболевания.
Сезонный лимфаденит, вызванный снижением иммунитета, необходимо лечить при помощи мер, направленных на укрепление защитных сил организма, а также должна присутствовать профилактика простудных заболеваний.
Физиопроцедуры
Физиотерапия позволяет устранять воспалительный процесс на клеточном уровне и быстрее вылечить лимфаденит. Для этих целей широко используют ультразвук с гидрокортизоновой мазью. Популярность этой процедуры растет у тех больных, у которых шейный лимфаденит вызван хроническими заболеваниями горла (тонзиллит, фарингит). Среди положительных отзывов встречается информация о том, что после курса ультразвука дискомфорт в шее проходил, а состояние горла значительно улучшалось.
Так как лимфоузлы греть запрещается, физиотерапия с использованием тепла (УВЧ) для лечения лимфаденита не применяется.
Домашние средства
До тех пор, пока основное заболевание будет устранено, может пройти значительное время. До этого момента можно провести ряд мер, направленных на облегчение симптомов лимфаденита.
Если врач разрешит, можно делать марлевые компрессы с использованием ихтиоловой мази или мази Вишневского. Также можно просто обмотать шею шерстяным шарфом. Греть лимфоузлы категорически запрещено даже при отсутствии гнойного процесса.
Шейный лимфаденит – заболевание довольно опасное. Оно может быть как следствием безобидной простуды, так и скрывать более серьезные патологии. Поэтому, при первых признаках воспаленных лимфоузлов следует незамедлительно обратиться к врачу.