Вакцины
В нашей стране нет комбинированной вакцины, направленной против инфицирования корью, паротитом и краснухой, поэтому родители выбирают иностранные аналоги, такие как Приорикс, Эрвевакс, MMR.
Родители должны знать, что все реакции, которые проявляются после введения вакцины, могут возникать, на пятые и даже на пятнадцатые сутки. Такое замедление говорит об отсроченном действии, ведь вакцины содержат хоть живые, но сильно ослабленные вирусы.
Реакции организма на введение данной вакцины можно разделить на местные и общие.
Среди местных различают:
- Отёчность места инъекции.
- Болезненность.
- Гиперемия в месте укола.
Как правило, такая реакция наблюдается лишь у 10% вакцинированных детей.
Общая реакция:
- Гипертермия. Может наблюдаться через неделю или даже через две после вакцинации. Может подскакивать до 39 градусов. Характерно для 15% привитых деток.
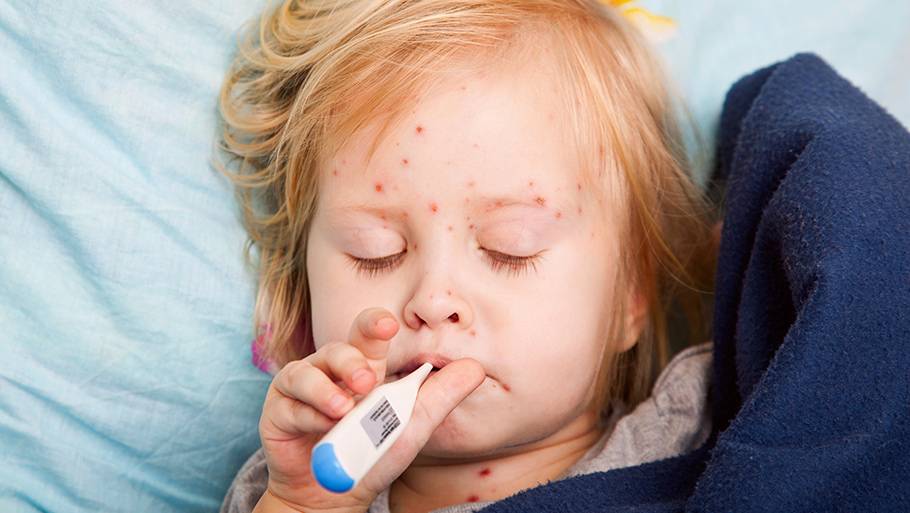
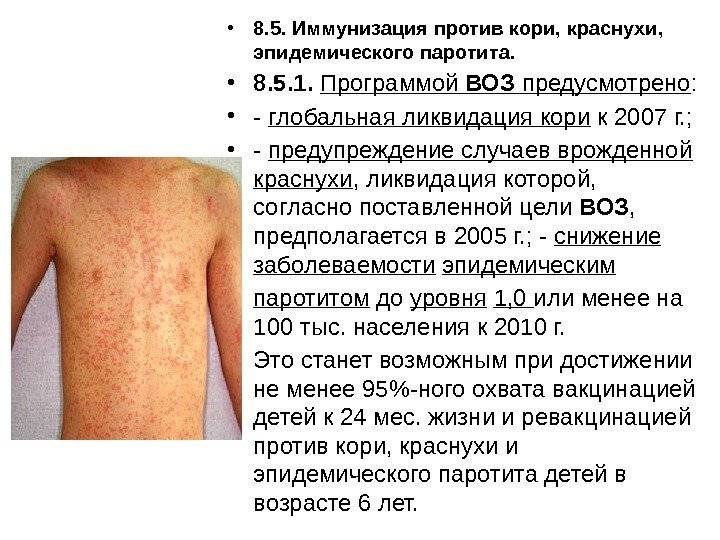
- Высыпания на коже. Имеют розоватый или красноватый оттенок. В среднем характерно для 10% малышей.
- Симптомы простуды.
- Увеличение околоушных желёз (и слюнных). Может быть односторонним и двусторонним.
- Серьёзная аллергическая реакция, если у малыша есть аллергия на неомицин, яичный белок или другие компоненты вакцины.
Как вы могли заметить, такие реакции наблюдаются в среднем у 15% привитых детей.
У дочки моей соседки после первого прививания КПК на десятый день повысилась температура до 38,6 градусов, держалась два дня. Также слегка увеличились лимфоузлы. Они на второй день вызвали скорую, так испугались. Так как малышка явно плохо себя чувствовала, ей сделали укол жаропонижающего. Больше температура не повышалась, лимфоузлы пришли в норму.
Реакция на компонент против паротита

Как правило, из-за проникновения живых, но ослабленных вирусов паротита в организм малыша, практически не наблюдаются специфические реакции. Если что-то и проявляется, то не раньше чем через неделю и усиливается через две.
Что же может наблюдаться:
- Увеличение слёзных, а также околоушных желёз, но не сильное. В трёхдневный период после вакцинации.
- Кратковременное повышение температуры, но незначительное.
- Воспаление горла, появление насморка.
Компонент, направленный на противодействие паротитному инфицированию, практически не имеет осложнений, и те случаются крайне редко:
- Интоксикация организма. Проявляться может, как через неделю, так и через две после вакцинации. Характерна гипертермия, резко изменяется состояние здоровья.
- Проникновение вируса в нервную систему малыша. Характерны симптомы менингита: головные боли, светобоязнь, судороги, слабость, тошнота.
- Серьёзные аллергические реакции, в основном у деток, которые являются аллергиками.

Самой высокой реактогенностью из вакцины КПК обладает именно вирус кори.
Действие вакцины проявляется ответными реакциями организма, которые рассматриваются, как побочные эффекты, но не требуют особого лечения. На компонент кори могут проявляться:
- Допустима небольшая отёчность, гиперемия. Может сохраняться до двух дней.
- Может снижаться аппетит, ухудшаться сон.
- Кашель.
- Повышение температурного показателя. Может быть, как незначимым, около 37,3, так и более серьёзным, свыше 38,6 градусов.
- Крайне редко допустимы носовые кровотечения.
- Возможно высыпание, но также в очень редких случаях. По внешним симптомам напоминает развитие кори. В первую очередь образовываются на голове, потом на туловище, и только потом на конечностях. Имеет красноватый или розоватый оттенок.
- Развитие судорожного синдрома и энцефалита.
- Сильная интоксикация организма. Может держаться дольше пяти дней, при этом температура около 38,6, характерна слабость, сыпь, увеличение лимфоузлов, воспаление горла.
- Может наблюдаться отёк Квинке, и даже анафилактический шок из-за аллергии на компоненты коревой вакцины.
Реакция на компонент краснухи

Данный компонент также представлен живыми, но ослабленными вирусами. Практически не наблюдается никаких реакций на введение данного компонента:
- Незначительное увеличение лимфоузлов.
- Гиперемия места инъекции.
- До двух дней может держаться температура, но при этом сохраняется ниже, чем 37,6 градусов.
- Сильные боли в суставах, даже при отсутствии нагрузки, в редких случаях артралгии.
- Сыпь в виде фиолетовых пятен.
Осложнения практически никогда не наступают. Однако, хоть и очень низках, но вероятность существует:
- Анафилактический шок.
- Менингит.
- Конъюнктивит.
- Глухота.
- Синдром Гийена-Барре.
- Эритема.
- Полиневриты, неврит зрительного нерва.
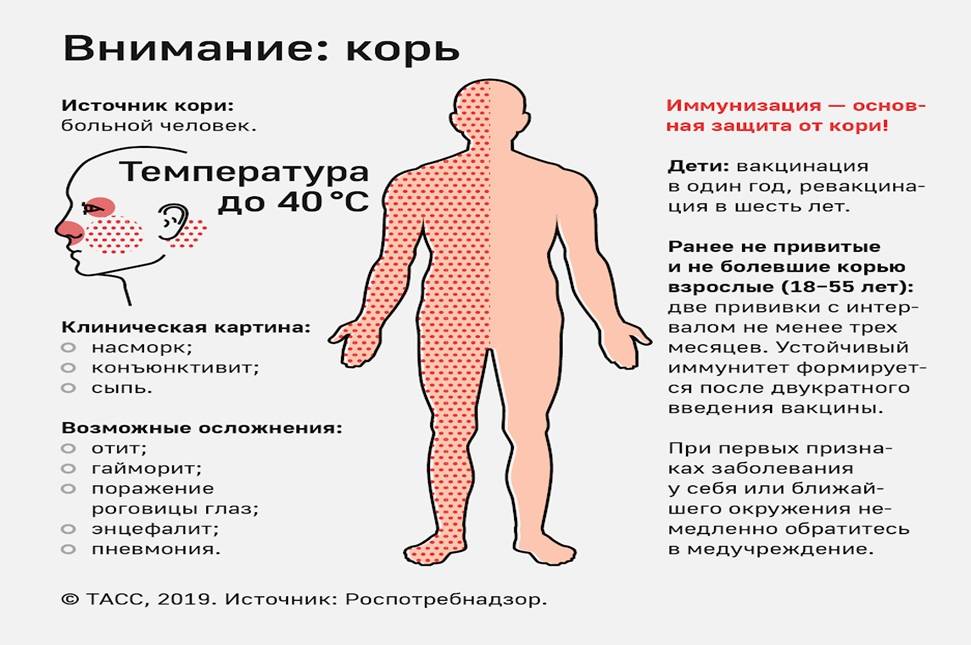
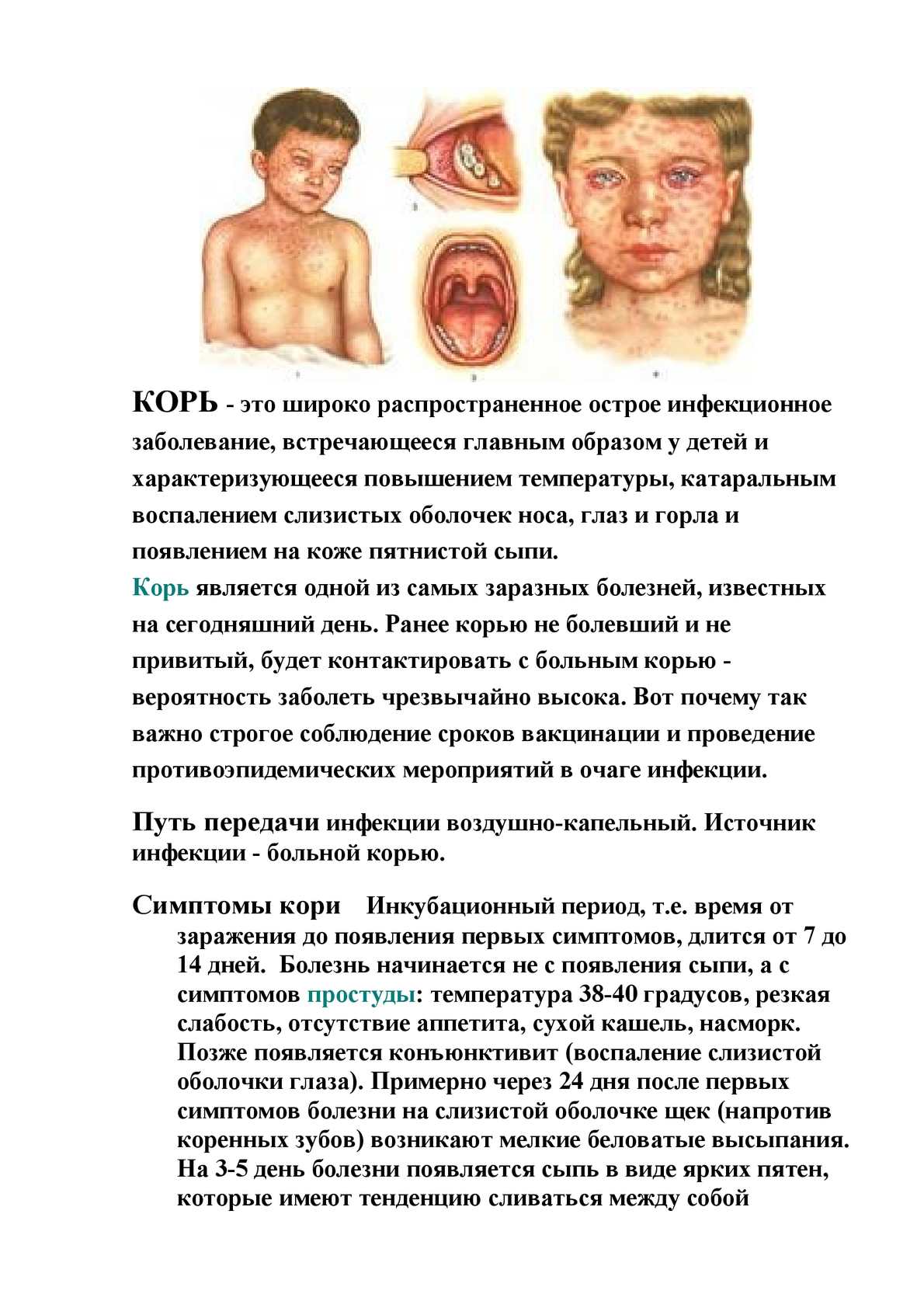
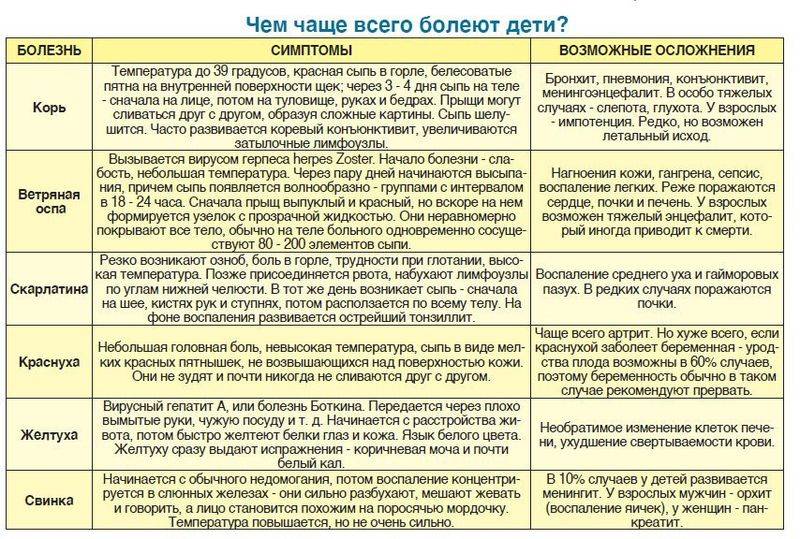
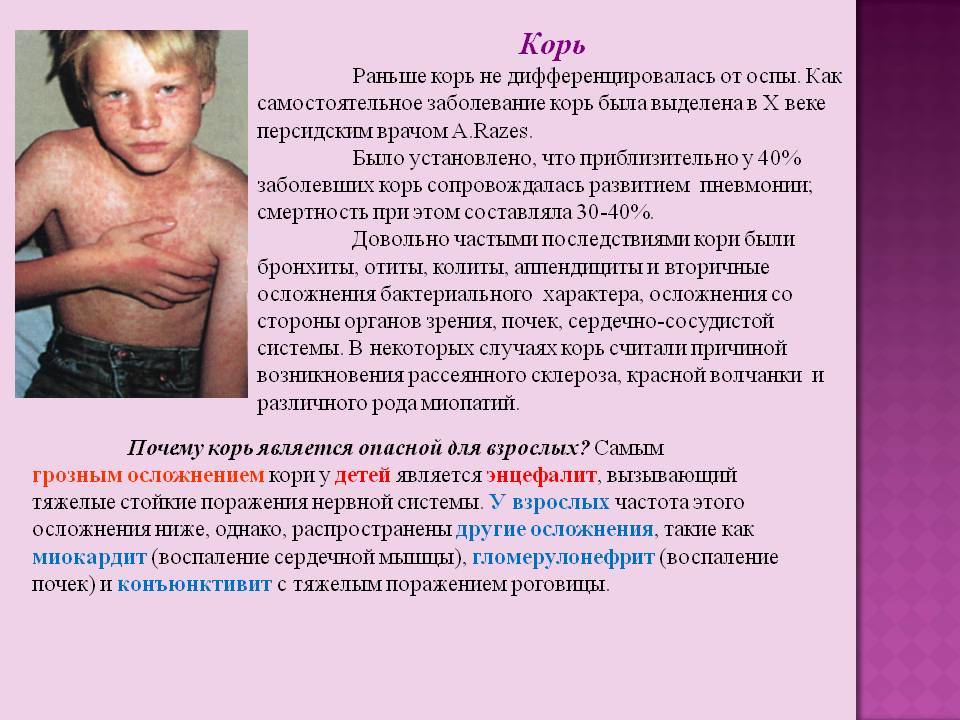
Основные симптомы кори у взрослых

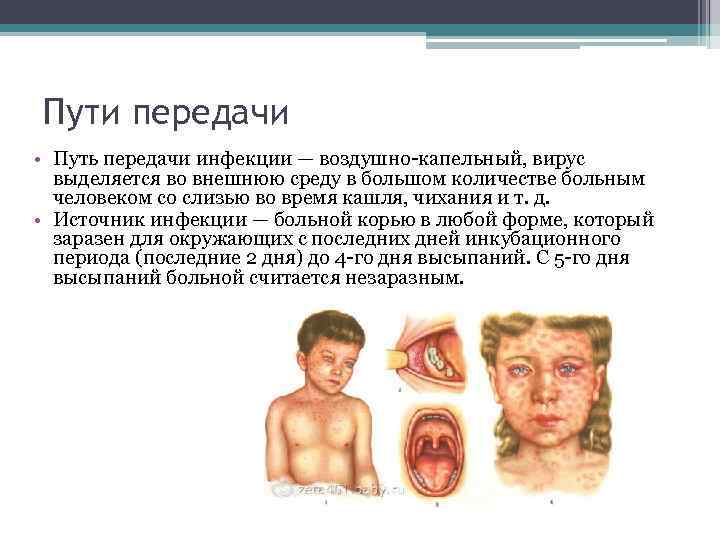
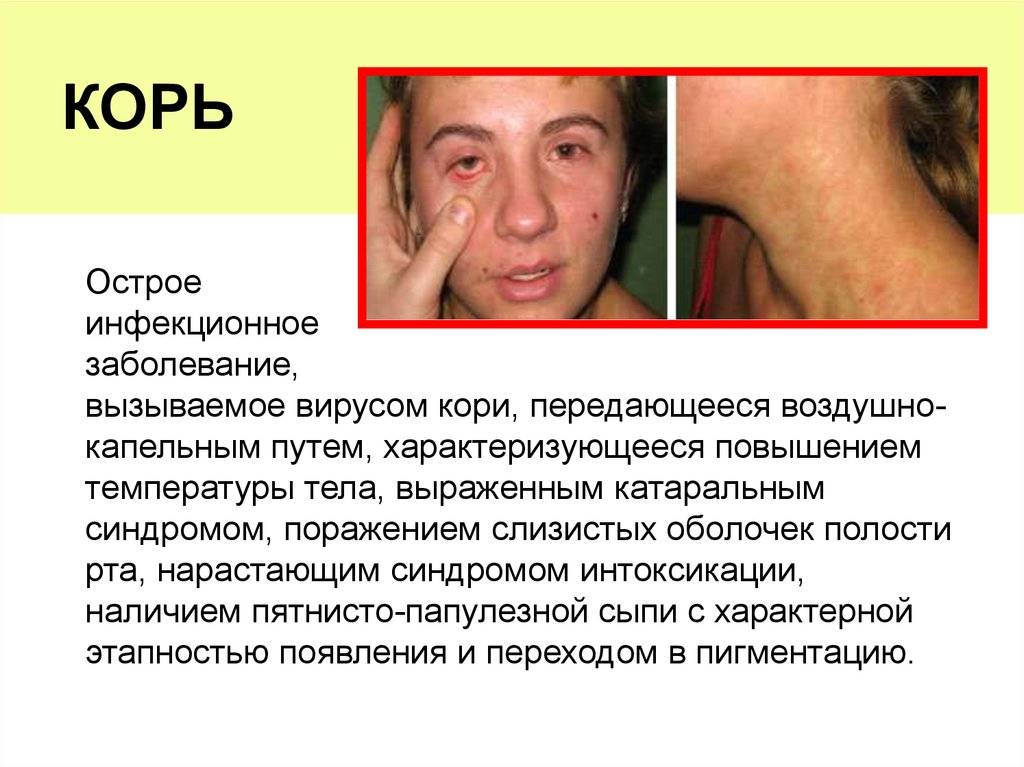
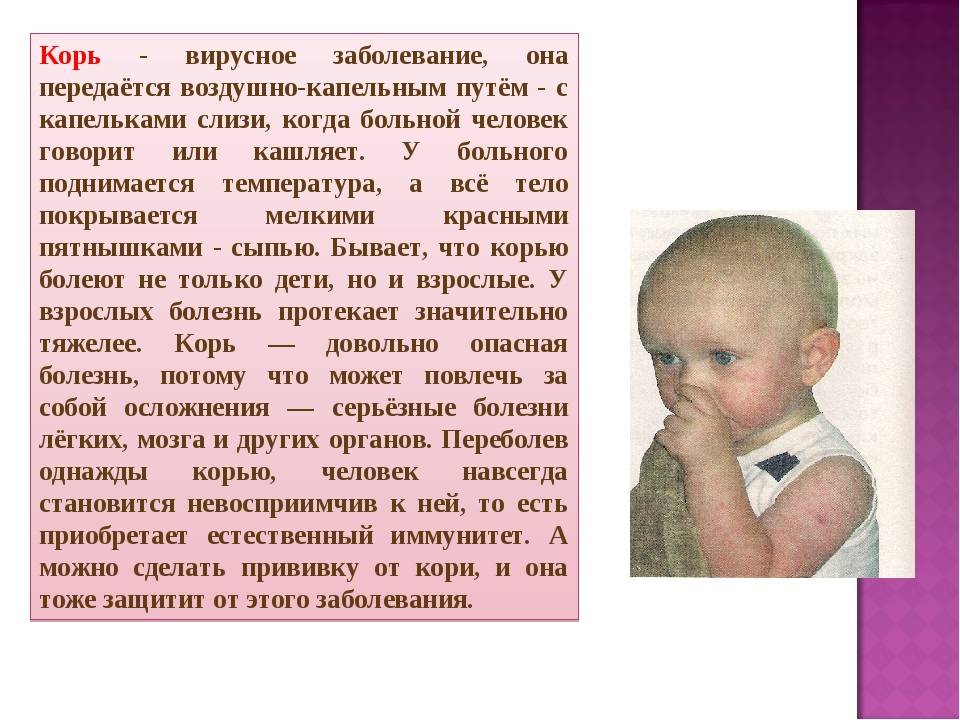
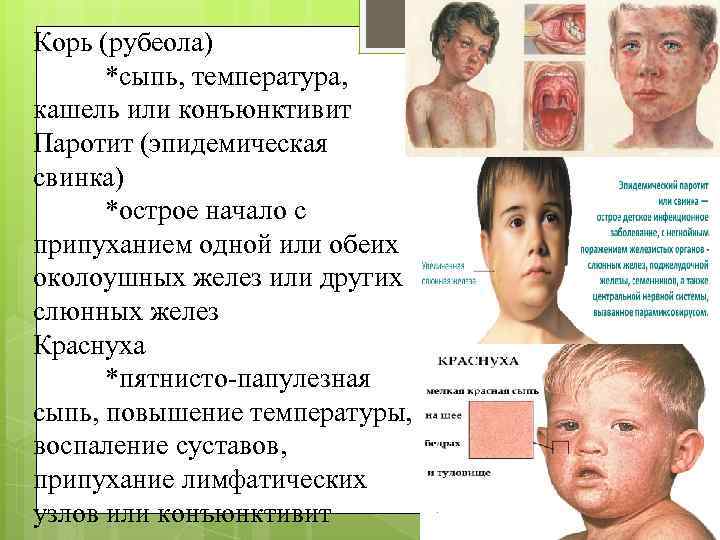
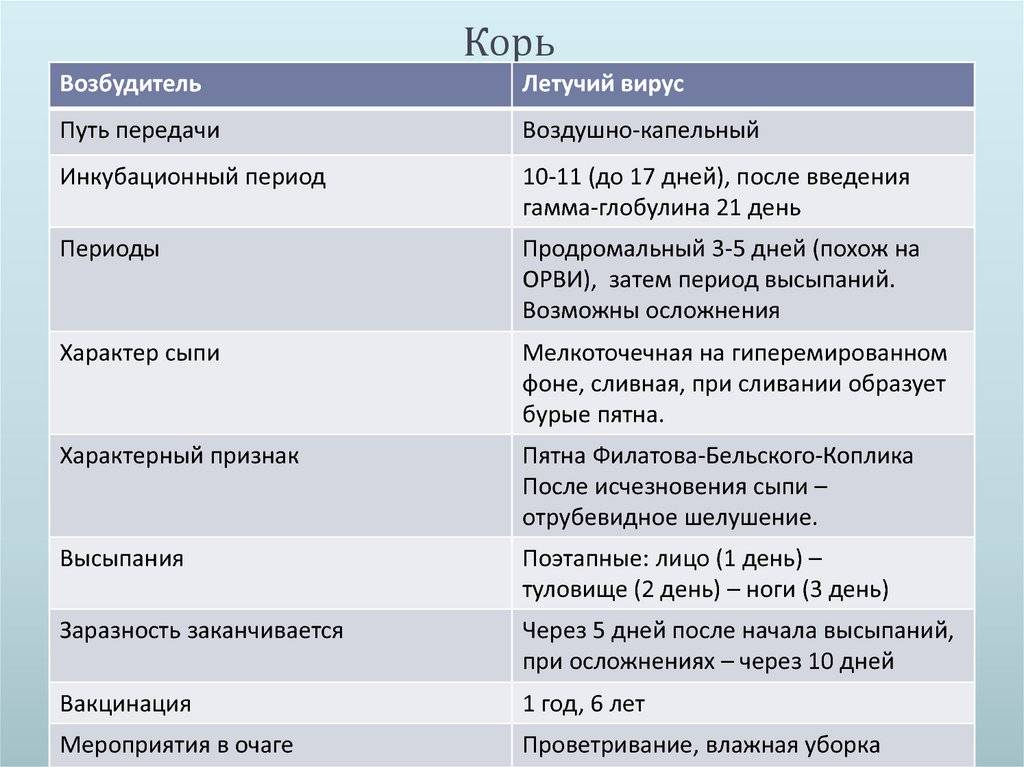
Корью называют инфекционное вирусное заболевание. Возбудителем этой болезни является специфический РНК-вирус. Вовнутрь тела он проникает через нос, рот и затем, попадая в кровоток, разносится по организму. Передается данный вид вируса воздушно-капельным путем. При контакте с инфицированным корью все, кто раньше не болел, не был привит от этого вируса, заражаются. Течения этого заболевания проходит в легкой, средней или тяжелой форме:
- Госпитализация больного в клинику проводится при высокой температуре, судорогах, рвоте, окраске сыпи в синий оттенок и развитии бронхита, пневмонии. Часто такие симптомы возникают при тяжелой стадии течения болезни.
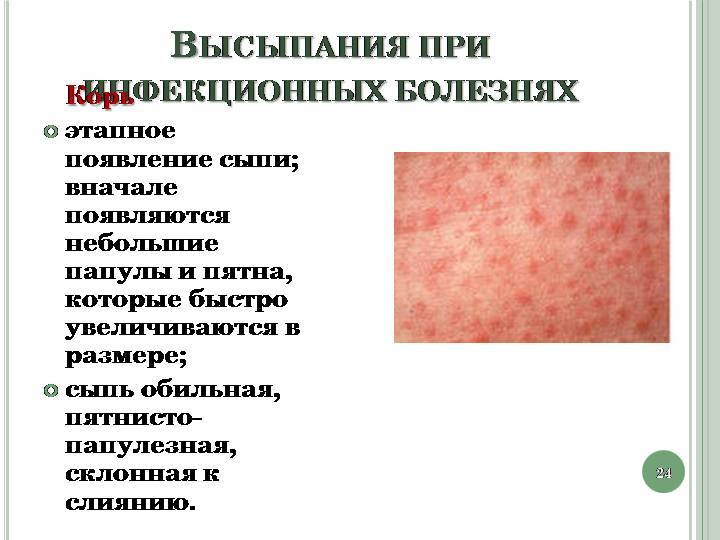
- При легкой степени протекания кори температура не поднимается более 38,5 и сыпь не покрывает обильно все тело.
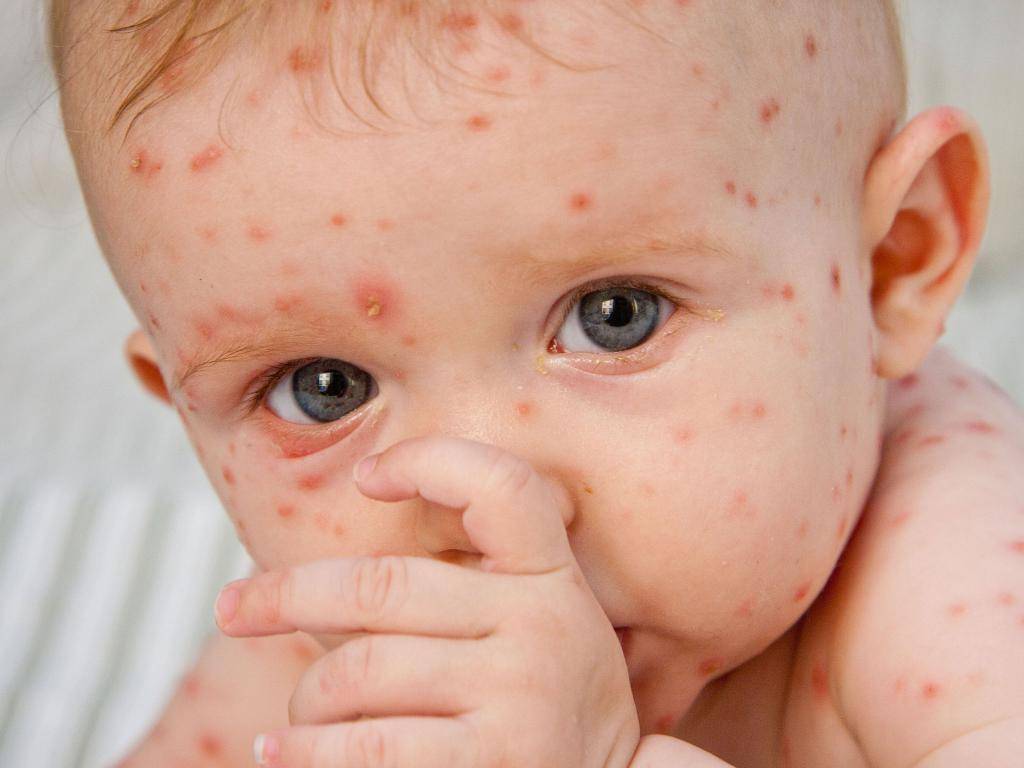
- При средней форме развития заболевания у больного наблюдается температура выше 39 градусов, позывы к рвоте, сильный кашель. У инфицированного человека опухает лицо, и на теле обильно выступает сыпь ярко-красного цвета(как на фото), которая может чесаться.
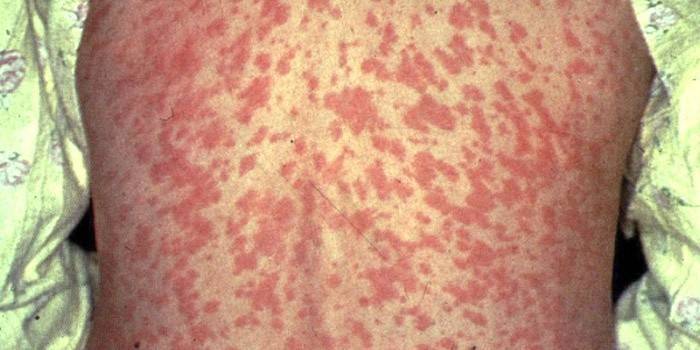
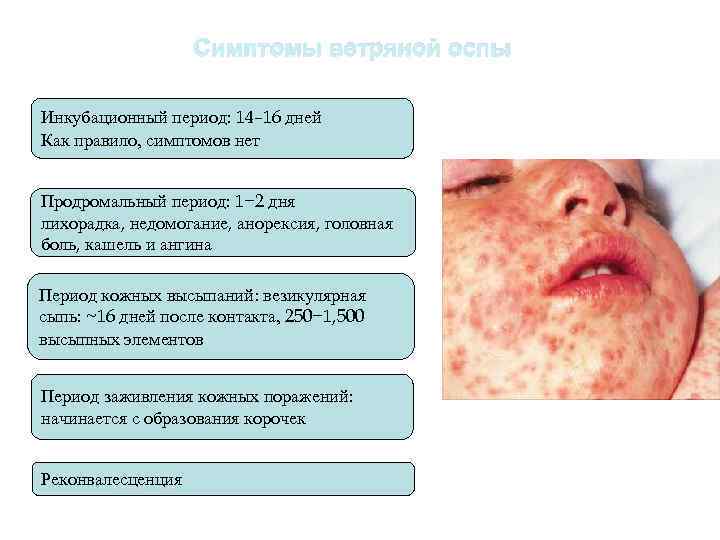
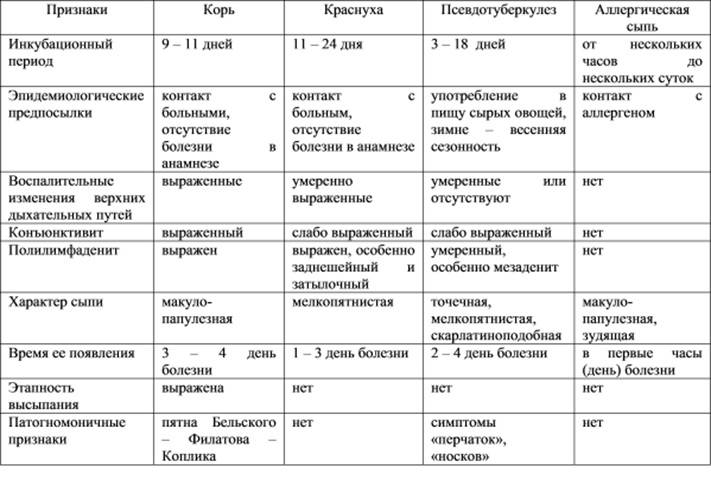
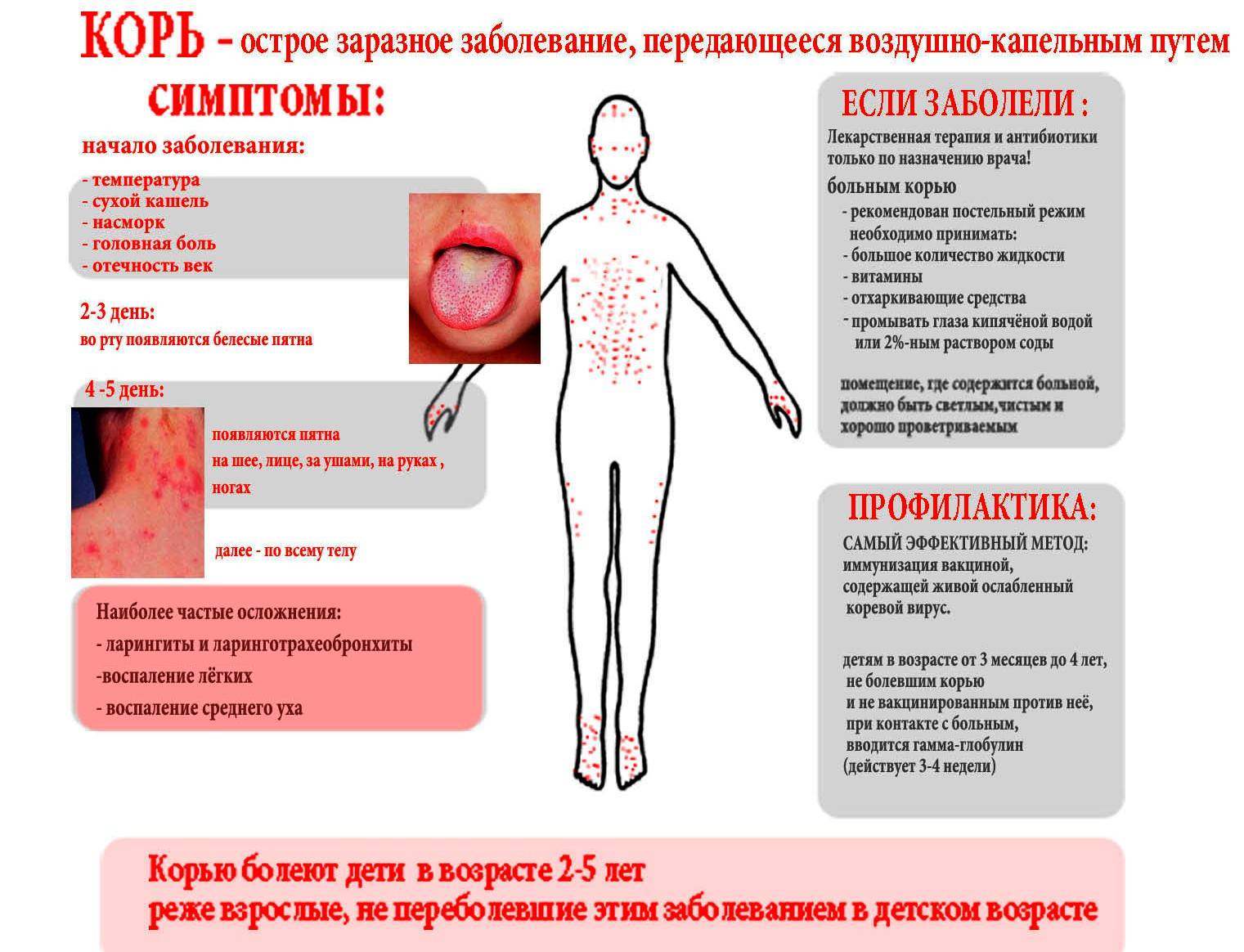
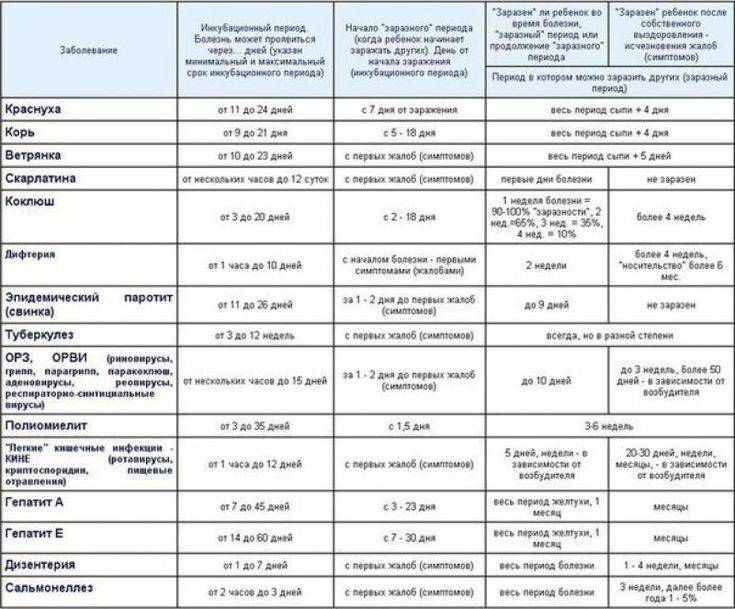
Инкубационный период
После попадания в организм человека болезнетворного микроорганизма (возбудителя кори), начинается инкубационный период болезни, который продолжается 7-21 день. В это время не проявляется никаких симптомов заболевания и больной в этой фазе болезни не жалуется на ухудшение самочувствия. В конце инкубационного периода и в первые 5 дней высыпаний больной способен заразить болезнью другого человека. После завершения начального этапа начинается катаральная стадия.
Катаральный период
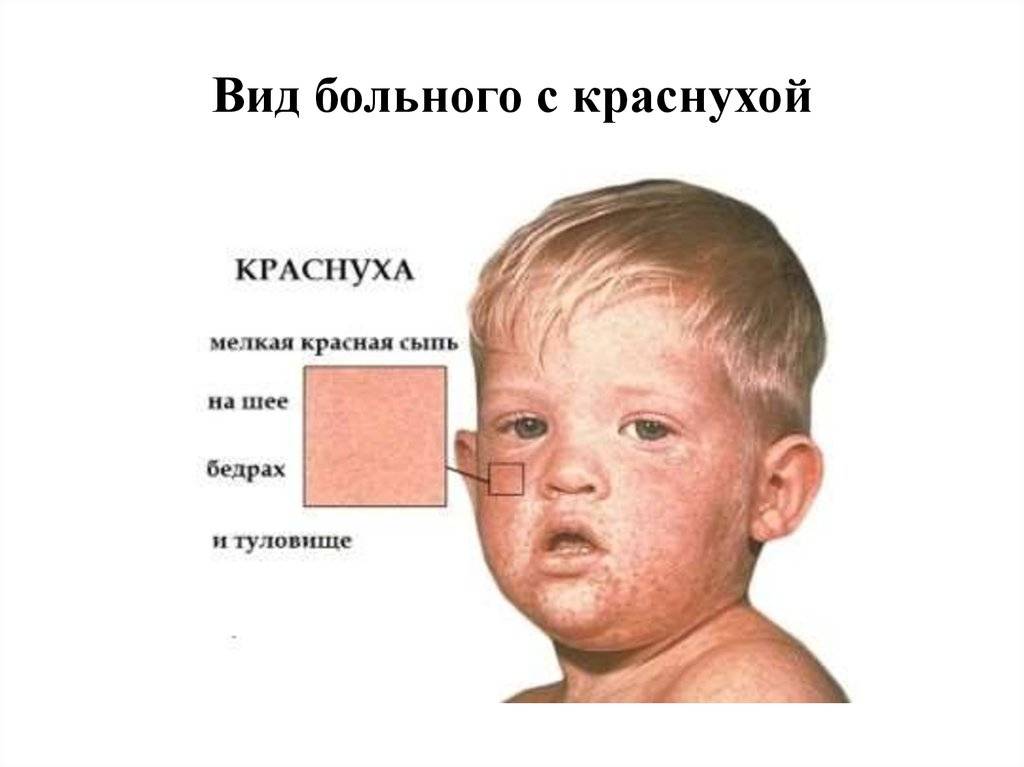
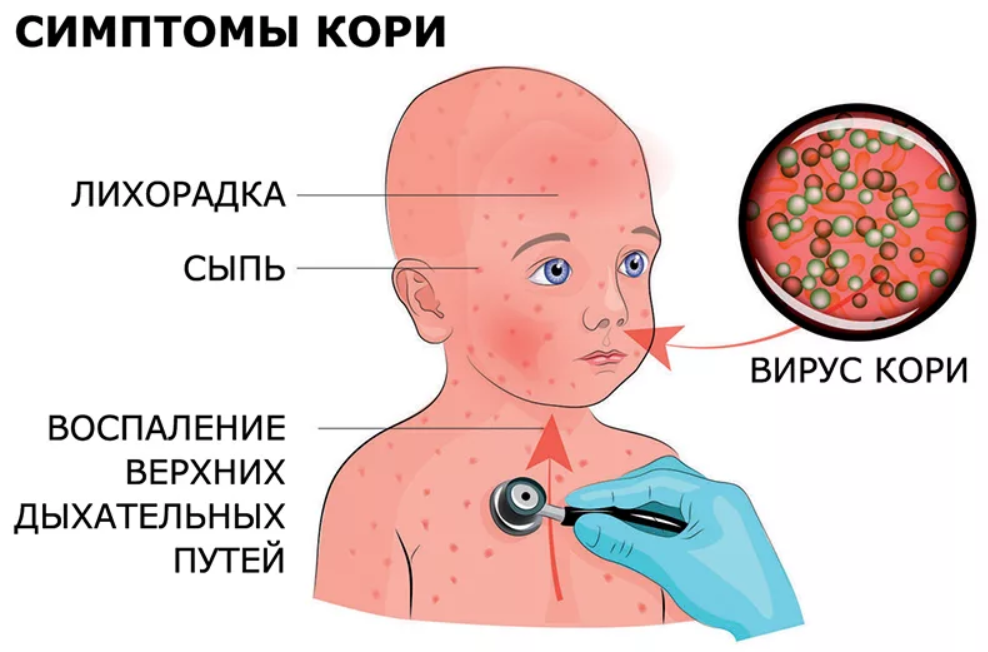
Первые симптомы кори у взрослого становятся заметны в катаральный период. Острые проявления болезни начинаются с резкого ухудшения самочувствия больного, возникновения слабости, головной боли, светобоязни, ухудшения аппетита. Катаральный период характеризуется сильным повышением температуры тела (до 40 градусов), возникновением насморка со слизью гнойного характера, конъюнктивита и сухого кашля.
Лимфоузлы на шее больного увеличиваются в объеме. При прослушивании стетоскопом легких больного, врач будет слышать жесткое дыхание и хрипы. Нередко данная инфекция вызывает отечность лица, проявления ангины, бронхита, трахеита. Высокая температура иногда сопровождается судорогами, рвотой, потерей сознания. Катаральная фаза заболевания продолжается 3-7 дней.
На протяжении этого периода симптомы становятся все более явными. На 3-5 сутки от начала катарального периода температура снижается, и больной начинает чувствовать облегчение. Но через сутки опять его состояние ухудшается. Это выражается в повышении температуры и образовании на слизистых оболочках щек белых пятен с красной окантовкой (пятна Бельского-Коплика), а на нёбе могут возникнуть маленькие красные пятна.
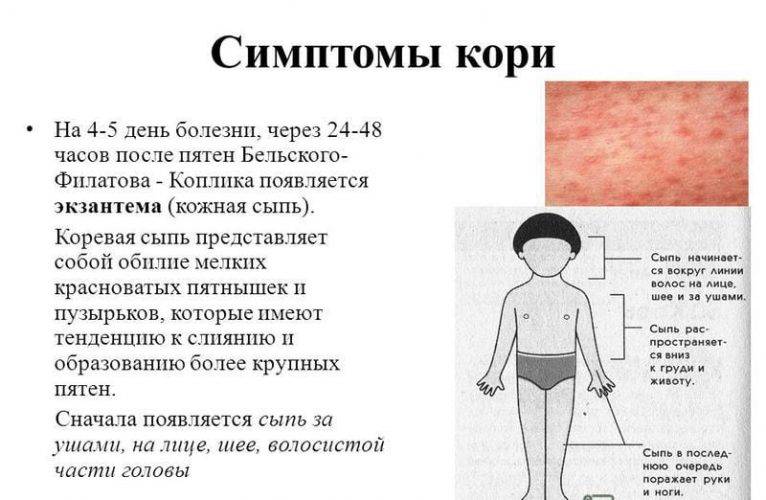
Период формирования высыпаний
После 5 дня болезни начинают появляться на теле высыпания в виде мелких розовых пятен, которые имеют тенденцию к слиянию. Они сначала возникают на лице, ушах, голове, а в последующие 1-2 дня распространяются на руки, туловище и ноги. Эта фаза болезни сопровождается усилением насморка, кашля и слезотечения. Период высыпаний длится от 3 до 4 дней. После него болезнь идет на спад, и наступает фаза пигментации.
Период пигментации
Симптомы кори в этот период болезни постепенно начинают исчезать. Сыпь приобретает коричневый цвет. Пигментация начинается с головы и за несколько дней переходит на туловище и конечности. В этот период температура тела больного нормализуется. В местах сыпи могут образовываться участки с шелушащейся кожей или кровоподтеки. Стадия пигментации длится 7-10 дней и приводит к выздоровлению.
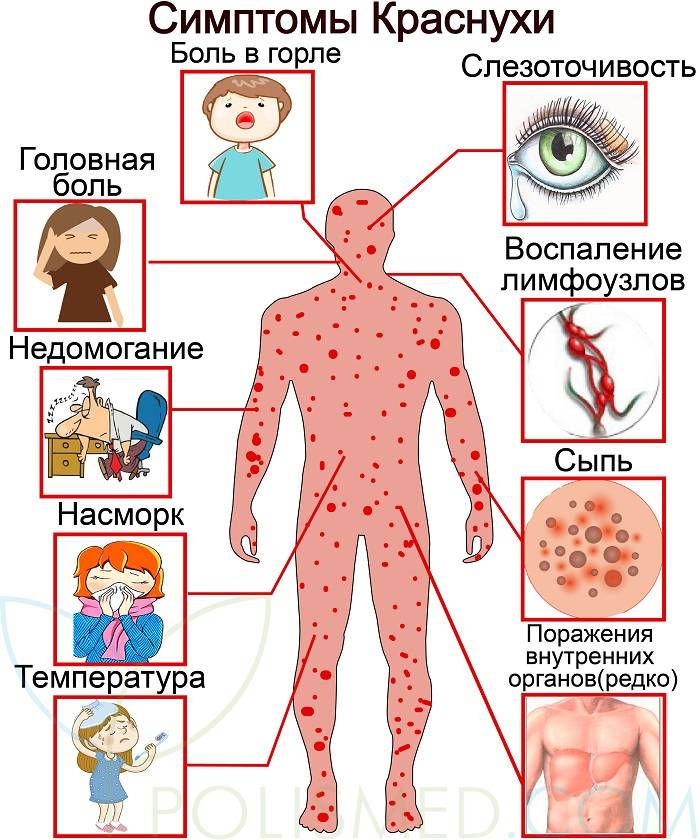
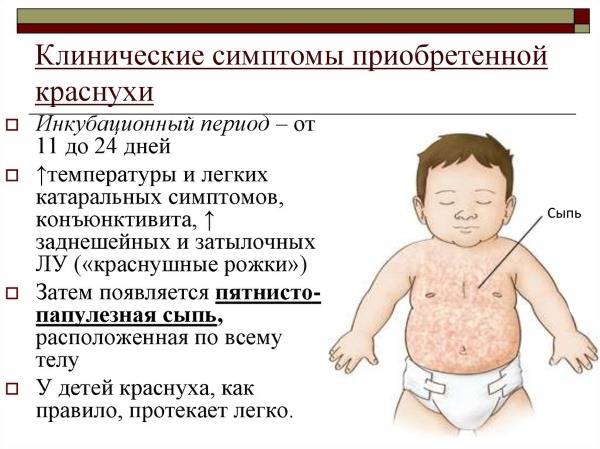
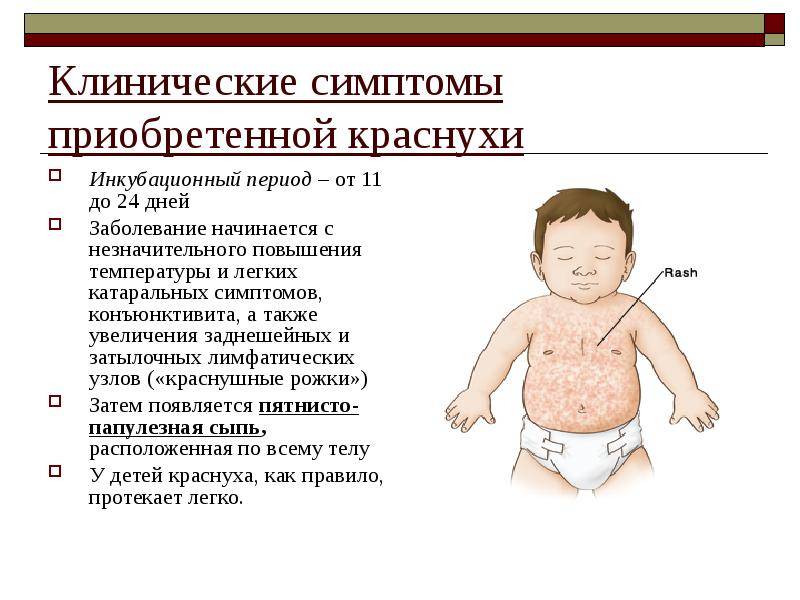
Симптомы краснухи у детей
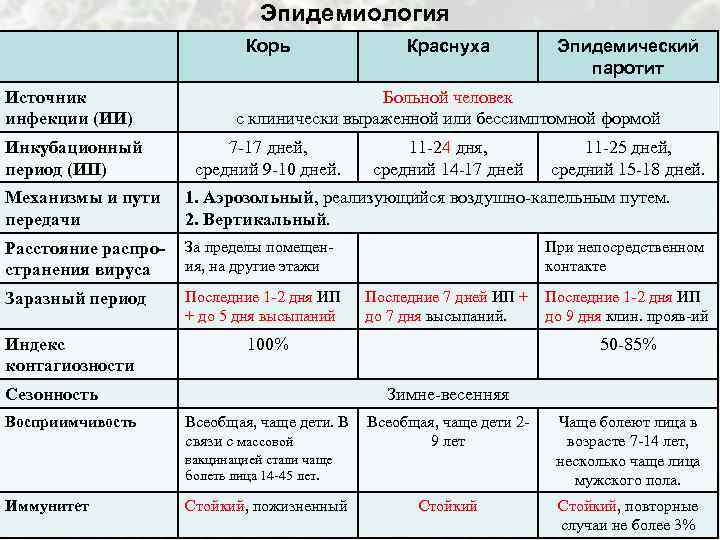
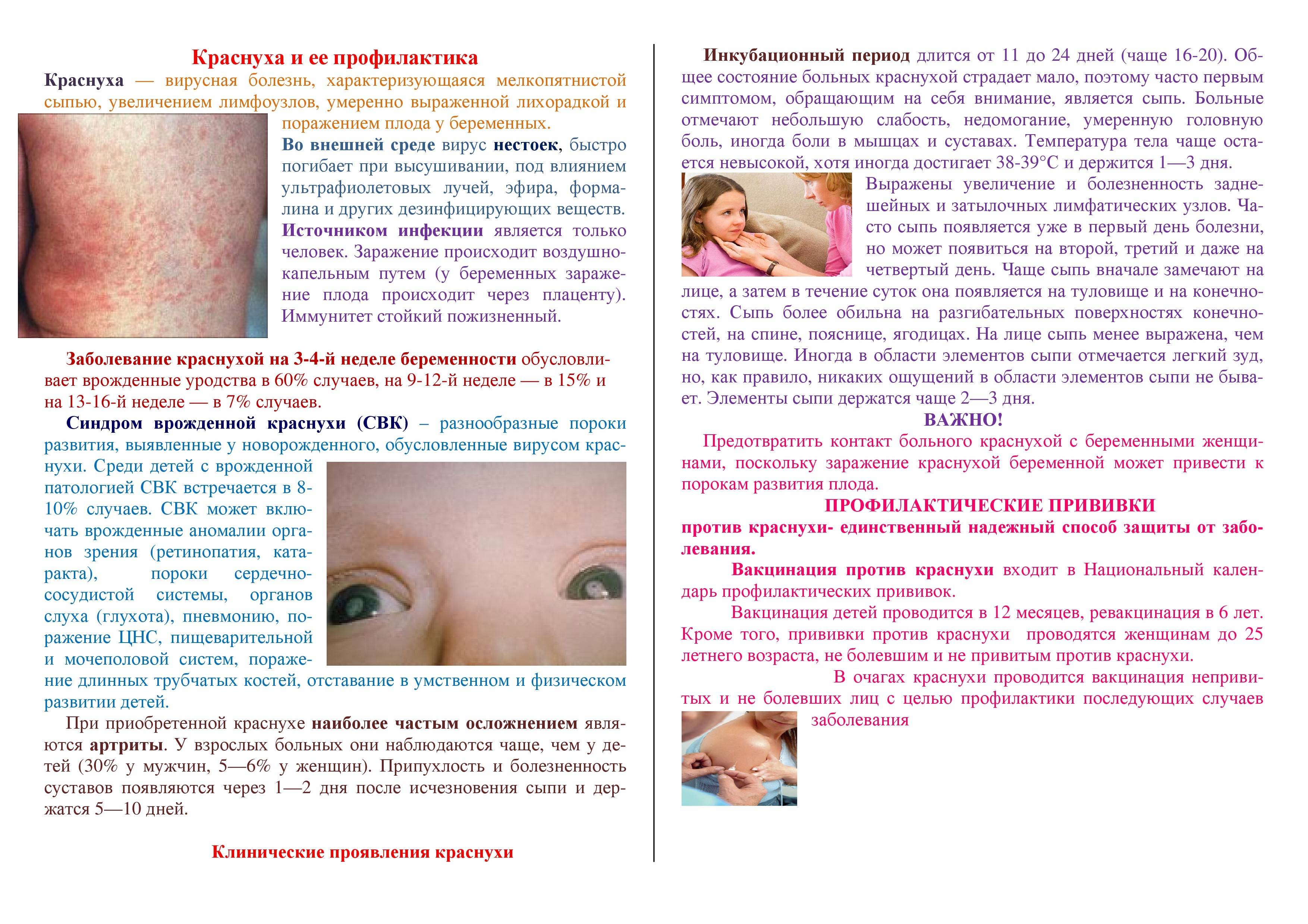
С момента заражения краснухой до появления первых симптомов проходит инкубационный период, который продолжается 11 – 24 суток (у большинства пациентов — 16 – 20 суток). В это время вирус проникает в клетки слизистой оболочки органов дыхания, а оттуда — в кровоток, распространяется с током крови по всему организму, размножается и накапливается.
В инкубационном периоде краснуха проявляется так:
- температура повышается (незначительно);
- слабость;
- конъюнктивит;
- боль в зеве;
- насморк;
- увеличиваются лимфоузлы;
- заключительный симптом – появление сыпи.
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
У детей отмечают следующие симптомы:
- температура тела повышается до 38°С и держится 2 дня;
- небольшое увеличение и лёгкая болезненность шейных и подчелюстных лимфатических узлов;
- покраснение горла;
- небольшой насморк;
- конъюнктивит.
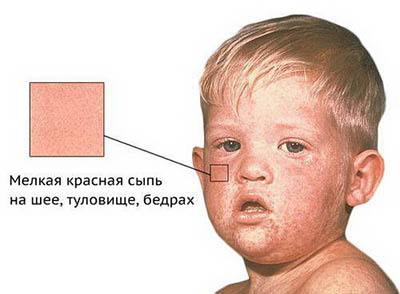
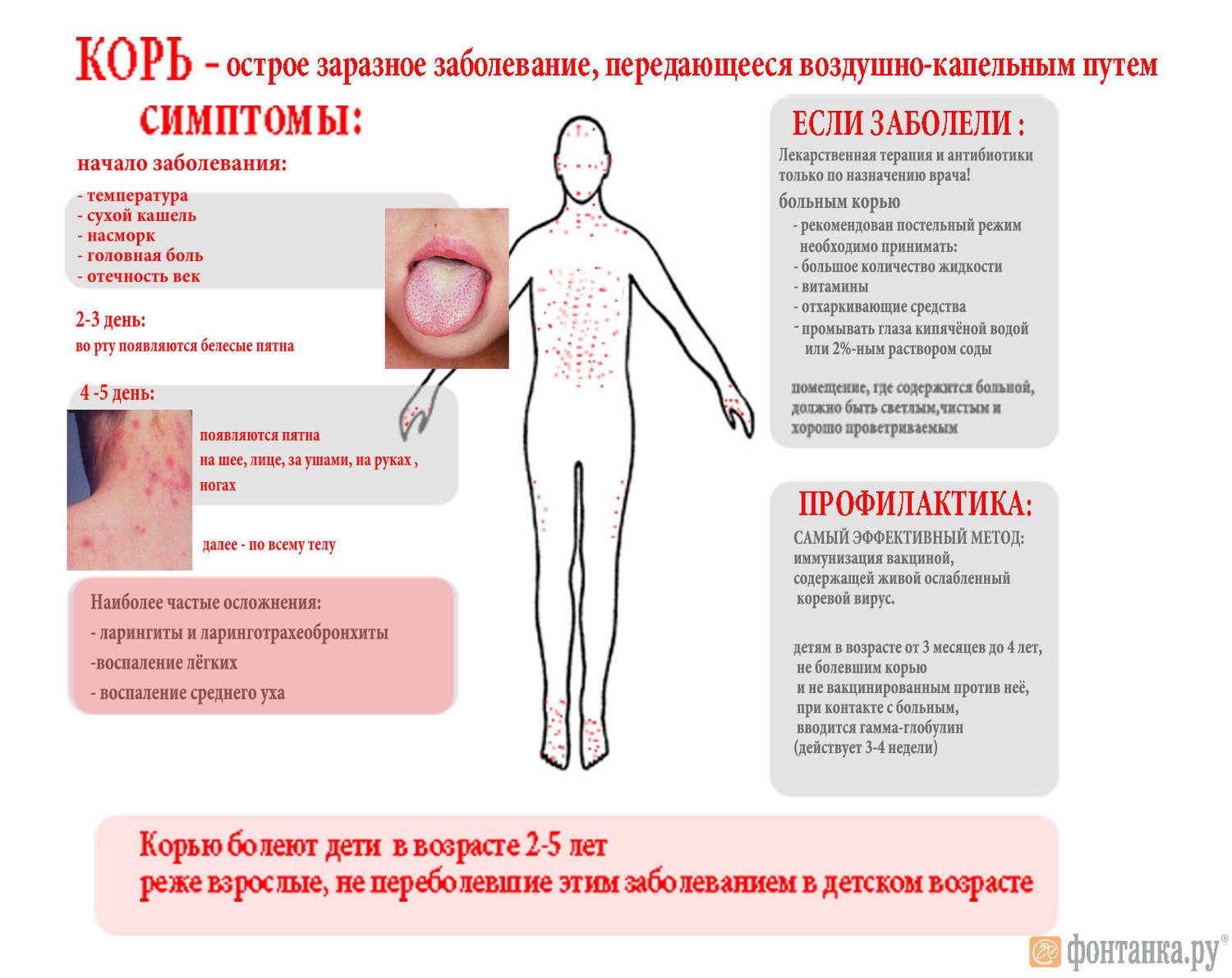
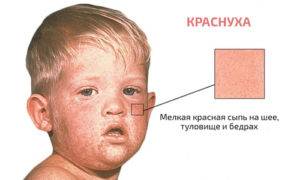
Высыпания на коже при краснухе (экзантема) появляются сначала на лице, шее и заушной области, после чего быстро распространяется по телу вниз. Процесс этот идет быстро, поэтому иногда кажется, что сыпь появилась одновременно на всем теле.
Если дети достигли старшего возраста, могут поступать жалобы родителям на болевые ощущения в области мышц, суставов, изначально проявляют себя высыпания в области лица, но затем стартует сыпь на теле, распределяясь по конечностям, туловищу, волосистой части головы.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Лечение
В клинических рекомендациях, разработанных специально для медицинских специалистов по разным медицинским дисциплинам, описывается, как лечить малышей, заболевших корью. Деток, течение болезни у которых протекает в легкой форме и без осложнений, можно лечить в домашних условиях под обязательным контролем лечащего врача.

Специфического противовирусного лечения при кори не назначают. В настоящее время препаратов, которые бы оказывали губительное действие на сам вирус, не существует. Комплекс терапевтических процедур включает назначение симптоматических средств. Эти препараты позволяют устранять все неблагоприятные симптомы, которые наиболее часто встречаются во время болезни.
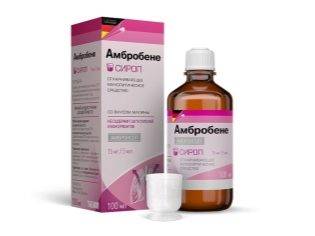
Для устранения кашля применяют противокашлевые препараты. Такие средства будут более эффективны, если во время покашливания не выделяется мокрота. Также можно применять различные отвары из лекарственных растений, которые обладают противокашлевыми и отхаркивающими свойствами. Для малышей подойдет шалфей или ромашка. Если у ребенка кашель стал влажным и начала отходить мокрота, то понадобится назначение отхаркивающих средств. Чаще всего применяют «Амроксол» и «Амбробене».

Для того, чтобы нормализовать температуру тела, применяются различные лекарства на основе парацетамола. Обычно их назначают только в те дни, когда она повышена до 38 градусов и выше. Постоянный прием парацетамола не требуется, так как это средство обладает достаточно большим количеством различных побочных действий и противопоказаний. При длительном назначении может вызвать повреждение печени и почек.
Если у малыша появился насморк, то используются сосудосуживающие назальные спреи и капли. Применять такие лекарства следует, строго соблюдая инструкцию. Как правило, большинство спреев нельзя применять у малышей младше двух лет. Для таких деток используются . Назначают их обычно на 5-6 дней по 1-2 капле в каждую ноздрю. Более длительное применение данных средств не рекомендовано.
Малышам грудного возраста, у которых появился насморк, следует обязательно промывать нос и отсасывать содержимое пипеткой. Это поможет значительно улучшить носовое дыхание и быстрее восстановить обоняние, которое может нарушаться во время болезни. Можно промывать носик раствором морской воды или использовать специальные ирригаторы, которые хорошо промывают носовые ходы от скопившейся там слизи и выделений.
При течении болезни средней степени тяжести часто детские врачи назначают дополнительно препараты, которые оказывают стимулирующее действие на иммунную систему. Это могут быть свечи и местные средства в виде назальных капель. Назначают их обычно на 5-7 дней. Свечи выписываются ректально: по одной на ночь. Применяются у малышей с шестимесячного возраста. Такие средства эффективны для детей с низким уровнем иммунитета.
Также для улучшения самочувствия малыша назначаются комплексные поливитаминные препараты и добавки. Они помогают обогатить рацион ребенка всеми необходимыми полезными веществами, которые требуются во время борьбы с инфекцией. Назначают поливитаминные комплексы обычно на месяц. Эти средства помогают организму быстро восстанавливаться и бороться с болезнью.
В ряде случаев, когда присоединяется вторичная бактериальная инфекция, у малыша могут появиться симптомы конъюнктивита. Часто ими становятся слезотечение и сильное покраснение глаз. Для устранения этих симптомов используются различные антибактериальные средства для поврежденной конъюнктивы. В домашних условиях можно также протирать и обрабатывать глазки отварами ромашки или календулы.


Также при присоединении бактериальных осложнений врачи назначают ребенку антибактериальные препараты.
При тяжелом течении болезни или присоединении вторичной инфекции — часто требуется госпитализация в стационар. Малыша круглосуточно наблюдает медицинский персонал, а также проводится расширенный комплекс инфузионной терапии. Все лекарственные средства в этом случае вводятся через капельницы и уколы. Назначается массивная антибиотикотерапия. Если у малыша нарушено сознание, его госпитализируют в отделение реанимации или интенсивной терапии.

Лечение краснухи народными средствами
Народные методики могут стать прекрасными элементами комплексной терапии при различных проявлениях болезни. Есть несколько действенных методов, призванных побороть сыпь (фото рассмотрены в статье), а также устранить прочие явления.
- ½ стакана соды растворяется посредством теплой воды, пока не обнаружится по консистенции специальная кашица. Именно она прикладывается к зудящим кожным участкам на 10 минут через смачивание в ней ватных дисков или салфеток. Процедура повторяется 2-3 раза за сутки.
- Если необходимо укрепить иммунитет, необходимо использовать ягоды шиповника и смородины черной. Горсть смеси помещается в термос, для заливки используется ½ л кипятка. Через три часа стартует прием внутрь по половине стакана в качестве чая.
- Соединяются ягоды в соотношении: 1 часть брусники, 3 доли шиповника и аналогичное количество крапивных листьев. Горсть этой смеси помещается в термос и заливается водой в количестве ½ литра, это должен быть кипяток. Смесь должна настаиваться в течение ночи и приниматься по ½ стакана.
Грамотное применение составов лечебного действия гарантирует прекрасные возможности для быстрого оздоровления.
А вы сталкивались с заболеванием краснуха у детей? Фото и симптомы были аналогичными? Оставьте свое мнение или отзыв для всех на форуме!
источник
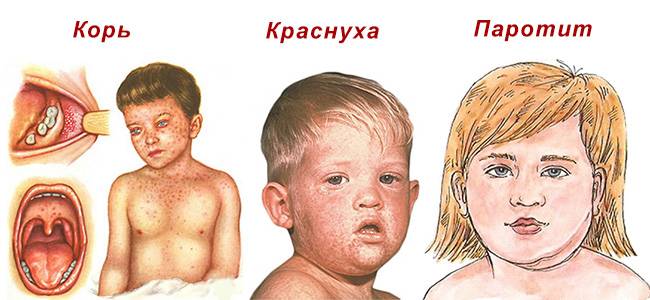
Чем опасны корь, краснуха и паротит
Заразиться заболеваниями, для которых предназначена эта вакцина можно ещё до момента рождения. Случается, внутриутробное заражение, когда исход непредсказуем для мамы и будущего ребёнка. Какие ещё опасности могут ожидать малышей при встрече с этими вирусами, кроме тяжёлых симптомов?
- Если беременная женщина заразилась краснухой либо корью или проконтактировала с больным человеком — это может закончиться гибелью плода и многочисленными пороками развития ребёнка — близорукость, пороки сердца, глухота и нарушение физического развития малыша.
- Эпидемический паротит характеризуется не только воспалением околоушных и слюнных желёз, он часто приводит к воспалению головного мозга и яичек (орхит), что иногда вызывает бесплодие.
- К редким осложнениям паротита относятся панкреатит, артрит, нефрит.
- Корь снижает иммунитет, что может закончиться многочисленными и опасными бактериальными осложнениями.
- Корь приводит также к заболеваниям внутренних органов: гепатит, трахеобронхит, панэнцефалит (воспалительный процесс всех оболочек мозга).
Иммунитет, который достаётся малышам при рождении от мамы нестоек и действует в течение всего нескольких месяцев. Поэтому прививка от таких инфекций нужна каждому ребёнку, чтобы защитить его в любом возрасте.
Симптомы и признаки
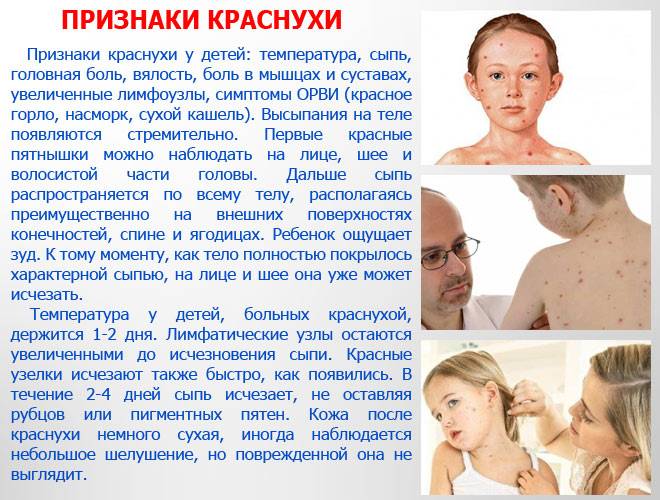
Ввиду того что заболевание возникает у людей, организм которых не выработал антитела к вирусу, чаще выявляют признаки краснухи у ребенка.
Однако нельзя исключать вероятности появления симптомов патологии у непривитых взрослых. Причем особенно опасно это заболевание для беременных женщин в возрасте до 30 лет.
Прежде чем обращаться к порядку выполнения прививки от краснухи, когда делают, сколько раз, стоит рассмотреть особенности клинической картины, характерной для патологии.
Четыре периода болезни:
- инкубационный;
- продромальный;
- период высыпаний;
- период выздоровления.
То, как проявляется краснуха у детей, зависит от текущей стадии развития патологического процесса.
Инкубационный период длится примерно 2-3 недели. В этот период у пациентов не наблюдаются клинические проявления заболевания.
В редких случаях начальная стадия развития патологии характеризуется следующими признаками:
- повышение температуры тела до 38 градусов;
- высокая утомляемость;
- слабость;
- общее недомогание.
Появление указанных симптомов объясняется тем, что вирус краснухи оседает в крови, тем самым провоцируя возникновение интоксикации.
Также на начальной стадии развития заболевания у пациента отмечаются:
- заложенность носа;
- покраснение слизистой оболочки рта и глаз;
- увеличение лимфатических узлов.
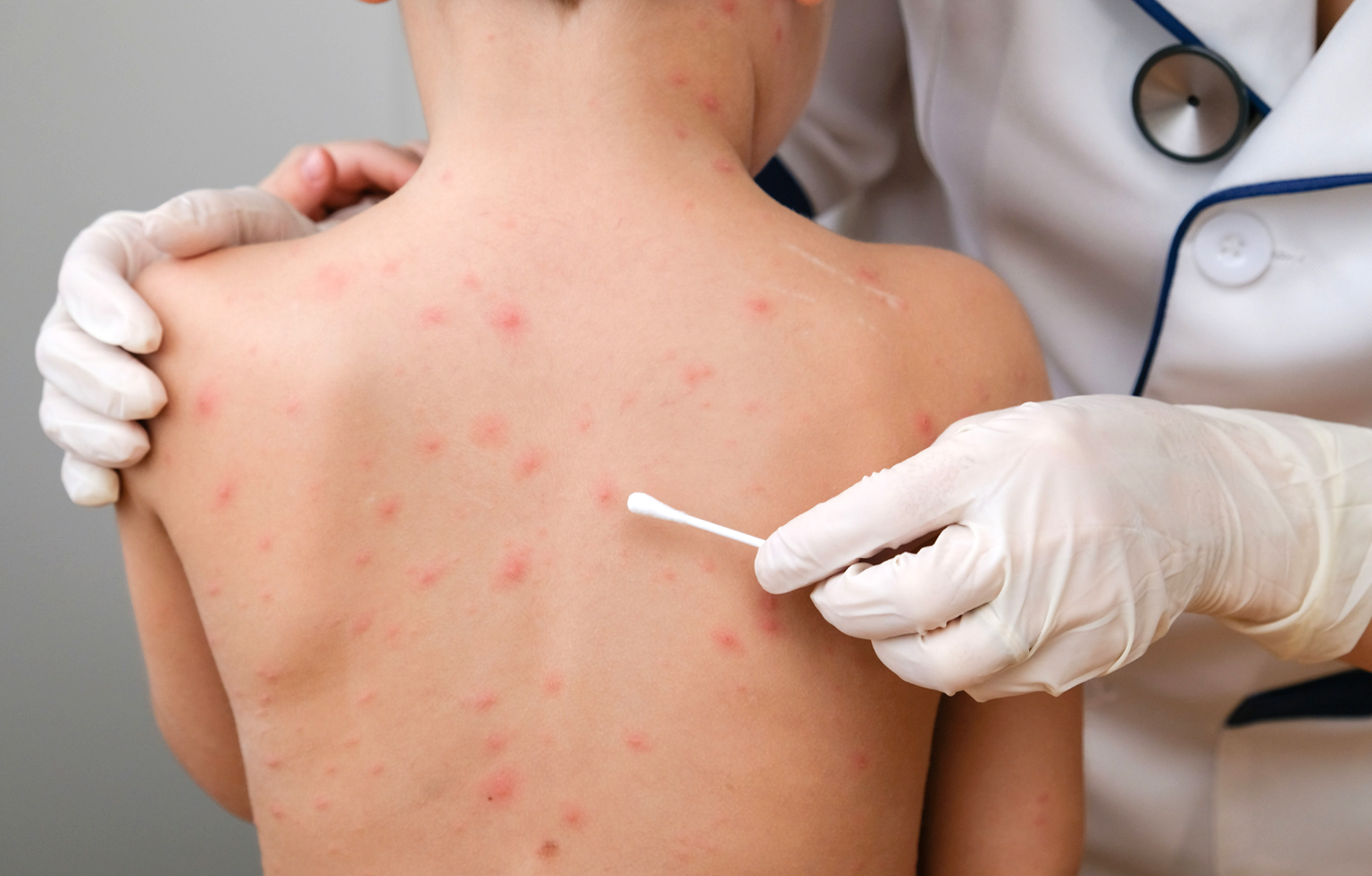
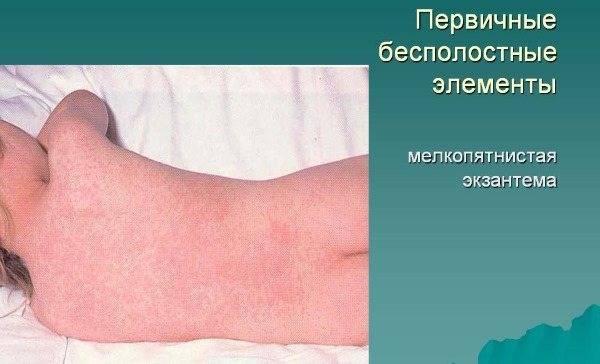
По окончании инкубационного периода появляется характерная сыпь красного цвета. Она поражает лицо, сгибаемые поверхности и ягодицы. Впоследствии сыпь при краснухе распространяется на другие участки тела. Появление таких новообразований объясняется тем, что вирус оказывает токсическое воздействие на мелкие сосуды, пролегающие под кожей.
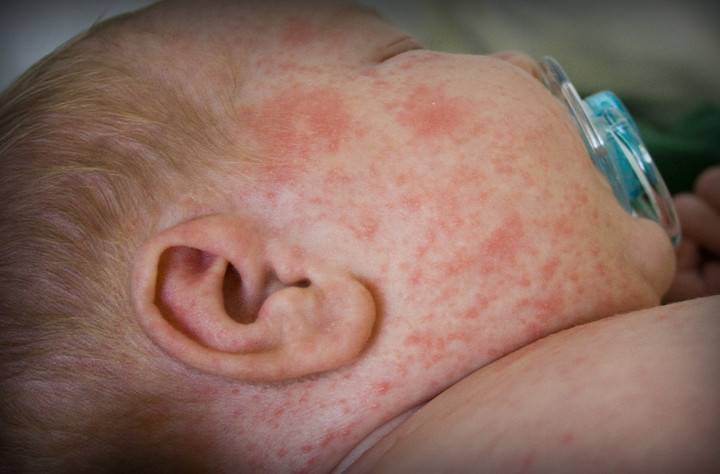
Как выглядит краснуха у детей: фото
Сыпь характеризуется следующими признаками:
- возникает на множественных участках;
- не сливается между собой;
- при надавливании может полностью исчезнуть, после чего сразу возвращается.
Редко у пациентов при краснухе возникают следующие нехарактерные высыпания:
- пятна, размер которых превышает 10 мм в диаметре;
- папулы;
- крупные пятна, имеющие фестончатые края.
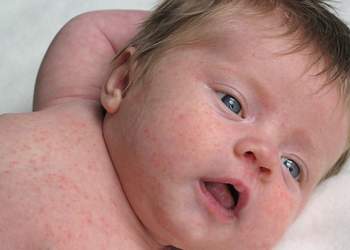
Фото в начальной стадии у новорожденного
Среди нетипичных симптомов, также появляющихся при краснухе, выделяют:
- кожный зуд;
- насморк;
- болевые ощущения в горле;
- сухой кашель;
- слезоточивость глаз.
Сыпь на коже и небе при краснухе постепенно проходит спустя 2-3 после появления. Одновременно с этим уменьшаются в размерах лимфатические узлы.
В тяжелых случаях заболевание сопровождается следующими явлениями:
- Артрит. Боль и отеки в области суставов возникают через несколько дней после исчезновения сыпи и держатся на протяжении недели.
- Тромбоцитопеническая пурпура. Патология характеризуется снижением свертываемости крови. Заболевание возникает из-за токсического поражения клетками вируса. При тромбоцитопенической пурпуре в моче появляются кровяные сгустки, а во время месячных наблюдается обильное выделение жидкости.
- Энцефалит. Возникает, если клетки вируса поражают головной мозг. Симптоматика при энцефалите носит разнообразный характер. Такое заболевание сопровождается нарушениями нервной системы. Иногда краснуха, осложненная энцефалитом, вызывает смерть.
Из-за врожденной формы патологии возникают аномалии сердца, глаз, органов слуха. Кроме того, такой тип краснухи провоцирует развитие микроцефалии (патологическое уменьшение черепа) и умственной отсталости.
Частота распространенности врожденной формы заболевания у детей зависит от срока беременности, на котором произошло заражение организма матери: в течение первых четырех недель вероятность возникновения пороков развития плода достигает 60%.
Диагностика
Первичная диагностика краснухи провидится на основании анамнеза, эпидемиологического статуса в населенном пункте, наличии информации о вспышках или эпизодических случаев инфекции в том или ином детском дошкольном учреждении. В детском саду или яслях сразу же устанавливается карантинный режим.
При осмотре врач может увидеть наличие петехиальных высыпаний на верхнем небе, в гортани и зеве. Прощупываются увеличенные затылочные и шейные лимфатические узлы. В период, когда высыпания отсутствуют, диагностика может осуществлять лабораторным путем. Для этого делается забор крови из вены. На основе полученного биологического материала проводится серологический анализ, в ходе которого определяется титр антител к вирусу краснухи. Диагноз может быть установлен, если показатель титра антител превышает норму в 4 и более раз. После проведенного курса лечения необходимо повторное серологическое исследование крови.
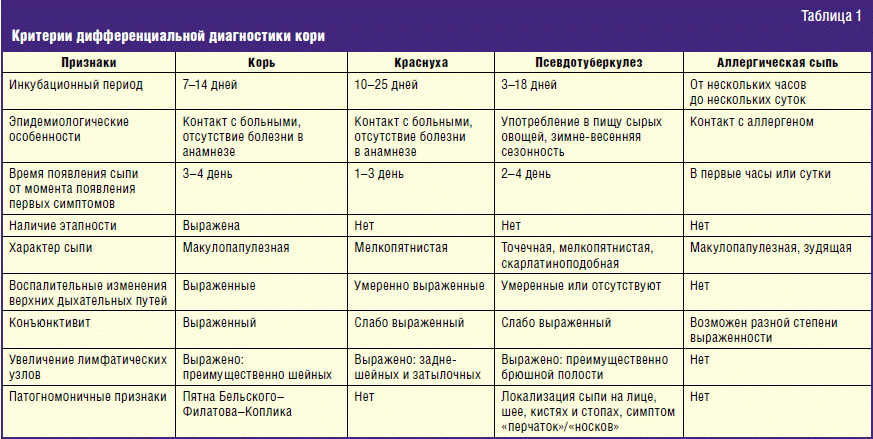
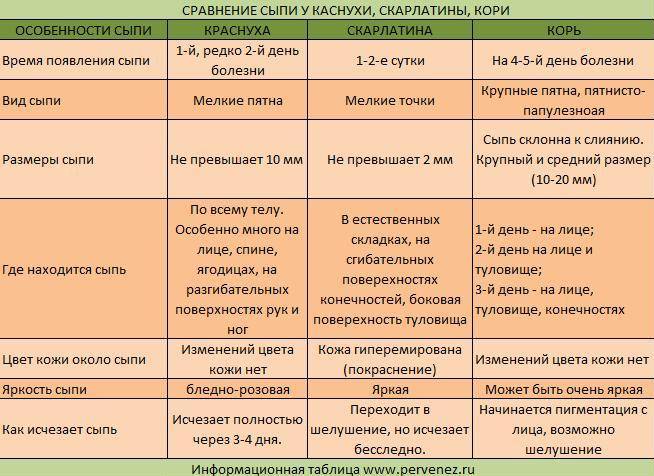
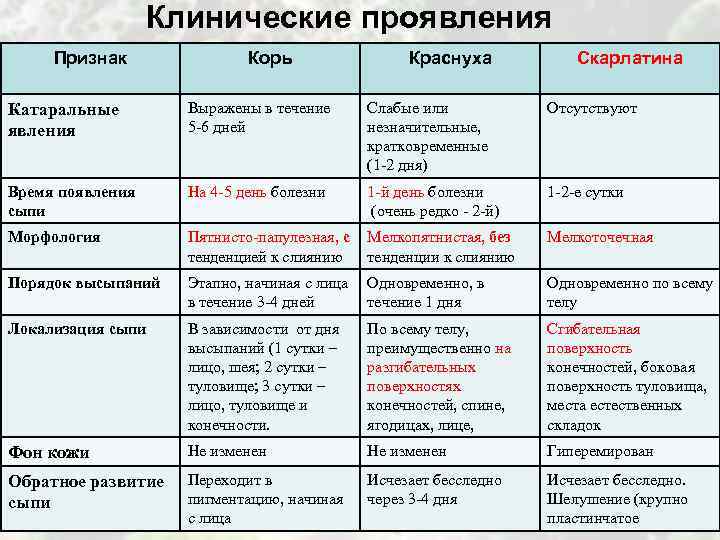
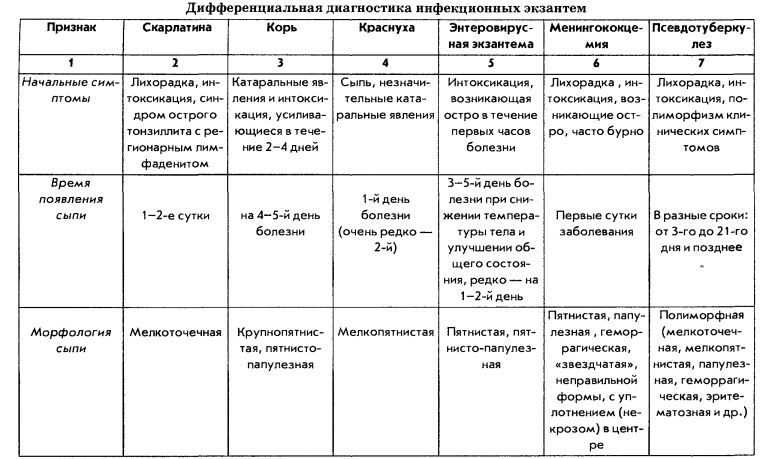
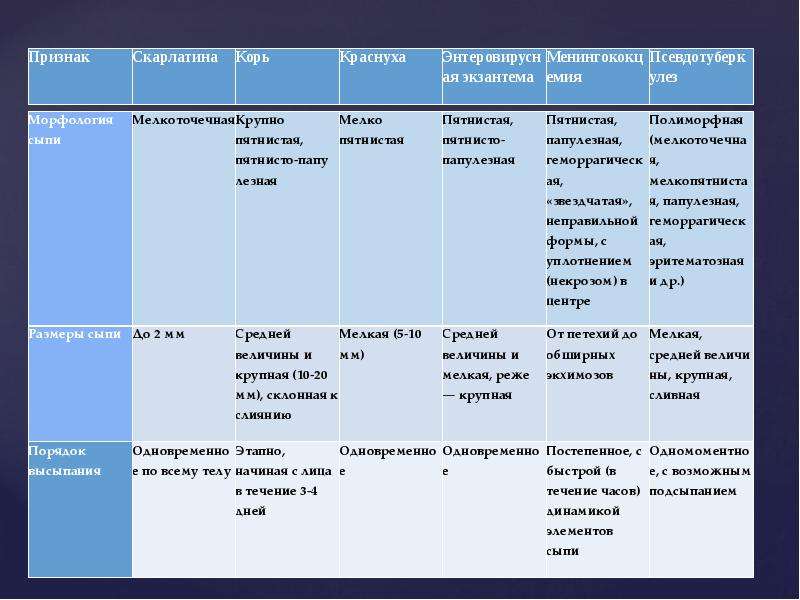
Дифференцирование краснухи проводится с так такими заболеваниями:
- аденовирусная инфекция;
- корь;
- энтеровирусная инфекция;
- розовый лишай;
- инфекционный мононуклеоз;
- крапивница;
- инфекционная эритема.
Дополнительно при диагностике краснухи проводится общий анализ крови и мочи, ЭКГ для исключения возможных осложнений. Рентгенография легких назначается при подозрении на пневмонию как осложнение данной инфекции.
Возбудитель заболевания
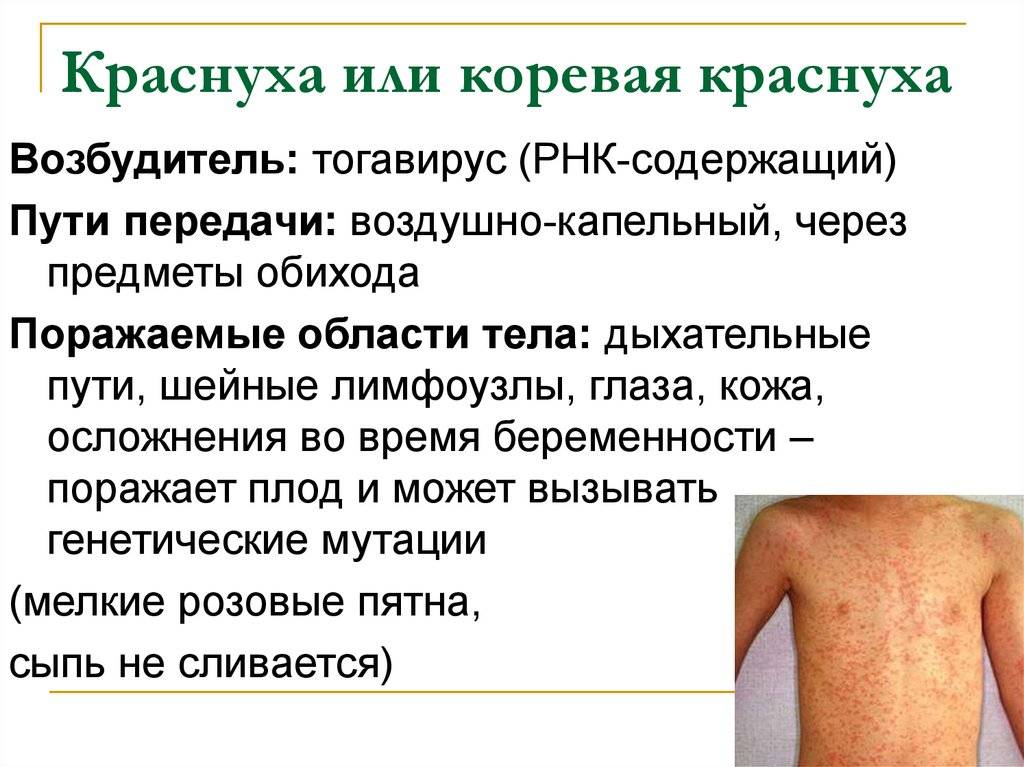
Заболевание развивается в результате проникновения в организм определенного вируса с рибонуклеиновой кислотой в составе. Возбудитель является представителем рода Рубивирусов и относится к семейству Тогавирусов. Его особенность состоит в способности склеивать эритроциты друг с другом, а также разрушать их с помощью белков-ферментов.
Кроме того, вирус обладает ферментом нейраминидаза, негативно воздействующего на нервную ткань. Размер возбудителя вируса составляет 60-70 нм. Сверху он покрыт белковой оболочкой с ворсинками, что помогает ему крепиться к здоровым клеткам.
Патоген неустойчив к условиям внешней среды, поэтому разрушается при наличии следующих факторов:
- ультрафиолетовые лучи;
- изменение уровня кислотности ниже 6,8 и выше 8,0 рН;
- обработка дезинфицирующими средствами;
- повышенная температура содержания (свыше 30 градусов);
- взаимодействие с эфиром или формалином.

Вирус краснухи способен выдерживать замораживание до -60-70 градусов, сохраняя жизнеспособность на протяжении 30-40 дней, а при комнатной температуре сохраняется в течение 8-10 ч. В зоне риска находятся люди в возрасте 21-30 лет, преимущественно женщины, в дальнейшем вероятность заражения значительно снижается.
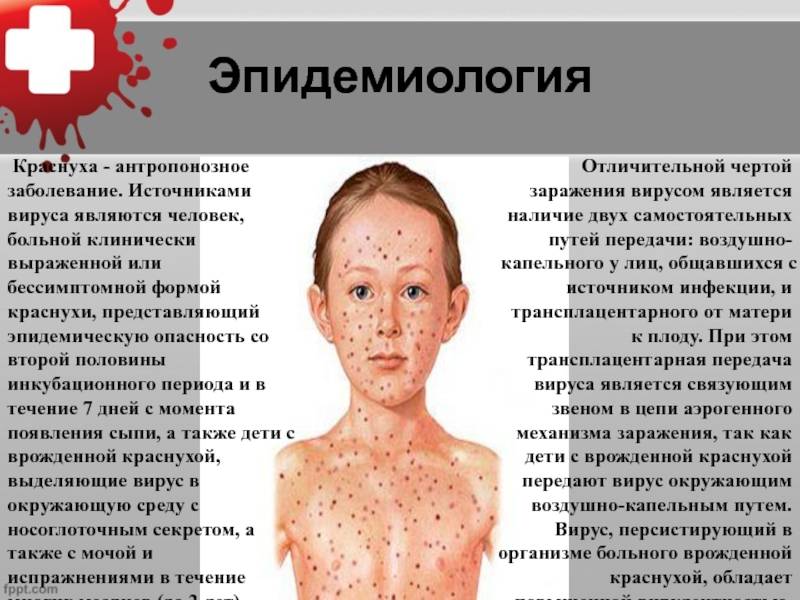
Что такое краснуха
Краснуха — одна из представительниц высококонтагиозных (чрезвычайно заразных) вирусных инфекций с характерными кожными проявлениями. Эти проявления выражаются сыпью красной окраски, благодаря чему заболевание получило своё название.
Краснуха входит в перечень детских инфекций и у взрослых встречается довольно редко. Однако протекает в таком возрасте намного тяжелее, чем в детском — может привести к серьёзным осложнениям.
Краснуха у взрослых протекает тяжелее, чем в детском возрасте
Примечательно, что риск заболеть в уже недетском возрасте есть только у тех взрослых, кто не успел переболеть краснухой в детстве или не прививался от неё. Если вы привиты или уже переболели этой инфекцией, краснуха вам не страшна. Но помните, что перенесённое заболевание даёт пожизненный иммунитет, а прививка — временный (на 10–15 лет).
Особую важность наличие иммунитета к этой инфекции приобретает в случае, если женщина планирует стать мамой. Это обусловлено сильным патологическим воздействием вируса на плод, особенно в первые 3 месяца беременности. Заболевание приводит к серьёзным патологиям развития плода (пороки развития головного мозга, сердца и других внутренних органов и систем). Поэтому при наличии симптомов краснухи у беременной в большинстве случаев решается вопрос об аборте
Если же есть веские причины сохранять беременность, или краснуха проявилась на поздних сроках, беременной вводят иммуноглобулин и оставляют под строгим врачебным контролем. Учитывая такую особенность взрослой краснухи, девочкам желательно переболеть этой инфекцией ещё в детстве.
Последствия краснухи
Это заболевание характеризуется большим количеством возникающих после него и сопутствующих ему осложнений, многие из которых являются настолько серьезными, что могут привести к летальному исходу.
| Патологии развития плода | Эти осложнения возникнут не у взрослого, а у ребенка, находящегося в утробе матери, переболевшей краснухой. Но поэтому тем более опасно допускать инфицирование матери данным заболеванием | При инфицировании плода в утробе образуются патологии нервной системы, а также слуха и зрения у родившегося младенца. Это настолько серьезно, что при заболевании краснухой на ранних сроках матерям рекомендуется прервать беременность |
| Менингит | Эта высокой степени тяжести болезнь вирусной этиологии, которая может возникнуть в качестве осложнения после краснухи | Может повлечь паралич нервов, сведение дыхательных мышц, наступление судорог, комы и летальный исход |
| Артрит | Краснуха – один из поводов для возникновения в молодом возрасте у пациентов такого заболевания, как артрит. При нем воспаление суставов вызывает в них боли и лишает пациента полноценного движения | Артрит может привести к серьезным последствиям и даже приковать человека к инвалидному креслу, практически обездвижив его |
| Пневмония | Воспаление острого характера, охватывающее все легочные структуры. Возникает у перенесших краснуху, на фоне любой присоединенной к ней другой инфекции | От пневмонии, несмотря на то, что существует множество лекарств, способных победить недуг, все еще продолжают умирать пациенты, в основном потому, что заболевание не было вовремя выявлено, а лечение – своевременно начато |
| Отит | Ушной отит, проявляющийся на фоне заболевания краснухой болями или выделениями из ушей | Представляет большую опасность для больных краснухой. Может повлечь за собой частичную или полную потерю слуха, если его не лечить |
Защита от этой опасной для взрослых инфекции есть. Это – вакцинация. Если вы переболели краснухой в детстве, в организме существуют антитела к вирусу краснухи, значит во взрослом возрасте, даже при контакте с больным, заражение не наступит.
Но если, будучи ребенком, краснухой вы не болели, прививка может быть сделана взрослому, и медики настоятельно рекомендуют всем пройти процедуру вакцинации.
Лечение
По сравнению со взрослыми, краснуха у детей протекает в легкой форме и очень редко сопровождается осложнениями. Заболевание характеризуется в целом благоприятным течением и, как правило, не требует госпитализации. Исключение составляют дети с врожденной формой краснухи, груднички, дети с тяжелыми сопутствующими патологиями, а также дети, у которых на фоне заболевания развивается судорожный синдром и другие осложнения.
В настоящее время вирус краснухи не поддается лечению ни одним из известных лекарственных препаратов. Поэтому лечение исключительно симптоматическое — направлено на снятие неприятных и болезненных симптомов:
- повышенной температуры;
- головной боли;
- у детей старшего возраста — боли в суставах;
- дезинтоксикации организма.
Из лекарственных препаратов назначают:
- минерально-витаминные комплексы для поддержания иммунной системы ребенка;
- антигистаминные препараты при выраженном зуде и болевом синдроме в суставах;
- глазные капли при выраженном конъюнктивите;
- для снятия катаральных явлений используют спреи и назальные капли;
- антибиотики назначают только в случае присоединения воспалительных заболеваний бактериальной этиологии.
Если ребенок во время болезни находится дома, а лечение не требует медикаментозных препаратов, то оно основывается на средствах народной медицины: обильном питье с настоями трав (ромашка, шалфей, календула). В период повышения температуры тела — чай с малиной, шиповником, медом.
Если краснуха диагностируется у новорожденного, то для ее лечения применяют интерферон.
При краснухе отсутствует какое-либо специфическое лечение. Во время болезни рекомендуется:
- постельный режим в острый период (от 3 до 7 дней);
- влажная уборка и частое проветривание комнаты, где находится больной ребенок;
- обильное питье;
- употребление пищи (желательно диетической и богатой витаминами) часто и маленькими порциями.
Медикаментозные средства
Из лекарственных препаратов для лечения краснухи у детей могут быть назначены симптоматические средства:
- витамины (группы B, аскорбиновая кислота, аскорутин);
- антигистаминные средства при большом количестве высыпаний (супрастин, эриус, фенистил, зиртек, зодак и другие);
- жаропонижающие на основе ибупрофена или парацетамола при температуре больше 38°С;
- таблетки для рассасывания или спреи от сильной боли в горле (септефрил, лизобакт);
- сосудосуживающие капли от выраженной заложенности носа.
Антибактериальные препараты применяются для лечения вторичной бактериальной инфекции, если она имеет место.

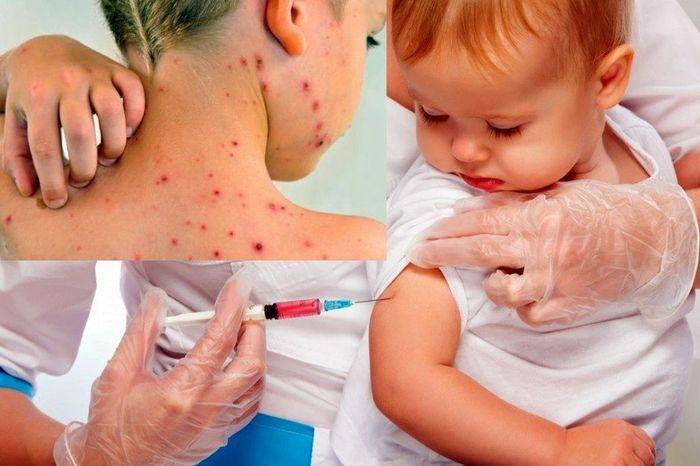
Реакция на прививку
Последствия могут проявиться на 2-5 день после прививки от кори, краснухи, паротита. Реакция на вакцину, как правило, индивидуальна и зависит от уровня иммунитета. Возраст ребенка при этом значения не имеет.
Нормальная реакция
В большинстве случаев прививка переносится удовлетворительно, однако, возможны реакции местного или общего характера. К местным поствакцинальным проявлениям относятся: покраснение, уплотнение или отёчность. Данные признаки встречаются у одного процента детей. Покраснение и отёчность уходят за несколько дней, а уплотнение может оставаться до двух месяцев.
Возможно общее недомогание и появление таких симптомов интоксикации, как:
- головня боль;
- головокружение;
- слабость;
- капризность;
- нервозность;
- снижение аппетита.
Возможные осложнения
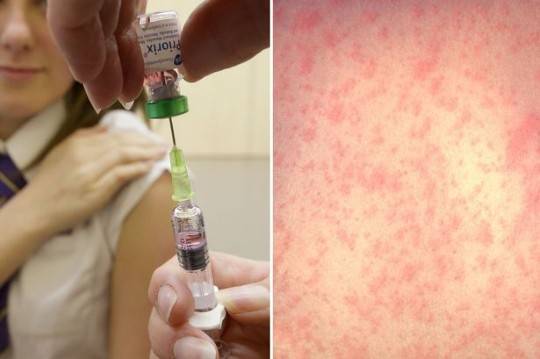
По частоте возникновения неприятные поствакцинальные явления можно разделить на группы. Чаще всего встречаются респираторные проявления со стороны верхних дыхательных путей и сыпь. Последняя может проявиться с 5 по 13 день после прививки. Затем она бесследно пропадает. Высыпания имеют характерный вид как при краснухе. Пример показан на фото.
Признаки, которые иногда проявляются:
- аллергическая реакция (крапивница);
- судороги;
- отит;
- конъюнктивит;
- диарея;
- жидкий стул;
- лимфаденопатия;
- бронхит;
- свинка в лёгкой форме.
Могут возникнуть при массовой вакцинации:
- невриты;
- энцефалиты;
- артралгия;
- артриты;
- тромбоцитопеническая пурпура.
Индивидуальные реакции:
- боль в животе;
- подташнивание;
- рвота.
Согласно данным союза педиатров России осложнениями на прививку могут быть:
- энцефаломиелит;
- энцефалопатия;
- тромбоцитопения;
- анафилактический шок.
Теоретическая частота перечисленных поствакцинальных осложнений чрезвычайно низка и отличается кратностью в тысячи раз по сравнению с частотой развития осложнений от самих инфекционных заболеваний.
Известный врач-педиатр Евгений Олегович Комаровский в своей передаче обсудил постпрививочные реакции и осложнения.
Что это за болезнь?
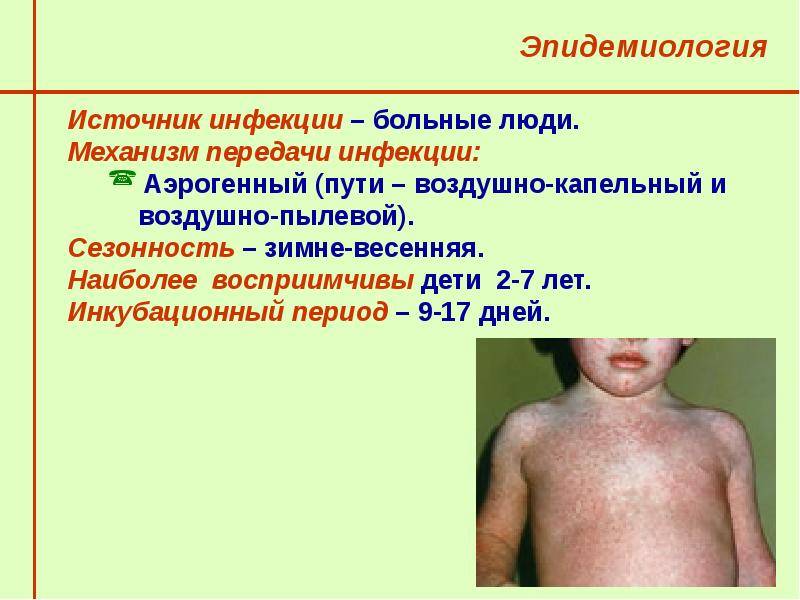
Краснуха развивается на фоне заражения организма тогавирусом.
Выделяют три пути передачи инфекции:
- непосредственный контакт с носителем возбудителя;
- нахождение в помещении, в котором присутствует носитель;
- передача вируса от зараженной беременной женщины ребенку (трансплацетарный путь).
В сравнении с другими инфекциями (корь, коклюш и другое) рассматриваемый вирус отличается слабой стойкостью к воздействию окружающей атмосферы: вне человеческого организма он сохраняет жизнеспособность в течение одного часа. В частности, инфекционная патогенная микрофлора гибнет в кислой и щелочной средах, а также при температуре свыше 56 градусов.
Понимание того, как передается инфекция, объясняется, почему краснуха чаще возникает у детей. Кроме того, высокая распространенность патологии у пациентов в возрасте 2-9 лет обусловлена отсутствием в их организме антигена к вирусу.
Вероятность заражения инфекцией велика в течение двух недель, исчисляемых с момента начала инкубационного периода.
Вирус проникает в организм человека в основном через слизистые оболочки верхних дыхательных путей. В редких случаях заражение происходит через микроскопические раны на коже. Инфекционная микрофлора по кровотоку проникает в лимфатические узлы, где оседает и начинает активно развиваться.
Впоследствии, когда вирус начинает проникать в кожные покровы, наступает иммунный ответ, проявляющийся в виде характерных признаков заболевания — высыпаний.
Народные средства
Коревая краснуха у взрослых является серьёзным испытанием для организма, опасным возможными последствиями. При первых её признаках следует обратиться к специалисту, а смягчить тяжёлые симптомы помогут простые народные рецепты.
- Настой из крапивы, шиповника и корня одуванчика с мёдом обладает иммуномодулирующими свойствами и поможет укрепить защитные силы в борьбе с осложнениями.
- Травяной сбор, включающий цветки клевера и тысячелистника, череду, корни одуванчика и берёзовые почки, в виде настоя снимет зуд, окажет успокаивающее действие и поможет в борьбе с вирусом.
- Отвар мать-и-мачехи и липового цвета является отличным противовоспалительным средством.
- Множеством витаминов и полезных веществ обогатит организм настой брусники и зверобоя. Он обладает также противовоспалительным и успокаивающим, антидепрессивным действием.
- Прекрасно укрепит организм чай из ягод шиповника с добавлением смородины или брусники.
Иммунитет к заболеванию после перенесённой болезни, к сожалению, не всегда является пожизненным. Поэтому у взрослых симптомы недуга стали встречаться намного чаще. Ещё раз отметим, лицам старшего возраста и беременным надо быть особенно осторожными. Для них крайне опасна краснуха, а симптомы у взрослых этой болезни требуют качественного и своевременного лечения.