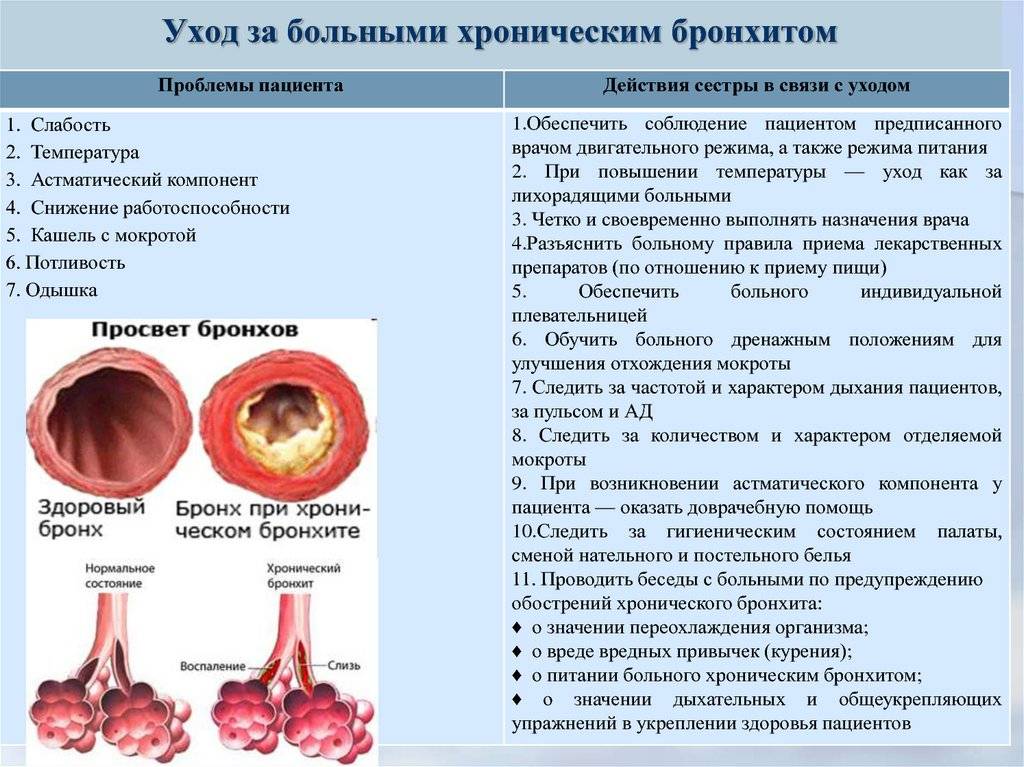
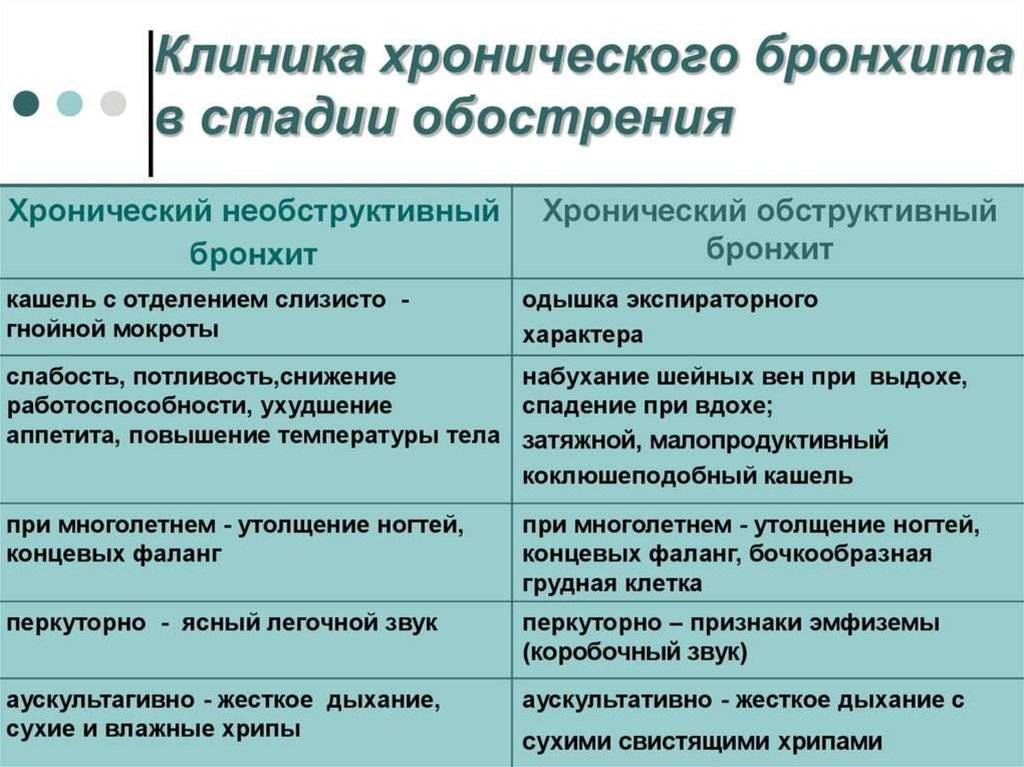
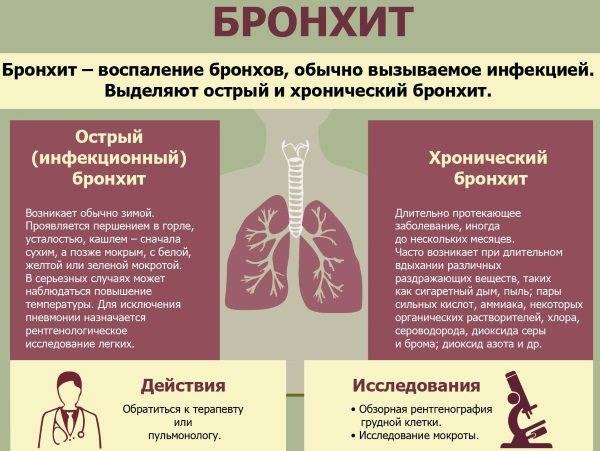
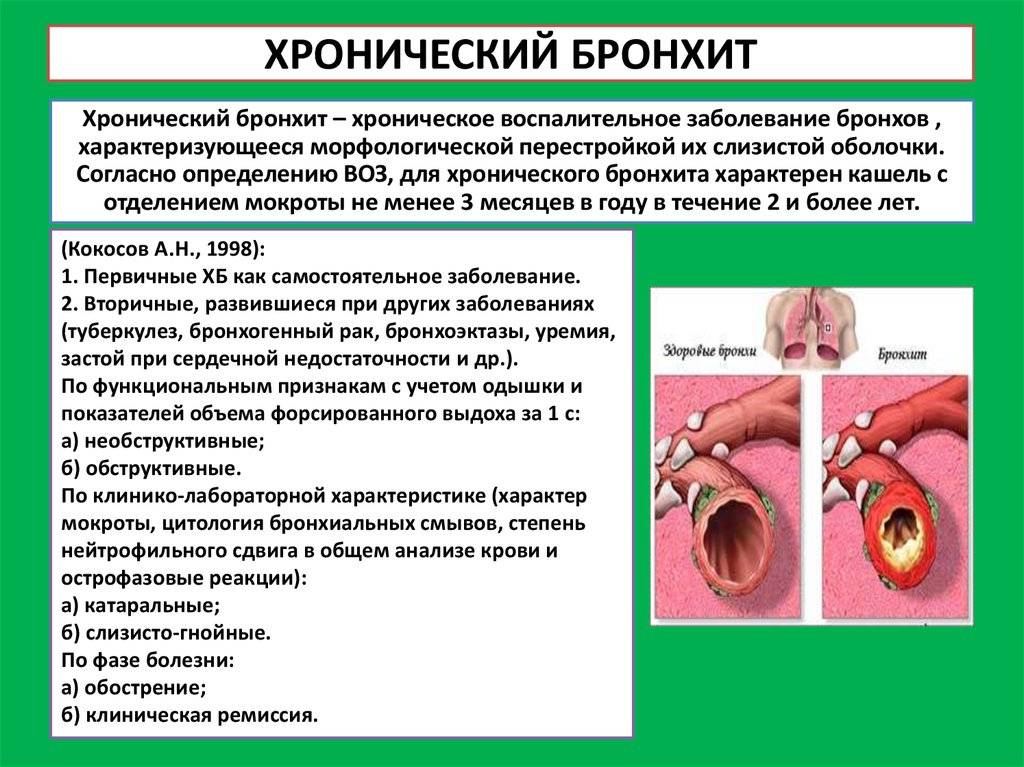
Когда необходимо обратиться к врачу
После заболевания острым бронхитом, если он был пролечен надлежащим образом, стенки бронхов восстанавливают свою прежнюю структуру и продолжают работать в обычном режиме. Мукоциллиарный аппарат, отвечающий за чистоту дыхательных путей, восстанавливается.
Если терапия была некачественная, то бронхит может принять затяжной, хронический характер. Любое воспаление в бронхах до конца не исчезает, урон, который им был нанесён, остаётся. При каждом последующем обострении площадь воспаления расширяется.
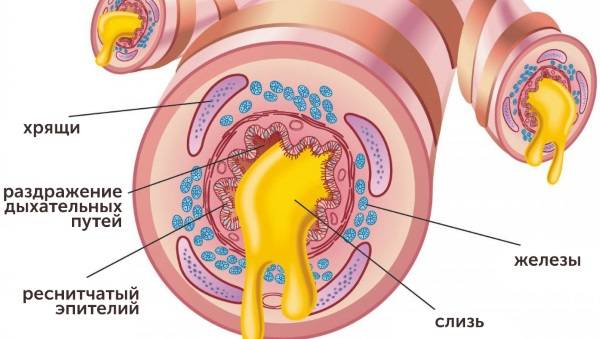
Поэтому после заболевания следует обратить внимание, не остались ли симптомы, которые не прекращаются или повторяются:
- частые приступы острого бронхита;
- хрипящий кашель, который не проходит в течение нескольких недель;
- сбивчивое дыхание;
- увеличенное количество слизи тёмно-жёлтого или зелёного цвета при кашле;
- боль в груди при вдохе и выдохе.
При первых признаках недомогания следует посетить врача.
Клиника
В
анамнезе у больных отмечается тяжелое
острое заболевание, диагностируемое
как пневмония или бронхиолит. Клинически
проявляется одышкой (в тяжелых случаях
с цианозом), более или менее выраженной
обструкцией на фоне хронического,
преимущественно одностороннего
бронхита. Над пораженными легкими или
долей определяется ослабленное дыхание,
стойкая крепитация и мелкопузырчатые
хрипы, хотя у многих больных выслушиваются
свистящее дыхание и сухие хрипы с обеих
сторон (что нередко дает повод ошибочно
диагностировать бронхиальную астму).
На фоне наслоения ОРВИ усиливаются
явления бронхита и бронхиальной
обструкции, нередко рефрактерной к
спазмолитической терапии. Бронхоскопия
позволяет выявить разлитой эндобронхит,
более выраженный в пораженном легком.
Диагноз
в большинстве случаев базируется на
клинико-рентгенологических проявлениях
болезни. При пролиферативном варианте
облитерирующего бронхиолита отмечается
диффузная пятнистая интерстициальная
инфильтрация на рентгенограмме легких.
Клиника характеризуется выраженными
рестриктивными или обструктивными
нарушениями вентиляции в зависимости
от степени вовлечения в патологический
процесс альвеол, а также нарушением
диффузной способности легких и
гипоксемией.
При
констриктивном варианте облитерирующего
бронхиолита чаще всего благодаря
коллатеральной вентиляции через
неповрежденные легочные структуры
развивается «воздушная ловушка».
Она создает сопротивление капиллярному
кровотоку. Одновременно с этим
наблюдается эндартериит. В результате
уменьшается легочной кровоток, происходит
сужение периферических и центральных
сосудов легочных артерий. На
рентгенограмме отмечается уменьшение
легкого при повышении его воздушности,
что лучше видно на выдохе. Тень
средостения смещена в больную сторону,
что усиливается на вдохе. При поражении
одной доли и, особенно, при очаговых
формах эти феномены менее заметны. На
бронхограмме видно незаполнение
периферических отделов бронхиального
дерева и неравномерное расширение
проксимальных отделов. Сцинтиграфия
выявляет резкое нарушение кровотока
и является решающей в диагностике.
Нарушение
обструктивного типа сочетается со
снижением жизненной емкости легких
до 50-60% и увеличением остаточного объема
до 120-330%. Характерна умеренная гипоксия
(pО2
65-85 мм рт.ст.). У половины больных
отмечается гиперкапния (pСО2
40-67 мм
рт.ст). Тяжесть вентиляционных нарушений
находится в прямой зависимости от
объема бронхолегочного поражения.
Данные
многолетнего катамнестического
наблюдения свидетельствуют об урежении
обострений, меньшей выраженности
физикальных изменений в легких с
возрастом у большинства детей.
Рентгенологические проявления болезни
претерпевают незначительные изменения.
Бронхографическая картина не меняется,
что свидетельствует о стабильности
изменений в легких. У ряда больных, чаще
с односторонним очаговым вариантом,
отмечается улучшение легочной перфузии,
что можно объяснить расширением
капиллярной сети за счет роста альвеол
у детей до 8-15 летнего возраста.
Вентиляционные нарушения у большинства
пациентов не меняются с возрастом.
Стойкость бронхообструктивного синдрома
обусловлена облитерацией бронхиол.
Прогрессирование легочной гипертензии
и изменений правого желудочка наблюдается
у большинства больных, но не достигает
выраженных величин даже у взрослых,
что свидетельствует о замедленных
темпах этого процесса.
Лечение
Лечебная
тактика при хроническом облитерирующем
бронхиолите определяется периодом
заболевания. При обострении назначаются
антибиотики и бронхолитические
препараты. Предпочтение отдается
пероральным формам антибиотиков,
активных в отношении Haеmophilus
influenzae,
обычно выделяемых у больных в монокультуре
или в ассоциации со Streptococcus
pneumoniae.
У большинства больных уменьшение
клинических проявлений бронхобструкции
достигается с использованием
пролонгированных метилксантиновых
производных в течение 2-4 недель. У ряда
детей возможно использование ингаляционных
бронхолитиков.
В
периоде ремиссии необходима профилактика
острых респираторных заболеваний,
дыхательная гимнастика, а для больных
с выраженными вентиляционными
нарушениями — режим ограниченной
физической нагрузки.
Прогноз
при хроническом облитерирующем
бронхиолите зависит от варианта болезни.
При одностороннем очаговом и долевом
вариантах он относительно благоприятный.
Большинство больных с двусторонним
очаговым и тотальным вариантами в связи
с тяжелыми вентиляционными нарушениями
и признаками хронического легочного
сердца становятся инвалидами в детском
возрасте.
Патогенез
В.К.
Таточенко рассматривает ООБ при
респираторно-синтициальной и
парагриппозной инфекциях, как защитную,
приспособительную реакцию организма,
имеющую цель, в условиях поражения
реснитчатого эпителия защитить легочную
паренхиму от попадания бактерий из
верхних дыхательных путей. ООБ у таких
детей крайне редко осложняется
пневмонией. Однако, как и всякая
приспособительная реакция ООБ может
стать причиной серьезных расстройств
в организме. В основе обструкции лежит
бронхоспазм, гиперпродукция слизи и
отек слизистой оболочки.
Существуют
несколько патогенетических особенностей
формирования ООБ:
К
ООБ предрасположены дети часто болеющие
ОРВИ; повторяющаяся
вирусная
инфекция снижает местную защиту
бронхиального дерева и создает условия
для персистирования вируса в эпителии,
вызывая его пролиферацию.
В
некоторых случаях в патогенезе ООБ
ведущую роль может играть
функциональная
недостаточность поджелудочной железы,
когда снижен синтез и выделение
ферментов, либо каких-либо фракций,
участвующих в разжижении слизи.
К
ООБ предрасположены дети с истинными
и псевдоаллергическими
реакциями
со стороны слизистой оболочки
респираторного тракта, когда метаболиты
вирусного и бактериального воспаления
выступают в роли аллергенов и индуцируют
повышенную выработку медиаторов
воспаления. Патогенетически превалируют
явления бронхоспазма. ООБ может принять
рецидивирующее течение и трансформироваться
в бронхиальную астму.
ООБ
может быть первым проявлением
иммунодефицитного
состояния.
При нарушениях между различными звеньями
в системе иммунитета происходит
формирование цитотоксических антител,
фиксирующихся в шоковом органе, в данном
случае — в подслизистом слое бронхиального
дерева, что в конечном итоге приводит
к обструктивному синдрому.
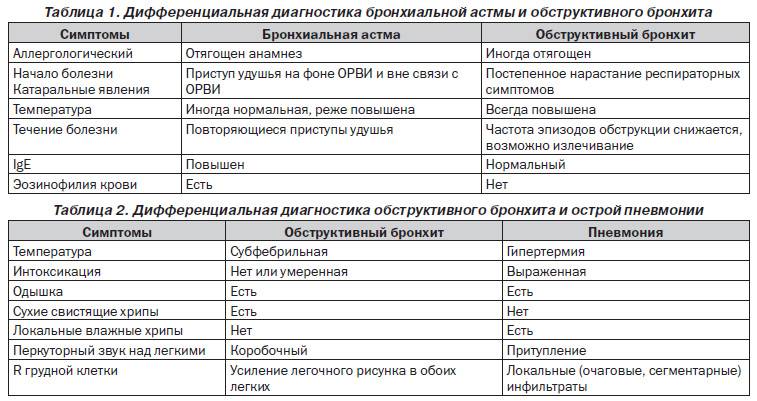
Диагностика бронхита
Лабораторные:
- анализ крови;
- исследование мокроты на цитологию;
- микробиологическое и бактериологическое исследование мокроты.
Инструментальные:
- рентгенография грудной клетки;
- бронхоскопическое исследование;
- электрокардиография, с целью исключения простудных заболеваний
- эхокардиография, чтобы исключить заболевания сердца.
Функциональные:
- бронходилатационный метод, для проведения диагностики назначаются специальные препараты, бронхолитики и оценивается их влияние на организм;
- мониторинг функции лёгких, проводится у больных, находящихся на искусственной вентиляции лёгких;
- спирометрия, для оценки тяжести заболевания, позволяющий измерить объём лёгких, объём вдоха за одну секунду и скорость выдоха.
Лабораторные анализы сдаются в муниципальных поликлиниках или частных медицинских центрах, стоимость в которых оценивается:
- анализ крови: 200–300 руб.;
- цитологические пробы, микробиологические: от 500 до 1 тыс. руб.
Инструментальную диагностику можно провести в районной поликлинике или в частном медицинском центре, стоимость в котором составит от 1 тыс. до 2 тыс. 700 руб. Стоимость функциональных исследований, например, спирометрии, составляет от 700 до 1 тыс. 200 руб.
Степень тяжести определяется с помощью диагностических процедур:
- Пульсоксиметрия. Неинвазивный метод, при котором определяется степень насыщения крови кислородом. Проводится с помощью аппарата пульсоксиметра. Стоимость процедуры: 500 –1тыс. руб.
- Пикфлоуметрия. Метод исследования, определяющий максимальную скорость, с которой человек может выдохнуть после полного глубокого вдоха.
- Пневмотахография. С помощью этого метода определяют объём скорости потока вдыхаемого и выдыхаемого воздуха.Объём фиксируется в спокойном и форсированном дыхании. Стоимость услуги: от 360 руб.
https://www.youtube.com/watch?v=upload
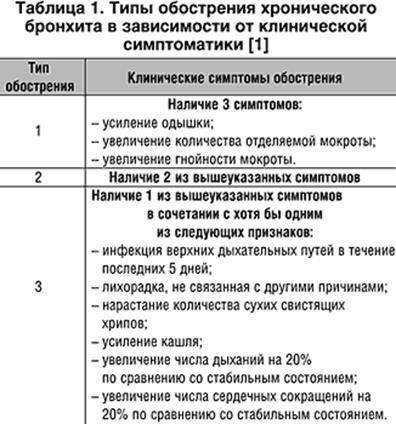
Диагностирование хронического бронхита задача не из лёгких. На начальной стадии инструментальные и лабораторные исследования не всегда подтверждают наличие заболевания.
| Название | Описание |
| Аускультация. | Врач использует стетоскоп, чтобы услышать хрипы, свисты или шумы в бронхах, возникающие при воспалении. |
| Анализ крови. | Вирусный или бактериальный бронхит сопровождаются изменениями в крови. |
| Рентген легких. | Снимки покажут пятна, которые отличаются интенсивностью. |
| Химический анализ мокроты. | Исследование, помогающее определить вирусные или бактериологические патогенные микроорганизмы. |
| Бронхография. | На результатах обследования видны неровные очертания дыхательных органов, увеличение диаметра их протоков. |
Анализ крови показывает изменения уровня СОЭ и лейкоцитарной формулы. Бактериальная инфекция провоцирует лейкоцитоз (увеличение общего количества лейкоцитов). При вирусных поражениях организма уровень лейкоцитов уменьшается, а количество лимфоцитов увеличивается.
Повторный бронхит не сопровождается изменениями крови. Дополнительно терапевт или пульмонолог назначают также бронхоскопию, компьютерную томографию или бронхограмму.
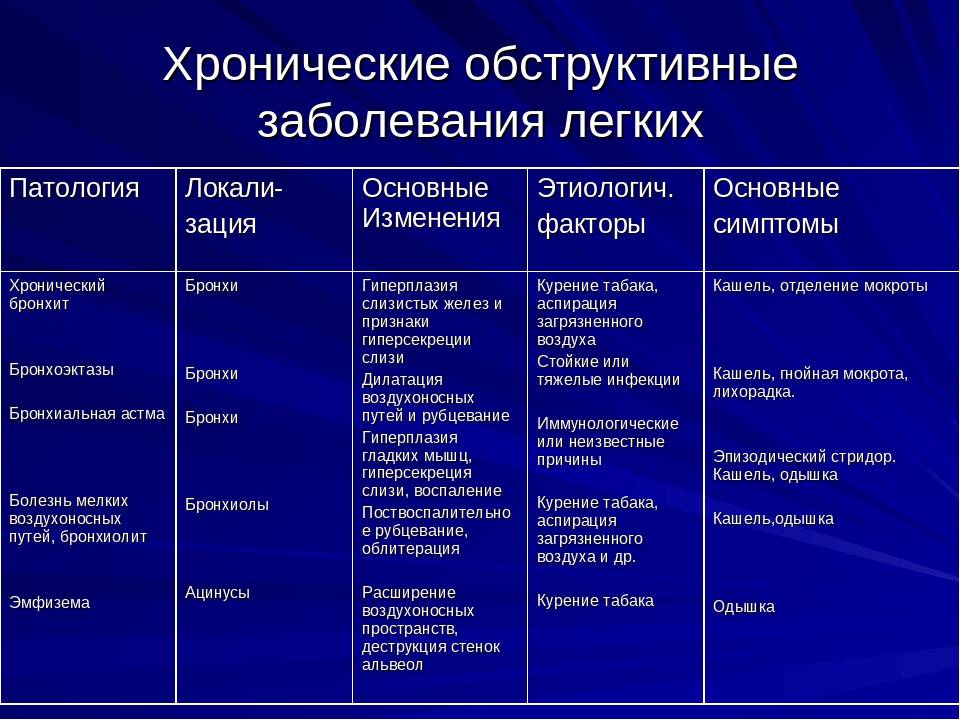
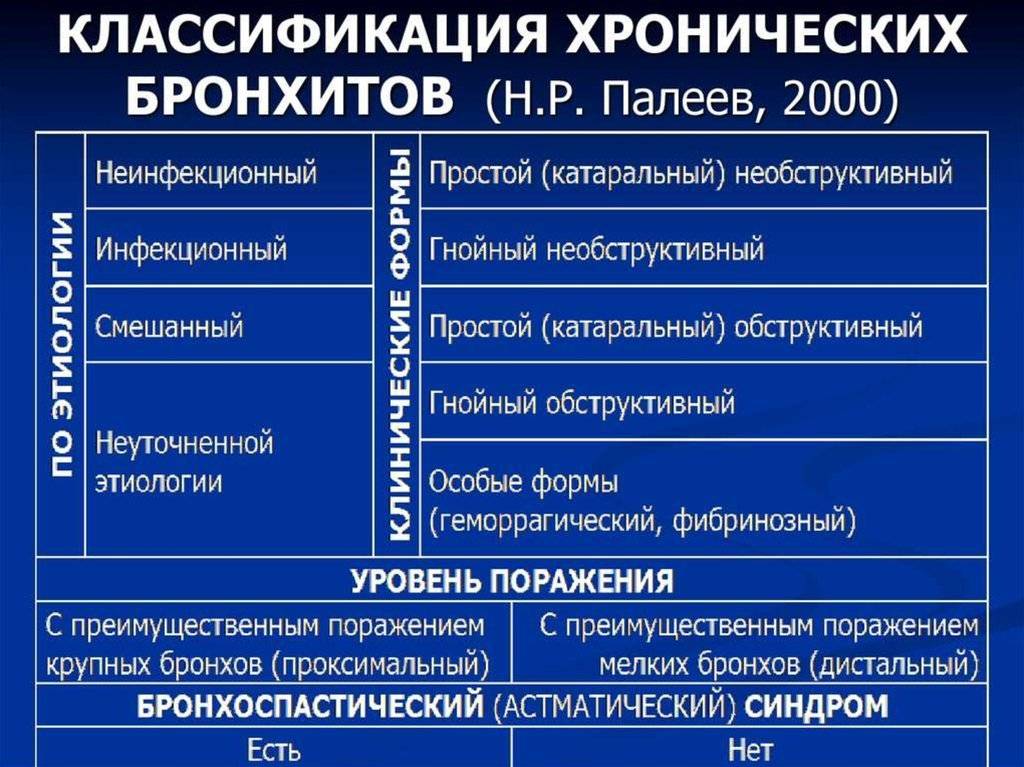
Виды заболевания
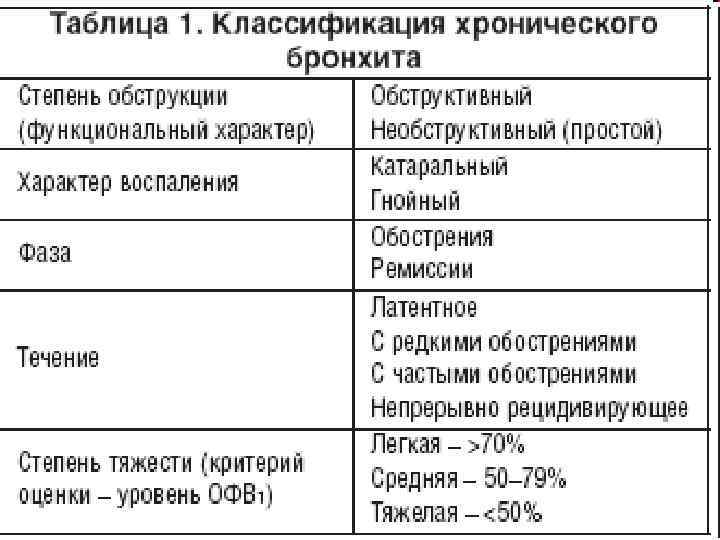
Бронхит обструктивный у ребенка может протекать с разной степенью тяжести, возникает в результате различных причин. Именно поэтому специалисты выделяют две основные разновидности заболевания. Официальной классификации не существует, но врачи все же делят бронхит на острый и хронический.
Острый проявляется внезапно, сопровождается выраженными симптомами, повышением температуры тела и другими признаками. Обычно болезнь является результатом переохлаждения или употребления большого количества холодных напитков. Второе чаще наблюдается в летний период, когда родители несколько ослабляют бдительность, а ребенок старается подражать привычкам взрослых.

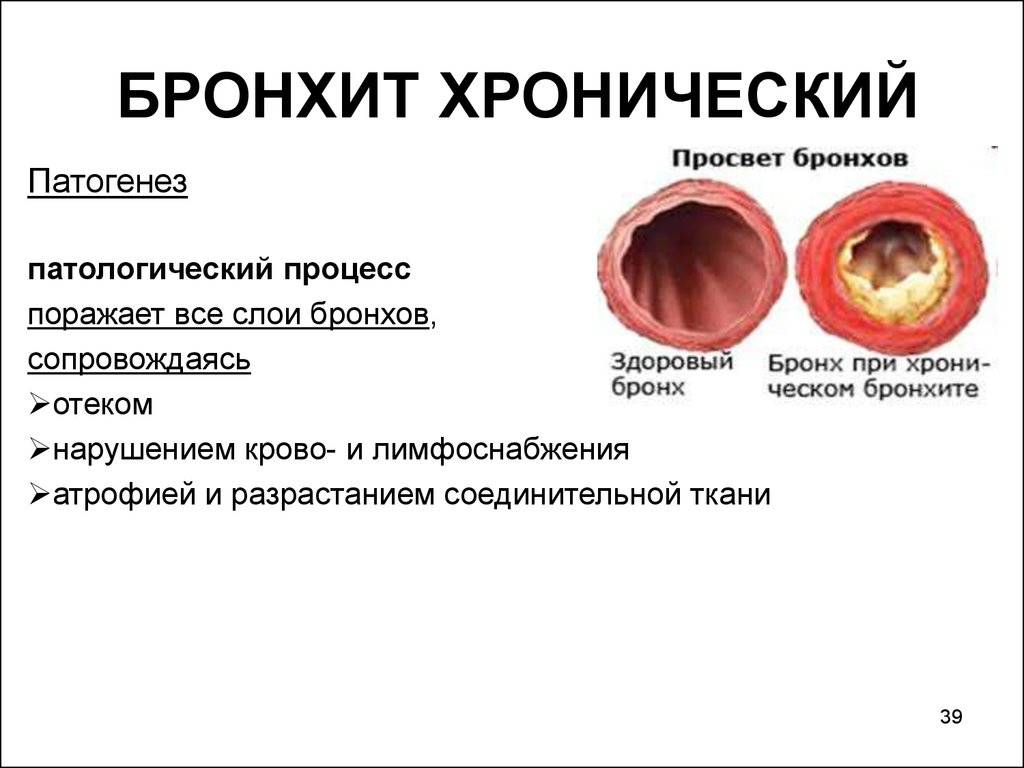
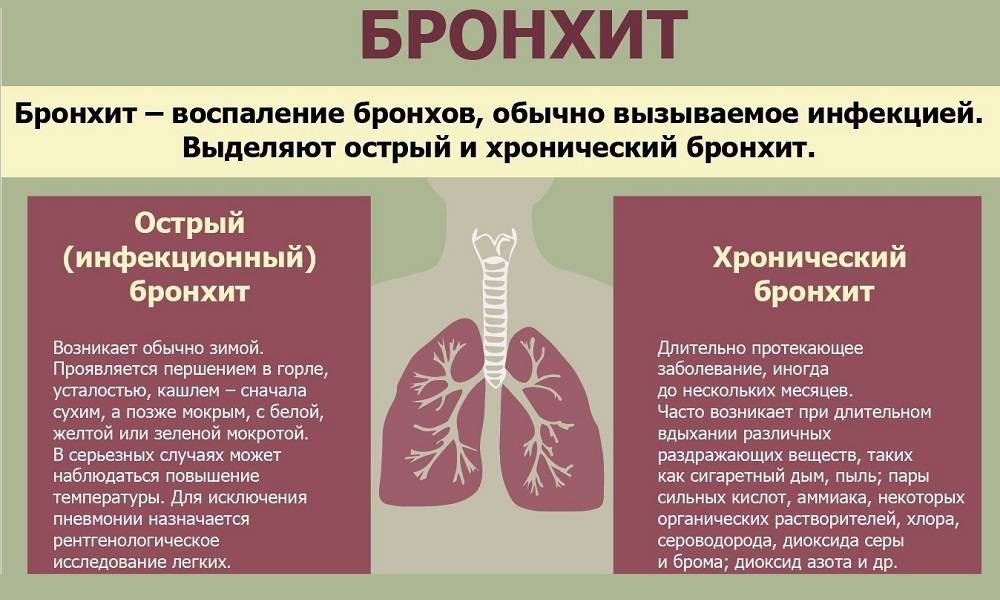
Хронический бронхит встречается довольно часто. Сопровождается менее выраженными симптомами, но сохраняются они дольше, чем при развитии острой формы. Обычно болезнь становится результатом недолеченной острой формы, а также ослабленного иммунитета ребенка. Лечится хронический вид заболевания долго.
Отдельно специалисты выделяют аллергический бронхит, который также может стать причиной обструкции бронхов. Обычно он проявляется у детей школьного возраста и не поддается лечению, пока специалист не выявит аллерген.
Классификация острого бронхита
Заболевание чаще всего проявляется в осенне-зимний период. По международным данным оно занимает пятое место по частоте среди острых заболеваний, дебютирующих кашлем.
Воспалительный процесс, развивающийся в слизистой бронхов, приводит к нарушениям циркуляции воздуха в организме.
У человека появляется сначала сухой, а затем мокрый кашель. Очень часто недуг возникает в результате осложнений на фоне простудных заболеваний или респираторных инфекций.
Его основные характеристики заключаются в ограниченном воспалении крупных дыхательных путей и продуктивном или непродуктивном кашле.
Продолжительность бронхита, как правило, достигает 1-3 недель. В некоторых случаях она может увеличиться до 4-6 недель.
Развернуть клинрекомендацию «Острый бронхит у детей»
В 95% основным этиологическим фактором острого бронхита является вирусная инфекция. Это подтверждается многими исследованиями.
К наиболее активным вирусным агентам относятся:
- Грипп А и В.
- Парагрипп.
- Риносинцитиальный вирус.
Также заболевание может быть вызвано рино-, адено- и короновирусами.
Спровоцировать его развитие могут и бактериальные патогены. К их числу относятся хламидии, микоплазма, генофильная палочка, пневмококк.
Коды МКБ-10
- J20 Острый трахеобронхит
- J20.0 Острый бронхит, вызванный Mycoplasma pneumoniae
- J20.2 Острый бронхит, вызванный стрептококком
- J20.3 Острый бронхит, вызванный вирусом Коксаки
Международный классификатор болезней 10-го пересмотра, краткая версия в Системе Консилиум
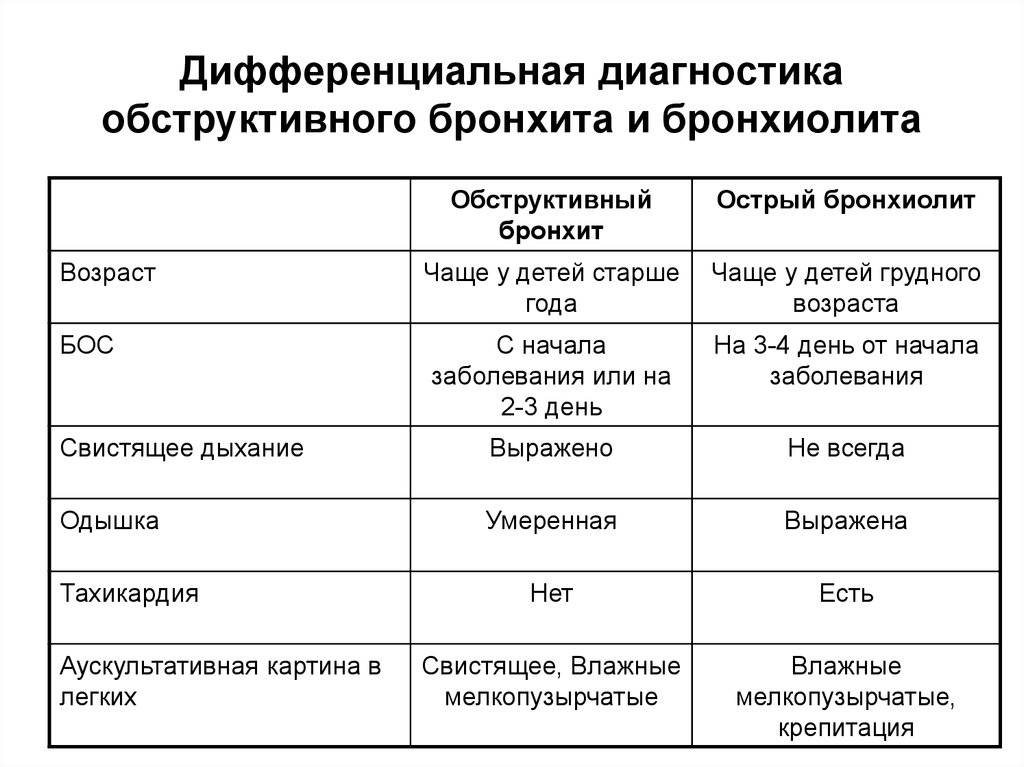
Острый бронхит бывает необструктивным и обструктивным. К отдельному типу относят заболевание с затяжным течением, когда продолжительность достигает четырех-шести недель.
При обструктивной форме воспаление охватывает бронхи мелкого и среднего калибра и, как правило, носит катаральный и гнойный характер. При этом происходит закупорка просвета жидкостью.
Наблюдается рефлекторное сокращение мышечных стенок, которое вызывает спазмы. В результате наступает дыхательная недостаточность, приводящая к кислородному голоданию.
У взрослых обструктивный бронхит характеризуется такими признаками:
- появлением дискомфорта в районе груди;
- мучительными приступами сухого кашля, усиливающегося ночью и вызывающего болезненные ощущения в грудных мышцах;
- интоксикацией организма;
- общей слабостью;
- головной болью;
- слезотечением и другими.
Необструктивный острый бронхит также начинается с сухого кашля и интоксикации организма. Приблизительно на пятые сутки болезнь переходит на стадию выделения мокроты.
Продолжительность этой формы недуга обычно составляет около трех недель.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Методы лечения

Основная цель терапии необструктивной формы бронхита — прекращение воздействия повреждающих факторов на бронхи, предотвращение обострений заболевания и улучшение качества жизни пациента. В период обострения пациент наблюдается в стационаре.
Лечение подразделяют на немедикаментозное и медикаментозное.
Немедикаментозные методы:
При острой стадии бронхита больному, находящемуся дома, рекомендуется соблюдать постельный или щадящий режим. Желательно, чтобы помещение было сухим и хорошо проветривалось.
Кроме того, больному стоит обратить внимание на питание. Оно должно высококалорийным, богатым витаминами и белками
Не рекомендуется употреблять острые, жирные и соленые блюда.
Также к немедикаментозным методам относят оксигенотерапию и лечебную физкультуру. Оправдано и использование физиотерапии: ультрафиолетовое облучение грудной клетки, электрофорез, дыхательная гимнастика.
Медикаментозная терапия:
Противомикробная терапия назначается, если в мокроте обнаружены бактерии, при повышенной температуре тела и признаках воспаления, выявленных при клинических исследованиях.
Изначально антибактериальная терапия назначается по эмпирическому принципу, который предполагает использование антибиотиков широкого спектра действия.
При отсутствии эффекта от лечения проводят бактериологическое исследование с целью идентификации возбудителя. Далее назначают препараты направленного действия, которые уже оказывают эффект непосредственно на патогенный микроорганизм.
Длительность антибактериальной терапии зависит от течения заболевания и определяется индивидуально. Средняя продолжительность составляет от одной недели до 10 дней.
Часто используемые группы антибиотиков — макролиды, пенициллины, цефалоспорины и фторхинолоны.
- Ингаляции на физиологическом растворе. Курс состоит из 20 ингаляций, которые проводятся до 2 раз в день.
- Противовоспалительная терапия.
- Отхаркивающие средства для восстановления проходимости бронхов.
- Промывание бронхиального дерева с помощью антисептиков. Данная процедура проводится при бронхоскопии.
- Муколитические лекарственные средства.
- Противокашлевые средства.
- Витаминотерапия.
Профилактика обструктивного бронхита у ребенка
Обструктивный бронхит лучше предотвратить, чем лечить, поэтому специалисты рекомендуют придерживаться определенных правил. У ребенка подобное заболевание развивается время от времени, но можно снизить количество рецидивов.
Первым и наиболее важным методом профилактики считается укрепление иммунитета. Необходимо обеспечить ребенку полноценное и правильное питание, достаточное количество овощей, фруктов, молочных продуктов, рыбы и мяса. Это позволит организму правильно развиваться и бороться с вирусами, бактериями при их попадании внутрь.
Помимо этого, необходимо обеспечить правильный режим закаливания и физических нагрузок. Если организм ребенка будет готов к атаке микроорганизмов, вероятность развития заболевания значительно снизится.
Особенно необходим такой прибор в периоды обострения бронхита, когда слизистая оболочка очень уязвима, а иссушение воздуха в помещении может провоцировать осложнения и усугубление симптоматики. Предупредить осложнения в период обострения можно с помощью своевременного обращения к врачу и выполнения всех его рекомендаций.
Острый бронхит
Острый бронхит — это воспаление бронхов с последующим поражением их слизистой оболочки, которое отличается стремительным развитием.
Заболевание сопровождается нарушением проходимости дыхательных путей, что обусловлено скоплением слизи на стенках бронхиального дерева.
Проникновение возбудителей в бронхи происходит воздушно-капельным путем, реже по кровеносным и лимфатическим сосудам.
Чаще острый бронхит возникает на фоне вирусной инфекции (гриппа, кори, коклюша), общего ослабления организма и переохлаждения, но также возможно заболевание бактериальной, грибковой или аллергической природы.
Пик заболеваемости приходится на холодное и сырое время года.
Диспансерное наблюдение
|
Наблюдаемые |
Частота |
Методы |
Критерии |
|
1 |
2 |
3 |
4 |
|
Дети, 0-3 3-5 5 с год |
Педиатр |
Анализ По |
Снятие |
|
Рецидивирующий |
Педиатр Аллерголог, заниям. |
Анализ По (СРБ, фракции, ное Кожные |
Улучшение состояния |
|
Рецидивирующий |
Педиатр Пульмонолог, |
Анализ По Кожные |
Улучшение Снятие Отсутствии |
|
1 |
2 |
3 |
4 |
|
Хронический Бронхит |
Педиатр Пульмонолог Отоларинголог |
Анализы При логическое ние. |
Улучшение Снятие |
Особенности заболевания у детей

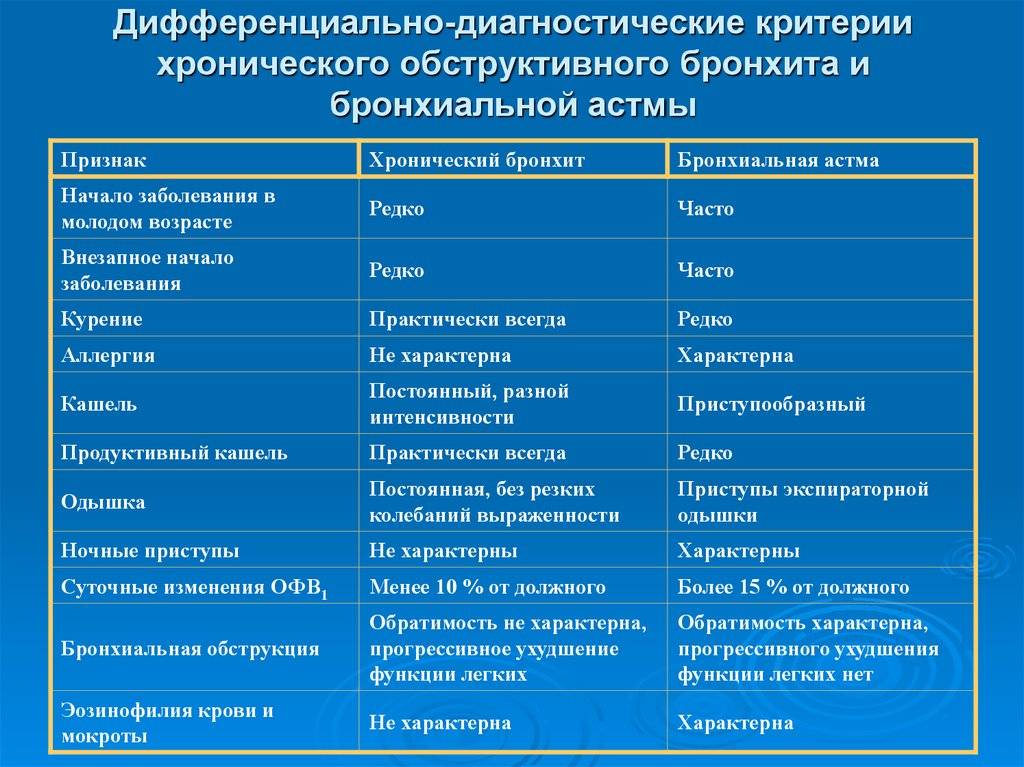
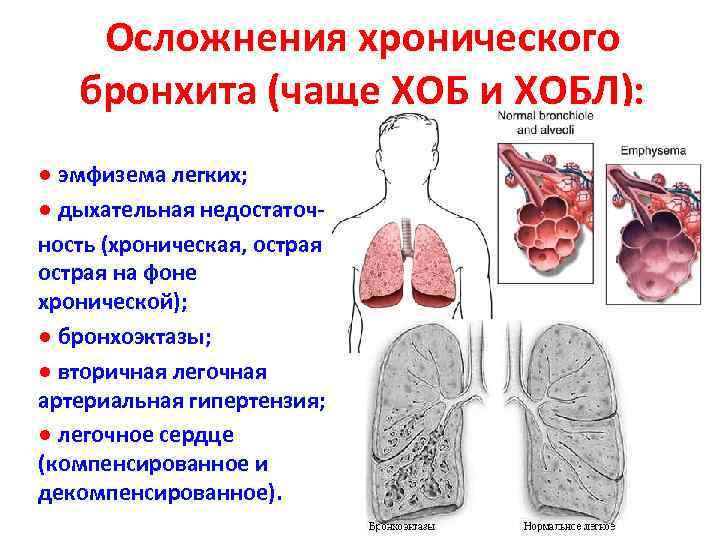
Хронический обструктивный бронхит диагностируют у детей очень часто — в первые три года жизни им болеют 20% малышей.
Диагностические критерии те же, что и у взрослых — кашель с мокротой и одышка, возникающие не реже трех раз в год на протяжении двух и более лет.
Развитие ХОБ в детском возрасте связано с несовершенством иммунитета, частыми простудными заболеваниями. Причинами воспаления бронхиального дерева являются:
- респираторные вирусы;
- аденовирус;
- цитомегаловирус;
- микоплазмы;
- грибки.
Возникновению обструкции способствует аллергия на домашнюю пыль, шерсть животных, пыльцу растений. У детей хронический бронхит часто сочетается с аллергическим ринитом, конъюнктивитом.
Первые симптомы хронического бронхита у детей наблюдаются в возрасте 2-3 лет. Начинается заболевание с признаков ОРВИ — повышение температуры, недомогание, кашель и насморк.
Через несколько дней развивается обструкция — закупорка дыхательных путей. Резко увеличивается частота дыхания. Выдох становится длинным, затрудненным. При дыхании слышен свист.
Кашель приступообразный, мучительный. Мокрота с кашлем отходит плохо. Бледность кожи быстро переходит в синюшность, это связано с недостатком кислорода. Нередко наблюдается увеличение шейных лимфоузлов.
У детей первых шести месяцев ХОБ часто осложняется бронхиолитом с острым приступом бронхиальной обструкции.
Просвет бронхов перекрывается полностью, из-за чего возникает тяжелая дыхательная недостаточность. Состояние требует экстренной госпитализации.
Лечение хронического обструктивного бронхита у детей тоже проводят комплексно. Показано соблюдение щадящего режима — рациональное питание, употребление достаточного количества жидкости, исключение аллергических факторов.
Из лекарственных средств используют:
- бронхолитики;
- кортикостероиды;
- отхаркивающие;
- антигистаминные;
- спазмолитики.
Антибактериальные и противовирусные препараты назначают только в случае присоединения вторичной инфекции. Для улучшения проходимости дыхательных путей показаны щелочные ингаляции.