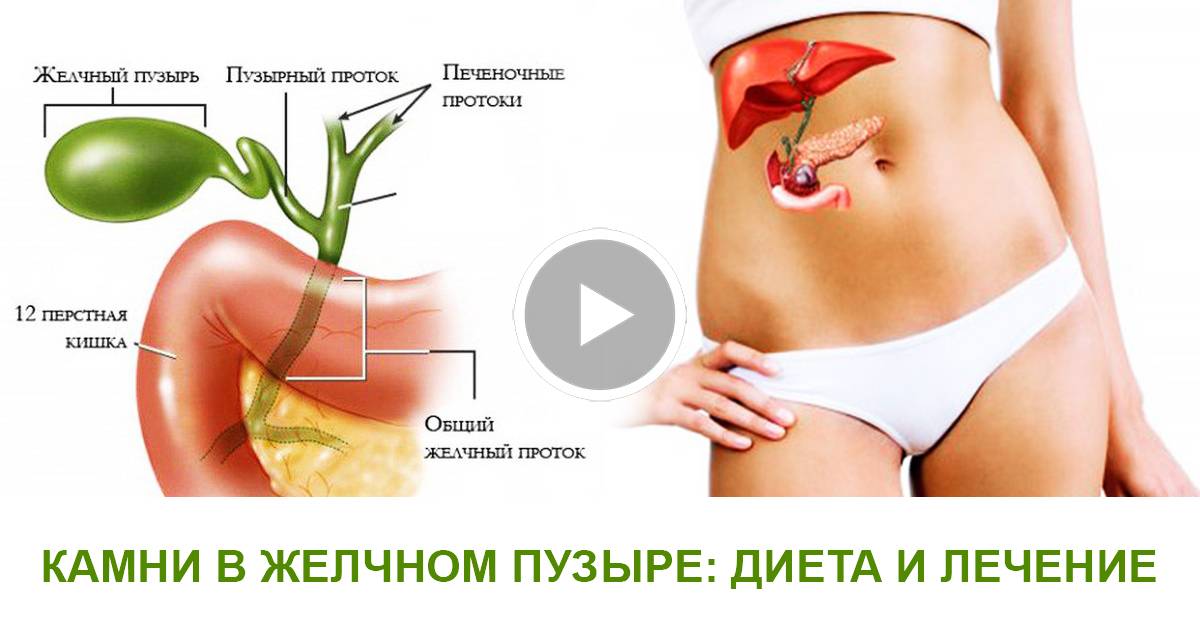
Лечение
Восстановительный курс должен быть полноценным, поэтому длится он долго. Лечение рекомендуется проводить сразу по нескольким направлениям. Это могут быть лекарственные средства, диета и даже хирургическая операция.
Медикаменты
В рамках терапии воспаления желчного пузыря применяют препараты, которые помогают снимать болезненные ощущения, спазмы и даже колики. Речь идет об использовании спазмолитиков и анальгетиков. В числе первых выделяют Мебеверин, Но-шпу, вторых – Анальгин, Баралгин или Кетонал. Это эффективные средства, однако их не рекомендуется применять самостоятельно, без предварительной консультации специалиста.
В перечне разрешенных к применению медикаментов находятся:
- Препараты, которые нормализуют деятельность желчного пузыря. Это может быть Сорбит, Ксилит, Холосас.
- Желчегонные составы. Специалисты назначают Дигестал, Холензим. Реже используют Аллохол и его аналоги. Во время беременности настоятельно рекомендуется выпивать минимальные дозировки и отказаться от самолечения.
- Антибиотики. Используют Ципрофлоксацин или ингибиторы МАО, например, Фуразолидон.
- Гепатопротекторы. Применяют такие таблетки, как Эссенциале или Гепабене. Еще один медикамент из представленного ряда – Карсил.
Во время лечение рекомендуется пить и литолитики. В этом случае речь идет о препаратах, которые растворяют камни в пузыре. Используют Урсофальк, Урсосан, Эксхол
Для того чтобы медикаментозный курс оказался полноценным, важно использовать препараты на всем протяжении терапии, строго придерживаясь дозировки, назначенной специалистом
Хирургия
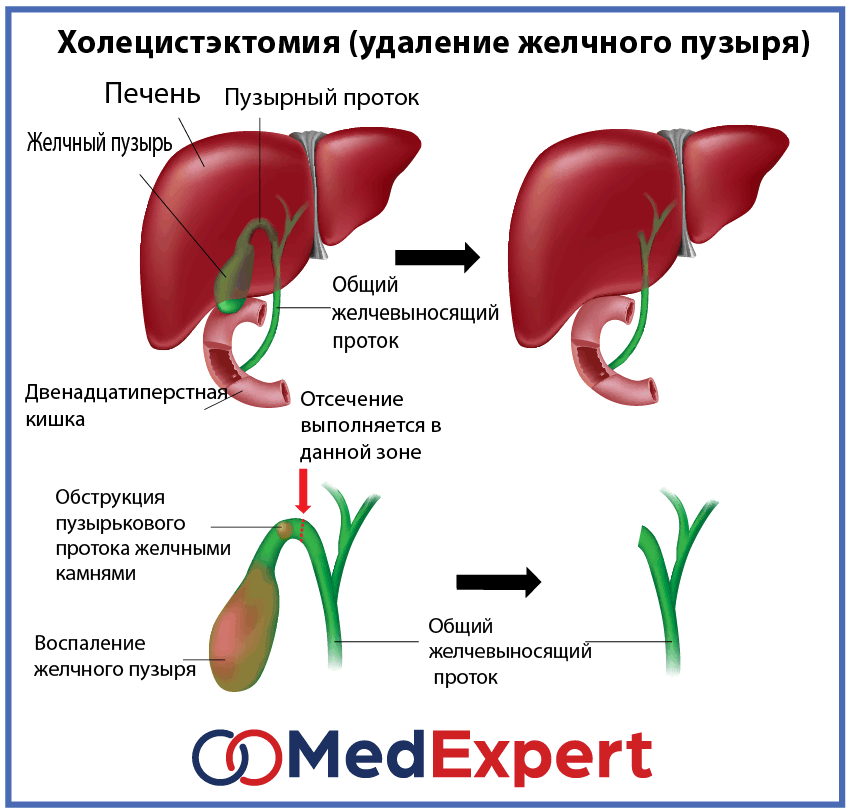
Как снять и вылечить воспаление желчного пузыря в самом сложном случае? Для этого применяют холецистэктомию, которая является неотложной операцией. Метод назначают при наиболее остро выраженной форме. Другие показания: подозрение на воспаление брюшины, присоединение симптомов гнойной интоксикации. Еще одна распространенная причина – многочисленные конкременты, которую затрудняют отток желчи, провоцируют ее застой или загиб самого пузыря.
При холецистэктомии проводится полное удаление желчного пузыря. После этого больному необходим длительный восстановительный курс, пожизненная коррекция рациона с многочисленными ограничениями.
Диета
Если диагностировано воспаление желчного пузыря, лечение – это еще и исправление меню. Во время усугубления общего состояния больного помещают в условия стационара или соответствующее гастроэнтерологическое отделение. При этом:
В первое время откорректированное питание предполагает употребление воды в небольшом количестве. Можно есть сухарики без добавок и дополнительных ингредиентов
Важно нормализовать питьевой режим – употребляют разбавленный и слегка подслащенный чай, натуральные неконцентрированные соки.
Расширять список и вводить в него новые продукты допустимо исключительно после стихания болей и нормализации общего состояния. Улучшение должно подтверждаться результатами диагностики.
Огромное значение в лечении отводится ограничению любых перегрузок
Недопустимо употреблять все слишком горячее или холодное, химически активное – любые красители и консерванты вредны.
Из меню убирают все жареное, острое и жирное. Нельзя пить спиртные напитки, даже слабоалкогольные.
Отказываются от сладостей, сдобы и шоколада.
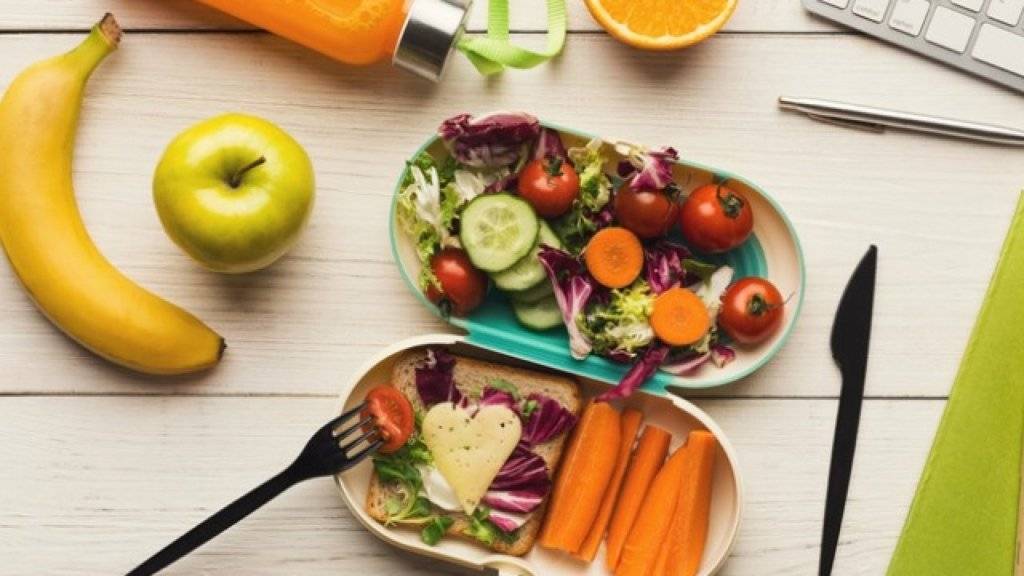 Рекомендованы к употреблению овощные и крупяные супы – они могут употребляться исключительно в протертом виде. Также гастроэнтерологи настаивают на пользе:
Рекомендованы к употреблению овощные и крупяные супы – они могут употребляться исключительно в протертом виде. Также гастроэнтерологи настаивают на пользе:
- овсяной или гречневой каши – в полужидком виде;
- творога с минимальной жирностью;
- натуральных муссов и киселей;
- вареной рыбы, которая относится к нежирным сортам;
- отварном или перетертом диетическом мясе – крольчатина, курятина, индюшатина.
Разнообразить меню можно полезными паровыми котлетами, белыми сухарями, приготовленными в духовке. Рекомендуются кисломолочные продукты, но лишь в том случае, если у них понижены показатели жирности.
Полезны для почек и печени сезонные овощи и фрукты. Их допустимо кушать ежедневно в свежем или запеченном виде. Питаться нужно небольшими порциями, не более шести раз в течение 24 часов.
Гастроэнтерологи рекомендуют составлять таблицы питания, в которые будут заноситься данные о диете. В ней нужно фиксировать меню на каждый день, с точным указанием порций и примерным обозначением количества калорий. Эта информация может оказаться ценной при назначении восстановительного курса.
Нейротропные средства
Эти медикаменты комбинированного спектра предназначены для обезболивания органа и расслабления его мускулатуры. Они бережного воздействуют на организм, от них практически не возникают негативных последствий. Однако лекарства вызывают привыкание, поэтому при длительном использовании доза постепенно увеличивается.
Нейротропные обезболивающие снижают тонус мышечной ткани, который провоцирует болезненный спазм, устраняют воспалительный процесс, уменьшают отток желчи.
- Дифацил– спазмолитик, обладающий желчегонным действием. Он способен купировать любой вид болезненного спазма желчного пузыря. Лекарственное средство рекомендуется для устранения болевого синдрома, возникшего в ночное время суток, при бессоннице;
- Апрофенмедикамент синтетического происхождения. Устраняет спазм мускулатуры воспаленного органа, расширяет сосуды, облегчает состояние при острых приступах холецистита;
- Бускопан эффективно снимает спазм гладкомускульной ткани воспаленного органа. Улучшает секрецию пищеварительных желез, устраняет горькую отрыжку, часто возникающую в период обострения заболевания;
- Атропин прописывают в комплексном лечении холецистита. Он показан при болях различной интенсивности. Спазмолитик хорошо расслабляет мускулатуру желчного пузыря, улучшает работу пищеварительных желез. Обезболивающее лекарство отличается длительным сроком воздействия на организм больного.
Прием спазмолитиков находится под строгим запретом у пациентов, имеющих следующие патологии:
- все виды колитов;
- болезнь Крона;
- генетические патологии органов брюшной полости;
- туберкулез;
- увеличение стенки толстого кишечника;
- микробные поражения толстой и тонкой кишки;
- индивидуальная непереносимость действующих веществ, составляющих основу обезболивающих препаратов.
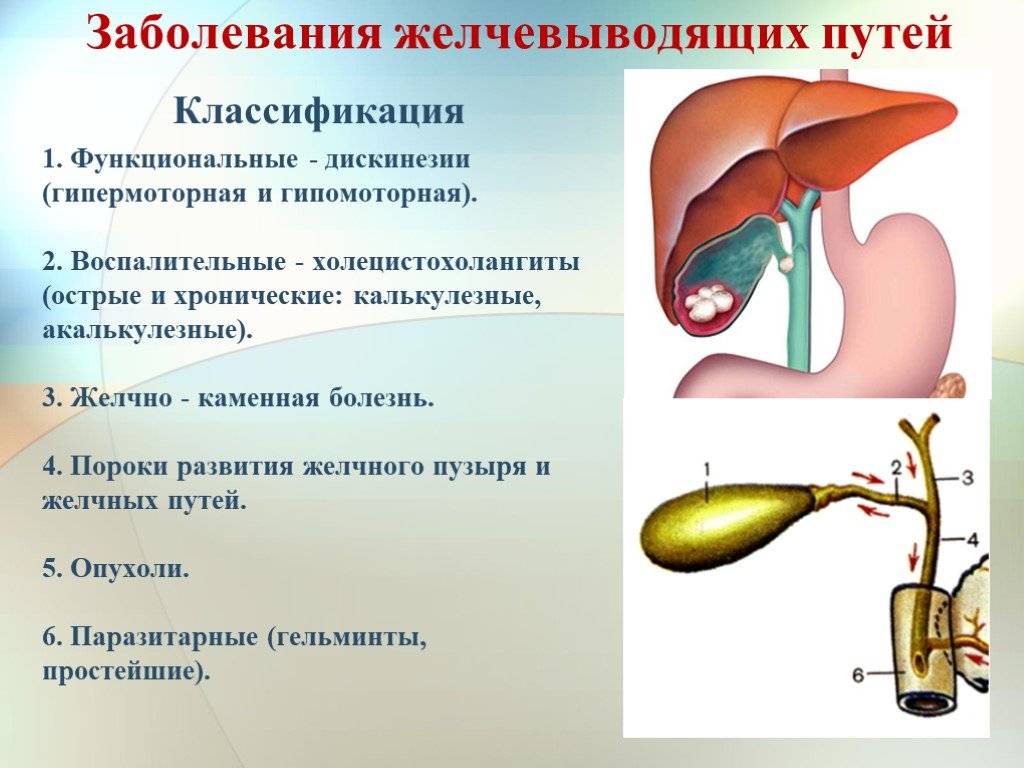
Основные заболевания
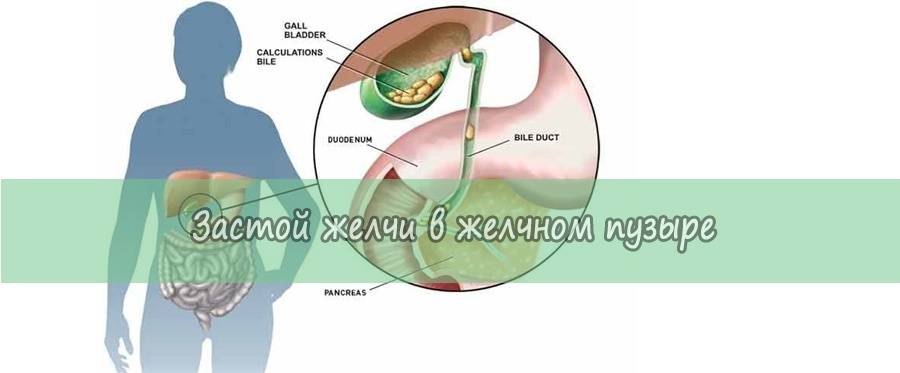
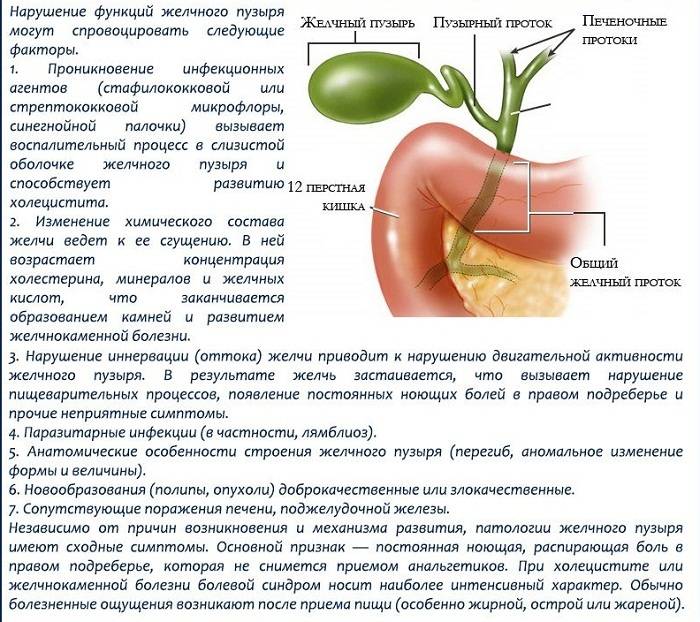
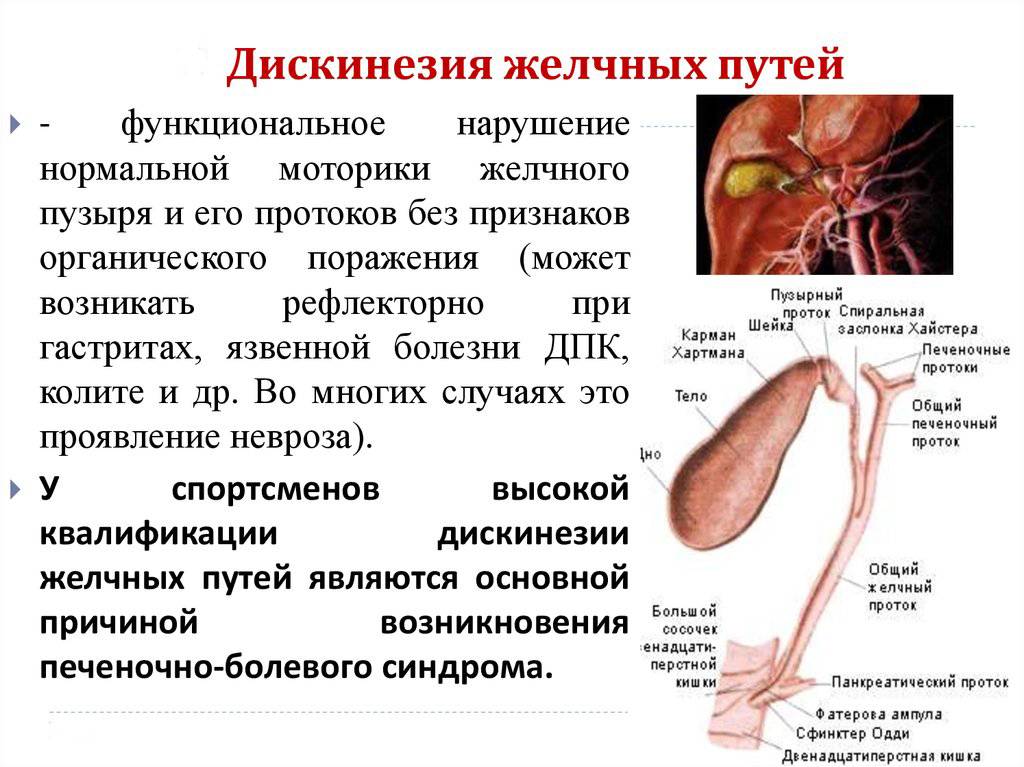
Гастроэнтерологи выделяют целую категорию заболеваний, являющихся характерными при болезнях желчного пузыря. Речь в первую очередь идет о дискинезии желчных путей, которая специалистами оценивается, как наименее опасная патология. В этом случае у человека формируется нарушение сокращений – подвижности – тканей желчного пузыря и протоков. Все это способствует замедлению выведения желчи из описываемого органа. К факторам, которые провоцируют представленное состояние, следует причислить:
- нерациональное питание;
- гормональные и другие нарушения, связанные с работой пищеварительной системы;
- пищевые аллергии;
- стрессовые ситуации, а также определенные возрастные изменения, связанные с работой организма.
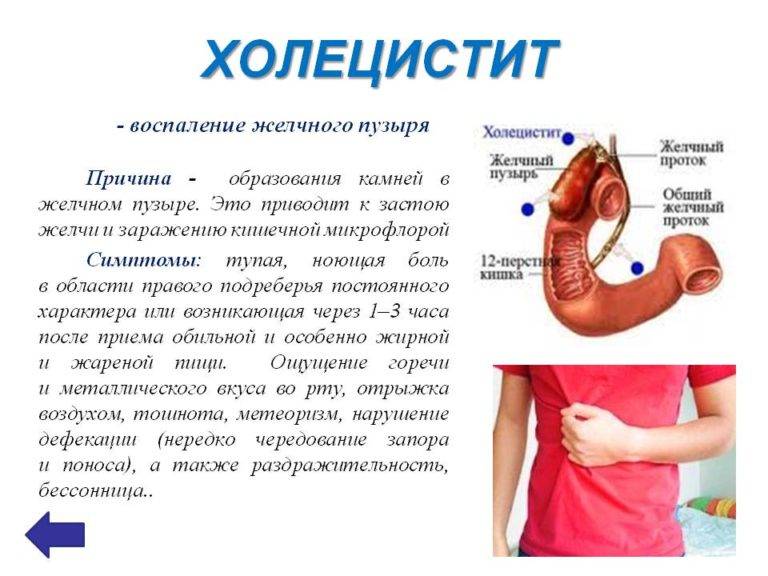
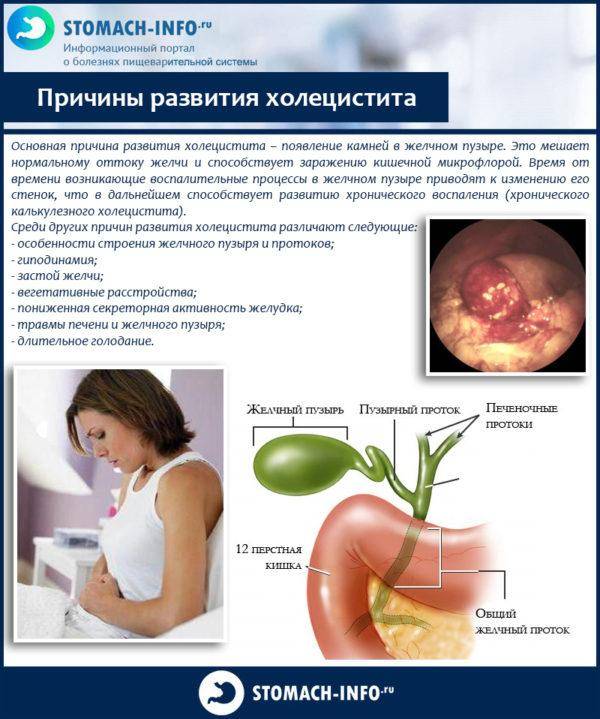
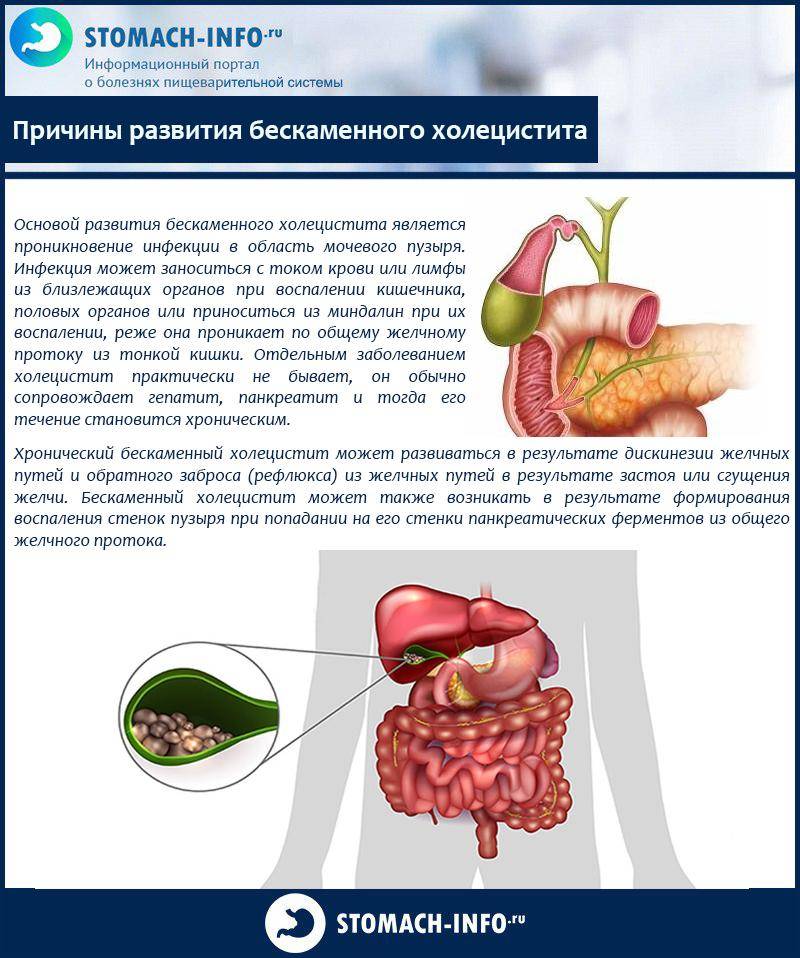
Рассказывая о желчном пузыре, заболеваниях, симптомах и лечении, нельзя не обратить внимание на вероятность формирования острого и хронического холецистита. Говоря о последней патологии, специалисты подразумевают такое состояние, которое чаще всего развивается при бактериальных инфекционных поражениях. Также оказывать влияние на это могут вирусы гепатита, лямблиоз желчных протоков
В результате будет сформирован отток и изменение состава желчи, формирование конкрементов
Также оказывать влияние на это могут вирусы гепатита, лямблиоз желчных протоков. В результате будет сформирован отток и изменение состава желчи, формирование конкрементов.
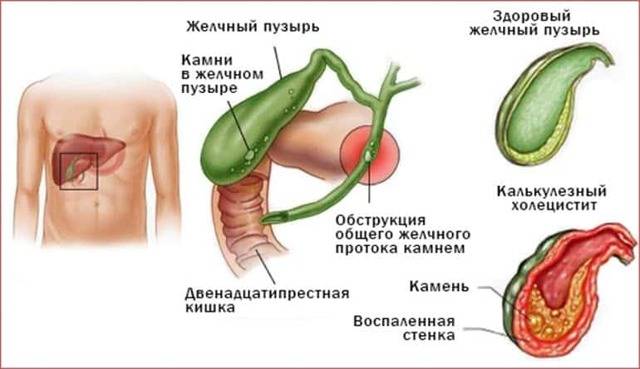
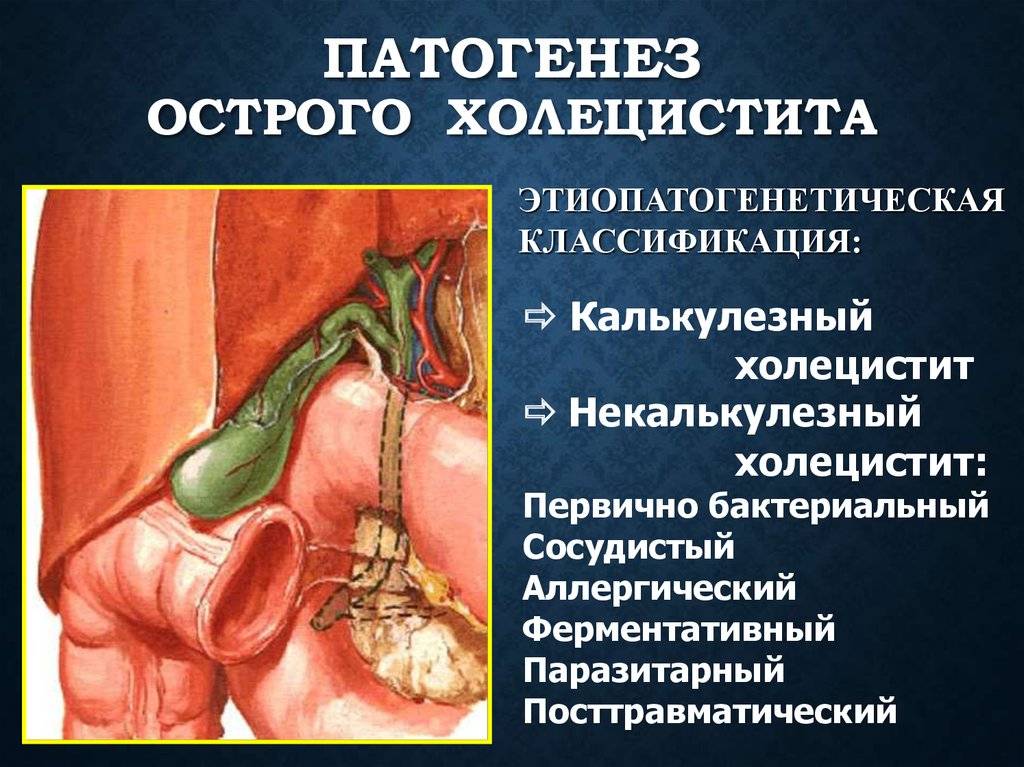
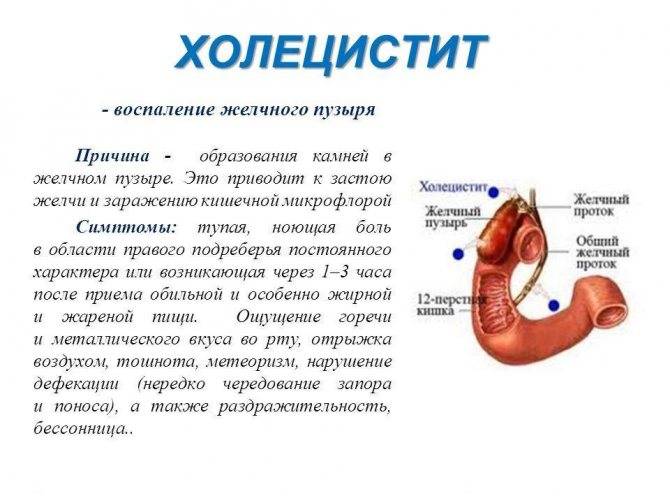
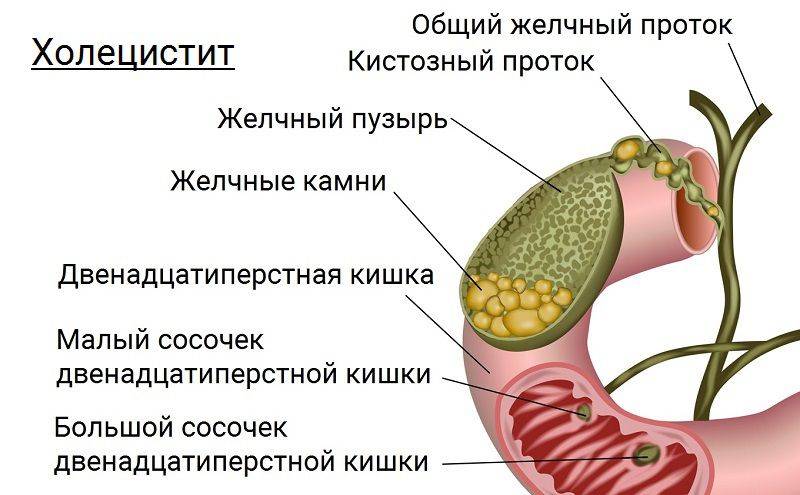
Такое заболевание, как острый холецистит, представляет собой чрезвычайно болезненное и опасное для жизнедеятельности состояние. Оно провоцируется закупоркой желчевыводящих путей и может представлять собой осложнение вследствие ЖКБ (желчнокаменной болезни).
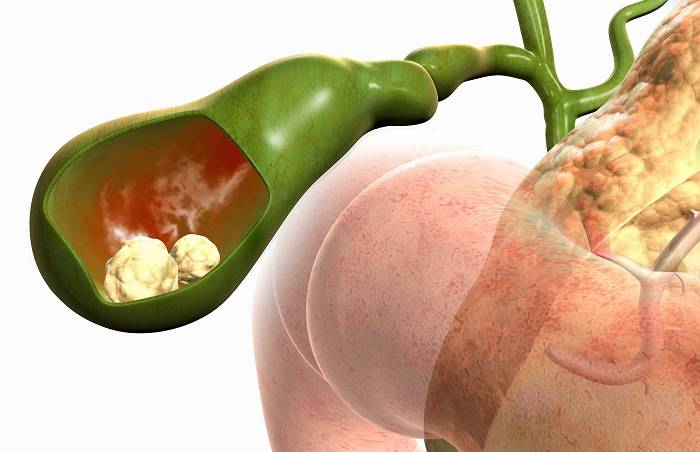
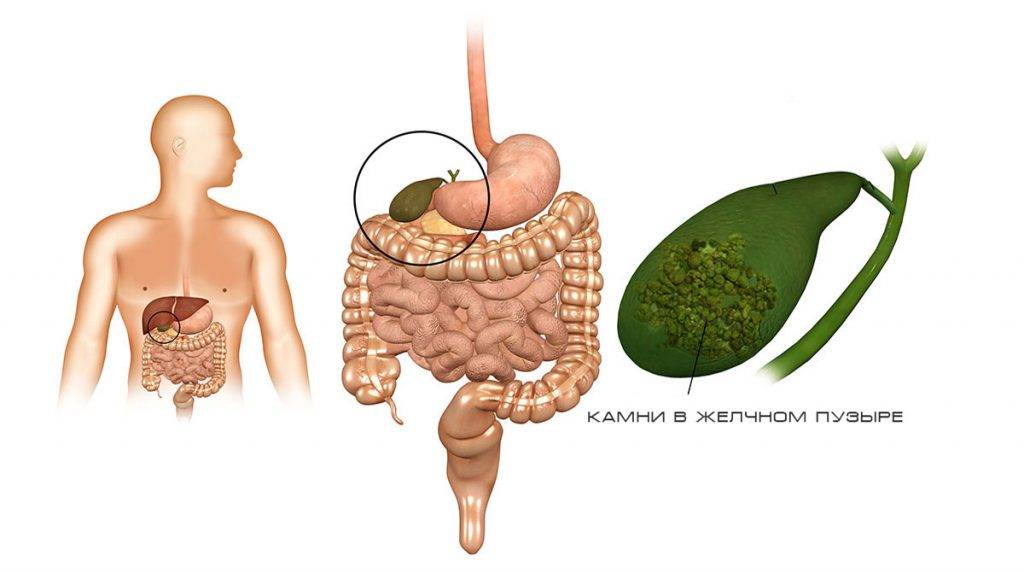
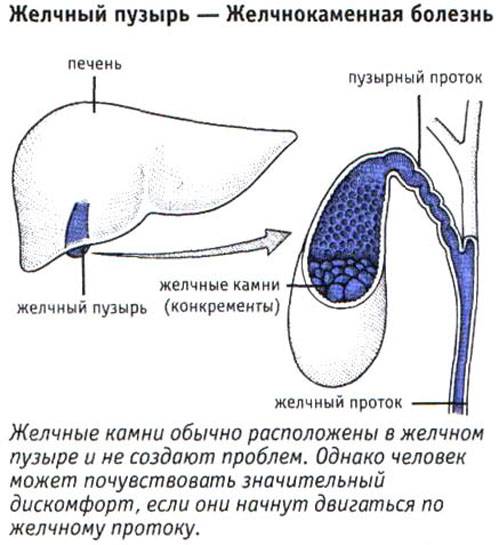
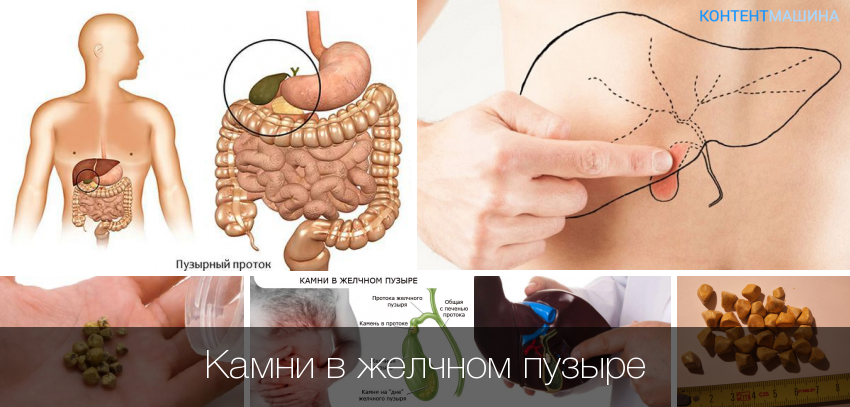
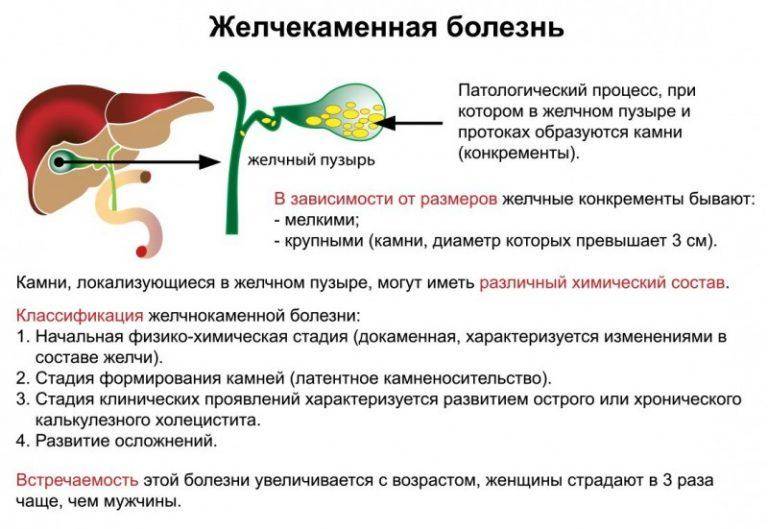
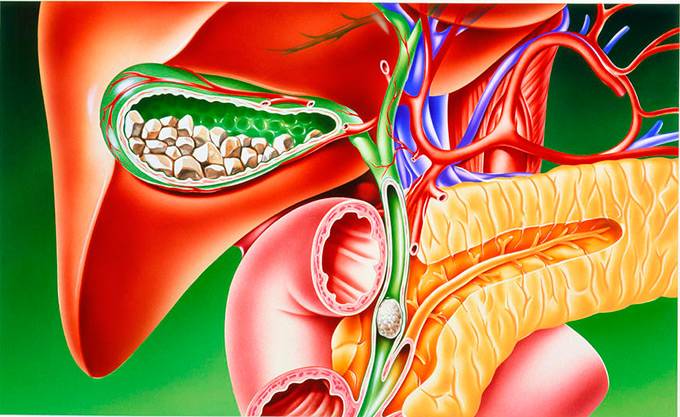
Далее необходимо обратить внимание, собственно, на ЖКБ, которая напрямую связана с формированием камней. Данное состояние является чрезвычайно опасным для жизнедеятельности, потому что количество конкрементов естественным образом увеличивается, что влечет за собой абсолютную закупорку желчных протоков. Факторами-провокаторами этого заболевания можно назвать как увеличение холестерина в крови или генетические факторы, так и ожирение, гормональные нарушения и многое другое
Факторами-провокаторами этого заболевания можно назвать как увеличение холестерина в крови или генетические факторы, так и ожирение, гормональные нарушения и многое другое.
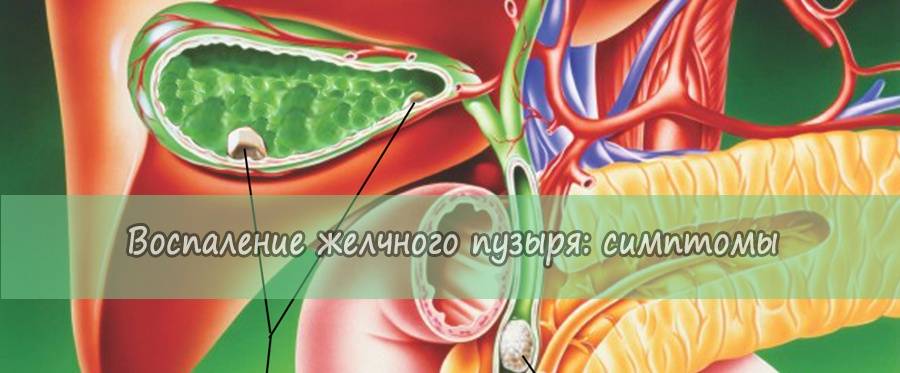
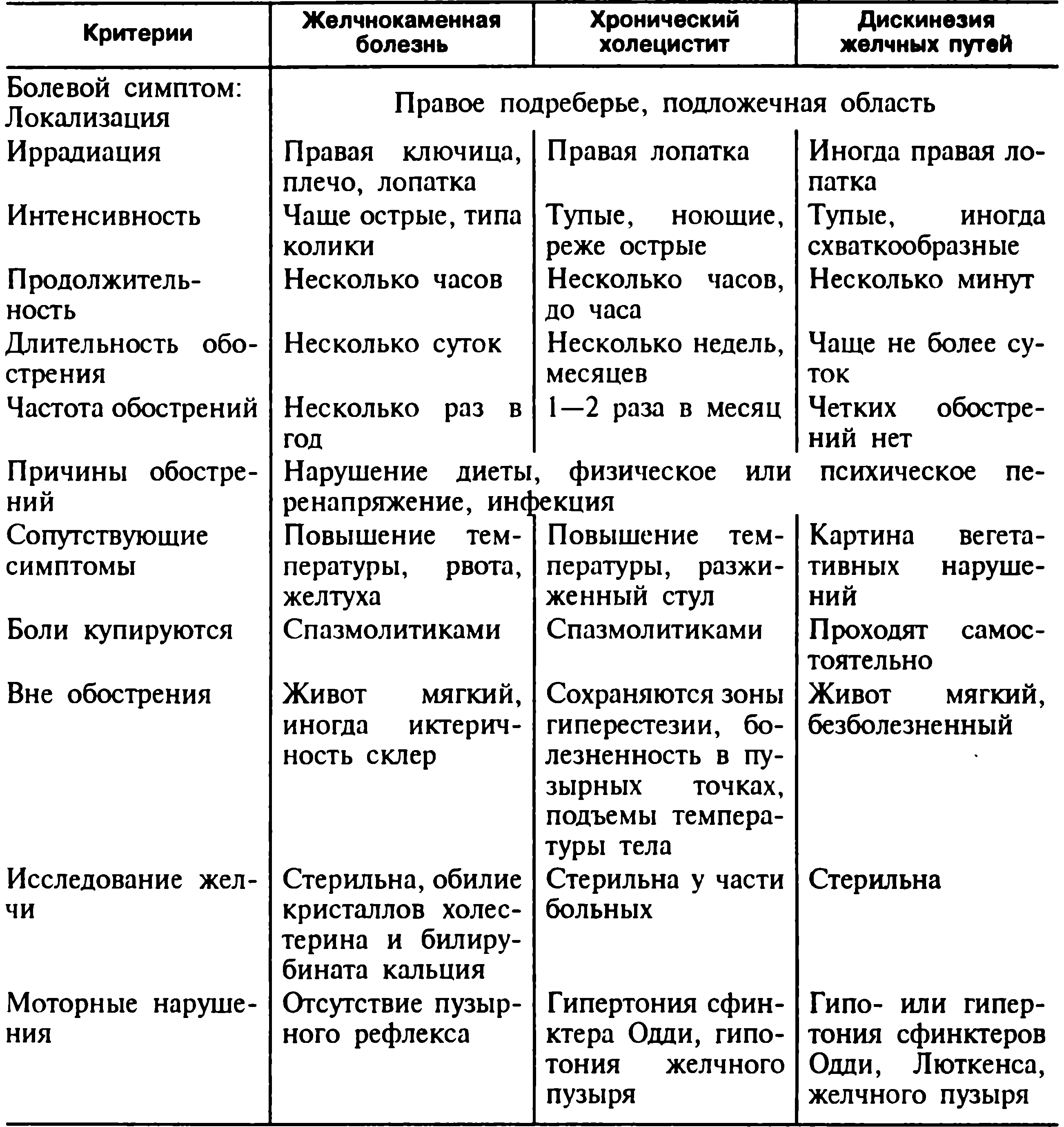
Холецистит – симптоматика заболевания
Поскольку клиническая картина этой патологии зависит от формы её течения и вида, будет правильно сначала описать разновидности болезни.
Острый холецистит
Клиническая картина такого течения болезни сопровождается следующими симптомами:
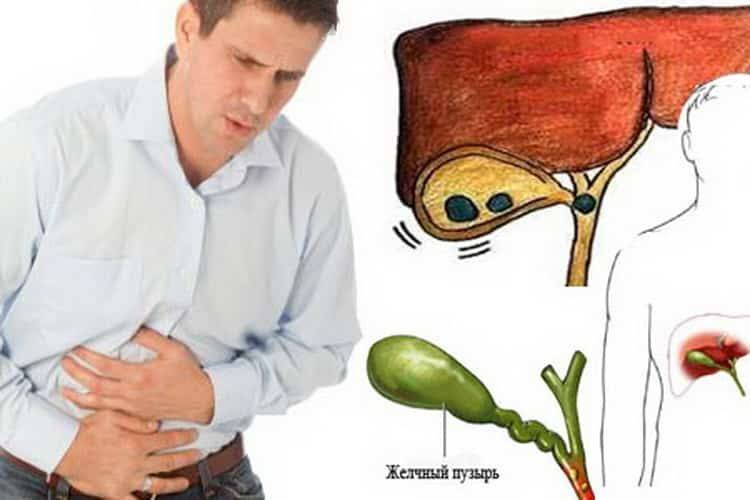
- болевой синдром в области правого подреберья (место расположения печени и желчного пузыря) приступообразного характера, интенсивность которого резко возрастает в случае закупорки желчевыводящих путей желчными конкрементами или желчными сгустками;
- резкое снижение аппетита (вплоть до его полной потери);
- как следствие предыдущего симптома – значительное снижение веса в короткий срок;
- желтушность глазных склер и кожных покровов (в запущенных случаях);
| № | Полезная информация |
|---|---|
| 1 | желчные протоки расширены |
| 2 | повышение температуры тела до уровня 38-ми – 39-ти градусов |
| 3 | появление озноба |
| 4 | тошнота |
| 5 | возможна периодическая рвота, в массах которой может присутствовать желчь |
| 6 | нарушения стула (как правило, в виде длительного запора) |
| 7 | метеоризм |
Калькулезный острый холецистит в большинстве случаев протекает весьма тяжело. Возможно развитие в печени гнойного абсцесса, появление перитонита и панкреатита (воспаления такого органа, как поджелудочная железа), а также холангита (воспаления желчных протоков). При любом из этих осложнений необходимо немедленно обратиться за медицинской помощью.
Хроническая форма холецистита
Для такого течения патологии характерны следующие внешние признаки:
- ощущение жжения или болезненность тянущего характера в правом подреберье;
- возможны боли в области живота (верхняя часть);
- боль может иррадировать в район поясницы, а также в левую сторону в область расположения сердечной мышцы (так называемый холецистокардиальный синдром);
- возможна нестабильность сердцебиения.
Если пациент долгое время терпит появившиеся симптомы и не обращается за медицинской помощью, то хроническое воспаление может вызвать так называемый солярный синдром, при котором боли начинаются в солнечном сплетении. Главным проявлением этого синдрома является очень сильная, жгучая, почти нестерпимая боль, отдающаяся либо в область пупка, либо в область спины, либо и туда – и туда. Интенсивность болевых спазмов при хроническом холецистите возрастает после еды, при стрессах, после употребления алкоголя и при повышенных физических нагрузках.
На фоне таких симптомов человек быстро теряет вес. При хроническом течении болезни такого, как правило, не происходит, и периоды обострений сменяются этапами ремиссии.
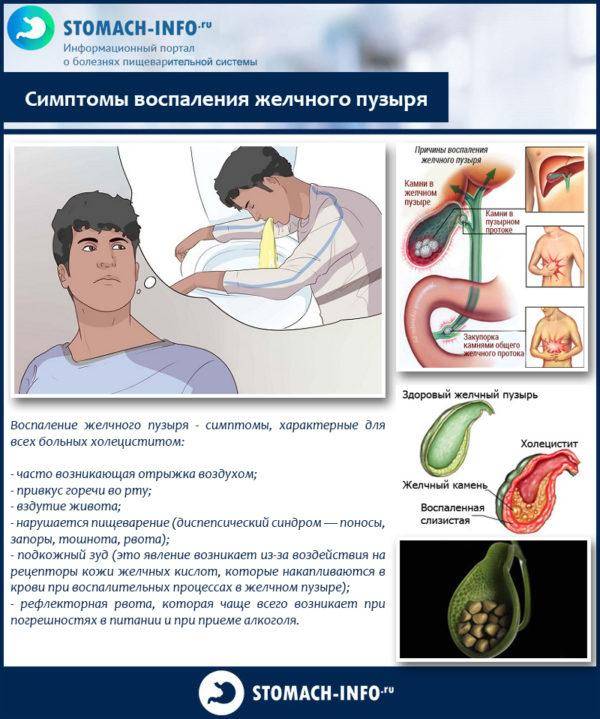
Общими симптомами для любого воспаления желчного пузыря являются:
- частая воздушная отрыжка;
- горький привкус в ротовой полости;
- вздутие живота;
- диспепсические нарушения (диарея чередуется с запорами, возникает тошнота и периодическая рвота);
- возникает ощущение подкожного зуда как результат действия на кожные рецепторы скапливающихся в крови при холецистите желчных кислот;
- обострение болей и возникновение рефлекторной рвоты после приема жирной, острой, жареной пищи и алкогольных напитков.

Многие пациенты с холециститом страдают от проявлений патологии, которая называется ВСД – вегето-сосудистая дистония, а именно:
- от повышенной потливости;
- от тахикардии (учащенного сердцебиения);
- учащаются головные боли;
- сон нарушается и становится беспокойным.
В последнее время специалисты стали с тревогой замечать рост заболеваемости хронической формой холецистита у пациентов молодого возраста, причем чаще эта патология появляется у подростков и некоторое (иногда – довольно долгое) время протекает бессимптомно. Обнаруживается же болезнь на поздней стадии, когда воспаление вызывает серьезные поражения печени и желчного пузыря.
Если рассматривать симптомы воспаления желчного пузыря у женщин, то у них есть своя специфика, а именно:
- зачастую наблюдается развитие так называемого синдрома предменструального напряжения;
- примерно за неделю до менструации возникают частые головные боли;
- наблюдаются резкие перепады настроения;
- во многих случаях наблюдается пастозность нижних конечностей, для которой характерно появление небольшого кожного отека с почти незаметной припухлостью; кожный покров при этом бледнеет и становится похож на тесто (поэтому – «пастозность).
Стоит сказать, что проявления хронического холецистита могут быть достаточно разнообразны, в связи с чем при малейших подозрениях необходимо обратиться к врачу для постановки точного диагноза и назначения эффективной терапии. Поскольку желчный пузырь и печень тесно связаны между собой и образуют так называемую билиарную систему, появление вышеперечисленных симптомов может означать и начало воспалительного процесса в гепатоцитах (печеночных клетках).
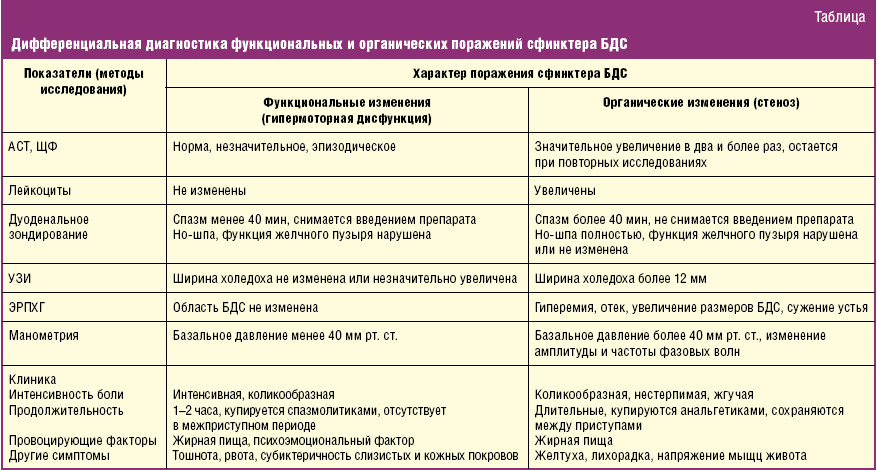
Методы дифференциальной диагностики болезней желчного пузыря
Прежде чем поставить диагноз, врач назначает различные методы диагностики.
К инструментальным методам относятся:
- Ультразвуковое исследование брюшной полости: определяются морфологические особенности органа, возможные очаги и характер воспаления, наличие повреждений.
- Холангиография – исследование органов выделительной системы, в том числе желчного пузыря и желчевыводящих протоков. Основано на методе рентгенографии.
- Зондирование двенадцатиперстной кишки: используется специальный зонд с оливой, который идет в тонкий кишечник для забора порции желчи.
- Биопсия: от органа отщепляют кусочек ткани, он берется специальной иглой во время проведения ультразвукового исследования. В дальнейшем полученный образец изучают микроскопическим методом на наличие опухолевых клеток и их локализацию.
- Компьютерная томография: применяется для определения наличия и локализации метастаз и отсевов при раке желчного пузыря.
К лабораторным методам относятся:
- Общий анализ крови: смотрят изменения показателей лейкоцитов и других форменных элементов на наличие воспалений в организме (норма лейкоцитов: 4-9 × 1012 г/л).
- Анализ мочи (общий и биохимический): используется для определения концентрации уробилиногена.
- Анализ желчи: изучается ее состав.
- Лабораторный посев желчи: помогает найти возможную причину заболевания.
- Копрограмма – лабораторное исследование кала для установки наличия возможных заболеваний пищеварительной системы. С ее помощью определяют активность ферментов ЖКТ и наличие воспалений в органах.
 Болезни желчного пузыря у женщин, мужчин и детей можно определить по анализу кала. Определить симптомы и начать лечение поможет лечащий врач.
Болезни желчного пузыря у женщин, мужчин и детей можно определить по анализу кала. Определить симптомы и начать лечение поможет лечащий врач.
Для постановки также используется внешний осмотр, пальпация и перкуссия брюшной полости. Появление болезненных ощущений в правом подреберье во время осмотра говорит о патологии данного органа.
Основы лечения желчного пузыря
Терапия того или иного заболевания сугубо индивидуальная.
Для лечения одного недуга достаточно соблюдать низкохолестериновую диету. Другой лечится только оперативным способом.
Но существуют общие правила для всех заболеваний желчного пузыря:
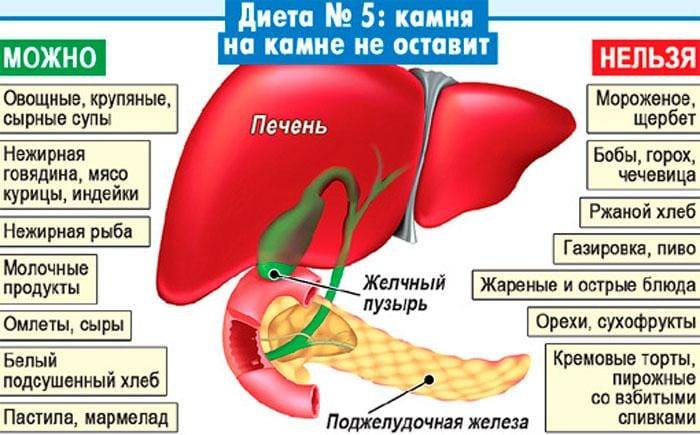
- Диета, направленная на снижение уровня холестерина в организме. Чаще всего применяется диета № 5 по Невзору, предполагающая включение в рацион нежирных сортов мяса и рыбы, кисломолочных продуктов и фруктов, приготовление еды «полезными» способами.
- Дробный прием пищи, под которым подразумевается отказ от перекусов. Пять приемов пищи в день небольшими порциями, потребление еды в теплом виде.
- Лечение медикаментами: спазмолитиками, противомикробными и желчегонными препаратами.
- Лечебная гимнастика.
Хирургическое лечение
Хирургическое лечение осуществляется в той ситуации, когда у пациента присутствует желчнокаменное заболевание и показания к оперативному вторжению. Удаление пузыря, который заполнен камнями, может носить плановый и экстренный характер.
При плановом хирургическом вторжении у больного, как правило, присутствует выбор, соглашаться ли на традиционную лапаротомию либо менее травматичный эндоскопический метод. Если же пациента приступ желчнокаменной болезни скрутил внезапно (к примеру, если крупный камень переместился в шейку желчного пузыря, появился воспалительный процесс, который сопровождается мощными болевыми спазмами и резким ухудшением здоровья), то в основной массе ситуаций будет осуществлена лапаротомия.
Для недопущения подобного малоприятного последствия необходимо внимательно следить за собственным состоянием, вовремя обращаться к специалистам и исполнять их рекомендации. В таком случае, если и потребуется хирургическое вмешательство, то оно будет плановым и больной легче ее перенесет.
Как проходит процесс лечения?
Принцип организации терапевтического курса зависит от того, что спровоцировало развитие заболевания, а также, какой именно диагноз был поставлен конкретному пациенту. В целом же применяются лекарственные препараты следующих категорий:
- химиотерапевтические медикаменты, если причина недуга в опухолевом новообразовании,
- спазмолитики для купирования рефлекторного сжатия мышечных волокон пузыря,
- противовоспалительные средства для предотвращения диффузных изменений в тканях органа,
- внутривенное введение капельниц, активные компоненты которых растворяют камни и вымывают частички песка,
- диета, включающая в себя злаковые каши, свежие овощи, фрукты, постное мясо, приготовленное на пару, компот из шиповника, ягод (полностью исключаются жиры животного происхождения, жаренная, копченая, маринованная пища),
- экстракты, стимулирующие активность продвижения желчи по протоках, чтобы не возникало ее застоя и дискинезии (выпускаются в форме таблеток, сиропов, внутримышечных инъекций),
- антибиотики, если причина болезни с появлением соответствующих симптомов, связана с попаданием в желчный пузырь патогенной микрофлоры.
Радикальным и крайним методом лечения является проведение хирургической операции по удалению больного органа. Проводится только в тех случаях, когда консервативная терапия не принесла положительного результата, либо же ее дальнейшее использование является нецелесообразным.
Что делать, если постоянно болит желчный пузырь?
При постоянно возникающих болях первым делом обратитесь к врачу. Также вам стоит поменять свое питание на время лечения. Некоторые продолжают следовать этой здоровой диете и дальше, тем самым значительно уменьшая риск повторного возникновения болей.
- Откажитесь от жареной, жирной и чересчур острой пищи. Она вызывает избыток желчи, которая так вредна печени, желчевыводящей системе и остальным органам пищеварения.
- Уберите все сладости, мучные изделия и шоколад. К тому же, это позволит оздоровить организм и похудеть. При серьезном воспалительном процессе в брюшной полости не рекомендуется употреблять такие овощи как лук, чеснок и острый перец.
- Желательно употреблять больше каш и круп. Можно есть нежирное мясо, курицу и рыбу, приготовленную на пару. Больше фруктов и овощей — они насытят организм витаминами!
Обратитесь к специалистам при обнаружении первых симптомов воспаления или нарушения работы билиарной системы. Они смогут поставить правильный диагноз и начать соответствующее лечение.
Группы антипротозойных препаратов против лямблий
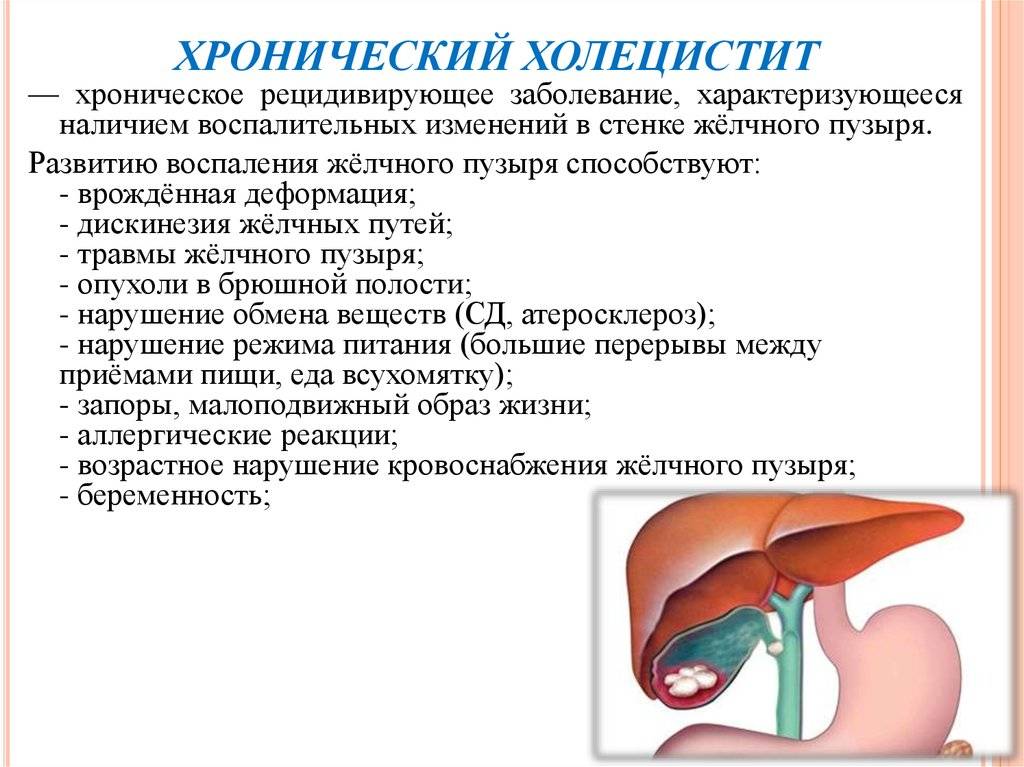
Хронический холецистит
Это заболевание желчного пузыря характеризуется продолжительным воспалением. Подвержены заболеванию женщины от 40 до 60 лет. При хроническом холецистите поражается внутренняя поверхность желчного пузыря. Патология сопровождается образованием камней, реже это не происходит.
Симптомы
Ведущий симптом – болевой. Ему характерна умеренная выраженность, локализация в области правого подреберья. Боль тупая и ноющая, может длиться от двух и более суток
Важно помнить, что:
- Для хронической формы заболевания свойственно усиление болей после употребления вредной (острой, копченой или жирной) пищи и газированных или спиртных напитков.
- Усугублению состояния может предшествовать переохлаждение или длительные стрессы. В таком случае за комментариями обращаются дополнительно к психологу.
- Возможны нетипичные симптомы. Речь идет о тупых болях в области сердца, запорах и вздутии брюшины. Реже идентифицируют дисфагию (расстройство глотательных функций).
Первые симптомы того, что поражен желчный пузырь у человека, обычно проявляются сразу после нарушения правильного рациона.
Лечение
Показано введение диеты №5. Она исключает употребление пищи, насыщенной калориями и холестерином, любых жирных продуктов. Также в течение семи и более суток рекомендуется соблюдать постельный режим, чтобы система восстановила свои функции.
Врачи обязательно назначают антибактериальные средства, чтобы вылечить область желчного пузыря. Эффективны аминогликозиды и фторхинолоны: Амикацин или Ципрофлоксацин. Но могут применяться и средства третьего поколения – Фортум, Цефазолин.
Справиться с мышечными спазмами при коликах в желчевыводящих путях позволят миотропные спазмолитики. Назначают Мебевердин или Дуспаталин.
Для восстановления состояния печени и желчного пузыря используют ферментные средства. Их список обширен: от Панкреатина и Креона до Мезима, Пензитала, Микрозима. Закрепить эффект в лечении хронического холецистита помогут антисекреторные средства. Применяют Алмагель, Маалокс, Квамател.
Лечение
Если известна причина, вызвавшая воспаление, в первую очередь нужно поработать над ее устранением. Пролечить сопутствующие заболевания, наладить режим питания. Если гепатит возник вследствие избыточного приема разнообразных лекарств или спиртных напитков – сократить прием медикаментов, отказаться от алкоголя.
Если холецистит сопровождается наличием крупных камней, может быть принято решение о дроблении конкрементов ультразвуком или об удалении желчного пузыря хирургическим путем.
Медикаментозное
При вирусных воспалениях печени назначают препараты, останавливающие развитие вируса гепатита. Это Софосбувир, Велпатасвир, Симепревир.
При холецистите назначают прием желчегонных препаратов, в том числе растительного происхождения: Лиобил, Холосас. Для ликвидации спазма протоков применяют Спазмалгон, Но-шпу. Антибиотики при воспалении желчного пузыря назначают в тех случаях, когда причиной стала стафилококковая или стрептококковая инфекция.
Бактериальное воспаление диагностируют по лейкоцитарной формуле общего анализа крови. Врачу для назначения антибиотиков бывает достаточно знания о других болезнях пациента. Если воспаление вызвано простейшими или паразитами, для лечения необходимы противопротозойные и антигельминтные препараты.
Народные средства
Наряду с таблетками при воспалениях помогут средства нетрадиционной медицины. Универсальное народное лекарство от воспаления печени и желчного пузыря – настои и отвары трав. В готовый лечебный напиток по вкусу добавляют мед, если он не противопоказан больному по другим заболеваниям. Варианты печеночного чая:
- к 2 стаканам воды добавить 4 столовых ложки крапивы, кипятить 5 минут;
- 8 столовых ложек молодых листьев одуванчика залить литром теплой воды, укутать, дать настояться 4-8 часов;
- чайную ложку смеси полыни и шалфея заварить стаканом кипятка, настоять в течение часа, пить по 100 мл трижды в день;
- столовую ложку кукурузных рылец заварить стаканом кипятка;
- можно купить готовый печеночный сбор в аптеке, готовить в соответствии с инструкцией на упаковке.
При хронических воспалениях печени, желчного пузыря и желчевыводящих потоков проводят процедуру, которая называется тюбаж. 50-70 мл подсолнечного масла нагревают на водяной бане, выпивают утром натощак или перед сном. Затем ложатся на правый бок, подложив под него грелку. Тюбаж противопоказан при беременности, повышенной температуре, болях в животе, камнях в печени и желчном пузыре. При любых хронических заболеваниях нужно согласовать возможность проведения процедуры с врачом.
Диета
Рекомендации по питанию одинаковы для страдающих заболеваниями печени и желчного пузыря. Больным желательно питаться небольшими порциями 5-6 раз в день. Перерывы между приемами пищи дольше 3 часов нежелательны. В поездке или на работе желательно иметь с собой продукты для легкого перекуса.
При заболеваниях желчного пузыря, протоков и печени нужно исключить жареное, жирное, острое, копченое. Под запретом солености, маринады и алкоголь. При острых воспалениях или обострении хронических недугов рыбу и мясо можно есть только в отварном виде. При хронических болезнях в стадии ремиссии допускается периодическое употребление нежирных запеченных блюд. Следует избегать грибов, бобовых, газировок, крепкого кофе, кислых фруктов, ягод и овощей.
Основу питания должны составлять:
- каши и гарниры из круп и макарон;
- отварные и печеные овощи, немного сырых овощей и фруктов;
- отварное, паровое мясо, рыба нежирных сортов;
- супы на овощном бульоне;
- молочные и кисломолочные продукты умеренной жирности;
- яйца, омлеты;
- хлеб, сухари, несдобная выпечка;
- разрешается употребление меда, пастилы, зефира, некислого варенья.
Острое воспаление с сильными болями и температурой требует постельного режима. Если самочувствие больного близко к нормальному, не следует пренебрегать умеренными физическими нагрузками. Прогулки, подвижные игры, зарядка и легкий труд способствуют своевременному оттоку желчи.
Читайте далее:
Первые признаки и симптомы воспаления печени у женщин
Признаки, симптомы и лечение воспаления печени таблетками и народными средствами
Признаки и лечение воспаления печени у мужчин

Инфекционная желтуха: причины, симптомы, диагностика и лечение
Пути передачи возбудителя, симптомы и лечение гепатита F
Лечение
При гнойном или калькулёзном холецистите показано проведение хирургического вмешательства традиционным доступом. Это связано с риском развития перитонита у пациента.
Если воспалительный процесс в желчном пузыре катарального характера, но холецистит обостряется очень часто, показано его удаление эндоскопически в плановом порядке. Такие операции проводятся в Москве и других областных центрах.
Если принято решение о консервативной терапии, пациенту назначается несколько групп препаратов:
- Антибиотики — для уничтожения причины воспаления — бактерий (цефалоспорины, пенициллины, тетрациклины);
- Спазмолитики — средства для снятия болевого симптома (Но-шпа, Дротаверин, реже атропин, эуфиллин);
- Желчегонные — препараты, разжижающие желчь, способствующие выходу излишек и рассасыванию застоя (Аллохол);
- Гепатопротекторы — при наличии билиарного поражения (Карсил, Гаптена);
- Дезинтоксикационная терапия — инфузии с физраствором;
- Противопротозойные или противоглистные препараты — при подтверждённой паразитарной инфекции.
Универсальной таблетки от холецистита не существует, лечить его всегда нужно комплексно. Кроме приёма препаратов необходимо соблюдать диету. Правила лечебного питания объясняет врач на приёме. При несоблюдении диеты холецистит продолжит часто обостряться, принося пациенту дискомфорт.