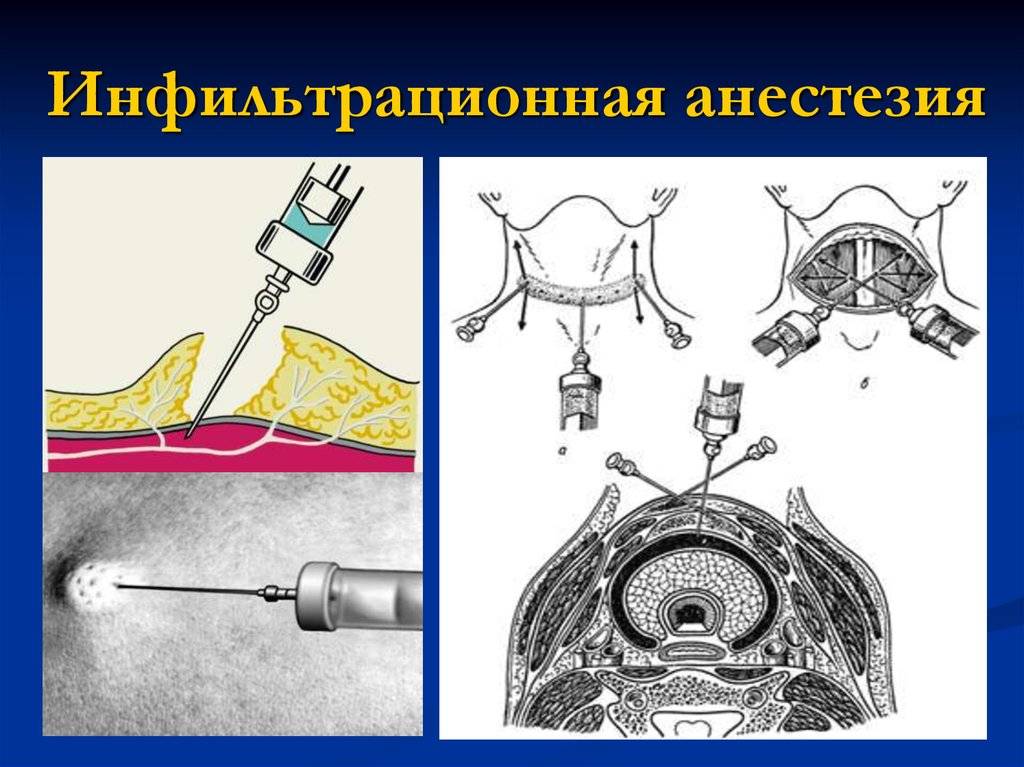
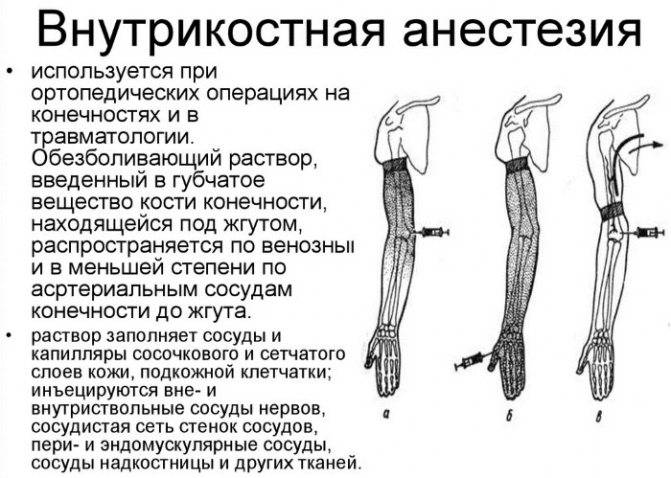
Методика внутрипульпарной инъекционной блокады
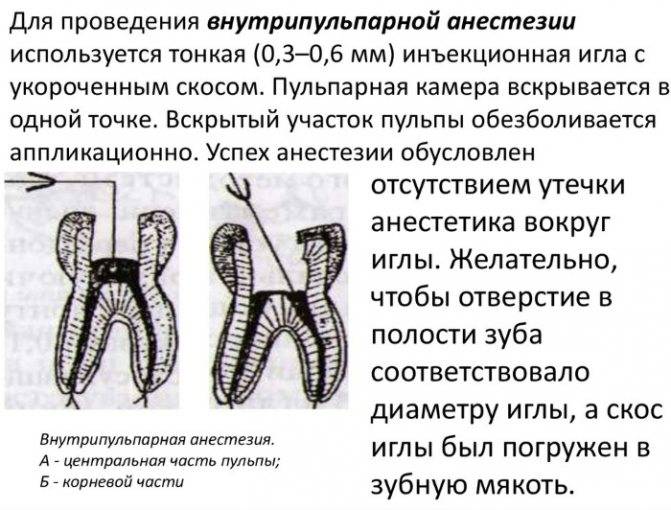
Применение внутрипульпарной инъекционной блокады рекомендуется главным образом при открытой полости зуба. После наступления действия предыдущей блокады пульпы с помощью инъекционного обезболивания соответствующих нервных ветвей приступают к выполнению дальнейших мероприятий:
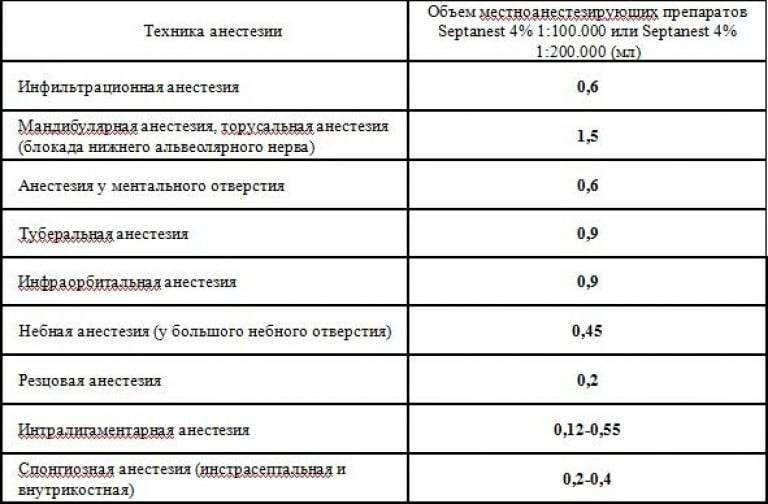
- введение инъекционной иглы длиной 25 мм. и диаметром 0,4-0,5 мм. в отверстие свода
- обязательное введение иглы непосредственно в пульпу (оптимальным местом для ее остановки является глазок, а также просвет хорошо проходного канала); желательно, чтобы игла была плотно заклиненной в своде камеры или канале основного корня
- медленный впрыск 0,3-0,4 мл. местного анестетика (величина дозы зависит от объема пульпы, значительно различается в однокоренных и многокорневых зубах).
При вводе обезболивающего средства стоматолог должен чувствовать достаточно сильное сопротивление раствора, свидетельствует о правильности техники блокады. Для преодоления давления, обусловленного продвижением анестетика в ограниченном пространстве полости зуба, врач иногда должен выполнять нагнетательные движения.
При наличии показаний по внутрикорневой анестезии, игла вводится непосредственно в канал, куда и впрыскивается обезболивающее средство. В начале впрыска может быть кратковременное болевое ощущение.
Одна из важных предпосылок эффективного проведения внутрипульпарной инъекционной блокады – плотность прилегания иглы к стенкам канала. Чем большая часть коронковой пульпы является закрытой и чем плотнее игла прилегает к образованному просвету, тем анестезия будет результативней (оптимальный вариант, когда диаметры иглы и отверстия в пульповой камере совпадают).
Показания и противопоказания к инфильтрационной анестезии
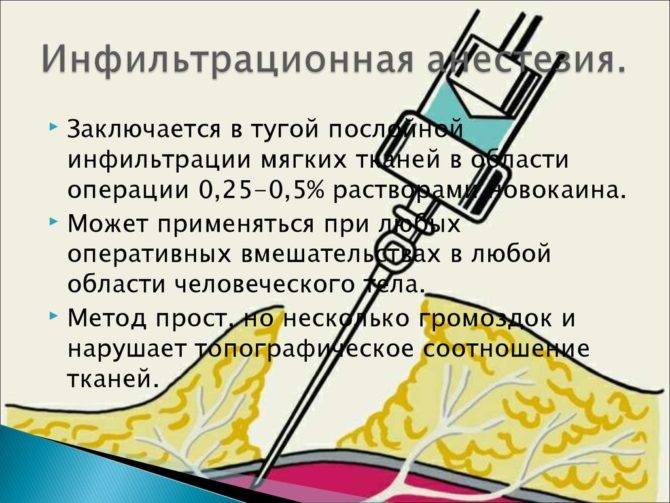
В силу кратковременности действия местных анестетиков и возможности их применения не во всех областях человеческого тела, к инфильтрационной анестезии определены показания, включающие:
- Небольшие по масштабу и длительности хирургические операции, которые проводятся как амбулаторно, так и в стационаре — удаление небольших поверхностно расположенных доброкачественных образований, взятие тканей для биопсии, обработка и ушивание ран, хирургическая коррекция грыж, лечение аппендицита, иссечение рубцов и т. д.;
- Наличие противопоказаний к общему наркозу при возможности местного обезболивания — для пациентов пожилого возраста, при тяжелой сопутствующей патологии (злокачественная артериальная гипертензия, обструктивные заболевания легких, непереносимость препаратов для общей анестезии, крайнее истощение и др.);
- Небольшие операции, проводимые без анестезиолога хирургами разных профилей — удаление папиллом, липом, рубцовой ткани и т. д.;
- Оказание квалифицированной хирургической помощи в военно-полевых условиях.
Показаниями к инфильтрационной анестезии в стоматологии считаются:
- Терапевтическое лечение зубов (кариес, пульпит, воспаление периодонта);
- Операции на пародонте (кюретаж, пластика десны, устранение ее дефектов и тканевая регенерация);
- Протезирование при живом зубе (коронки, вкладки, мостовидные конструкции);
- Хирургическая стоматология — экстракция зуба, имплантация, наращивание ткани, опорожнение гнойных полостей, вскрытие флегмон, иссечение кист.
К проведению инфильтрационной анестезии есть и противопоказания, в числе которых:
- Аллергия или индивидуальная непереносимость местных анестезирующих средств;
- Психиатрическая патология, исключающая адекватный контакт с пациентом;
- Сильное психомоторное возбуждение;
- Детский возраст до 10 лет (относительное противопоказание);
- Патология дыхания, когда в процессе операции может возникнуть необходимость в налаживании искусственной легочной вентиляции;
- Вмешательства, предполагающие применение миорелаксантов для расслабления мышц;
- Наличие рубцовых изменений, препятствующих равномерному распределению анестетика в ткани;
- Местный воспалительный процесс, гнойное поражение области, подлежащей анестезии;
- Возможная или доказанная злокачественность опухоли;
- Категорический отказ пациента от этого варианта местного обезболивания.
Преимущества и недостатки
Чтобы оценить эффективность инфильтрационной анестезии, рекомендуется ознакомиться с её преимуществами, выгодно отличающимися от других вариантов. Для полноты информации в таблице указаны также недостатки метода инфильтрации тканей.
| Инфильтрационная анестезия | |
| Плюсы | Минусы |
| Безопасный метод купирования боли за счёт низкой концентрации активного вещества в препаратах. | Ограниченная область применения. |
| Быстрый эффект. | Длительность действия препарата сокращается при анестезии пульпы (причина – скорость рассасывания средства). |
| Активные вещества используемых анестетиков выводятся из организма легко и быстро. | Невозможность полноценно использовать на участках, расположенных в нижней части челюсти. |
| Более продолжительное действие препарата, нежели при использовании поверхностной анестезии. | Во рту появляется горьковатый привкус из-за распространения препарата за пределы зоны обезболивания. |
| Достигается обезболивающий эффект не только нужного нерва, но и окончаний соседних нервов. | |
| Простая техника проведения анестезии, не требующая глубоких анатомических знаний. |
Препараты для обезболивания
Существует множество различных местных анестетиков, широко используемых в стоматологии. Каждый из них должен соответствовать таким критериям, как:
- Низкая способность вызывать аллергические реакции (в том числе раздражение нервных стволов и волокон);
- Незначительная системная токсичность (особенно опасно влияние на сердечно-сосудистую и центральную нервную системы);
- Быстрое развитие анальгетического эффекта.
Самые популярные:
- «Дикаин». Применяется только для аппликационной анестезии. В 10 раз токсичнее «Новокаина».
- «Новокаин». Используется для инфильтрационного или проводникового обезболивания. Около 1–2% людей на планете имеют аллергию на данное вещество.
- «Лидокаин». Действует сильнее, быстрее и более продолжительно по сравнению с «Новокаином». Обладает противоаритмическим действием. Рекомендован для любого типа местной анестезии.
- «Мепивакаин» – практически полный аналог «Лидокаина» по силе действия и скорости наступления обезболивающего эффекта, однако обладает более значительной нейротоксичностью (при малейшей передозировке – клонические судороги).
-
«Артикаин» («Убистезин», «Ультракаин») – практически нетоксичный анестетик, вообще не изменяющий показатели АД и ЧСС. Быстро выводится из организма. Выпускается под множеством торговых названий: «Убистезин Форте», «Ультракаин Д-С», «Септанест» и др.
| Название препарата | «Новокаин» | «Лидокаин» | «Мепивакаин» | «Артикаин» |
| Токсичность по сравнению с «Новокаином» (во сколько раз выше) | 1 | 4 | 4 | 5 |
| Выраженность обезболивающего действия по сравнению с «Новокаином» (во сколько раз выше) | 1 | 2 | 1,9 | 1,5 |
| Время действия анестетика (без вазоконстрикторного вещества), в часах | До 0,5 | До 1 | До 1,5 | До 1 |
| Скорость наступления анальгезии | Медленно (3–5 минут) | Быстро (1–2 минуты) | Быстро (1–2 минуты) | Очень быстро (15–30 секунд) |
Обычно используются препараты на основе «Артикаина» («Ультракаин», «Септанест», «Убистезин»). Подобные медицинские средства эффективнее.
Однако сосудосуживающие компоненты обладают высокой аллергогенной активностью, в связи с чем их запрещено использовать среди больных с бронхиальной астмой, атопическим дерматитом и другими аллергическими или аутоиммунными отклонениями. В качестве альтернативы можно применять «Скандонест» или «Мепивакаин». Действующее вещество обладает умеренным сосудорасширяющим действием, следовательно, добавление дополнительных веществ, вызывающих спазм гладкой мускулатуры сосудистой стенки, не требуется.
Проводниковая блокада в хирургии:
-Головы и шеи( частота заметно снизилось с развитием эндотрахеальной анестезии). Применяют при ярко выраженных невралгиях и в стоматологии.На последнем пункте хотелось бы остановиться подробней по двум причинам: я не стоматолог проводящий анестезии, но я пациент, подвергающийся время от времени проводниковой анестезии. Мы в этом вопросе -одной крови,да и во многих других, тоже:))Это видео подробно покажет как происходит проводниковая анестезия в стоматологии.
Ну и далее, еще ряд разновидностей:-ретробульбарная блокада.-блокада молочной железы.— межреберная блокада.— межплевральная анестезия.— паховая блокада
Применение в гинекологии — пудентальная анестезия.
Подготовка и препараты для инфильтрационной анестезии
Местная инфильтрационная анестезия не требует длительной и специфической подготовки, и в этом состоит одно из ее преимуществ перед другими видами наркоза
Перед вмешательством важно не столько подготовить оперируемого физически, сколько провести психологическую подготовку, направленную на устранение волнения и предоперационного стресса.
Перед любой манипуляцией при планировании инфильтрационного обезболивания врач обязательно тщательно выясняет наличие аллергии на что бы то ни было, результаты предыдущего опыта применения местных анестетиков, характер сопутствующей патологии, которая не должна стать препятствием к применению методики.
Психологическая подготовка включает беседу, в ходе которой хирург объясняет суть обезболивания и уточняет, что при этом может чувствовать пациент. Инфильтрационная анестезия устраняет боль, но сознание, глубокая чувствительность и ощущение прикосновений сохраняются, чего не стоит пугаться, ведь боль при этом полностью исключается.
Слишком эмоциональные пациенты могут сильно волноваться и даже склонны отказываться от лечения из-за боязни анестезии, поэтому им в предоперационном периоде назначаются транквилизаторы. Непосредственно перед вмешательством всем оперируемым показана премедикация (своего рода подготовка) дроперидолом, тримепередином, но в стоматологии она не требуется.
Для инфильтрационной анестезии используются специальные препараты в относительно небольших концентрациях — традиционные лидокаин, новокаин, прокаин, ультракаин, а бупивакаин, тетракаин и ропивакаин — одни из наиболее эффективных средств местной анестезии, но и более токсичные по сравнению с новокаином и лидокаином.
Чтобы усилить действие местно анестезирующего препарата, может быть использован адреналин, который суживает сосуды и препятствует всасыванию анестетика в кровоток.
Один из принципов инфильтрационной анестезии — применение относительно больших количеств растворов при низкой их концентрации, что безопасно для пациента. При обезболивании новокаином или лидокаином применяют 0,25-0,5%-ный раствор, при этом возможно ввести до 400 мл средства.
Преимущества и недостатки
Инфильтрационная анестезия обладает рядом преимуществ, выгодно отличающих ее от других методов обезболивания:
- Простота техники проведения, так как не требует точного соблюдения анатомической ориентировки.
- Быстрое купирование нервных волокон проблемного зуба и прилегающих тканей.
- Возможность использования минимальной концентрации обезболивающего препарата, что делает данный метод более безопасным для пациента.
Кроме преимуществ, данная методика имеет и некоторые недостатки:
- Небольшая область обезболивания.
- Ограничение для применения на нижней челюсти.
- Короткий срок обезболивания при лечении, из-за быстрого рассасывания анестезирующего препарата.
Возможные осложнения
 Проводниковая анестезия представляет собой один из самых травмоопасных методов анестезии в стоматологии, так как часто влечет за собой повреждение нервов и сосудов.
Проводниковая анестезия представляет собой один из самых травмоопасных методов анестезии в стоматологии, так как часто влечет за собой повреждение нервов и сосудов.
При очень глубоком введении иглы существует риск повреждения венозного сплетения, в результате которого у пациента возникает большая гематома.
При туберальной анестезии всегда существует вероятность попадания раствора анестетика непосредственно в кровяное русло через проколотый сосуд. Это увеличивает токсичность препарата и может спровоцировать у человека тяжелые патологические состояния, которые сопровождаются шоком, судорогами и потерей сознания.
При повреждении нервных сплетений у человека развиваются симптомы травматической нейропатии, среди которых онемение зоны иннервации нерва, выраженная болезненность в месте введения раствора, мышечная слабость в анатомической области укола.
Кроме этого, у таких пациентов наблюдается так называемый рудиментарный рефлекс, основным проявлением которого является ощущение «ползания мурашек» при инъекции.
Согласно официальной статистике, частота осложнений процедуры составляет около 2% от общего числа проведенных манипуляций. На восстановление функции поврежденных органов у пациентов уходит много сил и времени. Лечение последствий туберальной анестезии может длиться от двух до шести месяцев.
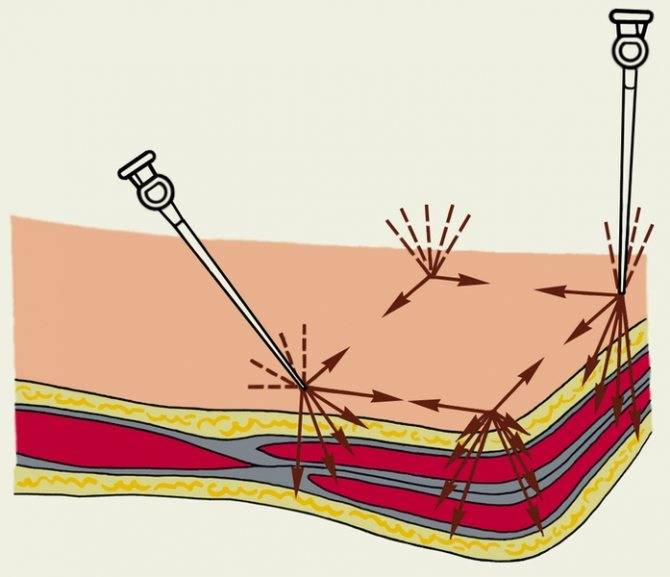
Техника инфильтрационной анестезии
Техника инфильтрационной анестезии включает:
- Введение препарата внутрь кожи для ее обезболивания с образованием так называемой «лимонной корочки»;
- Обкалывание мягких тканей оперируемой области анестетиком.
Потеря болевой чувствительности происходит максимум через четверть часа после инъекций, при необходимости в течение вмешательства можно добавлять дополнительное количество анестетика в пределах допустимого максимального количества.
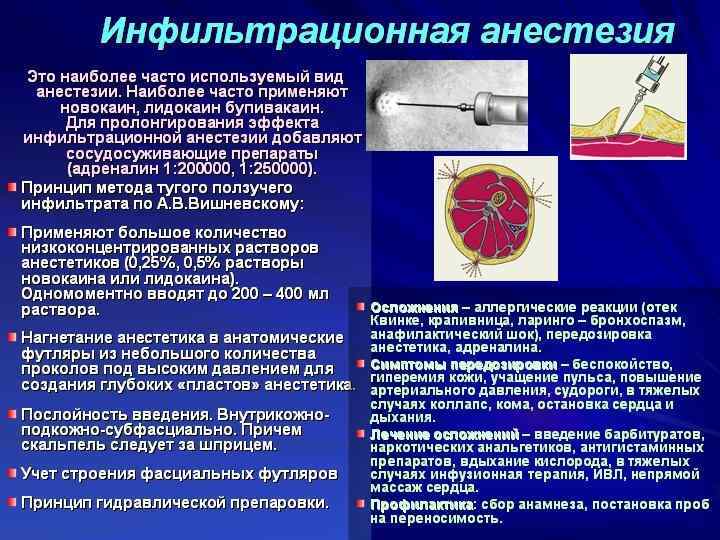
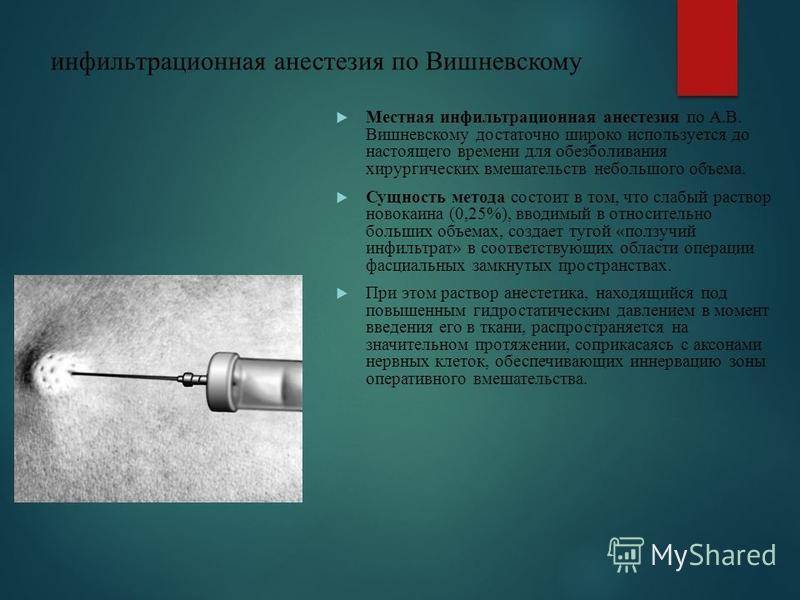
Инфильтрационная анестезия по Вишневскому А. В. была предложена почти сто лет назад и представляет собой так называемый «метод ползучего инфильтрата». Методика включает как инфильтрацию тканей анестетиком с выключением периферических рецепторов, так и проводниковое обезболивание с блокадой распространения импульсов по нервам из зоны вмешательства, объединяя в себе положительные стороны обоих видов местного обезболивания.
В основе анестезии по Вишневскому лежит послойная инъекция препаратов в зависимости от особенностей расположения фасций, при этом обеспечивается тугое пропитывание ткани анальгезирующим средством. Хирург, обеспечивающий обезболивание, попеременно производит вкалывание препарата и рассечение тканей, используя шприц и скальпель.
Анестезирующий препарат вводится поочередно в каждый слой мягких тканей. Сначала обезболивается кожный покров («лимонная корочка»), затем — подкожно-жировой слой. После того, как они подвержены разрезам, анестетик вводится в футляры мышечных фасций в большом объеме, потом — в сами мышцы.
При тугой блокаде тканей новокаином, лидокаином, прокаином или другим препаратом инфильтрат как бы ползет в ткань, из-за чего Вишневский и назвал свой способ методом ползучего инфильтрата.
Анестезирующие средства способны распространиться по межмышечным пространствам на большом расстоянии, выключая из болевой импульсации нервные и сосудистые стволы. Фасции не дают им проникнуть глубже необходимого уровня операции и, в то же время, задерживают в пределах фасциального футляра, в котором достигается максимальный анальгезирующий эффект. Если необходимо, в край инфильтрата инъецируется дополнительное количество препарата.
При введении анестетика важно не вскрыть раньше времени фасциальный футляр, поскольку его случайное или преднамеренное травмирование приведет к выходу раствора в рану, а плотный инфильтрат не сможет образоваться. Эффект от анестезии не будет достигнут
Положительным эффектом инфильтрационного обезболивания считается гидравлическая препаровка, при которой в тканях легко визуализировать сосуды и нервы, что предупреждает их травму и облегчает гемостаз.
Для обезболивания по Вишневскому применяют анестетики с адреналином, при этом уходит значительный объем препаратов (до литра). Из-за низкой концентрации действующего вещества и частичного выхода раствора в раневой разрез риск интоксикации отсутствует.
Пример инфильтрационной послойной анестезии — обезболивание вмешательств на щитовидной железе. Для этого применяют два шприца. Сначала обезболивают кожу и подкожный слой, благодаря чему мягкие ткани валикообразно поднимаются на всю зону разреза. Когда кожа и подлежащий слой рассечены, анестетик вводят по средней линии в мышцы и под них во все стороны от железы.
Введение прокаина под давлением приводит к его проникновению под фасциальный листок и окружению инфильтратом всей щитовидной железы. Когда ткани рассечены, а доля железы выведена в рану, дополнительный объем препарата инъецируют в область обоих полюсов органа и к задней поверхности.
Сфера применения
Суть этого вида анестезии понятна из названия – препараты (снотворные и обезболивающие) вводятся через вену. Чаще всего внутривенная анестезия используется в гинекологии, потому что именно в этой области медицины часто проводятся быстрые операции. Например, хирургическое прерывание беременности требует от 10 до 30 минут – как раз столько длится наркотический сон, в который женщину погружают путем введения в кровь специальных препаратов.
В общей хирургии внутривенный наркоз используется в следующих случаях:
- вправление вывихов (местная анестезия здесь не поможет, потому что зона обезболивания слишком обширна);
- электроимпульсная терапия (метод восстановления нарушения сердечного ритма);
- наложение шины на поврежденную конечность (это болезненная манипуляция, для проведения которой лучше «отключать» пациента);
- судорожный синдром при эпилепсии или столбняке и передозировка тяжелых наркотиков (кратковременный наркоз позволяет снять резкое психомоторное возбуждение для обследования пациента);
- болезненные или неприятные диагностические манипуляции (ФГДС, колоноскопия);
- реже – в стоматологии (если пациент слишком возбужден и не может перебороть свой страх).
Время действия внутривенного наркоза можно примерно рассчитать, как и длительность будущей операции. Если же вмешательство затягивается, врач добавляет какое-то количество анестетического раствора в кровь пациента, чтобы он не очнулся до окончания всех хирургических манипуляций.
Если операция изначально предполагает длительное вмешательство (более 30-40 минут), используется комбинированный наркоз. Тогда перед интубацией трахеи все равно сначала проводится внутривенная анестезия, чтобы добиться расслабления всех мышц пациента. Только после того, как он «уснет», можно вводить в трахею трубку.
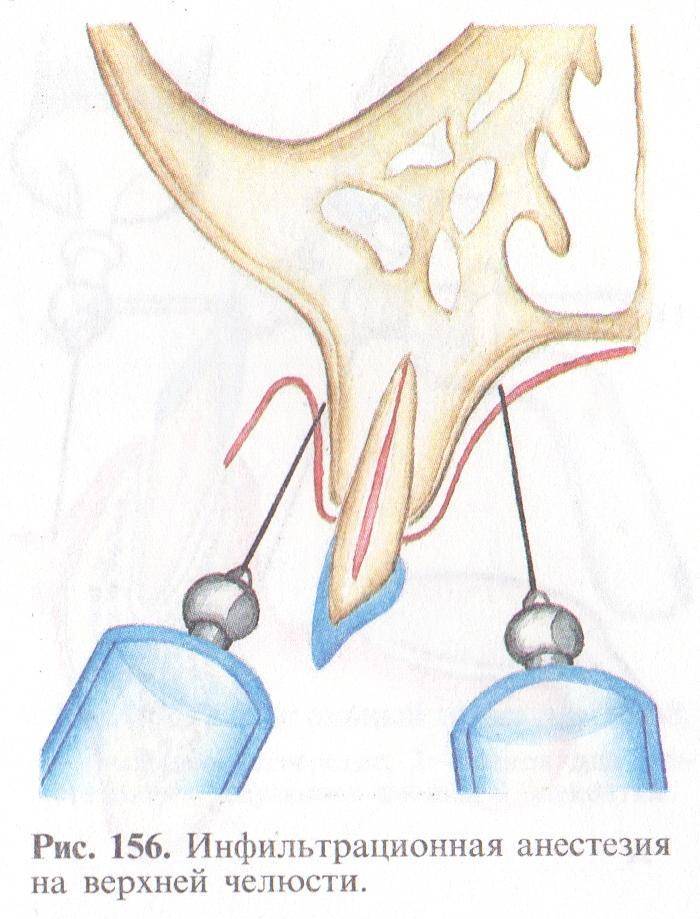
На верхней челюсти
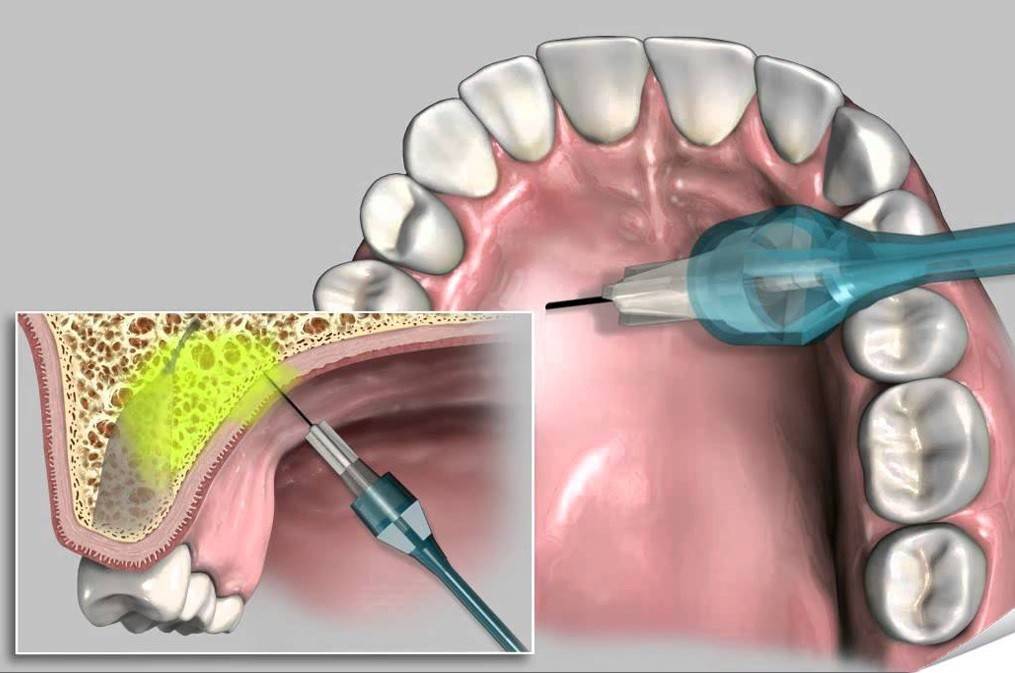
Инфильтрационная анестезия активно применяется в терапии и хирургии зубов верхней челюсти. Вводимое средство быстро поступает к нервным волокнам из-за высокой пористости и малой толщины кости челюсти. Если манипуляции будут выполняться на резцах, игла вкалывается в складку перехода медиальнее болезненного зуба и выше верха корней.
Чтобы купировать боль с неба, надо обколоть слизистую в месте отверстия резца. Так выполняется обезболивание первого премоляра. Для обезболивания нервных волокон моляров, второго премоляра иглу вкалывают между зубом и рядом находящимся премоляром. Также надо обколоть вершину угла от альвеолярного и небного отростков.
Основные способы местного обезболивания верхней челюсти
В стоматологической практике применяются следующие методы анестезии верхней челюсти:
Аппликационное обезболивание
Аппликация в буквальном переводе с латинского языка означает прикладывание. Суть данной анестезии заключается в непосредственном нанесении обезболивающего раствора на слизистую оболочку ротовой полости.
Аппликационное обезболивание относится к неинъекционному методу анестезии и является наиболее простым и общедоступным способом устранения болезненности мягких тканей.
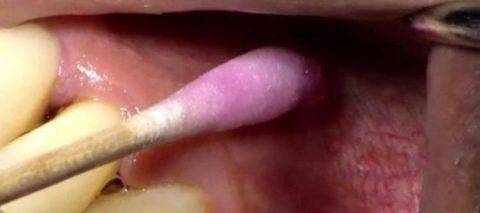
В качестве анестетика стоматологи используют дикаин, анестезин, лидокаин и перомекаин. Эти вещества изготовляются в форме порошков, гелей, аэрозолей и мазей. Обезболивающий эффект при этом длиться 10-20 минут и носит поверхностный характер.
Показанием к такому виду анестезии являются:
- обезболивание зоны инъекции;
- анестезия перед удалением молочных зубов;
- припасовка и примерка искусственных коронок и мостовидных протезов;
- иссечение гипертрофированных участков десны;
- профессиональная гигиена ротовой полости и удаления твердых зубных отложений;
- хирургическое лечение подслизистых абсцессов.
Противопоказанием к аппликационной анестезии считается возраст пациента (менее 10 лет) и аллергическая реакция на компоненты обезболивающего раствора. Основой недостаток аппликации анестетиков – это слабо выраженный обезболивающий эффект и токсичность этих препаратов.
Инфильтрационная анестезия
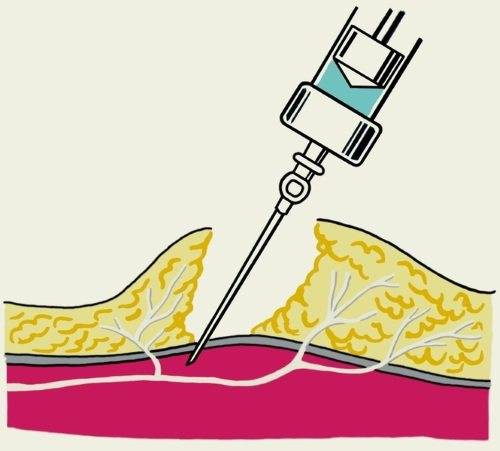
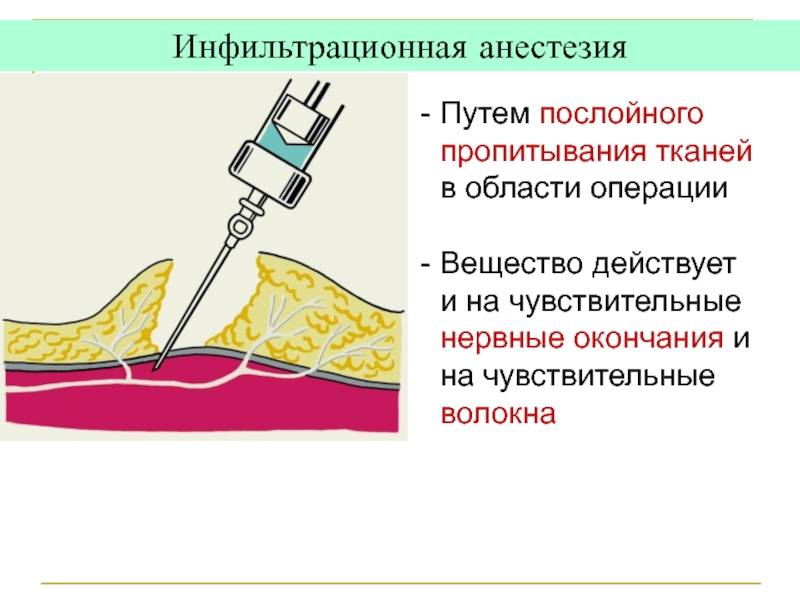
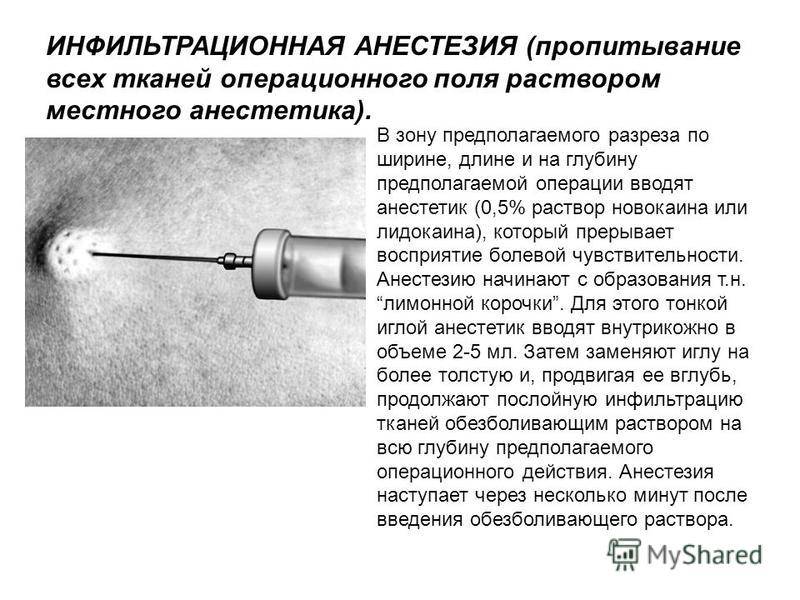
Инфильтрационная анестезия — это инъекционный способ обезболивания, который достигается путем непосредственного пропитывания тканей анестетиком.
Эта технология имеет следующие преимущества:
- инструкция к проведению анестезии свидетельствует о быстром наступлении обезболивающего эффекта;
- невысокая концентрация анестетика в тканях полости рта;
- 1-2 часа рабочего времени для проведения стоматологических манипуляций;
- наступление обезболивающего эффекта в области нескольких нервных окончаний;
- частичное удаление анестетика в ходе оперативного вмешательства.
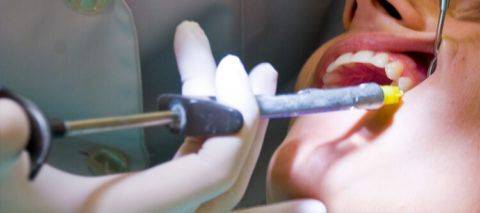
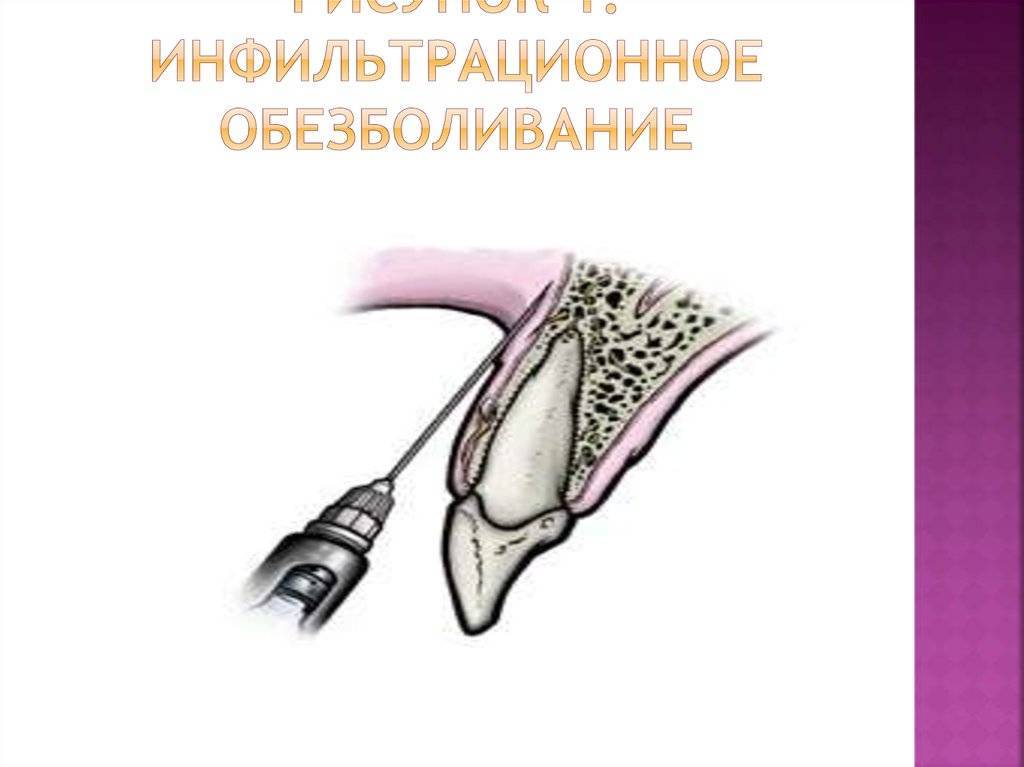
Методика проведения инфильтрационной анестезии:
- врач прокалывает иглой мягкие ткани десны;
- медленное введение обезболивающего раствора, как в подслизистый слой, так и в надкостницу;
- извлечение шприца из ротовой полости.
Местная инфильтрационная анестезия на верхней челюсти особенно эффективна за счет пористости верхнечелюстной кости, что создает благоприятные условия для глубокого проникновения анестетика.
Проводниковая анестезия на верхней челюсти
Проводниковая анестезия верхней челюсти предвидит медикаментозную блокировку чувствительности отдельных ветвей тройничного нерва.
Такого рода обезболивание выполняется следующими способами:
- Инфраорбитальная анестезия. Эта методика блокирует чувствительность подглазничного нерва, который иннервирует крыло носа, верхнюю губу, слизистую оболочку десен и зубы передней части полости рта. Целевым пунктом для инъекции является подглазничное отверстие, которое расположено на 4-8 мм ниже нижнеочного края.
Во время проведения инъекции стоматолог фиксирует свой средний палец на коже лица в зоне подочного отверстия. Затем иглой прокалывает слизистую оболочку между первым и вторым резцом и медленно продвигает ее к целевому пункту анестезии.
- Туберальная анестезия. На задней поверхности верхней челюсти располагается несколько отверстий, через которые выходит заднеальвеолярный нерв, обеспечивающий чувствительность жевательных зубов и слизистой оболочки задней части полости рта. Во время манипуляции рот больного должен находиться в приоткрытом положении. Прокол десен специалист проводит в области слизистой оболочки второго коренного зуба. Иглу врач продвигает, как правило, на 2-2,5 см по костной стенке верхней челюсти.
- Палатинальная анестезия. Этот вид обезболивания позволяет снять чувствительность слизистой оболочки в области твердого неба. Местом укола является внутренняя поверхность твердого неба в области второго и третьего моляра.
- Резцовая анестезия верхней челюсти. Обезболивание осуществляется в области резцового канала, расположенного на твердом небе в зоне резцов верхней челюсти. Зона анестезии при этом распространяется на слизистую оболочку неба, прилегающая к резцам и клыкам.
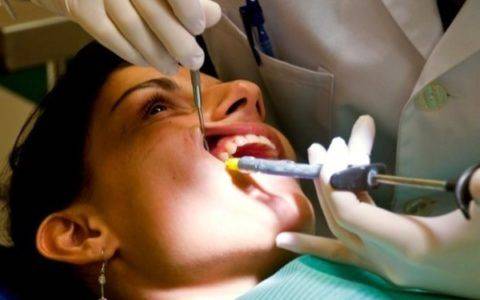
Все вышеперечисленные способы обезболивания могут выполняться как внешнеротовым, так и внутриротовым способом. Выбор методики анестезии и цена процедуры определяется индивидуально для каждого пациента.
Выскабливание маточной полости
Выскабливание матки применяют при кровотечениях, абортах или образовании полипов. Наркоз для операций гинекологии назначает анестезиолог, а препараты местного обезболивания или седации вводит гинеколог. Длительность процедуры составляет в среднем 15 минут.
При седации с целью выскабливания врач вводит внутривенно умеренными дозами обезболивающие анальгетики наркотического свойства либо транквилизаторы. Существует риск вызвать нарушения дыхания пациентки во время хирургического вмешательства путем передозировки.
Местная анестезия не требует подготовки – она притупляет болевые ощущения во время оперативных манипуляций хирурга, но не блокирует полностью.
Общий наркоз в гинекологии проводят внутривенно с сохранением спонтанного дыхания, благодаря небольшой длительности процедуры и невозможности попадания в легкие содержимого желудка. Препараты общей анестезии: тиопентал, кетамин, пропофол.
Инфильтрационная анестезия по Вишневскому
Анестезия по Вишневскому
Метод был разработан известным хирургом Вишневским А. В. В 1922 году, получил название «ползучий инфильтрат». Суть разработки заключается в объединении двух видов анестезии: инфильтрационной и проводниковой. Используемый препарат в итоге блокирует не только рецепторы, но и проход импульсов по нервным окончаниям, находящихся на оперируемом участке.
Анестезия по Вишневскому состоит из следующих этапов:
- введение препарата под кожу (с захватом подкожной жировой клетчатки) для получения «лимонной корки»;
- рассечение инфильтрированных тканей скальпелем;
- обкалывание шприцем с анестетиком фасциальных пространств в оперируемой области;
- введение препарата в мышцы, расположенные в зоне проведения манипуляций.
Проводниковая анестезия
Такой вид инфильтрационной анестезии, как проводниковая анестезия, в стоматологии применяется во время сложных оперативных манипуляций и в случае экстренных вмешательств в десневые ткани, когда показано прямое воздействие на нервные импульсы. Эта процедура основана на введении обезболивающего раствора непосредственно в нервный ствол либо в окружающие его мягкие ткани.
При этом место инъекции находится в некотором удалении от оперируемой области. Данная методика подразумевает использование меньшего количества вводимого лекарственного средства большей концентрации.
Проводниковая анестезия – один из самых сложных видов «заморозки». Однако она дает более продолжительный эффект и не повреждает оперируемую область.
Ее применение показано при необходимости:
- одновременного лечения нескольких соседних зубных единиц;
- вскрытия десны и удаления обширных скоплений гноя;
- устранения перелома костей челюсти;
- проведения ортопедических операций;
- излечения стоматологических заболеваний, когда другие способы анестезии невозможны либо неэффективны.
Прежде чем назначить проводниковую анестезию, врач исключает противопоказания к ее применению. К ним относятся следующие заболевания и состояния:
- индивидуальная непереносимость компонентов применяемого препарата;
- инфекционные процессы в полости рта и лицевых тканях;
- искажение последовательности передачи нервных импульсов в результате травмирования челюсти или лица, а также проведения какой-либо операции;
- повышенная возбудимость пациента;
- возраст младше 12 лет;
- врожденная глухота и немота;
- поражение кожных покровов гнойными высыпаниями.
Наряду с абсолютными противопоказаниями к осуществлению проводниковой анестезии существуют факторы, после устранения которых применение этого вида «заморозки» становится возможным. К относительным запретам относится планирование длительного оперативного вмешательства, шоковое состояние пациента и чрезмерная развитость жировой подкожной прослойки.
Подготовка
Подготовка к проведению инъекции включает в себя подбор инструментов (шприцы, иглы) и их предварительную обработку антисептическими средствами.
Перед применением раствора обезболиваемая область также обрабатывается антисептическими средствами. После чего непосредственно вводится сам анестетик.
Верхняя челюсть
В большинстве случае инфильтративное обезболивание проводится в верхнечелюстной хирургии, так как данная область является наименее плотной. Для анестезии одного зуба игла вводится в район неподвижной и подвижной части десны в верхнюю область зубного корня, расположенную немного выше.
Для купирования нервных волокон, расположенных в области вторых премоляров или моляров, раствор необходимо вводить в основание, расположенное возле зубного корня. При этом сам раствор вводится в полость между здоровыми и больными зубами.
Также рекомендуется провести обезболивание нервных частей, которые располагаются в угловом пространстве отростков неба и альвеол.
Нижняя челюсть
Данный тип процедуры проводится в крайне редких случаях, так как ткани в этой области имеют более плотную структуру.
Применяется обезболивающее средство при проведении оперативных вмешательств, связанных с удалением резцов. Обусловлено это тем, что передняя область костей, расположенных в челюсти, имеет более мягкую структуру и меньше микроспор. Анестезирующий раствор вводится в переходящую складку до самого основания больного зуба.
При обезболивании всех имеющихся резцов раствор вводится по аналогичной схеме. При введении препарата необходимо двигать иглой вправо-влево.
При обезболивании язычных нервных волокон препарат вводится в район подслизистой оболочки, расположенной в переходящей области – пространство возле альвеолярного гребня. Применяется данный тип анестезии в качестве вспомогательного средства перед удалением зубов или при проведении любых других несложных хирургических вмешательств.
Техника проведения
Существует 2 способа введения обезболивающих препаратов: ротовой и внеротовой. Второй из способов является чаще применяемым и менее травматичным.
Внеротовая методика по Вайсблату осуществляется непосредственно со стороны кожного покрова. Врач просит человека склонить голову на бок, противоположный введению инъекции. Место предполагаемого вкола обрабатывается раствором антисептика. Стоматолог прощупывает поверхность скуло-альвеолярного гребня, затем с помощью большого и указательного пальцев растягивает кожный покров и придавливает к челюстной кости мягкие ткани. Игла вводиться под скуловую кость под прямым углом на расстояние около 2 – 2.5 см. Проводится аспирационная проба. При отсутствии крови в капсуле анестетика, осуществляется медленное введение препарата. Игла изымается, место укола зажимается антисептической салфеткой, рукой пациента осуществляются легкие массирующие движения. Для проведения туберальной анестезии по Егорову врач предварительно высчитывает индивидуальную глубину и место инъекции. Подробный способ обезболивания можно посмотреть на видео:
Ротовое введение анестетика, осуществляется непосредственно в ротовой зоне верхней челюсти. Человек сидит на кресле, его голова немного запрокинута назад, рот расслаблен, полуоткрыт. С помощью шпателя или стоматологического зеркала оттягивается щека, открывается доступ к необходимой зоне. После антисептической обработки осуществляется введение иглы в месте между 2 и 3 верхними молярами. Игла располагается под углом 45 градусов к альвеолярному отростку и направляется сначала вверх, назад и к середине. По ходу продвижения иглы не теряют связи с костной тканью и выпускают минимальное количество анестетика. Эти действия помогают устранить возникновение травм сосудов и нервных окончаний. После введения иглы на расстояние свыше 2 – 2.5 см, проводиться аспирационная проба, при ее отрицательном результате вводиться необходимое количество анестетика. Игла изымается, и утилизируются вместе с использованной карпулой. Пациента просят прижать пальцами область инъекции и осуществить круговые массажные движения.
Независимо от техники проведения туберальной анестезии, обезболивающий эффект наступает спустя 5 – 7 минут и в зависимости от вида препарата длиться от 40 минут до 2. 5 часов. При правильно проведенной процедуре, болевая чувствительность верхних моляров, слизистой и костной ткани полностью устраняются, и врач осуществляет лечебные манипуляции.
Применяемые препараты
Существует несколько препаратов для проведения внутривенного наркоза. Каждый из них обладает той или иной степенью «усыпления» человека. Анестезиолог должен разбираться во всех этих нюансах, чтобы готовить растворы для конкретных пациентов при разных видах операций. Анестетические препараты можно рассмотреть, опираясь на классификацию внутривенного наркоза.
При центральной аналгезии
В основе этого метода лежит принцип многокомпонентности. Состав готового анестетика «богат» на различные препараты, которые отлично комбинируются между собой. Они позволяют достичь аналгезии – снижения болевой чувствительности
Важно не переборщить с дозировкой, иначе у пациента может нарушиться дыхание вплоть до того, что придется переходить на искусственную вентиляцию легких
Центральная аналгезия предполагает применение морфина и тримеперидина. Это наркотические анальгетики, которые:
- быстро всасываются, уменьшая восприятие нервной системой болевых импульсов;
- угнетают условные рефлексы;
- дают снотворный эффект;
- оказывают умеренное спазмолитическое действие на мышцы и скелет.
При нейролептаналгезии
Метод внутривенного наркоза, основанный на сочетании нейролептиков, подавляющих вегетативные реакции, и анальгетиков, необходимых для обезболивания. Чаще это комбинация дроперидола и фентанила, которая способствует почти мгновенному успокоению пациента. После введения такого раствора наркотический сон наступает очень быстро. Одновременно снижаются все реакции на хирургическое вмешательство (спазмы, рефлексы). Нейролептаналгезию часто сочетают с местной анестезией.
При атаралгезии
Этот метод внутривенного наркоза используется при необходимости введения пациента в состояние атараксии – абсолютного душевного спокойствия с отсутствием любых страхов. Применяются анальгетики (промедол, фентанил, кетамин), седативные средства (атропин) и транквилизаторы (диазепам, феназепам).