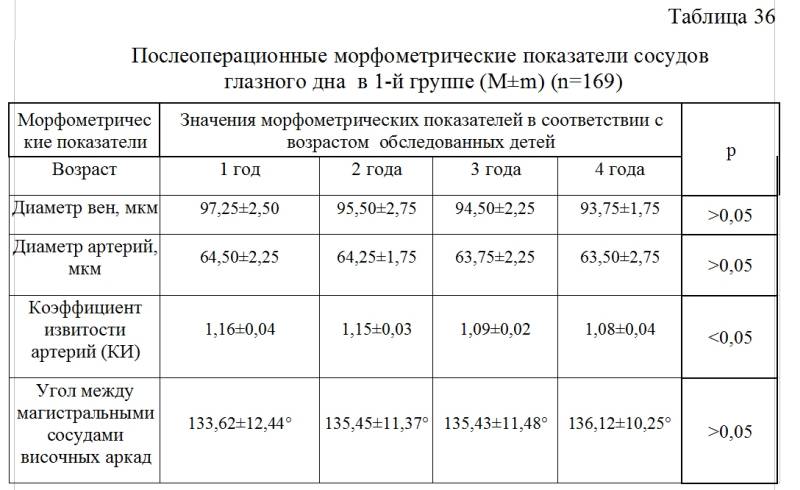
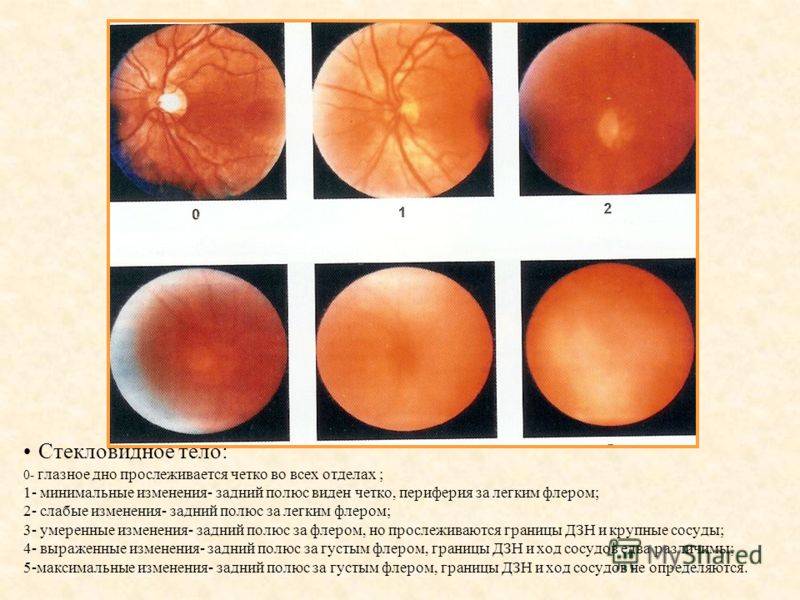
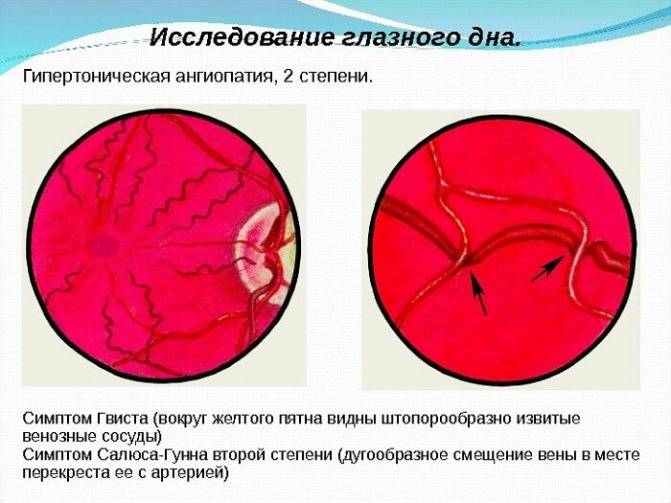
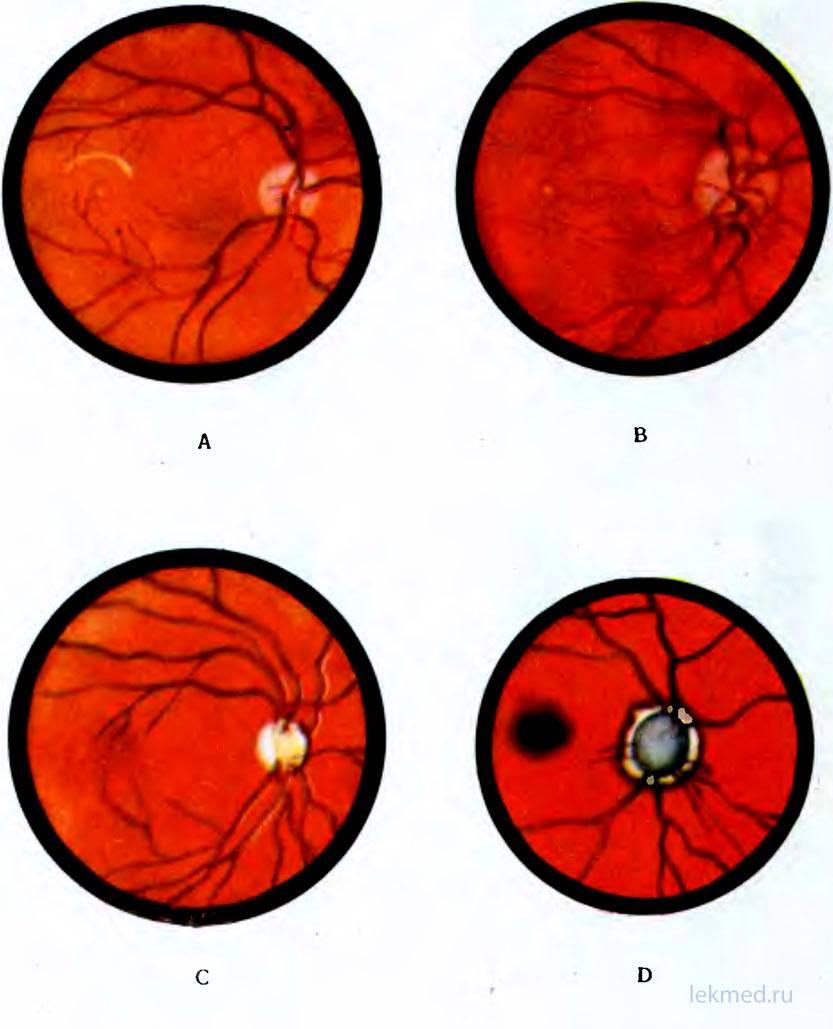
Для чего нужна биометрия?
Прежде всего она способна рассчитать мощность внутриглазной линзы во время операции над катарактой, непосредственно перед имплантацией. Кроме случаев с катарактой, биометрическое исследование глаза используется для таких случаев:
- Подбор индивидуальных контактных линз.
- Контроль над прогрессирующей миопией.
- Диагностика: кератоконуса (истончение и деформация роговицы);
- послеоперационной кератэктазии;
- роговицы после пересадки.
Поскольку миопия особенно быстро прогрессирует у детей независимо от средств коррекции, биометрическое исследование глаза позволяет вовремя определить любые отклонения от нормы и изменить лечение. Показаниями к биометрии являются:
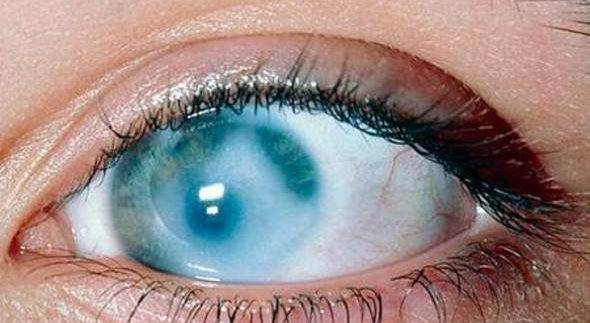
Назначается процедура пациентам, у которых проявляются такие патологии, как помутнение роговицы.
- быстрое ухудшение зрения;
- помутнение и деформация роговицы;
- двоение, искривление изображения;
- тяжесть при смыкании век;
- головные боли и быстрая утомляемость глаз.
Способы проведения процедуры – как проводится осмотр
Офтальмоскопия может проводиться двумя способами – прямым и обратным. Далее о каждом из них.
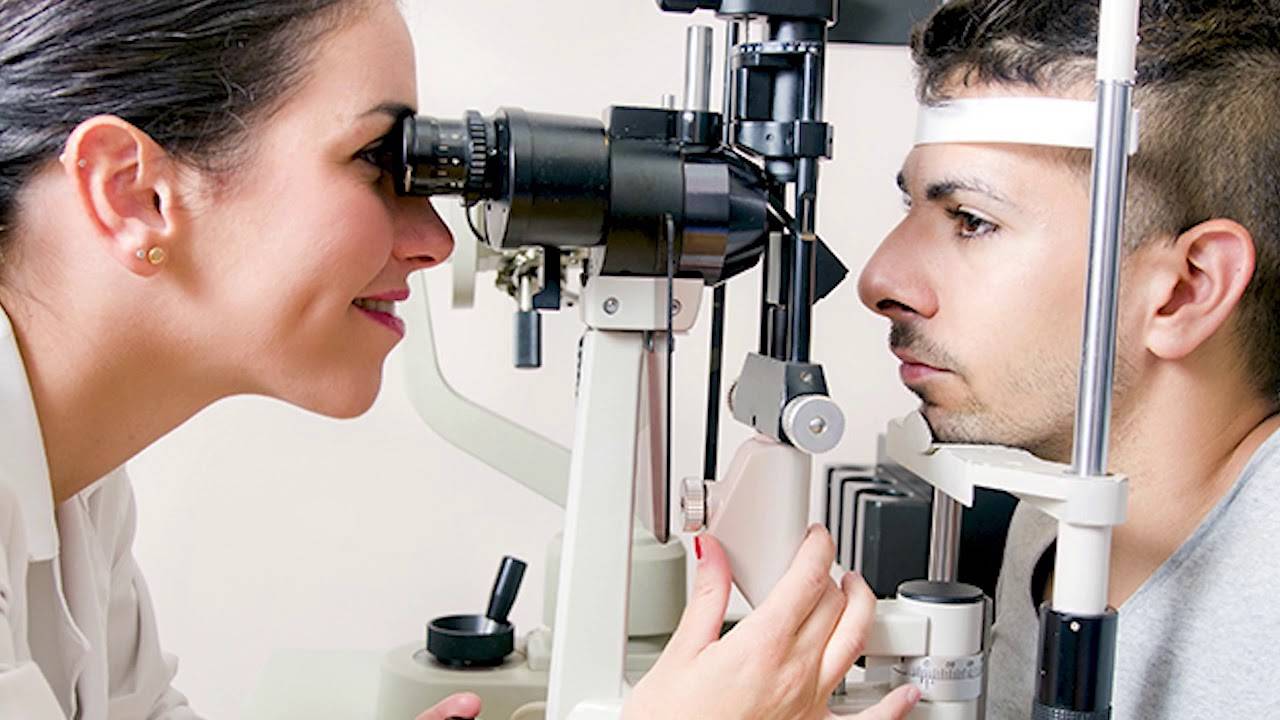
Прямая офтальмоскопия. В большинстве специализированных офтальмологических учреждений это основной метод обследования. Она проводится с помощью специального аппарата щелевой лампы, и высокодиоптрийной линзы (78, 80 или 90 диоптрий). Обследование рекомендуется проводить в условиях мидриаза, так как это позволяет оценить большую площадь заднего отдела глаза, особенно при помутнениях в хрусталике. Также в некоторых случаях использует специальные трехзеркальные линзы Гольдмана, которые после проведенной анестезии дикаином (Инокаин, Алкаин) она устанавливается на роговицу. Этот метод имеет преимущество: с помощью него можно осмотреть периферические отделы сетчатки, невидимые при обычном осмотре, а также оценить угол передней камеры.
Обратная офтальмоскопия. Старый, но потерявший актуальность способ обследования задних отделов глаза. Для его проведения используется зеркальный офтальмоскоп (самый распространенный из них ОЗ-5). Специальное вогнутое зеркало с ручкой офтальмолог прикладывает к своему глазу, а увеличительное стекло на небольшом расстоянии от глаза пациента. При этом слева позади пациента располагается источник света обычная лампа накаливания. У этого метода есть свои недостатки и преимущества. К первым относятся малое увеличение оптики, перевернутое изображение глазного дна, возможность обследоваться даже в светлой комнате. Ко вторым можно отнести достаточно быстрое проведение диагностики даже на узкий зрачок в качестве скрининга.

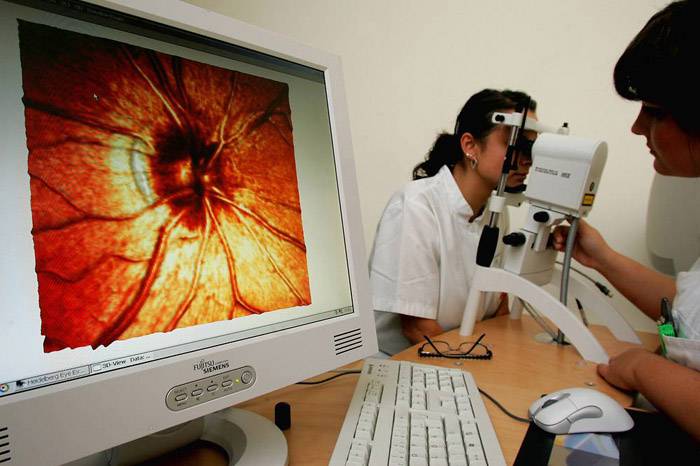
Как проверить глазное дно
Офтальмоскопия у взрослых – как проверяют и на что смотрят при обследовании у окулиста
Осмотр глазного дна проводится в тёмной комнате. Предварительно закапываются капли для расширения зрачков. При исследовании используются электрические офтальмоскопы (с собственным источником света) и простые, которые нуждаются в стороннем свете.
Как проходит прямая офтальмоскопия
При прямой офтальмоскопии пациент садится напротив врача. Далее офтальмолог подносит электрический офтальмоскоп к своему глазу, освещая при этом исследуемый глаз пациента. Затем врач приближает офтальмоскоп от своего глаза к исследуемому до тех пор, пока не увидит структуры зрительного органа. Этот метод не позволяет оценить сразу всё глазное дно. Для подробного изучения всей исследуемой площади, пациенту нужно по указаниям врача смотреть в разные стороны.

Как проводится непрямая
Непрямая офтальмоскопия проводится чаще ручным офтальмоскопом. Даёт возможность осмотреть сразу в полном объёме все структуры задней стенки глаза. Для этого световой источник располагается за спиной пациента. Врач находится в полуметре от обследуемого человека. Офтальмолог держит офтальмоскоп и лупу. Направляет пучок света в глаз, далее располагает лупу перед зрачком, упираясь пальцем в лоб человека, и отводит лупу от глаза примерно на 7 см. Офтальмолог получает полное изображение всего глазного дна, но в перевёрнутом виде.
Дополнительным видом исследования дна глаза является применение спектральной офтальмоскопии. При ней используются различные лучи спектра. Под определённым спектром света лучше визуализируются некоторые структуры глазного дна.
Офтальмоскопия у детей – что показывает
Методика проведения исследования такая же, как у взрослых. Детей младшего возраста нужно хорошо фиксировать. Родители или медсестра должны расположить и удерживать голову ребёнку прямо, на уровне глаз врача. Если ребёнок зажмуривает глаза, можно использовать векоподъёмники.

Это неприятная процедура, но, при должной фиксации ребёнка, она занимает немного времени. Потому лучше постараться отвлечь ребёнка на что-либо интересное позади спины врача. Это хорошо получается с детьми после двух лет. При выявлении проблем со зрительным нервом, могут сразу назначить таблетки от нервного тика.
Когда происходит первый осмотр ребенка и проверяется глазное дно
Если ребёнок родился доношенным, то первое посещение окулиста, с проведением осмотра дна глаза, должно быть не позднее 6 месяцев. Следующее обследование в 3-4 года, затем перед школой. И в последующем каждые два года. Измерение дна недоношенного ребёнка происходит в периоде новорождённости.
Глазное давление: норма для мужчин и женщин, таблица ВГД в 40, 60, 70 лет
Для диагностики многих офтальмологических (и не только) заболеваний важное значение имеет внутриглазное давление. Этот показатель может ни о чём не говорить пациенту, но для врача скажет о многом
ВГД измеряется прямым и непрямым способом, а соответствует показатель норме или нет, зависит от возраста человека и некоторых других параметров.
- Поделиться
- Твитнуть
- Поделиться
- Класснуть
- Отправить
- Вотсапнуть
Что такое ВГД?
Внутриглазное давление — это давление жидкости внутри глаза. Постоянство этого показателя обеспечивает нормальное функционирование зрительного анализатора, благодаря чему все структуры глаза находятся в стабильных и комфортных условиях. Именно от ВГД зависит, будут ли ткани глаза получать достаточное количество кислорода и полезных веществ, а также скорость обменных процессов.
Как определяют?
Внутриглазное давление измеряют двумя способами:
Прямой способ — это введение иглы манометра в переднюю камеру глаза через роговицу и снятие прямого замера. В клинической практике манометрический метод не применяется.
Непрямой способ — тонометрический.
Специалист использует специальные приспособления (тонометр Маклакова, Гольдмана, «Паскаль», ICare), которые позволяют измерить изменение гидродинамики глаза в результате надавливания на роговицу. Врач прикладывает определённую силу и смотрит, сколько влаги вытеснится из камер глаза, — полученный объём и называется тонометрическим давлением.
СПРАВКА! Существуют контактные и более современные бесконтактные тонометры, для пользования которыми не требуется анестезия.
Погрешность при тонометрическом измерении минимальна и составляет менее 1 мм рт.ст.
Что влияет на величину?
Изменение величины ВГД — отклонение от нормы — может быть физиологическим или патологическим.
В первом случае речь идёт о нормальном колебании внутриглазного давления в течение дня: из-за занятий спортом, долгой работы за компьютером, игры на музыкальных инструментах, приёма некоторых лекарств, обильного питья и некоторых других внешних факторов.
Максимально допустимое отклонение — 3-4 мм рт.ст. в течение дня.
Патологическое изменение ВГД связано с различными заболеваниями, причём не только офтальмологическими. Иногда этот симптом указывает на протекание:
- сахарного диабета;
- заболеваний сердечно-сосудистой системы (атеросклероз, варикоз, врождённый порок сердца);
- вегетососудистой дистонии;
- болезней почек (например, гломерулонефрита);
- офтальмологических заболеваний (увеит, астигматизм, глаукома).
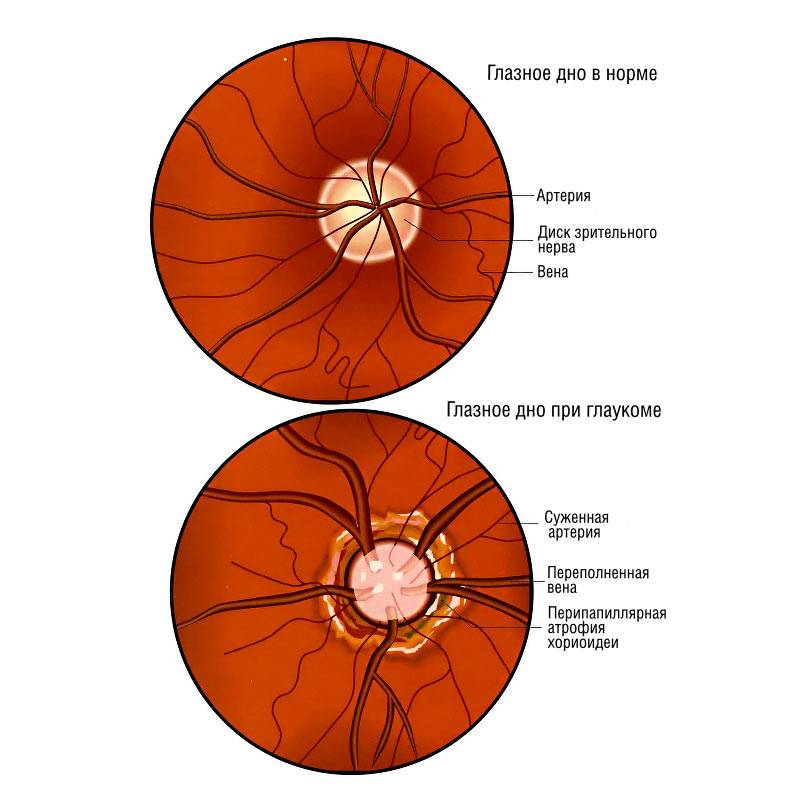
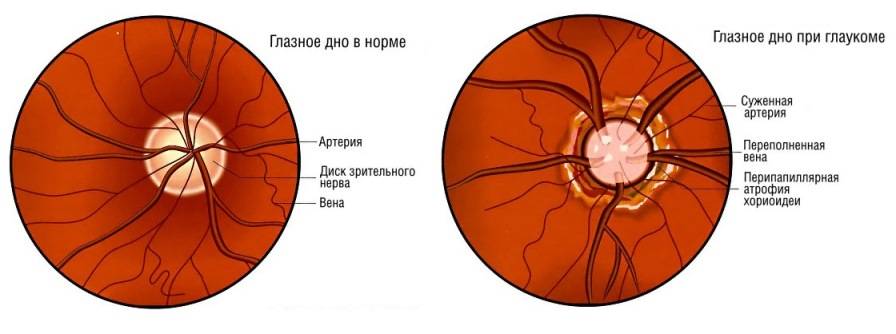
Глаукома — самая распространённая причина повышения внутриглазного давления, и в то же время повышение ВГД является основным фактором риска развития глаукомы. Это заболевание очень опасно и при отсутствии адекватной терапии может привести к полной потере зрения.
- ВГД может иметь стойкое повышенное или пониженное значение из-за генетической предрасположенности, гормонального сбоя, неблагоприятной экологической обстановки, частых стрессов, травм глаза (даже в далёком прошлом), неправильного режима работы и отдыха и нарушения гигиены.
- Одним из пагубных факторов могут выступать вредные привычки (табакокурение, употребление алкогольных напитков), неправильное питание и недостаток витаминов и минералов.
Норма глазного давления у человека
Норма глазного давления зависит от возраста и немного от пола. К примеру, при беременности и менопаузе у женщин показатели могут меняться, и это не считается патологией.
Наибольшее ВГД у новорождённых. Оно начинает постепенно снижаться до 10-летнего возраста.
| Возраст | Мужчины | Женщины |
| 20-30 лет | 14,93+-2,47 | 14,97+-2,51 |
| 30-40 лет | 15,17+-2,97 | 15,13+-2,82 |
| 40-50 лет | 15,55+-2,96 | 15,71+-3,04 |
| 50-60 лет | 15,89+-3,21 | 16,47+-2,89 |
| 60-70 лет | 16,33+-3,8 | 16,79+-3,79 |
| 70-80 лет | 16,14+-4,15 | 17,15+-3,83 |
Нормы могут незначительно изменяться в зависимости от тонометра.
Норма — понятие весьма условное, потому что усреднённые показатели разбросаны в диапазоне от 11 до 21 мм рт.ст. При этом имеет значение тонометр, время суток и даже время года, поскольку все это заставляет показатель незначительно изменяться.
Откуда берется жидкость в глазу
Глазное яблоко снаружи покрыто твердой оболочкой – склерой. Под ней – еще одна, сосудистая. Она отвечает за питание внутренней оболочки глаза – сетчатки. Под склерой, между радужкой и сосудистой оболочкой располагается кольцевидное ресничное (цилиарное) тело. В его задачу входит:
- Подвешивание биологической линзы – хрусталика;
- Его настройки – аккомодации (изменения формы хрусталика в зависимости от расстояния, на котором находится рассматриваемый объект);
- Выработка желеобразной жидкости, которая заполняет переднюю и заднюю камеры глаза. Циркулируя, она поставляет питательные вещества частям глаза, не имеющим сосудов: хрусталику, передней части стекловидного тела и пр.
Эта жидкость (водянистая влага) и создает внутриглазное давление, уровень которого зависит от ее количества.
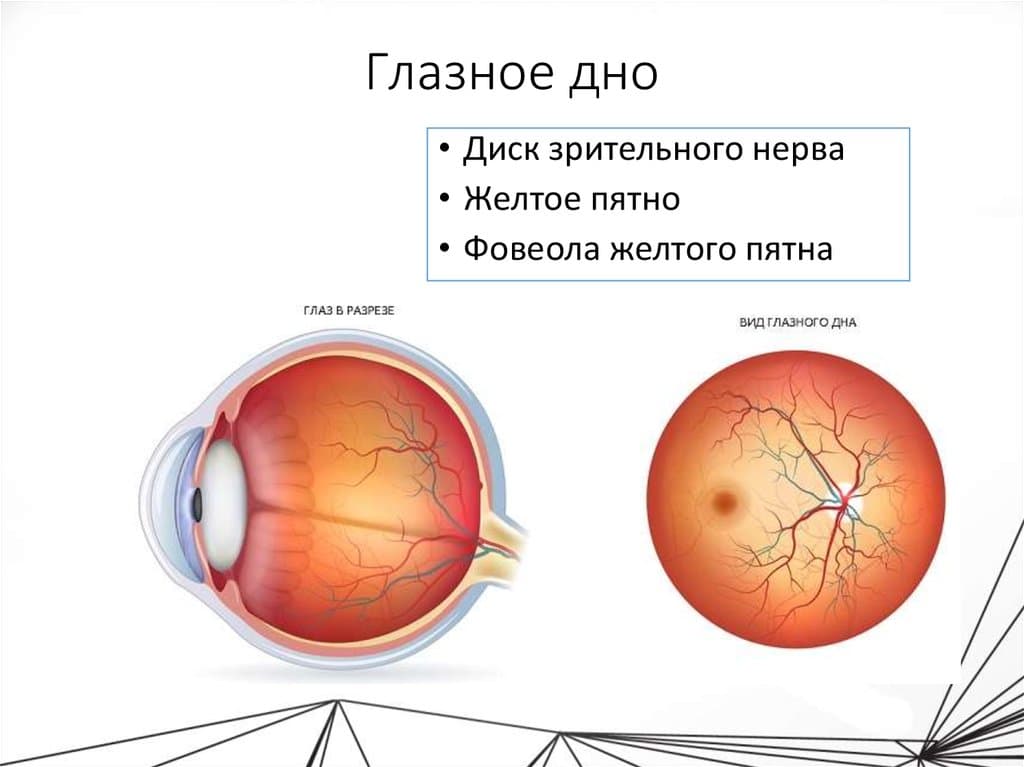
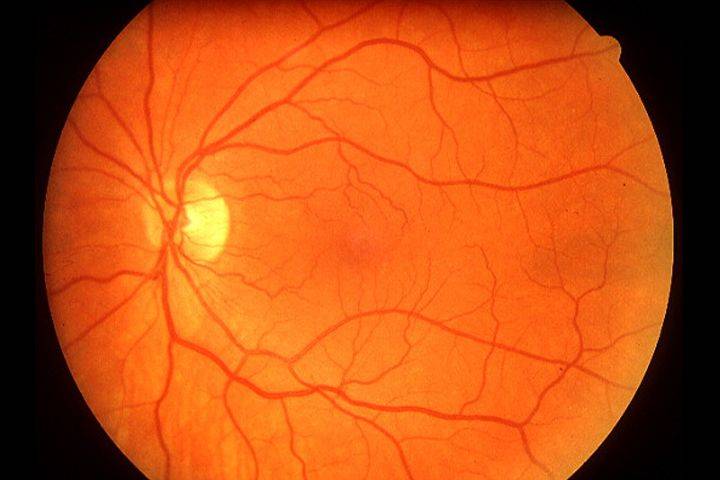
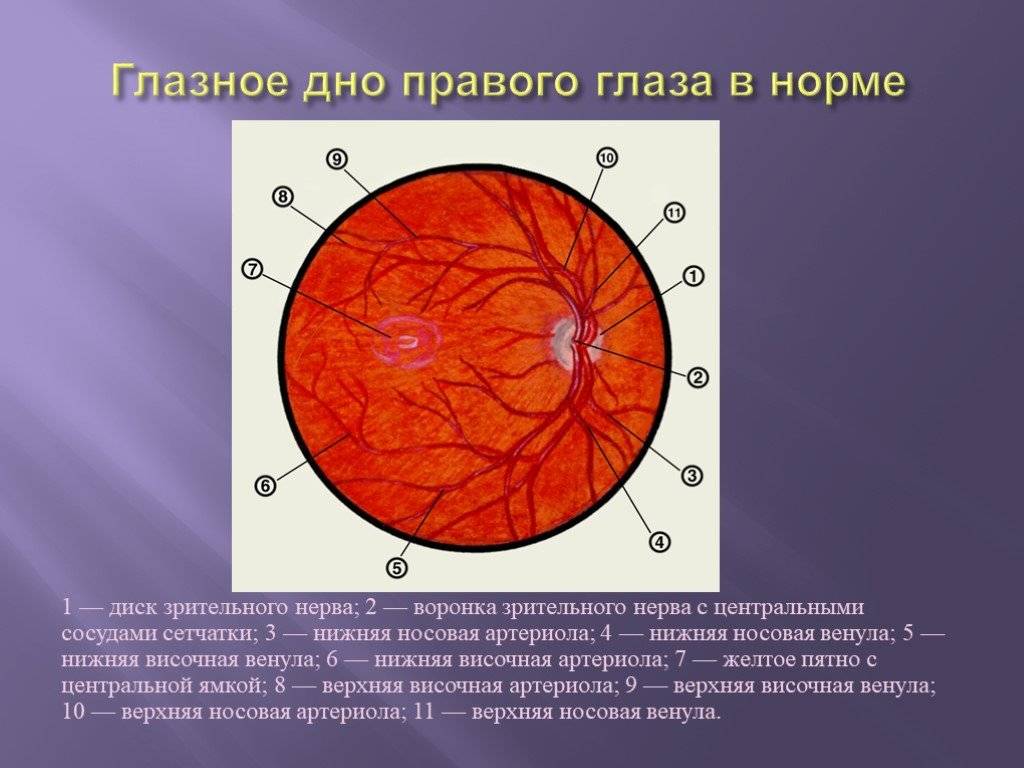
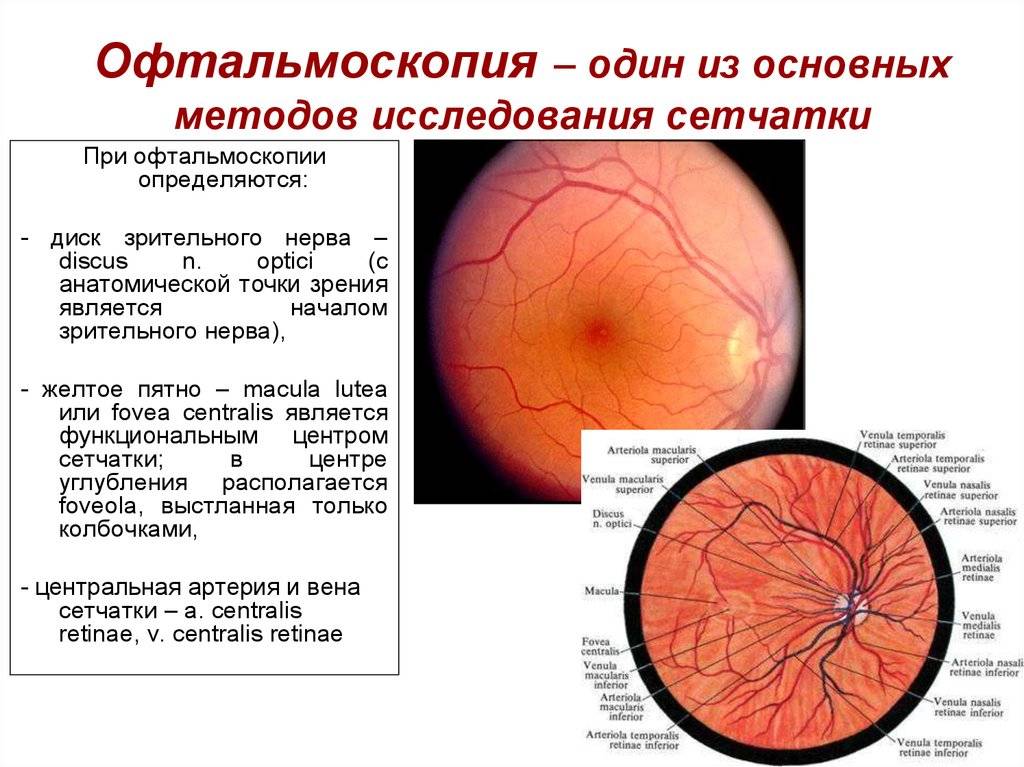
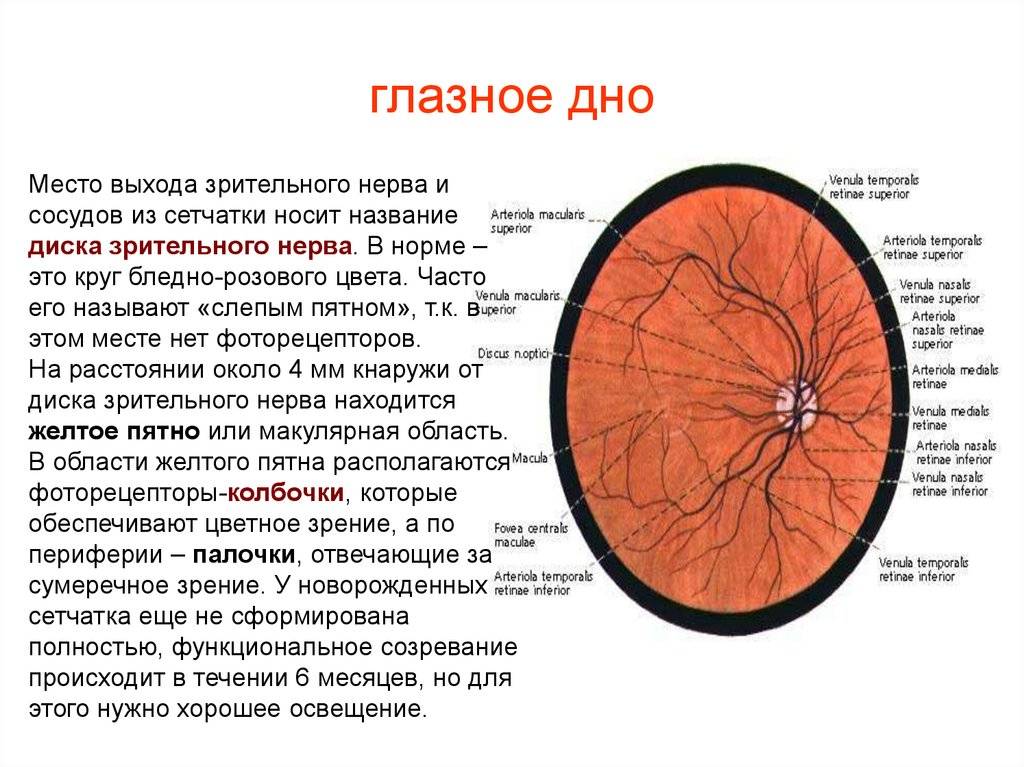
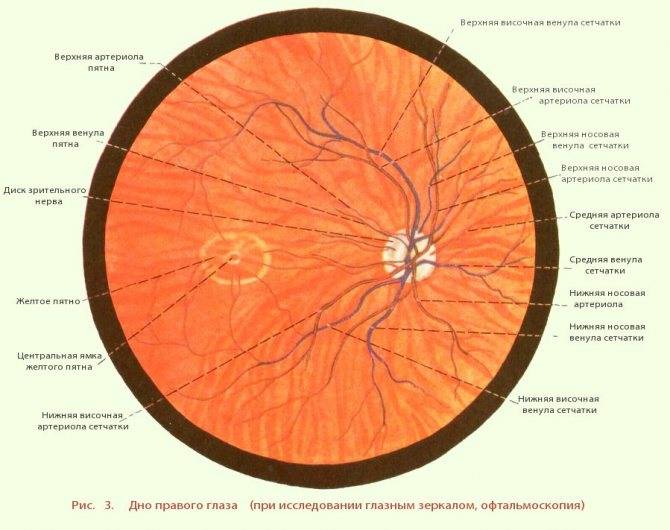
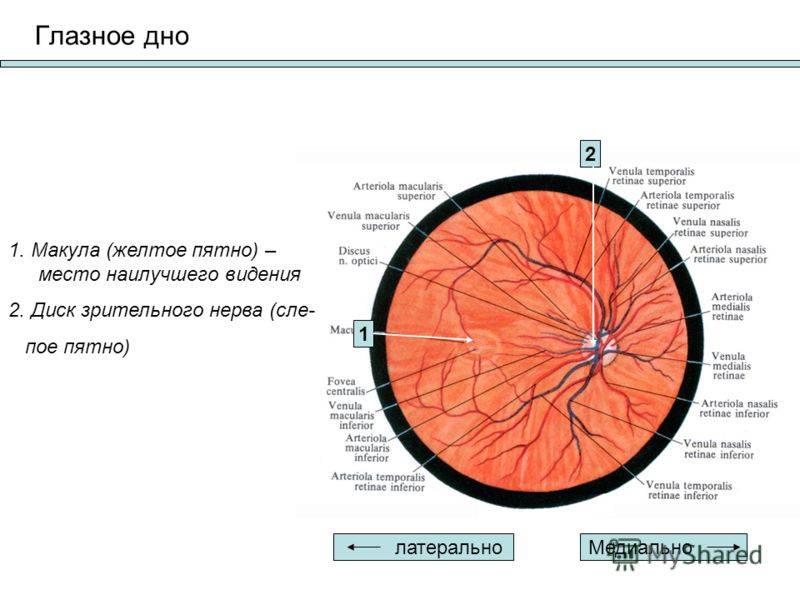
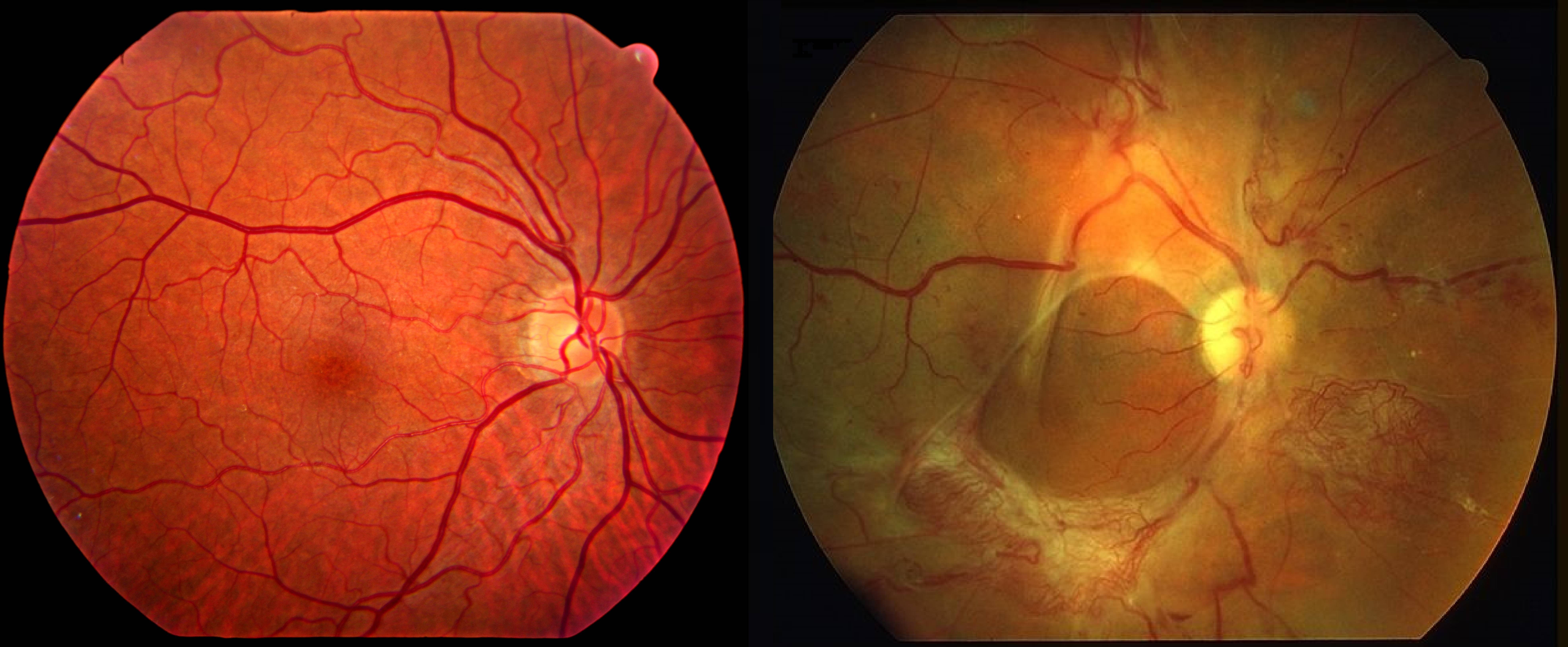
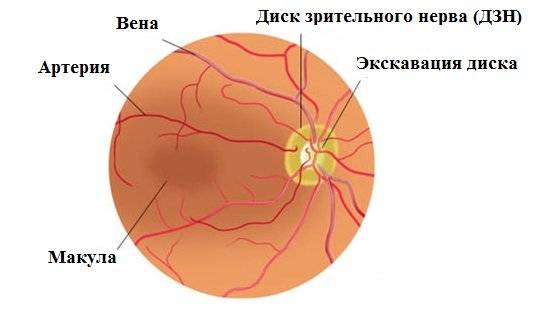
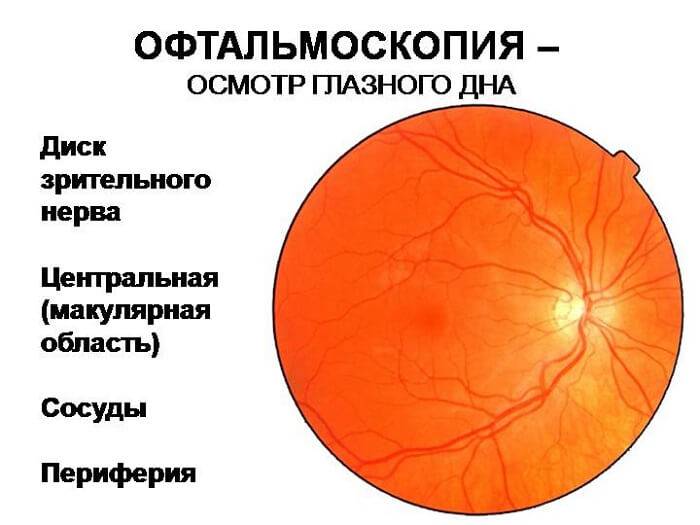
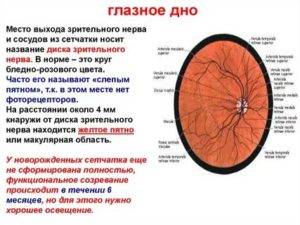
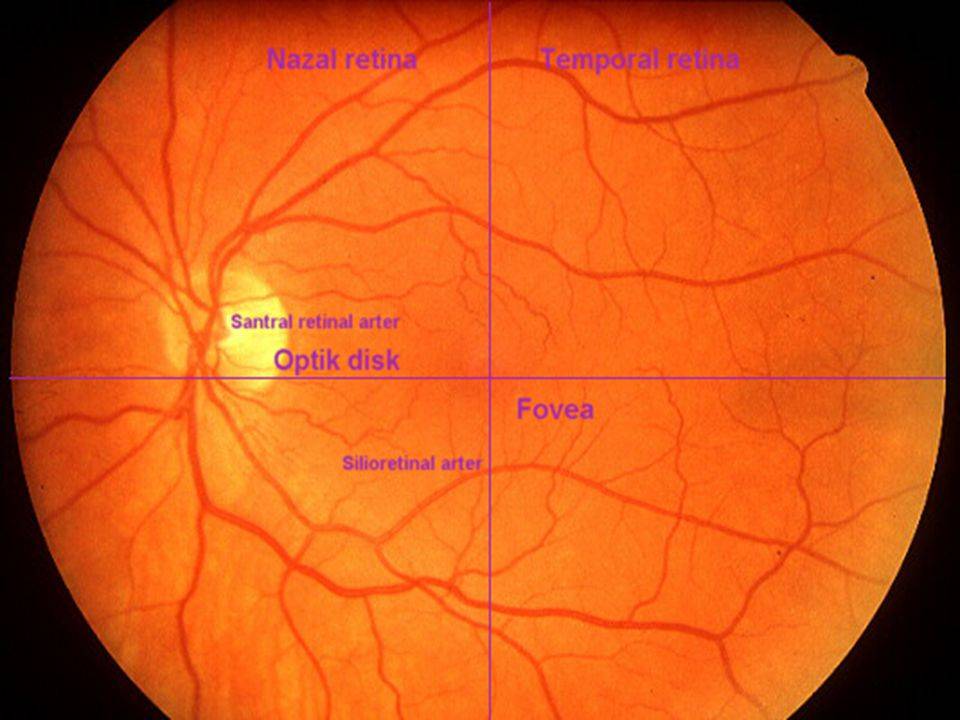
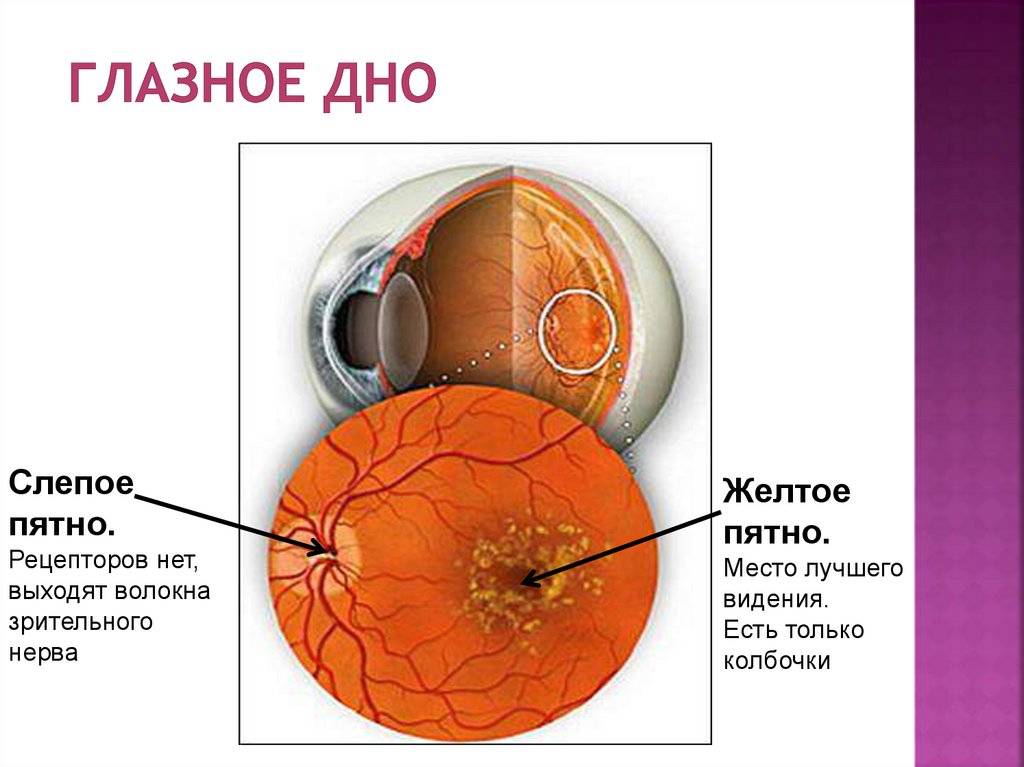
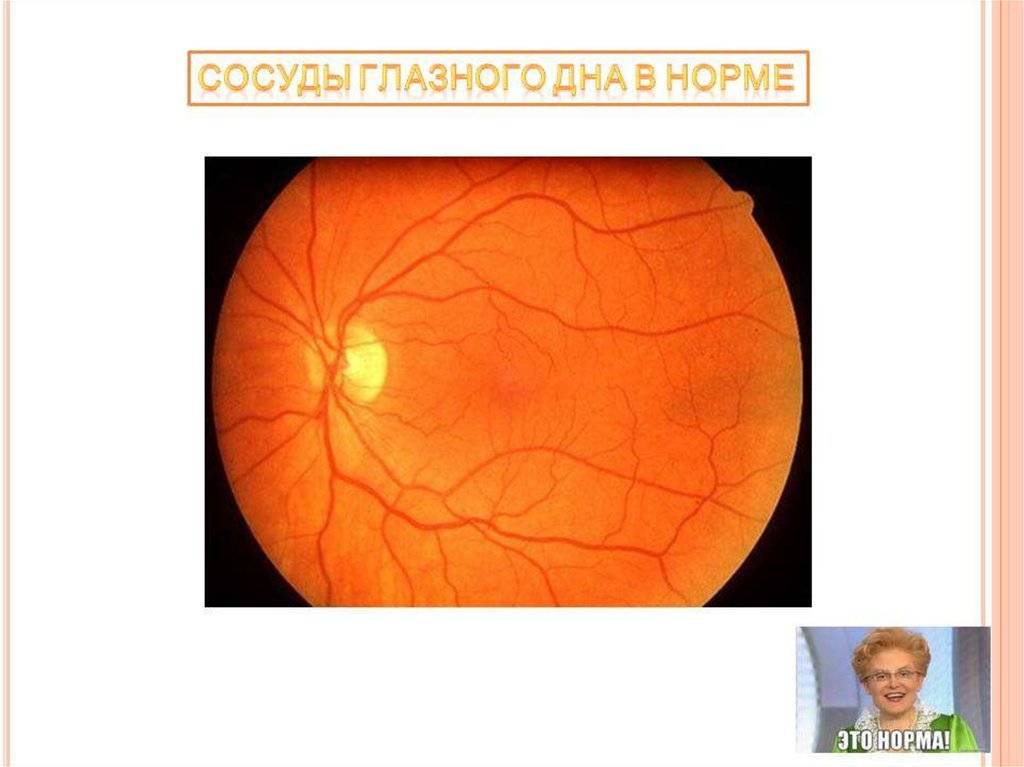
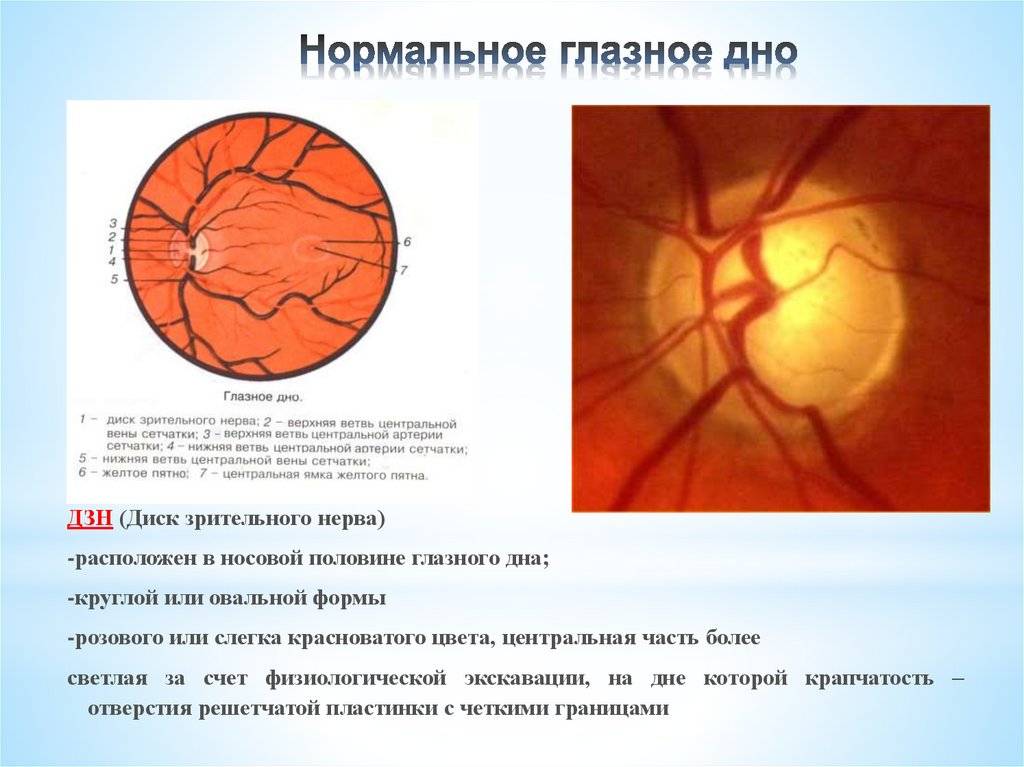
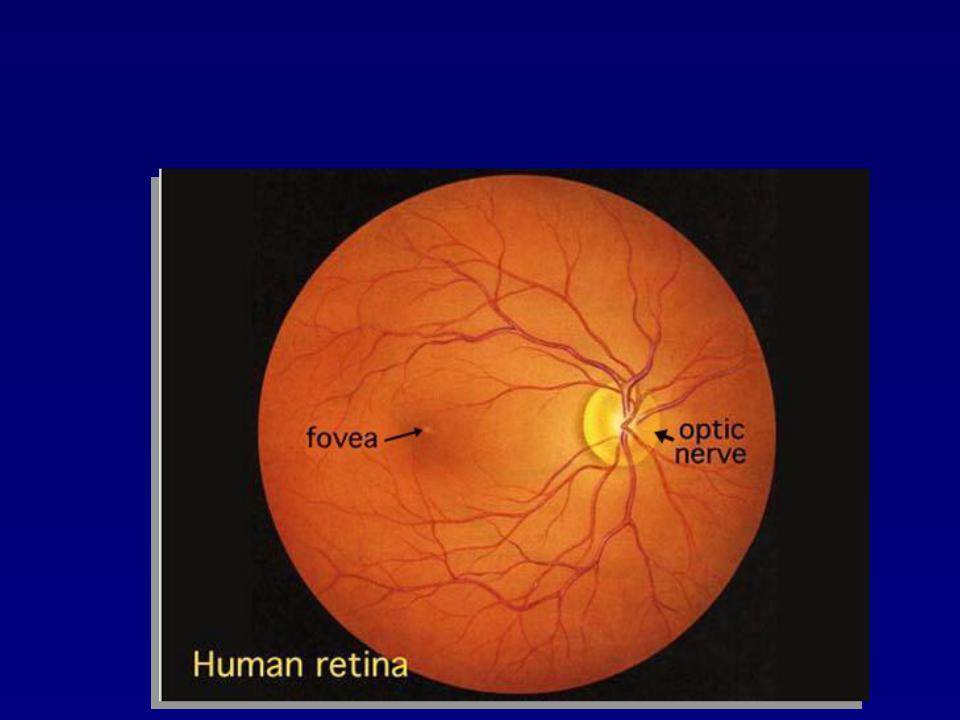
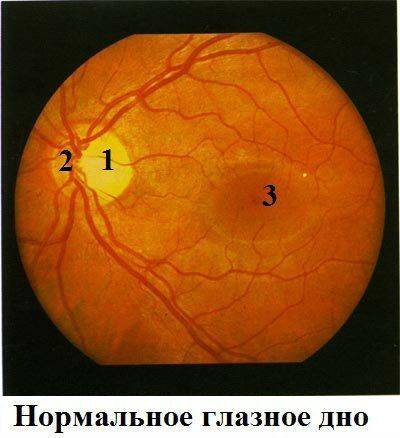
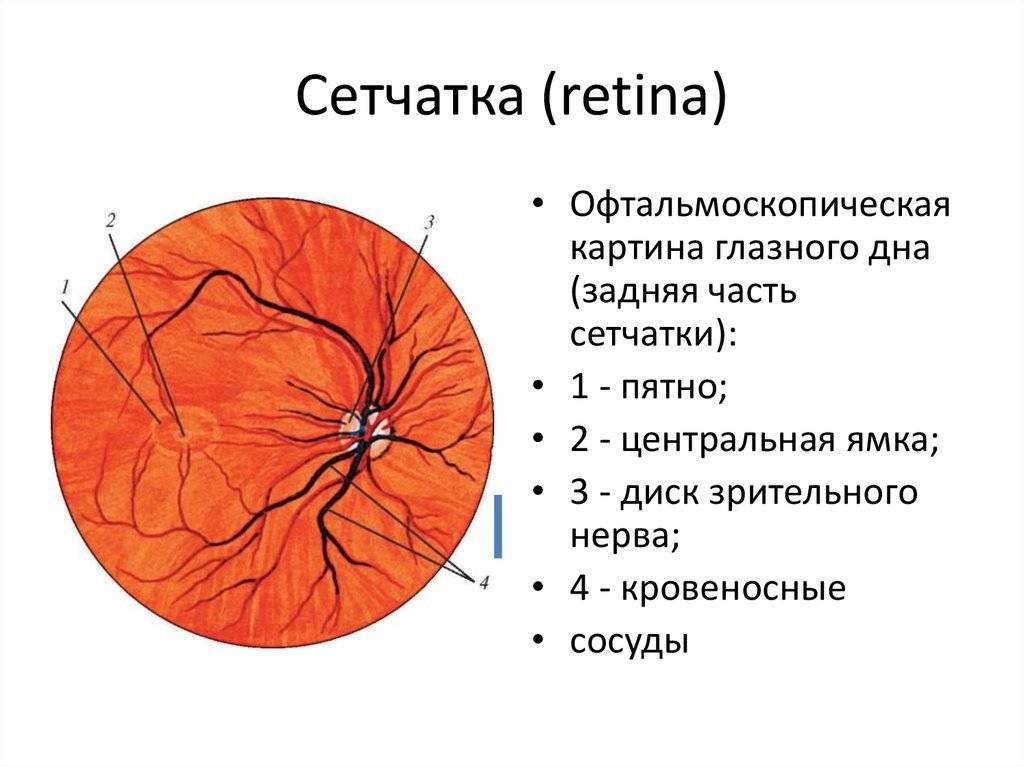
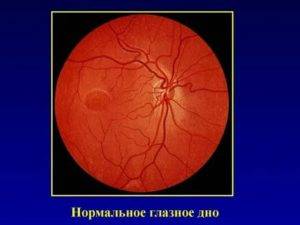
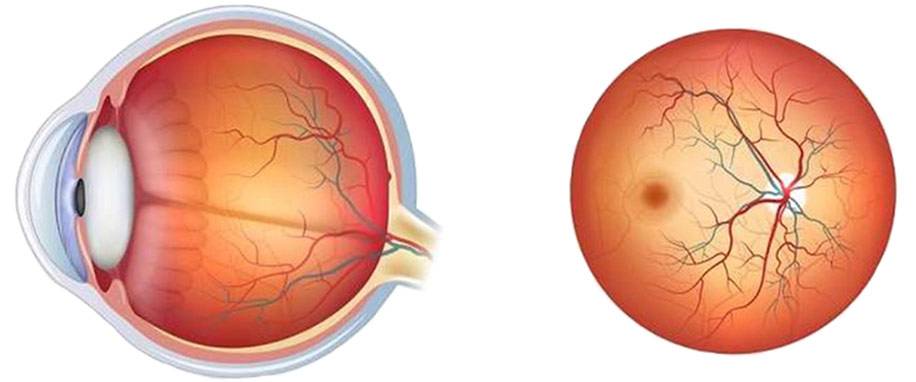
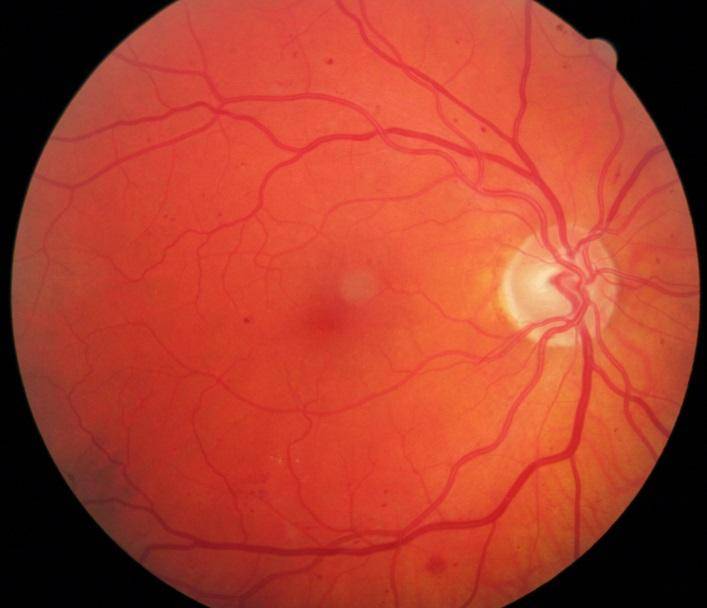
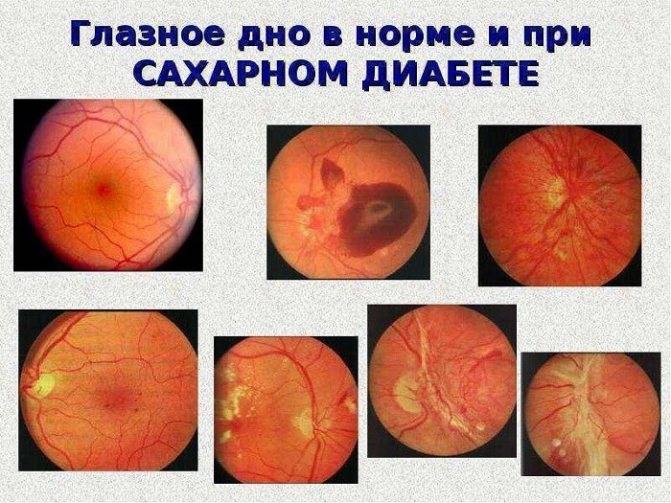
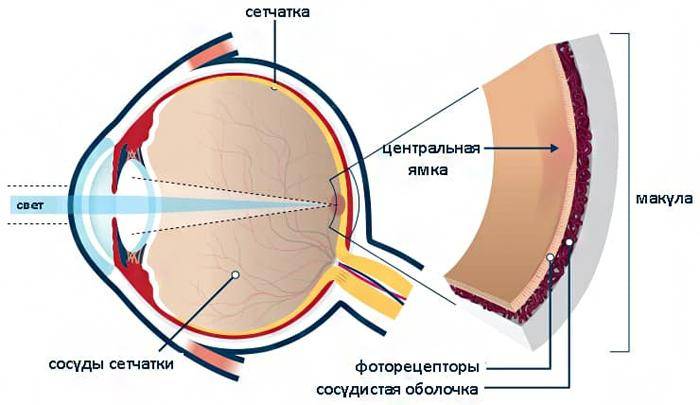
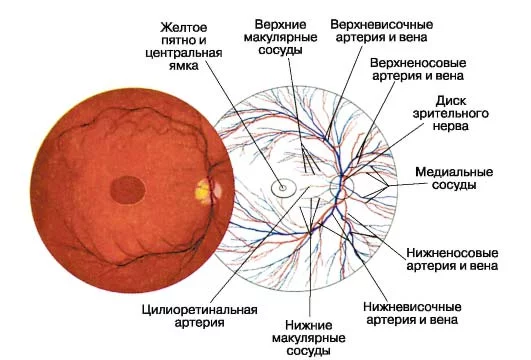
Что такое глазное дно
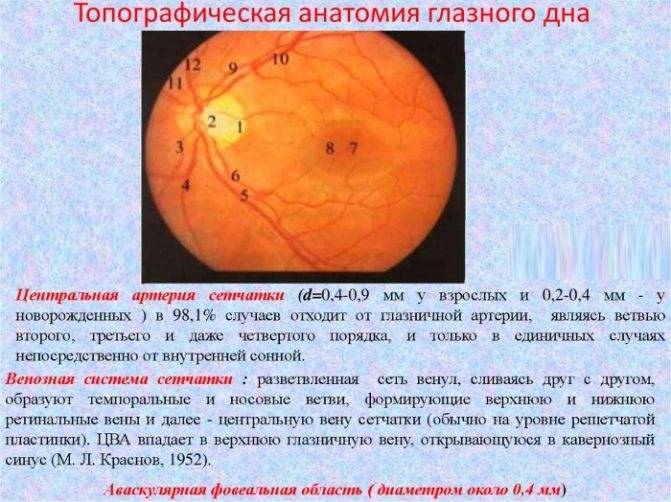
Под глазным дном подразумевают заднюю часть глаза, видимую при использовании специальных приспособлений. В этой области визуализируют важные структуры:
- сетчатку;
- сосудистую оболочку;
- диск зрительного нерва.
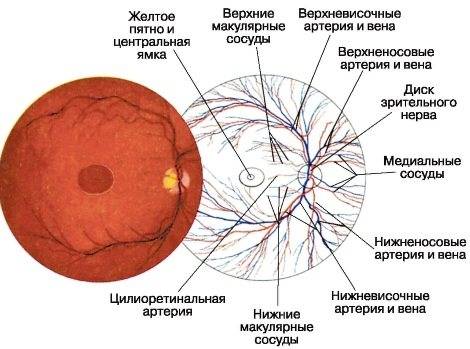
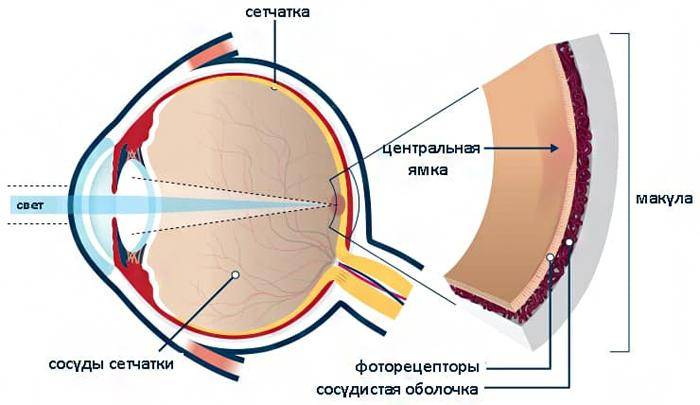
Центральная часть диска зрительного нерва объединяет в себе центральную артерию и вену сетчатки, которые разделяются на крупные и мелкие «ветви». В области заднего полюса глаза содержится жёлтое пятно (макула).
Глазное дно отличается повышенной уязвимостью, подверженностью различным патологиям. Окраска этой области глаза обеспечивается двумя пигментами – хориоидальным и ретинальным, количество которых неодинаково у разных людей.
Показания
Вещества для расширения зениц еще назначаются офтальмологами для ликвидации спазм аккомодации. Эта патология имеется при долговременной интенсивной работе (например, с ПК или же при чтении), которая приводит к усилению негативных воздействий на . Не запутаться в разновидностях медикаментов поможет консультация со специалистом.
Существует два вида таких медикаментов:
- прямые – способствуют сокращению мускул;
- непрямые – воздействие на круговую мышцу, снижение интенсивности сокращений.
Обширно используются при воспалительных болезнях радужки и цилиарного тела, что разрешает привести ее в положение спокойствия и уменьшить численность усложнений.
Капли от глазного давления, список эффективных средств
Современные методы фармакологии и постоянные научные открытия в области медицины, смогли создать капли и таблетки, которые помогают понизить высокое или повысить низкое давление дна глаза, риском развития катаракты или глаукомы. Ниже перечислен список известных и популярных капель от глазного давления, применяя которые можно восстановить здоровое состояние зрения.
Азарга
Капли для глаз Азарга используются при глаукоме и для снижения повышенного внутриглазного давления, в качестве одного из основных средств с гипертензивными свойствами.
Препарат относится к комбинированным препаратам бета-адреноблокаторам, которые способствуют сокращение выработки внутриглазной жидкости.
Благодаря понижению формированию ионов бикарбоната, уменьшается действие поточных процессов, которые влияют на течение открытоугольной глаукомы.
Арутимол
Арутимол является щадящим средством, не имеющим никаких противопоказаний к применению. Несмотря на то, что лекарство предотвращает развитие глаукомы, его применяют даже в самых затяжных случаях. Результат достигается только при продолжительном употреблении средства. Действующим средством является Тимолол.
Бетоптик
Бетоптик является сильнейшим средством по предотвращению образования большого количества жидкости в тканях, приводящих к повышению значения ВГД. Из-за особенностей действующих веществ, исчезает затуманивание зрачка при полном отсутствии сокращения тканей. Назначается при лёгкой степени глаукомы. Эффект от лекарств достигается после первого часа от приёма.
Вещество используется два раза в день. Из побочных действий выделяется сильное слезотечение, негативная реакция на свет и покраснение роговицы. В отдельных случаях может наблюдаться нервозный тремор и депрессивное состояние.
Тимолол
Применяется в том случае, когда необходимо внешнее воздействие адреноблокаторов. Действующее вещество – тимолол, позволяющее минимизировать количество водянистой жидкости органа. Применяется для снижения глазного давления, когда идёт активный процесс развития глаукомы и давления глазного дна сильно повышено. Если средство применяется в качестве профилактики здоровья, лучше всего отменить его приём, так как тимолол может снизить нормальное значение давления.
Ксалатан
Действующим веществом Ксалатана выступает латанопрост, чья работа направлена на снижение давления глазного дна. Ксалатан используется при глаукоме открытоугольного типа. Не имеет никаких побочных действий. Лекарство начинает действовать по происшествии первой пары часов и продолжается на протяжении всего дня. Вводится по одной капле на глаз в ночное время суток.
Ксалаком
Активными веществами Ксалакома являются латанопрост и тимолол. Из-за союза сильных действующих веществ эффект от капель достигается достаточно быстро. В течении 6 часов наступает уменьшение повышенного значения ВГД.
Окумол
Используется для снижения глазного давления, но полный эффект от Окумола достигается только спустя двух недель. Однако из-за привязки средства к группе бета-адреноблокаторов есть ряд ограничений на его применение:
- Противопоказано лицам с лёгочными болезнями;
- При сердечной недостаточности;
- Беременным и кормящим матерям назначается средство только в случае специальной консультации с наблюдающим врачом.
Окумед
Бета-адреноблокатор помогает стабилизировать состояние повышенного давления глаз, за счёт уменьшения оттока жидкости. Никак не влияет на форму и размер зрачка. Окумед начинает действовать через 20 минут после приёма. Вводится в конъюнктивальный мешочек. Снижение глазного давления начинает происходить уже через час, благодаря тимололу и гидрофосфату натрия.
Косопт
Действующее средство Косопта это тимолол и дорзаламид, которые как и в остальных случаях уменьшает количество внутриглазной жидкости, вызывающей в ряде случаев повышение ВГД.
Фотил
Препарат Фотил является комбинированным бета-адреноблокатором, вызывающим активное кровообразование и кровообращение сетчатки глаза. Из преимуществ – быстрое выведение средства из организма и уменьшение выработки жидкости как результат — снижение глазного давления.
Траватан
Траватан используется в тех случаях, когда требуется серьёзное вмешательство со стороны медикаментозных методов воздействия на давление глазного дна. После применения отток жидкости значительно уменьшается, что приводит к улучшению состояния здоровья глаз. Благодаря использованию данного средства достигается значительное улучшение стабилизации ВГД.
Профилактика близорукости (миопии)
Профилактика близорукости заключается в борьбе с ложной близорукостью и предупреждении прогрессирования истинной. Комплекс профилактических мероприятий сводится к следующему: 1. Раннее выявление близорукости и диспансеризация (выяснение наследственности, диспансерные осмотры детей и профосмотры взрослых). 2. Своевременная правильная коррекция близорукости. 3. Создание правильных гигиенических условий для занятий (хорошее освещение, работа вблизи на расстоянии не менее 30 см, чередование работы с отдыхом). 4. Оздоровление организма (лечение хронических заболеваний, повышение двигательной активности, упражнения для глаз). 5. Лечение привычно избыточного напряжения аккомодации.
Методы диагностики
Чтобы получить развернутую картину состояния глазного дна, применяют разные методы диагностики:
- биомикроскопия;
- линзы Гольдмана;
- метод Водовозова;
- ангиография;
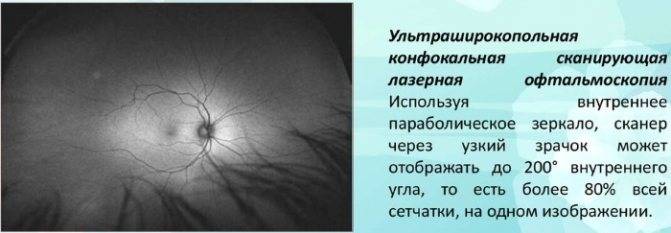
- лазерная офтальмоскопия.
Биомикроскопия
Биомикроскопия — это исследование внутренних структур оптического аппарата с помощью щелевой лампы и бинокулярного микроскопа. Бесконтактная методика широко применяется для обнаружения многих соматических патологий, не связанных с заболеваниями органов зрения.
Через щелевую лампу направляется источник света в область глазного яблока, а через мощный микроскоп офтальмолог обследует во много раз увеличенное изображение внутренних структур. Если нужно используют расширяющие зрачок капли.
Этот метод дает детальное представление о таких болезнях, как:
- катаракта;
- деструктивные изменения сетчатки;
- глаукома;
- патологии зрительного нерва;
- патологии сосудистой сетки.
Сколько длится биомикроскопия? Не более пятнадцати минут. Процедура не вызывает дискомфорт, проводится безболезненно. Однако есть условие для качественного проведения осмотра — моргать следует как можно реже. Противопоказанием к проведению диагностики является алкогольное или наркотическое опьянение.
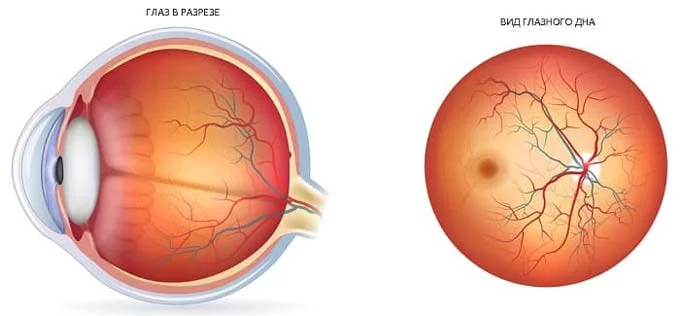
Линзы Гольдмана
Это трехзеркальный оптический прибор, с помощью которого можно детально осмотреть внутренние структуры даже при суженном зрачке. Линза Гольдмана позволяет диагностировать изменение глазного дна, конструктивные особенности тканей зрительных органов и их патологию.
Аппарат оснащен тремя зеркалами, расположенными под разным углом. Благодаря трем зеркалам офтальмолог может детально изучить все структурные отделы глаза, даже в труднодоступных для других диагностических приборов местах.
- С помощью малого зеркала диагностируется угол передней камеры глазного яблока и периферию сетчатки.
- Среднее зеркало позволяет изучить сетчатку впереди от экватора.
- Большое зеркало видит средний участок периферии сетчатки.
Недостатком аппарата является контактирование со слизистой глаз. Это чревато занесением инфекции, если инструмент диагностики был некачественно санирован после обследования предыдущего пациента. Для обработки линз используют чистый спирт.
Метод Водовозова
Этот метод иначе называется офтальмохромоскопия. При обследовании используют лучи разного цветового спектра, которые получаются из-за установленных на офтальмоскопе фильтров. Зеленый фильтр позволяет увидеть наличие кровоизлияний, которые незаметны при обычном освещении, и других патологий внутренних сред глаза.
Непроходимость артерий сетчатки приводит к сердечно-сосудистым заболеваниям и инсультам. Офтальмохромоскопия позволяет исследовать труднодоступные для других видов диагностики оптические структуры и среды.
Применение цветных фильтров:
- Красный цвет используют для обследования сосудистой сетки;
- пурпурный цвет используют для обследования патологических изменений сетчатки;
- желтый цвет помогает выявить кровоизлияния под сетчаткой глаза;
- синий цвет позволяет рассмотреть моховидные элементы.
Противопоказания к диагностике:
- Атрофия мышцы зрачка;
- глаукома;
- повышенное внутриглазное давление;
- контактное слезотечение;
- светобоязнь;
- воспаление слизистой ткани.
Обследование проводится бесконтактным методом, не причиняет боль и дискомфорт. Один глаз исследуется от пяти до пятнадцати минут.
Ангиография
Этот метод использует флуоресцентную краску, с помощью которой можно детально исследовать сосудистую сетку глазного дна. Врач хорошо видит наполненность сосудов и их рельеф. Красящее вещество вводят внутривенно. Снимки делают до и после введения флуоресцентной краски, затем результаты сравнивают.
Относительные противопоказания к диагностике:
- Грудное вскармливание;
- сердечные патологии;
- почечная недостаточность;
- бронхиальная астма;
- глаукома;
- прием антидепрессантов.
Данную диагностику не рекомендуется проводить людям преклонного возраста, а также лицам с обострениями хронических заболеваний.
С помощью ангиографии обследуют капилляры, вены, артерии и лимфатические сосуды сетчатки. Диагностику назначают после 14 лет. У метода есть существенный недостаток — реакция организма на введение красящего вещества. Это может быть головокружение, тошнота и даже рвота. Реже наблюдаются обморочные состояния как негативная реакция на контрастный препарат.
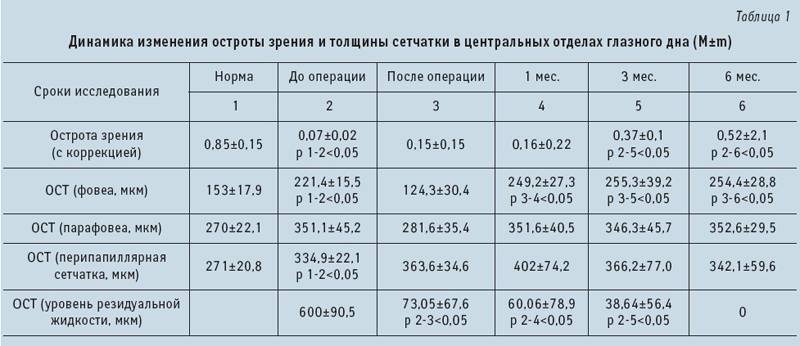
Расшифровка результатов тонографии
Рассмотрим детальнее расшифровку результатов тонографии глаза. В процессе обследования все результаты фиксируются, а далее строится тонографическая кривая, отображающая уровень снижения и повышения внутриглазного давления.
Для того, чтобы поставить точный диагноз, нужно проанализировать результаты таких исследований как тонография, периметрия (проверка границ поля зрения), и результаты измерений внутриглазного давления несколько раз за сутки.
В распоряжении офтальмолога есть специальные таблицы, которые дают возможность найти базовые показатели гидродинамики без произведения расчетов.
Глаукома диагностируется в том случае, если КЛО меньше 0,15, кривая суточной тонометрии имеет патологический характер, а в центральной области поля зрения есть скотомы (темные пятна, или участки выпадения).
Тонография позволяет поставить более точный диагноз при гиперсекреторной глаукомой (когда выделяется очень много внутриглазной жидкости), и ретенционной (возникает при сокращении путей, по которым должна оттекать жидкость).
Этот метод диагностики применяется в тех случаях, когда есть потребность оценить эффективность хирургического вмешательства или медикаментозного лечения.
Тонография считается одним из самых информативных и точных способов исследования при подозрении на глаукому. Для того, чтобы получить полную картину гидродинамики глаза, тонографию совмещают с периметрией.
Что показывает исследование
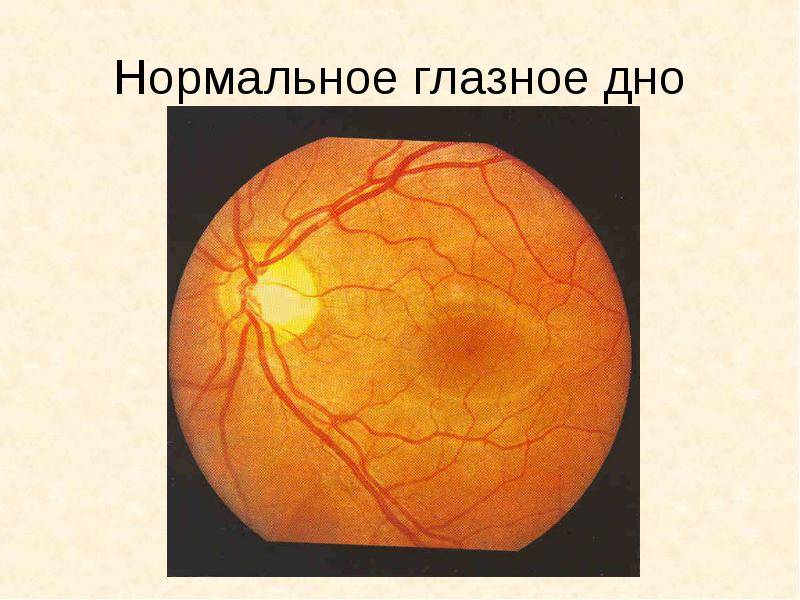
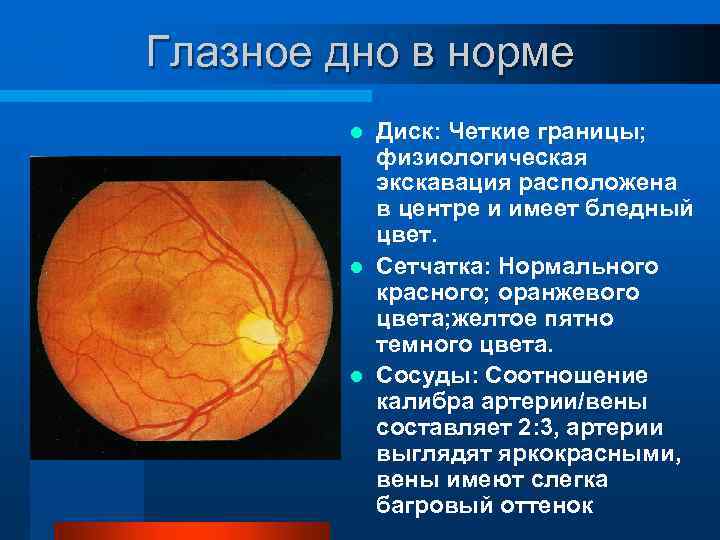
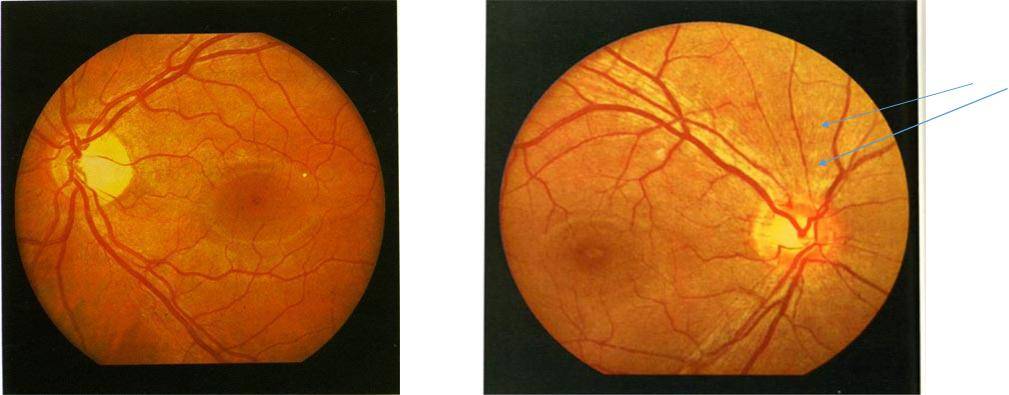
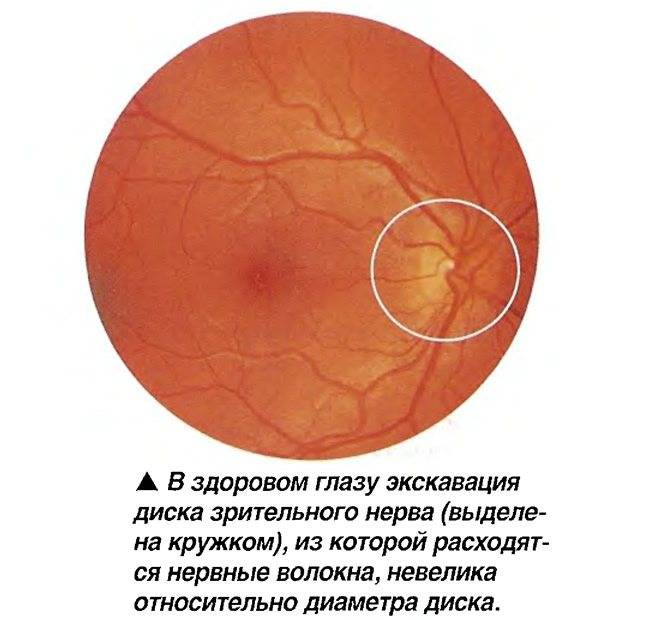
Если характеристики глазного дна в норме, специалист обнаруживает:
- незамутнённое стекловидное тело глаза;
- незначительную экскавацию диска глазного нерва в сравнении с его диаметром;
- жёлтое пятно, имеющее хорошие световые рефлексы.
У близоруких пациентов офтальмоскопия выявляет укрупнённый зрительный диск. У дальнозорких людей этот отдел глаза уменьшен. При астигматизме эта структура имеет неправильную округлую или овальную форму.
Если в процессе проведения ангиографии отсутствует свечение в определённых областях глазного яблока, возникает подозрение на сужение сосудов или образование тромба. Проникновение красящего вещества в структуру сетчатки указывает на повреждение гематоретинального барьера, связанного с отслойкой или воспалением пигментной оболочки.
По имеющимся у пациентов изменениям удаётся судить не только об офтальмологических проблемах. Некоторые нарушения указывают на патологии в сердечно-сосудистой или нервной системе.
Профилактика
Предотвратить возникновение офтальмотонуса можно, соблюдая простейшие правила:
- Если ваша работа связана с компьютером, периодически давайте глазам передышку.
- Регулярно делайте массаж шеи.
- При больших нагрузках на органы зрения примите превентивные меры: поддержите глаза специальными витаминными комплексами.
Не обязательно ждать проблем с ВГД: и для здоровых глаз полезна зарядка. Несколько упражнений много времени не отнимут, а пользу принесут большую – образ жизни современного человека заставляет глаза работать с напряжением практически весь период бодрствования.
Любителям кофе надо помнить, что избыток кофеина в крови может привести к гипертонии – артериальной и глазной.
Занятия спортом с нагрузками в разумных пределах и полноценный отдых помогают сберечь хорошее зрение до глубокой старости.
https://youtube.com/watch?v=oHrn1d0CWe8
4 Осмотр детей
Патологии органов зрения составляют 10% от всех заболеваний у детей. До 12 лет большинство их них хорошо поддается лечению. Ранняя диагностика помогает избежать тяжелых осложнений (косоглазие, амблиопия, мигрень, дистрофия сетчатки, ухудшение сна и обучаемости). Существуют наследственные заболевания глазного дна, которые проявляются в детском возрасте и у подростков:
- болезнь Беста;
- пигментная дистрофия;
- болезнь Штаргардта;
- ретикулярная дистрофия;
- друзы оптического диска и другие.
Болезнь Беста
У новорожденных детей первый офтальмологический осмотр производят в роддоме. Некоторые заболевания не имеют никаких проявлений на начальном этапе, но в дальнейшем могут привести к осложнениям. Наиболее опасными из них являются:
- 1.
Ретинопатия у недоношенных детей. Для этого заболевания характерно образование патологических кровеносных сосудов. Нормальное развитие сетчатки замедляется, стекловидное тело становится более плотным, в результате чего сетчатка натягивается и может произойти ее отслоение. Внешне проявляется в виде серого свечения зрачка, но это происходит на последней стадии, когда уже не удается сохранить зрение. Факторами являются болезни матери во время беременности, токсикоз, кислородное голодание плода.
- 2.
Частичная или полная атрофия зрительного нерва. Главной причиной этого заболевания являются поражения головного мозга у малыша, которые он может получить внутриутробно или во время родов. При полной атрофии зрение полностью отсутствует.
Осмотр глазного дна у здоровых детей делают в 1 и 6 месяцев. Так как для них затруднительно использовать мидриатики, то эта процедура чаще всего производится с нерасширенным зрачком при помощи офтальмоскопа и щелевой лампы. В случае, если необходимо проверить периферические области дна, особенно у недоношенных детей, то применяют тропикамид или атропин. Для фиксации малыша во время осмотра используют 3 способа:
- ребенка сажают на колени к матери, одной рукой она держит его руки и обхватывает тело, а другой – лоб;
- пациента укладывают на спину так, чтобы туловище находилось на коленях у матери, а голову зажимают между коленей офтальмолога;
- применяют пеленание. Это самый простой и надежный способ для того, чтобы успокоить малыша во время осмотра.
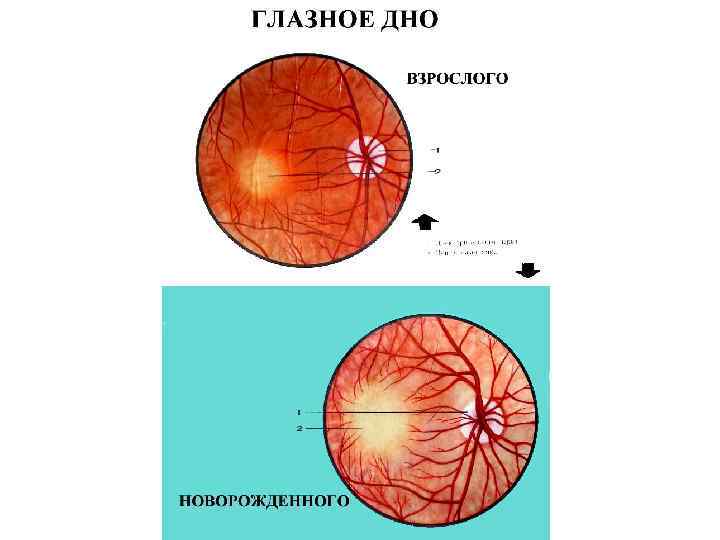
В 7-8 лет ребенку можно проводить полноценное обследование с применением препаратов, расширяющих зрачок и специальных диагностических устройств. Картина зрительного дна у детей отличается от таковой у взрослых:
- в норме диск зрительного нерва имеет сероватый цвет (до 1-2 лет ), а в его центре наблюдается беловатая сосудистая воронка;
- соотношение размеров артерий и вен у детей в первые месяцы после рождения составляет 1:2, а у подростков и взрослых – 2:3;
- у новорожденных имеется светлая точка в центре желтого пятна (фовеальный рефлекс). У детей старше такой точки нет, а желтое пятно выглядит как темно-красный овал, с блестящей полоской по краю (макулярный рефлекс);
- у новорожденных тон глазного дна бледно-розовый, с возрастом он переходит к темно-красному.
При осмотре ребенка в родильном доме в большинстве случаев можно диагностировать врожденную глаукому на ранних стадиях развития этого заболевания. Эта патология встречается редко – 1 случай на 20 тыс. новорожденных. Если нарушения выражены неярко, то проявление глаукомы может быть отсрочено у ребенка на несколько лет. Одними из характерных признаков являются крупные глаза (радужка более 10 мм), замедленная реакция зрачка на свет, покраснение белков из-за расширения сосудов, которое педиатры часто принимают за конъюнктивит. Обследование на врожденную глаукому проводится в специализированном глазном стационаре под наркозом. На ранней стадии лечения клинического эффекта удается добиться в 80% случаев. Такие дети всю жизнь должны находиться на учете у окулиста.
Как измерить зрение у детей
Первое знакомство малыша с офтальмологом обычно состоится в возрасте 1 месяца. В этом возрасте зрительная система еще не сформирована, и определение абсолютно точных показаний остроты не только технически невозможно, но и не нужно. Как правило врач ограничивается диагностикой способности фиксировать взгляд – с помощью большого яркого шарика, медленно перемещая его перед глазами.
Интересно, что в младенчестве нормой считается периодические сходящееся косоглазие и дальнозоркость до 4-5 диоптрий.
А вот в возрасте 1 года оценить остроту зрения необходимо, так как нарушения, выявленные на этом этапе развития без лечения могут сильно испортить остроту зрения в дальнейшем.
Для определения остроты зрения с 1 года и до 3 лет проводится сиаскопия (буквально это переводится как «наблюдение теней»). Направляя в зрачок ребенка пучок света, врач наблюдает за наличием тени на глазном дне через специальную линейку с линзами различных диоптрий. Как только удастся подобрать необходимую кривизну линзы, тень на глазном дне исчезнет, так как пучок света перестанет преломляться.
Метод принципиально схож с визометрией, но в случае скиаскопии врач ориентируется не на ответы самого пациента, а сам визуально оценивает прохождение света через хрусталик и его аккомодацию (способность принимать необходимую для четкого видения кривизну). Величина линзы, которая необходима для нейтрализации теней и является показателем отклонения рефракции.
Для направления взгляда малыша в нужную сторону – выше уха врача – часто используют небольшую яркую звенящую игрушку. Такой осмотр прост, очень информативен, проводится без дорогостоящей аппаратуры, но требует точности и быстроты, а также значительной ловкости рук от врача, ведь малыши быстро утомляются и могут начать капризничать и сопротивляться. Результаты в значительной степени зависят от опыта и мастерства доктора. 
Для детей, которым уже исполнилось 3-4 годика используют классический метод визометрии –определение символов с расстояния 5 метров. На плакате для детей (в России это обычно таблицы Орловой или Алейниковой) вместо букв изображены хорошо известные детям простые символы – гриб, чайник, машинка, слон и т.д. Малыши в этом возрасте еще не знают букв, но хорошо различают известные предметы и уже могут назвать их. До осмотра доктор с малышом посмотрят таблицу вблизи и договорятся, как называть каждый символ. Также для детей старше 3 лет может быть применена авторефрактометрия.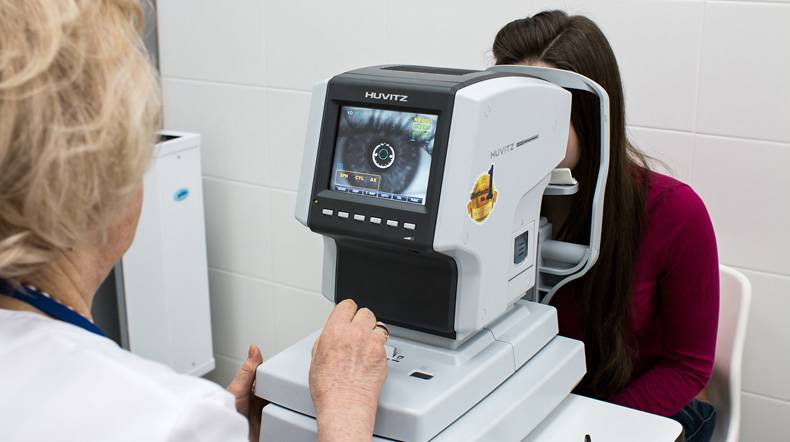
Авторефрактометр – специальный прибор, который проводит компьютерную диагностику глаза на способность фокусироваться на предмете. В ходе исследования нужно заглянуть в окуляры прибора, где будет показана светящаяся картинка (чаще всего это домик в поле). Глаз автоматически «настроит» четкость изображения, а прибор засечет путь отражения лучей света от картинки до сетчатки и обратно, и автоматически рассчитает приблизительную остроту зрения.
Фокусное расстояние и способность спроецировать изображение на сетчатку определяется длинной глаза и толщиной хрусталика. У детей в силу возраста размер глаза мал и изображение проецируется за сетчаткой, то есть маленькие дети всегда дальнозорки и это нормально.
Нормальные значения остроты, соответствующие возрасту:
- 3 года – 0,6-0,9
- 4 года – 0,7-1,0
- 5 лет – 0,8 – 1,0
- 6 лет и старше – 0,9 -1,0
С ростом малыша происходит и увеличение в размерах глазного яблока, так что нарушения зоркости в большинстве случаев проходят сами по себе. Зрение достигает единицы около 5-7 лет.
Особенности диагностики у беременных
Как проверяют глазное дно у беременных? С наступлением беременности в женском организме происходят значительные изменения, причиной которых является кардинальная гормональная перестройка. Подобные процессы не могут не отображаться на состоянии зрительного аппарата. Неоднократно доказано, что у беременных существенно увеличивается риск патологического поражения глазного дна.
По этой причине к офтальмологу на регулярные осмотры должны приходить, как женщины в положении, имеющие зрительные нарушения, так и будущие матери, у которых проблем со зрением никогда не отмечалось.
Проверка зрительных органов нужна еще и потому, что нежелательные изменения могут возникнуть в последнем триместре, хотя до этого любые отклонения отсутствовали.
Беременная может пожаловаться на определенные симптомы, свидетельствующие о начинающихся неполадках:
- ложную близорукость;
- мелькающие «мушки».
Если женщина посещает окулиста, болезнь будет замечена вовремя, что позволит избежать нежелательных последствий, к примеру, истончения сетчатки.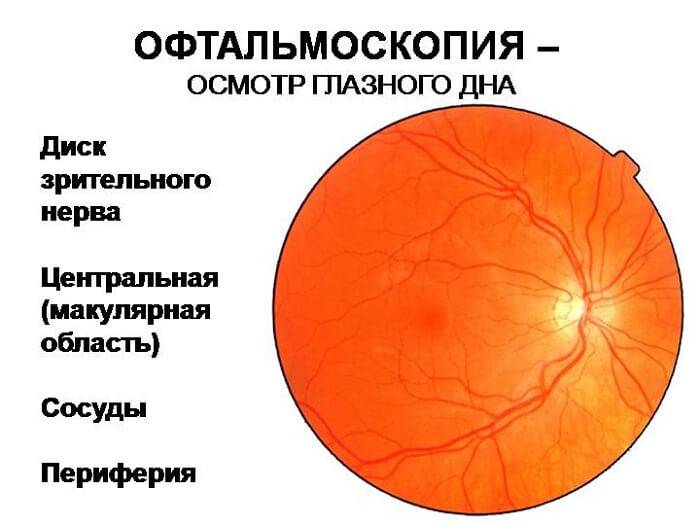
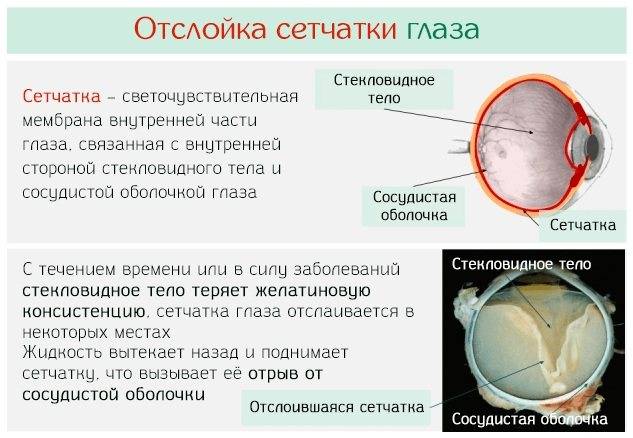
Из-за патологий глазного дна беременные во время естественного родоразрешения рискуют столкнуться с осложнениями:
- разрывом сетчатки;
- ее отслойкой.
Поэтому когда угрозу удастся обнаружить до родов, вероятнее всего, медики порекомендуют кесарево сечение. Однако роженица сама должна принимать окончательное решение. Появление на свет малыша в данной ситуации часто обходиться без ухудшения зрения.
Проверка глаз у беременных осуществляется при помощи различных офтальмологических методик, во время которых допускается применение мидриатиков.