Причины заражения крови
В качестве возбудителей сепсиса выступают самые разные микроорганизмы: стафилококки, менингококки, пневмококки, кишечная палочка, микобактерия туберкулеза, клебсиелла, грибы типа Candida, вирусы герпетиморфной группы.
Стоит отметить, что развитие сепсиса связано не столько с свойствами самих возбудителей, сколько с состоянием организма человека и его иммунитета. Снижение эффективности защитных барьеров приводит к тому, что наши охранные системы уже не могут вовремя локализовать вредных возбудителей и тем более предотвратить их проникновение внутрь различных органов.
Если же говорить о наиболее распространенных способах заражения сепсисом, то стоит отметить, что они зависят от типа конкретного возбудителя. Для каждого из них характерны свои особенности и эпидемиологические предпосылки. Особняком стоят лишь случаи, когда у больных развивается внутрибольничный сепсис, симптомы которого иногда дают о себе знать даже после вдыхания плохо очищенного воздуха в палатах (в 60% проб выявляются потенциально опасные микроорганизмы).
Также можно выделить и другие пути инфицирования, определяющие основные симптомы сепсиса:
- акушерско-гинекологический;
- отогенный;
- криптогенный;
- черезкожный сепсис;
- оральный;
- заражение крови, происходящее вследствие хирургических и диагностических манипуляций.
Выявление «ворот», через которые проник сепсис, имеет огромное значение для успешного лечения пациентов. Ранняя диагностика сепсиса позволяет вовремя выявить инфекцию, отделить ее от случаев кратковременного нахождения микробов в крови и активизировать защитные системы организма.
Как мы уже сказали выше, для развития сепсиса необходимо соблюдение некоторых условий, в частности:
- формирование вторичных очагов, которые в дальнейшем также поставляют возбудителей;
- наличие первичного очага (он должен быть связан с кровеносной системой или лимфатическими сосудами);
- многократное проникновение возбудителей в кровь;
- неспособность организма организовать необходимую иммунную защиту и спровоцировать реакции против вредных микробов.
Только если все эти условия соблюдены и у больного имеются соответствующие клинические признаки инфекции, врачи диагностируют сепсис крови. Развитие сепсиса провоцируется тяжелыми заболеваниями (диабет, раковые опухоли, рахит, ВИЧ, врожденные дефекты иммунной системы), терапевтическими мероприятиями, травмами, длительным приемом иммунодепрессивных препаратов, рентгенотерапией и некоторыми другими факторами.
Причины сепсиса
Сепсис у взрослого пациента или ребенка развивается в результате массивного инфицирования токсинами и продуктами гнилостной деструкции патогенных микроорганизмов, при применении неадекватной схемы лечения основного заболевания, то есть данную патологию специалисты рассматривают как генерализацию воспалительного процесса. Диагноз «сепсис» представляет собой крайне опасное для человека состояние, которое часто заканчивается летальным исходом.
Даже несмотря на бурное развитие фармацевтической промышленности и внедрения новых технологий в лечении инфекционных заболеваний, инфекционный сепсис представляет собой актуальную медико-социальную проблему. В лечении сепсиса используются различные высокоактивные антибактериальные препараты последнего поколения и вместе с тем, данная патология является лидирующей среди причин летального исхода у пациентов инфекционного профиля.
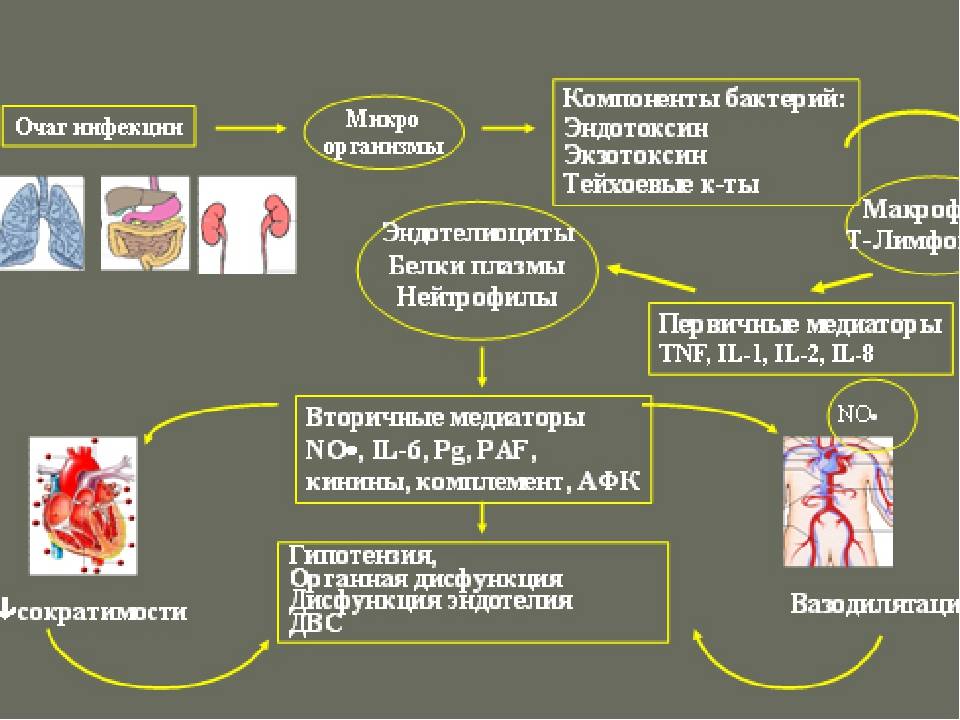
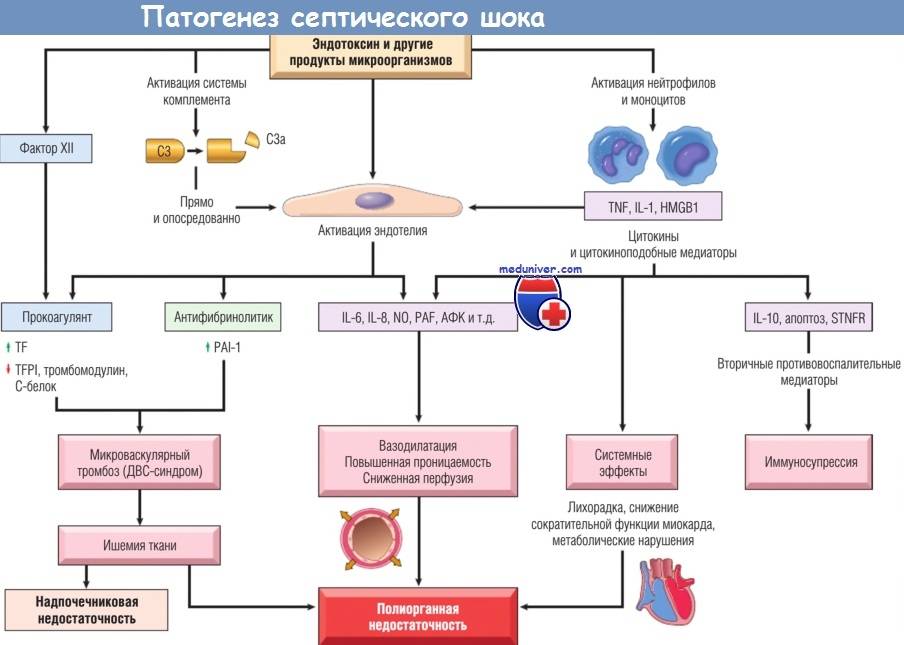
Среди основных этиопатогенетических провокаторов развития сепсиса следует рассматривать бактериальную кокковую флору, синегнойную палочку, грибы, вирусы и простейшие. Патогенез сепсиса развивается при сочетании таких звеньев как: попадание в организм человека активного возбудителя инфекции, длительное течение воспалительного процесса в первичном очаге инфекции и повышенная индивидуальная реактивность организма человека.
Риск провокации сепсиса значительно увеличивается при высокой концентрации возбудителя инфекции в первичном воспалительном очаге, после чего большая масса вирусных частиц или бактериальной флоры попадает в общий кровоток
Немаловажное значение имеет состояние индивидуальной резистентности организма пациента, которая может значительно подавляться в результате воздействия разнообразных неблагоприятных факторов. В качестве негативных факторов, провоцирующих подавление работы иммунного аппарата человека, следует рассматривать тяжелую соматическую патологию, эндокринные нарушения, онкопатологию, изменение качественного и количественного состава крови, иммунологические нарушения, хроническую витаминную недостаточность, психоэмоциональную нагрузку и пролонгированный прием лекарственных средств группы иммуносупрессоров и кортикостероидов. Основным звеном патогенеза развития сепсиса является распространение инфекционных агентов из первичных воспалительных очагов через кровеносные и лимфатические коллекторы с дальнейшим формированием вторичных септических метастазов, которые также усиливают процесс воспаления
Патоморфологическим субстратом сепсиса является образование множества гнойников различной локализации
Основным звеном патогенеза развития сепсиса является распространение инфекционных агентов из первичных воспалительных очагов через кровеносные и лимфатические коллекторы с дальнейшим формированием вторичных септических метастазов, которые также усиливают процесс воспаления. Патоморфологическим субстратом сепсиса является образование множества гнойников различной локализации.
Развитие генерализации инфекционного процесса при сепсисе обусловлено преобладанием токсического влияния возбудителя на организм над бактериостатическими свойствами факторов иммунной защиты. Развитие сепсиса возможно не только при массивном срыве иммунитета, а даже при нарушении работы какого-либо звена в работе иммунного аппарата человека, что сопровождается нарушением выработки антител, снижением фагоцитарной активности макрофагов, а также подавлению активности лимфоцитов.
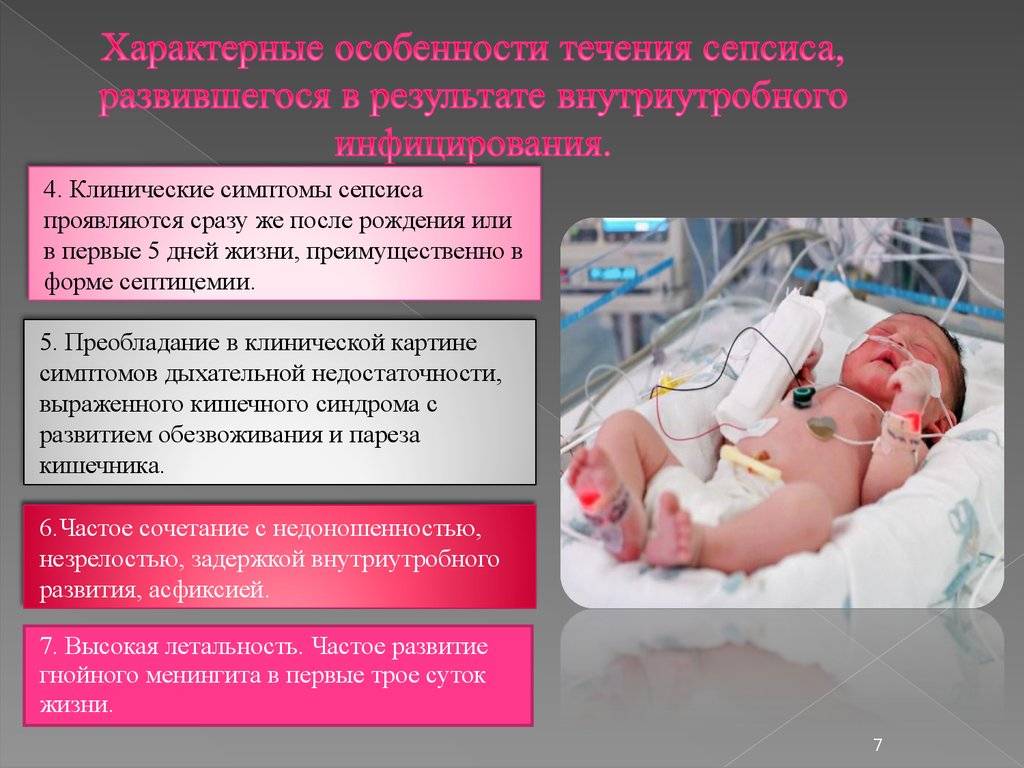
Сепсис у новорожденных детей
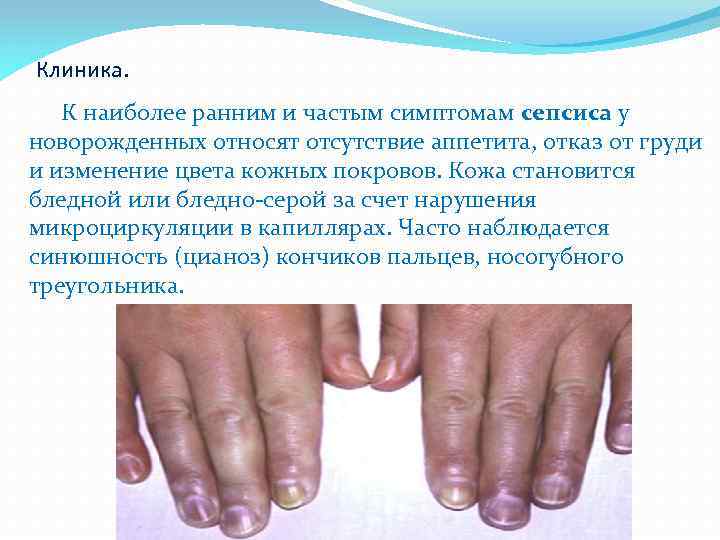
У новорожденных при сепсисе также наблюдаются такие симптомы, как рвота, понос. Младенцы отказываются от груди, стремительно теряют вес. Нередко определяется нагноение в области пупка, обнаруживаются абсцессы различной локализации.
Проявления сепсиса во многом зависят от типа микроорганизмов, вызывающих инфекцию. Общим симптомом считается высокая температура, хотя в некоторых случаях отмечается гипотермия. Заражение крови часто сопровождается учащением пульса, появлением высыпаний на коже.

У детей основные симптомы сепсиса:
- большей частью периодические, неправильного характера повышения температуры (чередования жара с ознобом с периодами субфебрильной, редко нормальной температуры), часто пот;
- явления интоксикации (снижение аппетита, недомогание или анорексия, ухудшение сна);
- изменение окраски кожи (бледная, серая, землистая), часто акроцианоз или цианоз носогубного треугольника, часто кожные высыпания, нередко геморрагические, сухой язык;
- учащение пульса;
- увеличенная мягкая селезенка.
Повышают риск развития сепсиса у детей раннего возраста:
- врожденный порок сердца, эндокардит;
- преждевременные роды (до 37 недель);
- инфекции уха, дыхательных путей;
- лекарства, снижающие иммунитет;
- большая поверхность ожогов;
- возраст менее 3-х месяцев;
- слабая иммунная система.
При появлении симптомов сепсиса в лаборатории делают микробиологический посев крови, анализ мочи. Лабораторные анализы играют решающую роль в подтверждении либо исключении диагноза.
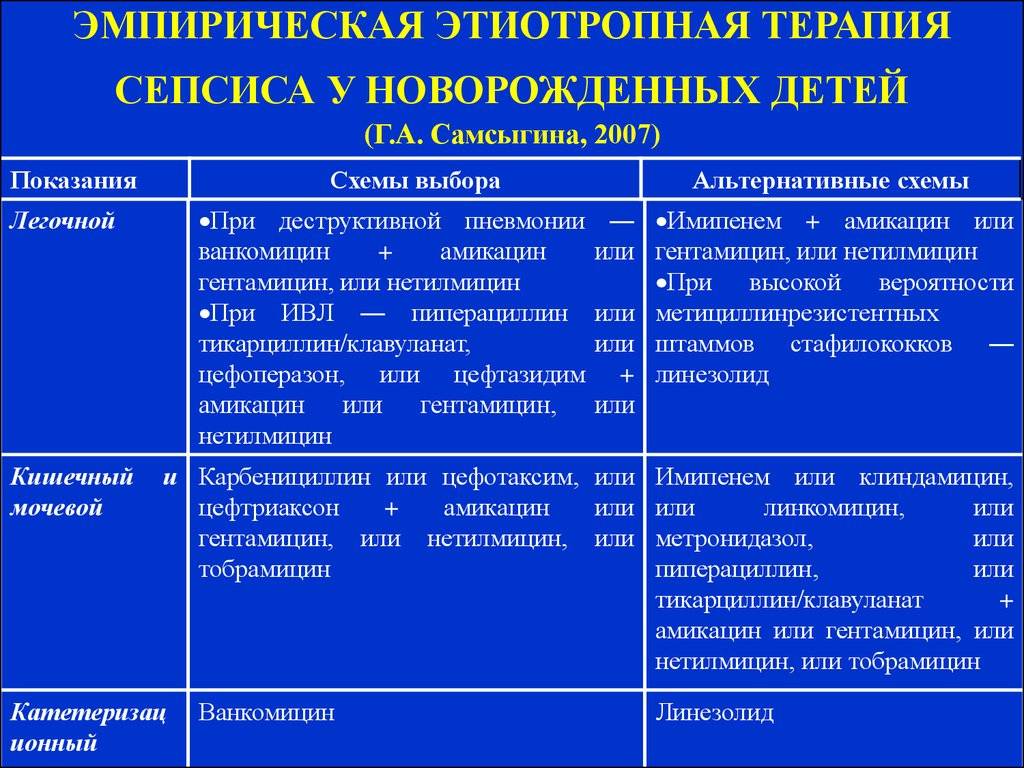
Лечебные мероприятия направлены на уничтожение возбудителя, на санацию гнойных очагов и на повышение сопротивляемости организма малыша
Очень важно кормление ребенка материнским молоком. Хороший фон для лечения — качественный уход за больным ребенком
Ребенку проводят антибиотикотерапию (обычно комбинируют два и более антибиотиков).
Лучшие средства против шелушения ушей
В зависимости от причин, вызвавших шелушения, врачи назначают разные группы препаратов. Бактериальные инфекции внутреннего уха требуют применения антибиотиков. Микозы и отомикозы – противогрибковых мазей или кремов. Дерматиты, экзему и другие воспалительные заболевания кожи лечат стероидными мазями.
Терапия шелушащейся кожи за ушами проводится кремами, пастами, содержащими цинк, серу, салициловую кислоту. Могут использоваться мази с дисульфатом селена или кетаназолом.
После консультации с врачом лечение можно дополнить народными средствами:
- Закапывать луковый сок в ушной проход два, три раза в день.
- Завёрнутый в марлю и вложенный в наружный слуховой проход зубчик чеснока снимет воспаление, уменьшит болезнетворную микрофлору.
- Сок алоэ вера снимет отёк и раздражение кожи. Свежее выжатый сок (не более 5 капель) закапывают два, три раза в день.
Солнечные ожоги и обморожения обрабатывают пантенолом, другими средствами на основе витамина В6, стимулирующими восстановление кожи. Если ушная перхоть не сопровождаются неприятными ощущениями – зудом, жжением, болью их можно лечить самостоятельно.
Чем вылечить обильные шелушения ушей у взрослого человека – эффективны витаминные компрессы. Необходимо смешать в равных пропорциях содержимое капсул с витаминами А, В, Е, С. Смоченный ватный тампон закладывать в ушной проход на 30 минут.
Чтобы облегчить удаление ороговевших чешуек используют масло розы, шиповника. Подойдёт и растительное или оливковое масло
В них смачивают кусочек бинта или ватную палочку и осторожно протирают шелушащуюся кожу. Масла оставляют на 20 минут, потом удаляют вместе с чешуйками ватным диском
Можно протирать проблемную поверхность отваром ромашки или календулы. С этими настоями можно делать компрессы. Смоченный стерильный бинт закладывают в ухо на 20-30 минут
Важно чтобы отвар был чуть тёплый
Для облегчения отхождения ороговевших клеток кожи в него можно добавить несколько капель масла как растительного, так и косметического.
Питательные, гипоаллергенные кремы помогут восстановить повреждённую кожу за ухом. Если шелушения на ушах связаны со стрессом необходимо не только местное лечение кожи, но и приём успокоительных препаратов.
На видео подробно описана схема лечения грибковой инфекции, которая приводит к зуду и шелушению уха:
Что такое сепсис
Сепсис — это общее заражение организма, при котором инфекция распространяется с током крови. При сепсисе воспален не отдельный орган, а весь организм.
У 70% пациентов сепсис — осложнение местного воспаления: абсцесс, флегмона, фурункул, менингит, пневмония, плеврит, лимфаденит, пр., а также раневого процесса: травма, оперативное вмешательство, пр
Важно подчеркнуть, что сепсис развивается при истощении защитных сил организма (иммунитета) в результате затянувшегося первичного воспалительного процесса. Как правило, это происходит из-за запоздалого или неправильного лечения первичного воспалительного процесса
Возбудители сепсиса — различные бактерии (, стрептококки, менингококки, пневмококки, энтерококки, кишечная палочка, сальмонеллы, пр.) и (Candida, Aspergillus, пр.).
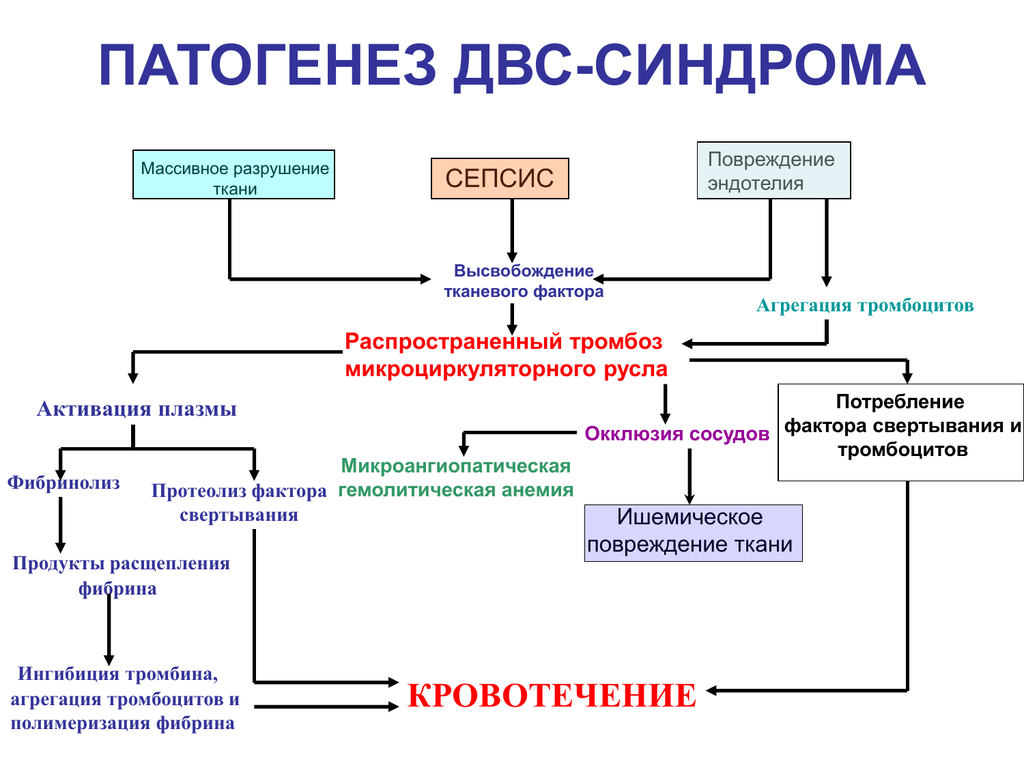
Симптомы сепсиса: интермиттирующая (перемежающаяся) лихорадка — чередование нормальной и высокой температура тела (40 и более градусов), сопровождающаяся ознобом, профузным потом; слабость, потеря аппетита, тахикардия, одышка, снижение артериального давления. К вышеперечисленным симптомам общей интоксикации присоединяются признаки поражения отдельных органов и систем: сердечная, дыхательная, почечная, печеночная, надпочечниковая, церебральная недостаточность, пр. Для сепсиса характерны нарушения показателей лабораторного анализа крови: выраженный лейкоцитоз (увеличение количества нейтрофилов), реже встречается лейкопения (пониженное количество нейтрофилов), увеличение СОЭ, лимфопения (пониженное количество лимфоцитов), пониженное содержания белка.
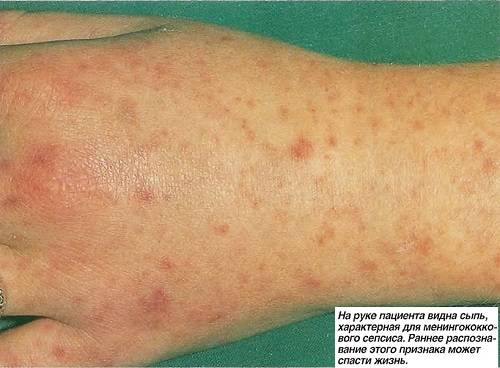
Сепсис диагностируют на основании жалоб пациента, осмотра кожи (болезнь часто проявляется характерными кровоизлияниями на теле в виде геморрагической сыпи), выслушивания легких, пр. Выполняют инструментальные исследования: УЗИ сердца, органов брюшной полости, компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ), пр. Помимо общего и биохимического анализа крови проводят бактериологическое исследование крови, мочи и других биологических жидкостей на предмет выявления гноеродного возбудителя и определения его чувствительности к антибактериальным препаратам.
В основе лечение сепсиса — ударная антибактериальная терапия (антибиотики, сульфаниламидные препараты, пр.), проводимая по результатам бактериологического исследования. Для повышения эффекта комбинируют 2 и даже 3 антибактериальных препарата. Параллельно с антибактериальной терапией проводят дезинтоксикацию организма, коррекцию нарушений белкового обмена, укрепление иммунитета, хирургическое устранение доступных гнойных очагов, пр.
Можно ли вылечить сепсис? Ответ — при своевременном интенсивном лечении прогноз при сепсисе относительно благоприятный за исключением случаев септического шока, от которого умирает половина пациентов. В то же время сепсис — одна из главных причин смерти детей, особенно новорожденных.
Профилактика сепсиса включает мероприятия по своевременному лечению первичных очагов инфекции, предупреждению инфицирования (в частности, для предупреждения сепсиса новорожденных), укреплению иммунитета, правильному и здоровому образу жизни.
Причины сепсиса
Микроорганизмы, являющиеся возбудителями сепсиса
Основные возбудители сепсиса
- Бактерии: стрептококки, стафилококки, протей, синегнойная палочка, ацинетобактер, кишечная палочка, энтеробактер, цитробактер, клебсиелла, энтерококк, фузобактерии, пептококки, бактероиды.
- Грибки. В основном – дрожжеподобные грибы рода Кандида.
- Вирусы. Сепсис развивается в том случае, когда тяжелая вирусная инфекция осложняется бактериальной. При многих вирусных инфекциях наблюдается общая интоксикация, возбудитель разносится с кровью по всему организму, но признаки таких заболеваний отличаются от сепсиса.
Какие заболевания чаще всего осложняются сепсисом?
- Раны и гнойные процессы в коже.
- Остеомиелит – гнойный процесс в костях и красном костном мозге.
- Тяжелая ангина.
- Гнойный отит (воспаление уха).
- Инфицирование во время родов, абортов.
- Онкологические заболевания, особенно на поздних стадиях, рак крови.
- ВИЧ-инфекция на стадии СПИД.
- Обширные травмы, ожоги.
- Различные инфекции.
- Инфекционно-воспалительные заболевания органов мочевыделительной системы.
- Инфекционно-воспалительные заболевания живота, перитонит (воспаление брюшины – тонкой пленки, которая выстилает изнутри брюшную полость).
- Врожденные нарушения работы иммунной системы.
- Инфекционно-воспалительные осложнения после операции.
- Пневмония, гнойные процессы в легких.
- Внутрибольничная инфекция. Часто в стационарах циркулируют особые микроорганизмы, которые стали в ходе эволюции более устойчивыми к антибиотикам, различным негативным воздействиям.
скарлатинаменингитсальмонеллез
Диагностика
Заражение крови диагностируют, основываясь на симптомах и данных исследований крови на наличие бактерий, учитывая, что на этапе токсико-резорбтивной лихорадки и при хроническом течении на этапе ремиссии бактериемия (наличие в крови микробов), не выявляется.
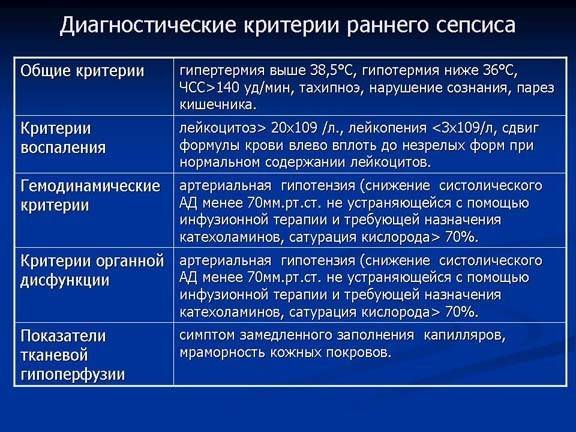
При диагностировании обязательно учитывают изменения показателей крови, для которых характерно:
- высокие показатели уровня билирубина и остаточного азота;
- сниженное содержание кальция и хлоридов;
- прогрессирующая анемия;
- высокий лейкоцитоз (ненормально высокое содержание лейкоцитов) или, в случае ослабленных пациентов – лейкопения (снижение количества белых клеток крови);
- тромбоцитопения — уменьшенное содержание тромбоцитов.
В моче выявляется белок, лейкоциты, эритроциты, повышенное количество мочевины и мочевой кислоты.
К лабораторным методам относят:
- Определение в крови количества прокальцитонина: его повышенное содержание рассматривается как характерный признак заражения крови
- Выделение генетического материала патогена, вызвавшего сепсис, с помощью полимеразно-цепной реакции (ПЦР) путем экспресс-методов. В течение 2 часов возможна идентификация до 25 видов микроорганизмов и болезнетворных грибков.
- Бактериологический анализ крови для выявления активного микроба и его реакции на действие разных антибактериальных лекарств (антибиотикограмма) для разработки оптимальной схемы лечения. Забор проводят из двух разных подкожных вен в объеме 5 – 10 мл, проводя посев в питательную среду.
Тест на прокальцитонин обладает высокой степенью диагностической ценности, позволяя подтвердить диагноз «бактериальный сепсис», септический шок, дифференцировать болезнь от других патологий со сходными клиническими признаками.
Анализ
Сепсис предполагает гнойное воспаление крови. В нормальном состоянии кровь полностью стерильна, в ней отсутствуют микроорганизмы и продукты их жизнедеятельности.
Когда возбудители преодолевают гематологический барьер они проникают в кровяное русло и потом распространяются по всему организму. За счет такого процесса изменяется соотношение всех элементов крови, оно становится патологическим.
При помощи этих анализов можно установить степень воспалительного процесса, а также определить какой антибиотик необходимо принимать для лечения.
О методах диагностики сепсиса крови рассказывается на видео:
Общая информация
Первичными считают те сепсисы, которые образуются без видимого первичного гнезда и возникают как бы самопроизвольно. К этим первичным сепсисам относятся так называемые «криптогенные» сепсисы.
Вторичными считают сепсисы, осложняющие какое-либо типическое заболевание, например осложнение крупозной пневмонии пневмококковым сепсисом, рожи – стрептококковым сепсисом и т. п. Также следует считать вторичным сепсис, возникающий из таких очагов, как кариозный зуб, ничтожное акне, небольшой панариций.
За исключением предсмертного периода, микробы в крови, как в питательной среде, не размножаются. При разносе микробов кровью и лимфой по телу они образуют метастатические воспалительные и нагноительные гнезда в тканях, и, в особенности, в паренхиматозных органах. Когда такие вторичные гнезда носят гнойный характер, процесс общего заражения называется септикопиемией.
Термин «пиемия», обозначающий распространение гноя по телу в зависимости от переноса его кровью, в настоящее время не употребляется.
Некоторые болезни могут осложняться общим заражением микробами другого вида, чем те микробы, которые вызвали основное заболевание; например, брюшной тиф может осложняться энтерококковым, стафилококковым сепсисом; такие сепсисы называются привходящими (интеркуррирующими). От сепсиса нужно отличать бактериемию, т.е. проникновение микробов в кровь без специфического комплекса реакций, свойственных сепсису, например нахождение при диплококковых ангинах диплококка в крови.
Отличают эндогенные или аутогенные септицемии, возникающие вследствие проникновения в кровь микроба, находившегося в организме задолго до появления сепсиса, например колибациллез и гетерогенные, когда микроб был занесен в тело извне, например чумная, сибиреязвенная септицемии. Далее отличают сепсисы неспецифические, возникающие случайно и не являющиеся непременным следствием данного заболевания, например стафилококковый сепсис при фурункулезе, стрептококковый при роже, и сепсисы, где выселение микробов в кровь и лимфу составляет постоянный симптом данной болезни, например мальтийская лихорадка.
Всякое септическое заболевание сопровождается интоксикацией, т.е. отравлением организма экзотоксином, или при распаде микробных тел – эндотоксином. Сепсисы могут обусловливаться проникновением в кровь нескольких микробных форм: например могут существовать одновременно и стафилококковый и стрептококковый сепсисы.
Сепсисы могут принимать острое, подострое, рецидивирующее и хроническое течение.
Висцеральными сепсисами называют процессы, возникающие на почве образования первичного гнезда во внутренних органах, например эндокардитические сепсисы.
Первичное гнездо сепсиса часто совпадает с входными воротами инфекции. Болезнетворная роль такого первичного гнезда гораздо важнее в большинстве случаев, чем роль вторично образовавшихся гнёзд.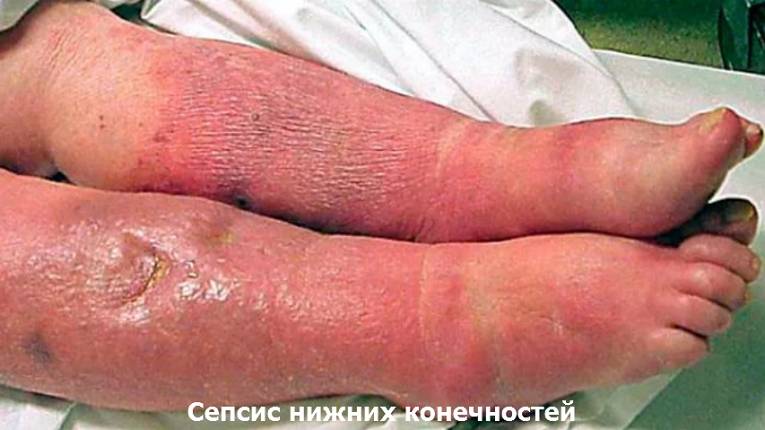
Виды сепсиса
В зависимости от времени течения
- Молниеносный (острейший). Все симптомы возникают и нарастают очень быстро. Сильно нарушается работа внутренних органов. Состояние пациента быстро ухудшается. Уже через 1-2 дня может наступить смерть.
- Острый. Симптомы нарастают медленнее заболевание продолжается до 6 недель.
- Подострый. Протекает, как правило, от 6 недель 3-4 месяцев.
- Рецидивирующий. Продолжается до полугода и дольше. На смену улучшению состояния пациента приходят новые обострения – болезнь протекает волнообразно.
- Хрониосепсис (хронический сепсис). Продолжается длительно, в течение нескольких лет. Имеется очаг воспаления, который длительное время никак не заживает. Снижаются защитные силы организма.
В зависимости от изменений, происходящих в организме
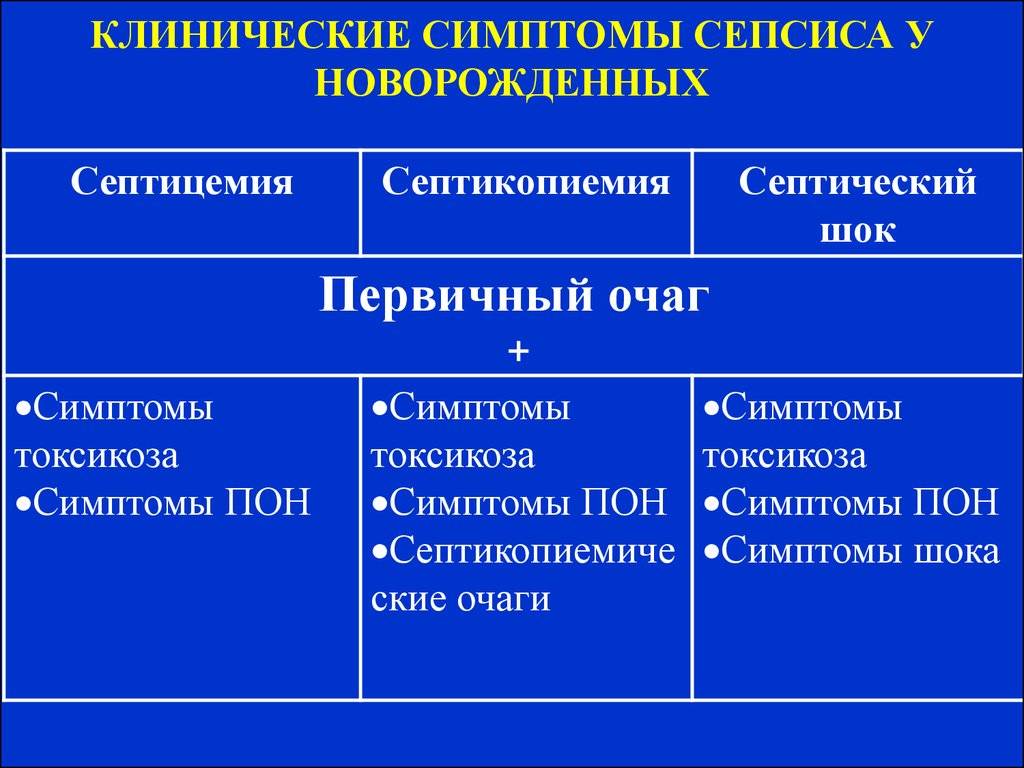
- Септицемия – состояние, при котором нарушается общее состояние организма, в нем возникает системная воспалительная реакция, но нет очагов гнойного воспаления во внутренних органах. Эта форма чаще всего протекает остро или молниеносно.
- Септикопиемия – форма сепсиса, при которой в разных органах образуются гнойники.
- Септический эндокардит – разновидность септицемии, при которой очаг воспаления находится на поверхности клапанов сердца.
В зависимости от источника инфицирования
- Внебольничный – заражение произошло вне стен больницы.
- Внутрибольничный – заражение произошло в больнице после перенесенной операции, инъекции, родов, аборта, различных врачебных манипуляций.
Сепсис: проявления и лечение
Что такое сепсис
Сепсис (от др.-греч. – гниение), тяжёлое инфекционное заболевание человека и животных, вызываемое попаданием в кровь и ткани гноеродных микроорганизмов и продуктов их жизнедеятельности – токсинов. Возбудители сепсиса: чаще стрептококки и стафилококки, реже – пневмококки, кишечная палочка и др.
Обычно сепсис – осложнение раневого или воспалительного процесса. В его развитии у человека важную роль играет снижение защитных сил организма вследствие тяжёлого заболевания, операции, большой кровопотери, недостаточного питания. Источником общей инфекции могут быть нагноение в ране или осложнённое течение местных гнойных заболеваний (фурункул, карбункул, флегмона) – т. н. хирургический сепсис; осложнения после родов или аборта, когда «входными воротами» инфекции является слизистая оболочка матки, – акушерско-гинекологический сепсис; гнойные процессы или повреждения органов мочеполовой системы, застой и инфицирование мочи – уросепсис; острые или хронические гнойные заболевания органов полости рта – ротовой сепсис и т. д.
Проявление сепсиса
Сепсис проявляется местными признаками – в первичном очаге заболевания, например, очищение раны и рост в ней грануляций останавливаются, они выглядят бледными, сухими, с грязно-мутным налётом) и главным образом общими симптомами – головная боль (в тяжёлых случаях – спутанность сознания), повышение температуры тела до 39-40° с большими суточными колебаниями, прогрессирующее похудание, учащение пульса, снижение артериального давления, тромбозы, отёки, пролежни.
Клиническое течение сепсиса может быть молниеносным (бурное развитие проявлений в течение 1-2 сут), острым (до 5-7 сут), подострым и хроническим. Нередко наблюдаются атипичность или «стертость» его симптомов (так, и в разгар болезни может не быть высокой температуры), что связано со значительным изменением болезнетворных свойств возбудителей в результате массового применения антибиотиков. Сепсис может протекать с образованием местных гнойников в различных органах и тканях (занос инфекции из первичного очага) – т.н. септикопиемия, при которой течение сепсиса зависит от расположения гнойников (например, гнойник в мозге с соответствующими неврологическими расстройствами), и без метастатических гнойников т.н. септицемия, нередко с более бурным течением, резко выраженными общими симптомами.
При развитии сепсиса у новорождённых (источник – гнойный процесс в тканях и сосудах пуповины – т.н. пупочный сепсис) характерны рвота, понос, полный отказ ребёнка от груди, быстрое похудание, обезвоживание; кожные покровы теряют эластичность, становится сухими, иногда землистого цвета; нередко определяются местное нагноение в области пупка, глубокие флегмоны и абсцессы различной локализации. Проявления сепсиса у животных в основном схожи с его симптомами у человека.
Симптомы сепсиса
 При сепсисе микроорганизмы циркулируют с кровью по организму, оседая в различных органах.
При сепсисе микроорганизмы циркулируют с кровью по организму, оседая в различных органах.
Сепсис – это тяжёлое инфекционное осложнение, возникающее у пациентов с ослабленным иммунитетом. Причиной сбоя в работе защитной системы организма могут быть:
- длительные инфекционные тяжёлые болезни;
- онкологические заболевания;
- гематологические патологии;
- диабет;
- рахит;
- травмы;
- длительное применение иммунодепрессантов, кортикостероидов;
- лучевая терапия;
- ВИЧ-инфекция.
В ответ на попадание инфекции в организм возникает воспалительная реакция, для которой характерны:
- температура тела выше 38 С или ниже 36 С;
- учащённое сердцебиение и дыхание.
При сепсисе возникают вторичные очаги (метастазы). Поражаться могут различные органы, а появляются они в виде:
- крупных абсцессов;
- гнойников;
- эмпиемы;
- артрита;
- септицемии (множественные мелкие очаги).
При возникновении вторичных очагов проявляются симптомы поражения того органа, в котором появились метастазы. Например, при поражении почек может возникнуть почечная недостаточность. Метастазы в кожу и слизистые оболочки проявляются кровоизлияниями.
Сепсис может протекать в острой и даже молниеносной форме, а иногда длительно, в хронической форме. Самым серьёзным проявлением сепсиса является – септический шок. Каждая из форм протекания заболевания имеет свои особенности.
Особенности протекания молниеносного сепсиса
Сепсис, протекающий в молниеносной форме, наиболее опасный. Летальность при этой форме заболевания составляет 80-90 %. Пациент может умереть за 1-2 дня от начала клинических проявлений. Сопровождается острейшая форма:
- ознобом;
- высокой лихорадкой;
- тяжелейшей интоксикацией;
- резким падением артериального давления;
- цианозом.
Метастазы при молниеносной форме отсутствуют.
Особенности протекания острой формы
В острой форме чаще протекает сепсис, вызванный стафилококковой инфекцией. Для него характерны:
- внезапное повышение температуры и мгновенное её снижение (гектическая лихорадка);
- проливной пот;
- кровоизлияния на коже;
- гнойничковая сыпь;
- увеличение печени, селезёнки.
При остром сепсисе возникают многочисленные метастазы. Поражаются почки, эндокард, мышцы, суставы.
Особенности протекания хронического сепсиса
Такой сепсис может протекать несколько лет. Проявляется он постепенно:
- Изменяется температура тела. Беспричинные однодневные подъёмы температуры, длящиеся 2-3 часа, сопровождающиеся ознобом, последующим профузным потом. Они наблюдаются в течение 1-3 месяцев, при этом больной чувствует себя нормально. Затем эти периоды сокращаются и проявляется гектическая лихорадка.
- Нарастает интоксикация. Проявляется не только общей слабостью, тошнотой. Для интоксикации при сепсисе характерна лихорадка с резко выраженным ознобом, нарастание анемии.
- Состояние пациента становится тяжёлым. Кожа больного бледно-жёлтая, зеленоватая. Учащается пульс, снижается артериальное давление, возникает одышка. На коже появляется экзантема. Развиваются артриты, остеомиелиты, миозиты.
При тяжёлом протекании хронической формы возможны:
- инфаркты лёгкого;
- гнойный плеврит;
- геморрагический нефрит;
- абсцессы в головном мозге.
Если своевременно не выявить причину внезапных подъёмов температуры, то при поражении других органов метастазами, из-за сильной интоксикации развивается септический шок.
Особенности септического шока
Это состояние сопровождается нарушением работы различных органов и систем. Сначала резко падает венозное и артериальное давление. Из-за гипоксии, ацидоза, нарушения водно-электролитического баланса нарастает сердечная недостаточность.
Нарушается функция лёгких, почек, развивается полиорганная недостаточность, являющаяся основной причиной смерти больного.
При сепсисе необходимо незамедлительное врачебное вмешательство, так как болезнь слишком часто приводит к смерти больного. Но перед тем как приступить к лечению, необходимо установить причину тяжёлого состояния пациента. Диагноз «сепсис» ставят не по внешнему виду больного (бледновато-субиктерический цвет кожи), гектической лихорадке. Эти признаки могут сопровождать и совершенно другие заболевания, для лечения которых используют иные методы лечения.
Основные причины заражения крови
Пути заражения крови во всех случаях связаны с любой (даже малейшей) возможностью непосредственного контакта возбудителя с кровью, куда он сразу же попадает. Это могут быть:
- обширные нагноившиеся раны;
- фурункулы;
- послеоперационные раны.
Аналогичным образом происходит заражение и при наличии внутрисосудистых катетеров. Особенно опасными они становятся, если устанавливаются на длительный срок. Поэтому оптимальным временем между сменой катетеров считается 72 часа. Риски венозных катетеров имеют двоякий механизм:
- Непосредственная возможность контакта крови и микроорганизмов, обитающих в окружающей среде;
- Возможность формирования и инфицирования тромба.
Также существует вероятность заражения при переливании крови. Поэтому заготовленный донорский материал тестируют в течение 6 месяцев. Это стадия окна для большинства инфекций, когда серологические исследования не могут выявить антитела к ним.
Риск существует и при проведении операций. Он особенно значителен при гинекологических вмешательствах, проводимых по экстренным показаниям. Внутрибольничный путь может реализоваться через перевязочный материал, руки персонала и инструменты.
Нередко источник бактериальной инвазии обнаружить не удается. Такое состояние называется криптогенным сепсисом.
Стать причиной заражения крови могут различные микроорганизмы:
- стафилококки;
- менингококки;
- пневмококки;
- синегнойная палочка;
- протей;
- кишечная палочка;
- вирус герпеса;
- грибы (Кандида, Аспергилус и другие).