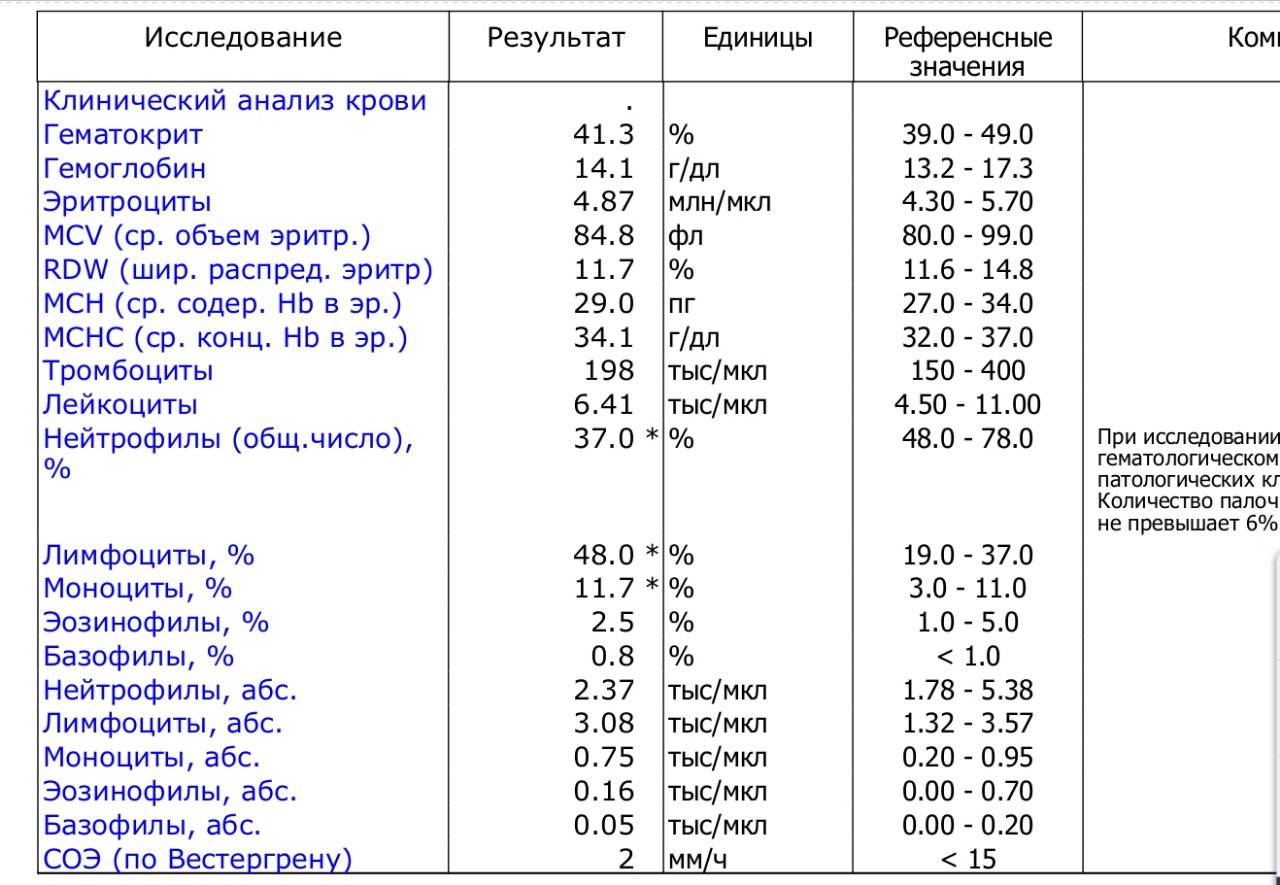
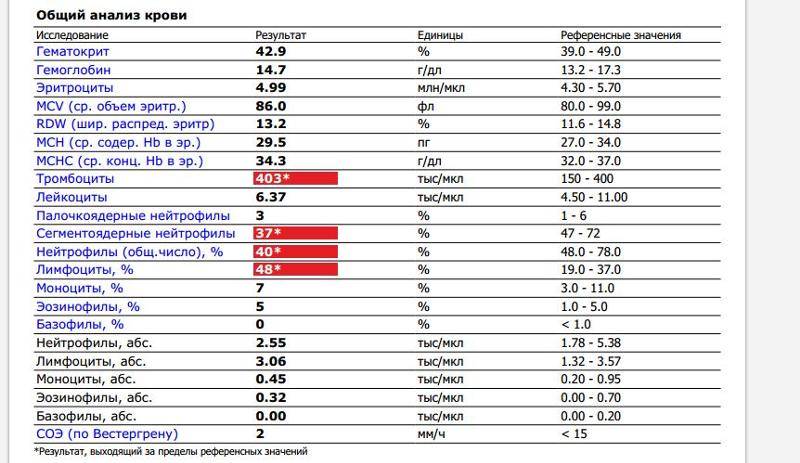
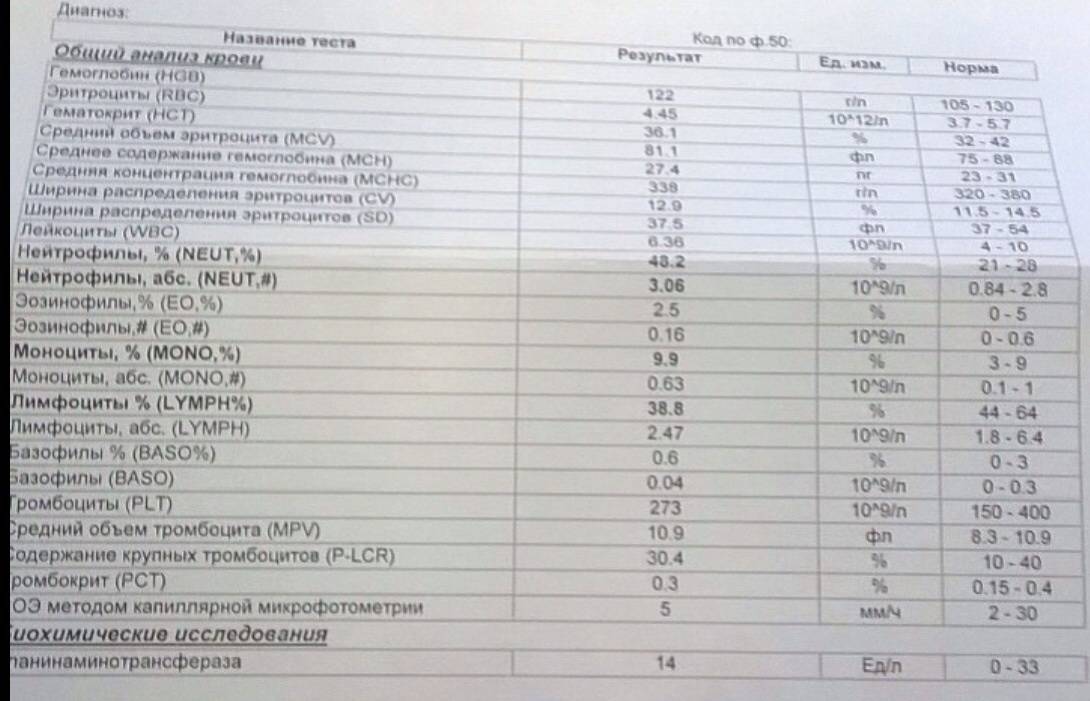
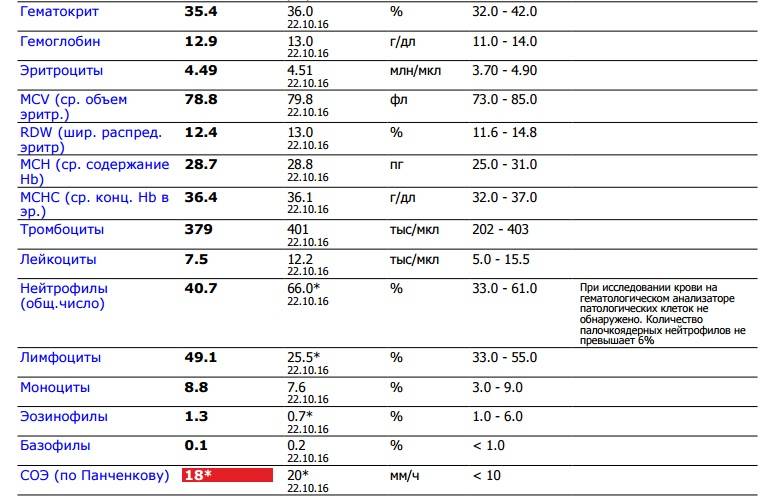
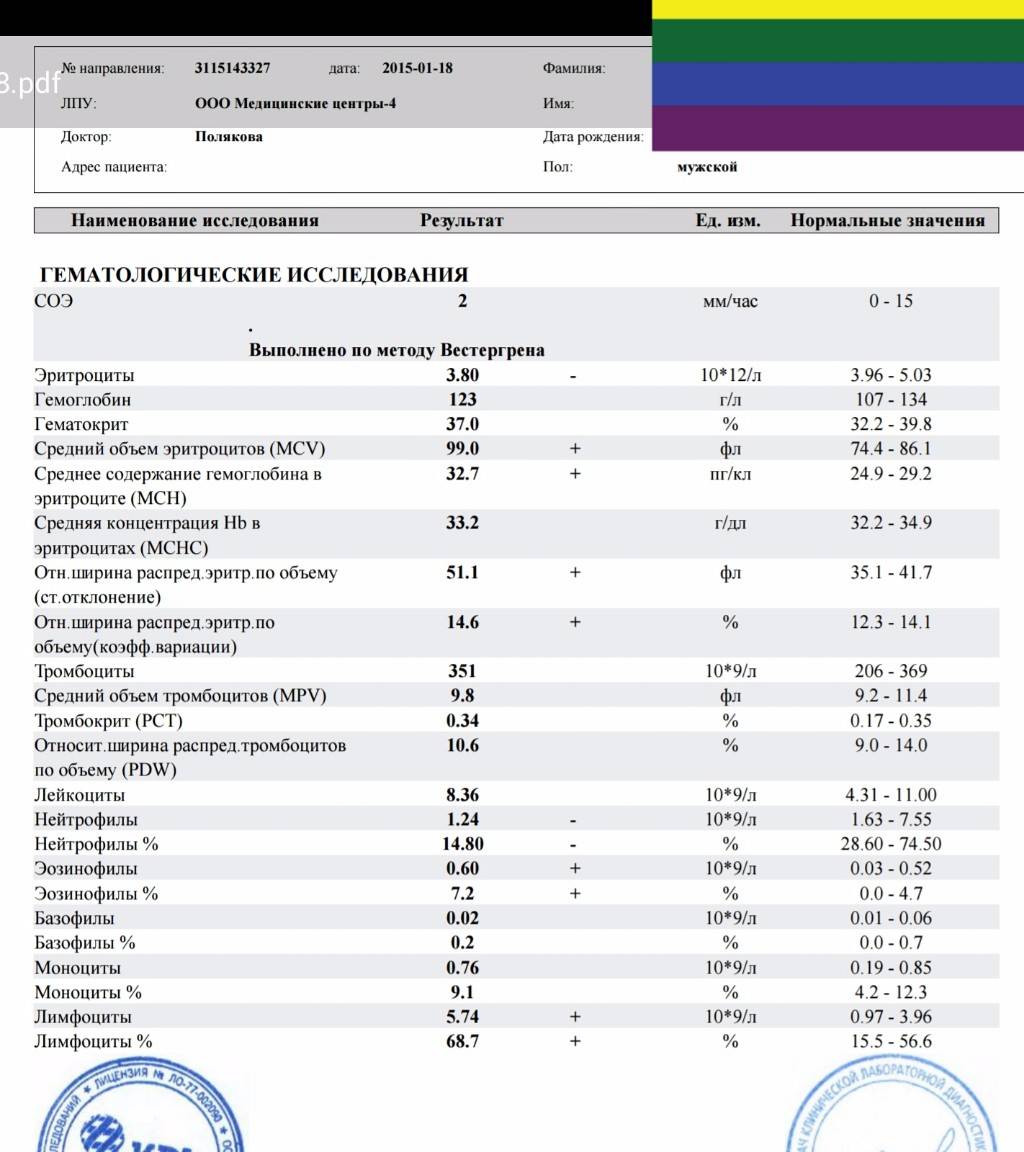
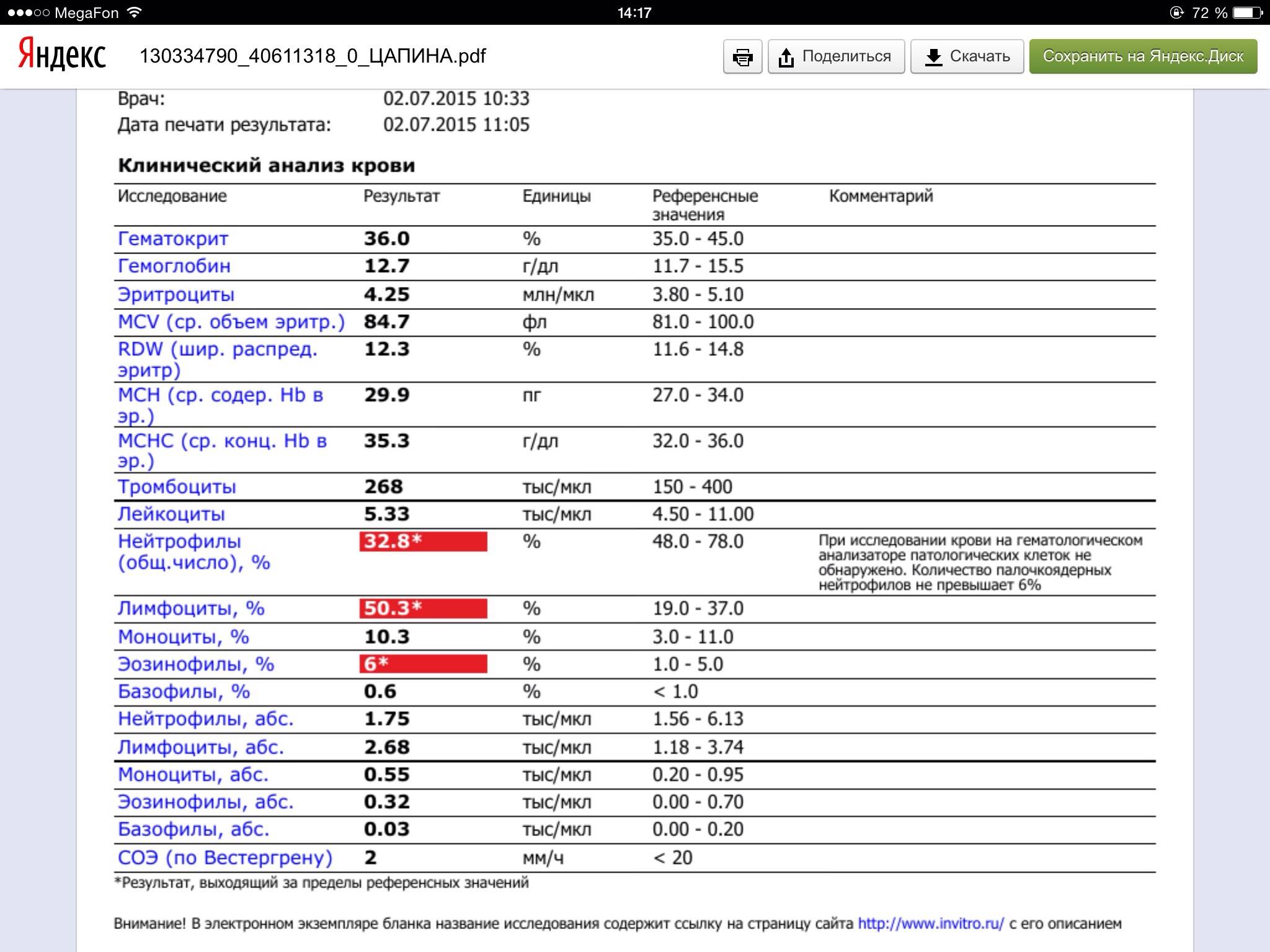
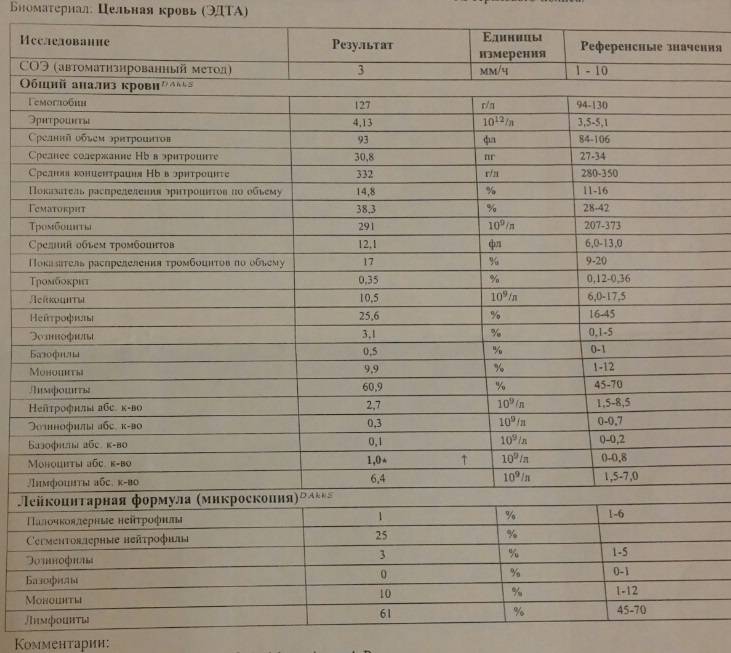
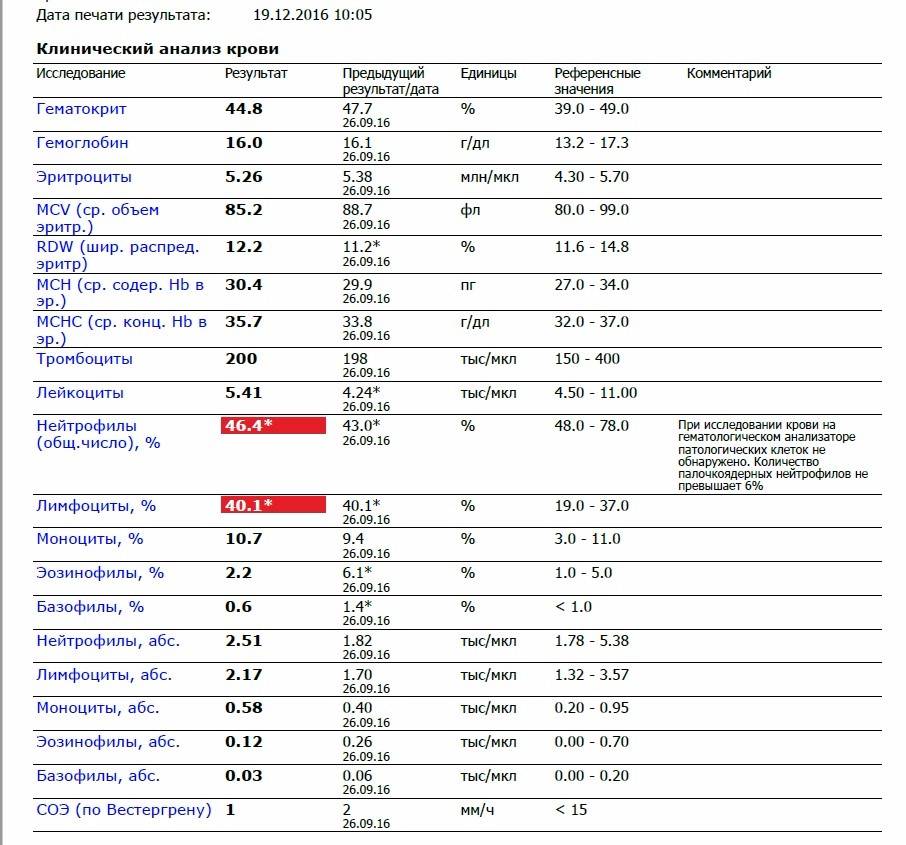
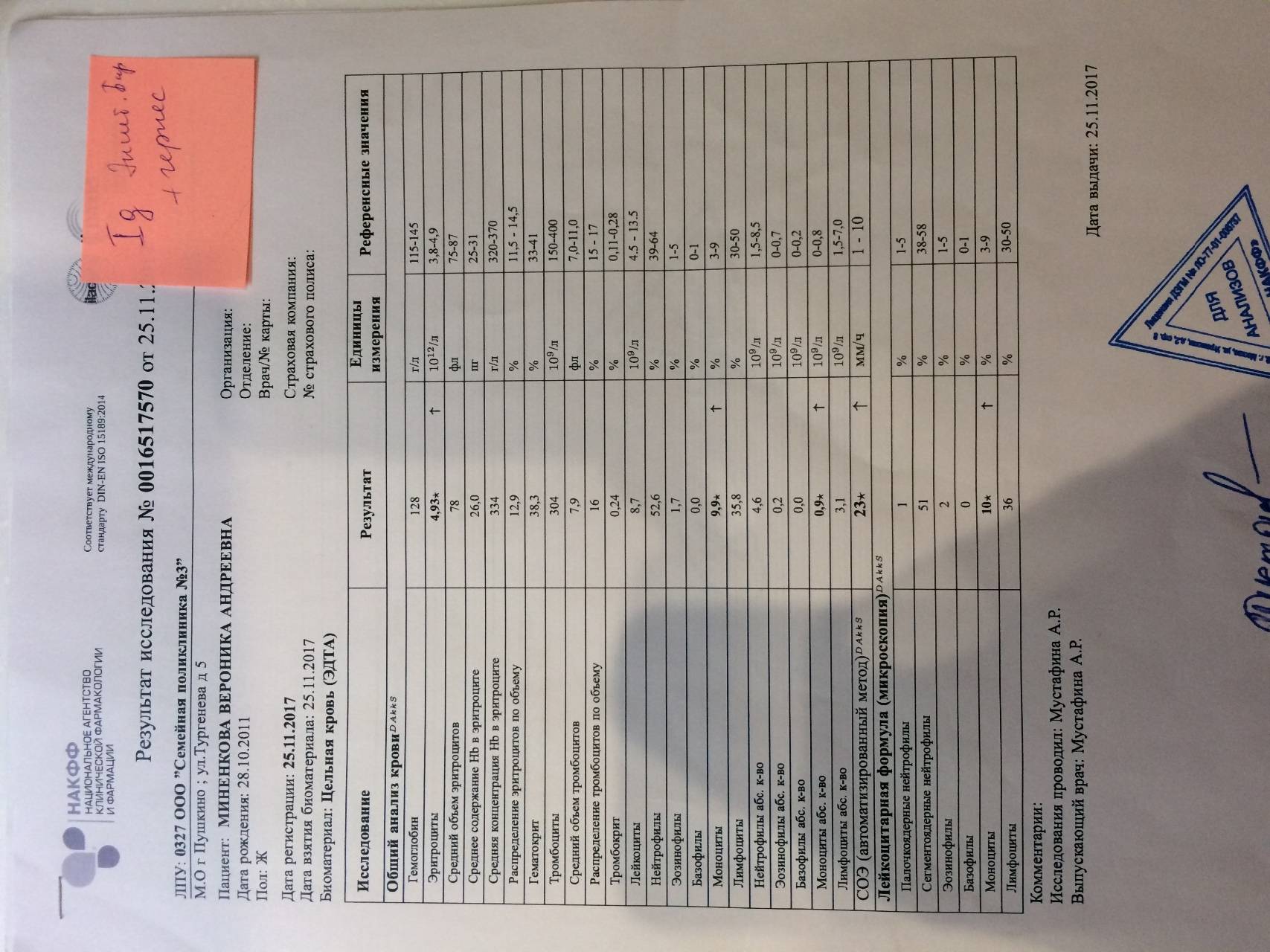
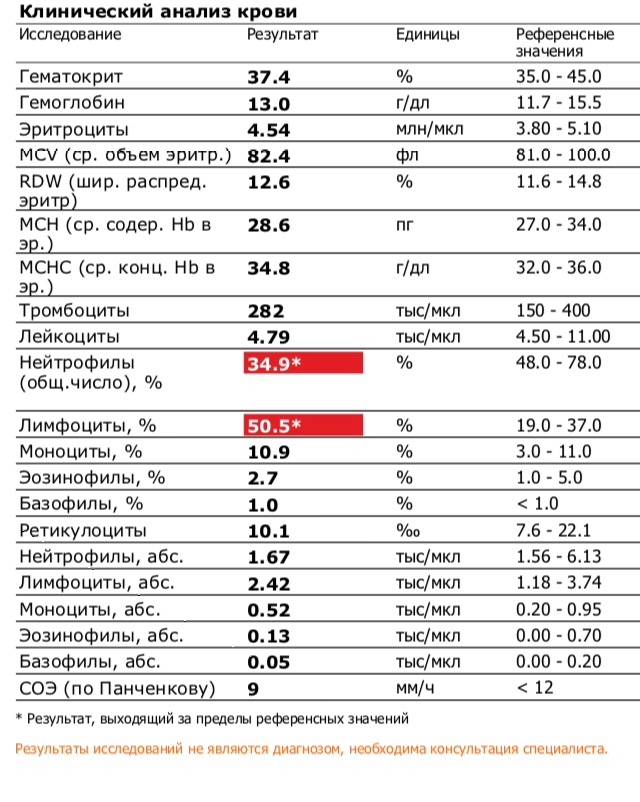
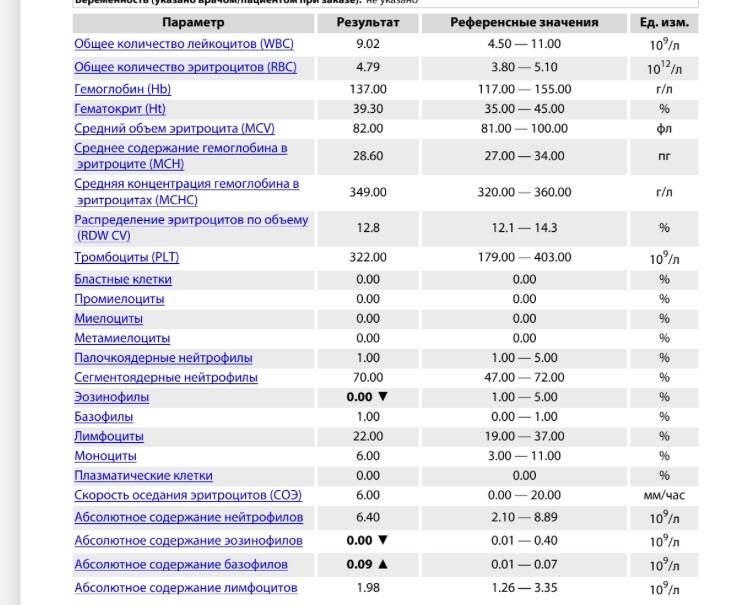
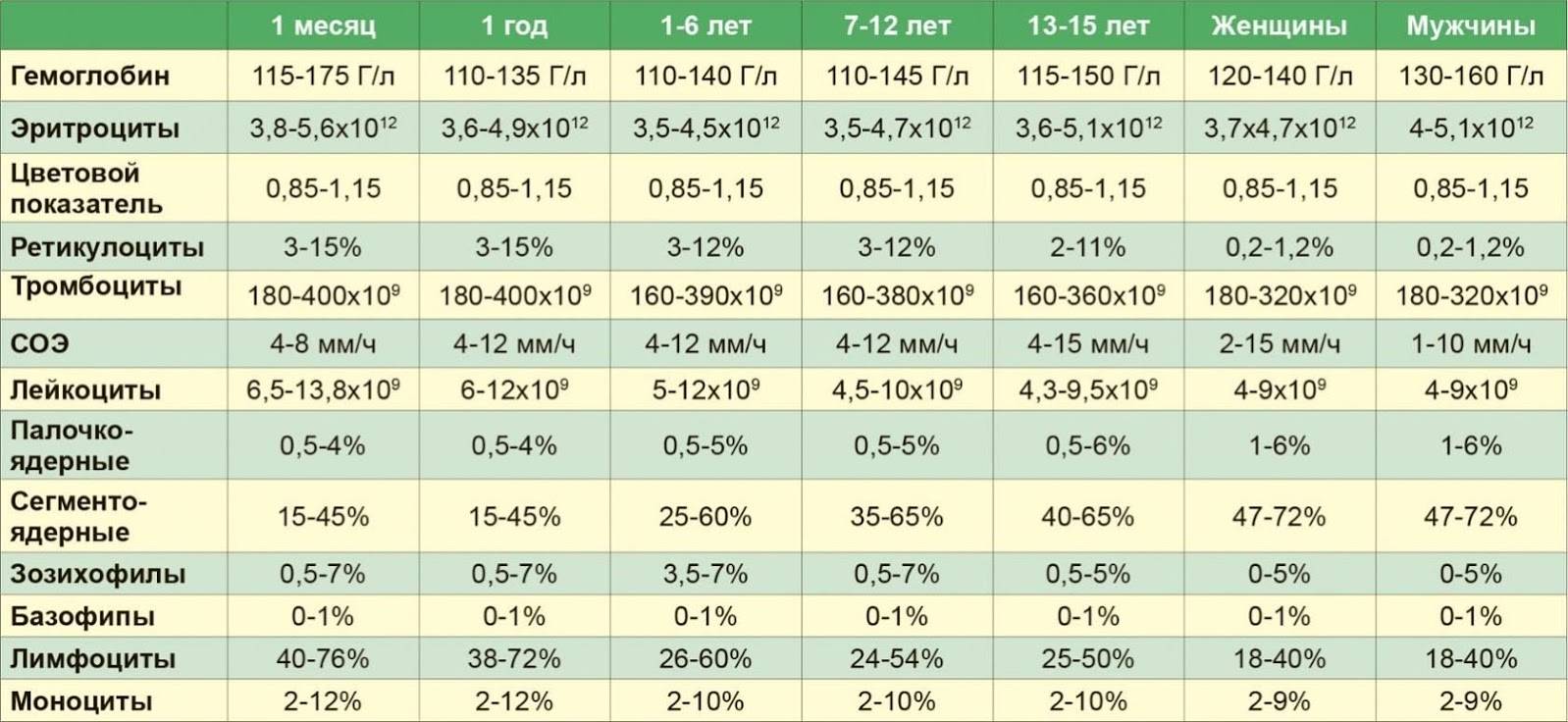
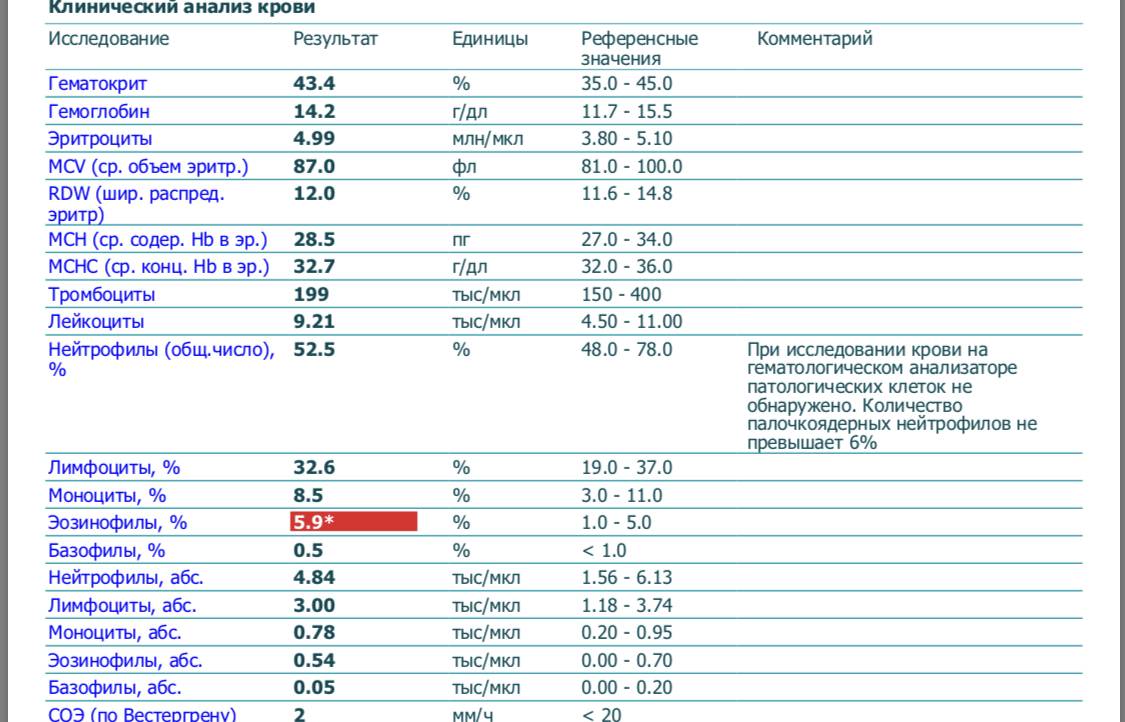
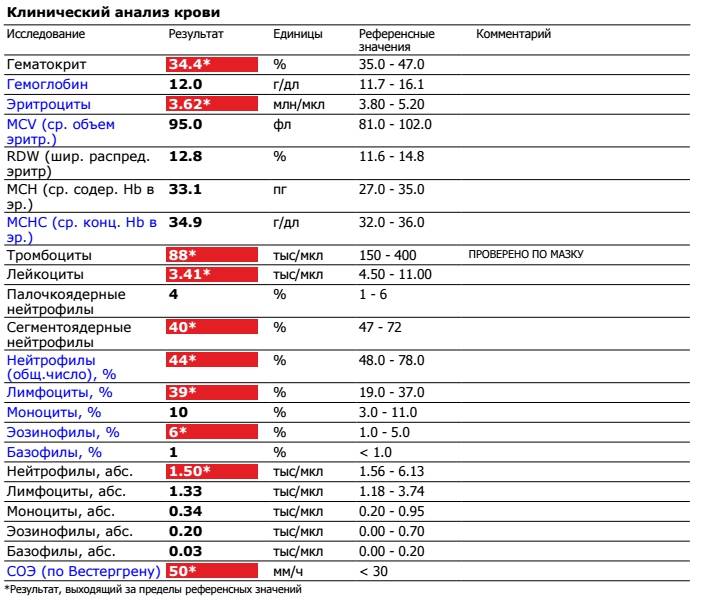
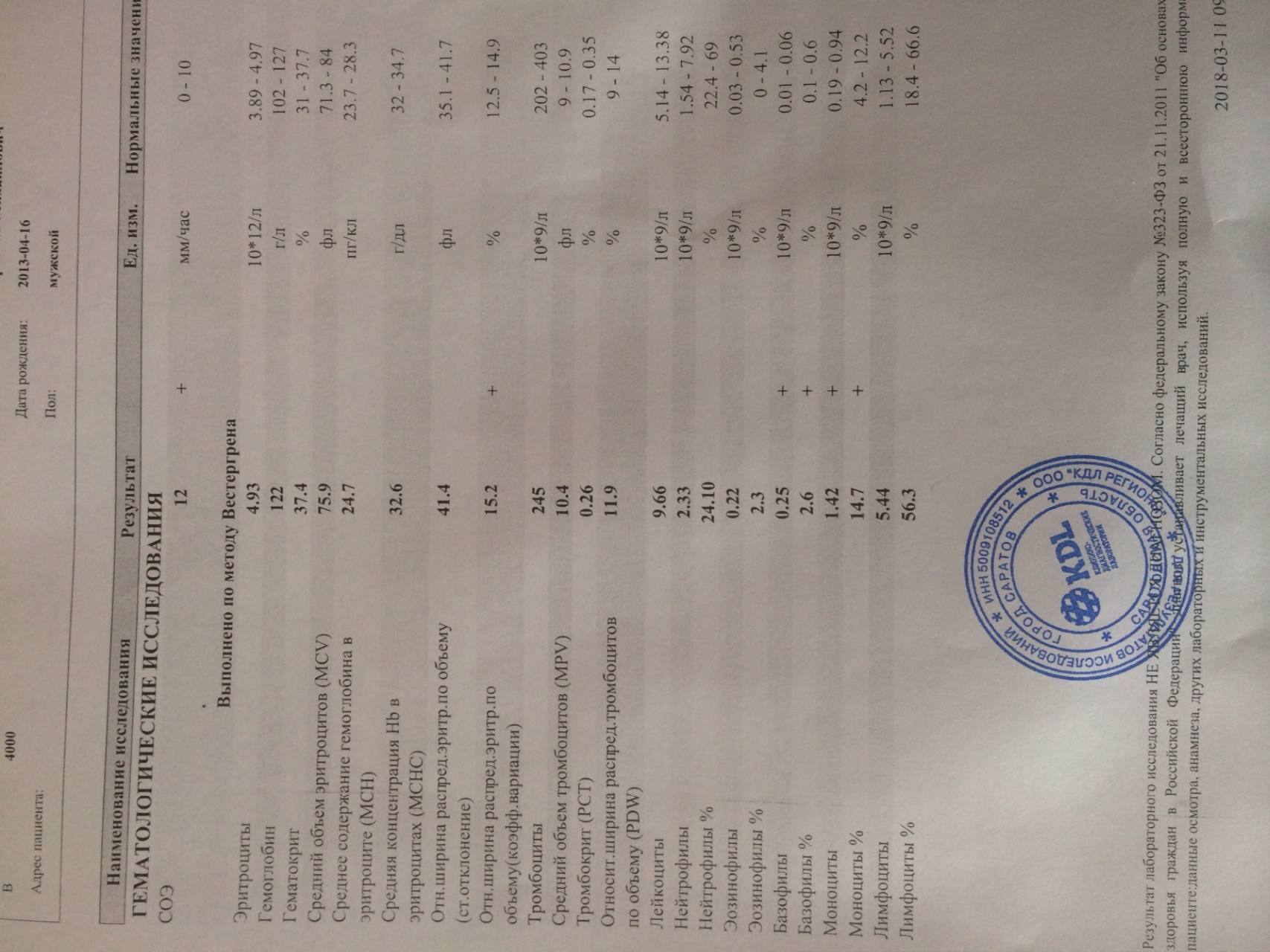
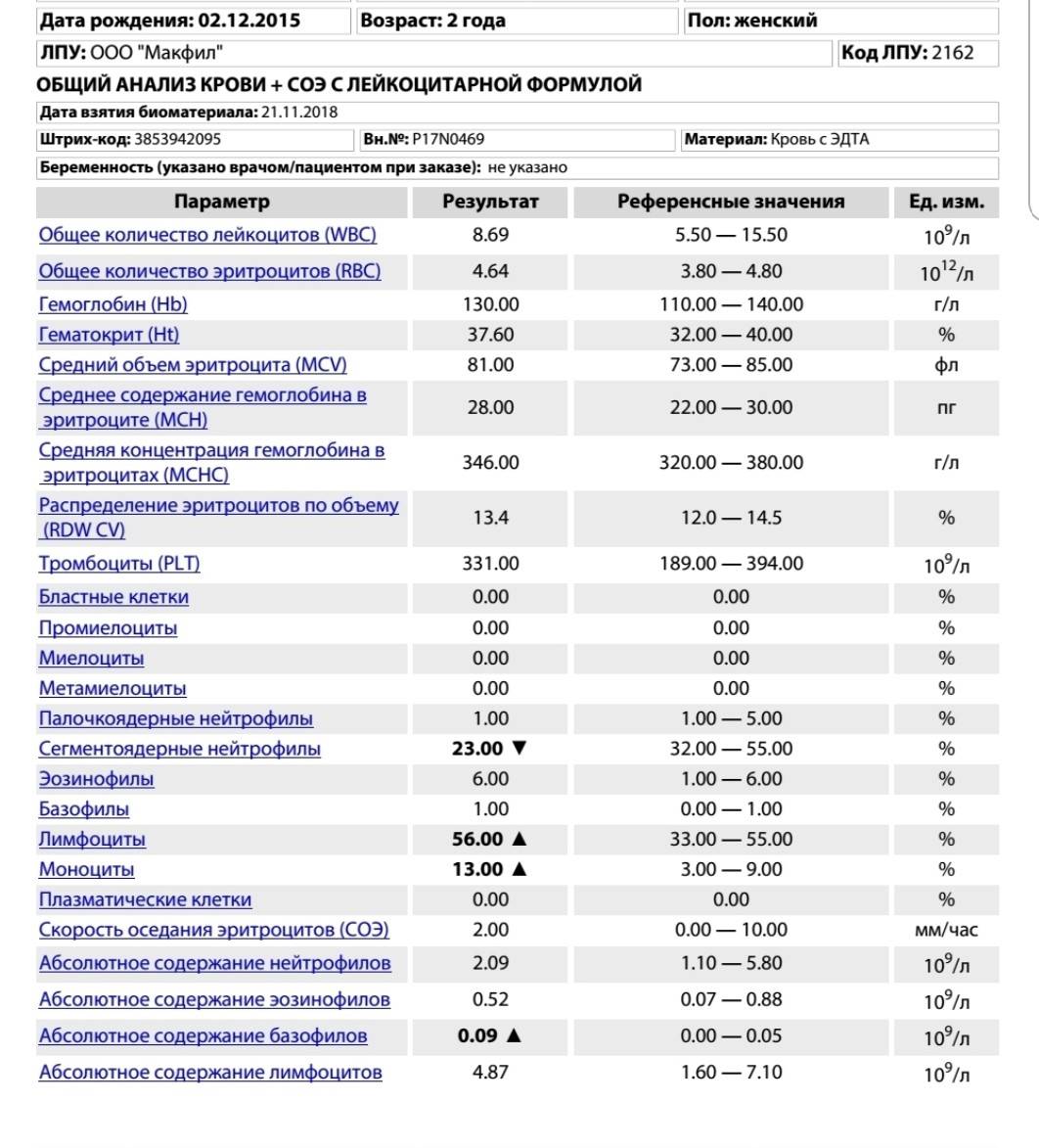
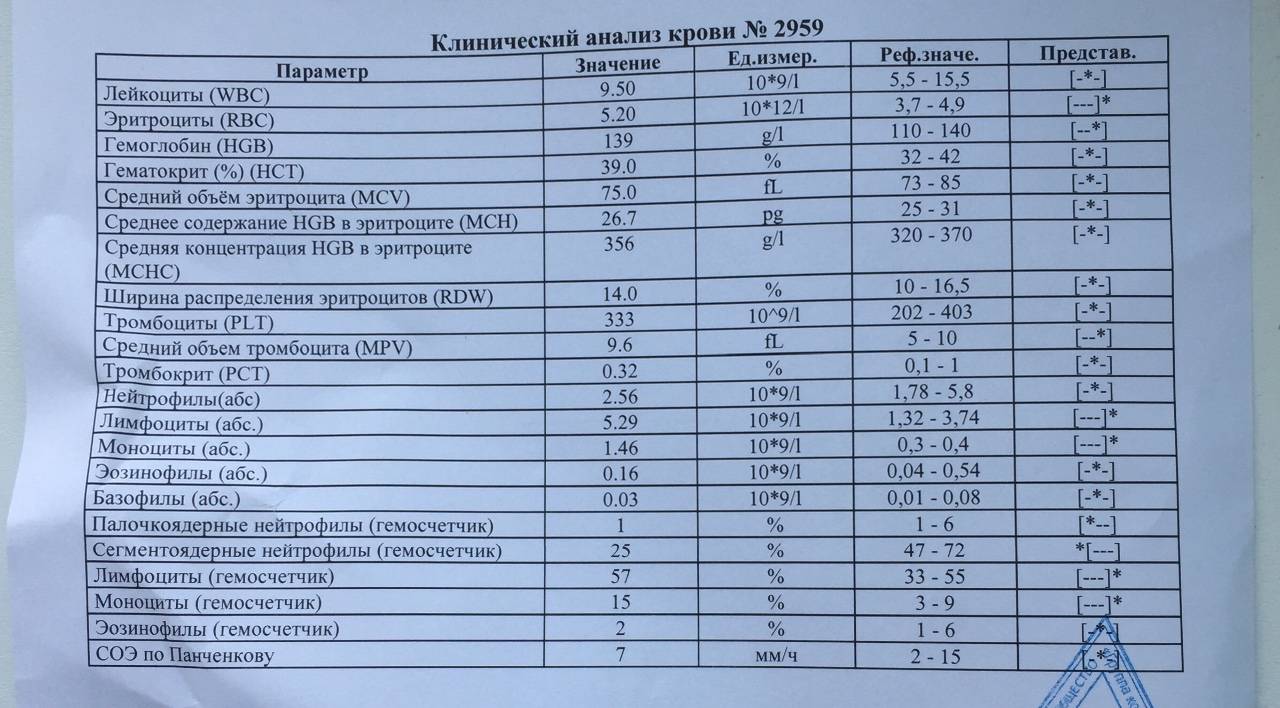
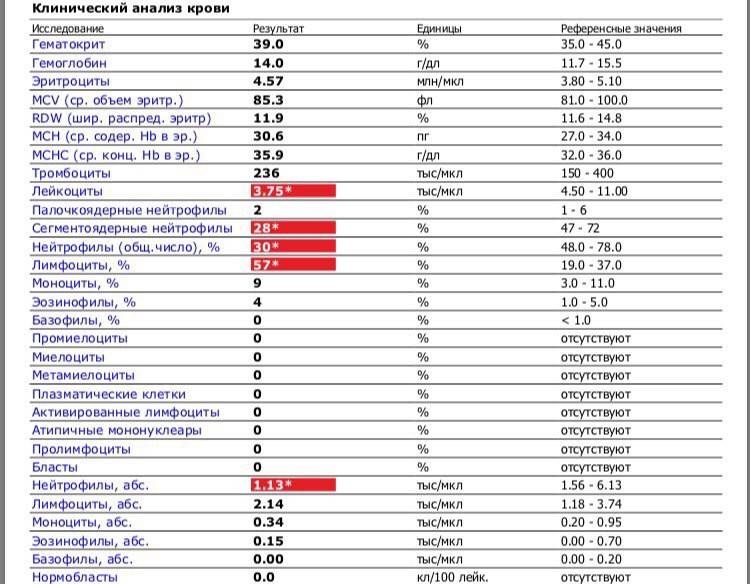
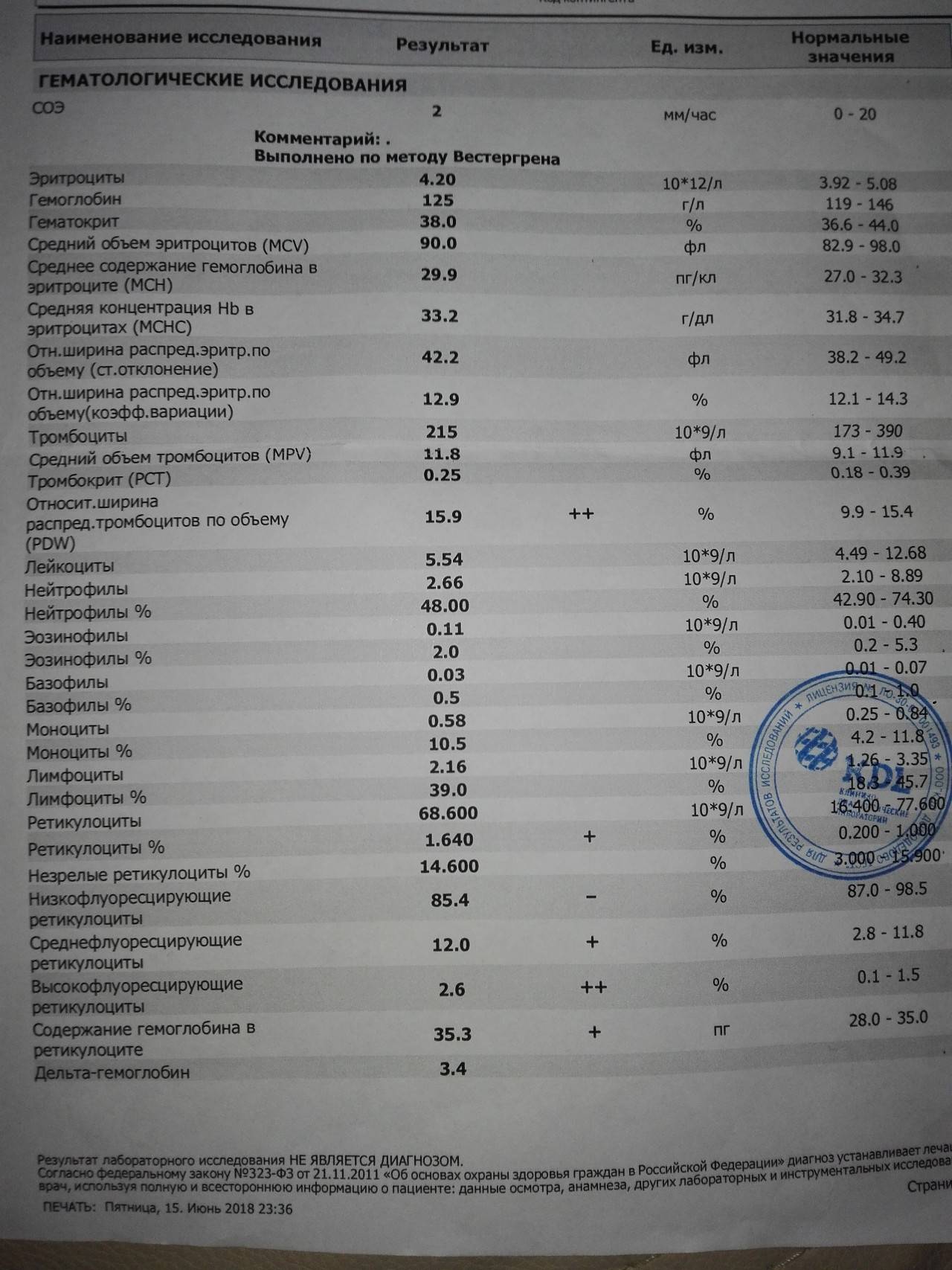
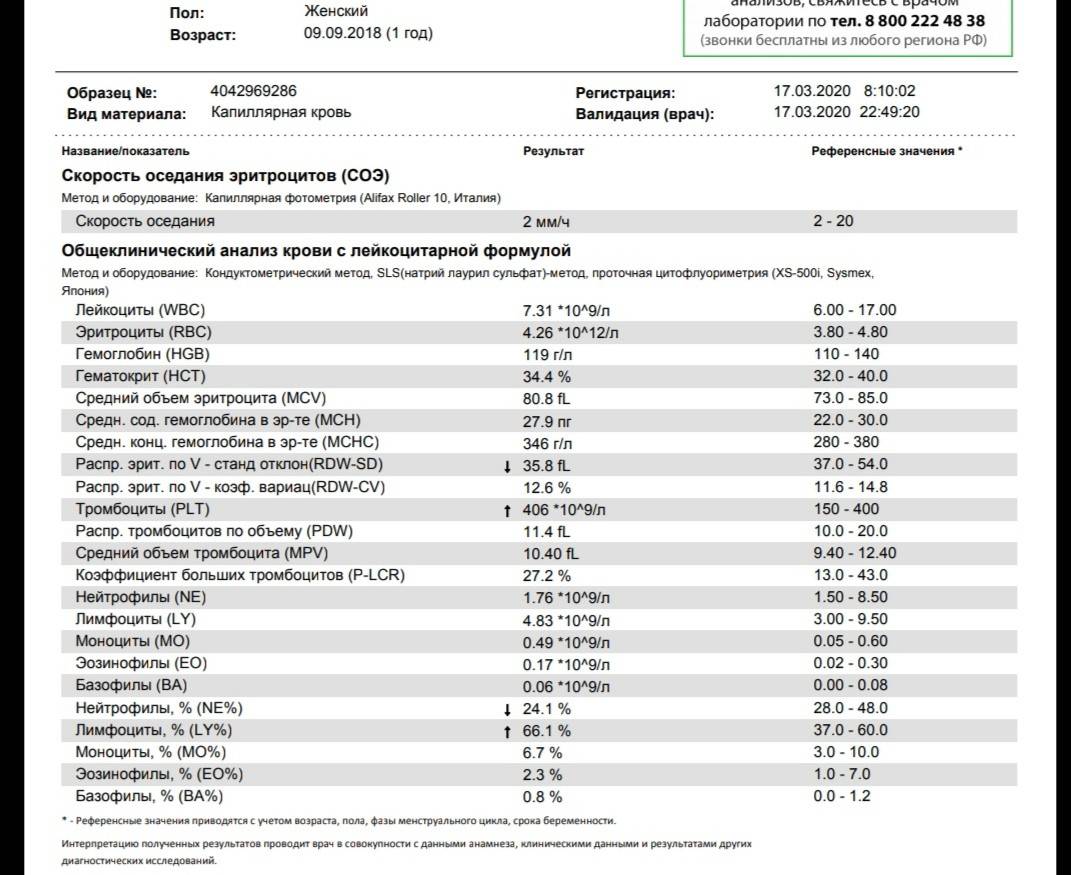
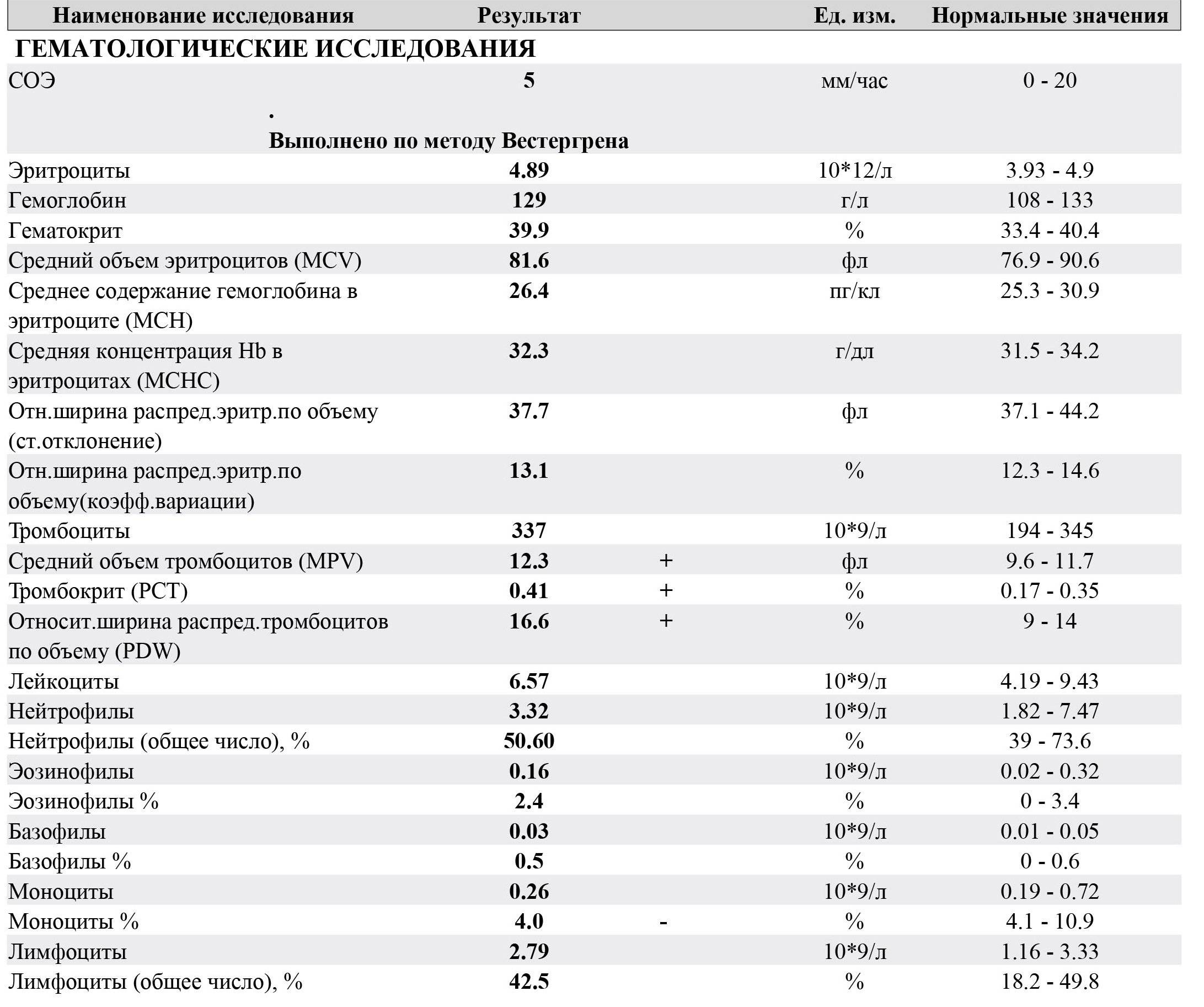
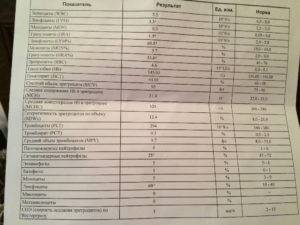
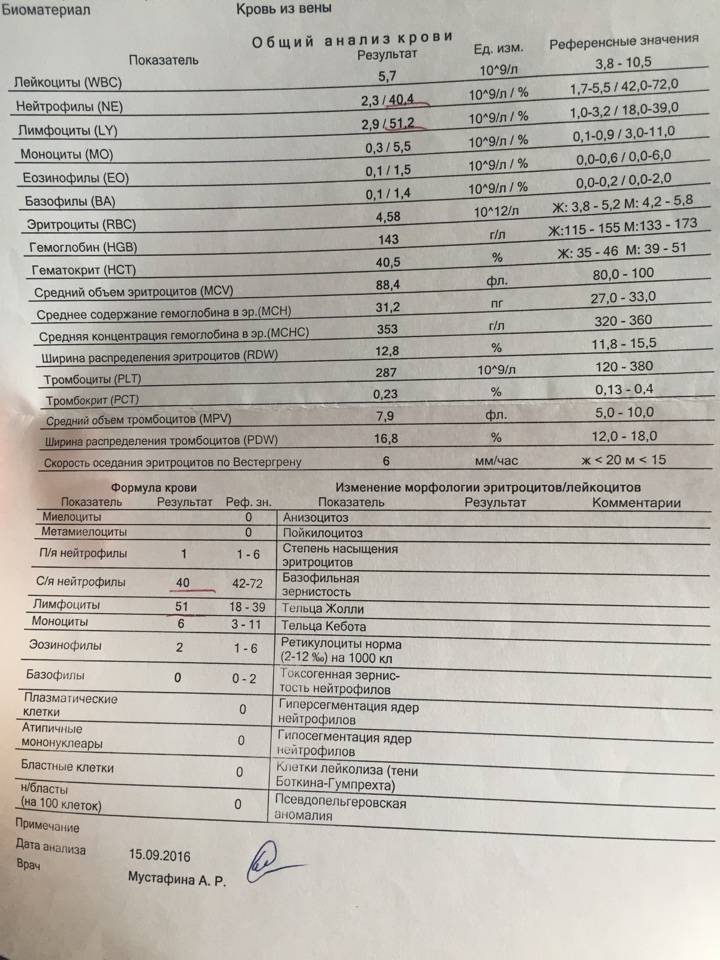
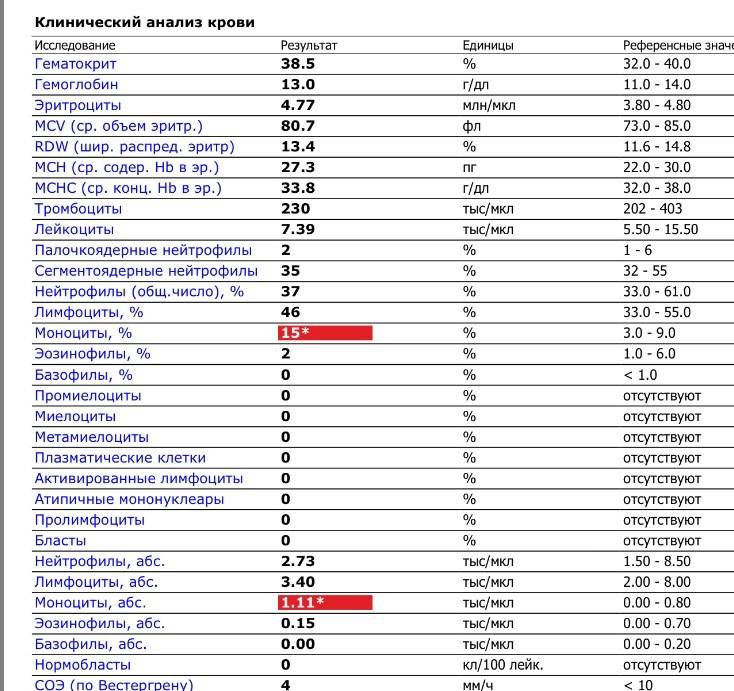
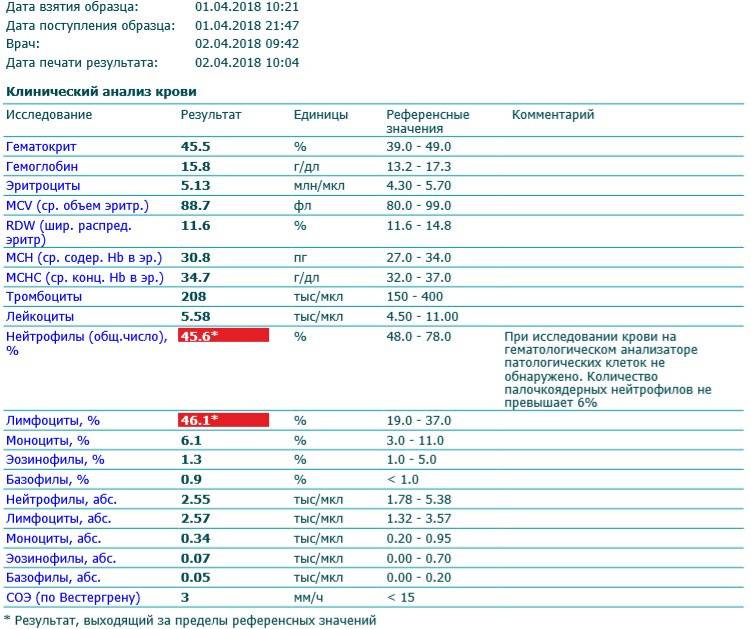
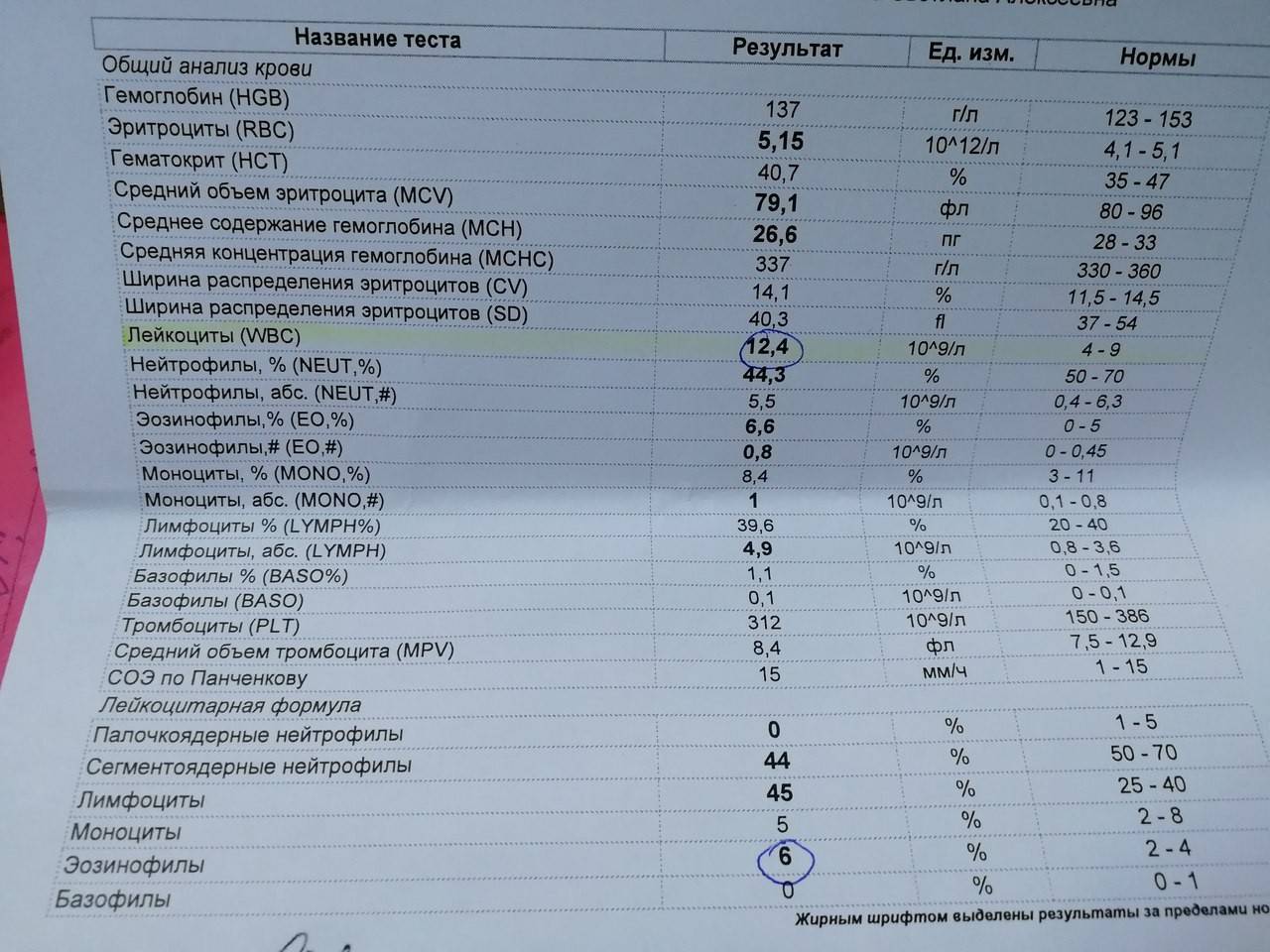
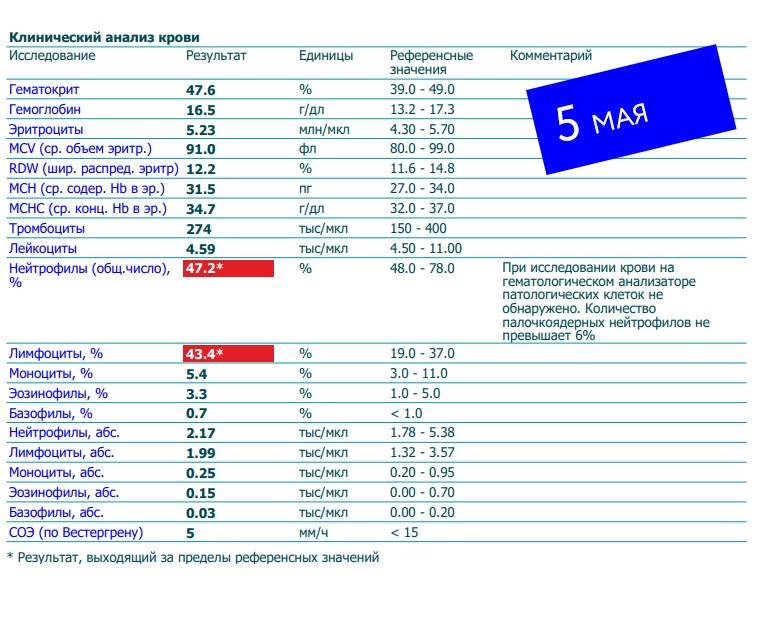
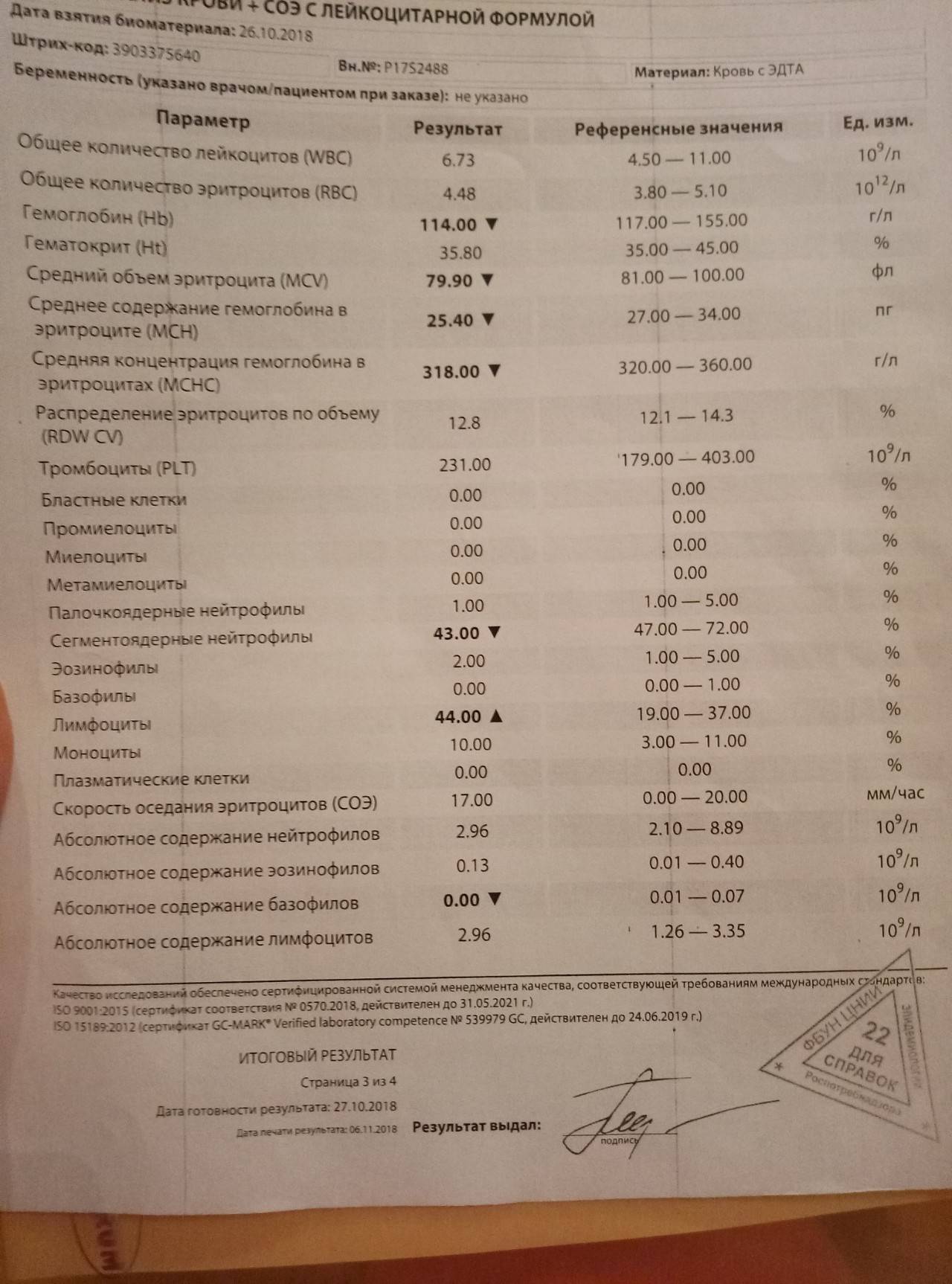
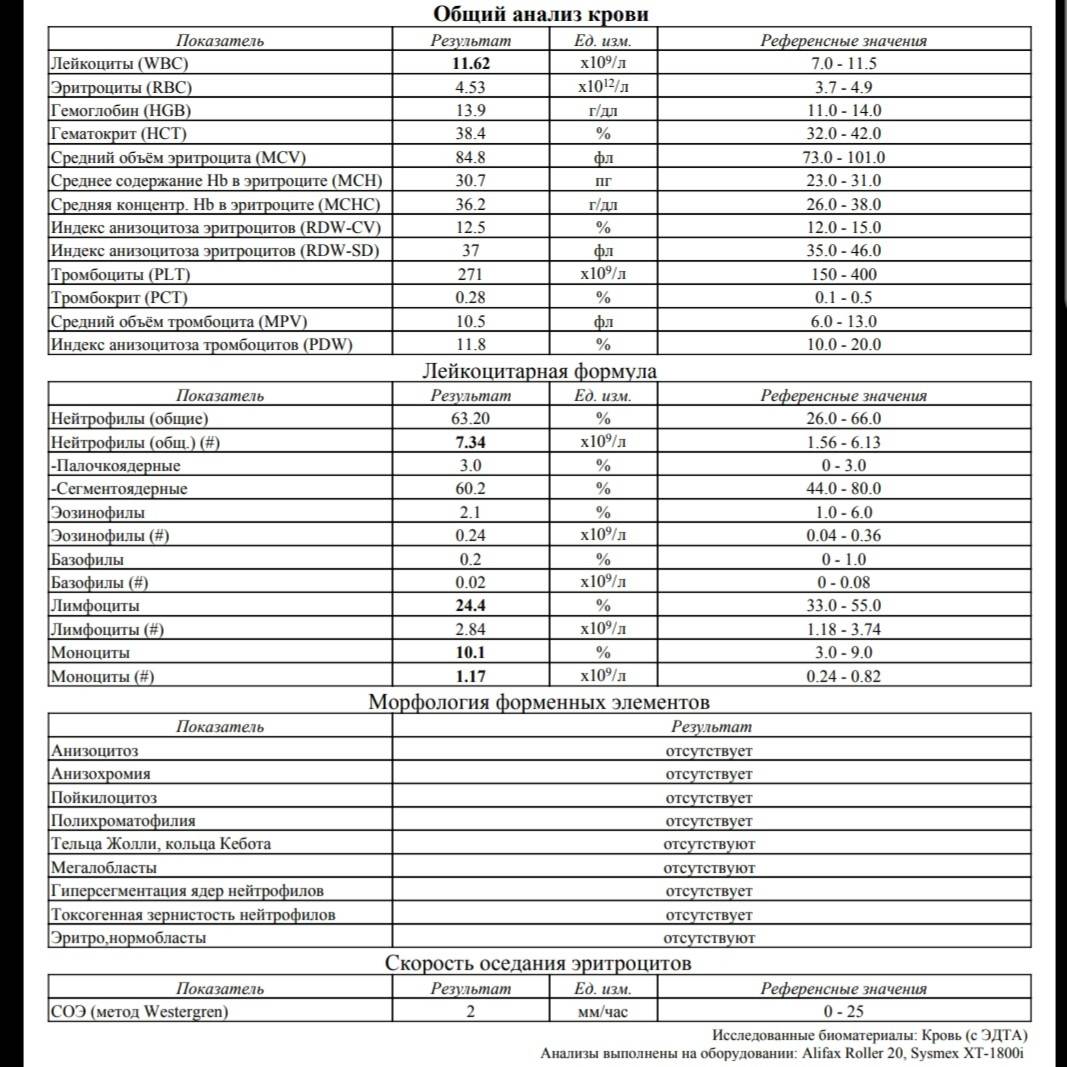
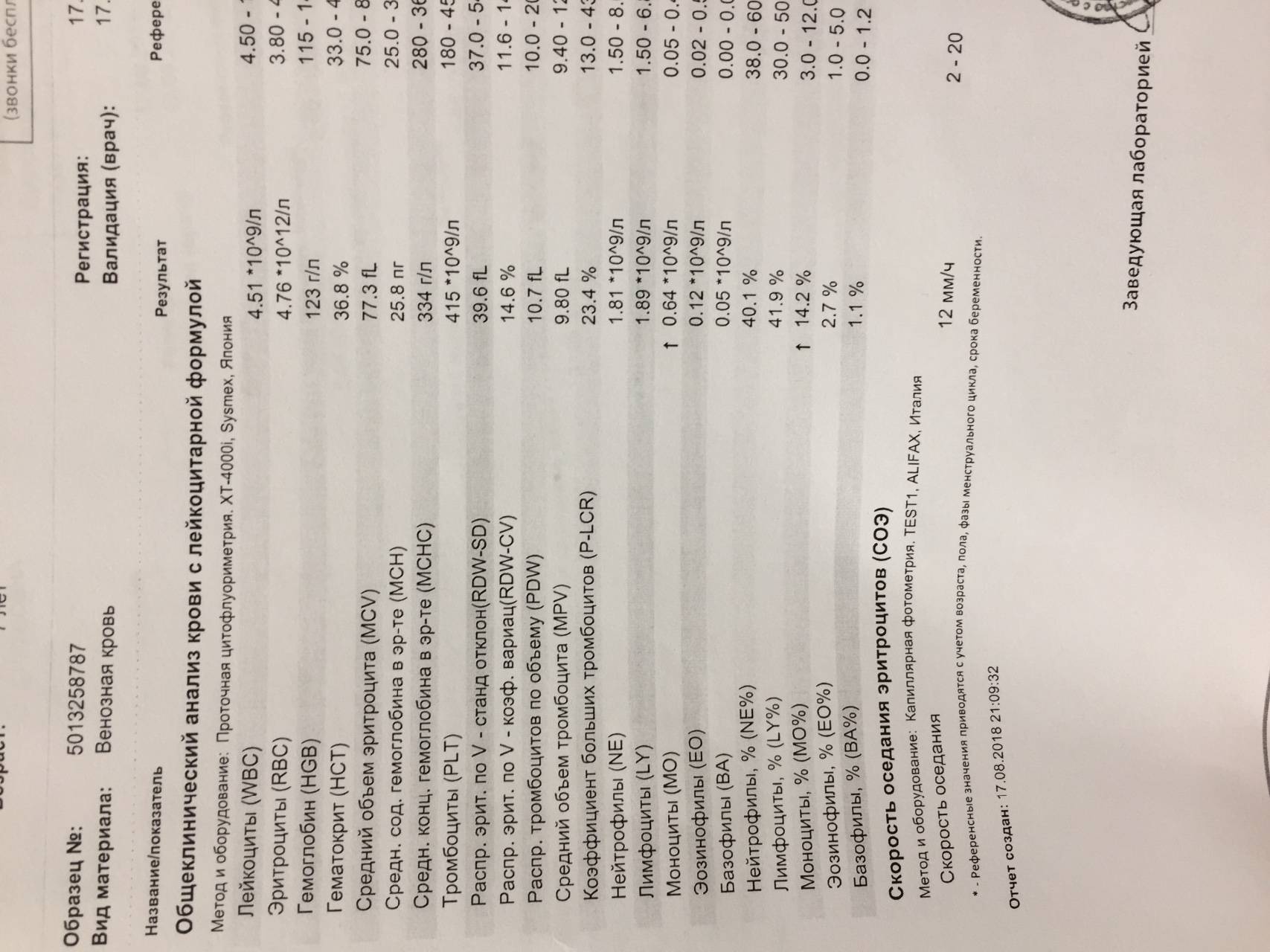
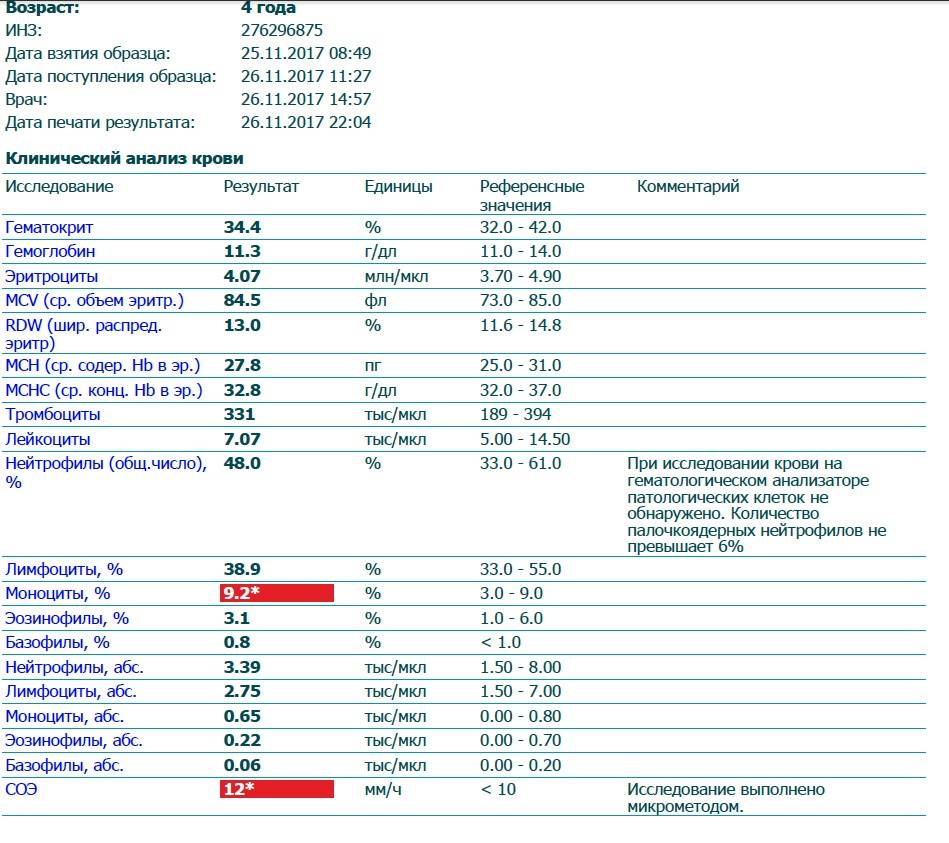
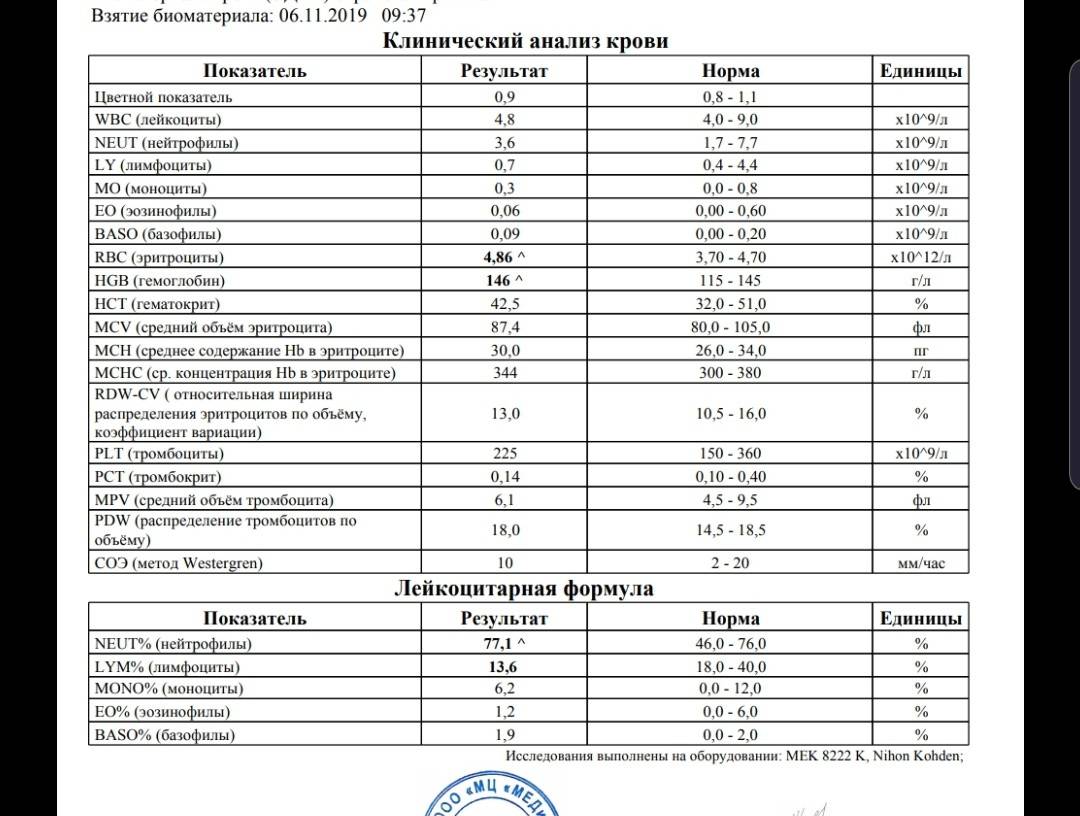
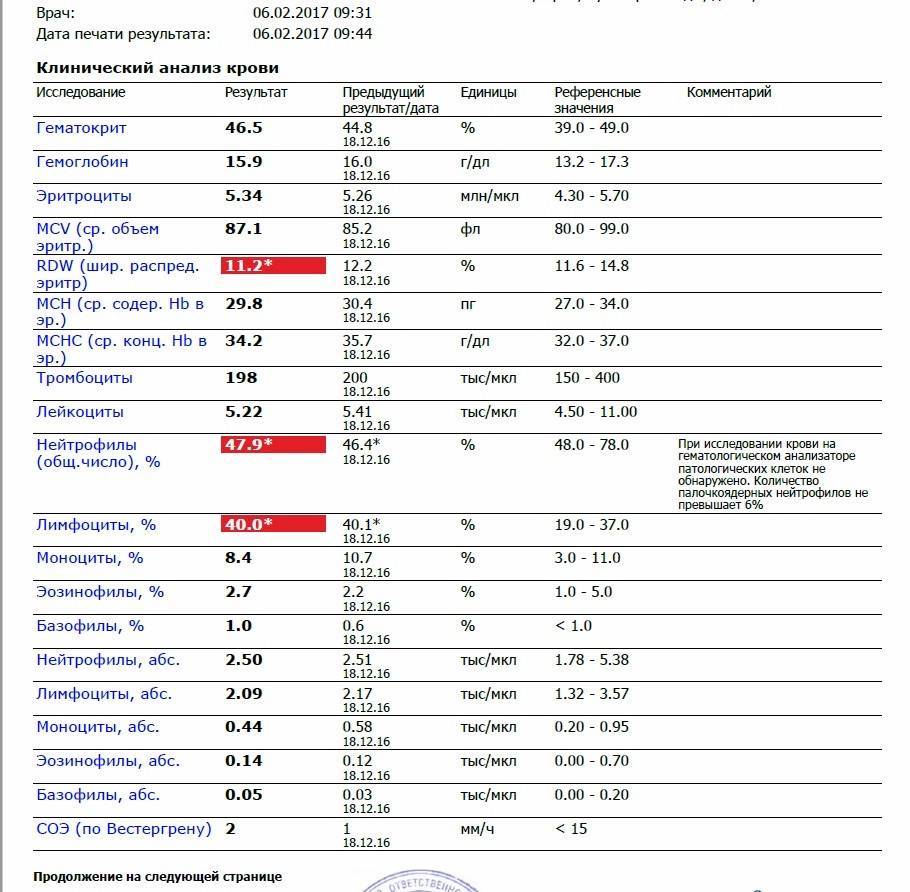
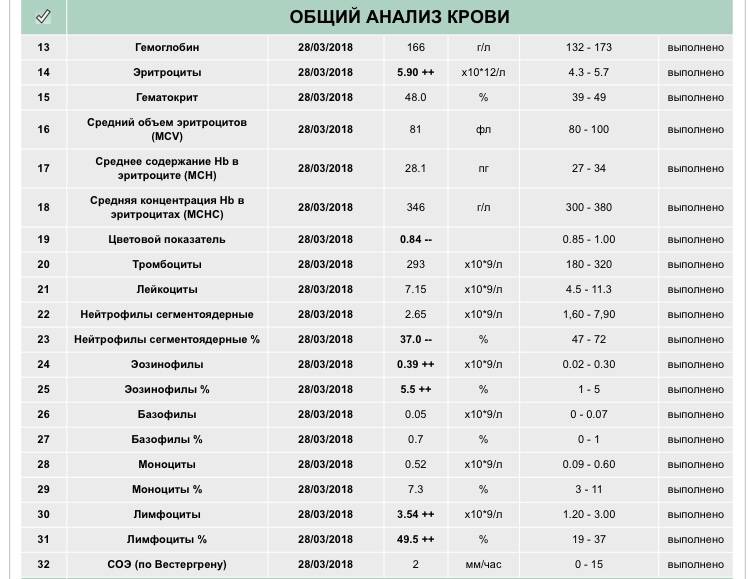
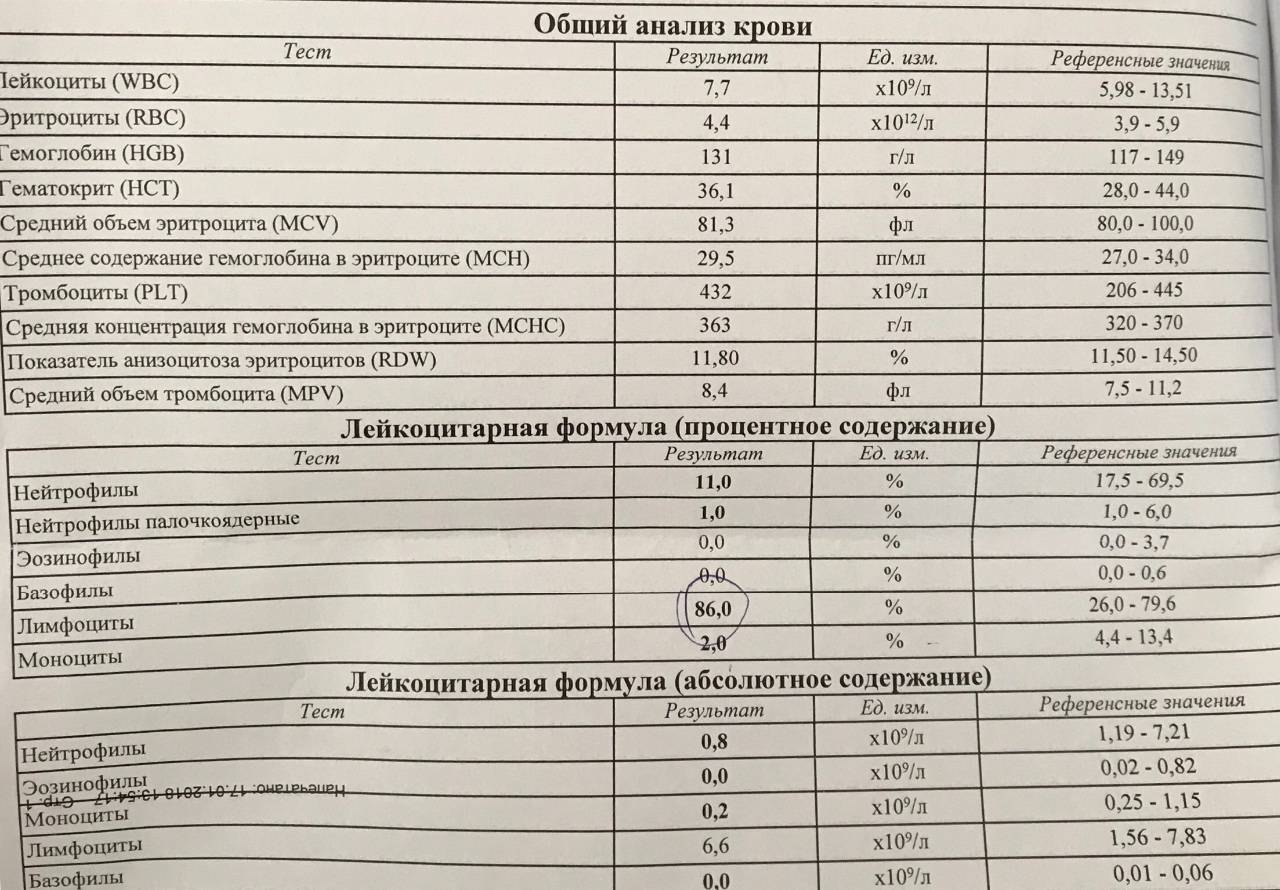
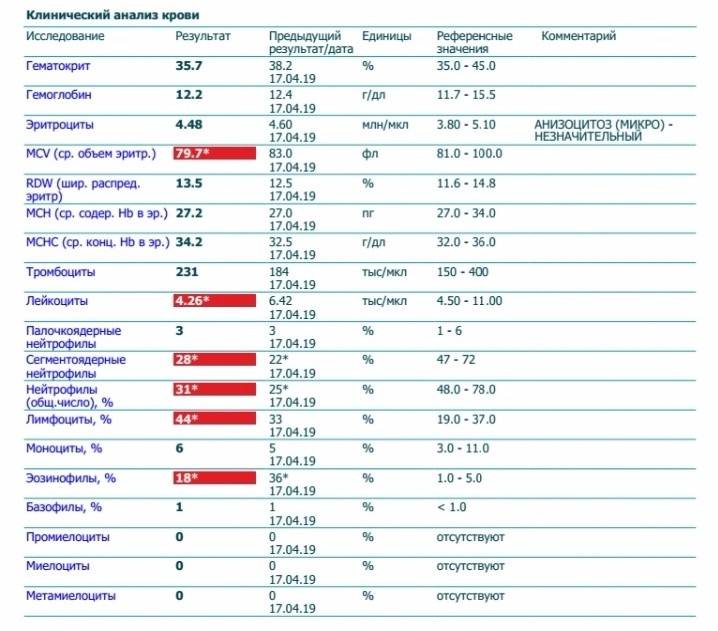
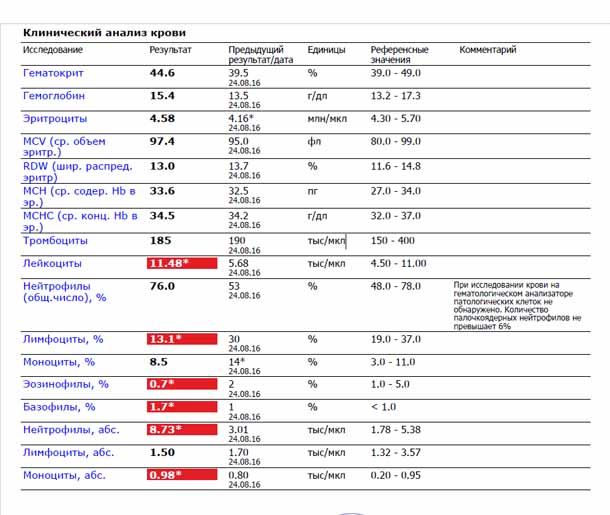
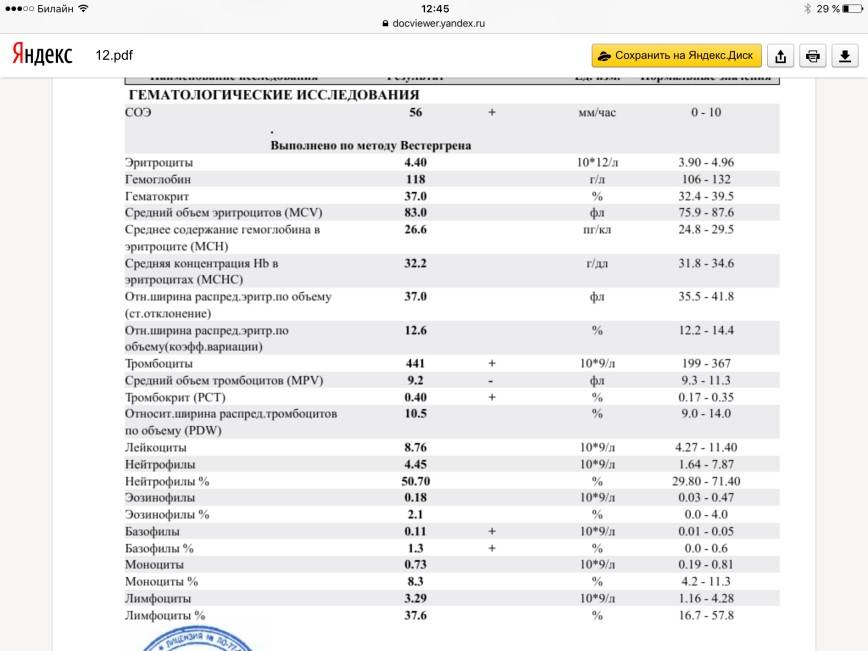
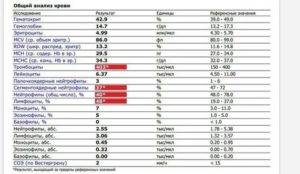
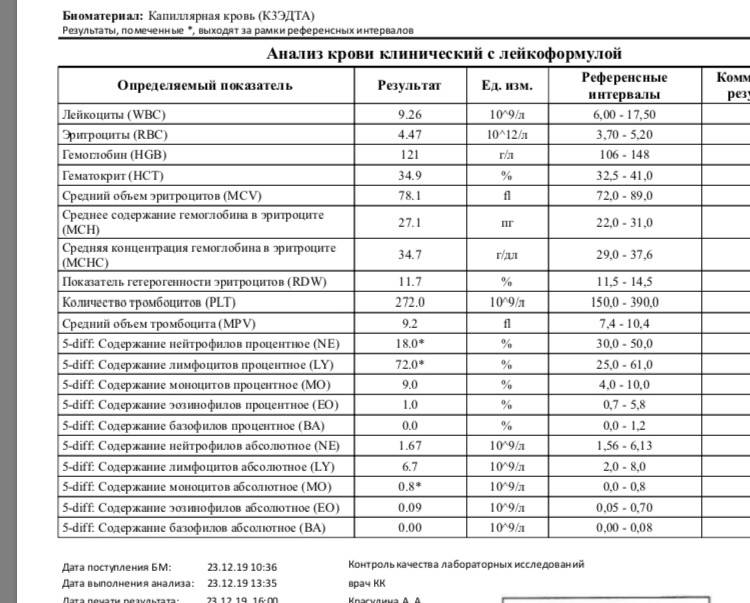
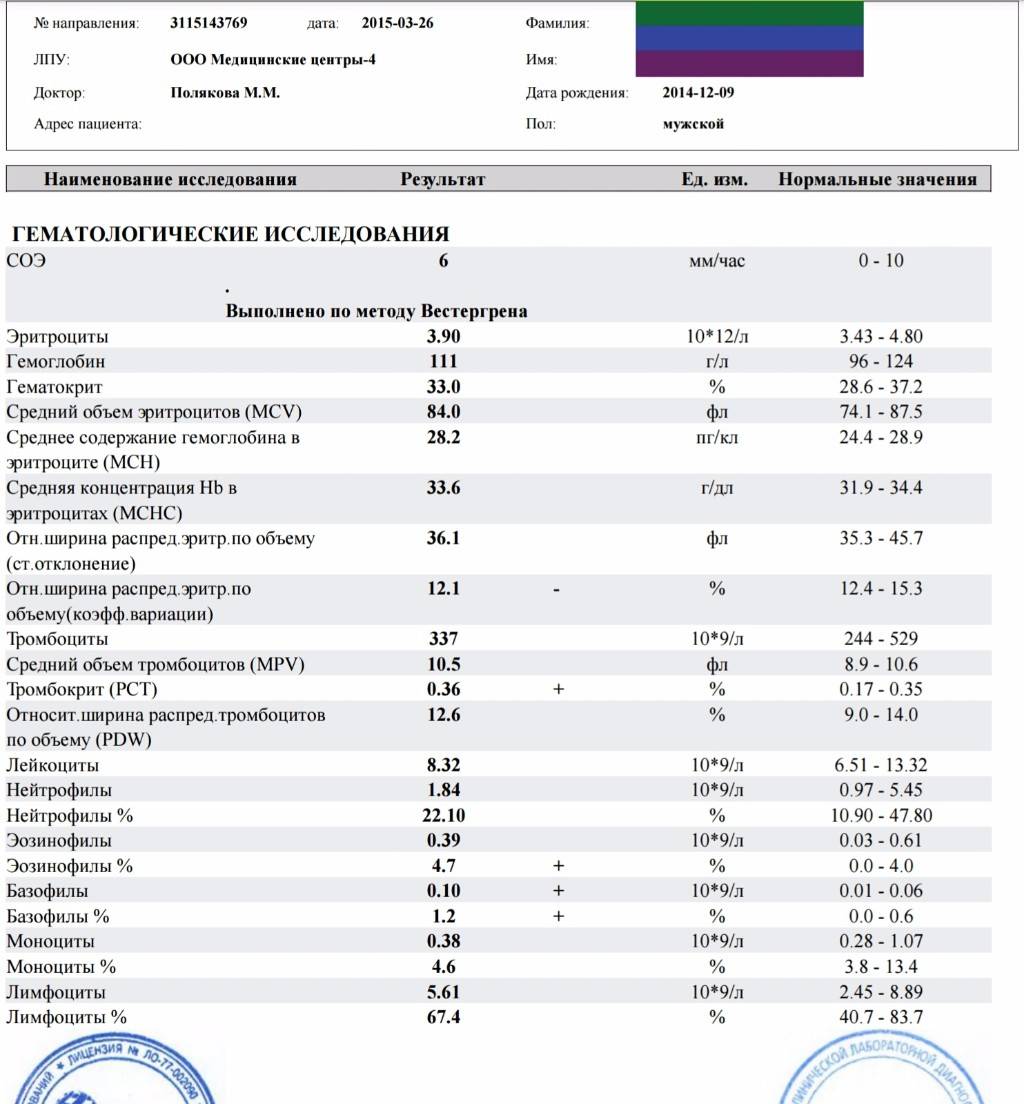
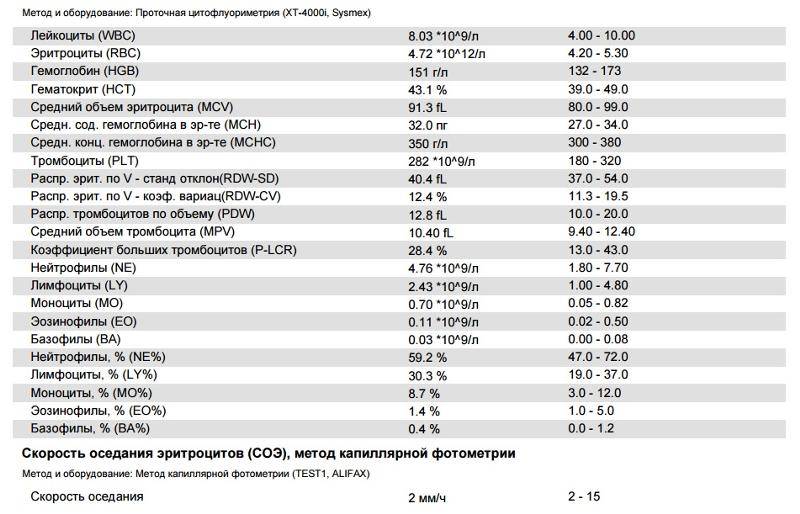
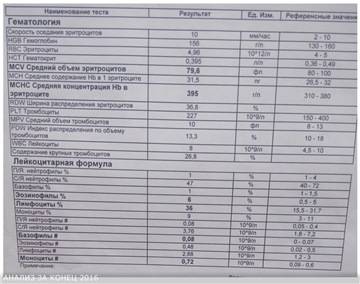
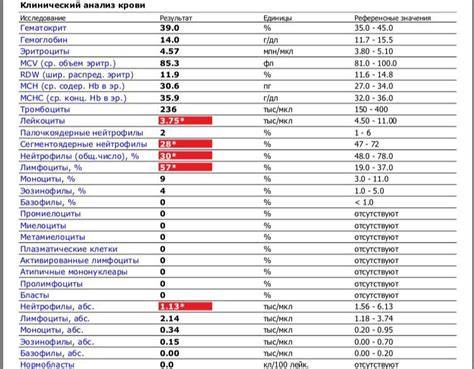
Изменения крови при особых состояниях
Как меняется анализ крови при коронавирусе в случае цитокинового шторма?
В первую очередь, из-за аутоиммунного процесса развивается:
- Лейкопения (падает уровень лимфоцитов, моноцитов, эозифилов и базофилов).
- Это сочетается с ростом в биохимии D-димера в 4 и более раз,
- Ростом ферритина, трансаминаз, СРБ.
Анализ крови при коронавирусе, показатели которого:
- число лейкоцитов < 3,0*10^9/л
- абсолютное число лимфоцитов < 1,0*10^9
в сочетании с изменениями компьютерной томографии легких, соответствующих КТ 3-4, становятся показаниями для назначения ингибиторов интерлейкинов.
Присоединение к вирусу бактерий или грибов
В условиях острой вирусно-бактериальной пневмонии растут риски присоединения грибковой флоры. Присоединение к вирусу бактерий или грибов приводят к небольшому росту лейкоцитов (выше 10*10^9 г/л, нейтропении, росту СОЭ).
Что показывает анализ крови при коронавирусе в случае коагулопатии и развития ДВС-синдрома?
Безусловно, падение тромбоцитов (< 150*10^9 у 80-95% больных). Вместе с тем в коагулограмме удлиняется протромбиновое время, значительно растут фибриноген и D-димер.
Нарушения гемостаза оцениваются в баллах по шкале SOFA:
| Тромбоциты, ×109/мкл | Баллы |
| ≥ 150 | o баллов |
| < 150 | 1 балл |
| < 100 | 2 балла |
| < 50 | 3 балла |
| < 20 | 4 балла |
Для диагностики ДВС- синдрома пользуются критериями Общества тромбза и гемостаза. При 5 баллах синдром достоверен.
| Показатель | Баллы |
| Количество тромбоцитов | балл |
| <50 *10 9/л | 2 |
| от 50 до 100 | 1 |
| D-димер | балл |
| сильно повышен | 3 |
| умеренно повышен | 2 |
| Протромбиновое время | балл |
| 6 сек и больше | 3 |
| от 3 до 6 сек | 1 |
| Фибриноген | балл |
| < 100 | 1 |
Нормальное значение моноцитов у детей и взрослых
При аппаратной расшифровке моноциты обозначаются MON, при ручной их название не меняется. Норма моноцитов в зависимости от возраста человека представлена в таблице:
| Возраст | Норма моноцитов, % |
| 1-15 дней | 5-15 |
| 15 дней – 1 год | 4-10 |
| 1-2 года | 3-10 |
| 2-15 лет | 3-9 |
| Старше 15 лет | 3-11 |
Нормальное значение моноцитов у женщин и мужчин не отличается. Уровень этих кровяных клеток не зависит от пола. У женщин количество моноцитов несколько увеличивается во время беременности, но остается в пределах физиологической нормы.
В клинической практике имеет значение не только процентное, но и абсолютное содержание моноцитов в литре крови. Норма для взрослых и детей следующая:
- До 12 лет – 0,05-1,1*109/л.
- После 12 лет – 0,04-0,08*109/л.
Моноцитоз у детей
Если повышены моноциты у ребёнка, не следует впадать в панику. Помимо грозных и не очень взрослых заболеваний, в первую очередь, надо исключить наличие у ребёнка следующих состояний и болезней:
- наличие глистной инвазии и/или поражение другими видами паразитов; у грудничка – режутся зубки; у ребёнка дошкольного и младшего школьного возраста – смена зубов; грипп, моноцитарная ангина, скарлатина, ветряная оспа, корь, краснуха, дифтерия; отравление или аллергия на соединения хлора.
На сегодняшний момент, при определении моноцитоза у ребёнка, в первую очередь сдаётся анализ на присутствие вируса герпеса IV типа и цитомегаловирус, которые он мог получить от матери во время внутриутробного развития или в процессе кормления грудью.
Тем не менее, при затяжном устойчивом моноцитозе необходимо выполнить ряд исследований и исключить злокачественные патологии системы кроветворения, в том числе и передающиеся по наследству.
Рекомендации по питанию

В период прохождения терапии следует исключить из своего рациона некоторые продукты и соблюдать некую диету.
- Потребляйте меньше сахара — продукты содержащие сахар, повышают уровень глюкозы и могут вызвать сахарный диабет, который в сою очередь высвобождает большое количество одноядерных лейкоцитов группы агранулоцитови. В первую очередь не потребляйте сладкие газированные напитки, различные сладости, типа конфет, рафинированный сахар, сладкий чай.
- Не принимайте спиртные напитки — выпивка и тем более злоупотребление алкоголем негативно скажутся на состоянии здоровья и усугубят воспалительные процессы в вашем организме.
- Добавьте рыбу в рацион — как уже раннее было сказано, продукты содержащие омега-3 жирные кислоты получающие из рыб, благоприятно влияют на человека, снижают воспаления и общего количества этих лейкоцитов в крови. Если вы не любитель рыб, особенно трески, лосося или скумбрии, вы можете купить в аптеке добавки омега-3.
Зачем нужны эозинофилы и моноциты?
Расскажем немного об эозинофилах и моноцитах. Они, конечно, выполняют разные функции, и когда их количество повышено, то необходимо узнать, какая субпопуляция повышена больше всего. И самое главное — связано ли это повышение между собой, или у пациента протекают два независимых патологических процесса. Врач, когда он интерпретирует анализ, обязательно понимает, что любые изменения лейкоцитарной формулы не говорят однозначно за какую-то болезнь, то есть они не имеют специфичности.
Их могут вызывать самые разные заболевания, и при этом кровь может реагировать разными популяциями клеток одинаково. С другой стороны, и при одной и той же болезни у разных больных кровь может реагировать различным образом.
Не следует забывать, что оценка субпопуляции лейкоцитов имеет определенные характеристики. Нужно обязательно учитывать возраст пациента
Очень важно помнить, что любое отклонение может быть абсолютным, или относительным. При абсолютном отклонении повышается количество моноцитов и эозинофилов, поскольку их просто действительно больше вырабатывается
Если же это отклонение относительное, то в реальности их существует ровно столько же, но в данном образце крови их больше, поскольку в другом месте их меньше. Поэтому для того, чтобы получить полное представление о реальном количестве субпопуляции лейкоцитов, то необходимо знать не только их количество в литре, но и в процентном содержании.
Моноциты
Моноциты в типичном мазке крови всегда выглядят как крупные клетки, ядро у них напоминает фасоль или боб, без всяких перетяжек и без сегментов. В крови моноциты живут недолго, не более суток, а затем пул выпущенных моноцитов устремляется в ткани. Попадает он в ткани через эндотелий, или внутреннюю стенку капиллярных сосудов путем активного перемещения. В ткани моноцит превращается в особые клетки — макрофаги, и навсегда теряются из системного кровотока. Живут они в тканях очень долго, вплоть до нескольких лет, что в несколько раз превосходит продолжительность жизни любых клеток крови в сосудах.
Тканевые макрофаги — это активные защитники, и в тканях они выполняют то же самое, что нейтрофилы в плазме крови. Они распознают, захватывают и уничтожают все чужеродные микроорганизмы, в том числе и грибы, тканевые макрофаги отличаются высокой степенью фагоцитоза. Они активно появляются в очагах тканевого воспаления, где также уничтожают все микробы, поврежденные клетки, а также своих погибших собратьев — лейкоцитов. Макрофаги — это самые активная клетки, способные к фагоцитозу в нашем организме, и их задача в очаге воспаления — это полная очистка, элиминация возбудителя, уничтожение тканевого детрита и гноя и подготовка очага к восстановлению, или к регенерации тканей. Однако моноциты могут не только быть полезными, но иногда они поддерживают и патологическое, аутоиммунное воспаление, например, при ревматоидном артрите.
Поэтому количество моноцитов в крови — это верхушка айсберга, огромная часть их находится в тканях, и поэтому судить по моноцитам, которые находятся в кровеносном русле о состоянии макрофагов — конечно, невозможно.
Подробнее о моноцитах в нашей статье Моноциты в крови: функции, норма, причины отклонений.
Эозинофилы
Эозинофилы — это клетки, которых в крови очень мало, меньше них, пожалуй, только лишь базофилов. Да, эозинофилы тоже способны фагоцитировать, но всё-таки их роль другая. Они особенно хорошо распознают паразитарные антигены, и ввязываются в различные аллергические клеточные реакции.
 Ни один нейтрофил не может сравниться с эозинофилами по способности распознавать и связывать антигены именно многоклеточных паразитов. К ним, в первую очередь, относятся различные плоские, круглые и ленточные черви. Это острицы и аскариды, кошачий сосальщик – возбудитель описторхоза и печёночный сосальщик, возбудители дифиллоботриоза и тениоза, то есть широкий лентец, и свиной цепень. Эти клетки также в крови находятся очень непродолжительный промежуток времени, буквально несколько часов, а затем транспортируются в ткани, чтобы так же, как и моноциты, наводить там порядок.
Ни один нейтрофил не может сравниться с эозинофилами по способности распознавать и связывать антигены именно многоклеточных паразитов. К ним, в первую очередь, относятся различные плоские, круглые и ленточные черви. Это острицы и аскариды, кошачий сосальщик – возбудитель описторхоза и печёночный сосальщик, возбудители дифиллоботриоза и тениоза, то есть широкий лентец, и свиной цепень. Эти клетки также в крови находятся очень непродолжительный промежуток времени, буквально несколько часов, а затем транспортируются в ткани, чтобы так же, как и моноциты, наводить там порядок.
Более полную информацию читайте в статьях — Эозинофилы: возрастная норма и причины отклонений и Эозинофилия у взрослых.
О чём говорят повышенные нейтрофилы?
Центр нейтрофила имеет зерно, содержащее комплекс ферментов для уничтожения бактерий и дезактивации их токсинов. Задачи нейтрофилов в крови:
- поражать чужеродные микробные клетки;
- сопровождать воспалительные реакции организма.
Нормальным считается 50-70% нейтрофилов от всего количества лейкоцитов. Показатели абсолютного содержания нейтрофильных элементов в норме для детей разного возраста представлены в таблице.
| Сколько лет ребёнку | Абсолютное число нейтрофилов в 10⁹/л |
|---|---|
| До годовалого возраста | 1,5-8,5 |
| 1-2-х летние | 1,5-8.5 |
| 2-4-х летние | 1,5-8.5 |
| 4-6-ти летние | 1.5-8 |
| 6-8-ми летние | 1,5-8 |
| 8-10-ти летние | 1,8-8 |
| 10-16-ти летние | 1.8-8 |
Повышенный уровень нейтрофилов в крови относительно нормы означает борьбу организма с инфекционным агентом – бактериями или грибками. Повышенные нейтрофилы говорят о том, что нужно продолжить обследование для выявления причины нейтрофилии и выделения возбудителя заболевания.
Сегментоядерные
В крови одновременно находятся нейтрофилы разной степени зрелости. Сегментоядерные нейтрофилы – зрелая форма, готовая к уничтожению бактерий и грибков. У них просматриваются деления между сегментами ядра.
Показатели сегментоядерных форм в лейкограмме здоровых детей указаны таблицей.
| Сколько лет ребёнку | % сегментоядерных нейтрофилов от общего числа лейкоцитов |
|---|---|
| До годовалого возраста | 10-44 |
| 1-2-х летние | 22-47 |
| 2-4-х летние | 26-54 |
| 4-6-ти летние | 26-57 |
| 6-8-ми летние | 32-59 |
| 8-10-ти летние | 35-59 |
| 10-16-ти летние | 37-59 |
Повышенные сегментоядерные нейтрофилы считаются сдвигом лейкоцитарной формулы вправо. Если сегментоядерные нейтрофилы повышенные, это говорит о бактериальной или грибковой инфекции, воспалительном процессе в лёгкой форме. Когда инфекционной угрозы нет, полный цикл жизни нейтрофила длится около 14 дней, а затем он разрушается в селезёнке. При заражении один сегментоядерный нейтрофил уничтожает 5-7 микробов и погибает.
Повышенные зрелые клетки с ядром, имеющим более 5-ти сегментов, дают подозрение на болезни почек и печени, лучевую болезнь, недавнее переливание крови. Повышенные сегментоядерные формы с увеличенной зернистостью ядра, пузырьками (вакуолями) цитоплазмы указывают на угнетение работы костного мозга.
Повышенные зрелые нейтрофильные элементы с нормальным ядром говорят о присутствии в организме микробных или грибковых токсинов, несильной воспалительной реакции. Данные анализов показывают динамику заболевания, уровень иммунного ответа, эффективность лечения. Нейтрофилы под микроскопом
Нейтрофилы под микроскопом
Палочкоядерные
Нейтрофильные клетки рождаются в красном костном мозге и проходят через последовательные стадии развития:
- Миелоцит – самая ранняя форма созревания;
- Метамиелоцит или юная клетка;
- Палочкоядерный нейтрофил;
- Сегментоядерная нейтрофил.
Ядра палочкоядерных клеток не имеют фрагментарных делений. При рассматривании под микроскопом ядра незрелых лейкоцитов похожи на палочку. Палочкоядерных элементов в анализе здорового ребёнка сравнительно мало. Норма процентного соотношения палочкоядерных нейтрофилов к общему числу лейкоцитов:
- новорожденные дети – 3-12%;
- от 5 дней и старше – 1-5%.
Повышенный процент палочкоядерных форм в крови называют сдвигом лейкограммы влево. Это значит, что у ребёнка острое бактериальное или грибковое инфицирование.
Когда уровень палочкоядерных нейтрофилов в анализе повышенный, это говорит о том, что организму тяжело справляться с инфекционно-воспалительным процессом. Основная причина повышенных палочкоядерных клеток – серьёзное микробное заражение. На помощь зрелым сегментоядерным клеткам из резерва выбрасываются для борьбы с инфекционным агентом молодые палочкоядерные лейкоциты.
Лимфоциты и моноциты повышены у ребенка
Лимфоциты выполняют важную функцию в организме человека – предотвращают попадание инфекции в организм. Для детей до четырех-шести лет лимфоциты играют основополагающую роль в становлении иммунитета. Процент содержания лимфоцитов в крови непостоянен и по мере взросления, эти клетки заменяются другими белыми тельцами. Для младенца возрастом до четырех дней, вполне нормально содержание в крови – 22-25%, а для годовалого – до 31%.
Снижение или увеличение лимфоцитов в крови, как и моноцитов – свидетельствует об инфекционных и других заболеваниях. Если уровень в крови увеличен, то ребенку назначат дополнительную диагностику у врача-гематолога.
Существует такое понятие, как «реактивное повышение». Оно означает то, что организм реагирует на влияние внешней среды, например, на инфекционные заболевания. Лимфоцитоз может быть вызван простейшими заболеваниями, длительным лечением и бактериальными инфекциями. В анализе крови, как и в анализе моноцитов, есть относительная и абсолютная шкала. Рассчитывать нормальное соотношение количества лимфоцитов нужно исходя из возраста ребенка. Необязательно небольшое отклонение от нормы является патологией или заболеванием.
Злокачественный лимфоцитоз – это одно из опасных нарушений количества лимфоцитов в крови. За этим заболеванием может скрываться хронический лимфолейкоз и злокачественная лимфома, которые являются онкологическими. Часто злокачественный лимфоцитоз приводит к летальному исходу.
Повышение в крови одновременно уровня лимфоцитов и моноцитов в организме ребенка, означает различные вирусные заболевания и требует лечения. Нередко, такие симптомы присутствуют при хроническом вирусном заболевании ребенка. Во время исследований, лейкоцитарную формулу не рассматривают отдельно от моноцитов. Это проводится в комплексе, чтобы полностью увидеть картину состояния иммунной системы ребенка. Такой способ позволяет установить стадию протекающего заболевания, его вид и причины, которые спровоцировали развитие болезни.
Признаками лимфоцитоза являются: повышение температуры, вялость и затрудненное дыхание
Особенное внимание стоит уделить маленьким детям, у которых лимфоцитоз не имеет никаких явных признаков. Выяснить это можно только с помощью результата анализа и только врач
Обычный человек не может полностью рассмотреть все отклонения от нормы.
Причин для волнений нет, если ребенок совсем недавно переболел каким-либо заболеванием – показатели придут в норму в течение месяца. После этого промежутка времени, нужно снова сдать анализы и уже тогда будет видна полная клиническая картина. Если показатели не изменились или наоборот, стали ниже нормы – это повод для дальнейшего лечения. Вполне вероятно, что у ребенка снижение уровня лимфоцитов, то есть лимфопения.
Лимфоцитоз, моноцитопения и моноцитоз относятся к заболеваниям иммунной системы и могут быть симптомами самых различных заболеваний. Некоторые случаи не требуют детальной диагностики и прямого лечения. Такие пациенты должны соблюдать режим сна и еды, и их показатели должны прийти в норму. Дети, которые совершенно недавно переболели вирусными заболеваниями так же подвержены этим заболеваниям, но при правильном распорядке и уходе – уровень лимфоцитов и моноцитов возвращается в нормальное состояние за пару недель.
Комплексное лечение серьезный заболеваний включает в себя полную диагностику. Чтобы определить заболеванием, нужно обратиться к врачу, но ни в коем случае не заниматься самолечением. Причины повышения уровня лимфоцитов и моноцитов могут быть самыми разными. Как уже было ранее сказано, это может быть, как тяжелое заболевание, так и обычное вирусное.
Ранняя диагностика позволяет определить заболевание на ранних стадиях и не дать распространиться вирусу. Желательно, сдавать анализы хотя бы раз в полгода, чтобы иметь общее представление о состоянии ребенка.
Нейтрофилы
| Нейтрофилы разделены на два класса: сегментоядерные (зрелые формы) и палочкоядерные (незрелые формы). В зависимости от состояние иммунной системы их соотношение может изменяться. | ||||||||||||||||||||||||||||||||||
|
|
|||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||
Что такое сдвиг лейкоцитарной формулы влево и вправо?
Сдвиг лейкоцитарной формулы влево это обозначение подразумевает избыточное содержание в крови молодых форм нейтрофилов (преобладают палочкоядерные нейтрофилы). Как правило такие показатели крови наблюдаются при следующих патологиях:
|
Причины изменения количества лейкоцитов в крови
Для различных патологических процессов характерна определенная картина клинического анализа крови. Увеличение или уменьшение концентрации лейкоцитов в целом может происходить из-за изменения содержания в кровяном русле отдельных их фракций.
Причины снижения нейтрофилов
Нейтропения (сниженное количество нейтрофилов) может наблюдаться при патологиях, которые вызывают их перераспределение, прямо воздействуют на продукцию или значительно истощают организм в целом. К факторам, которые могут вызвать такое состояние, относят следующие:
- Влияние радиации, токсических веществ, химиотерапии может оказывать прямое действие на костный мозг, нарушающее его функции, в том числе, продукцию нейтрофилов.
- Тяжелые вирусные инфекции (грипп, краснуха, ветряная оспа, корь), а также общие грибковые поражения.
- Длительно протекающий воспалительный процесс. Для начальных его этапов характерно увеличения содержания этих клеток в крови, однако со временем, когда происходит активная их гибель, наблюдается истощение функции, что приводит к недостаточному восполнению нейтрофильного ряда новыми формами.
- Наследственные заболевания – в таком случае говорят о первичном недостатке нейтрофилов. К ним относятся циклическая и тяжелая врожденная нейтропения.
- Гельминтозы – еще одна группа болезней, для которых характерно угнетение образования форменных элементов крови с помощью продукции специальных веществ и токсинов.
- Злокачественные новообразования, затрагивающие костный мозг. Опухолевые клетки могут замещать здоровые, что сильно снижает функциональную активность органа.
- Серьезные инфекционные заболевания, такие как малярия и токсоплазмоз.
- Прием препаратов, обладающих угнетающим действием на миелопоэз (процесс образования клеток миелоидного ряда, к которому относятся и нейтрофилы).
Учитывая серьезный этиологический разброс – разнообразие причин развития такого состояния как нейтропения, не следует судить изолированно по одному показателю. Как правило, в общем анализе крове ключевую роль занимает соотношение различных фракцию лейкоцитов.
Причины повышения лимфоцитов
Как уже отмечалось, лимфоциты участвуют в защитных реакциях против вирусов, атипичных клеток и грибковых инфекций. Исходя из этого их повышение, лимфоцитоз, может наблюдаться при атаке этими патогенными агентами. Но существуют и некоторые другие состояния, при которых концентрация данных клеток иммунной системы может повышаться:
- Туберкулез – несмотря на то, что заболевание вызывается микобактерией, для его хронического течения характерен лимфоцитоз с нейтропенией.
- Лимфолейкоз – как при острой, так и при хронической форме заболевания наблюдается разрастание лимфатической ткани, а значит увеличивается продукция клеток лимфоидного ряда и усиленный выход их в кровь.
- Лимфосаркома может протекать с клинической картиной подобной предыдущему заболеванию, что даже привело к возникновению концепции, рассматривающей их как одну болезнь. Но с точки зрения традиционных взглядов их все же необходимо дифференцировать, чем и занимаются грамотные специалисты.
- Гипертирезоз – повышение функций щитовидной железы. При аутоиммунном тиреоидите во время фазы, предшествующей появлению клинической картины снижения функции – когда происходит значительное повреждение тканей органа, в общем анализе крови может выявляться повышение количества лимфоцитов. Это связано с тем, что происходит массовое уничтожение гормонпродуцирующих клеток и в кровь попадает чрезмерное количество гормонов щитовидной железы. Вследствие чего развивается тиреотоксикоз – отравление организма, интоксикация.
Не стоит забывать о том, что существуют причины, которые могут привести к, так называемому, физиологическому лимфоцитозу. При беременности, неполноценном питании и длительном голодании, злоупотреблении вредными привычками, повышенных физических нагрузках и под действием хронических стрессовых факторов нередко встречается временное повышение содержание лимфоцитов. Период после любого оперативного вмешательства, а также состояние после удаления селезенки также может сопровождаться такими показателями общего анализа крови.
Причины повышенных моноцитов в крови
Повышение моноцитов в анализе вызывает беспокойство пациентов. Опытные доктора знают, что по содержанию только одного типа клеток крови нельзя делать никакого заключения о состоянии здоровья. На вопрос, почему одни клетки повышены, а другие снижены, однозначных ответов нет.
Любые изменения анализа крови применяются в качестве дополнения к симптомам болезни, учитываются при дифференциальной диагностике и назначении лечения.
Чтобы понять, когда и какими способами повышенный уровень моноцитов вызывает патологию в организме, нужно вспомнить о роли этих клеток в поддержке здоровья.
При попадании агрессивных веществ, микроорганизмов на поверхность слизистой носоглотки, кишечника в очаг стекаются гистиоциты. Это «дозревшие» моноциты, приспособленные к жизни в тканях. При необходимости срочно готовятся новые порции гистиоцитов-макрофагов.
Они окружают бактерии, вирусы, грибы, инородные частицы, втягивают внутрь протоплазмы и предоставляют работу лизосомам для полного растворения ненужных молекул.
Подчистив «поле сражения» от шлаков и распавшихся лейкоцитов, макрофаги переходят к процессу передачи информации последующим поколениям. Это обеспечивает быстрое распознавание «своих» и «чужих», нацеливает организм на защиту.
Нормы у женщин и мужчин практически не отличаются. Определение абсолютного (абс.) значения на 1 л крови проводится по общему анализу и исследованию окрашенного мазка. Содержание моноцитов относительно общей суммы лейкоцитов рассчитывается в процентах и называется уровнем.
Для оценки результата важны оба показателя. При резком колебании количества других клеток, входящих в лейкоцитарную формулу, может изменяться (выше нормы или снижаться) уровень моноцитов. Хотя их абсолютное значение останется неизменным.
Анализ связи с возрастной категорией показал повышенный уровень у детей до 6-ти лет по сравнению с содержанием у взрослого человека. Более подробно о нормах количества моноцитов в крови ребенка можно почитать здесь.
Для взрослых нормальным абсолютным показателем считаются значения от нуля до 0,08х10 9 /л, для ребенка допустимо от 0,05 до 1,1 х 10 9 /л.
В формуле лейкоцитов нормальным считается процент моноцитов у детей – 2-12% после рождения, в первые 2 недели – 5–15%, у взрослых – 3-11%. Аналогичный показатель при беременности не выходит за пределы нормы:
- первый триместр в среднем 3,9%;
- второй — 4,0;
- третий — 4,5.
Любой показатель, превышающий верхнюю границу, называется моноцитозом и имеет свои физиологические и патологические причины
Неопасное умеренное повышение моноцитов может возникнуть на фоне снижения лимфоцитов и эозинофилов. Подобные ситуации возможны при выраженной аллергической реакции, в начальной стадии детских вирусных острых инфекций (коклюш, скарлатина, ветряная оспа, корь).
Происходит значительная гибель других иммунных клеток. Поэтому организм больше вырабатывает фагоциты в компенсаторных целях, чтобы закрыть брешь в защите.
Через 2–3 дня при неосложненном течении заболевания восстанавливается необходимый уровень эозинофилов и лимфоцитов. Повышенные моноциты в период выздоровления даже рассматриваются как положительный прогностический признак.
Причины моноцитоза при патологическом повышении обычно отражают степень участия собственного иммунитета в противовоспалительной деятельности. Повышенные моноциты в крови обнаруживают при:
- вирусных инфекциях (грипп, респираторное заболевание, эпидемический паротит, мононуклеоз);
- бактериальных и грибковых заражениях (туберкулез, сифилис, кандидозы);
- глистной инвазии у детей;
- ревматическом поражении сердца и суставов;
- бактериальном септическом эндокардите;
- энтеритах, колитах бактериальной и грибковой этиологии;
- случаях сепсиса;
- состояниях после оперативного лечения аппендицита, гинекологических операциях;
- системных аутоиммунных болезнях (ревматоидный полиартрит, саркоидоз, красная волчанка);
- опухолях из ростка крови (лимфогранулематоз, миелолейкоз, пурпура тромбоцитопеническая);
- злокачественных опухолях.