Рацион
Пациентам с целиакией надо пожизненно придерживаться безглютеновой диеты. Непереносимость этого белка будет сохраняться на всю оставшуюся жизнь, хотя могут быть случаи, когда, попадая в организм, глютен не провоцирует появление клинических симптомов заболевания. Полностью исключаются из питания все продукты и блюда, содержащие овёс, пшеницу, ячмень, рожь.
Особенности рациона у пациентов, страдающих целиакией:
| Характер ограничений | Перечисление продуктов |
| Полностью запрещены к употреблению | Пшеничная, манная, перловая, овсяная, ячневая крупы. Пшеничный и ржаной хлеб, блюда с использованием панировки, макароны. Полуфабрикаты, кетчуп. |
| Разрешены к употреблению | Пшено, рис, кукуруза, гречневая крупа, мясо, рыба, молочные продукты, яйца, овощи, фрукты, бобовые, орехи, зефир, мёд, йогурт. |
| Могут быть опасны, если неизвестен их точный состав | Колбасы, соки, мороженное, шоколад, конфеты, десерты, приправы, супы быстрого приготовления, кофе, консервы и др. |
Общие рекомендации по рациону для больных целиакией:
- Употреблять можно только те продукты, которые внесены в список разрешённых.
- Вред может принести даже небольшое поступление белка злаков в организм.
- Благодаря широкому ассортименту безглютеновых продуктов питание пациента можно сделать достаточно разнообразным, сбалансированным и вкусным.
- В сое, рисе, кукурузе, гречке и картофеле не содержится глютен. Рецептов блюд на их основе очень много. Хлеб, пиццу, выпечку можно готовить на муке из этих продуктов.
- Хорошо, если все члены семьи пациента, страдающего целиакией, перейдут на безглютеновую диету.
- Нет проблем и с источниками животного белка. Безвредно кушать мясо, рыбу, яйца и овощи с добавлением оливкового или сливочного масла.
- Специальные отделы многих продуктовых магазинов предлагают широкий выбор продуктов, которые не содержат глютен. Поэтому приобрести готовые безглютеновые продукты не представляет особой сложности.
- Нельзя употреблять продукты, состав которых неизвестен.
- Допускается использование дополнительных белковых добавок, разрешённых для людей с целиакией.
- При необходимости можно перейти на лечебное питание с оптимизированным составом блюд.

Фото: Eskemar / Shutterstock.com Варианты меню на 5 приёмов пищи:
| Завтрак | Молочные каши (рисовая, гречневая, кукурузная), варенные яйца, омлет, яай с мёдом или вареньем, какао с молоком |
| Второй завтрак | Творог со сметаной, фруктовое пюре, банан, груша, ягоды, кисель |
| Обед | Овощной суп, суп-пюре, отварная курица, индейка, бифштекс, плов, картофельное пюре, сок, компот |
| Полдник | Отварное мясо, фрукты, желе |
| Ужин | Котлеты, тефтели, отварная рыба, пшённая каша, отварной картофель, отварной рис, картофельное пюре, жаркое, кефир, кисель, ряженка, чай |
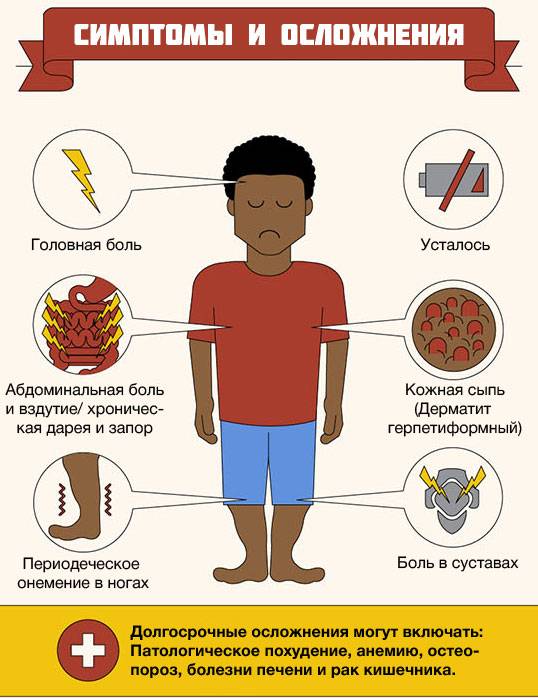
Осложнения целиакии
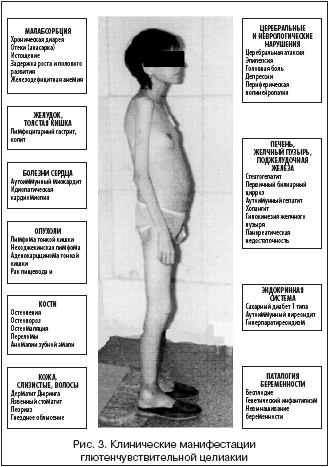
Осложнения целиакии чаще всего развиваются у взрослых с атипичной формой целиакии через много лет после начала заболевания. К ним относятся:
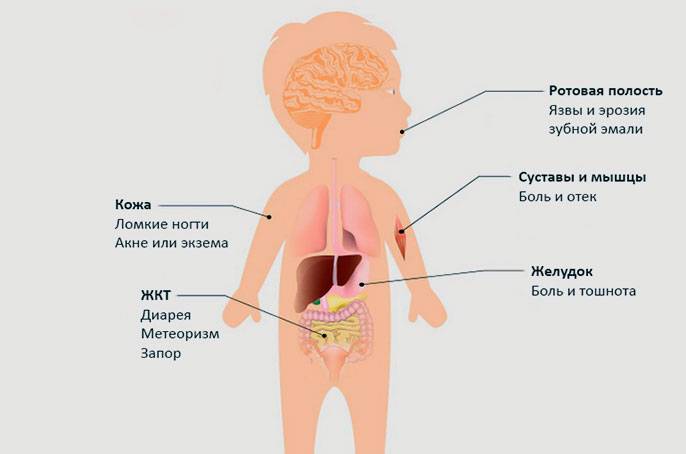
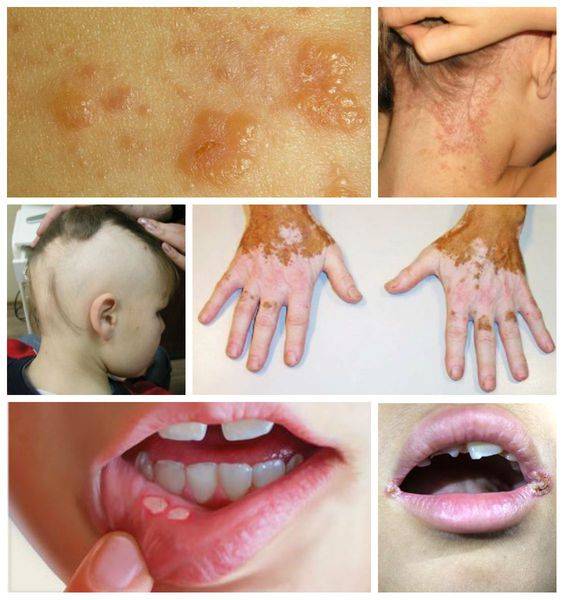
Изменения со стороны кожи: герпитеформный и атопический дерматит, витилиго, алопеция, афтозный стоматит, хейлит .
- Риск онкологии органов желудочно-кишечного тракта — основная причина смертности у 10-50 % пациентов с целиакией. Причём к развитию рака тонкого кишечника предрасположены не только люди с глютеновой непереносимостью, но и их ближайшие родственники: мамы, папы, братья и сестры.
- Множественные хронические язвы в тонком кишечнике — сопровождаются повышением температуры тела, быстрой потерей веса, диареей, болями в области живота. Язвы могут быть осложнёнными, с проявлениями кровотечения и формированием рубцов, что в итоге способно привести к кишечной непроходимости — острой хирургической патологии, требующей неотложной помощи.
- Динамическая кишечная непроходимость — заболевание, при котором нормальные сократительные движения кишечной стенки временно прекращаются. Оно, в отличие от острой формы, может обойтись без хирургического вмешательства. Пациентов с этим осложнением беспокоят тошнота, рвота, запоры и боли в животе.
- Рефрактерная целиакия — постоянное повреждение тонкого кишечника с характерными симптомами, несмотря на соблюдение строгой безглютеновой диеты. Эта форма заболевания не поддаётся лечению. Её механизм развития до конца не изучен.
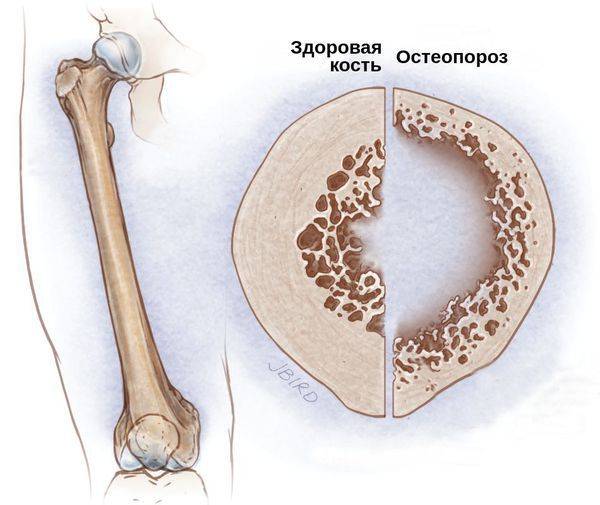
- Вторичный остеопороз — это хроническое поражение костей. Чаще всего оно развивается у женщин в постменопаузальный период спустя 10 лет, иногда возникает у детей дошкольного возраста и молодых людей. При целиакии вместе с остальными питательными веществами в организм не попадают и не усваиваются важные элементы для роста костей: кальций и витамин Д. Из-за их хронической нехватки костная ткань не может восполнять свои запасы, что приводит к снижению её плотности, т.е. к хрупкости костей .
- Бесплодие чаще возникает у взрослых пациентов без явной кишечной клинической картины, т. е. при атипичной форме целиакии. Оно также связано с нарушением всасывания жизненно необходимых питательных веществ для наступления нормальной беременности: фолиевой кислоты, железа, витамина Д и кальция. При соблюдении диеты слизистая оболочка восстанавливается и необходимые компоненты усваиваются. Без подтверждения целиакии соблюдать безглютеновую диету не нужно .
- Эпилепсия часто встречается у пациентов с целиакией, как и наоборот. Их также связывает недостаточное поступление питательных веществ, а точнее дефицит фолиевой кислоты, из-за чего в веществе головного мозга появляются отложения кальция. Если у детей с выявленной эпилепсией есть неяркие проявления целиакии, то лечение эпилепсии без лечения целиакии будет неэффективным .
Так как генетическая поломка в организме часто поражает не один ген, а сразу несколько, целиакия может сочетаться с другими аутоиммунными и генетическими заболеваниями. К таким патологиям относятся:
- сахарный диабет 1-го типа;
- аутоиммунные патологии щитовидной железы — чаще всего хронический аутоиммунный тиреоидит (наблюдается в 5-7 % случаев целиакии);
- болезнь Аддисона — разрушение коры надпочечников, сопровождается рвотой, диареей, ухудшением аппетита, потерей веса, резким снижением глюкозы в крови, увеличивается потребность в солёной пище;
- дисфункция репродуктивной системы — развитие бесплодия, нарушение менструального цикла, отсутствие менструаций на фоне низкого веса;
- сердечно-сосудистые патологии — аутоиммунный миокардит и др.;
- заболевания пищеварительного тракта — аутоиммунный гепатит, цирроз печени;
- другие аутоиммунные патологии — ревматоидный артрит, язвенный колит, болезнь Крона .
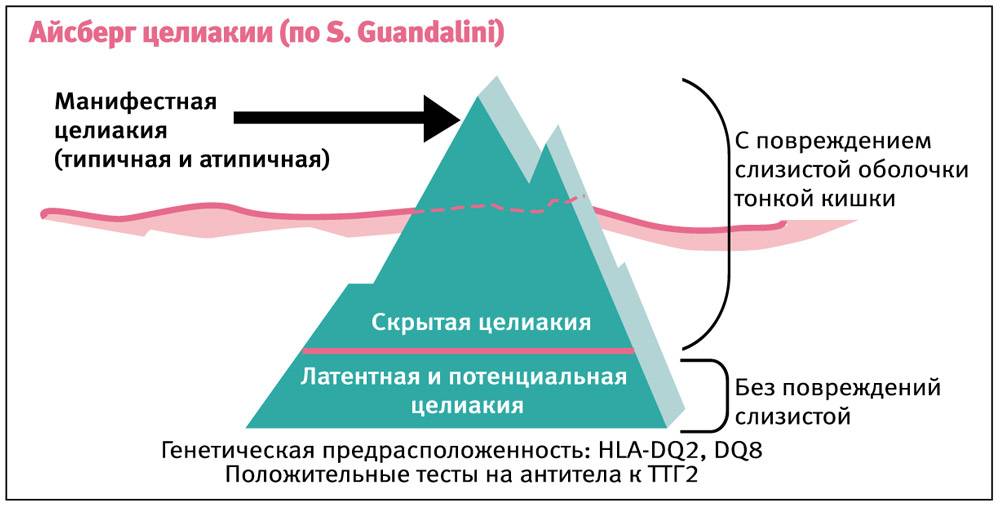
Формы коварной непереносимости
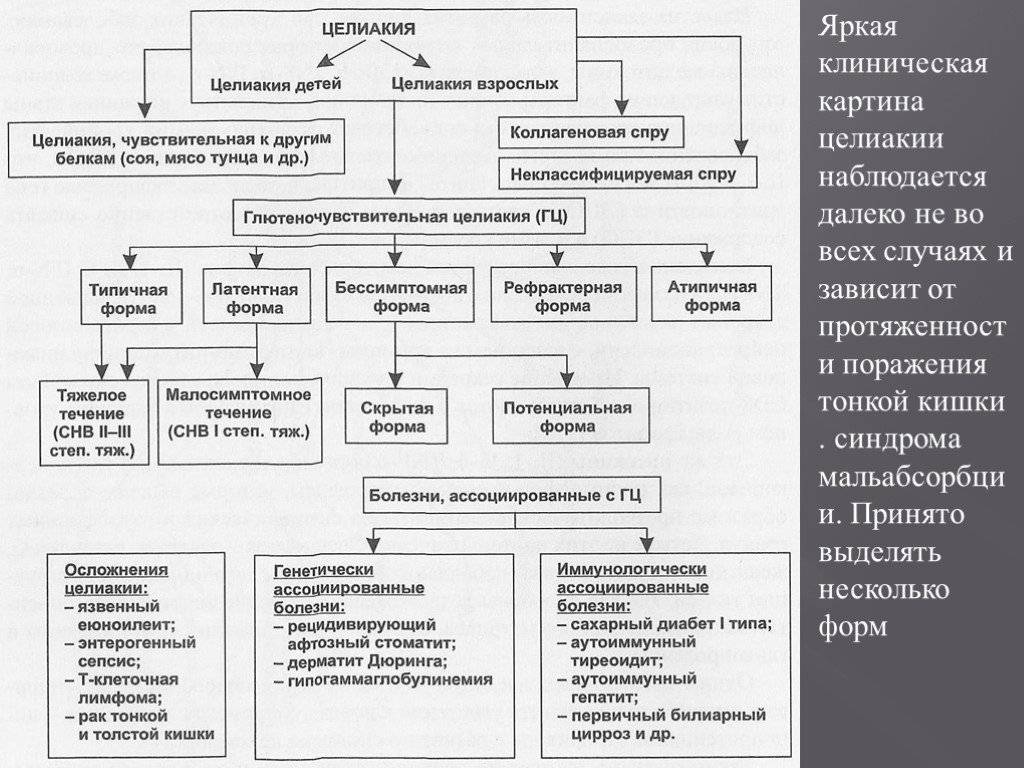
Отмечают типичную, атипичную (мапосимптомную) и скрытую формы целиакии.
Типичная целиакия

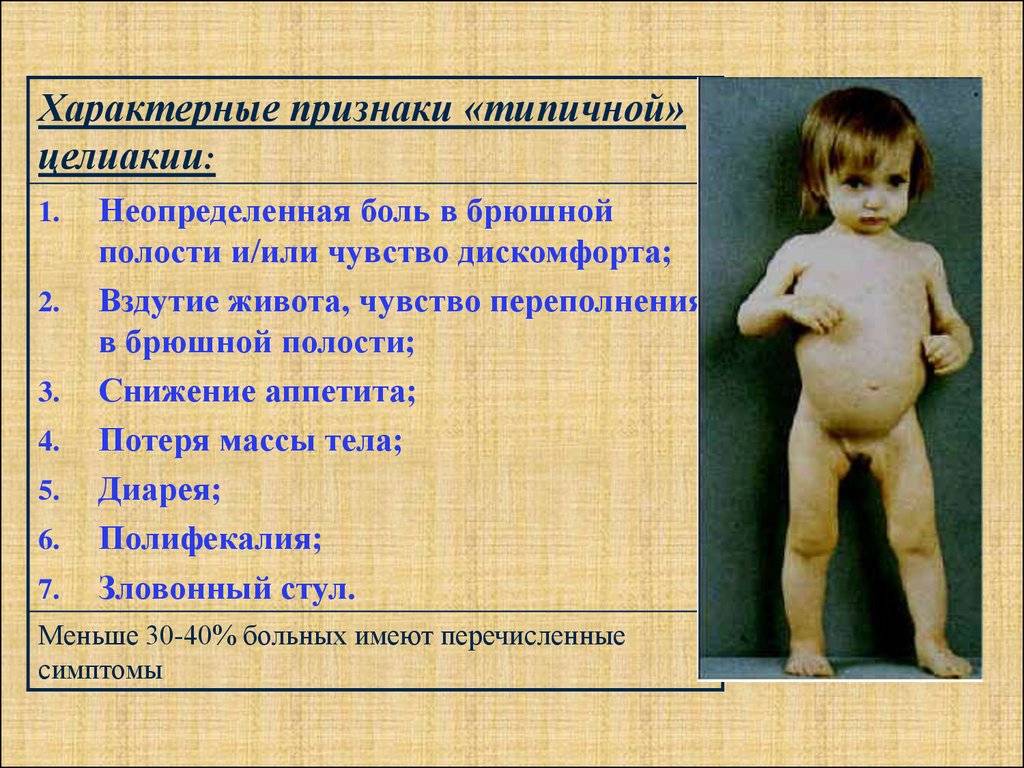
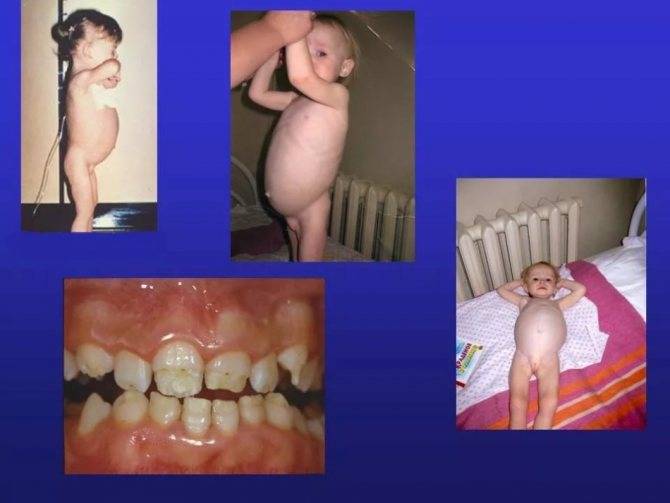
При типичном течении целиакии у ребенка второго полугодия жизни, иногда старше, получающего злаковый прикорм, развивается длительная диарея: частый, обильный, зловонный и жирный стул.
Изменяется настроение — он становится вялым или раздражительным, агрессивным, у него нарушается аппетит, возникает беспричинная рвота. Малыш перестает набирать вес, расти, начинает худеть, у него развивается атрофия мышц конечностей, увеличивается животик, развиваются белковые отеки.
Атипичная форма заболевания
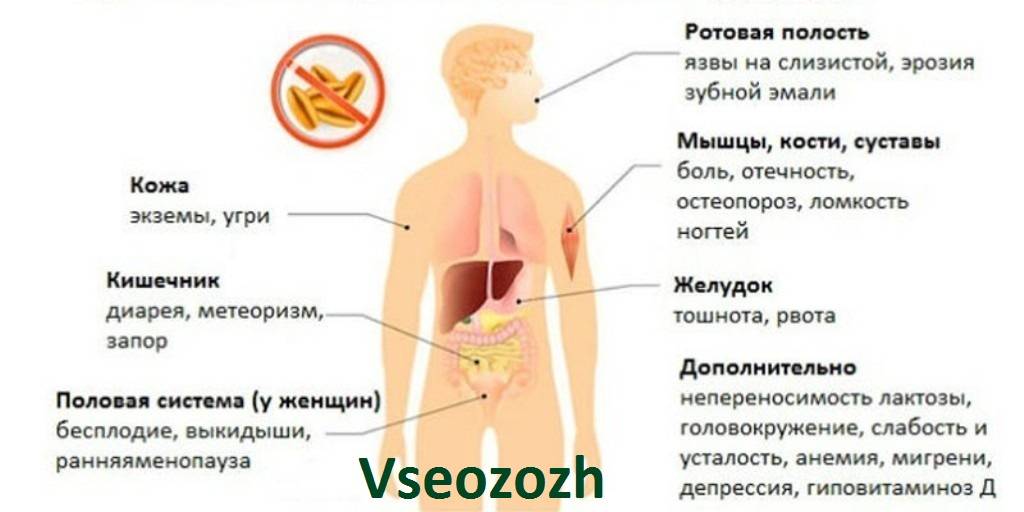
При атипичной форме заболевания кишечные расстройства и рвота наблюдаются реже. Однако вследствие нарушения функционирования различных систем организма возникают неврологические расстройства, беспричинное повышение температуры тела, быстрая утомляемость, стоматит, анемия, выпадение волос,
Заболевания суставов, дерматит, часто наблюдается кариес молочных зубов, отставание в росте и развитии.
Латентная форма
В латентной (скрытой) форме заболевание может протекать после лечения типичной или атипичной целиакии. Слизистая оболочка кишечника при этом частично восстановлена, поэтому питательные вещества продолжают поступать в организм.
Однако постепенно проявляется их дефицит и вредное воздействие глютена на другие органы. При этом явные симптомы отсутствуют, но понемногу дают о себе знать последствия отравления организма.
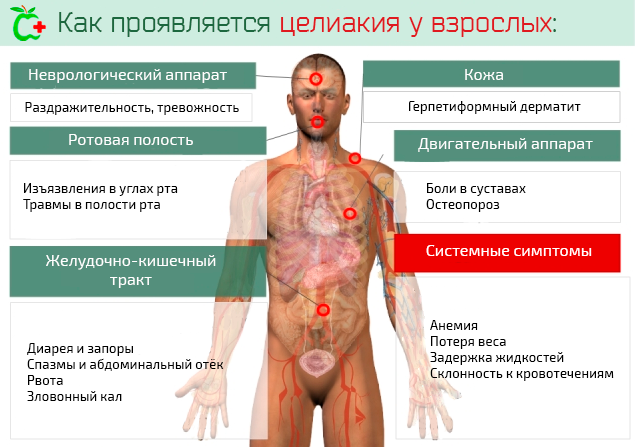
Как проявляется целиакия у подростков и взрослых
У подростков болезнь может стать причиной нарушения развития репродуктивных органов и задержки полового созревания, что впоследствии грозит бесплодием. Недостаток кальция и фосфора сказывается на состоянии костей.
Они становятся хрупкими, происходит их искривление, увеличивается риск переломов. Повышается вероятность появления онкологических заболеваний.
У взрослых целиакия маскируется под хронические заболевания кишечника и желудка. Пациент может длительное время безуспешно лечить неустойчивый стул, метеоризм и прочие недуги, связанные с диспепсией, не подозревая о глютеновой непереносимости.
Осложнения
Последствия длительного течения недолеченной (недиагностированной) целиакии очень опасны. Они могут перерастать в клинические обострения: остеопороз, железо-фолиеводефицитную анемию, задержку роста, бесплодие, повышенную утомляемость, депрессии.
Кроме того, возрастает риск развития аутоиммунных заболеваний — склеродермии, системной красной волчанки, ревматоидного артрита, цирроза печени.
Лечение целиакии у детей

К сожалению, целиакия и ее проявления будут сопровождать ребенка на протяжении всей жизни, потому как данная патология не поддается полному излечению никакими медикаментозными средствами.
Единственным способом, который может значительно уменьшить симптоматику глютеновой болезни, является соблюдение постоянного диетического питания, полностью исключающего потребление пищевых продуктов, содержащих в своем составе глютен.
Только диета способна подавить клинические проявления целиакии.
Диетическое питание подразумевает отказ от приема в пищу кондитерских, хлебобулочных изделий, всевозможных соусов, магазинных колбас, сосисок, котлет и некоторых круп (например, перловки, манки и овсянки).
Не разрешается также употреблять мороженое, какие-либо консервы, квас, пиво, какао, кофе, йогурты, майонез, кетчуп и плавленные сырки, поскольку в их составе может содержаться некоторое количество так называемого скрытого глютена.
Критической дозировкой для больного целиакией является наличие даже одного миллиграмма глютена в 100 граммах пищевого продукта.
Ему разрешается употреблять:
- яйца и натуральную молочную продукцию в которой нет каких-либо пищевых добавок;
- бобовые культуры, например горох, фасоль и так далее;
- всевозможные овощи и фрукты;
- мясо, рыбу;
- натуральный черный и молочный шоколад и мармелад;
- из круп разрешается есть гречку, кукурузу и пшено.
Больным детям назначается прием специальных пищевых смесей, сделанных на основе гидролизата казеина либо сои.
Еще рекомендуется употреблять каши, не содержащие глютен.
Дальнейшее лечение целиакии направлено на снижение интенсивности клинических проявлений патологического процесса и предполагает прием следующих медикаментов:
- Креон и Панкреатит. Использование таких препаратов способно значительно улучшить деятельность пищеварительной системы пациента благодаря содержанию в них пищеварительных ферментов поджелудочной железы.
- Смекта, Имодиум. Позволяют нормализовать стул и тем самым уменьшить частоту возникновения диареи. Для таких целей можно использовать различные отвары, обладающие вяжущим действием, например напиток из коры дуба и другие.
- Пробиотики, пребиотики и кишечные антисептические медикаменты (Актимель, Хилак Форте, Энтерофирул, Бифиформ, Линекс). Данные средства направлены на нормализацию микрофлоры кишечного тракта, то есть ликвидацию патогенных микроорганизмов.
- Эспумизан и Плантекс. Такие препараты используются в случае наличия у больного вздутия живота (скопления чрезмерного количества пищеварительных газов в кишечнике).
- Глюкоккортикостероиды. Применяются в случае развития у пациента каких-либо патологий аутоиммунного происхождения.
При лечении глютеновой болезни ребенку внутримышечно вводят такие витамины, как E, A, B, D, K и другие мультивитаминные комплексы.
С целью устранения нехватки белка в организме назначается прием специальных смесей, содержащих аминокислоты и альбумин, а для нормализации водно-электролитического баланса используют такие лекарства, как Панангин и глюконат кальция.
При появлении у пациента гипотрофии (расстройство питания хронического характера, возникающее у детей маленького возраста, которое выражается в виде появления белково-энергетической недостаточности, что сопровождается патологическим уменьшением массы тела), производится коррекция его повседневного питания. подразумевающая увеличение калорийности употребляемой пищи.
К противопоказанным препаратам, которые нельзя использовать больному целиакией, относятся любые медикаменты, имеющие в своем составе глютен.
Например, это могут быть Мезим Форте, Фестал и такие витаминные комплексы, как Компливит.
Кроме этого, не разрешается применять жидкие лекарственные средства, содержащие солод.
Такими препаратами являются всевозможные легкие седативные настойки, например Ново-пассит.
Детская целиакия на сегодняшний день, к сожалению, встречается довольно часто и приносит своим носителям массу неприятных ощущений.
Что такое целиакия у детей, взрослых, новорожденных: история болезни
Что такое целиакия у детей, взрослых, новорожденных: история болезни Глютен — это растительный белок, который в природе не имеет аналогов. Он содержится в зернах пшеницы, ржи, овсе и ячмене.
- Целиакия у детей, взрослых и новорожденных возникает при невосприимчивости к злаковому белку.
- В истории возникновения этой болезни большую роль сыграла аномальная аутоиммунная реакция человеческого организма.
- Иммунитет человека воспринимает глютен как агрессивный и чужеродный белок. Он запускает синтез специальных антител к этому белку, что приводит у сильной чувствительности и аутоиммунному сбою.
- Постоянное воздействие на иммунную систему ведет к истощению. На основании этого формируется тяжелое заболевание и осложнения, которые могут угрожать жизни больного.
Запускается эта болезнь после употребления глютена в больших количествах, особенно, модифицированного. Такие вещества производители используют для изготовления кондитерских изделий и разных полуфабрикатов. Все о глютене можете прочитать в этой статье на нашем сайте.
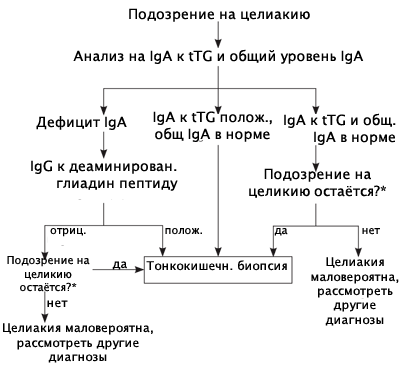
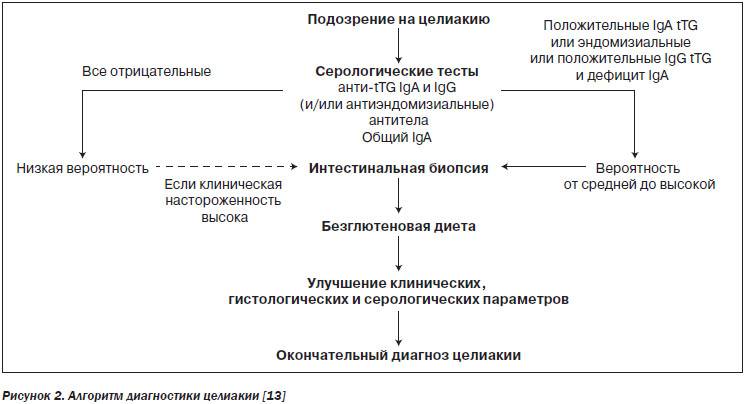
Диагностика целиакии
Чтобы подтвердить диагноз, больному потребуется пройти три этапа исследований:
- Анализ крови. Необходимо определить количество антиглиадиновых антител, обнаружить наличие или отсутствие антител к эндомизию, ретикулину и тканевой трансглютаминазе.
- Если результат положительный, то необходима биопсия тонкого кишечника. Исследование даст информацию о состоянии ворсинок слизистой оболочки, о том, имеется ли воспалительная реакция и присутствуют ли лимфоциты, имеющие измененные рецепторы. Именно биопсия является самым важным этапом исследования.
- Больному назначается безглютеновая диета на срок 6 месяцев. Если его самочувствие улучшается, то диагноз подтверждается окончательно.
Диета будет назначена, даже если были получены отрицательные результаты биопсии, но при положительных иммунных тестах. Когда безглютеновая схема питания даёт видимые результаты, врачи говорят о потенциальной целиакии.
По прошествии 12 месяцев, больной вновь сдает кровь на иммунологическое исследование. Спустя ещё 12 месяцев необходимо выполнение биопсии, состояние кишечника должно быть отличным.
Этиология целиакии
Основной провокатор заболевания — это глютен. Он представлен спирторастворимыми белковыми остатками зерен, из которых выведен крахмал и другие сахара.
Зерновые культуры содержат в своем составе различный глютен. Сам глиадин обобщает под своим названием ряд белков глютена.
В их состав входят аминокислоты пролинового ряда и глютамин.
Белки глютена — это проламины. Непосредственно органический состав проламиновых белков и является основной причиной развития целиакии.
Пшеничные зерна содержат в своем составе глиадин, а в зернах ржи содержится хордеин.
Ячмень состоит из секалина, а овес – из авенина. Последний элемент сам по себе не является возбудителем болезни, но часто может вызывать обострение.
Основная особенность проламиновых белков — это большая стойкость к ферментам желудочно-кишечного тракта, поэтому они не перевариваются.
Это связано с тем, что многие ферменты человека (пепсин, трипсин и химотрипсин) не обладают пролил-эндопептидазной активностью.
Из-за этого проламиновые белки не полностью деградируют, образуя аминокислотные пептиды. Они являются токсичными для слизистой оболочки желудочно-кишечного тракта. Но при отсутствии предрасположенности они повреждают слизистую.
При этом они не распространяются дальше просвета кишечника, не проникают под слизистую.
Чтобы развилась полная картина болезни, необходимо наличие способствующих факторов.
Основным фактором считается попадание глютаминовых пептидов в толщу стенок кишки. Это может произойти в случае слабости контактов между клетками эпителия, который выстилает стенки кишечника.
Одной из причин ослабления межклеточных контактов выступает активация рецепторного белка зонулина.
Белок несет ответственность за повышение проницаемости стенок кишечника посредством ослабления контактов между клетками.
Зонулин выступает рецептором реакции на некоторые бактериальные и вирусные токсины.
Поэтому кишечная инфекция может стать причиной развития целиакии.
Слабость контактов наблюдается в детском возрасте, при этом кишечник растет быстро, а его стенки не успевают формироваться.
Еще один фактор недуга — это повышенная активность некоторых ферментов соединительной ткани, а в особенности тканевой трансглутаминазы.
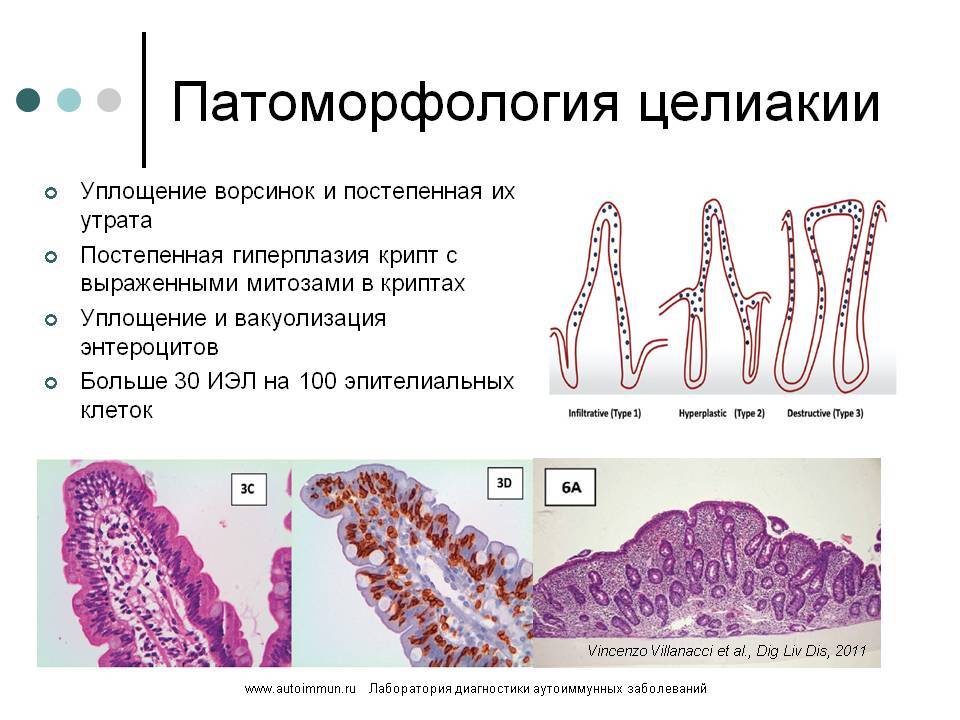
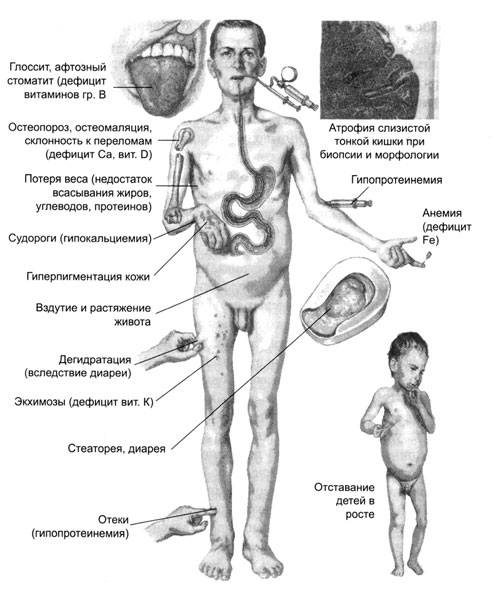
Морфологические изменения
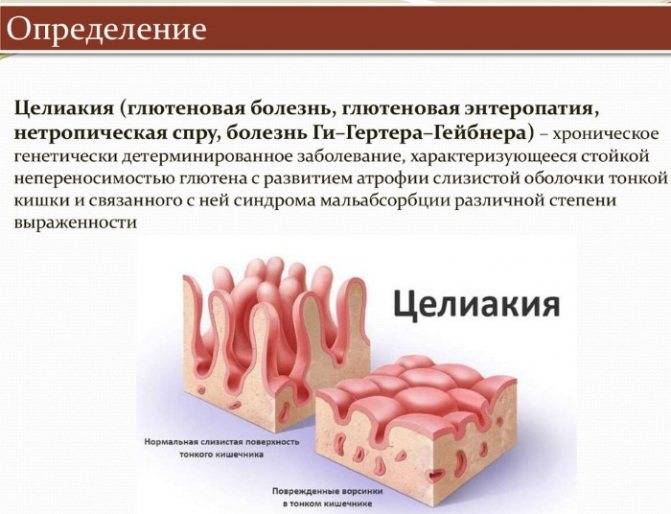
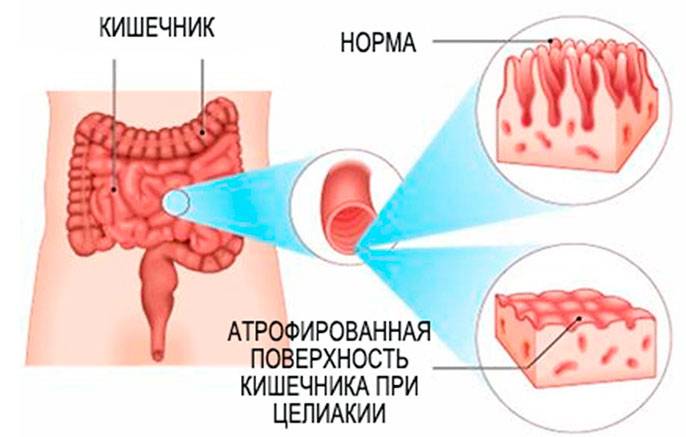
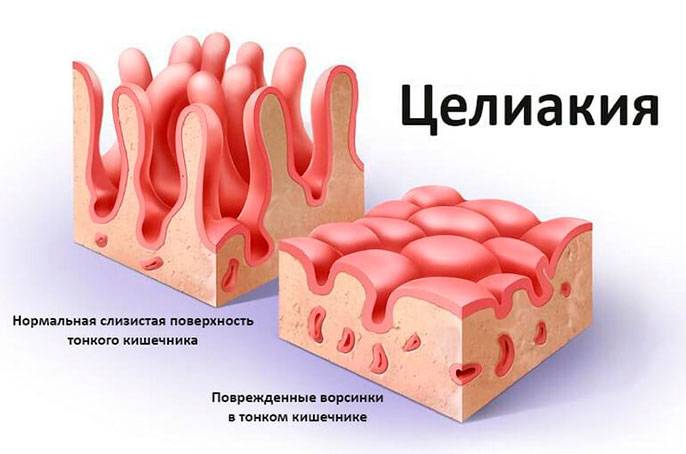
В нормальном состоянии слизистая оболочка кишечника усыпана ворсинками. С их помощью происходит увеличение площади всасывания. Между ворсинками происходит распад пищевых элементов на мелкие молекулы.
Основанием ворсинок является крипта. В норме существует соотношение ворсинка/крипта, которое равно 3/1. Эпителий кишечника построен из клеток.
В 10 клетках слизистой оболочки должен находиться один интраэпителиальный лимфоцит.
Если у пациента наблюдается хроническое протекание болезни, количество интраэпителиальных лимфоцитов увеличивается до 3 на 10 клеток слизистой оболочки.
В таком случае большая часть лимфоцитов становится аутореактивными цитотоксическими клетками. Основная их задача — продуцировать молекулы воспаления.
На фоне влияния воспалительных молекул ворсинки становятся площе. Такое же действие они оказывают на эритроциты.
В криптах возникает гиперплазия. Из-за этих изменений ворсинки отторгаются, а слизистая оболочка становится похожей на «вытертый линолеум».
Появляется недостаточное всасывание продуктов питания и ферментативная недостаточность.
Для диагностики таких проявлений целиакии применяется колоноскопия.
Диагностика
2.1 Жалобы и анамнез
В типичном случае манифестирует через 1.5 – 2 месяца после начала употребления глютенсодержащих продуктов.
Иногда манифестация происходит после инфекционных заболеваний.
Клинические симптомы появляются постепенно, начиная с обильного пенистого, жирного, зловонного стула, нарушения аппетита, беспричинной рвоты, потери массы тела.
Появляется раздражительность, негативизм, апатия, нарушение сна.
Ребёнок жалуется на непостоянные «тупые» боли в животе, преимущественно в околопупочной области.
2.2 Физикальное обследование
Оценивается:
- эмоциональный тонус,
- аппетит,
- наличие тошноты/рвоты,
- абдоминальная боль,
- характер стула,
- показатели нутритивного статуса,
- тургор,
- отеки,
- псевдо-атрофии проксимальных групп мышц,
- увеличение, вздутие живота,
- симптомы рахита,
- гиповитаминоз.
2.3 Лабораторная диагностика
Определение антител к тканевой трансглутаминазе (anti-tTG):
- диагностически значимы антитела класса IgА;
- при низком уровне IgА определяют специфические антитела класса IgG;
- экспресс-диагностика POC tests;
- ИФА ELISA чувствительность 98%, специфичность ниже.
Определение антител к эндомизию (EMA) методом непрямой иммунофлуоресценции:
- высокая чувствительность и специфичность;
- требуется специальное оборудование;
- оценка результатов субъективна и зависит от квалификации специалистов.
Определение антител к деамидированным пептидам глиадина (aDPG):
- по чувствительности и специфичности не превосходят anti-tTG и EMA;
- у детей до 2 лет необходимо сочетать с определением антител к тканевой трансглутаминазе.
Скрининговые серологические исследования больных аутоиммунными и эндокринологическими заболеваниями.
Серологическая диагностика проводится до назначения лечебной диеты на фоне употребления обычного количества глютенсодержащих продуктов.
Рекомендовано генетическое исследование аллелей HLA-DQ2/DQ8, отрицательный результат исключает целиакию, может проводится на фоне безглютеновой диеты.
2.4 Инструментальная диагностика
ЭГДС:
- уплощение или исчезновение циркулярных складок слизистой 12-перстной кишки;
- поперечная исчерченность складок;
- ячеистый рисунок или микронодулярная структура слизистой.
Макроскопическая картина слизистой может оставаться нормальной, конфокальная эндоскопия повышает вероятность выявления заболевания.
Проведение морфологической диагностики при положительном результате серологического исследования:
- биопсия минимально в 4 зонах луковицы и нисходящего отдела 12-перстной кишки;
- на фоне употребления обычного количества глютенсодержащих продуктов.
Характерный комплекс морфологических изменений слизистой тонкой кишки:
- увеличение количества межэпителиальных лимфоцитов (МЭЛ);
- различная степень атрофии ворсинок;
- гиперплазия крипт.
Алгоритм диагностики целиакии у детей по ESPGHAN-2012:
- гастроскопия и биопсия не проводятся при характерных симптомах, anti-tTG более 10 норм, положительных EMA и наличии гаплотипов HLA DQ2 и/или DQ8;
- биопсия обязательная у бессимптомных пациентов из групп риска.
2.5 Иная диагностика
Провокационный тест нагрузкой ребёнка глютеном при начале безглютеновой диеты:
- в отсутствии серологического и морфологического подтверждения;
- в сомнительных случаях.
Перед проведением нагрузки целесообразно генетическое исследование – отрицательные результаты теста исключают целиакию.
Нагрузка глютеном – ежедневное подсыпание в пищу 10 грамм глютенового порошка (250 г манной каши или вермишели) при исключении пшеничного хлеба (печенье, выпечка).
Выполнение провокационного теста требует выполнения двух ЭГДС с биопсией:
- первая – на фоне безглютеновой диеты;
- вторая – при появлении клинических симптомов на фоне употребления глютенсодержащих продуктов или через 6 месяцев при отсутствии признаков рецидива;
- если биопсия после 6 месяцев употребления глютена не выявляет изменений, морфологическое исследование повторяется спустя 2 года от начала диеты;
- при отсутствии изменений слизистой через 2 года проводится динамическое наблюдение, при появлении симптомов или повышении уровня антител — ЭГДС.
2.6 Дифференциальная диагностика
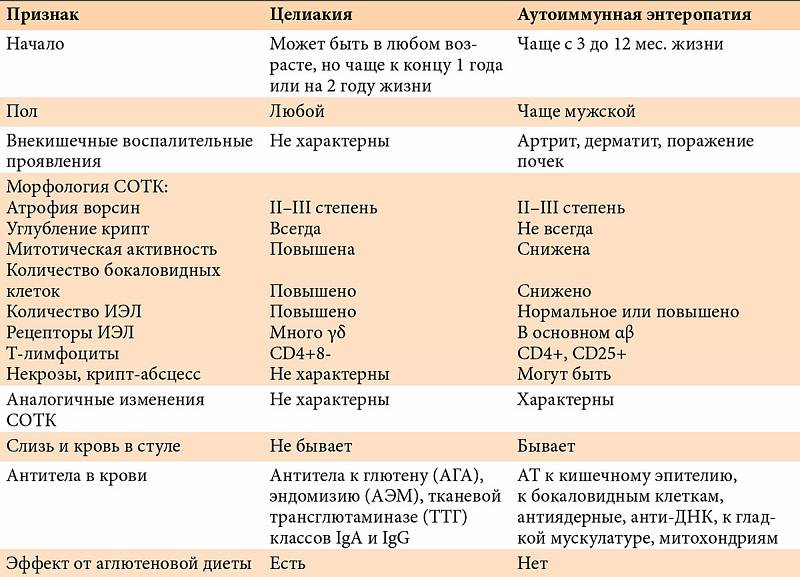
1. Заболевания, проявляющиеся синдромом мальабсорбции:
- муковисцидоз
- синдром Швахмана-Даймонда
- недостаточность панкреатической липазы
- аутоиммунная энтеропатия
- врожденная лимфангиоэктазия кишечника (синдром Вальдмана)
- а-бета-липопротеинемия
- недостаточность трипсин-энтерокиназы.
2. Задержка роста и развития ребенка:
- гипофизарный нанизм
- синдромальные формы низкорослости
3. Гастроинтестинальная форма пищевой аллергии к пшенице.
Когда клейковина становится врагом
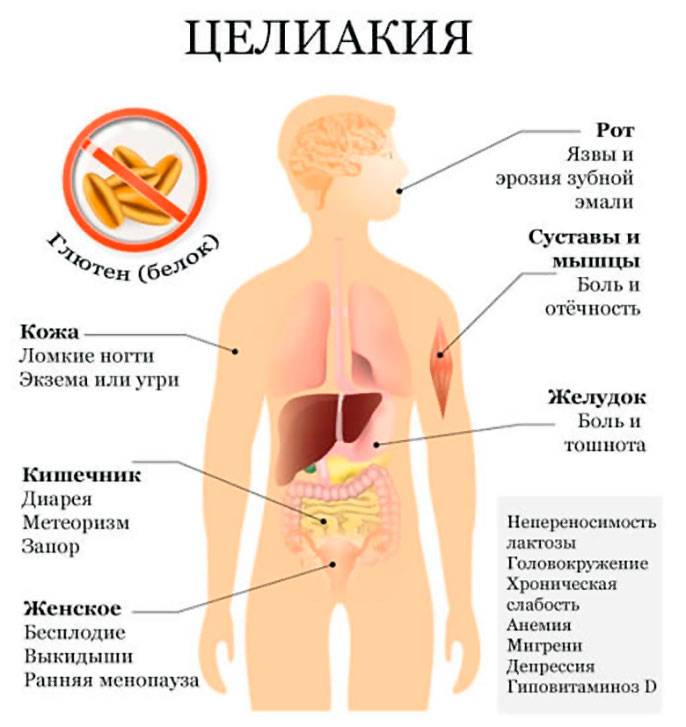
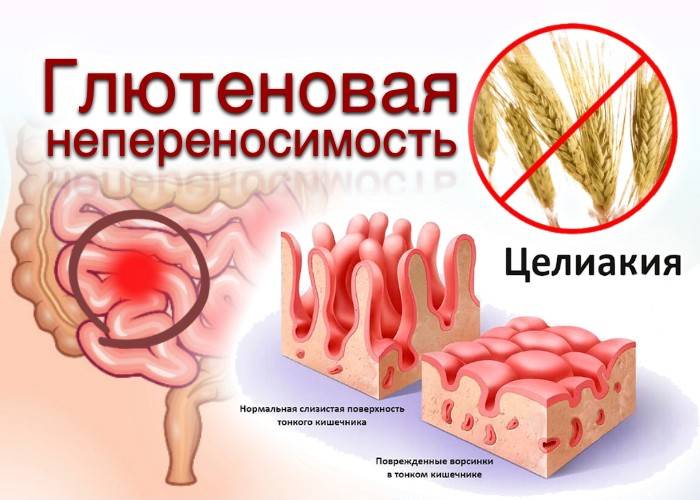
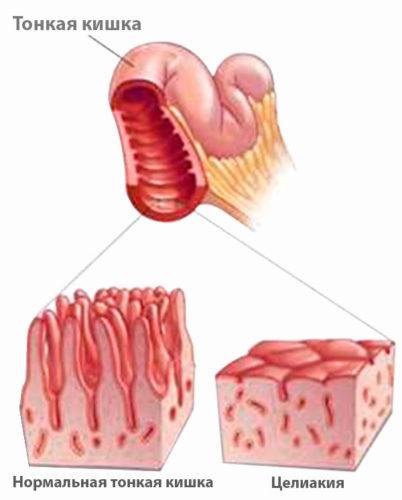
Суть заболевания тонкого кишечника – это гиперчувствительность организма к глютену, то есть белку, содержащегося в зернах пшеницы, ржи, ячменя и прочих злаковых культурах. Достоверно причины целиакии до сих пор не установлены, так как неизвестно почему у некоторых людей такая гиперчувствительность присутствует, а у других нет. Однако остаётся неоспоримым фактором генетическая предрасположенность.
Больные целиакией являются носителем белка HLA-DQ, с вариацией в 95% DQ2 для жителей северной и западной Европы, а также Российской Федерации. Глютеновая энтеропатия с морфологическими признаками в виде атрофии ворсин слизистой поверхности тонкой кишки приводит к нарушению всасывания кишечника.
При отсутствии адекватного и своевременного лечения симптомы целиакии усиливаются в период детства, а в юности уменьшаются. Однако к 30-35 годам взрослой жизни симптомы глютеновой энтеропатии возобновляются.
 Как выглядит целиакия
Как выглядит целиакия
Среди всего прочего выявлены заболевания, наличие которых усиливает признаки болезни:
- аутоиммунные расстройства;
- сахарный диабет;
- синдром раздраженного кишечника;
- хронический гепатит;
- еюнит.
Кроме того, спровоцировать обострение целиакии у взрослых людей и нарушить пищеварение в тонком кишечнике могут вирусные или бактериальные поражения, стрессовые ситуации, нарушение микрофлоры, хирургическое вмешательство в брюшную полость, злоупотребление злаковыми продуктами.
 Что нельзя кушать при глютеновой энтеропатии?
Что нельзя кушать при глютеновой энтеропатии?
Основы безглютеновой диеты при целиакии
Злаки, которых следует избегать:
пшеница (включая манку, смеси пшеницы и ржи), рожь, ячмень.
Безопасные злаки:
рис, гречиха, кукуруза, просо, киноа, сорго, ТЭФ, овес.
Источники свободного от глютена крахмала, которые могут быть использованы как альтернатива муке:
- зерна злаков, такие как щирица, гречиха, кукуруза (мамалыга), просо, киноа, сорго, ТЭФ, рис (белый, коричневый, дикий, басмати, монтини (индийская рисовая трава);
- клубни — маранта, хикама, таро, картофель, тапиока (крахмал, получаемый из корней кассавы или маниоки — Manihot utilissima Pohl, юкки);
- бобы — нут, чечевица, фасоль, горох, арахис, соя;
- орехи — миндаль, грецкий орех, каштан, лесной орех, кешью;
- семена — подсолнечные, лен, тыквенные.
Проблемы с несоблюдением диеты и плохим клиническим эффектом от применения диеты при целиакии.
1. Причины плохого соблюдения диетических рекомендаций при безглютеновой диете:
- высокая стоимость диетических продуктов;
- малая доступность диетических продуктов (развивающиеся страны);
- плохие вкусовые качества диетических продуктов;
- отсутствие симптомов при несоблюдении диетических рекомендаций;
- неадекватная информация о содержании глютена в продуктах и лекарственных препаратах.
2. Недостаточность диетических рекомендаций:
- предоставление врачом неполной исходной информации при установлении диагноза;
- неадекватное медицинское, нутритивное наблюдение;
- неучастие в группах поддержки;
- ложная информация от врачей, диетологов, групп поддержки, данных интернета;
- еда вне дома;
- влияние социальных, культурных, товарищеских факторов;
- переход в подростковый возраст;
- неадекватное медицинское наблюдение после окончания детского возраста.
3. Причины плохого клинического эффекта от лечения у больных целиакией:
- неправильный диагноз;
- употребление глютена (сознательное или бессознательное);
- микроскопический колит;
- непереносимость лактозы;
- недостаточность функций поджелудочной железы;
- синдром чрезмерного распространения бактерий в тонкой кишке (Small bowel bacterial overgrowth syndrome (SBBOS));
- непереносимость пищевых продуктов, не содержащих глютена (например, фруктозы, молока, сои);
- воспалительные патологии толстой кишки (IBD);
- синдром раздраженной кишки;
- анальная инконтиненция (недержание кала из-за нарушения функции анального сфинктера);
- коллагеновое спру;
- аутоиммунная энтеропатия;
- рефрактерная целиакия (с клональными Т-клетками или без них);
- ассоциированная с энтеропатией Т-клеточная лимфома.

Профилактика
5.1 Профилактика
Не разработана.
Не снижают частоту целиакии:
- продолжительное грудное вскармливание;
- введение малых доз глютенсодержащего прикорма в «окне толерантности» — 4-6 месяцев жизни;
- отсроченное введение глютена.
5.2 Мониторинг состояния пациентов с целиакией
Госпитализация:
- тяжелые проявления синдрома мальабсорбции;
- для проведения полной диагностической программы (гастроэнтерология);
- для коррекции метаболических нарушений;
- проведение энтерального/парентерального питания;
- подбор индивидуального варианта безглютеновой диеты;
- для реабилитационных мероприятий.
Длительность первичной госпитализации — 14-21 день и более.
При малосимптомном течении диагностика и лечение с оценкой эффективности диеты могут проводиться в гастроэнтерологическом или дневном стационаре. Длительность госпитализации 7 – 14 дней.
При моносимптомном/бессимптомным течении первичная диагностика — в амбулаторных условиях.
Тактика динамического наблюдения определяется тяжестью течения заболевания.
5.3 Диспансерное наблюдение при установленном диагнозе целиакии
Срок наблюдения: пожизненный.
Пациента наблюдает детский гастроэнтеролог и сертифицированный диетолог.
Кратность наблюдения:
- в течение первых двух лет заболевания – каждые 6 месяцев;
- с 3 года наблюдения и при стойкой ремиссии с регулярными достаточными весоростовыми прибавками – ежегодно.
Программа диспансерного наблюдения:
- опрос и осмотр
- измерение роста и массы тела
- копрограмма
- клиническое исследование крови
- биохимия крови (общий белок, печеночные пробы, глюкоза, кальций, фосфор, железо, холестерин, триглицериды)
- УЗИ органов пищеварения
- УЗИ щитовидной железы
- УЗИ органов малого таза (девочки с 12 лет)
- денситометрия поясничного отдела позвоночника (девочки с 12 лет)
- серологическое обследование
- ЭГДС с биопсией СОТК (по показаниям)
- консультации эндокринолога, стоматолога, остеолога, психолога и пр. (при необходимости)
Ежегодное определение IgG, IgA, анти-ТТГ, AGA для контроля приверженности диете.
Эндоскопическое/гистологическое обследование:
- при первом поступлении;
- в активном периоде заболевания;
- через 12-18 месяцев после первого обследования в случае клинической ремиссии;
- при ухудшении состояния больного.
Не обоснованы повторные ЭГДС/биопсии при стойкой ремиссии, подтвержденной морфологически.
Серологическое обследование родственников пациента при повышении специфических антител –полный комплекс, включая эндоскопическое и гистологическое исследования.
Проведение профилактических прививок в период ремиссии, в том числе противопневмококковой вакцинации.
Дополнительное медикаментозное лечение проводится по индивидуальным показаниям.