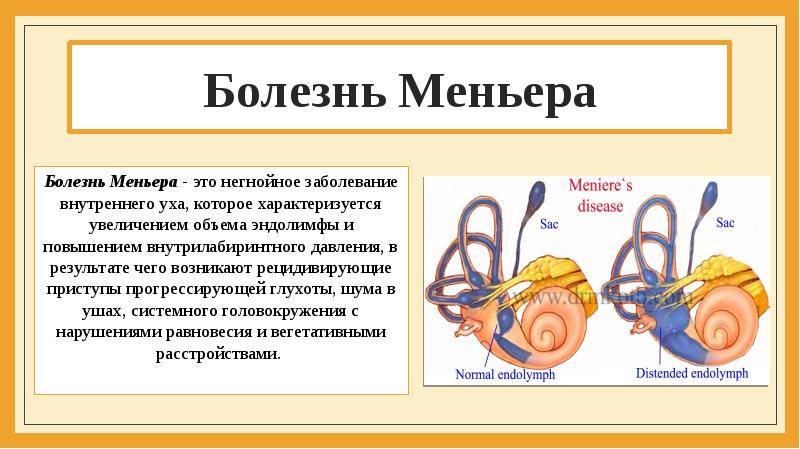
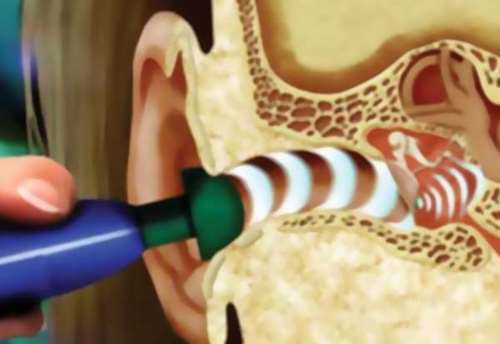
Симптомы
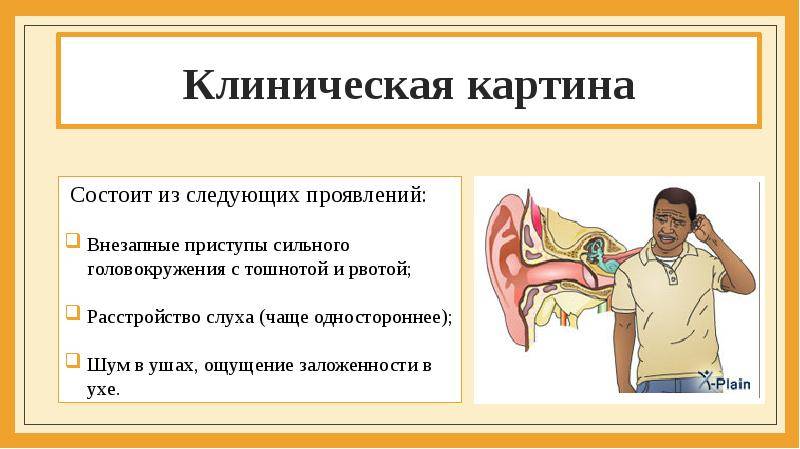
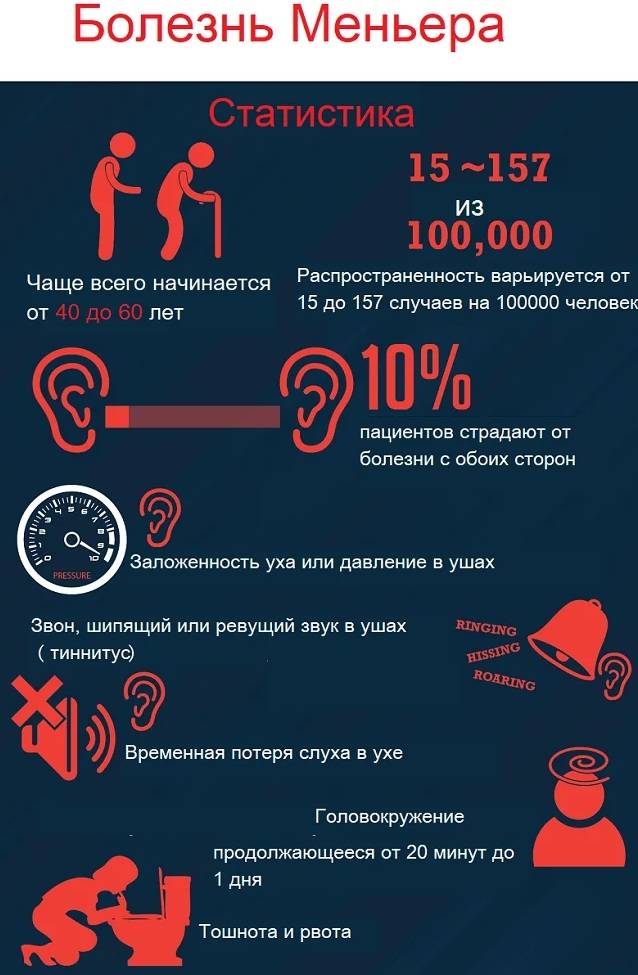
 Характерным признаком болезни являются приступы сильного головокружения.
Характерным признаком болезни являются приступы сильного головокружения.
Выделяют три формы заболевания, которые зависят от имеющихся у больного симптомов:
- кохлеарную: когда среди клинических симптомов преобладает нарушение слуха;
- вестибулярную: основными проявлениями являются нарушения равновесия и координации;
- классическую: сочетающую и слуховые, и координаторные нарушения.
В целом, заболевание имеет приступообразное течение. Если между приступами состояние больного полностью восстанавливается, то говорят об обратимой стадии болезни Меньера. Если даже в межприступный период сохраняются нарушения координации и слуха, хотя и менее выраженные, чем в момент приступа, то тогда это уже необратимая стадия.
Кроме того, по частоте и длительности приступов выделяют несколько форм заболевания. Назовем их:
- легкая: при этой форме приступы очень короткие (несколько минут — пара часов), повторяются один раз в несколько месяцев или даже лет;
- средней тяжести: длительность приступа составляет до 5 часов, после приступа в течение нескольких дней больной нетрудоспособен. Приступы повторяются не чаще одного раза в неделю;
- тяжелая: приступ длится более 5 часов, возникает от одного раза в сутки до одного раза в неделю. Трудоспособность больного в таком случае стойко утрачивается.
Какими же симптомами проявляется приступ болезни Меньера? Это могут быть:
- внезапное резкое головокружение. Возникает чувство вращения предметов окружающего мира, чувство проваливания, качки. «Мир переворачивается», — так описывают свои ощущения в момент приступа больные. При любых, даже незначительных, движениях головы головокружение усиливается. Головокружение почти всегда сопровождается тошнотой и неукротимой рвотой. Больные не в состоянии ни сидеть, ни тем более стоять. Они лежат с закрытыми глазами, стараясь не шевелиться. Если попросить больного дотронуться указательным пальцем своего носа в положении лежа с закрытыми глазами, то он не сможет выполнить просьбу. Больные не попадают даже в область лица, столь резким бывает промахивание. Движения конечностями также могут усиливать тошноту и рвоту. Таким образом, координация в момент приступа резко нарушена;
- изменение слуха. Возникает невосприимчивость к звукам низкой частоты. Громкие звуки и шум вызывают неприятные ощущения в голове и боль. Также возникают шум и звон в ушах без непосредственного источника звука;
- ощущения в области уха. Заложенность, давление, распирание, просто дискомфорт в ухе;
- вегетативные симптомы. Тошнота и рвота, повышенная потливость, увеличение частоты сердечных сокращений, снижение артериального давления (очень редко может быть повышение), побледнение лица, одышка;
- нистагм. Колебательные непроизвольные движения глазных яблок.
Перед приступом может возникать незначительное нарушение координации, проявляющееся в неустойчивости больного, шум или звон в ушах, ощущение прилива чего-то к уху (или его наполнение).
После приступа, который длится от нескольких минут до нескольких часов (чаще 1-8 часов), больные чувствуют себя разбитыми, уставшими, жалуются на головную боль и тяжесть в голове, сонливость. Какое-то время сохраняется нарушение координации и неустойчивость, снижение слуха, походка шатающаяся. По мере развития болезни период существования постприступных явлений удлиняется, а со временем промежуток нормального самочувствия утрачивается полностью. В таком случае болезнь приобретает необратимый характер.
Если вначале заболевания нарушается восприятие только звуков низкой частоты, то постепенно утрачивается слышимость всего диапазона звуковых колебаний. Каждый новый приступ приводит к еще большему нарушению слуха. В конце концов, наступает глухота. Обычно с утратой слуха приступы головокружения исчезают.
Существуют факторы, провоцирующие приступы :
- стресс;
- прием алкоголя;
- употребление кофе;
- курение и вдыхание табачного дыма;
- повышение температуры тела;
- недосыпание;
- избыток соли в пище.
Иногда приступ развивается внезапно без каких-либо предвестников, что может стать причиной падения больного и нанесения самому себе травм. Особенно опасным может быть падение на улице на проезжей части, поскольку встать и двигаться в результате вестибулярных расстройств больные не могут (даже если падение не привело к травмированию).
Болезнь Меньера характеризуется непрогнозируемым течением. Частота приступов, их длительность и выраженность могут как увеличиваться, так и уменьшаться.
Тренировка вестибулярного аппарата
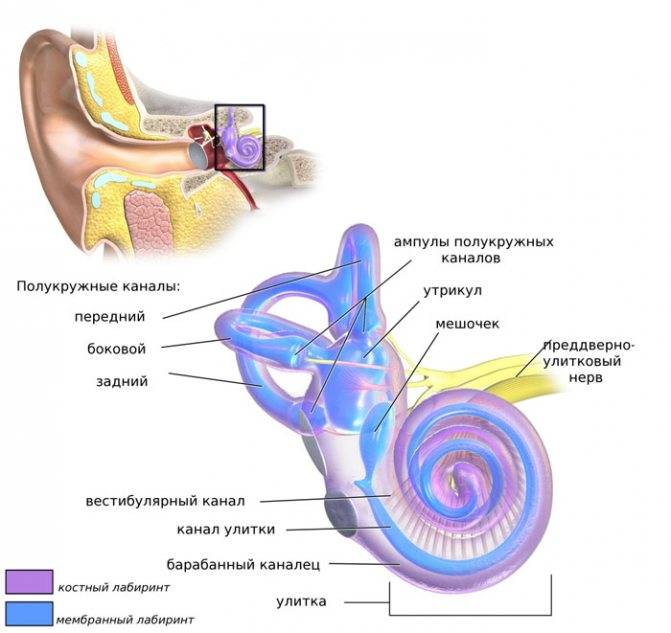
Орган равновесия расположен во внутреннем ухе. Его основными задачами являются:
- ориентировка тела в пространстве;
- поддержание равновесия тела в покое и при движении.
Длительное раздражение вестибулярного аппарата может привести к нарушению его функций, что проявляется признаками «укачивания» (головокружение, тошнота, рвота, потеря равновесия, нарушение сердечной деятельности и ритма дыхания). Такие явления могут развиться при катании на лодке или пароходе, при езде на автомобиле и т. д. Для нормализации деятельности вестибулярного аппарата необходима тренировка – выполнение комплекса специальных упражнений. Упражнения надо делать ежедневно даже тогда, когда приступы головокружений прекратятся. Длительность занятий – 15–20 минут. При выполнении некоторых упражнений у больных могут возникнуть неприятные ощущения, напоминающие «морскую болезнь», но тем не менее прекращать тренировки не следует. С течением времени нагрузка на вестибулярный аппарат должна постепенно усиливаться. Обычно через несколько месяцев занятий все отрицательные явления проходят и самочувствие улучшается.
Примерный комплекс упражнений:
Исходное положение – ноги прямо, пятки вместе, руки опущены.
- Наклон головы вниз – выдох, поднять голову вверх – вдох.
- Повороты головы влево, вправо 10–15 раз.
- Наклоны головы к левому плечу, исходное положение, наклоны к правому плечу 10–15 раз.
- Круговое движение головой слева направо и справа налево. Опуская голову – выдох, поднимая – вдох.
Через 8‑10 дней занятий следует ввести дополнительные упражнения:
Исходное положение: руки опущены, ноги шире плеч.
- Вдох. Выдыхая, наклонитесь к левой ноге, потянитесь к ней руками, вернитесь в исходное положение, то же – к правой ноге.
- Руки на поясе – вдох, поверните туловище вправо – выдох, то же влево.
- Руками возьмитесь за сиденье стула, отведите туловище назад – вдох, вернитесь в исходное положение – выдох.
Каждое упражнение повторите 8‑10 раз. Упражнения делаются в спокойном равномерном темпе, без рывков. Дыхание должно быть спокойным, через нос. Через 10 дней занятий этот комплекс упражнений выполняется в положении стоя, ноги на ширине плеч, держась рукой за спинку стула. Через 20 дней при отсутствии отрицательных явлений можно обойтись без помощи стула, стоя без поддержки. Исходное положение: ноги шире плеч, руки опущены. На этом этапе занятий можно добавить следующие упражнения.
- Руки поднимите вверх – вдох, наклонитесь вперед, стараясь коснуться руками пола – выдох. Дыхание ритмичное, через нос. На начальном этапе упражнения выполняется с открытыми глазами, затем с закрытыми.
- Руки на поясе, вращение туловища сначала вправо, затем влево, нагибая туловище вниз – выдох, выпрямляя – вдох.
- Руки сожмите в кулаки и согните в локтях. Выбросите правую руку с силой вперед и влево (голова и туловище при этом совершают полуоборот влево), когда правая рука возвращается в исходное положение, выбросить с силой левую руку.
Дыхание произвольное. На начальном этапе упражнение выполняется с открытыми глазами, затем с закрытыми. Каждое упражнение следует выполнять 8‑10 раз.
После того как упражнения освоены, в комплекс упражнений надо включить ходьбу. Следует пройти 2 метра вперед и, не оборачиваясь, пройти столько же назад (пройти два раза). Ходят сначала с открытыми, а затем с закрытыми глазами. После того как устойчивость достигнута, переходят к ходьбе с закрытыми глазами как вперед, так и назад. Постепенно количество повторений увеличивают до 10 раз.
Для тренировки вестибулярного аппарата используют различные тренажеры, качели, кресла‑качалки, вращающиеся стулья.
Тренировка вестибулярного аппарата нужна всем, особенно работникам таких профессий, как летчики, космонавты, верхолазы, моряки и т. д.
Диагностика
Диагностировать болезнь может врач-терапевт или врач общей практики семейной медицины. Диагноз синдрома Рейтера ставится только при полной клинической картине заболевания, либо при наличии несимметричного артрита, который развился после перенесенной урогенитальной инфекции с описанными выше возбудителями.
Если есть подозрения на наличие синдрома Рейтера при артрите, необходимо взять синовиальную жидкость (жидкость из полости сустава) на анализ. В ней должны присутствовать возбудители.
Для мужчин обязательным методом диагностики является исследование секрета простаты.
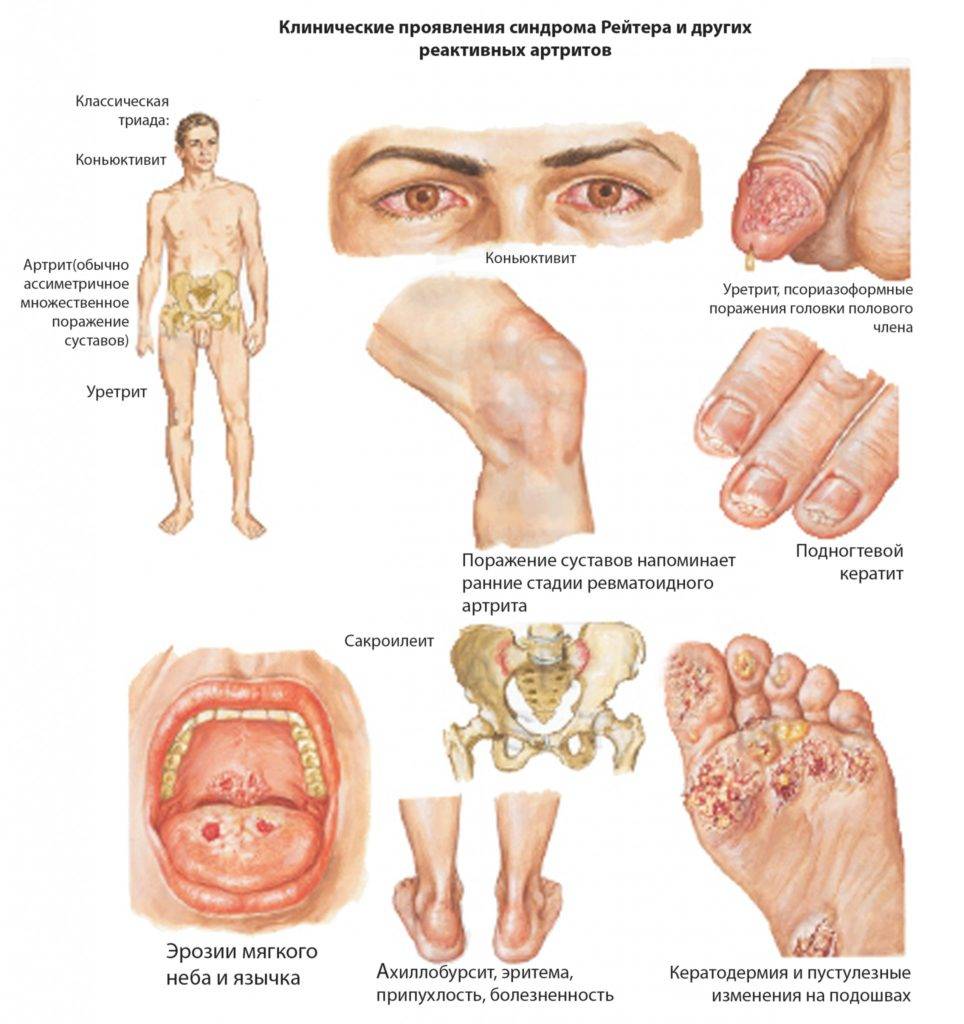
Клинические проявления синдрома Рейтера
В большинстве случаев болезнь начинается с заражения органов мочеполовой системы. Это может быть уретрит, простатит, вагинит, цистит. При этом всегда наблюдается нарушение процесса мочеиспускания, проявляющееся наличием следующих симптомов:
- жжение и зуд в половых органах;
- затруднения и боли при мочевыделении;
- частые и ложные позывы к мочеиспусканию;
- наличие капелек крови в моче или после мочеиспускания.
Важно! В большинстве случаев, данные симптомы чувствуются особенно остро по утрам.
Как у мужчин, так и у женщин могут встречаться трудности во время полового акта. К ним относятся:
- снижение либидо;
- боль и дискомфорт в половых органах во время полового акта;
- боль после близости;
- затруднения с завершением полового акта у мужчин.
Также возможны незначительные слизисто-гнойные выделения из органов мочеполовой системы.
Не стоит забывать о том, что в 15% случаев, заболевания органов мочеполовой системы протекают бессимптомно.
Поражение глаз, чаще всего, проявляется конъюнктивитом. Реже встречается ирит – воспаление радужной оболочки глаза, и иридоциклит – воспаление радужной оболочки глаза и сосудов. Конъюнктивит может протекать бессимптомно и продолжаться 1-2 дня.
Поражение суставов, как правило, наблюдают через 1,5-2 месяца после возникновения урогенитальных заболеваний. Сначала происходит поражение суставов нижних, а затем и верхних конечностей. При этом поражаются несимметричные суставы.
При синдроме Рейтера наблюдаются нисходящее поражение суставов ног: сначала коленный, затем голеностопный, межфаланговые и фаланговые суставы. Характерно для синдрома Рейтера воспаление пальцев и обширный отек, который распространяется от сустава к фалангам пальца.
Иногда может возникать воспаление ахиллова сухожилия и формирование пяточной шпоры. Также свойственно возникновение сакроилеита, который сопровождается болями в позвоночном столбе.
Симптомы и диагностика
Основными проявлениями болезни Меньера являются приступы системного головокружения, которое сопровождается снижением слуха, наличием кохлеарных симптомов (низкочастотный шум в ухе, ощущение заложенности уха). Головокружение быстро достигает максимума, может сопровождаться тошнотой вплоть до рвоты, потоотделением, неустойчивостью при ходьбе, иногда возникает диарея (в тяжелых случаях). Часто любое движение усугубляет страдания больного. Приступ длится до нескольких часов, однако ряд симптомов (например, неустойчивость), могут сохраняться до нескольких суток после приступа. В начале приступа возникает нистагм возбуждения, направленный в сторону поврежденного лабиринта, который далее меняется на нистагм угнетения, который направлен в другую сторону и сохраняется несколько часов. Далее возможно развития нистагма восстановления (направление такое же, что и у нистагма возбуждения).
В начале заболевания головокружение или нарушение слуха может возникать изолированно, спустя 2-3 года после дебюта наблюдают все симптомы в совокупности. Это помогает в случае длительно рецидивирующего головокружения, когда диагноз болезнь Меньера маловероятен.
Частота приступов может быть совершенно разной (от 2 раз в неделю до 1 раза в год). Изначально после приступа нарушения слуха непредсказуемо меняются. При аудиометрии как раз-таки флюктуации нарушения слуха на низкие частоты позволяет уточнить и поставить диагноз. В поздних стадиях снижается слух на весь спектр частот, также как становится постоянным и выраженным шум в ушах. Через 10-15 лет (конечные стадии) головокружение проходит, при этом сохраняются постоянные нарушения равновесия (легко и умеренно выраженные), тугоухость (не до глухоты) и шум на пораженной стороне
При этом важно знать, что двустороннее наличие симптомов отмечается примерно у 40% пациентов с болезнью Меньера. Вовлечение же второго уха может наступить на любом этапе заболевания
Внезапные падения без головокружения и потери сознания (отолтические катастрофы Тумаркина) могут осложнять течение заболевания. При этом пациент отмечает, что его некая сила толкает, после падения же они достаточно легко встают. Иногда на фоне болезни Меньера (по данным некоторых авторов) может развиться ДППГ.
Для постановки диагноза важно четко собрать жалобы, анамнез, выявить характерные вестибулярные и кохлеарные симптомы. Аудиометрия важна для подтверждения снижения слуха на низкие частоты и вариация симптомов в ранних стадиях
Иногда используются электрокохлеографию. Однако данный метод не оптимален, часты ложноотрицательные результаты. Слуховые вызванные потенциалы остаются в норме. Калорическая проба в половине случаев выявляет одностороннюю гипофункцию лабиринта на пораженной стороне, но в 20% – на противоположной. Более специфична вариация ответов при повторяющихся калорических пробах, что имеет место у 40% людей. МРТ не показывает каких-либо изменений со стороны головного мозга, и проводится в обязательном порядке лишь в сомнительных случаях (подозрение на опухоль, постоянное прогрессирование и т.п.), при двустороннем процессе важно исключить сифилис внутреннего уха и аутоиммунные поражения.
Болезнь Меньера должна быть дифференцирована от водянки лабиринта после травмы, лабиринтитах различного генеза. Также следует подходить к полноценной дифференциальной диагностике с вестибулярной мигренью
Также важно исключить ТИА, перилимфатическую фистулу, сифилитическое поражение, невриному слухового нерва, отосклероз
Как лечить болезнь Меньера?
Клинические рекомендации представляют собой комплексный подход к лечению заболевания. Заболевание или синдром лечится медикаментозными препаратами, методами физиотерапии, полным изменением привычного образа жизни.
При лечении медикаментами эффективны лекарственные средства, которые подразделяются на две основные группы – лекарства для купирования внезапных приступов и капсулы, таблетки, применяемые в период ремиссии заболевания и предназначенные для применения на протяжении всей жизни.
Клинические рекомендации при болезни Меньера сопровождаются применением следующих лекарственных препаратов:
- Мочегонные лекарства, предназначенные для выведения лишней жидкости – Фуросемид, Диакорб.
- Препараты, купирующие приступы тошноты и рвоты – Метоклопрамид и его производные.
- Спазмолитики – Дротаверин, Но-Шпа.
- Для снижения выраженности острых приступов и улучшения состояния больного применяются медикаментозные средства из группы нейролептиков – Скополамин, Атропин.
На сегодняшний день одним из наиболее эффективных методов лечения на стадии развернутых клинических проявлений заболевания является химическая абляция. Данный метод проводится путем введения фармакологических препаратов в полость среднего уха.
Оперативное лечение
В некоторых случаях при болезни Меньера клинические рекомендации заключаются в проведении хирургического лечения. Как правило, операции назначаются в тех случаях, когда медикаментозная терапия не принесла желаемых положительных результатов.
На данный момент хирургическое лечение может быть нескольких видов:
- дренирование ушного лабиринта – позволяет вывести эндолимфу;
- радиальная операция – полное или частичное иссечение пораженных участков аппарата улитки.
Хирургическое лечение и удаление слуховых или вестибулярных каналов слуховой системы позволяет улучшить самочувствие больного, но не может гарантировать полного избавления от болезненных приступов.
Диета
Правильное питание играет чрезвычайно важную роль. Грамотно подобранный рацион помогает остановить дальнейшее прогрессирование заболевания и значительно улучшить самочувствие больного.
Диета при болезни Меньера включает в себя продукты и блюда с минимальным содержанием соли, так как она способна задерживать выведение жидкости из организма и увеличивать выработку эндолимфы.
Из рациона необходимо полностью убрать маринады, копчености, консервы, полуфабрикаты, черный кофе, алкоголь. На протяжении суток рекомендуется употреблять не более 1 л жидкости.
Народные средства
Лечение народными средствами может стать эффективным дополнением к традиционному медикаментозному лечению, но не может стать его полноценной заменой. Лечение болезни Меньера народными средствами позволяет облегчить протекание приступов.
Наиболее распространенные народные рецепты:

- Сушеный корень девясила необходимо перетереть в порошок, после чего чайную ложку полученной массы залить стаканом крутого кипятка. После того, как средство настоится 10-15 минут, его принимают по 1/3 стакана на протяжении дня.
- Десертную ложку сухих цветов календулы следует всыпать в термос, залить теплой водой и оставить для настаивания на 8-10 часов. Готовый настой рекомендуется употреблять по столовой ложке перед каждым приемом пищи.
- В стеклянную посудину нужно всыпать 2 столовые ложки сухих листьев клевера, залить 0,5 л водки и оставить для настаивания на 10 суток. Лекарство употребляют по чайной ложке перед каждым приемом пищи на протяжении 10 дней, после чего делают паузу в лечении.
При данном заболевании очень полезно употреблять морскую капусту, которую следует размолоть до порошкоподобного состояния и принимать по чайной ложке раз в сутки.
Болезнь Меньера – это не инвалидность. Правильно подобранное лечение помогает остановить дальнейшее прогрессирование заболевания, уменьшить проявления и частоту приступов, а также значительно улучшить самочувствие человека.
Лечение
Считается, что болезнь Меньера неизлечима. Но возможна остановка прогрессирования процесса и сведение симптомов к минимуму.
Лечение болезни Меньера комплексное. Только одновременное использование целого ряда способов позволяет облегчить страдания больного.
Первым шагом становится соблюдение диеты. Определенные пищевые рекомендации позволяют воздействовать на обменные процессы, в том числе и в области внутреннего уха. Ограничение употребления соли, отказ от алкоголя и кофе, острых приправ способствуют снижению давления эндолимфы, а значит, более редкому появлению приступов.
Желателен отказ от курения (в том числе и пассивного), ведение здорового образа жизни с достаточным количеством сна, сведение на нет количества стрессовых ситуаций.
Для повышения устойчивости вестибулярного аппарата больному показаны специальные упражнения, позволяющие тренировать его, повышать порог его возбуждения, способствующие улучшению координации тела.
Медикаментозное лечение
Медикаментозное лечение заключается в использовании различных препаратов в момент приступа для его ликвидации и в межприступный период.
Купирование приступа проводится с помощью:
- антихилинергических средств: Атропин, Платифиллин, Скополамин;
- адреноблокаторов: Пирроксан;
- антигистаминных средств: Меклозин, Фенкарол, Супрастин, Димедрол;
- противорвотных препаратов: Церукал (Метоклопрамид), Осетрон;
- седативных средств: Диазепам (Сибазон);
- препаратов группы бетагистина: Бетасерк, Вестибо, Вестинорм, Бетагис;
- сосудорасширяющих средств: Никотиновая кислота, Но-шпа.
По возможности, препараты используют в инъекционной форме.
В межприступном периоде лечение проводят с целью профилактики новых приступов и уменьшения проявлений болезни Меньера между приступами. Для этого используют:
- препараты бетагистина (например, Бетасерк по 24 мг 2 раза в день курсом 1 месяц, с повторами курсов);
- мочегонные препараты (Триамтерен, Верошпирон, Гидрохлортиазид, Диакарб), которые способствуют снижению давления эндолимфы. Их применение требует коррекции диеты, поскольку препараты выводят калий из организма. Нужно включать в рацион такие продукты, как абрикосы (курага), бананы, картофель. При необходимости дополнительно назначают препараты калия (Аспаркам, Панангин);
- венотоники (Эскузан, Троксевазин, Детралекс, Флебодиа);
- препараты, нормализующие микроциркуляцию (Пентоксифиллин, Трентал).
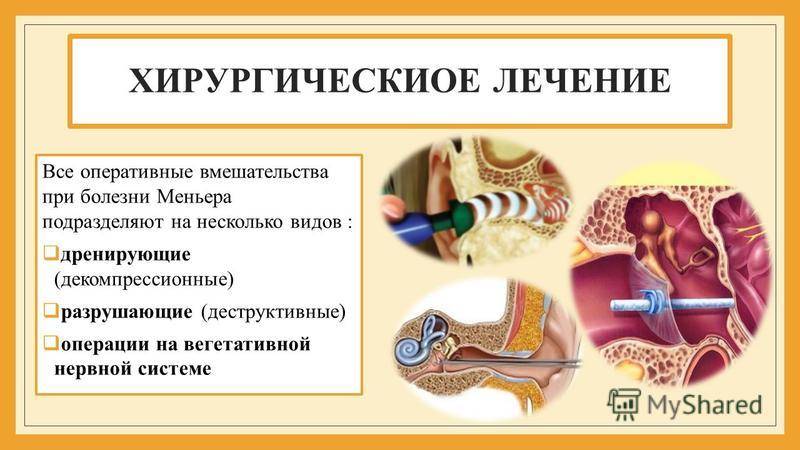
Хирургическиое лечение
К этому виду лечения прибегают в случае неэффективности консервативных способов. Целью хирургического лечения является улучшение оттока эндолимфы, снижение возбудимости вестибулярных рецепторов, сохранение и улучшение слуха.
Все оперативные вмешательства при болезни Меньера подразделяют на несколько видов (по механизму операции):
- дренирующие (декомпрессионные): направлены на улучшение оттока эндолимфы (дренирование лабиринта через среднее ухо, фенестрация полукружного канала и другие);
- разрушающие (деструктивные): позволяют прервать передачу импульсов (удаление или деструкция лабиринта, пересечение ветви VIII черепно-мозговых нервов, разрушение клеток лабиринта ультразвуком);
- операции на вегетативной нервной системе (удалении шейных симпатических узлов, резекция барабанной струны).
К сожалению, часть операций, осуществляемых на структурах внутреннего уха, приводит к потере слуха на стороне операции. Это обстоятельство стало стимулом для поиска альтернативных способов борьбы с болезнью. К таковым относят химическую лабиринтэктомию (абляцию): введение в барабанную полость (среднее ухо) малых доз гентамицина. Гентамицин – это антибиотик, который вызывает отмирание клеток вестибулярного аппарата. Таким способом достигается перерыв импульсов от пораженной стороны, а функцию равновесия берет на себя здоровое ухо. С этой же целью могут использоваться спирт, стрептомицин.
Двусторонняя болезнь Меньера постепенно приводит к полной потере слуха. В этом случае показано слухопротезирование.
Диагностика болезни Меньера
Диагностика болезни Меньера не представляет особых трудностей и выстраивается на базе клинических признаков и по данным инструментальных обследований, среди которых ведущим является аудиометрия.
Американская академия хирургии и отоларингологии выделила следующиедиагностические критерии, подтверждающие наличие болезни Меньера:
- Более двух приступов головокружения с продолжительность в 20 минут и дольше;
- Падение слуха по данным аудиометрии;
- Шум в ушах, жалобы на ощущение заложенности в ухе;
- Отсутствие иных причин, приводящих к данной симптоматике.
Во время выполнения аудиометрии обнаруживается смешанный характер нарушения слуха. На начальной стадии развития болезни слух снижен в диапазоне низких частот, а по мере прогрессирования патологии, слышимость пропадает на всех частотах.
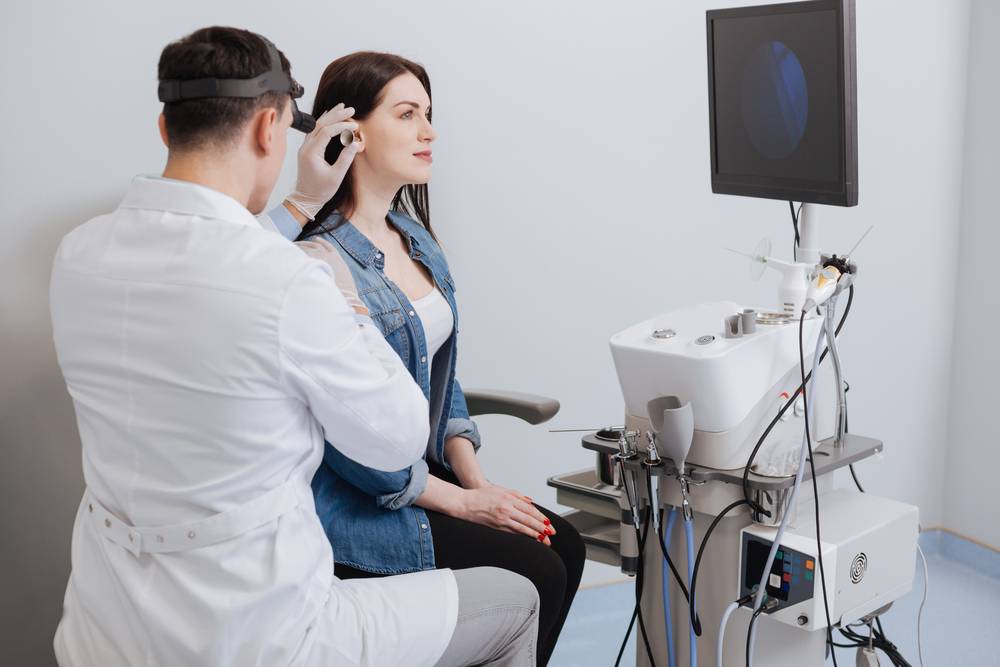
Применяют несколько видов диагностики болезни меньера:
- С помощью такого диагностического метода, как акустическая импедансометрия удается получить оценку подвижности слуховых косточек и работы внутриушных мышц.
- Промонториальный тест позволяет определить наличие нарушений в работе слухового нерва.
- Исключить наличие воспаления дают возможность такие методы, как отоскопия и микроотоскопия.
- МРТ головного мозга показано для подтверждения отсутствия невриомы слухового нерва.
- Отклонения в функционировании вестибулярного аппарата выявляются с помощью непрямой отолитометрии, вестибулометрии, стабилографии.
- Кроме того, возможна консультация больного у невролога, который направляет пациента на ЭХО-ЭГ, ЭЭГ, РЭГ, дуплексное сканирование сосудов головного мозга.
- Глицерол-тест позволяет оценить состояние эндолимфатического давления, повышение которого лежит в основе заболевания. Для проведения теста пациенту потребуется выпить рассчитанную исходя из его массы тела смесь фруктового сока и глицерина. Спустя 2 часа выполняют аудиометрию и оценивают состояние слуха больного. Если на 3 частотах он снижается на 10 дБ, то тест считается положительным.
Важно во время диагностики дифференцировать болезнь Меньера с иными патологиями органа слуха, как-то: отосклероз, евстахиит, отит, опухоли, вестибулярный нейронит и пр
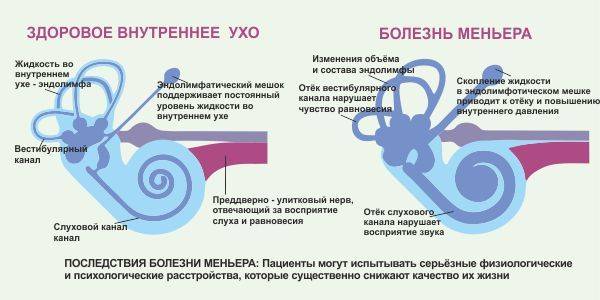
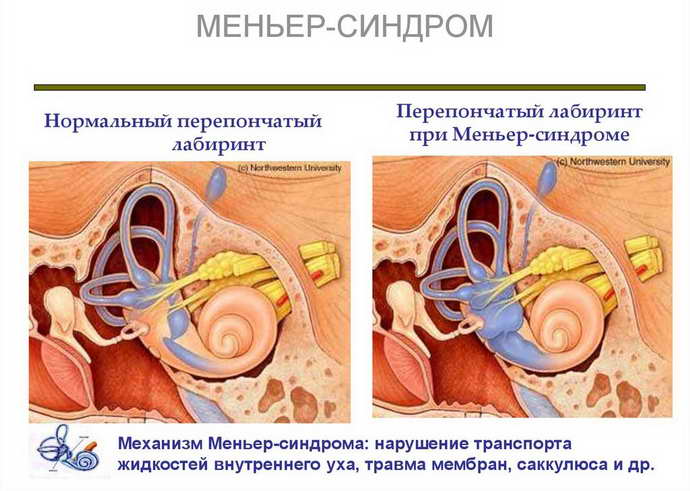
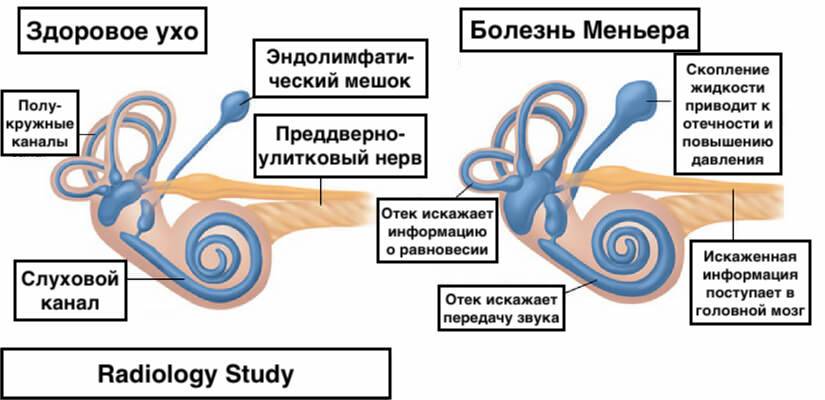
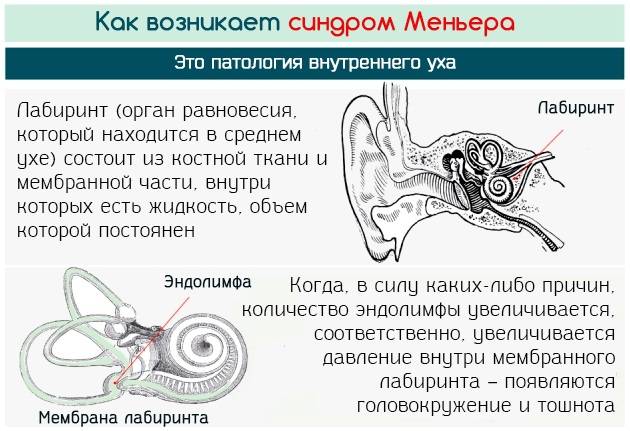
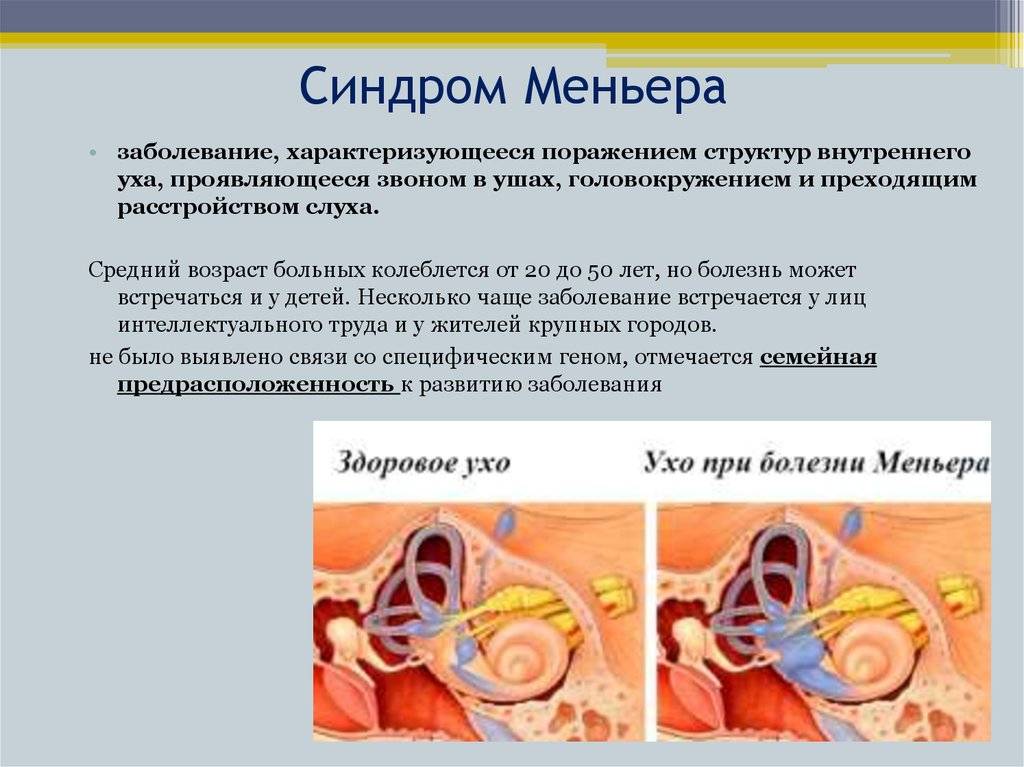
Причины и механизм возникновения
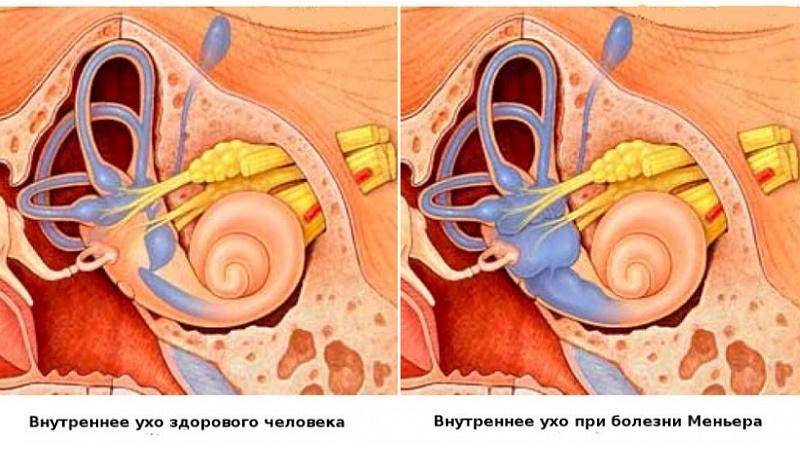
Существует несколько теорий, связывающих возникновение болезни Меньера с реакцией внутреннего уха (в виде увеличения количества лабиринтной жидкости и повышения давления внутри лабиринта) на различные повреждения.
Непосредственной причиной развития симптомокомплекса болезни Меньера является повышение давления эндолимфы в лабиринте. Данное состояние иначе именуется эндолимфатическим гидропсом или водянкой лабиринта. Четкой причинно-следственной связи между развитием данного заболевания и определенными этиологическими факторами не выявлено. Однако, по мнению большинства исследователей, к болезни Меньера может привести:
- Нарушения водно-солевого обмена.
- Ангионевроз.
- ВСД.
- Аллергические заболевания.
- Авитаминоз.
- Эндокринные заболевания.
- Сосудистые заболевания.
- Вирусные заболевания.
- Инфекции среднего уха.
- Сифилис.
- Черепно-мозговые травмы.
- Нарушение функции эндолимфатического протока и эндолимфатического мешка.
- Деформация клапана Баста.
- Закупорка водопровода преддверия.
- Снижение воздушности височной кости.
В последние годы в центре внимания находится теория, объясняющая возникновение этого заболевания нарушением функции нервов, иннервирующих сосуды внутреннего уха. Считается, что вышеописанные факторы тем или иным способом приводят к увеличению количества циркулирующей во внутреннем ухе эндолимфы. В качестве возможных механизмов рассматривают увеличение темпов продукции эндолимфы, снижение темпов ее рассасывания и нарушение проницаемости мембран.
Так или иначе, высокое давление лимфы приводит к выпячиванию стремечка из овального окна преддверья, что затрудняет передачу механического импульса от барабанной перепонки к эндолимфатической жидкости.
Кроме того, повышенное давление эндолимфы нарушает работу ионных каналов рецепторных клеток и ухудшает их питание. В результате вышеописанных процессов данные рецепторы постепенно накапливают определенный потенциал, разряд которого происходит в момент обострения заболевания и проявляется вестибулярным кризом.
Симптомы болезни Меньера
Наиболее ярким проявлением заболевания является системное головокружение. Именно этот симптом чаще всего вынуждает больного обратиться за диагностикой и последующим лечением болезни Меньера. Во время приступа головокружения человек испытывает ощущение, словно все пространство вокруг него приходит в движение — окружающие предметы смещаются и вращаются. В отличие от обычного головокружения, системное вызывает чувство того, что тело «проваливается», сильно накреняется. Ощущения настолько сильные, что больной неспособен устоять на ногах, и рефлекторно хватается за мебель, стоящих рядом людей и в принципе не может сохранять вертикальное положение тела или даже сидеть. Длительность приступа может длиться от нескольких минут до нескольких дней, но средняя продолжительность эпизода системного головокружения составляет 2-7 часов.
Кроме этого симптома болезнь Меньера также проявляется другими, менее очевидными, но требующими внимания специалистов признаками:
- Снижение остроты слуха и слуховые расстройства. В этом случае больной периодически отмечает заложенность в пораженном ухе, и снижение восприятия низких частот. По мере развития заболевания, снижение остроты слуха прогрессирует с каждым новым приступом. Без лечения болезни Меньера это состояние приводит к полной и необратимой глухоте.
- Тошнота и рвота. Во время приступов системного головокружения эти симптомы очень распространены, и возникают по той же причине, что морская болезнь. Субъективные ощущения вращения самого пространства и собственного тела в нем, вызывают у больного эпизоды неукротимой рвоты.
- Во время приступов системного головокружения отмечается бледность кожных покровов, нарушение частоты сердечных сокращений, чрезмерное потоотделение, неспособность больного сфокусировать взгляд (у пациентов наблюдается вращательное движение глазных яблок).
В начале развития заболевания обострение болезни чередуется с периодами ремиссии, в течение которых больной в большей или меньшей степени способен восстанавливать работоспособность. Лечение болезни Меньера на этом этапе наиболее эффективно, так как позволяет предупредить дальнейшее нарушений функций внутреннего уха. Но по мере прогрессирования заболевания тяжесть приступов системного головокружения нарастает, а функции внутреннего уха претерпевают все более негативные изменения. И в периоды вне обострений больной продолжает страдать от тяжести в голове, шума и звона в ушах, нарушений координации движений. При отсутствии лечения болезни Меньера, она может привести к распространению патологического процесса на здоровое ухо, что становится причиной развития полной глухоты. А регулярные и все более усиливающиеся эпизоды головокружения могут привести к тому, что больной теряет способность к выполнению простых действий и вынужден постоянно находиться дома.
Причины лихорадки неясного генеза
Различают четыре блока причин лихорадки неясного генеза:
- инфекции
- злокачественные опухоли
- аутоиммунные состояния
- прочие причины
Тщательное изучение анамнеза, физикальное обследование, и стандартные лабораторные тесты — остаются основой стартовой диагностики пациента с лихорадкой неясного генеза.
Современные диагностические методы, в том числе серологическая диагностика, вирусологические посевы, компьютерная томография и магнитно-резонансная томография – также бывают полезны чаще всего именно у таких пациентов.
Пациент с лихорадкой выше 38,3 на приеме у врача – вовсе не редкость. В большинстве случаев причину удается легко выяснить на первом же визите. Иногда для выявления причины требуются дополнительные исследования. Чаще всего причиной является вирусная инфекция, которая проходит самостоятельно в течение 1-2 недель. Если этого не произошло – требуется тщательная детальная диагностика. Несмотря на то, что длительная лихорадка чаще всего является симптомом серьезных заболеваний, большинство из них поддается лечению.
Определение и классификация
Определение лихорадки неизвестного происхождения (FUO) мы уже дали выше – это повышение температуры более 38,3 С, длительностью более трех недель, при отсутствии очевидной причины несмотря на тщательное обследование.
Различают четыре категории потенциальной этиологии FUO:
- классический подтип
- внутрибольничный подтип
- иммунодефицитный (нейтропенический) подтип
- ВИЧ-ассоциированный подтип
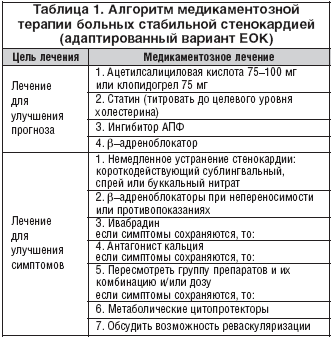
Каждый подтип имеет уникальную дифференциальную диагностику (см. табл. 1)
Лечение болезни Меньера
Хотя полное излечение от болезни Меньера невозможно, лечение может помочь уменьшить проявления и сократить частоту их появления. Во время обострения болезни Меньера медикаментозная терапия может купировать проявления внезапного приступа головокружения, устраняя или уменьшая тошноту и рвоту.
Чаще всего в лечении болезни Меньера прибегают к следующим группам лекарственных препаратов:
- Мочегонные средства (диуретики). Используются как во время приступов, так и в период ремиссии (курсами). Целью их употребления является выведение излишков жидкости из организма. При этом уменьшается вероятность скопления жидкости во внутреннем ухе (скорость и объем производимой эндолимфы падает). Однако некоторые специалисты ставят под сомнение эффективность данной группы препаратов.
- Противорвотные средства. Данная группа средств необходима в лечении (купировании) приступов болезни. Препараты этой группы воздействуют на гладкую мускулатуру желудочно-кишечного тракта или на нервную систему, снимая тошноту, головокружение, останавливая рвоту. В период ремиссии их употребление не требуется.
- Средства, улучшающие мозговое кровообращение (ноотропные препараты). Эта группа средств нормализует обмен веществ в тканях мозга, регулируя тонус сосудов в данной области. Ноотропные препараты можно принимать курсами в период ремиссии.
- Сосудорасширяющие средства (вазодилататоры). На образование эндолимфы большое влияние имеет тонус сосудов. Поэтому в некоторых случаях рекомендуется применение сосудорасширяющих средств. Помимо прочего, это снимает головные боли (если таковые имеются) и часто улучшает общее самочувствие. Данная группа препаратов назначается не всем пациентам.
- Спазмолитики. Данная группа препаратов влияет на тонус гладкой мускулатуры (в том числе сосудов). Ее применяют по определенным показаниям для улучшения общего самочувствия пациентов во время приступа.
В различных ситуациях могут прибегать и к другим группам средств. Чаще всего это происходит при синдроме Меньера, когда имеется другая патология, с которой нужно бороться. В этом случае лечение патологии назначает профильный специалист. В случае успеха уменьшатся также частота и интенсивность приступов тошноты и головокружения. К сожалению, лечение болезни Меньера не помогает остановить постепенное снижение слуха.
Симптомы
Начинаться болезнь Меньера может как с вестибулярных, так и со слуховых (снижение слуха, заложенность уха, ушной шум) симптомов. В первые 2–3 года заболевания тугоухость может быть преходящей с практически полным восстановлением слуха в межприступном периоде. С годами слух постепенно снижается, вплоть до полной глухоты.
Основные симптомы болезни Меньера:
- Периодические приступы системного головокружения;
- Расстройство равновесия (больной не может ходить, стоять и даже сидеть);
- Тошнота, рвота;
- Усиленное потоотделение;
- Понижение, редко повышение, артериального давления, побледнение кожных покровов;
- Звон, шум в ухе (ушах).
- Нарушение координации.
Обычно течение болезни Меньера непредсказуемо: симптомы болезни могут ухудшиться, либо постепенно уменьшиться, либо остаться без изменения. У больных, страдающих болезнью Меньера, со временем могут появиться и другие проявления. Приступы головокружения постепенно могут ухудшиться и стать чаще, в результате чего больной лишается трудоспособности, не может нормально водить автомобиль и заниматься другой физической активностью. Больные вынуждены постоянно быть дома. Нарушение слуха становится постоянным. У некоторых больных развивается глухота на стороне поражения. Проявления тиннитуса также могут со временем ухудшиться. Также отмечается переход патологического процесса с одного уха на другое. В таком случае может даже развиться полная глухота.
В то же время отмечаются случаи, когда заболевание постепенно самостоятельно проходит и больше никогда не рецидивирует. Некоторые пациенты, страдающие болезнью Меньера, отмечают, что через 7–10 лет у них постепенно уменьшаются проявления головокружений, приступы появляются реже. У некоторых больных эти проявления могут даже полностью пройти. Кроме того, симптомы тиннитуса так же могут полностью пройти, а слух нормализоваться.