Повреждения мочеполовой системы при интенсивно-модулированной лучевой терапии
Доказано, что интенсивно-модулированная лучевая терапия (IMRT) обеспечивает более высокие дозы в целевой области при минимизации осложнений. IMRT все больше используется для лечения рака предстательной железы.
Важно
Частота осложнений при IMRT несколько ниже, чем при 3-мерной (3D) конформной лучевой терапии.
 После лечения рака предстательной железы осложнения со стороны прямой кишки проявляются значительно реже при конформной лучевой терапии, по сравнению с обычной лучевой терапией (19% против 32%); но частота негативных побочных эффектов со стороны мочевого пузыря одинакова, что связано с близостью шейки мочевого пузыря и воздействием на уретру.
После лечения рака предстательной железы осложнения со стороны прямой кишки проявляются значительно реже при конформной лучевой терапии, по сравнению с обычной лучевой терапией (19% против 32%); но частота негативных побочных эффектов со стороны мочевого пузыря одинакова, что связано с близостью шейки мочевого пузыря и воздействием на уретру.
IMRT продемонстрировала значительное уменьшение проктологических последствий в сравнении с конформной лучевой терапией 3D.
После лечения рака мочевого пузыря острые симптомы, которые наблюдаются во время лечения и длятся больше 12 месяцев, обычно проходят самостоятельно и регистрируются у 50-80% пациентов, независимо от типа опухоли.
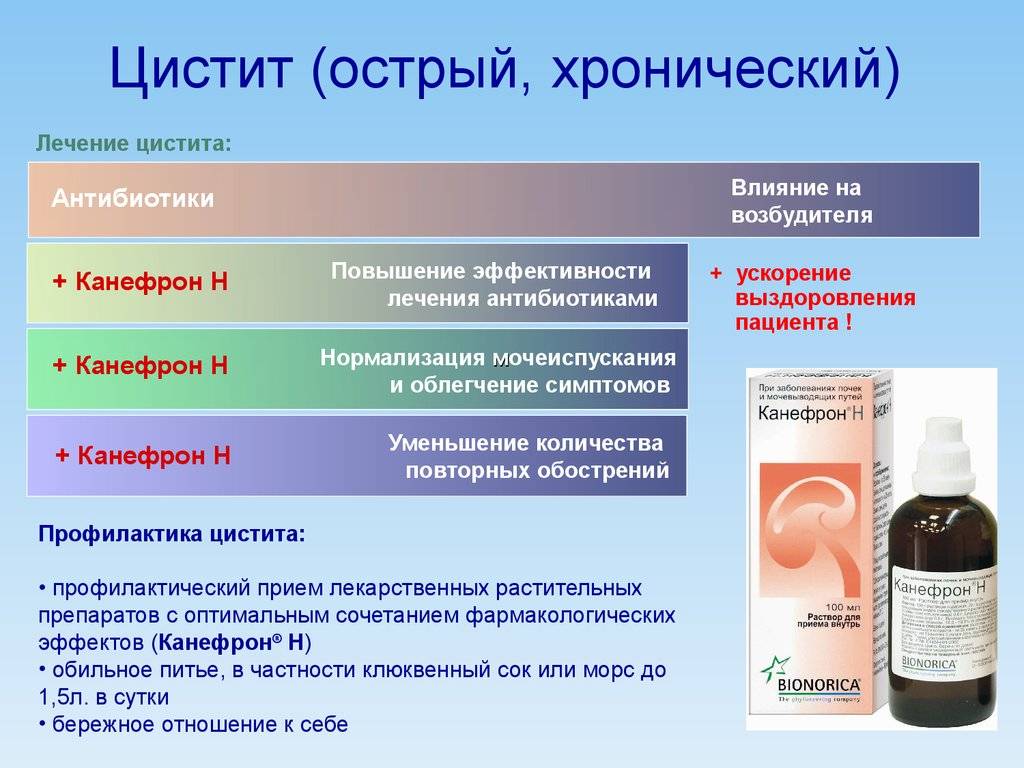
Профилактика цистита
Не стоит пренебрегать профилактикой, которая может значительно улучшить качество жизни и предупредить неприятные заболевания.
Приведём основные правила профилактики цистита у женщин:
- Не переохлаждать организм. Запрещено женщинам сидеть на холодных поверхностях, носить короткие куртки и юбки зимой, купаться в холодной воде, а также подвергать ноги сырости;
- Соблюдайте правила интимной гигиены. Подмываться правильно, без участия раздражающих слизистую косметических средств. Во время менструации желательно использовать прокладки, а не тампоны. Менять каждый день нижнее бельё. Подмываться после каждого полового акта;
- Соблюдать диету. В основе рациона должны быть овощи и фрукты, богатые витаминами. А исключить из питания стоит солёные, излишне острые и сладкие продукты, которые обладают раздражающим эффектом на слизистую оболочку органов. А также алкоголь и кофе;
- Избегать запоров и диареи. Для этого и существует система правильного питания. При проблеме запоров хорошо помогают такие продукты как: курага, чернослив, капуста;
- Соблюдайте водный баланс организма. Требуется выпивать не менее двух литров жидкости в день. Не обязательно это всё должна быть вода. Можно пить травяные отравы, фруктовые морсы и соки, фиточаи. Особенно полезен клюквенный морс и чёрный чай с молоком;
- Вовремя опорожняйте мочевой пузырь. Нельзя допускать длительного застоя мочи в мочевом пузыре;
- Не носить тесное бельё, а также одежду, которая нарушает кровообращение в области таза. Используйте мягкое полотенце;
- Лучше вести моногамный образ жизни. Что означает обзавестись постоянным партнёром. Ведь частая смена чужеродной микрофлоры грозит обострениями;
- Используйте для интимной гигиены гели без ароматизаторов, а лучше специальный гель на основе молочной кислоты;
- Своевременно обращайтесь к врачу и лечите все инфекции;
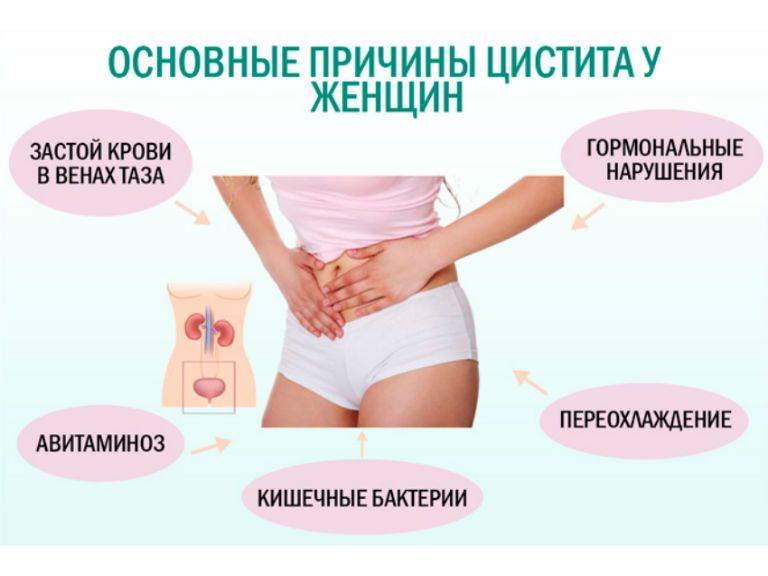
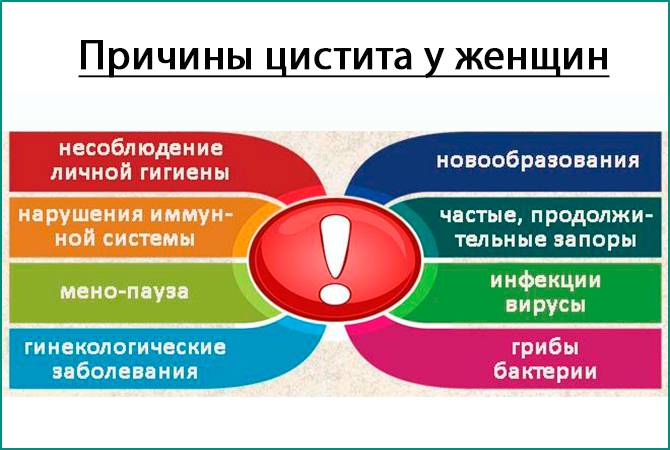
Причины возникновения заболевания
Терапия лучевого характера предполагает «точечный удар» ионов непосредственно по опухшему участку. Вполне понятно, что подобное вмешательство сопрягается с некоторыми рисками и может иметь большое количество побочных эффектов – тошноту, слабость, выпадение волос, пострадиационные циститы.
Возникновению болезни могут предшествовать определенные причины:
- значительная доза облучения;
- непродолжительные промежутки от сеанса к сеансу;
- высокий уровень чувствительности тканей организма на излучение.
Нарушения работоспособности мочеточных каналов отмечаются в каждом пятом случае назначения химической терапии.
Поэтому следует тщательно разобраться, какие симптомы присущи лучевому циститу и как его следует лечить.
Осложнения при цистите
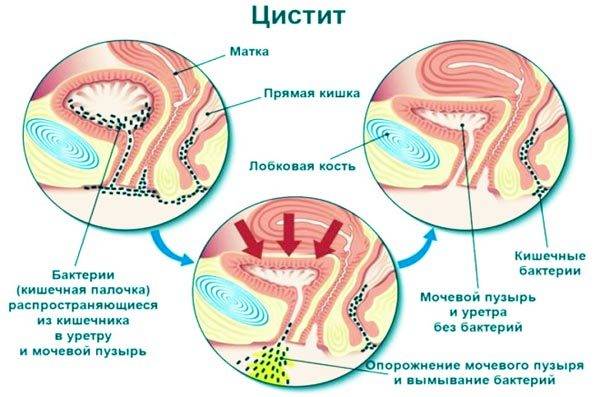
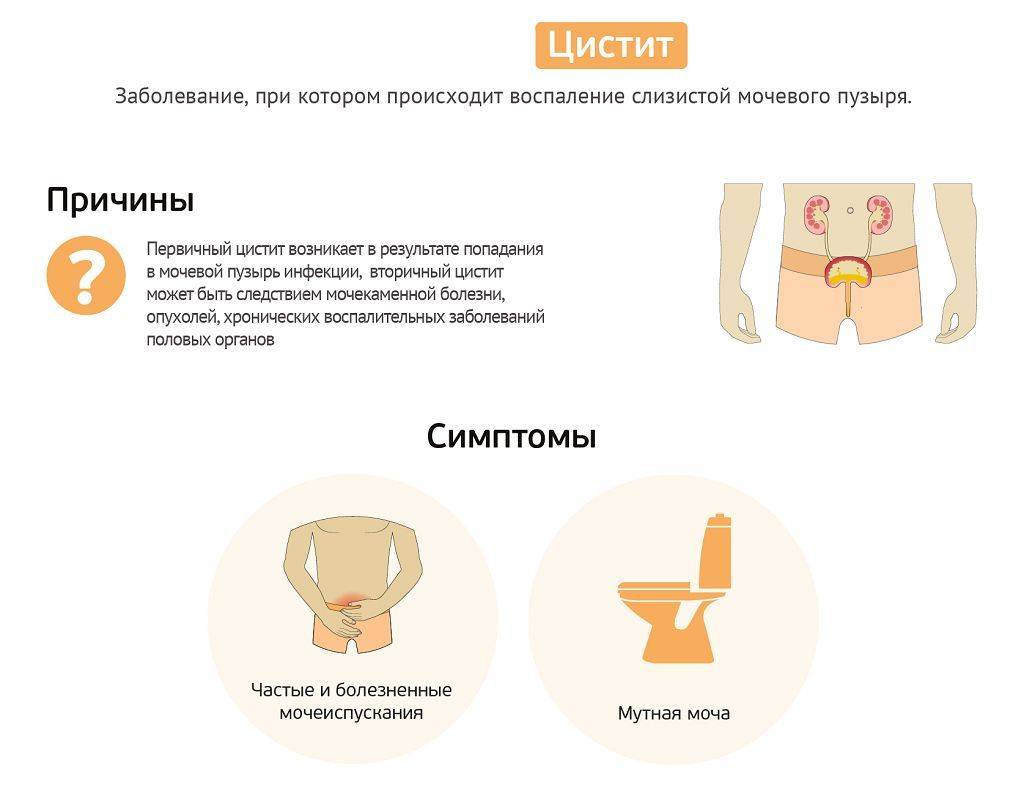
Само заболевание характеризуется возникновением воспалительного процесса в мочевом пузыре. Цистит сопровождается болью и резями внизу живота. Позывы к мочеиспусканию учащаются, а сам процесс опорожнения болезненный. Моча может изменить цвет, стать мутной, иметь неприятный запах и быть с примесью крови. Больной также может испытывать боли в пояснице. У детей и женщин преклонного возраста симптомы цистита могут проявлять себя только лишь в виде тошноты, лихорадки или боли в животе.
Женщины больше, чем мужчины, подвержены риску заболевания циститом. Это обусловливается особенностью строения мочеполовых органов женщины.
К самым распространенным осложнениям цистита у женщин относятся:
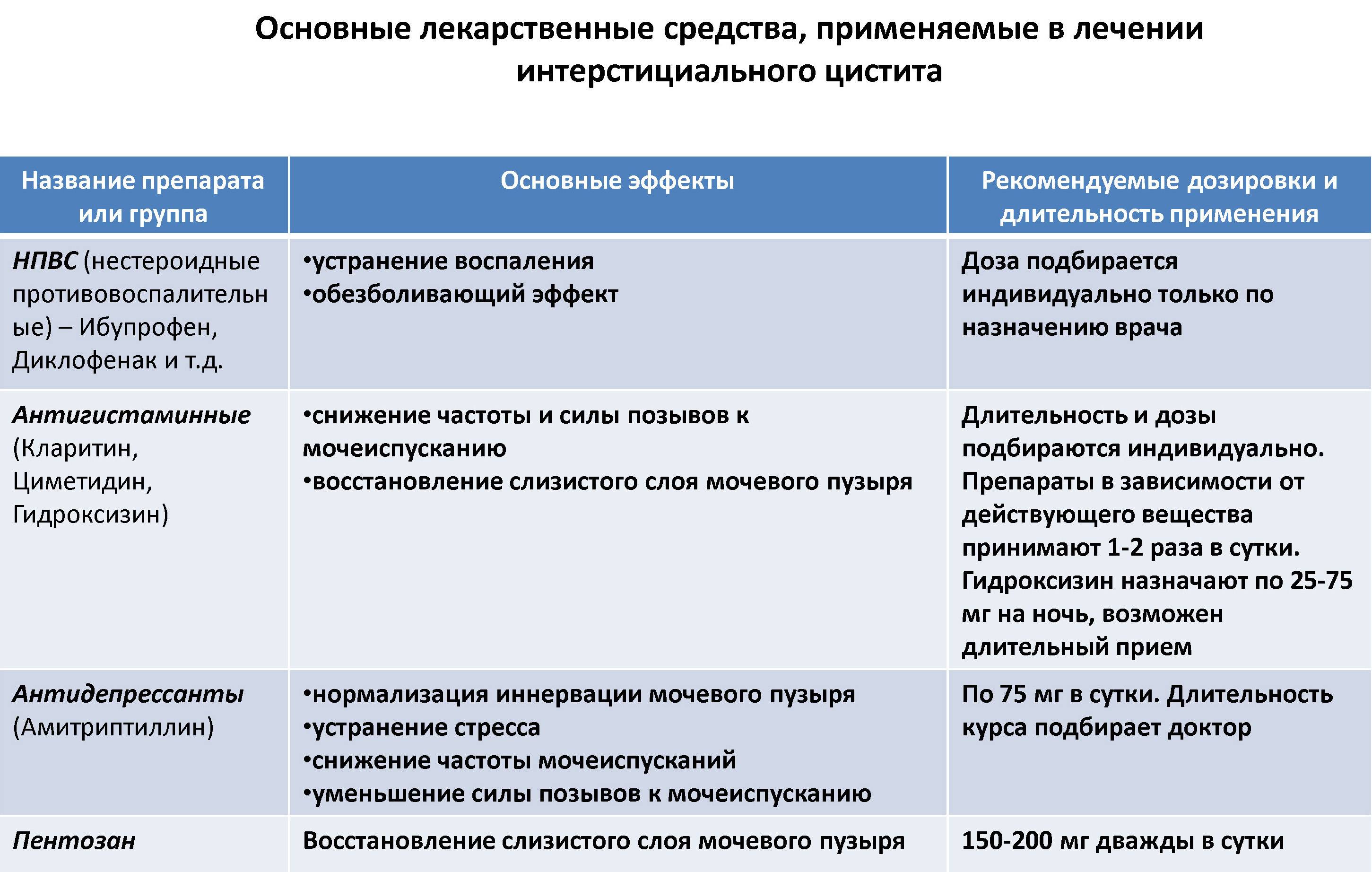
- Интерстициальный цистит. Хроническая боль в тазовой области, сопровождающаяся частыми позывами к мочеиспусканию, особенно в ночное время. Заболевание развивается на фоне повреждения стенок мочевого пузыря. В его полости образуются язвочки и рубцы, которые приводят к возникновению крови в моче. Если патологию не лечить, то болезнь приводит к деформации (сморщиванию) и уменьшению в объеме мочевого пузыря.
- Пиелонефрит. Возбудитель цистита восходящим путем проникает в почки. Инфекция начинает распространяться, что приводит к воспалительным заболеваниям почек. Больной испытывает недомогание, у него повышается температура тела.
- Пузырно-мочеточниковый рефлюкс. Обратный заброс мочи из мочевого пузыря по мочеточникам в почки происходит по причине воспалительного повреждения и снижения сократительной способности сфинктера.
- Эмпиема мочевого пузыря. Гнойно-воспалительное образование, которое требует хирургического способа лечения. Существует вероятность возникновения полипов или кист.
Кроме того, если заболевание не лечить должным образом, цистит может перейти в хроническую форму.
Чем опасен цистит для женщин
Само заболевание не так опасно, как его возможные последствия и осложнения. Острый цистит представляет собой возникновение воспалительного процесса только на поверхности слизистой мочевого пузыря. Под влиянием воспалительного процесса слизистая краснеет, возникает отек, а также могут образовываться уплотнения тканей. Если своевременно были произведены все лечебные мероприятия, то болезнь полностью проходит, слизистая восстанавливается и организм продолжает правильно функционировать.
Когда по каким-либо причинам процесс лечения не был завершен, воспаление распространяется под слизистую, что может сопровождаться возникновением кровоточащих язвочек или гнойничков. Структура слизистой оболочки изменяется. Она утолщается и становится рыхлой, а клетки эпителия слущиваются. Если заболевание проходит в тяжелой форме, то существует риск повреждения мышечной стенки мочевого пузыря, что чревато гнойными язвочками, способными привести к прободению тканей. Такая форма цистита чаще всего предшествует перитониту.
Цистит опасен некрозом. В результате воспалительного процесса происходит отторжение некоторых участков пузыря. Поврежденные участки очень долго восстанавливаются (заживают), после чего образовавшаяся новая соединительная ткань становится неспособна к сокращению. Это нарушает нормальное функционирование органа. Поврежденная слизистая оболочка тоже полноценно не восстанавливается. Если хронический цистит будет постоянно рецидивировать, такие процессы приведут к возникновению атрофических участков, число которых увеличивается с каждым последующим рецидивом заболевания. Вследствие атрофии у женщины наблюдается недержание мочи и частичное, то есть неполное, опорожнение органа.
В некоторых ситуациях цистит может стать причиной воспаления маточных труб, которые, в свою очередь, имеют ряд других неблагоприятных последствий. В конце концов женщина рискует утратить способность к репродукции.
Заболевания органов брюшной полости часто связаны с данной формой болезни. Это обуславливается тем, что болезнь носит инфекционный характер. За счет того, что инфекция проникает в лимфатическую систему человека, она легко может распространиться по всему организму и спровоцировать заболевание других органов или систем.
Цистит, который сопровождается примесями крови в моче, свидетельствует о наличии гематурии, которую лечат отдельно. Опасность заключается в том, что количество крови в урине может значительно увеличиться. Возникновение сильного кровотечения опасно для жизни. В некоторых ситуациям может потребоваться переливание крови.
Почему начинается цистит после секса?
Многие женщины сталкиваются с таким заболеванием, как цистит. Чаще всего, данный недуг возникает и начинается после полового акта, при переохлаждении или приеме антибиотиков.
Заражение вредоносными бактериями происходит только при традиционном виде секса — вагинальном. Многое зависит от расположения уретры, которая соединяет мочеиспускательный канал с репродуктивными органами женщины.
Также, если девушка девственна, могут образовываться рубцы после секса, которые в дальнейшем превращаются в спайки, способствующие распространению инфекции по мочевыделительной системе. Во время полового акта могут возникать определенные выделения, которые также способны влиять на течение данного заболевания. Начинается цистит по разным причинам, которые будут перечислены ниже.
Цистит после интимной близости причины
Если гигиена наружных половых органов одного из партнеров не на высшем уровне, тогда можно ожидать серьезных последствий и заболеваний. Существует ряд других причин цистита после секса:
- Механические повреждения, благодаря которым происходит распространение инфекции.
- Изменения в гормональном фоне, которые могут происходить на фоне интимной близости между партнерами.
- Длительный перерыв в сексуальной жизни также способен усугубить проблему и вызвать распространение инфекции в мочевом пузыре.
- Поражение слизистой цервикального канала.
Попадание инфекций во влагалище — самая распространенная причина заболевания.
Симптомы цистита после секса
Симптомы воспалительного процесса после интимных отношений хорошо знакомы женщинам, а именно:
- Болезненное мочеиспускание.
- Частые позывы в туалет.
- Возникновение болезненности в области уретры.
- Жжение после мочеиспускания.
- Боль при половом акте.
- Неприятные выделения из влагалища.
- Появление неприятного запаха.
Снять симптомы и резкую боль можно на время, однако для установления более точной картины следует обратиться ка врачу.
Что делать, если начался цистит после секса? Почему появилась такая проблема и как от нее избавиться? Воспаление напрямую зависит с работой женских половых органов, и если произошел сбой в работе, это значительно облегчает процесс попадания инфекции в мочевой пузырь после интимной близости.
Для того, чтобы предотвратить данный процесс, необходимо предпринимать профилактические меры в борьбе с недугом. Делается это вместе с партнером, с которым была интимная близость. Это позволит предотвратить рецидив.
Как лечить цистит после интимной близости?
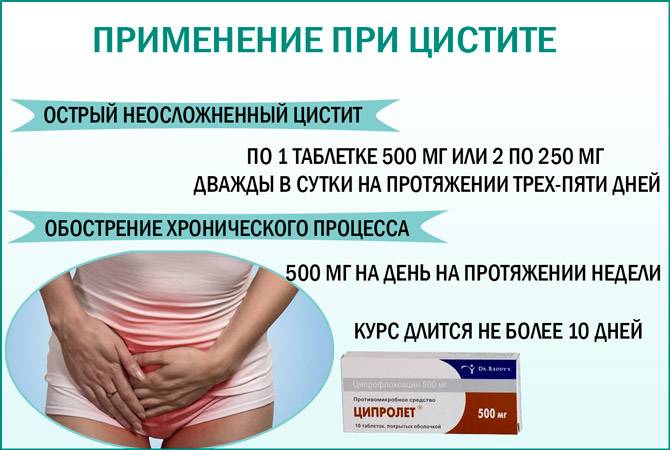
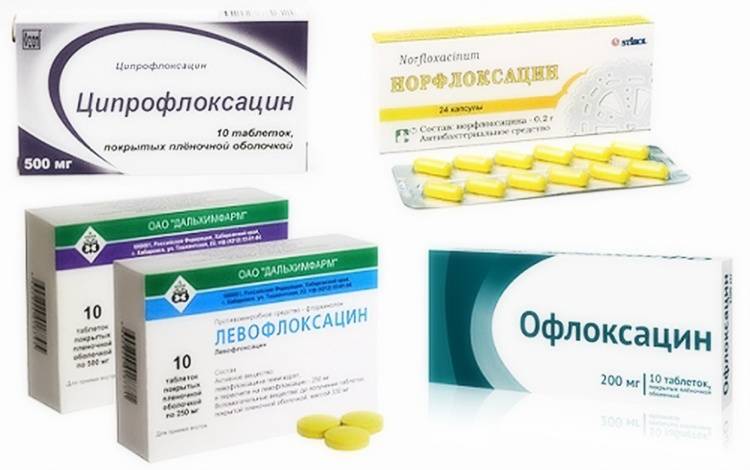
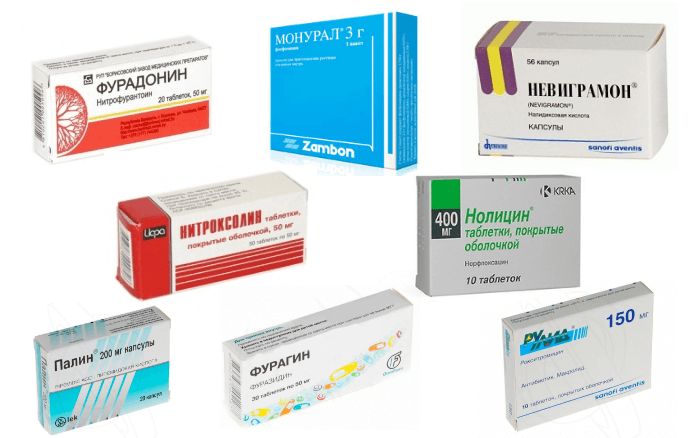
При обнаружении цистита после секса, необходимо сразу же обратиться за медицинской помощью к врачу. Это позволит уменьшить очаг воспаления в острой фазе. Также можно принять такие антибактериальные средства:
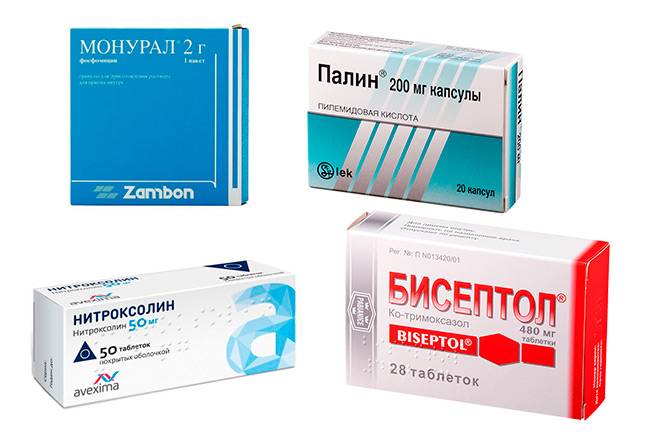
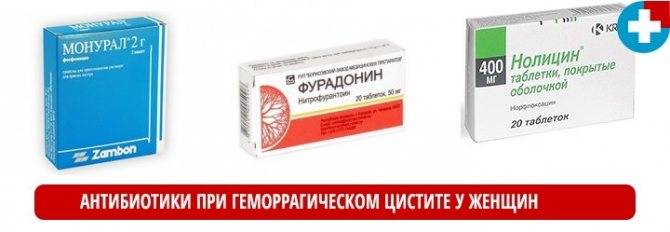
- Нолицин.
- Монурал.
- Канефрон.
Последний препарат обладает самым мягким действием и способен быстро снимать воспалительный процесс, облегчая болезненные ощущения в уретре и мочевом пузыре у женщин. Резкую боль можно снять при помощи обезболивающих и настоев трав.
Чем лечить цистит после секса?
Если начинается воспалительный процесс после интимной близости, и нет возможности обратиться к врачу, следует приготовить настой из следующих трав: любисток золотистый, ромашка аптечная и зверобой.
Все травы следует смешать в равных количествах и заварить крепким кипятком. Принимать данный настой следует несколько раз в день перед едой. В острой фазе и при боли необходимо принять Нолицин или Монурал.
Однако, не рекомендуется заниматься самолечением и принимать антибактериальные средства без особых рекомендаций гинеколога или уролога.
Как избежать цистита после интимной близости?
Избежать цистита после секса вполне возможно, главное правильно подобрать препараты и заняться профилактическими методами:
- Соблюдение правил личной гигиены.
- Соблюдение основ правильного питания.
- Употребление большего количества жидкости, которая способна вывести инфекцию, если она имеется в организме.
- Ограничение ношения синтетического белья, в частности такой модели, как стринги.
- Своевременный поход в туалет.
- Ограничение соленой и острой пищи.
- Отказ от использования тампонов во время критических дней.
- Постоянный половой партнер.
Для установления причины необходимо проконсультироваться с лечащим врачом.
1 Причины возникновения
Половая жизнь сама по себе (и особенно при отсутствии барьерной контрацепции) является одним из факторов развития цистита. К числу причин его появления следует отнести:
- 1. Процесс, который запускается при дефлорации, то есть в самом начале сексуальной жизни. Разрыв плевы повреждает уретру, и тогда ее слизистая оболочка не противостоит атаке со стороны условно-патогенных бактерий. Первый контакт приводит к снижению местного иммунитета не только во влагалище, но и в мочевыводящем канале.
- 2. Слишком длительный половой акт, отсутствие или маленькое количество естественной смазки. И в том, и в другом случае происходит натирание поверхностей половых органов, возникают микротрещины, и растет риск появления бактериальной инфекции.
- 3. Проникновение болезнетворных микроорганизмов или грибковой инфекции из влагалища в мочеиспускательный канал при гинекологических заболеваниях.
- 4. Попадание кишечной палочки в уретру. В норме этого быть не должно — она так и остается в заднем проходе, но при анальном сексе или неправильных гигиенических процедурах ее распространение вполне возможно.
- 5. Использование контрацептивов в виде спермицидных кремов. При том, что их надежность вызывает сомнения, входящие в состав ингредиенты способны повредить слизистые оболочки.
Проблемы возникают и при врожденных патологиях анатомического строения мочеполовых органов, хотя до начала сексуальной жизни они могут никак не проявляться. Так бывает, когда смещается наружное отверстие уретры внутрь влагалища или она становится подвижной. При такой аномии происходит повреждение мочеиспускательного канала после полового акта. И до тех пор, пока эта причина не будет устранена, женщина страдает хроническим посткоитальным воспалением мочевого пузыря.
Несмотря на то, что цистит и появляется после полового акта, прямой зависимости между этим заболеванием и сексуальной жизнью нет. В группу риска попадают в основном женщины, которые часто меняют партнеров и практикуют незащищенные контакты.
Пациентки с гинекологическими заболеваниями воспалительного характера после секса должны соблюдать все гигиенические меры. В период менопаузы тоже велик риск посткоитального цистита, но в данном случае более важную роль играют гормональные изменения.
Лечение
Перед назначением лечения лучевого цистита необходимо пройти тщательную диагностику. Обычно основой лечения является противовоспалительная терапия, стимуляция восстанавливающих процессов, препараты для поднятия общего иммунитета.
Противовоспалительная терапия при данном заболевании
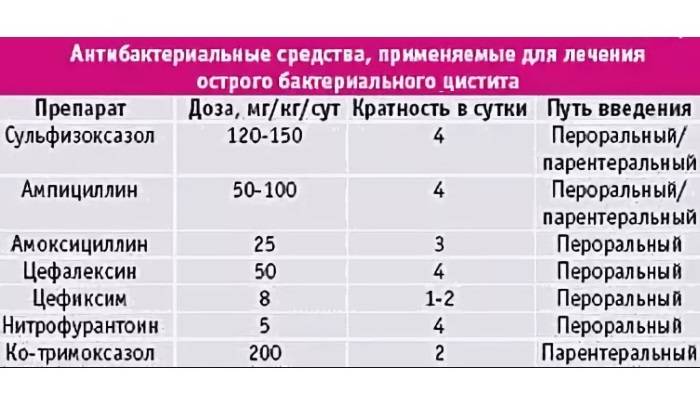
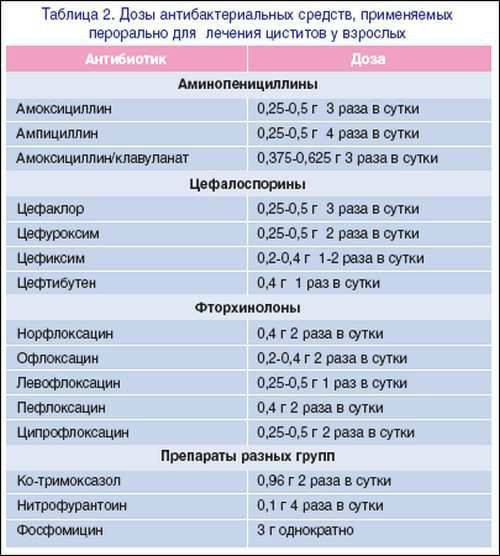
При воспалительных процессах в мочевом пузыре, вызванных активностью бактерий и присоединенной инфекцией назначаются противовоспалительные и антибактериальныесредства, например «Амоксиклав» (амоксициллин+клавулановая кислота), «Метронидазол».
На начальном этапе лечения чаще всего назначают уколы. После курса инъекций может понадобиться дополнительный прием медикаментов в виде таблеток.
Для более эффективного и быстрого подавления патогенных микроорганизмов проводят инстилляции мочевого пузыря. Под инстилляцией подразумевается капельное введение медикаментозных препаратов через мочеиспускательный канал. Лекарственные средства врачподбирает индивидуально.
Помимо антибактериальных препаратов могут быть назначены лекарственные средства, стимулирующие репаративные (восстанавливающие) процессы в мочевом пузыре.
При острых болях назначаются обезболивающие («Кеторол», «Баралгин») и спазмолитические средства («Но-шпа», «Папаверин»).
Иммуностимулирующая терапия
Для поднятия общего иммунитета и поддержания защитных функций организма назначается комплексное лечение, куда входят: регенерирующие средства; препараты для стимуляции кроветворной системы; лекарственные препараты, для улучшения функции печени («Эссенциале»); витаминные комплексы и при необходимости антигистаминные средства.
Для снижения гиперактивности мочевого пузыря (непроизвольное мочеиспускание) назначаются препараты, способствующие уменьшению сократительной активности органа и увеличению его функциональной емкости, например «Детрузитол», «Везикар». Лекарственные средства назначает только лечащий врач.
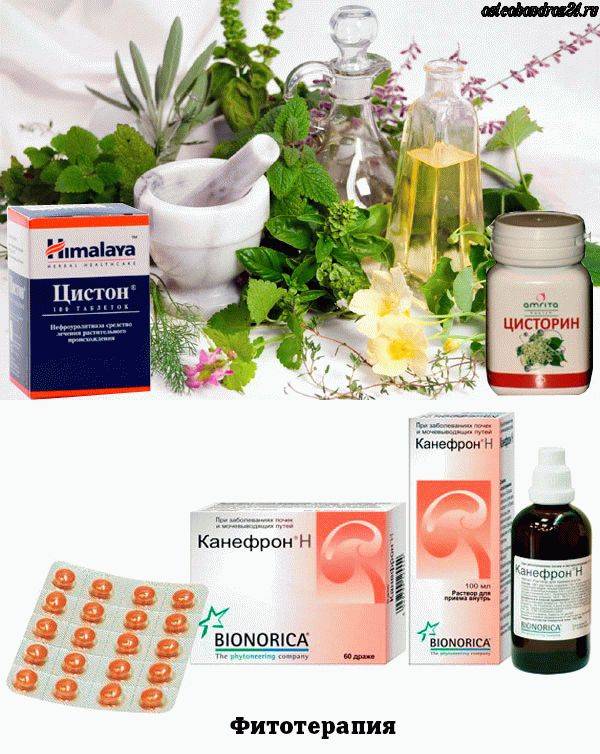
Фитотерапия
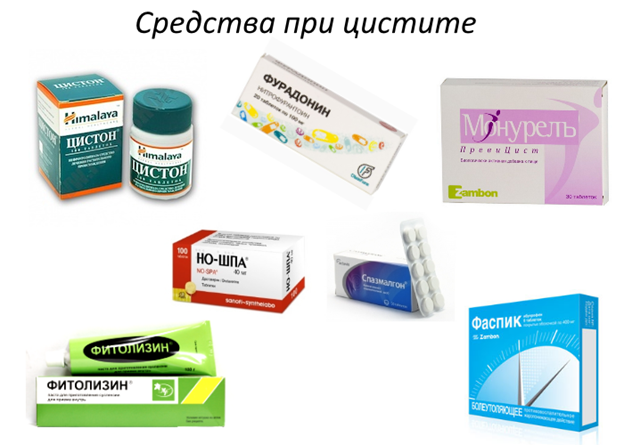
В качестве дополнительного лечения возможно применение травяных сборов, оказывающих противомикробное, мочегонное и антисептическое действие. Подойдут урологические сборы, отвар из листьев толокнянки, настой на березовых почках, брусничный отвар.
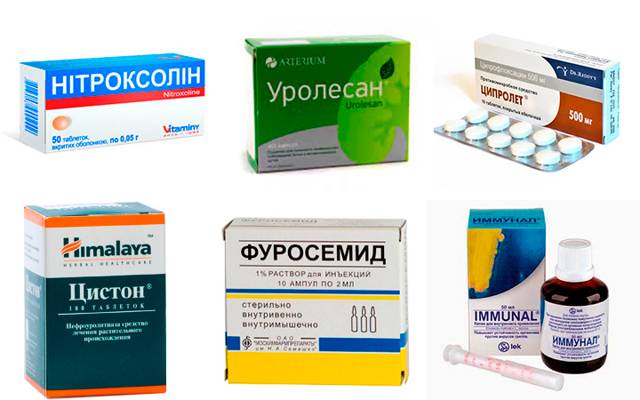
Растительные препараты, такие как «Цистон», «Канефрон Н», «Уролесан» применяются в качестве дополнения к основному лечению. Они оказывают противовоспалительное и спазмолитическое действие.
Лазеротерапия
Положительное влияние на микроциркуляцию мочевого пузыря оказывает лазеротерапия. Под влиянием лазерного излучения стимулируются регенераторные процессы, улучшается кровоснабжение тканей больного органа, оказывает бактериостатическое воздействие.
Оксигенация или лечение кислородом
В тяжелых случаях для лечения лучевых циститов используется гипербарическая оксигенация (ГБО). Процедура ГБО заключается во вдыхании 100% кислорода под давлением. Такой метод улучшает клеточное питание, оказывает заживляющий эффект и повышает иммунную систему организма. Процедура проводится при помощи барокамеры.
Другие методы лечения
Консервативные способы лечения не всегда позволяют добиться положительной динамики.
Более радикальные способы лечения рекомендуется применять при возникновении следующих показаний:
- при значительном уменьшении объема мочевого пузыря;
- серьезные патологические изменения (язва, сильный отек), нарушающие функционирование органа;
- нарушение оттока мочи при наличии камней в мочевом пузыре;
- избыточное заполнение мочевого пузыря кровью из-за гематурии;
- ухудшение состояние пациента с затрудненной диагностикой.
Существуют различные способы при неэффективности консервативного метода лечения:
- диатермокоагуляция. В основном применяется при язвенных новообразованиях в стенках мочевого пузыря. Метод заключается в применении электрического тока высокой частоты, который разрушительно воздействует на патологические образования;
- нефростомия. Проводится при нарушенном оттоке мочи. Процедура заключается в наложении искусственного пути отведения мочи из почки при помощи дренажа, катетера или стента;
- хирургический метод удаления камней мочевого пузыря;
- резекция мочевого пузыря. Удаление органа проводят крайне редко в случае крайней необходимости, когда остальные способы лечения не подходят.
После любого хирургического вмешательства назначаются антибактериальные, противовоспалительные, обезболивающие средства.
Химический цистит: причины, симптомы, диагностика

Из названия следует, что возникновению химического цистита в организме способствуют химические препараты. Косметика для интимной гигиены и препараты против онкологических заболеваний могут в равной степени способствовать возникновению цистита.
В медицинской практике встречаются не только воспаления мочевого пузыря инфекционного характера, именуемые циститами.
Причины возникновения и развития заболевания могут лежать и в другой области, не связанной с проникновением микробов в орган. Одной из разновидностей неинфекционных циститов является химический цистит.
Из наименования уже понятно, что возникает он под воздействием разного рода химических веществ.
Причины химического цистита
Наиболее распространенной причиной заболевания является побочное действие препаратов, вводимых онкобольным пациентам в рамках химиотерапии: циклофосфамида, ифосфамида, митомицина С, доксорубицина, применяемых путем внутрипузырного введения, реже – менее токсичного эпирубицина и других средств.
Многие продукты бытовой химии могут вызывать поражение мочевого пузыря у людей, чувствительных к некоторым химическим веществам, входящим в их состав. К подобным «виновникам» химического цистита могут относиться спреи для женской интимной гигиены, спермицидные контрацептивы для женщин и т.п.
Различают также такую подгруппу химических циститов, как лекарственные или медикаментозные. Продукты распада некоторых медикаментов, выходящие с мочой, могут вступать в негативную реакцию с тканями мочевого пузыря и вызывать его воспаление.
Известны случаи, когда в роли возбудителей лекарственного цистита выступали такие медикаменты, как индометацин, тиапрофеновая кислота, диклофенак, кетопрофен, напроксен, пироксикам (противовоспалительные средства), противоподагрический препарат аллопуринол, обычная всем известная ацетилсалициловая кислота и другие лекарства.
Естественно, далеко не каждый пациент, принимающий эти препараты по назначению врача, обязательно должен получить в нагрузку к своему основному заболеванию медикаментозный цистит. Такие случаи довольно редки, в чем и заключается сложность их распознавания.
Симптомы химического цистита
Симптомы химического или лекарственного цистита могут копировать стандартные для других форм цистита признаки, особенно характерные для острой его формы. Но возможны и другие проявления болезни, самые разные, которые нетрудно спутать с симптомами иных заболеваний. Пациенты могут жаловаться на боли в области мочевого пузыря, затруднение и задержку мочеиспускания (дизурию).
Мужчины могут испытывать боли внутри полового члена. В составе мочи может обнаруживаться кровь. Цистоскопия мочевого пузыря может показывать значительное его уменьшение в размерах, а также появление зарубцованных участков органа. Иногда наблюдаются эрозийные изменения, отечность или вздутие, а в редких случаях даже некроз тканей.
Трудно быстро определить те из них, которые могут провоцировать цистит, и внести в своеобразный «черный список». Нельзя просто так взять и обвинить в этом какое-либо лекарство, ведь пациенты часто годами принимают целый набор разного рода препаратов.
Диагностика химического цистита
Диагностика химического (медикаментозного, лекарственного) цистита сильно затруднена, в силу различных факторов. Например, пациент может более десяти лет принимать определенный препарат, и при этом цистит у него не возникает, а где-нибудь на двенадцатом году использования лекарства срабатывает его негативное воздействие на мочевой пузырь.
Последствия химического цистита
Последствия заболевания, а также поздней его диагностики, могут быть очень серьезными для больного. Известны даже случаи смертельного исхода, очень редкие, но, все же, такие факты зарегистрированы.
Поэтому и врачи, и сами пациенты должны быть весьма бдительными в этом отношении.
Воздействие препарата, провоцирующего цистит, совершенно определенно, требуется прекратить, поэтому врачу необходимо подробное изучение истории болезни и хронологии приема лекарственных средств на протяжении нескольких лет.
О самостоятельной диагностике этой разновидности заболевания, понятное дело, не может быть и речи, также, как и о самостоятельном избавлении от химического цистита. Только обязательное обращение к урологу, только четкое выполнение его рекомендаций.
Диагностика
Поставить диагноз «лучевой цистит» может только врач-уролог после проведения ряда анализов и диагностических процедур.
Сначала врач назначает общий анализ мочи, по результатам которого определяет наличие воспалительных процессов в органах мочевыделения (об этом свидетельствует увеличение количества лейкоцитов в моче).
При обнаружении крови в анализах врач может заподозрить механическое повреждение стенок мочевого пузыря, наличие на них язвочек и трещин. Если анализ мочи указывает присутствие бактерий или грибков, рекомендуется провести бакпосев мочи и анализ на микоплазмоз и хламидиоз. В обязательном порядке проводится общий анализ крови, который покажет состояние организма человека в целом. Бакпосев мочи необходим для выявления и идентифицирования микроорганизмов в моче.
Для обследования используют следующие инструментальные методики:
- Урофлоуметрия.Пациент мочится во время диагностики в урофлоуметр (прибор в виде воронки с трубкой). Специальные датчики регистрируют напор струи, ее количество, результат выводится на экран монитора в виде графика. Если имеется воспаление, доктор увидит нарушение в скорости выделяемой мочи, продолжительности мочеиспускания.
- Биопсия.Процедуру назначают только при подозрении на повторное возникновение раковой опухоли, так как ее проведение связано с риском кровотечения и образования свищей.
- Цистоскопия.Цистоскопическое исследование необходимо для исключения рака, метастаз и подтверждения диагноза «лучевой цистит». В ходе ее выполнения выявляют измененные сосуды (разорванные, расширенные), эрозии, гиперемия, отечность, складчатость слизистой оболочки мочевого пузыря, определяют его объем.
Цистоскопическое исследование необходимо для исключения рака.
Прохождение лечения с использованием ионизирующего облучения с отсроченным появлением типичных жалоб – основной критерий, на основании которого врач-уролог выставляет предварительный диагноз лучевого цистита. Учитывая то, что данные симптомы могут свидетельствовать о ряде других патологических процессов, показано прохождение углубленного клинико-урологического обследования, которое включает:
Лабораторные анализы. В ОАМ обнаруживают микро- или макрогематурию, белок, эпителий, иногда бактерии, лейкоциты. Бакпосев производят для исключения инфекции мочевыводящих путей. Цитология мочи обоснована при подозрении на рак мочевого пузыря
В результатах анализа крови обращают внимание на гемоглобин, гематокрит, уровень тромбоцитов. Коагулограмма позволяет исключить нарушения в работе свертывающей системы
Инструментальную диагностику. Основным исследованием является цистоскопия, которая позволяет исключить другие причины жалоб, например, камень или мочепузырную опухоль. Типичная картина – множественные телеангиэктазии на фоне отечной слизистой, на продвинутой стадии – множественные эрозии. Прочие методы визуализации (МРТ, КТ, экскреторную урографию) назначают для исключения свищей, других причин гематурии.
Биопсию стенки пузыря. Морфологическое исследование проводят после получения неоднозначных результатов УЗИ, цистоскопии и КТ или МРТ при высокой вероятности опухолевого процесса. Перед выполнением биопсии учитывают потенциальный риск кровотечения из поверхностных сосудов в результате травматизации.
Дифференциацию осуществляют между уроцистолитиазом, распространением опухоли из малого таза в пузырь, прогрессированием рака, сопровождающегося кровотечением, болевым синдромом. КТ и МРТ становятся основными диагностическими процедурами в данной клинической ситуации.